Что такое лептоспироз и парвовироз
Обновлено: 19.04.2024
Как врач общей практики может диагностировать инфекцию, вызванную парвовирусом В19? В чем заключается опасность этой инфекции для детей с гематологическими заболеваниями?
Как врач общей практики может диагностировать инфекцию, вызванную парвовирусом В19?
В чем заключается опасность этой инфекции для детей с гематологическими заболеваниями?
Хотя другие представители данного рода вирусов поражают собак, кошек, лисиц и даже медведей гризли, штамм В19 патогенен только для людей и размножается исключительно в предшественниках эритроцитов человека.
Антитела-IgG к этим вирусам выявляются приблизительно у 50% подростков, достигших 15 лет, и более чем у 90% пожилых людей [2]. Ежегодно вираж серологических проб происходит у 1,5% женщин детородного возраста. Повышение заболеваемости отмечается каждые три-четыре года, обычно в конце зимы, весной и в начале лета.
Большинство специалистов считают, что данная инфекция передается воздушно-капельным путем, хотя, в отличие от других вирусных заболеваний, в данном случае репликации возбудителя в носоглотке не обнаружено. Парвовирус В19 не выделяется ни с мочой, ни с калом.
Подобно тому как выпускаемые в Бордо изысканные вина в 1855 году были разделены на пять сортов, еще в прошлом веке экзантемы у детей были разбиты на пять групп. Инфекционная эритема получила название пятой болезни, корь — первой, скарлатина — второй, краснуха — третьей, болезнь Филатова-Дьюка — четвертой; в настоящее время четвертая болезнь не признается отдельным заболеванием [3]. Впоследствии была описана младенческая розеола (roseola infantum).
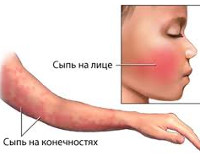
Инфекционной эритемой поражаются преимущественно дети в возрасте 4-10 лет. В течение двух-пяти дней и до появления сыпи клинические симптомы неспецифичны и могут включать насморк, фарингит, головную боль, тошноту, понос и общее недомогание, а также лихорадку. В это время ребенок наиболее заразен.
Затем появляются кожные симптомы; это означает, что ребенок уже не заразен. Сначала на обеих щеках появляется ярко-красная сыпь, при этом вокруг рта кожа бледная, что похоже на следы от пощечин. Удивительно то, что у заболевших взрослых кожа щек не изменяется.
Такую сыпь трудно выявлять у детей-негров, для которых своевременная диагностика может иметь особое значение, если у них одновременно наблюдается серповидноклеточная анемия. Установлению диагноза помогают жалобы на зуд в подошвах. Действительно, зуд, особенно на подошвах, может быть самым выраженным симптомом заболевания, хотя неясно, чем объяснить такую связь. У взрослых в результате инфицирования парвовирусом В19 часто наблюдаются боли в суставах и артрит. Эти же явления встречаются приблизительно у 10% детей с инфекционной эритемой.
Хотя артрит обычно вскоре проходит, у небольшой части детей он принимает затяжной характер, при этом его можно спутать с юношеским ревматоидным артритом (с болезнью Стилла [Still]). Как бы то ни было, парвовирус В19 в отдаленные сроки не вызывает деструкции суставов [4].
Во время этих кризов (которые у ребенка часто могут быть первым проявлением гематологической патологии, до этого хорошо компенсированной) быстро развиваются симптомы анемии: бледность, утомляемость, одышка и спутанность сознания. На поздней стадии развиваются застойная сердечная недостаточность и некроз костного мозга, что может привести к смерти. Однако переливание крови в начале криза обычно позволяет добиться полного выздоровления у большинства детей.
Гематологические изменения во время инфекции, вызванной парвовирусом В19, могут наблюдаться и у детей, которые ранее были здоровы.
Как и при многих вирусных инфекциях, часто наблюдаются в разной степени выраженные нейтропения и тромбоцитопения; эти признаки не имеют почти никакого диагностического значения. В литературе сообщалось о возможной связи инфекции, вызываемой вирусом В19, с идиопатической тромбоцитопенической пурпурой [6], а также с пароксизмальной холодовой гемоглобинурией (при которой гемолитическая анемия начинает развиваться под воздействием холода).
Наибольшую тревогу вызывает то, что ребенок с инфекционной эритемой может заразить свою беременную мать при отсутствии у нее специфического иммунитета [7]. Плод весьма подвержен воздействию парвовируса В19, особенно между 20 и 28 неделями внутриутробного развития.
Как и у детей с сопутствующими гематологическими заболеваниями, вирус поражает клетки-предшественники эритроцитов, что ведет к глубокой анемии. Это может вызвать неиммунный отек плода (из-за застойной сердечной недостаточности) и его гибель.
Из всех беременных, впервые заражающихся данной инфекцией на указанном сроке (при этом только у 30% из них выражены клинические симптомы), у 10% женщин наступает гибель плода [8]. Обнадеживает то, что у выживших младенцев, родившихся от матерей, которые были инфицированы парвовирусом В19 во время беременности, не отмечается повышенной частоты врожденных пороков развития, неврологической патологии или задержки развития.
Что же должен предпринять врач общей практики, если есть подозрение, что беременная заразилась парвовирусом? Путем определения специфических противовирусных антител можно подтвердить факт инфицирования только через некоторое время: антитела-IgM появляются через десять дней после попадания вируса в организм, а антитела-IgG — через две недели. У такой беременной необходимо регулярно проводить ультразвуковое исследование, чтобы не пропустить развитие отека плода, при котором следует решать вопрос о раннем фетальном переливании крови [9].
Создать такую вакцину вполне реально. Белок оболочки вируса — это сильный стимулятор гуморальной иммунной реакции, что делает вакцину в высшей степени эффективной [11]. Необходимо использовать конъюгаты и вспомогательные вещества (адъюванты). Может быть применен рекомбинантный белок оболочки вируса.
Вакцинацию целесообразно будет проводить у молодых женщин и детей с гематологическими заболеваниями, однако в настоящее время спорным остается вопрос о введении универсальной вакцины против кори, эпидемического паратита, краснухи и парвовирусной инфекции.
Литература
Лептоспироз является природно-очаговым зоонозным инфекционным заболеванием, характеризующимся поражением печени, а также - почек и нервной системы на фоне общей интоксикации. Нередко сопровождается геморрагическим симптомом и желтухой. Возбудитель лептоспироза может проникнуть в организм через слизистые оболочки или травмированные кожные покровы. От заражения до первых клинических проявлений лептоспироза может пройти от нескольких дней до месяца. В ранней диагностике лептоспироза большую роль играет микроскопическое обнаружение лептоспир в препарате крови, результаты бакпосева зачастую носят ретроспективное значение.
Общие сведения
Лептоспироз является природно-очаговым зоонозным инфекционным заболеванием, характеризующимся поражением печени, а также - почек и нервной системы на фоне общей интоксикации. Нередко сопровождается геморрагическим симптомом и желтухой.
Характеристика возбудителя
Лептоспироз вызывает Leptospira interrogans. Это грамотрицательная аэробная подвижная спиралевидная палочка, напоминающая спирохету. В настоящее время выделено более 230 сероваров лептоспиры. Бактерии обладают умеренной устойчивостью в окружающей среде, патогенные лептоспиры погибают при воздействии солнечного света, высоких температур. В воде разные штаммы могут существовать от нескольких часов до месяца. В сухой почве жизнеспособность лептоспиры сохраняется 2 часа, в заболоченной - до 10 месяцев. Могут переносить замораживание, во влажной почве и водоемах способны пережить зиму. На пищевых продуктах лептоспиры сохраняются 1-2 дня. Погибают с течение 20 минут при воздействии однопроцентной хлороводородной кислотой и полупроцентным раствором фенола.
Основным резервуаром лептоспироза в природе являются грызуны (мыши, крысы, серые полевки) и насекомоядные млекопитающие (ежи, землеройки). Резервуаром и источником инфекции также являются сельскохозяйственные животные (свиньи, овцы, коровы, козы, лошади), пушные звери на зверофермах, собаки. Животное контагиозно на протяжении всего периода заболевания. Грызуны страдают хроническим лептоспирозом, выделяя возбудителя с мочой. Передача лептоспироза от человека крайне маловероятна.
Лептоспироз распространяется с помощью фекально-орального механизма преимущественно водным путем. Кроме того, можно отметить вероятность передачи контактным и пищевым (кормовым) путем. Человек заражается лептоспирозом через слизистые оболочки или микротравмы кожных покровов. Заражение может произойти при купании в загрязненных бактериями водоемах (и заглатывании воды), работе с сельскохозяйственными животными.
Человек обладает высокой естественной восприимчивостью к этой инфекции. После перенесения лептоспироза иммунитет стойкий и длительный, но специфичный для данного серовара бактерий и возможно повторное инфицирование лептоспирами с иной антигенной структурой.
Патогенез лептоспироза
Воротами инфекции для лептоспир являются слизистые оболочки пищеварительного тракта, носоглотки, иногда – половых органов и мочевыводящих путей, а также повреждения кожных покровов. В области внедрения возбудителя никаких патологических изменений не отмечается. Лептоспиры распространяются с током лимфы, оседая в лимфоузлах, размножаясь там, и по кровеносной системе рассеиваясь по органам и системам. Лептоспиры тропны к макроцитарным фагоцитам, склонны накапливаться в тканях печени, селезенки и почек (иногда – в легких) вызывая местное воспаление.
Симптомы лептоспироза
Инкубационный период лептоспироза колеблется в пределах от нескольких дней, до месяца, составляя в среднем 1-2 недели. Заболевание начинается остро, с резкого повышения температуры до высоких цифр, с потрясающим ознобом и выраженной симптоматикой интоксикации (интенсивные головные боли, миалгии, в особенности в икроножных и брюшных мышцах, слабость, бессонница, анорексия). При осмотре отмечается гиперемированность и отечность лица, возможно появление герпетиформной сыпи на губах и крыльях носа, содержимое везикул имеет геморрагический характер. Конъюнктива раздраженная, склеры инъецированные, умеренная гиперемия слизистой оболочки зева, ротоглотки, могут отмечаться кровоизлияния в подслизистом слое.
Кореподобные или петехиальные высыпания на туловище, конечностях появляются спустя 2-4 дня. Сыпь может сохраняться от нескольких часов до нескольких дней. Геморрагический синдром (петехии и кровоизлияния) может дополнять клинику лептоспироза уже с первых дней заболевания. Тяжелое течение может сопровождаться геморрагической сыпью в подмышечных впадинах и на локтевых сгибах, гематурией (вплоть до видимой примеси крови в моче), носовыми, маточными, желудочно-кишечными кровотечениями, кровохарканьем (вплоть до геморрагического отека легких).
Нарушения работы дыхательной системы в первые дни обычно не отмечаются, возникают при прогрессировании инфекции и в разгар заболевания при среднетяжелом и тяжелом течении чаще всего имеют патогенетическую связь с геморрагическим синдромом. Нарушения сердечной деятельности (изменения ритма, глухие сердечные тоны, падение периферического артериального давления) связывают с интоксикационным синдромом.
Кроме того, больные могут отмечать нарушения со стороны пищеварительной системы: боль в животе, тошнота и рвота, гепато- и спленомегалия, тяжесть и болезненность при пальпации в правом подреберье. Иногда развивается желтуха печеночного характера: желтеют склеры, кожные покровы окрашиваются в интенсивный шафрановый цвет, кал обесцвечивается, моча приобретает пивной оттенок. Больных может беспокоить кожный зуд.
При поражении почек больные жалуются на боль в поясничной области, отмечается олигурия (вплоть до анурии), моча приобретает темный цвет, нередко с примесью крови. Симптом Пастернацкого – положительный. Со стороны нервной системы отмечаются расстройства сна, головные боли, повышенное беспокойство, возбуждение. Могут отмечаться менингеальные симптомы (в 10-15% случаев в разгар заболевания больные демонстрируют клинику серозного менингита).
Лихорадка при лептоспирозе сохраняется до недели, после чего происходит критическое снижение температуры. Иногда возникает повторная волна лихорадки. Далее следует период реконвалесценции, в который происходит постепенное стихание симптоматики и восстановление функций органов. В случае своевременного оказания медицинской помощи и умеренной тяжести заболевания выздоровление обычно наступает через 3-4 недели. В 20-30% случаев могут отмечаться рецидивы инфекции, при которых характерна меньшая выраженность лихорадки и полиорганных нарушений, продолжительность приступов составляет обычно несколько дней. В целом рецидивирующая инфекция может длиться до 2-3 месяцев.
Осложнения лептоспироза
Самым частым осложнением болезни является почечная недостаточность. В тяжёлых случаях она способна развиться в первую же неделю, обеспечивая высокую смертность – более 60 %. Другими осложнением могут быть печёночная недостаточность, геморрагии в ткани лёгких, надпочечников, в мышцы, внутренние кровотечения.
Помимо прочего, возможно осложнения со стороны нервной системы: менингиты, менингоэнцефалиты. Осложнения со стороны органов зрения: ириты и иридоциклиты. Лептоспироз может способствовать присоединению вторичной бактериальной инфекции: вторичная пневмония, абсцессы, пролежни.
Диагностика лептоспироза
Для общего анализа крови при лептоспирозе характерна картина бактериальной инфекции – лейкоцитоз с нейтрофильным преобладанием, повышение СОЭ. Период разгара может снижаться содержание эритроцитов и концентрация эозинофилов и тромбоцитов.
В качестве анализа состояния органов и систем применим биохимический анализ крови (отмечают признаки функциональных нарушений в работе печени), анализ мочи (может обнаруживаться микрогематурия, признаки желтухи). При геморрагическом синдроме проводят исследование свертываемости - коагулограмму. При поражении почек больного лептоспирозом консультирует нефролог, проводится УЗИ почек. Менингиальные симптомы являются показанием к люмбальной пункции.
Специфическая диагностика заключается в бакпосеве крови (лептоспиры могут обнаруживаться в капле крови при микроскопии), в некоторых случаях производят выделение возбудителя и бакпосев на питательных средах. Ввиду длительного роста культуры лептоспиры посев имеет значение для ретроспективного подтверждения диагноза. Серологическая диагностика производится с помощью РНГА и HCR в парных сыворотках. Титр антител начинает нарастать в разгар заболевания, второй анализ берут в период реконвалесценции. Высокоспецифичной и чувствительной методикой диагностики лептоспироза является выявление ДНК бактерий с помощью ПЦР. Диагностика может проводиться с первых дней заболевания.
Лечение лептоспироза
Больные лептоспирозом подлежат госпитализации при вероятности развития тяжелых осложнений и с целью клинико-лабораторного контроля состояния организма в динамике. Больным показан постельный режим на весь период лихорадки и 1-2 дня после нормализации температуры. В случае появления симптомов почечной недостаточности больные также остаются в постели. Ограничения в рационе назначаются в соответствии с имеющими место функциональными нарушениями работы печени и почек.
Этиотропная терапия подразумевает использование антибиотиков. При лептоспирозе хорошо зарекомендовал себя бензилпенициллин, назначаемый внутримышечно. В качестве альтернативы возможно применение ампициллина внутривенно. Тяжело протекающий лептоспироз лечат доксициклином. В комплекс терапевтических мер включают применение специфического противолептоспирозного гетерологичного иммуноглобулина.
К мероприятиям неспецифической терапии относится дезинтоксикация, симптоматические средства, контроль состояния дыхательной и сердечно-сосудистой системы и реологических свойств крови. В случае возникновения острой печеночной недостаточности, почечной или сердечной недостаточности, отека легких прибегают к обычным мерам интенсивной терапии.
Прогноз и профилактика лептоспироза
Обычно лептоспироз имеет благоприятный прогноз, летальные случаи связаны в основном с недостаточной или несвоевременно оказанной медицинской помощью и ослабленным состоянием организма. В настоящее время смертность от лептоспироза не превышает 1-2%. Повышение этого показателя до 15-20% возможно в периоды массовых эпидемий.
Профилактика лептоспироза подразумевает в первую очередь контроль над заболеваемостью сельскохозяйственных животных, а также ограничение размножения грызунов (дератизация городских объектов, сельских хозяйств). Санитарно-гигиенические мероприятия включают контроль состояния водных источников (как мест забора воды для нужд населения, так и общественных пляжей), сельскохозяйственных угодий. Меры специфической вакцинации подразумевают введение убитой лептоспирозной вакцины лицам, работающим с животными, либо гражданам, находящимся в эпидемическом очаге в период вспышек лептоспироза.
Парвовирусная инфекция – антропонозное заболевание, вызываемое ДНК-содержащим вирусом. Часто протекает бессимптомно. Может проявляться общеинтоксикационным синдромом, катаральными явлениями, диспепсическими симптомами и сыпью. Для взрослых характерно наличие признаков артрита. При трансплацентарной передаче возбудителя развивается неиммунная водянка плода, на ранних сроках возможны выкидыши. Диагностика основана на обнаружении специфических антител. Используется ПЦР, дополнительно назначаются общеклинические методы исследования. Специфическое лечение не разработано, проводится симптоматическая терапия.
МКБ-10
Общие сведения

Причины
Возбудитель – ДНК-содержащий вирус В 19 семейства Parvoviridae. Патоген достаточно устойчив во внешней среде, нечувствителен к замораживанию, воздействию множества дезинфицирующих средств (эфир, спирт), выдерживает нагревание до 56° С в течение часа. Подобные свойства обусловлены отсутствием в капсиде вируса липидного компонента. Вирус мгновенно инактивируется при кипячении, использовании для обеззараживания формальдегида, гипохлорида.
Источник инфекции – больной человек. Чаще всего заражение происходит воздушно-капельным путем. Возможна реализация вертикального пути при поступлении вируса от матери к плоду через плаценту, гемоконтактного механизма при переливании зараженных компонентов крови, особенно VΙΙΙ и ΙΧ факторов свертывания, а также при пересадке инфицированных органов и тканей. Больной заразен до появления сыпи. Для этого периода характерна виремия, кроме того, патоген обнаруживается в секрете верхних дыхательных путей.
Патогенез
Патогенез парвовирусной инфекции изучен недостаточно. Считается, что основным звеном развития заболевания является поражение клеток-предшественниц эритроцитов. Место первичного размножения возбудителя не установлено. Через 7-8 дней после контакта с источником заболевания вирус проникает в кровь и красный костный мозг. Причиной поражения клеток красного ростка является наличие на их поверхности специфического Р-белка, благодаря которому инфекционный агент способен проникать внутрь клеток, вызывая их лизис. Р-белок также расположен на поверхности клеток эндотелия, трофобласта, ворсин хориона, мегакариоцитах, гепатоцитах.
Люди с врожденным дефектом или отсутствием данного белка невосприимчивы к парвовирусу. Длительная персистенция патогена у лиц с иммунодефицитными состояниями способствует аплазии соответствующей клеточной культуры. Угнетается эритропоэз, снижается количество эритроцитов, ретикулоцитов, гемоглобина, развивается анемия. Одним из клинических симптомов инфекции является наличие сыпи и возникновение артритов. Подобные состояния объясняются образованием иммунных комплексов, их отложением в коже и синовиальной оболочке.
Классификация
По тяжести течения в зависимости от выраженности интоксикации выделяют легкую, среднюю и тяжелую степени заболевания. По длительности различают острый (до 1 мес.), подострый (до 3 мес.) и хронический, рецидивирующий или непрерывный (свыше 3 мес.) варианты течения. Существуют следующие формы патологического процесса:
- Врожденная инфекция. Формируется в результате передачи вируса трансплацентарным путем. Риск инфицирования плода составляет 30%. Наиболее опасным периодом является срок с 10 по 28 недели гестации. Гибель плода, по разным данным, возникает в 3-8% случаев. При передаче парвовируса трансплацентарно отмечены случаи самопроизвольных абортов, внутриутробной гибели плода. Основной причиной нарушения развития становится гипоксия из-за снижения кислородной емкости крови. Часто наблюдается вирусный миокардит с нарушениями ритма, сердечной недостаточностью, при поражении клеток печени выявляется гипоальбуминемия.
- Приобретенная инфекция. Чаще диагностируется у детей. Среди взрослых больных превалируют женщины. У беременных клиническая картина не имеет специфических особенностей. Приобретенная парвовирусная инфекция делится на типичную и атипичные (артралгическая, гепатитная, бессимптомная) формы.
- Хроническая инфекция. Развивается у пациентов с первичными или приобретенными иммунодефицитами. Возникает из-за неспособности организма человека элиминировать вирус. Типична постоянная виремия. Патоген обнаруживается в красном костном мозге.
Симптомы парвовирусной инфекции
Далее высыпания распространяются по всему телу. Элементы склонны к слиянию, сыпь часто сопровождается зудом. Наиболее типичными локализациями являются разгибательные поверхности конечностей, шея, туловище. Спустя 5-10 дней высыпания начинают бледнеть в центре, приобретая характерный кружевной вид. Постепенно сыпь сходит без шелушения, однако провоцирующие факторы (горячие ванны, солнечное облучение) способны вызвать ее рецидив. После выздоровления формируется пожизненный иммунитет.
Поражение суставов и развитие артралгической формы типично для женщин. Течение артритов доброкачественное. Вовлекаются преимущественно пястно-фаланговые, межфаланговые, голеностопные, коленные суставы. Беспокоят боли при движении. Определяется локальная болезненность, отечность, гиперемия околосуставных областей. Выздоровление наступает спустя 1-3 месяца. Деструктивные изменения нехарактерны. Описаны случаи острого гепатита (гепатитная форма) при заражении парвовирусом. Обнаруживается интоксикация с наличием или отсутствием слабо выраженной желтухи, умеренное повышение активности печеночных трансаминаз и незначительное увеличение размеров печени.
Осложнения
Поскольку патогенез инфекции связан с угнетением красного ростка крови, осложнения наиболее часто наблюдаются у больных гемолитическими анемиями (талассемией, серповидно-клеточной анемией, с недостаточностью пируваткиназы). Развивается апластический криз. В крови отсутствуют ретикулоциты, резко снижается количество эритроцитов и уровень гемоглобина. Наблюдается выраженная слабость, одышка, тахикардия, спутанность сознания. Криз продолжается 7-12 дней. Полное восстановление показателей крови наступает через месяц. При отсутствии специфического лечения смертность составляет 2,2%. Существуют данные о способности парвовируса вызывать менингит, энцефалит.
Диагностика
Объективно отмечается наличие специфических элементов сыпи с соответствующей локализацией, бледность носогубного треугольника, при развитии артралгической формы – отечность, гиперемия пораженных суставов, при гепатите – желтуха, увеличение печени. Для диагностики парвовирусной инфекции используются следующие клинико-лабораторные методы:
- Клиническое исследование крови. Определяется легкая анемия, тромбоцитопения, нейтропения, ускорение СОЭ. Для апластического криза характерна выраженная анемия с критическим снижением содержания гемоглобина, отсутствие ретикулоцитов.
- Идентификация инфекционных маркеров. Применяются серологические методики. Определяют титры IgM и IgG. IgM в крови появляется спустя 7-10 дней после заражения и циркулирует до 6 мес. IgG образуется через 2-3 дня после появления IgM. Таким образом, уровень IgM не является строгим показателем острой парвовирусной инфекции. Обычно используют нарастание титра IgG в динамике. Разработана ПЦР-диагностика.
Дифференциальный диагноз проводят со скарлатиной, корью, краснухой. В ряде случаев требуется дифференцировка с аллергическими реакциями, болезнью Кавасаки, лихорадкой скалистых гор. При преобладании желудочно-кишечной симптоматики болезнь отличают от псевдотуберкулеза, энтеровирусной инфекции. При развитии гепатита необходимо исключить другие возможные причины патологического состояния. Артралгичекая форма может напоминать ревматоидный артрит, поражение суставов при болезни Лайма.
Лечение парвовирусной инфекции
Препараты для этиотропного лечения не разработаны. Назначается симптоматическая терапия. В случае выраженной лихорадки применяют жаропонижающие средства, при выраженном зуде используют антигистаминные препараты. Проводят дезинтоксикационную терапию. При апластическом кризе необходимо срочное переливание эритроцитарной массы под контролем данных общего анализа крови. Возможны повторные гемотрансфузии до восстановления собственного эритропоэза. Дополнительно показана оксигенотерапия. При хронической парвовирусной инфекции хорошие результаты дает применение внутривенного иммуноглобулина. Требуется отмена препаратов или коррекция состояний, вызвавших иммунодефицит. При формировании водянки плода возможны внутриматочные обменные переливания.
Прогноз и профилактика
Прогноз относительно благоприятный. Инфекция имеет доброкачественное течение, исключение составляют случаи внутриутробного инфицирования плода и развития патологии у пациентов с гемолитическими анемиями, иммунодефицитами. Тактика ведения в указанных состояниях определяется индивидуально. Диспансерное наблюдение после перенесенного заболевания не проводится. Специфическая профилактика не разработана, вакцина находится на стадии клинических испытаний. Изоляция не требуется, поскольку больные заразны только до появления высыпаний. Скрининг беременных на перенесенную парвовирусную инфекцию пока не осуществляется, необходима разработка мероприятий, направленных на выявление серонегативных беременных и предупреждение их заражения.
1. Парвовирусная инфекция – современная проблема в эпидемиологии и клинической медицине / Никишов О.Н., Кузин А.А., Антипова А.Ю., Лаврентьева И.Н. // Эпидемиология и вакцинопрофилактика – 2015 – Т.14, №4.
2. Парвовирусная (В19V) инфекция у беременных и детей раннего возраста / Васильев В.В., Мурина Е.А., Сидоренко С.В., Мукомолова А.Л., Куюмчъян С.Х., Воронина О.Л., Мирошниченко И.Г., Мацко В.А. // Журнал инфектологии – 2011 – Т.3, №4.
3. Парвовирусная инфекция / Абросимова А.А., Анохин В.А., Хасанова Г.Р., Степанова Е.Ю. // Инфекционные болезни – 2010 – Т.8, №1.
Парвовирус В19 широко распространен в популяции, ассоциируется с рядом заболеваний, у беременных — с развитием спонтанных абортов, неиммунной водянки, внутриутробной гибели плода. Рассмотрены пути передачи инфекции, клинические проявления, методы диагност
Parvovirus В19 is widely spread in population and it is associated with a number of diseases. With pregnant women it is associated with development of spontaneous abortion, nonimmune hydrops fetalis, pre-natal fetal death. The ways of contagion, clinical manifestations, methods of diagnostics and therapy aimed on prevention of intrauterine infection are analyzed in the article.
Геном парвовируса В19 кодирует: два капсидных протеина VP1 и VP2; неструктурный протеин NS-1; малые неструктурные протеины 11-Da, 9-Da и 7,5-kDa. Протеин NS-1 является трансактиватором вирусного Р6 промотора экспрессии WAF1/CIP1 гена, продукт которого р21WAF ингибирует циклин-Cdk комплексы, блокируя клеточный цикл в G1-фазу, также NS-1 нарушает функцию E2 F-семейства транскрипциональных факторов, блокируя клеточный цикл в G2/M-фазы, что обеспечивает репликацию вирусной ДНК [5–7]. Протеин VP2 обладает способностью к самосборке вирусного капсида в отсутствии вирусной ДНК, с образованием частиц, сходных по антигенным и иммуногенным свойствам с вирионом [8]. Протеин VP1 содержит подобную фосфолипазе А2 область (VP1 u), отвечающую за инвазию вируса в ядро инфицированной клетки [9]. 11-Da протеин играет важную роль в репликации вирусной ДНК и апоптозе инфицированных клеток [10].
Клеточным рецептором для парвовируса В19 является Р-антиген, расположенный на клетках трофобласта, костного мозга, печени, почек, легких, синовиальной оболочки, эпителии, эндотелии, миоцитах, лимфоидной ткани [11, 12]. Люди, у которых отсутствует Р-антиген (1 на 200 000 человек), не восприимчивы к парвовирусной инфекции [13]. Жизненный цикл парвовируса B19 состоит из следующих этапов: связывание с Р-антигеном; интернализация — проникновение внутрь клетки с помощью a5b1-интегринов; переход в ядро клетки, репликация ДНК; транскрипция, сборка капсида; упаковка генома в капсид, лизис клетки-хозяина и выход вирионов [14]. Основные компоненты клеточного и гуморального иммунного ответа на парвовирус В19 представлены на рис. 2 [15].
.jpg)
Парвовирус В19 широко распространен в популяции людей, более чем 80% взрослого населения являются серопозитивными, частота выявления IgG к парвовирусу у детей первых десяти лет жизни составляет от 2% до 21% (рис. 3). В 25–68% случаев парвовирусная инфекция В19 протекает бессимптомно [16]. Во время беременности к парвовирусной инфекции восприимчивы 1–5% женщин, в период подъема заболеваемости до 3–34%, у 50% женщин парвовирусная инфекция протекает бессимптомно [17, 18]. Максимальный уровень Р-антигена на ворсинах трофобласта регистрируется в первом и втором триместре беременности, что определяет трансплацентарную передачу вируса с развитием спонтанных абортов, неиммунной водянки, внутриутробной гибели плода [19, 20].
Основной путь передачи парвовирусной инфекции В19 — воздушно-капельный, также возможны трансплацентарный, трансфузионный, трансплантационный пути заражения [21–23]. Характерна зимне-весенняя сезонность, с максимальным подъемом заболеваемости в весенние месяцы. Эпидемические подъемы заболеваемости парвовирусной инфекцией наблюдаются каждые 3–6 лет. Инкубационный период в среднем составляет от 4 до 14 дней (максимальный до 21 дня), вирусемия развивается приблизительно через 7 дней после инокуляции вируса и продолжается в течение 4–7 суток [24]. Патофизиологические компоненты парвовирусной инфекции В19 представлены на рис. 4.
Парвовирус В19 ассоциируется с разнообразными заболеваниями, развитие которых сопряжено с особенностями иммунологического и гематологического статуса человека (таблица).
Инфекционная эритема
Синдром полиартропатии
Синдром полиартропатии наблюдается у 75% взрослых с инфекционной эритемой, чаще у женщин средних лет. В процесс вовлекаются пястно-фаланговые, лучезапястные, локтевые, коленные, голеностопные суставы. Обычно наблюдается симметричное поражение суставов. Синдром полиартропатии клинически напоминает ревматоидный артрит, может персистировать в течение 3 месяцев, повторяться несколько раз в течение года [29].
Транзиторный апластический криз
Транзиторный апластический криз развивается при парвовирусной инфекции В19 у пациентов с наследственным микросфероцитозом, серповидно-клеточной и железодефицитной анемией, талассемией. Характеризуется не только парциальной гипоплазией эритроидного ростка, но и развитием тромбоцитопении, нейтропении и даже панцитопении [30, 31].
Поражение ЦНС
Неврологическая манифестация парвовирусной инфекции В19 сопровождается развитием: энцефалита, менингоэнцефалита, судорожного синдрома, периферических невропатий, синдрома запястного канала [32].
Поражение печени
Парвовирус В19 может вызывать острый гепатит, фульминантную печеночную недостаточностью, хронический гепатит, гепатит-ассоциированную апластическую анемию, гепатит с гемофагоцитарным лимфогистиоцитозом [33]. При биопсии печени выявляется гепатоцеллюлярный и каналикулярный холестаз, апоптоз и некроз гепатоцитов [34, 35].
Кардит
Энтеровирусы и аденовирусы до недавнего времени считались основными причинами вирусных кардитов, однако с внедрением метода полимеразной цепной реакции с гибридизационно-флюоресцентной детекцией, при проведении эндомиокардиальной биопсии все чаще стали регистрироваться парвовирус В19 и вирус герпеса 6-го типа [36]. Многочисленные копии вирусного генома парвовируса В19 определяются в эндотелии интрамиокардиальных артериол, капилляров и посткапилярных венул, инициируя синтез фактора некроза опухоли альфа (ФНО-a), интерлейкинов (ИЛ): ИЛ-6, ИЛ-8, ИЛ-2, интерферона гамма (ИФН-g), рецепторов ИЛ-2 [37]. Прямое цитопатическое действие парвовируса, апоптоз, активация врожденного и адаптивного иммунного ответа приводят к эндотелиальной дисфункции с последующим вентрикулярным ремоделированием и развитием дилатационной кардиомиопатии [38–40].
.jpg)
Неиммунная водянка плода
Неиммунная водянка плода может развиваться при поражении парвовирусом В19 плода с гестационным возрастом 13–20 недель. Сопровождается анемией, гипоксией, гепатитом (непосредственное повреждение гепатоцитов вирусом и опосредованное — за счет отложения гемосидерина), кардитом, с формированием печеночной и сердечной недостаточности. При проведении ультразвукового исследования плода выявляется: кардиомегалия, отек грудной клетки, асцит, выпот жидкости в плевральные полости и перикард, отек плаценты [41]. При своевременной диагностике и проведении гемотрансфузии плоду внутриутробно, благоприятный исход возможен в 83% случаев [42].
Врожденная парвовирусная инфекция В19
В первые месяцы жизни ребенка врожденная парвовирусная инфекция манифестирует развитием анемии Даймонда–Блекфена, гидроцефалии, полимикрогирии, кардита, гепатита [43, 44].
Диагностика парвовирусной инфекции В19
Гематологические изменения чаще носят преходящий характер в виде анемии, ретикулоцитопении или полного отсутствия ретикулоцитов, нейтропении, эозинофилии, моноцитоза, тромбоцитопении. Возможно повышение печеночных трансаминаз (аланинаминотрансферазы и аспартатаминотрансферазы), С-реактивного белка, скорости оседания эритроцитов.
Методы диагностики парвовирусной инфекции В19:
В случае, если у беременной женщины регистрируются симптомы парвовирусной инфекции В19 (инфекционная эритема, артропатии) или она была в контакте с больным данной инфекцией, рекомендовано проведение ПЦР и/или ИФА сыворотки крови. При выявлении IgM к парвовирусу или положительном результате ПЦР необходимо УЗИ плода каждые 2 недели. При наличии УЗ-признаков неиммунной водянки плода показано проведение кордоцентеза или амниоцентеза (ПЦР крови плода или амниотической жидкости на парвовирус В19) [45]. При положительных данных на парвовирус B19 и ультразвуковых признаках поражения плода ставится вопрос о прерывании беременности.
Терапия парвовирусной инфекции В19
В настоящее время специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы парвовирусной инфекции В19 проводится посиндромная терапия (нестероидные противовоспалительные препараты, глюкокортикостероидные препараты, трансфузия эритромассы и т. д.). При поражении нервной системы, кардите, гепатите — внутривенный человеческий иммуноглобулин. Наиболее эффективны препараты иммуноглобулина, полученные от большого числа доноров: Октагам, Интраглобин, Пентаглобин.
Профилактика парвовирусной инфекции В19
Эффективной профилактики парвовирусной инфекции в настоящее время не существует. Ведется разработка безопасной и иммуногенной вакцины против парвовирусной инфекции В19 [46].
Основные меры профилактики направлены на предотвращение внутриутробного инфицирования плода: введение скрининга до планируемой беременности и во время беременности на наличие IgG к парвовирусу В19; информирование серонегативной беременной женщины о существовании парвовирусной инфекции В19, а также о необходимости ограничения контакта с детьми, особенно с типичными проявлениями парвовирусной инфекции [47].
В заключение необходимо отметить, что в нашей стране не ведется статистика заболеваемости парвовирусной инфекцией В19, а также нет точных данных о случаях врожденной парвовирусной инфекции. Наш опыт свидетельствует, что в ряде случаев, при клинических проявлениях врожденной инфекции, парвовирус B19 может ассоциироваться в частности с герпесвирусами, что существенно затрудняет как диагностику, так и лечение данных пациентов. Учитывая это, следует признать рациональным включение обследования на парвовирус В19 новорожденных детей при подозрении на врожденную инфекцию.
Литература
Ю. Б. Белан 1 , доктор медицинских наук, профессор
М. В. Старикович, кандидат медицинских наук
Читайте также:

