Что такое мания отравления
Обновлено: 11.05.2024
Природа острого психотического расстройства
Острый психоз – это психическое расстройство, главными проявлениями которого становятся нарушение восприятия окружающего мира и деперсонализация, то есть неправильное восприятие своей личности. В этом состоянии больной теряет контроль над своими мыслями, эмоциями и поведением.
Все психозы по своему происхождению делят на экзогенные и эндогенные формы.
- Эндогенные психозы возникают как следствие обострения других психических заболеваний. Очень часто к этому приводит шизофрения, а также шизоаффективные расстройства.
- Экзогенные психозы провоцируются внешними факторами. Таковыми могут являться любые психотравмирующие ситуации: потеря близкого человека, насилие, расовая дискриминация, изоляция от общества. Установлено, что бедность – один из мощнейших провокаторов психоза. Известен факт, что люди, перенесшие в детстве различные формы насилия, в особенности сексуальное, потерю близких и дефицит внимания со стороны воспитывающих их лиц во взрослом возрасте подвержены развитию психотического расстройства.
Другая причина подобного нарушения – различные заболевания.
Травмы и поражения головного мозга. Сифилис – одно из многочисленных заболеваний, разрушающее на поздних стадиях клетки мозга. В итоге личность настолько деградирует, что ее поведение характеризую как синдром грязного старика.
Интоксикации. Многие химические соединения при контакте с ними вызывают возбуждение и неадекватную работу психики. К таковым причисляют ртуть и свинец. Последний встречается повсеместно: ветхие постройки, питьевые фонтаны со свинцовой облицовкой, трубы, посуда, автомобильные газы. На вкус он сладковатый, что способно привлечь детей. Те из них, кто подвергнулся подобной интоксикации, становятся возбудимыми и отстают в развитии от своих сверстников.
Известны и другие пагубные соединения. Так, двое братьев, проживающих в Неваде, приобрели дисульфид углерода. Вещество было им необходимо для травли сусликов. Взаимодействие с данным средством вызвало у обоих братьев психотическое расстройство. В результате него один из них выстрелил в человека. Другой впал в депрессию, его сознание помрачилось. В итоге это привело к суициду. История датируется 1989 годом.

Другая группа токсических соединений – психоактивные вещества: алкоголь, наркотики, некоторые медикаментозные средства. Они активно воздействуют на психическое состояние человека, вызывая патологические изменения и неадекватные реакции.
Деменция или старческое слабоумие. Это возрастной процесс, выражающийся в нарушении структуры сосудов и всего кровообращения в целом. Нарушение циркуляции крови в мозге ведет к стойким деструктивным перевоплощениям личности, имеющим необратимый характер.
К другим провоцирующим заболеваниям относят:
- онкологические процессы;
- эпилепсия;
- инфекции: туберкулез, грипп, туляремия, малярия, СПИД и др.;
- атеросклероз;
- дефицит или переизбыток некоторых витаминов и минералов;
- гормональные нарушения;
- болезни почек и печени.
Как проявляется болезнь
Психика человека – это тот механизм, который связывает его с реальностью. Она воспринимает, анализирует все происходящее вокруг и выдает на это соответствующую реакцию.
Острый психоз представлен широкой картиной проявлений, которые делят на негативные и продуктивные.
Продуктивные симптомы заключаются в присоединении к поведению больного нетипичных проявлений. Эта группа весьма обширна и включает следующие признаки.
Двигательные нарушения. При остром психотическом расстройстве человек может находиться в состоянии гипервозбуждения. При этом он быстро двигается, громко и много говорит. Речи его бессвязны, возможны необдуманные поступки. Или больной, наоборот, пребывает в состоянии глубокой заторможенности или ступора. Сидит в одной позе, взгляд отрешенный, смотрит в одну точку. На вопросы не реагирует, молчаливый отказ от еды.
Настроение. Наблюдаются полярные, ярко выраженные изменения настроения. Психотик либо находится в депрессивном состоянии, со сниженными эмоциональными реакциями, с пессимистичным настроем, тоской и апатией, суицидальными мыслями, либо подвержен патологически завышенному настроению, с ускоренным мышлением, нереальными планами.

Бред и галлюцинации – неотъемлемая часть психоза. Эти два симптома выражают несуществующие в реальности события, суждения и ощущения.
Они комментируют его поступки, приказывают совершить то или иное действие. Такие нереальные мысли весьма опасны как для самого больного, так и для его окружения: случается, что голоса склоняют его совершить неправомерные и опасные поступки.
Реже встречаются тактильные псевдоощущения.
Бред. Идеи и мысли, не соответствующие действительности, для больного с психозом являются чем-то неоспоримым. Его невозможно разубедить в их нереальности и нелогичности. Они весьма разнообразны, проявляются в различных вариациях:
- бредовые идеи самобичевания, когда люди думают, что сделали что-то греховное или ужасное;
- ипохондрические мысли по поводу наличия у него неизлечимой тяжелой болезни. Больной говорит о том, что его органы стремительно разрушаются, разлагаются, от него даже исходит зловонье. Требует произвести ему операцию;
- идеи преследования. Человек говорит о том, что за ним следят, охотятся на него;
- идеи воздействия. Он находится под контролем высших сил, инопланетян, колдунов;
- мания величия, когда психотик считает себя непревзойденным изобретателем, всемогущим, практически Богом;
- и много другого бреда по поводу ревности, любви, идей изменения мира и т.д.
Негативная симптоматика характеризуется выпадением из поведения больного тех черт и действий, которые ранее были присущи ему. Человек как бы трансформируется в новую личность. Отчасти этому способствуют галлюцинаторные ощущения и бредовые идеи.
В состоянии острого психоза у человека можно наблюдать следующие изменения:
- эмоциональное оскудение, отсутствие желаний и стремлений;
- замкнутость, избегание общения, разрыв большинства контактов;
- становится недоброжелательным, бестактным, теряет моральный облик;
- агрессивен, груб;
- грубые нарушения мышления — отсутствие логики, ясности, целенаправленности, узость, ограниченность в рассуждениях.
Человек становится дезориентированным. Связь между мыслями и действиями утрачивается. Больной теряет возможность работать и нормально существовать в обществе.

Острый психоз – это нарушение, способное носить эпизодический или рецидивирующий характер. Существует достаточно много его форм, из которых выделяют наиболее часто фиксируемые.
Реактивный психоз
Расстройство развивается в ответ на действие сильного стрессорного фактора, который может угрожать безопасности больного или же имеющий для него особенное значение. Сюда относят такие события, как аварии и катастрофы, потеря социального статуса, смерть близких. Реактивный психоз носит обратимый характер, но зависит от длительности и степени патологической ситуации.
Обычно подобное состояние длится от нескольких часов до нескольких дней. Проявляется в двух вариантах: аффектогенным ступором либо сильным возбуждением.
Аффектогенный ступор – это оцепенение, невозможность двигаться и разговаривать. Возбуждение характеризуется бесцельными метаниями, безудержным рыданием, стремлением убежать куда-нибудь или спрятаться.
Симптомы уходят после действия травмирующего фактора. Если ситуация не разрешается, то острая фаза переходит в затяжную.
Алкогольный психоз
Это часто встречаемая форма острого психотического расстройства, вызываемая длительным и регулярным приемом алкоголя. Этиловый спирт – основа алкогольных напитков, оказывает нейротоксическое воздействие. Со временем его концентрация в мозговых клетках становится намного больше, чем в крови.
Алкогольный психоз имеет несколько форм проявлений, дающих о себе знать в абстинентной стадии или во время приема спиртных напитков. По течению выделяют острую и хроническую стадии.
Алкогольный делирий или белая горячка – пожалуй, самый распространенный вид острого психоза на фоне злоупотребления спиртными напитками. Возникает он во время абстинентного синдрома в первые 3 дня. Перед этим употребление алкоголя должно длиться не менее 10 дней.
Подобное состояние проявляется физиологическими и психологическими симптомами. Характерно:
- озноб, повышение температуры до 39–40°;
- потливость, тахикардия;
- тремор конечностей.
Из психотических симптомов выделяют:
- частичная или полная дезориентировка в пространстве;
- колебания настроения;
- галлюцинации;
- бред преследования.

Вот как описывает приступ человек, перенесший его. После очередного запойного кутежа у приятеля в деревне он возвращался домой на электричке. Напротив него сидела молодая пара и о чем-то шепталась. Мужчине показалось, что они готовят заговор против него.
Приехав на вокзал, дожидаясь своего поезда для пересадки, его охватила паника. Ему казалось, что все вокруг настроены против него и хотят навредить ему. Он вышел из помещения на улицу, но тотчас почувствовал, что вся толпа ринулась за ним, чтобы он не сбежал. И вдруг мужчина понял, что эти люди хотят его убить.
Тот принялся рассказывать, что его преследуют и хотят убить. На что мужчина вызвал милицию, и алкоголика забрали в психиатрическую больницу. Приехав по месту назначения, его и здесь стали одолевать мысли о заговоре. Последней каплей было то, что мужчина схватил табурет и ударил им по голове санитара.
Еще одна форма острого алкогольного психотического нарушения – алкогольный галлюциноз. Он также проявляется в состоянии абстиненции. На фоне беспокойного сна больному начинают мерещиться неясные звуки и шумы. Затем они становятся более выраженными. Поначалу они соблюдают нейтралитет, а впоследствии осуждают и угрожают человеку. Кроме слуховых, появляются зрительные и тактильные псевдоощущения.
Под действием галлюцинаций меняется поведение человека. Он становится раздражительным, подозрительным, он напуган и стремится спрятаться или проявляет агрессию. Такое состояние способно сохраняться до нескольких недель.
Послеродовое психотическое расстройство
Данной форме заболевания подвержены больше первородящие женщины, нежели повторнородящие. Способствовать ему могут тяжелые, болезненные роды, гормональные нарушения, психические расстройства в анамнезе, злоупотребление психотическими средствами.
Первые признаки расстройства можно заметить уже на 2 день после родов. Оно развивается по 2 сценариям.
В первом случае женщина находится в приподнятом настроении. Она чрезмерно болтлива, суетлива, строит далекоидущие планы. Проявляет усиленную, патологическую заботу о своем ребенке, а также и о других детях.
Во втором случае все наоборот. Женщина становится раздражительной, плаксивой. Ее одолевает постоянное чувство усталости и тревоги, мучает бессонница. К ребенку она не проявляет никакого интереса, вообще не обращает на него внимание или, наоборот, постоянно находится возле него и никого не подпускает. У нее отсутствует аппетит. В дальнейшем наступает дезориентация в пространстве, сознание помраченное, отсутствует критика к своему состоянию.

Появление галлюцинаций еще больше ухудшает положение. На их фоне развивается возбуждение, поведение молодой мамы неадекватно. Ей постоянно что-то мерещится. Она может высказывать мысли о том, что это не ее ребенок, что он тяжело болен или даже мертв. Молодая мать уверена, что малышу кто-то хочет навредить, украсть, убить. Такие идеи относят к рангу бредовых.
Бред, галлюцинации, нарушенное восприятие реальности становятся важными критериями в различии между послеродовой депрессией и психозом.
Как правило, распознать болезнь на ранних этапах очень сложно. Ее первые признаки расцениваются как банальная усталость, переутомление. Плюс ко всему, мышление женщины становится некритичным, она не может правильно оценить ситуацию. В этом случае большая надежда и ответственность ложится на родственников. Вовремя обнаружив симптомы болезни, и начав ее терапию как можно раньше, удастся избежать тяжелых последствий.
Находясь в психотическом состоянии, женщина ставит под угрозу свою жизнь и жизнь ребенка. Склонность к суициду при этом достаточно высока. Кроме этого, молодая мама способна нанести вред ребенку, испытывая к нему ненависть или пытаясь, в ее понимании, излечить его от тяжелого недуга или защитить от придуманной ею же опасности.
Если женщину настиг подобный недуг, то главное, что нужно предпринять – изолировать ее от ребенка. Это положительно скажется как на ее здоровье, так и на самочувствии малыша. Запрещается грудное вскармливание, так как оно способно усугубить состояние.
Массовый психоз
Данное расстройство охватывает большую группу людей и основывается, прежде всего, на внушаемости. Под такой группой наиболее часто подразумевают толпу как неорганизованное, эмоциональное, основанное на общих интересах скопление людей.
Самые известные случаи такого психоза – это массовые сожжения, суициды, неистовые пляски, икота, поклонение лидеру, одержимость бесами.

Большая роль в возникновении психической эпидемии отводится отключению сознания и преобладанию стадного инстинкта. Стресс и агрессивность увеличивают предрасположенность к внушению и подчинению. А основной механизм развития расстройства – это индуцированность, распространенность бреда между участниками группы. При этом критическое мышление отключается полностью, и человек может поверить во что угодно.
Под понятие массового психоза подпадают групповые действия, противоречащие установленным в обществе нормам.
Существует еще достаточно много видов острого психоза, каждый со своей подоплекой:
- сенильный психоз, причиной которого становится старческое слабоумие;
- травматический психоз, причина – послекоматозное состояние, травмы головы;
- эндогенный психоз, причина – другие психические заболевания;
- послеоперационный психоз;
- инфекционный психоз и другие.
Что делать
Если вы стали свидетелем развития психотического расстройства у знакомого или незнакомого вам человека, не пытайтесь помочь ему самостоятельно. Вызывайте бригаду скорой помощи, и постарайтесь не входить с ним в контакт, чтобы не спровоцировать усиление реакции.
Лечение острого психоза требует немедленной госпитализации в стационар.
Для снятия приступа используют, в первую очередь, психотические препараты, а именно нейролептики. Наибольший эффект оказывают атипичные нейролептические средства. Они обладают более выраженным действием, устраняют как продуктивную, так и негативную симптоматику. Их допустимо использовать в качестве монотерапии, а побочные эффекты от них минимальны.
Кроме нейролептиков также применяют транквилизаторы и антидепрессанты.

Что касается интоксикационных психозов, то, наряду с антипсихотическими препаратами, обязательно проводят инфузионную терапию. Ее цель – дезинтоксикация, то есть выведение отравляющих веществ из организма.
Лечение острого периода болезни может занять от нескольких дней до нескольких недель. После купирования приступа, начинается реабилитационный этап. Он включает в себя прием антипсихотиков по индивидуально разработанной для каждого пациента схеме. Обязательно подключают психотерапию, общеукрепляющие средства, физиотерапию.
Острый психоз характеризуется некритичностью, неадекватностью, бесконтрольностью со стороны личности. Такое состояние таит в себе угрозу для физического состояния человека, его психики, его взаимодействия с обществом. Но есть и хорошая новость. Вовремя выявленное и адекватно леченное расстройство в большинстве случаев способно исчезнуть без следа и больше не беспокоить своей назойливостью.
Для примера: страдающий бредом преследования приходит в кинотеатр, вокруг находятся люди, перешептываются, случайно бросают взгляд на него, смеются, смотрят на экран. А больному кажется, что сидящие в зале зрители задумали против него что-то нехорошее и договариваются, как это совершить. Психика индивида находится на взводе, он не выдерживает и покидает кинотеатр, недосмотрев ленту до конца.
Первым бред преследования описал в 1852 году французский психиатр Эрнест Шарль Ласег. Физиолог Иван Павлов полагал, что его появление связано с такой хронической патологией, как отклонения функционирования головного мозга. Данное психическое заболевание считается одним из самых тяжелых и рассматривается в психиатрии как проявление хронического психоза – паранойи.
Возникает это расстройство в пожилом возрасте и сопровождает человека уже до конца его жизни, при этом чередуются периоды ремиссии и обострения.
Персекуторный бред может быть самостоятельным нарушением или симптомом какого-либо психического расстройства, среди которых первые места занимает шизофрения и болезнь Альцгеймера.
Мания преследования, согласно ВОЗ, диагностирована у 44 миллионов пожилых людей во всем мире. Основная масса больных проживает в США (5,3 млн пенсионеров от 75 до 80 лет) и Западной Европе.
Причины
Психиатры не пришли к единому мнению о причинах развития данного психического расстройства. Часть из них обвиняют дисфункцию головного мозга, вернее, тех его отделов, которые отвечают за условнорефлекторную деятельность человека. Другие же склоняются к особенностям центральной нервной системы пациентов, приводящим к отклонениям в виде психических заболеваний.
В настоящее время выделены факторы, способствующие развитию мании преследования:
- Комплекс жертвы. У человека формируется такой комплекс в силу постоянных обид и унижений. Происходит это на протяжении долгого времени. Индивид боится что-то сделать неправильно, избегает самостоятельных решений, обвиняет в своих несчастьях кого угодно, только не себя.
- Высокий внешний локус контроля, то есть, человек уверен – его жизнь полностью управляется кем-то другим, провидением, любой внешней силой. Люди с внутренним локусом контроля сами определяют свою судьбу, и они редко подвержены развитию бреда преследования.
- Оборонительная личность воспринимает самые безобидные слова и действия в свою сторону как оскорбление или угрозу, что заставляет их тут же защищаться.
- Выученная беспомощность – чувство бессилия, сопровождающее комплекс жертвы. Такие люди уже не считают, что во всех их проблемах виноваты внешние причины – у них сформировался менталитет жертвы, чувство, что они не в силах прекратить или изменить происходящее.
Причиной мании преследования может быть:
Симптомы
Как уже говорилось, человек, страдающий бредом преследования, может жить со своей проблемой один на один годами. Он прекрасно понимает ложность своих мыслей и тщательно контролирует собственное поведение. Никто из окружающих и не догадывается о пограничном состоянии психики такого индивида, так как у него все вроде отлично в личной жизни и работе.
Но так бывает крайне редко. Обычно мания преследования проявляет себя такими признаками:
- подозрительностью;
- излишней ревностью;
- мыслями об угрозе жизни;
- мнительностью;
- странностью поступков;
- агрессивностью;
- тревожностью и паническими атаками;
- бессонницей;
- расстройством умственной деятельности;
- сутяжничеством;
- замкнутостью;
- недоверчивостью;
- попытками суицида.
Человек меняется личностно: он становится подозрительным, агрессивным, всегда напряженным, совершает несвойственные ему поступки и не может объяснить, в каких целях.
Заболевание развивается поэтапно:
I этап. Появляется тревожность, больной замыкается в себе.
II этап. Человек не может общаться с родственниками, ходить на работу, становится асоциальной личностью.
III этап. Состояние становится тяжелым: страх беспредельный, депрессия, приступы безумия Больной пытается нанести вред кому-то либо предпринять попытку суицида.
Психическое состояние больного манией преследования в тяжелых случаях весьма опасно и для него, и для окружающих, поэтому требуется вмешательство специалистов и даже госпитализация.
Диагностика мании преследования
Манию преследования способен точно определить только психиатр, проведя психологические и инструментальные процедуры.
Врач внимательно изучит симптоматику и анамнез пациента, пообщается с его родственниками. Особое внимание уделяется наличию генетической предрасположенности к заболеваниям головного мозга и психическим, вредных привычек. Важно выяснить характер бреда и то, как больной сам относится к своей проблеме.
В качестве дополнительной информации используется тестирование, позволяющее определить текущее состояние психики пациента: особенности его эмоциональной сферы, памяти, умственной деятельности и т.д.
Инструментальные исследования подразумевают:
- КТ или МРТ мозга (выявит опухоль или патологию сосудов);
- электроэнцефалографию — она позволит оценить работу мозга по степени его активности.
Лечение
Сразу стоит отметить, что, несмотря на доскональную изученность персекуторного бреда, методика его лечения досконально не отработана. То есть, единого эффективного способа избавления от него не существует.
Медикаментозная терапия используется в более тяжелых случаях. Она предполагает назначение психотропных препаратов, снимающих страхи, избавляющие от тревожности, улучшающие сон.
- Нейролептики снижают уровень возбуждения в мозге, устраняют мысли о преследовании, подавляют бред.
- Противосудорожные препараты подавляют очаги возбуждения в головном мозге.
- Антипсихотики успокаивают, нормализуют психику, тормозят возбуждение.
- Антидепрессанты поднимают настроение.
- Транквилизаторы и нормотимики снимают тревожность и стабилизируют состояние.
Сейчас используют в основном новейшие препараты с незначительными побочными эффектами, как то: Этаперазин, Тизерцин, Трифазин и т.п. Доза и лекарственное средство каждому пациенту назначается строго индивидуально.
При неэффективности вышеупомянутых методов проводится ЭСТ – электросудорожная терапия: к мозгу подключаются электроды, через которые пропускают электроток. Делается это только с согласия самого больного или его родственников, так как существует риск потери памяти.
Имеется еще один способ лечения, довольно спорный. Шизофреникам с манией преследования делают инъекции инсулина. Дозу препарата увеличивают, чтобы пациент постепенно впадал в кому. Когда это произошло, ему вкалывают глюкозу для вывода из такого состояния. Используется такой вариант крайне редко, ведь есть риск смерти пациента. Кроме того, многие специалисты скептически относятся к инсулиновой терапии как способу излечения.

При легкой форме расстройства показана психотерапия, успешность которой зависит от признания пациентов своей болезни. Он должен осознавать, что именно она вызывает навязчивые мысли – последствия возбуждения разных участков головного мозга. На самом же деле больной находится в полной безопасности, и никто ему не угрожает.
Когнитивная психотерапия ставит целью усвоение пациентом правильной модели действий в ситуации, при которой он испытывал мысли о преследовании. Его учат менять поведение. К примеру, индивиду показалось, что за ним следят, но вместо того, чтобы убегать и прятаться, ему нужно спокойно продолжать делать свои дела.
Как правило, прогресс наступает после пятнадцати сеансов с периодичностью от одного до двух раз в неделю.
Необходима также семейная терапия. На занятиях, проходящих раз в неделю, пациенту и членам его семьи объясняют причину развития болезни и ее особенности. Близкие получают навыки взаимодействия с больным, что делать для избегания приступа агрессии, как создать в семье доброжелательную обстановку. Курс – 10 сеансов.
Обычно параллельно с психотерапией назначают нейролептики.
Полному излечению мания преследования не поддается, но, вовремя приняв меры, можно купировать это психическое расстройство и жить нормально.

Среди расстройств личности особое место занимает состояние, которое специалисты называют легкой степенью мании. Гипомания проявляется излишней веселостью и энергичностью. На фоне приподнятого настроения человек ощущает прилив физических и умственных сил, но при этом он излишне раздражителен и даже гневлив.
От мании данное расстройство отличается отсутствием таких психотических симптомов, как бред и галлюцинации. Гипоманиакальные состояния могут возникать по разным причинам, но чаще всего гипомания объясняется особенностями протекания биполярного расстройства.
Симптомы расстройства
К основным симптомам гипомании относят излишнюю словоохотливость, социальную активность, одержимость своей профессиональной деятельностью и явную неадекватность высказываний и суждений. Однако существует две разновидности данного расстройства, каждая из которой имеет особые признаки и причины развития.
Чистая гипомания протекает с ярко выраженными симптомами, обычно сопровождается повышенной агрессивностью:
- В профессиональной деятельности часто возникает одержимость неким проектом или идеей, при этом человеку все время кажется, что окружающие стремятся ему помешать или навредить. Гипомания не позволяет человеку сосредоточиться, он часто отвлекается на посторонние шумы или разговоры людей, находящихся рядом. В результате больной раздражается и гневно высказывает свое недовольство.
- На фоне приступов нетерпения к другим людям, у больных гипоманией развивается потребность в постоянном общении. Если резкие слова кого-то задели, то человек первым начнет разговор, будет вести демонстрировать преувеличенную веселость, раздавать советы, подшучивать над коллегами или друзьями, агитировать всех устроить вечеринку и т.д. Поведение больного часто кажется окружающим слишком фамильярным.
- Гипоманиакальное состояние характеризуется отсутствием сна. Больной слишком увлечен некой идеей, он стремится сделать все и сразу, поэтому часто работает по ночам. Результативность такого труда обычно не бывает высокой, человек делает несколько дел одновременно, не доводя ни одно из них до конца.
- Самооценка больного непомерно завышена, он не прислушивается к советам окружающих, негативно реагирует на конструктивную критику. Большинство его поступков легкомысленны, а суждения – довольно поверхностны.
К другим проявлениям гипомании обоих типов относятся:
- сильно завышенный аппетит, в некоторых случаях человек начинает страдать откровенным обжорством;
- резкое возрастание сексуального влечения к противоположному полу;
- тяга к получению различных запретных удовольствий и алкоголю;
- развивается склонность к совершению ненужных покупок, человек становится расточительным, возникает шопомания.
Люди, страдающие гипоманией, говорят, что у них слишком много внутренней энергии, и ее нужно срочно куда-то деть. Многие из них отмечают, что испытывают нетерпение и внутреннюю дрожь, часто возникает тремор в руках и подергивание век.
Чем грозит гипомания

Большое количество людей не обращают на гипоманию и чрезмерную активность должного внимания. Им кажется, что эта способность находить время и на работу, и на общение, и на развлечение является особенностью характера, дарованной человеку свыше. Действительно, нет ничего плохого в том, что человек испытывает счастье в определенный момент своей жизни, но это не должно вредить здоровью: физическому и психическому.
Биполярное расстройство, фазой которого является гипомания, требует обязательного лечения, поскольку маниакальная гиперактивность неизменно приведет к истощению организма, развитию апатии и депрессивного состояния, понижению качества жизни.
Опасность гипомании заключается в следующем:
Человек, находящийся в гипоманиакальном состоянии, неспособен адекватно воспринимать окружающую его действительность, он постепенно утрачивает способность контролировать собственную жизнь, постоянно вступает в конфликты с окружающими и портит с ними отношения.
Гипомания часто развивается у творческих людей. Известны случаи, когда писатели, композиторы или художники в течение нескольких месяцев испытывали вдохновение, позволяющее им создавать настоящие шедевры. Но период творческого подъема непременно сменялся упадком сил и депрессией.
Некоторые из них пытались вернуть утраченное вдохновение при помощи алкоголя или наркотических средств, но это лишь усугубляло ситуацию. В этом заключается еще одна опасность гипомании. Человек стремится любыми способами вернуть утраченную им энергию, а это может привести к непредсказуемым последствиям.
Причины развития
Многие из нас оказывались в ситуации, когда необходимо выложиться по полной. Стремясь закончить работу в срок, человек без психических расстройств также может проявить гиперактивность. Но после того как проект будет сдан, он постарается отдохнуть и выспаться. О наличии патологии может свидетельствовать невозможность человека расслабиться, он не в состоянии заставить себя отдохнуть.
Патологическая гиперактивность может возникнуть по нескольким причинам:
- в результате гормонального сбоя могут наблюдаться основные симптомы гипомании. Расстройство настроения возникает при нарушениях функционирования щитовидной железы. Кроме того, гипоманиакальное состояние может возникнуть у женщин после родов или в климактерический период;
- кратковременные эпизоды гипомании могут возникать на фоне расстройств пищевого поведения или голодания с целью оздоровления. Приподнятость настроения возникает на фоне пищевого возбуждения;
- гипоманиакальное поведение может быть результатом приема некоторых фармакологических средств. К таким последствиям может привести баклофен, бромсодержащие средства, опиаты, кортикостероиды, галлюциногены. Эпизоды гипомании также могут развиться на фоне резкого отказа от приема антидепрессантов;
- настроение может стать патологически высоким на фоне употребления в больших дозах всевозможных стимулирующих и наркотических средств (кофе, энергетики, кокаин и т.д.);
- гипомания может являться последствием органических повреждений головного мозга, вызванного различными нейроинфекциями и травмами;
- наиболее вероятной причиной появления эпизодов легкой мании, является расстройство личности, именуемое биполярным (БАР). Гипоманиакальное состояние является одной из фаз этого расстройства. Почему у некоторых людей возникает БАР до сих пор до конца не ясно, но установлена взаимосвязь между наследственными факторами и вероятностью возникновения данного расстройства.
Гипомания может быть самостоятельной патологией, но в некоторых случаях подобные состояния являются фоном или составляющей других (примеру, истероидных и психосоматических) расстройств. Успех терапии зависит от того, насколько точно врач определит причины, приведшие к столь неадекватному поведению пациента.
Виды мании

Расстройства настроения изучались еще в V веке до н.э. Гиппократ выделил пограничные состояния – манию и меланхолию. В конце ХІХ века Э. Крепелин выдвинул концепцию, согласно которой все расстройства поведения были отнесены к маниакально-депрессивному психозу (МДП).
На протяжении всего ХХ века данная концепция считалась основной, и только в последнее время расстройства поведения получили более детальную классификацию. Прежде всего, было указано на два основных типа МДП:
- Эпизоды депрессии сменяются манией, неадекватно повышенным настроением, что влечет за собой психические нарушения.
- Депрессии могут чередоваться с гипоманией, при которой подъемы настроения не связаны с серьезными нарушениями психики.
Современная классификация болезней МКБ-10 выделяет три степени мании, наиболее легкой из них является гипомания. За ней следует мания без психотических проявлений и мания, которая проявляется психотическими симптомами.
Гипомания, в свою очередь , также классифицируется по нескольким признакам:
- исходя из степени преобладания некоторых симптомов расстройства, гипомания может быть простой, ее также называют веселой, раздражительной или гневливой, а также экспансивной;
- деление на виды может осуществляться исходя из типа расстройств, сопровождающих эпизод легкой мании. При склонности к сутяжничеству гипоманию называют кверулянтной, также существует авантюристическая и дисфорическая форма патологии;
- исходя их выраженности симптомов, гипомания делится на явную или чистую, а также скрытую, когда симптомы проявляются менее ярко.
Гипомания может затрагивать психосоматическую сферу, в этом случае развивается эйфорическая ипохондрия. Человек в таком состоянии всю свою энергию направляет на активную борьбу с мнимым недугом.
Диагностика
Основной проблемой, связной с лечением гипомании, является то, что сами пациенты в момент приступа мании не осознают тяжесть своего состояния. Лишь некоторые из них пытаются получить квалифицированную помощь в момент спада настроения и упадка сил. И тогда врачам приходится разбираться с последствиями расстройства.
- Излишняя активность, проявляется в желании постоянно что-то делать и куда-то идти.
- Словоохотливость или говорливость.
- Трудности с концентрацией, человек не может удержать внимание, он легко отвлекается.
- Патологическая необходимость в постоянном общении, фамильярность.
- Нимфомания у женщин и сатириазис у мужчин.
- Сниженная потребность во сне, большие по времени периоды бодрствования.
- Безрассудное поведение, нехарактерное для данного человека вне эпизода гипомании. Безответственность.
При наличии некоторых из этих проявлений врач может диагностировать гипоманиакальный эпизод, но главной его задачей является выявление причин, которые спровоцировали расстройство. Поэтому к диагностике необходимо применять дифференциальный подход.
Лечение

Лечение гипомании при помощи фармакологических средств заключается в устранении причин, приведших к расстройству настроения. К резкому эмоциональному подъему может привести интоксикация веществами и лекарствами с психотропным действием, в этом случае потребуется нейтрализация их негативного воздействия. Обязательным будет прием лекарственных средств при наличии гормонального сбоя и дисфункции щитовидной железы.
В случае, когда гипомания является составляющей биполярного расстройства, наиболее эффективным способом лечения является психотерапия. Специалисты в своей работе могут использовать в работе любые доступные им способы, направленные на релаксацию и осознание проблем. Гипомания – это своего рода депрессия с обратным потенциалом, поэтому и подход к коррекции этого состояния базируется на тех же принципах. В ходе психотерапии необходимо скорректировать поведение, создать благоприятное эмоциональное состояние.
Большое значение в достижении положительного эффекта от лечения имеет саморегуляция аффективной сферы пациентом. Получить такие навыки помогают сеансы биологической обратной связи, самостимуляция, транскраниальная магнитная стимуляция, а также методы поведенческой терапии.
Несмотря на то, что гипомания не несет явного вреда здоровью и не ограничивает физическую работоспособность, не стоит недооценивать ее негативное влияние на человека. Если не уделить должного внимания лечению этого, легкого, на первый взгляд, расстройства, то постепенно качество жизни снизится. Могут развиться патологические наклонности и вредные привычки, а периоды спада настроения приведут к депрессиям, из-за которых могут возникать суицидальные наклонности.
Что такое токсикомания? Причины возникновения, диагностику и методы лечения разберем в статье доктора Серегина Д.А., психотерапевта со стажем в 11 лет.
Над статьей доктора Серегина Д.А. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Токсикомания — расстройство, вызванное употреблением летучих бытовых и промышленных химикатов, содержащих психоактивные вещества: бензол, ксилол, толуол, ацетон, этиловый и амиловый эфиры, трихлорэтилен и др. Токсикомания от наркомании отличается тем, что применяются химикаты, законодательно не относящиеся к наркотическим, но не менее опасные.
Согласно определению Всемирной организации здравоохранения (ВОЗ), расстройство включает четыре элемента:
- неконтролируемое побуждение употреблять психоактивное вещество;
- тенденция к увеличению дозы (рост толерантности);
- психологическая и физическая зависимость;
- вредные последствия для повседневной жизни (эмоциональные, социальные, экономические) [5] .
В России за период с 2000 по 2010 гг. число больных токсикоманией, состоящих на учёте в наркологических диспансерах, снизилось на 1,1 % и составило 9,4 пациентов на 100 тыс. населения. Реальный уровень токсикомании значительно выше, поскольку официальная статистика опирается на случаи обращения за медицинской помощью и вынужденных обследований [7] .
Максимальный уровень зависимости от психоактивных веществ — в Сахалинской области (45,3 больных на 100 тыс. населения). Проблемные территории с показателем 30 и более больных на 100 тыс. населения: Камчатский край, Удмуртская Республика, Ивановская, Челябинская, Магаданская области [7] .
Химикаты (ингалянты) угнетают центральную нервную систему, действуя сначала на кору головного мозга, а затем, по мере повышения концентрации в крови, на стволовые структуры мозга. Систематическое употребление сопровождается нарушением движения крови по сосудам (гемодинамики), дыхания, двигательной активности, обмена веществ в органах и тканях. Наиболее опасны средства бытовой химии, вызывающие тяжёлые поражения внутренних органов и систем [15] .
Эффект от приёма летучих растворителей проявляется быстро и длится от пары минут до нескольких часов. Ингалянты популярны среди подростков как альтернатива запрещённым наркотикам. Доступность, низкая стоимость и способность быстро влиять на настроение делают летучие растворители особенно привлекательными. Как правило, токсикоманы пропитывают ткань химикатом, помещают её в пластиковый пакет или контейнер и вдыхают испаряющиеся летучие вещества.
Согласно докладу Национального института по борьбе со злоупотреблением психоактивными веществами, приём ингаляционных веществ распространён среди бездомных детей и подростков, которые живут на улицах без семьи [3] . Исследования показывают связь между уровнем образования, наличием работы, благосостоянием и потреблением психотропных веществ [7] .

При токсикомании используют бензол, этилбензол и толуол. Толуол в чистом виде запрещён, поэтому в качестве токсичных веществ применяют содержащие его вещества: клей, лаки и растворители.
Популярное среди российских подростков злоупотребление бытовым газом — опасный вид токсикомании. Газ вдыхают из баллонов для заправки зажигалок и малогабаритных плит. Наполнение им лёгких и вытеснение кислорода приводит к удушью и потере сознания с летальным исходом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы токсикомании
Воздействие ингалянта зависит от дозы и типа вещества. При непродолжительном вдыхании паров резинового цемента или разбавителя краски наступает состояние, схожее с алкогольным опьянением. Длительное вдыхание растворителей или газов искажает восприятие времени и пространства, вызывает галлюцинации и эмоциональные нарушения: подавленное настроение с раздражительностью, гневливостью и тревогой.
У зависимых наблюдается:
- головная боль;
- тошнота и рвота;
- невнятная речь;
- нарушение координации движений;
- одышка;
- покраснение или сыпь вокруг носа и рта.
Запах краски и растворителей от одежды, кожи, изо рта — частый признак злоупотребления ингалянтами. Остатки краски или растворителя могут выделяться с потом [18] .
Согласно исследованиям, даже один эпизод злоупотребления ингалянтами может нарушить сердечный ритм, понизить уровень кислорода и привести к смерти. Регулярное злоупотребление вредит мозгу, почкам, сердцу и печени [17] .
У больных возникает:
- напряжённость;
- тревога;
- раздражительность;
- подавленное настроение (дисфория);
- физическая слабость и недомогание.
Для устранения дискомфорта зависимые принимают ингалянт вновь. Патологическое влечение к приёму психоактивных веществ преобладает в мотивации человека. Токсикант употребляют для улучшения состояния, вызванного проблемами с общением, конфликтами с законом, ухудшением здоровья, ослабления тягостных абстинентных состояний. Приём ингалянтов, несмотря на эти обстоятельства, — диагностический критерий зависимости от психоактивных веществ, используемый современными клиницистами.
Злоупотребление ингалянтами приводит к психозам с искажённым восприятием реальности, в результате чего больные получают бытовые травмы [16] . Начиная с малой дозы, токсикоманы регулярно увеличивают потребление вещества, поскольку эффект от приёма снижается. В итоге они доходят до смертельного уровня.
Внезапное прекращение приёма сопровождается соматическими симптомами (абстиненцией), психологической зависимостью, химическим и гормональным дисбалансом.
Абстинентный синдром при токсикомании — это реакция центральной нервной системы на прекращение регулярного употребления психоактивных веществ. Сопровождается подавленным настроением, тревогой, раздражительностью, головной болью, возбуждением, потливостью. К объективным проявлениям относятся тремор пальцев и век, учащение пульса, повышение артериального давления, расширение зрачков, судороги мышц. Признаки абстиненции появляются к концу первых суток после прекращения приёма ингалянта. Состояние утяжеляется на протяжении 4-6 суток, затем симптомы абстиненции проходят, но продолжительное время (до 1-1,5 месяца) сохраняется подавленное настроение, нарушения сна, приступы тоски или агрессивности.
Патогенез токсикомании
Токсикомания — комбинация физической и психической зависимости. Употребление психоактивных веществ начинается с экспериментов, затем переходит к периодическому употреблению, а после — к зависимости с подавленностью при отсутствии препарата и подъёме настроения в ожидании приёма. Психическая зависимость — частая причина рецидивов. Согласно современным исследованиям, генетический фактор — одна из причин развития зависимостей [14] .
Критические факторы развития токсикомании: доза ингалянта, частота ввода и способ введения. Во время приёма нервная система развивает компенсаторные механизмы для саморегуляции в присутствии токсиканта. Резкое исчезновение психоактивного вещества из организма нарушает постоянство внутреннего состояния, а компенсаторные механизмы приводят к абстиненции [13] . Токсикоман продолжает употреблять ингалянты, несмотря на негативные последствия для здоровья, социальной жизни и собственных попыток прекратить приём [14] [15] [16] .
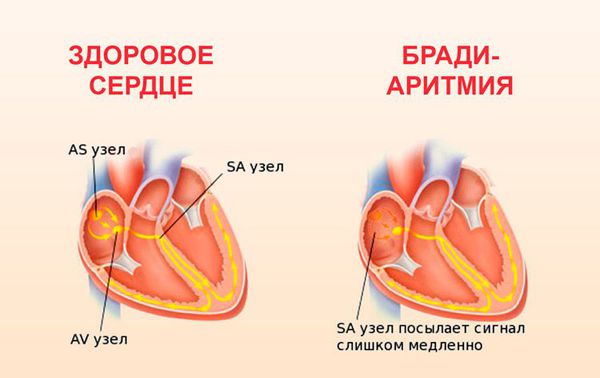
При токсикомании нарушается работа сердца:
- периодическое уменьшение частоты сердечных сокращений ниже допустимых значений (синусовая брадиаритмия);
- задержка распространения электрического импульса в толще сердечной мышцы (нарушение внутрижелудочковой проводимости);
- замедленное прохождение импульса, выработанного в синусно-предсердном узле, к рабочему миокарду желудочков (замедление атриовентрикулярной проводимости);
- повышение нагрузки на правое предсердие;
- недостаток питания в области задней стенки левого желудочка.
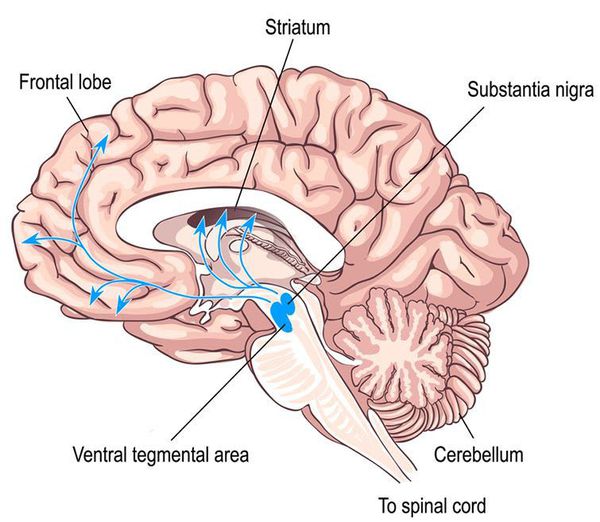
Токсиканты влияют на передачу импульсов в дофаминовых нервных путях и медиальной префронтальной коре (передней части лобных долей). Считается, что эти структуры лежат в основе патологической зависимости. Психоактивные вещества вызывают нарушения на всех уровнях работы организма, взаимодействуют с селективными рецепторами нейромедиаторов, оказывают токсическое действие.
Классификация и стадии развития токсикомании
Формы расстройства классифицируют по активному веществу, которым злоупотребляет больной. Большинство психоактивных ингалянтов входят в состав бытовых или промышленных химических продуктов, не предназначенных для вдыхания. Выделяют три категории веществ:
- растворители;
- газ;
- медицинские препараты, используемые не по назначению.
Ингалянты, предназначенные для бытового или промышленного использования, вдыхают через нос и рот. К летучим растворителям относятся:
- нефтепродукты (бензин и керосин);
- толуол (используют в разбавителях красок, цемента и клея);
- ацетон (применяют для разбавления красок);
- хлорфторуглероды в аэрозолях (лаки для волос и дезодоранты);
- баллоны с пропаном и бутаном.

Стадии развития токсикомании:
- Психологическая зависимость. Характеризуется любопытством и желанием экспериментов. Важную роль в инициации и поддержании токсикомании на этом этапе играет окружение.
- Физическая зависимость. У токсикомана возникают проблемы со здоровьем и абстинентное состояние.
- Деградация личности. Тяжёлые и необратимые изменения в организме. Отсутствие желаемого эффекта от приёма вещества, наряду со снижением устойчивости к нему, часто приводит к передозировке и гибели.
Осложнения токсикомании
При хронической токсикомании из-за длительной интоксикации поражается нервная система. По мере воздействия на ЦНС развиваются галлюцинации и бред. Больные психически деградируют — сужается круг интересов, ухудшаются когнитивные способности, возникает проблемы в общении. Находясь под действием психоактивных веществ, зависимые попадают в опасные ситуации и получают травмы.
Токсикомания вызывает:
- поражение печени и почек;
- расстройство центральной нервной системы;
- повреждение головного и костного мозга; (из-за снижения сопротивляемости к инфекциям); и остановку сердца;
- недостаток кислорода (гипоксию) и удушье (асфиксию рвотными массами).
Ещё одна опасность — замерзание горла или "аэрозольный ожог", потенциально смертельный для человека. Когда газ, который хранился под высоким давлением, высвобождается, происходит резкое охлаждение (до -20°C). Возможно обморожение с неконтролируемым сокращением гортани (ларингоспазмом) [13] [14] .
Вдыхание этилбензола и толуола приводит к потере слуха, судорогам конечностей, повреждению центральной нервной системы и головного мозга [5] . Известен синдром "Sudden Sniffing Death" ("внезапная смерть от вдыхания") — нарушение сердечного ритма, сердечная недостаточность и внезапная смерть при токсикомании.
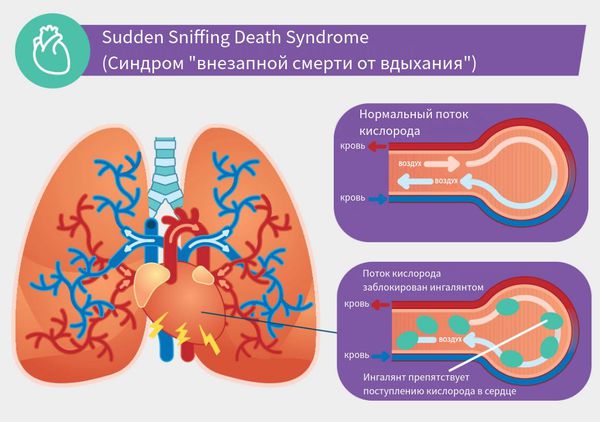
Единственный способ предотвратить синдром — избежать вдыхания токсичных веществ. В отличие от многих других препаратов, способных вызвать передозировку, безопасных доз ингалянта не существует. [18] .
Ингалянты, употребляемые при беременности, неблагоприятно влияют на плод, повышают риск преждевременных родов и врождённых дефектов у детей.
Диагностика токсикомании
Злоупотребление психоактивными веществами выявляют по клиническим признакам и изменению поведения, но проявления различны в зависимости от типа вещества, дозы и организма пациента. Токсичные ингалянты не обнаруживаются с помощью стандартных анализов для выявления запрещённых препаратов. Выявить их можно с помощью методов газовой и газожидкостной хроматографии в специализированных лабораториях. Показания к проведению исследования возникают редко, лишь в случае, когда это необходимо для судебно-медицинской экспертизы. На употребление ингалянтами может указывать аномальное повышение уровня печёночных ферментов. Диагностика пациента с острой ингаляционной интоксикацией может включать общий анализ крови, определение уровня электролитов в крови, печеночный и почечный профили, оценку кислотно-основного состояния крови, анализ сердечного фермента [24] .
Для подтверждения токсикомании ВОЗ рекомендует использовать ICD-10 (Международная классификация болезней 10-го пересмотра), подразделы F10-F19 "Психические расстройства и расстройства поведения, связанные с употреблением психоактивных веществ" [23] .
Критерии для определения расстройства:
- сильная тяга к психоактивным веществам;
- неконтролируемое поведение при употреблении токсикантов;
- состояние отмены;
- рост толерантности;
- приём продолжается, несмотря на осознание вреда здоровью.
Американская Психиатрическая Ассоциация для диагностики патологии рекомендует применять DSM-5 (Диагностическое и статистическое руководство по психическим расстройствам 5-го издания). По DSM-5 зависимость от психоактивных веществ устанавливают при наличии в течение 12 месяцев трёх или более критериев:
- рост толерантности с увеличением дозы вещества для достижения эффекта;
- абстиненция, подтверждённая симптомами отмены;
- постоянная тяга и неспособность контролировать употребление ингалянта;
- значительное снижение социальной активности;
- сохранение физических и психических осложнений после прекращения приёма.
Зависимость от психоактивных веществ в соответствии с DSM-5 сопровождается непреодолимым стремлением к употреблению ингалянта с тотальной вовлечённостью больного (компульсивное влечение) [21] .
Лечение токсикомании
Лечение токсикомании — длительный и сложный процесс, сопряжённый с частыми рецидивами. Реабилитацию проводят стационарно в больнице и амбулаторно без круглосуточного пребывания в клинике. При терапии избегают препаратов, воздействующих на обмен катехоламинов (группы гормонов, таких как адреналин, норадреналин, дофамин, синтезируемых в надпочечниках) из-за риска повышенной чувствительности к ним миокарда, вызванного ингалянтами. Сложной задачей является терапия сопутствующей аритмии, конкретные протоколы лечения отсутствуют. Некоторую пользу приносят бета-блокаторы.
Этапы лечения:
- Вывод токсичных веществ из организма (детоксикация) и устранение абстинентного синдрома.
- Устранение обменных нарушений и последствий употребления психоактивных веществ, терапия поведенческих расстройств и психического состояния.
- Коррекция психической зависимости.
- Поддерживающая терапия.
Особое внимание уделяется решению профессиональных и бытовых проблем, компенсации пропущенных занятий в учебном заведении, восстановлению социальных связей. Необходимо сформировать новые привычки проведения досуга и изменить модель поведения, характерную для зависимых — эгоцентризм, тяга к удовольствиям, отсутствие самодисциплины, непринятие ответственности и обязательств, обвинения окружающих в своих неудачах [2] [3] [4] .
Реабилитация может включать группы поддержки (12-шаговые программы) и психотерапию (мотивационную и когнитивно-поведенческую).

Во многих странах, в том числе в России, действуют реабилитационные центры, основанные на христианских ценностях. Они позволяют пациентам получить поддержку и найти новые ориентиры в жизни.
Прогноз. Профилактика
Прогноз часто неблагоприятный из-за суицидов, несчастных случаев, тяжёлых абстиненций. Токсикомания приводит к глубоким и необратимым изменениям головного мозга и всей нервной системы.
Ингаляционные токсиканты используют дети, подростки, потому что эти вещества входят в состав легально доступных недорогих продуктов, таких как дезодоранты, разбавители и лаки для волос. Несмотря на то, что многие ингалянты разрешены к продаже, в некоторых странах приняты законы по ограничению доступа несовершеннолетних.
Профилактика токсикомании схожа с предупреждением прочих наркологических расстройств и включает следующие мероприятия:
Читайте также:

