Что такое миазы в ротовой полости
Обновлено: 17.04.2024
При поражении десен заболевание определяется как гингивит Венсана, при одновременном поражении десен и других участков слизистой оболочки - стоматит, при вовлечении в процесс небных миндалин - ангина Венсана.
Что провоцирует / Причины Язвенно-некротического стоматита Венсана:
Возбудители язвенно-некротического гингивостоматита Венсана относятся к резидентной флоре полости рта и обнаруживаются в небольшом количестве в норме у всех людей, имеющих зубы, особенно в десневом желобке. При плохом уходе и несанированной полости рта, особенно при пародонтитах, количество их резко увеличивается.
Фузобактерии и боррелии Венсана относятся к условно-патогенным микроорганизмам. Решающую роль в возникновении заболевания играет, как правило, понижение сопротивляемости организма к инфекциям. Оно возникает особенно часто при общем охлаждении, вследствие общего заболевания, переутомления, стресса, недостаточного питания (например, в военное время).
Предрасполагающим фактором служит также нарушение целостности слизистой оболочки, что создает условия для инвазии микроорганизмов. Так бывает при травмах, чаще хронических, например острыми краями зубов, при затрудненном прорезывании третьих моляров. Прорыв эпителиального барьера имеет место также при пародонтите. Язвенно-некротический стоматит Венсана возникает чаще при небрежном гигиеническом уходе за полостью рта на фоне имеющихся ранее воспалительных процессов десен, при отложении над- и поддесневого камня, который препятствует нормальному процессу десквамации эпителия, раздражает десну и, закрывая вход в пародонтальные карманы, создает благоприятные условия для развития анаэробной инфекции.
Язвенно-некротический стоматит Венсана может возникнуть как осложнение вирусных инфекций (гриппозный, герпетический стоматит), эрозивных аллергических стоматитов, многоформной экссудативной эритемы, некоторых тяжелых общих заболеваний - лейкоза, агранулоцитоза, инфекционного мононуклеоза, присоединяется при отравлениях солями тяжелых металлов, скорбуте. Раковые язвы и сифилиды во рту иногда также осложняются фузоспирохетозом.
Симптомы Язвенно-некротического стоматита Венсана:
По характеру течения заболевания выделяют острый, подострый, хронический язвенно-некротический стоматит и рецидив.
По степени тяжести течения - легкую, среднюю и тяжелую формы.
В начале заболевания появляется слабость, головная боль, повышается температура тела, ломота в суставах. Беспокоит кровоточивость десен, ощущение жжения и сухости слизистой оболочки. Этот период может длиться от нескольких часов до нескольких дней, в зависимости от формы течения заболевания.
По мере прогрессирования стоматита усиливается общая слабость, повышается температура тела, усиливается головная боль, снижается трудоспособность.
Резко усиливаются боли в полости рта от малейшего прикосновения, язык во время разговора малоподвижный. Прием пищи и чистка зубов становятся практически невозможны. Повышается слюноотделение, появляется сильный гнилостный запах изо рта. При локализации воспалительного процесса в области зуба мудрости возникает ограниченное открывание рта (тризм).
Чаще всего изъязвление слизистой оболочки начинается с десен, с участков где присутствуют местные раздражающие факторы: зубной камень, разрушенные зубы, зубные коронки, травмирующие десну. Постепенно изъязвление распространяется на соседние участки слизистой оболочки.
При язвенно-некротическом стоматите десны отечны, разрыхлены, покрасневшие, резко болезненны, кровоточат от легкого прикосновения. Вначале некроз поражает верхушки межзубных сосочков, а затем распространяется на всю десну. Со временем десна покрывается некротическими массами бело-серого, серо-бурого или серого цвета.
Для легкой формы язвенно-некротического стоматита характерно ограниченное распространение процесса. Чаще некротизируются только верхушки межзубных сосочков у определенной группы зубов. Общее самочувствие существенно не меняется. Трудоспособность, как правило, не нарушена.
При тяжелом течении cтоматита Венсана температура тела повышается до 38,5-40°С. Резко ухудшается общее самочувствие.
Изъязвления распространяются на значительном участке слизистой оболочки, в глубину язвы могут достигать мышечной ткани, сухожилий, кости. При таком течении заболевания развивается остеомиелит (расплавление кости) пораженного участка челюстной кости.
При распространении язвенно-некротического очага на небо и миндалины стоматит носит название ангины Симановского-Плаута-Венсана.
Острый язвенно-некротический стоматит при недостаточном лечении может рецидивировать и переходить в хроническую форму. Этот переход чаще наблюдается на фоне хронической соматической патологии, а также, при несанированной ротовой полости.
Болеют преимущественно лица молодого возраста (17 - 30 лет), в основном мужчины. Заболевание начинается чаще осенью и весной, максимум новых случаев приходится на октябрь - декабрь.
Появляются боли в полости рта, особенно при приеме пищи, кровоточивость десен, усиленное слюноотделение, гнилостный запах изо рта, общая слабость. Больной обычно бледен из-за сильной интоксикации. Регионарные лимфатические узлы увеличены, уплотнены и болезненны при пальпации, сохраняют подвижность.
Процесс, как правило, начинается на десне и проявляется в виде очагов некроза десневого края и десневых сосочков. Затем некроз может переходить на другие участки слизистой оболочки. Чаще и сильнее всего страдает область у нижних третьих моляров, где некроз быстро распространяется на слизистую оболочку щеки и ретромолярную область, нередко вызывая тризм и боли при глотании. В отдельных случаях воспаление приводит к выраженной асимметрии лица за счет отека окружающих тканей. В более тяжелых случаях некротические поражения возникают на боковых поверхностях и спинке языка, на твердом и мягком небе. Они имеют мягкие неровные края, толстый зловонный некротический налет серовато-зеленого цвета, после удаления которого видно рыхлое, сильно кровоточащее дно. Окружающие ткани отечны, резко гиперемированы. Уплотнения в основании и вокруг язв нет.
На твердом небе процесс быстро приводит к некрозу всех слоев слизистой оболочки и обнажению кости. Изолированные поражения зева (ангина Венсана), как правило, бывают односторонними и в практике стоматолога встречаются редко.
Общее состояние больного при остром процессе, как правило, ухудшается: температура тела в первые 2 - 3 дня повышается до 37,5 - 38 °С, но может оставаться нормальной, беспокоит головная боль. Плохой сон, затруднения при приеме пищи, интоксикация ослабляют больного. Возникает склонность к обморокам В гемограмме выраженные изменения могут отсутствовать, но нередко наблюдаются небольшой лейкоцитоз, сдвиг формулы влево, умеренное повышение СОЭ; в тяжелых случаях - токсигенная зернистость нейтрофилов.
Хроническая форма этого заболевания обычно развивается при небрежном лечении или его отсутствии, но может возникнуть и первично, без предшествующего острого процесса.
Диагностика Язвенно-некротического стоматита Венсана:
Диагноз ангины Венсана ставят на основании клинической картины и обнаружения фузоспириллярного симбиоза.
Исследование биоптатов с краев язв выявляет две зоны: поверхностную - некротическую и глубокую - воспалительную. В поверхностных слоях некроза флора обильная и разнообразная (кокки, палочки, фузобактерии, спирохеты и др.), в более глубоком слое, прилегающем к живым тканям, резко преобладают фузоспирохеты. Подлежащие ткани находятся в состоянии острого воспаления. Внутри живой ткани обнаруживаются только спирохеты.
Цитологическая картина соскобов с язв при язвенно-некротическом стоматите Венсана соответствует неспецифическому воспалительному процессу.
Дифференциальная диагностика. В первую очередь необходимо исключить ВИЧ-инфекцию. Кроме того, язвенно-некротический стоматит Венсана дифференцируют от язвенных поражений при заболеваниях крови (лейкозы, агранулоцитоз, инфекционный мононуклеоз), отравлении ртутью, скорбуте. В некротических язвах при этих заболеваниях также обнаруживаются фузоспирохеты в больших количествах. Высыпания при вторичном сифилисе в полости рта могут вторично осложняться стоматитом Венсана. Чтобы избежать возможных ошибок, во всех случаях язвенного гингивита и стоматита следует тщательно собрать анамнез, учитывая не только местные, но и общие клинические проявления, сделать общий клинический анализ крови, анализ на ВИЧ-инфекцию, реакцию Вассермана, а при выявлении контакта с ртутью - анализ мочи на содержание ртути. Как указывалось выше, фузоспирохетоз может осложнять течение других язв (например, распадающегося рака слизистой оболочки рта). Поэтому большое значение в дифференциальной диагностике приобретает цитологический метод исследования.
Лечение Язвенно-некротического стоматита Венсана:
Важным условием успешного лечения является тщательная санация полости рта. После обезболивания удаляют распад некротизированных тканей, зубные отложения. Быстрому излечению способствует применение антибиотиков широкого спектра действия. Необходимо частое (4 - 5 раз в день) полоскание антисептическими растворами (0,05 - 0,1 % раствор хлоргексидина, 1 - 2 % раствор перекиси водорода). Хороший эффект достигается применением трихопола по 0,5 г 2 раза в сутки в течение 5 - 7 дней. Для подавления микробной сенсибилизации проводят антигистаминную терапию (фенкарол, тавегил или супрастин). Назначают также витамин С (до 1,5 г в сутки). Местно применяют ферментные препараты для лизиса некротического налета, а затем кератопластические мази (солкосерил, метилурациловую). При локализации процесса в глотке закапывают раствор интерферона. Прогноз при своевременном и адекватном лечении благоприятный. В острой стадии, связанной с затрудненным прорезыванием третьих моляров, не рекомендуется проводить хирургические манипуляции. При правильном лечении эпителизация происходит при остром процессе через 3 - 6 дней, при хроническом - несколько медленнее. Тяжелые случаи язвенно-некротического стоматита Венсана, особенно рецидивирующие, когда лечение проводится несвоевременно или неправильно, приводят к необратимым изменениям: резорбции кости, оседанию (ретракции) десны, тяжелым формам пародонтита. После лечения десневые сосочки могут исчезнуть, создаются условия для задержки пищи, прогрессирования пародонтита. На других участках слизистой оболочки, кроме десны, при излечении ткани обычно восстанавливаются, лишь после глубоких и обширных язв остаются рубцы.
Лечение симптоматических язвенно-некротических стоматитов при заболеваниях крови, скорбуте, ртутном отравлении заключается, в основном, в общем воздействии на организм.
Лица, перенесшие стоматит Венсана, должны находиться на диспансерном наблюдении не менее 1 года, причем первый осмотр проводится через 1 - 2 мес.
Прогноз ангины и стоматита Венсана благоприятный, хотя в некоторых случаях, при отсутствии рациональной терапии, болезнь затягивается и может продолжаться несколько месяцев. Возможны рецидивы.
Профилактика Язвенно-некротического стоматита Венсана:
Для профилактики фузоспириллеза рекомендуется регулярно проводить санацию полости рта, соблюдать правила гигиены полости рта, особенно во время инфекционных заболеваний, снижающих иммунитет, а также при лечении препаратами висмута.
К каким докторам следует обращаться если у Вас Язвенно-некротический стоматит Венсана:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Язвенно-некротического стоматита Венсана, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Миазы – группа заболеваний, обусловленных паразитированием в тканях и полостях человека личинок некоторых видов мух. Клиническая картина миазов определяется видом возбудителя и местом его паразитирования. Кишечный миаз проявляется симптомами энтерита и колита; офтальмомиаз – конъюнктивитом, иридоциклитом, отслойкой сетчатки, гибелью глаза; кожный миаз - образованием инфильтратов кожи; уринарный – уретритом, циститом, задержкой мочи и т. д. Диагноз миаза ставится на основании обнаружения личинок мух. Лечение полостных миазов заключается в промывании полостей растворами антисептиков. При кишечных миазах назначаются слабительные средства. Из глаз и ран кожи личинки удаляют с помощью пинцета; при глубоком расположении - хирургическим путем.
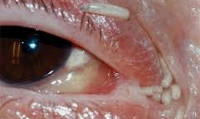
Общие сведения
Миазы – паразитарные заболевания, связанные с проникновением и пребыванием в организме животных и человека личинок членистоногих насекомых (главным образом, мух). Заболеваемость различными видами миазов характерна, главным образом, для тропических стран Африки и Южной Америки, однако мухи, способные вызывать энтомозы человека, также обитают на территории Казахстана, Кавказа, южных регионов России. С учетом возможности различной локализации личинок в теле человека миазы представляют практический интерес для хирургии, гастроэнтерологии, офтальмологии, оториноларингологии, урологии. Течение миаза может быть доброкачественным или злокачественным, приводящим к инвалидности или смерти пациента.

Классификация миазов
По типу паразитирующих личинок выделяют следующие виды миазов:
- случайные – вызванные личинками мух, случайно проникающими в организм человека. К их числу относятся кишечные и мочеполовые миазы.
- факультативные - вызванные личинками, обычно развивающимися в гниющих веществах, но иногда мухи откладывают яйца на открытые раны и язвы кожи.
- облигатные - вызванные личинками мух, являющихся паразитами человека и животных.
В зависимости от места паразитирования личинок миазы подразделяются на тканевые и полостные. С учетом пораженных органов различают кожные, кишечные, мочеполовые (уринарные), носовые (назальные), ушные и глазные миазы (отомиаз и офтальмомиаз). По глубине проникновения возбудителя и характеру течения выделяют поверхностные (доброкачественные) и глубокие (злокачественные) миазы. К группе глубоких миазов относятся обыкновенный глубокий миаз кожи, африканский миаз (кордилобиоз) и южноамериканский миаз (дерматобиаз).
Поверхностные миазы
Глубокие миазы
Обыкновенный глубокий миаз кожи вызывают мухи рода Wohlfortia (вольфартова муха) и Chrisomyia, откладывающие свои яйца в гнойные очаги на коже. Личинки этих мух способны разрушать здоровые ткани, проникать в дерму, подкожную клетчатку и в глубоко лежащие ткани. При глубоком миазе кожи у больного повышается температура тела, возникает слабость, головные боли. Нестерпимая острая боль в области раны, где паразитируют личинки, может приводить к обморокам.
При локализации на конъюнктиве, в полости рта и носа личинки разъедают слизистые оболочки и мягкие ткани, проникая до фасций и надкостницы, разрушая хрящи и кости гортани, носоглотки, пазух носа, глазниц и т. д. Несмотря на недолгий срок паразитирования личинок в организме человека (3-6 дней), этого срока оказывается достаточно для развития глубоких поражений тканей.
Африканский миаз (кордилобиаз) – разновидность глубокого миаза, вызываемого личинками мухи Cordilobia anthropophaga. Самки мухи откладывают яйца на поверхность почвы, загрязненной органическими остатками и мочой. Вышедшие из яиц личинки внедряются в тело человека перкутанным путем при соприкосновении кожи с грязной землей. Через несколько дней в месте внедрения личинки возникает гиперемия кожи и формируется плотный инфильтрат, который вскоре превращается в фурункулоподобный узел. В отличие от стафилококкового фурункула, имеющего в центре некротический стержень, в середине фурункулоподобного узла располагается небольшое отверстие, обеспечивающее доступ воздуха паразитирующей личинке. Примерно через 2 недели личинка появляется из отверстия инфильтрата и вскоре выпадает из него во внешнюю среду. После этого рана обычно заживает, однако при инфицировании и нагноении узла может возникнуть обширный абсцесс.
Южноамериканский миаз (дерматобиаз) вызывается личиночными стадиями человеческого овода, который откладывает яйца на теле кровососущих насекомых (комаров, мух, слепней). При нападении насекомых на человека вылупившиеся личинки проникают в кожу, где начинают свое дальнейшее развитие. Вокруг внедрившихся личинок образуется инфильтрат с фистулезным ходом, из которого выделяется серозно-гнойная жидкость. Через 1,5-2 месяца, достигнув длины 20-25 мм, созревшие личинки выпадают и окукливаются в почве. Течение южноамериканского миаза сопровождается умеренным ощущением боли в месте инфильтрата.
Полостные миазы
Кишечный миаз развивается в результате случайного проглатывания личинок мухи с пищей. При паразитировании личинок в желудке основные проявления включают тошноту, рвоту, боль в эпигастральной области. Нахождение паразитов в кишечнике вызывает тифоидное состояние, симптомы длительно текущего энтерита и колита (абдоминальные боли, поносы, тенезмы, примесь крови в испражнениях и др.).
Тяжелое течение миаза наблюдается при паразитировании личинок на слизистой оболочке глаз, носа, ушей. Мочеполовой миаз возникает при попадании яиц на грязное нательное и постельное белье, с которого личинки проникают на слизистую гениталий и в уретру. При урогенитальном миазе может развиваться клиника вульвита, вагинита, уретрита, цистита.
При глазной форме миаза (офтальмомиазе) личинки овода паразитируют в конъюнктивальном мешке, вызывая явления конъюнктивита, иридоциклита, образование язв роговицы. В особо тяжелых случаях они могут проникать в слезный мешок и внутрь глазного яблока, вызывая его разрушение. Описаны случаи развития энцефалита с летальным исходом. Паразитирование личинок в носовых ходах сопровождается повышением температуры, головной болью, слизисто-гнойным ринитом. Отомиаз, вызываемой личинками вольфартовой мухи, может сопровождаться перфорацией барабанной перепонки и проникновением паразитов к мозговым оболочкам. Возбудители полостных миазов могут паразитировать в полости рта, придаточных пазухах, анальном канале.
Диагностика и лечение миазов
Диагноз кожного миаза устанавливается при внимательном осмотре очага поражения с помощью лупы и при боковом освещении. При этом в ране можно увидеть движение личинок, располагающихся колониями. Основанием для распознавания кишечного миаза служит обнаружение личинок мух при исследовании рвотных масс, фекалий, мочи, уретрального и влагалищного мазка. Пациентам с подозрением на отомиаз необходима консультация отоларинголога; для исключения глазного миаза проводится осмотр офтальмолога.
Лечение миаза кожи заключается в удалении личинок из очага поражения путем промывания раны антисептическими растворами (калия перманганата, фурацилина и др.). Для облегчения удаления личинки в отверстие инфильтрата можно залить несколько капель стерильного масла; лишившись доступа воздуха, паразит показывается на поверхности кожи и может быть легко захвачен пинцетом или зажимом. После этого освободившаяся полость подвергается обработке дезинфицирующими средствами и закрывается асептической повязкой. При развитии гнойных осложнений применяются противомикробные мази или системные антибиотики.
При кишечной форме миаза назначается промывание желудка, прием слабительных и противопаразитарных препаратов. Лечение мочеполового миаза заключается в промывании уретры для удаления личинок. Из конъюнктивальной полости личинки извлекаются остроконечными глазными иглами после инстилляции анестезирующих и антисептических капель. В остальных случаях личинки подлежат удалению хирургическим путем.
Прогноз и профилактика миазов
Прогноз поверхностных миазов кожи благоприятный. При глубоких поражениях тканей, множественном паразитировании личинок, присоединении гнойных осложнений возможны инвалидизирующие и смертельные исходы. Для предотвращения миазов кожи необходимо применение репеллентов, отпугивающих мух и оводов. С целью недопущения глубокого проникновения паразитов необходимо своевременное и рациональное лечение всех поражений кожи. Важное значение имеет уничтожение мух и очагов их выплода; хранение продуктов в местах, недоступных для мух; защита ран от инвазии личинками мух; предупреждение и лечение миазов у животных.
Мукозит — это постлучевое и постхимиотерапевтическое эрозивное или язвенно-некротическое поражение слизистых оболочек ЖКТ, локализованное преимущественно в области рта и глотки. Проявляется гиперемией, отёчностью слизистых ЖКТ, зудом, жжением, формированием язвенных дефектов и белых налётов, при вовлечении других органов ЖКТ — разлитой абдоминальной болью и диспепсией. Диагностируется с помощью бактериального посева, гистологического изучения биоптата очагов, эзофагогастродуоденоскопии. Для лечения применяют цитопротекторы, противовоспалительные, обезболивающие, антисептические, антибактериальные и противогрибковые препараты, растительные иммуномодуляторы.
МКБ-10
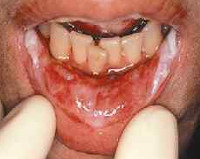
Общие сведения
Мукозит — одно из наиболее частых осложнений лечения онкологических заболеваний, выявляемое у 40% пациентов, принимающих химиотерапевтические препараты в стандартных дозировках, у 75% больных, перенесших пересадку стволовых клеток костного мозга, в 90% случаев комбинированной лучевой и химиотерапии. Хотя воспалительный процесс может поразить слизистую любого отдела ЖКТ, в большинстве случаев диагностируется оральный или орофарингеальный мукозит. Заболеванию более подвержены дети и пациенты пожилого возраста. Актуальность профилактики, своевременного выявления и эффективной терапии болезни связана с риском летального исхода от тяжелой нутритивной недостаточности или сепсиса.

Причины мукозита
Мукозит осложняет проведение противоопухолевой терапии онкологических заболеваний. Непосредственными возбудителями агранулоцитарного инфекционно-воспалительного поражения эпителиальной оболочки становятся грамположительные микроорганизмы, обитающие во рту, грамотрицательная и анаэробная кишечная микрофлора, вирусы герпеса, кандиды. Предпосылками для вторичного инфицирования слизистой считаются:
- Цитотоксический эффект противоопухолевой терапии. Наибольшее разрушающее действие на эпителиоциты ЖКТ оказывают антрациклины, антиметаболиты, таксаны, другие цитостатические и иммуносупрессивные средства особенно в комбинации с препаратами платины. Пролиферацию эпителия также нарушают лучевые нагрузки на орофарингеальную зону.
- Местный иммуновоспалительный процесс. По результатам исследований, деструкция эпителия под действием цитостатиков, иммунодепрессантов и ионизирующего излучения сопровождается массивным высвобождением компонентов поврежденных клеток. В результате локальная воспалительная реакция усугубляется аутоиммунным компонентом.
- Снижение общего и локального иммунитета. Побочными эффектами противоопухолевого лечения являются потеря защитных свойств слюны и постцитостатическая нейтропения. Следствием иммунной недостаточности становится активация бактериальных, грибковых и вирусных агентов, обсеменяющих поврежденную слизистую ротовой полости.
Факторы риска
Вероятность возникновения орального мукозита повышается при врожденных дефектах ферментов, участвующих в биотрансформации цитостатиков, нарушении репарации ДНК, замедлении выделения химиопрепаратов почками или их элиминации печенью. Факторами риска считаются дефицит цианокобаламина и фолиевой кислоты, наличие у пациента перитонеального или плеврального выпота, ксеростомии, недостаточная гигиена полости рта.
Патогенез
Основой возникновения мукозита становится нарушение естественного обновления эпителия, формирование вторичного иммунодефицита из-за индукции процессов апоптоза на фоне проводимой противоопухолевой терапии. Патологический процесс представлен несколькими взаимосвязанными фазами (стадиями) воспалительной реакции. Вначале в результате повреждения из эпителиоцитов, эндотелиоцитов и соединительнотканных клеток выделяются интерлейкины, простагландины и другие медиаторы воспаления, которые усиливают деструкцию тканей, повышают проницаемость сосудистой стенки. На 4-5 день от начала терапии начинается эпителиальная фаза мукозита, проявляющаяся угнетением пролиферации эпителиоцитов.
Дисбаланс процессов распада и восстановления эпителия, достигающий максимума на 7 сутки лечения, приводит к нарушению целостности слизистой с образованием псевдомембранозного налета (фаза изъязвления). Поврежденные участки активно колонизируются грибками и условно-патогенной флорой, что усиливает воспалительный компонент заболевания. При своевременной коррекции продолжительность бактериальной фазы составляет 6-12 дней, без лечения длится дольше. На стадии выздоровления восстанавливается скорость пролиферации и дифференцировки эпителиоцитов, нормализуется состав ротовой микрофлоры, увеличивается количество нейтрофилов в крови. При неосложненном течении заживление происходит без образования дефектов.
Симптомы мукозита
Начальными признаками являются покраснение и отечность слизистой оболочки мягкого неба, языка, губ и щек, которые появляются на 5-10 сутки от начала мукотоксической терапии. Поражение эпителиального слоя сопровождается зудом, жжением и субъективным дискомфортом при употреблении острой пищи. По мере прогрессирования заболевания очаги гиперемии замещаются беловатыми, приподнятыми над слизистой образованиями, начинается формирование язв. Пациент не может принимать твердую пищу из-за интенсивных болей. Тяжелый мукозит характеризуется обширными глубокими язвами, при которых больной не в состоянии употреблять даже жидкую пищу. При поражении других отделов ЖКТ возникают разлитые боли в животе, диспепсические расстройства: диарея, метеоризм, недержание кала.
Осложнения
При недостаточной гигиене полости рта у больных с мукозитом наблюдается присоединение вторичной бактериальной инфекции, что клинически проявляется нагноением язв, нарастанием синдрома интоксикации. У лиц с тяжелым иммунодефицитом отмечается генерализация инфекционного процесса с развитием сепсиса. Ограничение перорального питания при мукозите приводит к прогрессирующему снижению массы тела вплоть до кахексии, что сопровождается формированием необратимых дистрофических изменений во внутренних органах. При обширном некрозе слизистой и подлежащих тканей могут возникать интенсивные кровотечения, которые представляют опасность для жизни больных. Наиболее серьёзным отдаленным последствием орального мукозита является ксеростомия.
Диагностика
Постановка диагноза мукозит проводится с учетом клинических данных и не представляет затруднений в случае появления типичных патологических изменений орофарингеальной слизистой на фоне противоопухолевой терапии. Диагностический поиск направлен на исключение других возможных причин поражения слизистых оболочек. Затруднения могут возникать при гастроинтестинальной форме заболевания, которая не имеет патогномоничных симптомов. Наиболее информативными являются:
- Бактериологический посев. Для исследования производится забор материала с поверхности язв и его посев на специальные питательные среды, что позволяет подтвердить или исключить наличие инфекционного агента (вируса герпеса, грибков рода Кандида). На поздних стадиях мукозита обнаруживается бактериальная флора, что свидетельствует о развитии осложнений.
- Биопсия патологических очагов. Исследование применяется в случае атипичной клинической картины или отсутствия ответа на стандартную терапию. Изучение небольшого участка эпителиальной оболочки из язвенного дефекта под микроскопом направлено на выявление глубокой формы грибкового поражения или специфических признаков инфицирования цитомегаловирусом.
- Эндоскопическое исследование.Эзофагогастродуоденоскопия показана при подозрении на гастроинтестинальный мукозит у онкобольных. С помощью гибкого эндоскопа удается оценить состояние слизистой пищевода, желудка и начального отдела 12-перстной кишки, выполнить биопсию. Метод дает возможность исключить другую органическую патологию пищеварительного тракта.
В клиническом анализе крови при мукозите наблюдается резкое снижение уровня лейкоцитов, обусловленное основным заболеванием. Значительная лейкопения с нейтропенией является прогностически неблагоприятным признаком. Для оценки общей реактивности организма может выполняться иммунограмма. Дифференциальная диагностика проводится с афтозным стоматитом, красным плоским лишаем, инфекционными поражениями слизистой полости рта (оральным кандидозом, гангренозным стоматитом, острым некротическим стоматитом), хроническим травмированием эпителия при ношении зубных протезов. Кроме осмотра гастроэнтеролога и стоматолога пациенту рекомендованы консультации онколога, иммунолога.
Лечение мукозита
Терапевтическая тактика зависит от стадии заболевания, направлена на минимизацию дополнительных повреждающих воздействий, предусматривает профилактику инфицирования за счет тщательного ухода за полостью рта и медикаментозную коррекцию возникших симптомов. Пациентам с тяжелыми язвенно-некротическими повреждениями слизистой может потребоваться снижение дозировок или временная отмена химиотерапии. Для исключения раздражения эпителия показана высококалорийная протеиновая диета с отказом от употребления острой, горячей, твердой и грубой пищи, холодных и кислых напитков. При обработке полости рта запрещено использовать спиртсодержащие жидкости. С учетом симптоматики схема медикаментозной терапии мукозита может включать:
- Цитопротекторы. За счет нейтрализации оксидантов и свободных радикалов антоцианозиды и проантоцианидины уменьшают выраженность локального воспалительного процесса, снижают риск необратимой деструкции эпителия. Для достижения максимальных терапевтических результатов рекомендовано сочетание перорального приема и местного нанесения препаратов.
- Противовоспалительные медикаменты. Эффективны гели с деринатами и лидокаином, которые также оказывают анестетическое и стимулирующее регенерацию действие, НПВС на основе пропионовой кислоты. Для уменьшения воспаления и улучшения местного иммунитета используют натуральные средства, содержащие дитерпеновые и сесквитерпеновые лактоны.
- Антисептики, антибиотики, противогрибковые препараты. При выборе медикаментов, подавляющих микробную флору, учитывают чувствительность микроорганизмов. Для лечения кандидозной инфекции обычно назначают производные имидазолов. С антисептической целью применяют бензидамин, обладающий противовоспалительным эффектом.
Лечение мукозита часто дополняют растительными иммуномодулирующими препаратами на основе зантоксилума или эхинацеи, при выраженном болевом синдроме — наркотическими анальгетиками. Из физиотерапевтических методик наиболее результативна фототерапия с использованием низкоинтенсивных лазеров, оказывающая антиоксидантный, регенерационный и анальгетический эффекты. В тяжелых случаях язвенного поражения, при которых затруднен самостоятельный прием пищи, обеспечивается нутритивная поддержка в виде зондового или парентерального питания.
Прогноз и профилактика
Исход зависит от выраженности местных проявлений и общего состояния пациента. Поскольку мукозит развивается на фоне тяжелой онкологической патологии, прогноз определяется тяжестью основного заболевания. У большинства больных в процессе лечения наблюдается улучшение состояния с сохранением патологических очагов в ротовой полости. Для профилактики мукозита необходимо рационально выбирать схемы и дозировки противоопухолевых препаратов, проводить осмотр полости рта и лечение кариозных зубов перед каждым курсом химиотерапии, следить за правильностью подбора зубных протезов. Во время курсового лечения рекомендуется полоскание рта антисептиками, криотерапия перед приёмом химиопрепаратов, профилактическое использование деринат-лидокаиновых гелей.
1. Злокачественные новообразования в России в 2009 году (заболеваемость и смертность) / Чиссов В.И., Старинский В.В., Петрова Г.В. – 2011.
2. Химиотерапевтический оральный мукозит: современное состояние проблемы / Попруженко Т.В., Углова Т.А., Борис С.П. // Современная стоматология – 2011 - №2.
3. Алиментарные мукозиты онкологических больных: новые пути нутритивной поддержки / Полевиченко Е.В. // Лечащий врач – 2009 - № 08/09.
Миаз, myiasis (от греч. myia - муха, иные транскрипции: myiosis, myasis) - заболевание, вызываемое проникновением и пребыванием личинок и взрослых особей членистоногих в тканях и полостях организма человека.
Обычно эти насекомые (мухи) питаются начавшими разлагаться веществами животного и растительного происхождения; миаз поэтому обычно возникает исключительно в местах с плохими санитарно-гигиеническими условиями; в большинстве случаев заражение происходит в результате случайной небрежности человека. У человека болезнь могут вызывать различные виды этих насекомых.
Эндемичные районы - тропические районы Африки, Южной Америки, Мексика, Калифорния и Новая Гвинея.
Что провоцирует / Причины Миаза:
Основные возбудители миаза - личинки мухи тумбу (Cordylobia anthropophaga) и песчаная блоха (Tunga penetrans), самки которой проникают в кожу по сделанным ими ходам, где оплодотворённое животное раздувается от яиц до размеров горошины, вызывая развитие болезненных изъязвлений.
В отечественной практике известны случаи паразитирования у человека личинок вольфартовой мухи (Wohlfahrtia magnifica) и различных оводов (обычно русского и овечьего).
Представители рода Gastcrophilus, Hypoderma, Dermatobia и Cordylobia поражают кожу; Fannia поражают пищеварительный тракт и мочевую систему; Phonnia и Wohlfahrtia могут заражать открытые раны и язвы; Oestrus поражают глаза; а также Cochliomyia проникают в носовые ходы и осуществляют их инвазию.
Патогенез (что происходит?) во время Миаза:
Взрослые особи мух откладывают яйца в глаза, уши, нос, раны людей либо вводят их подкожно. Реже наблюдают висцеральные поражения, обусловленные случайным заглатыванием личинок.
Миаз классифицируют как по месту нахождения личинок в хозяине, так и по биологичеким свойствам личинок соответствующих видов мух.
Миазы делятся на случайные, факультативные и облигатные.
- Случайные миазы вызывают личинки тех видов мух, которые в норме развиваются в гниющих веществах. В организм человека они попадают случайно. Мухи откладывают яйца на продукты питания, бельё, и т.п. Вышедшие из яиц личинки могут быть проглочены вместе с пищей. С белья личинки могут заползти в уретру. Таким образом человек заражается кишечным или уринарным миазом.
- Облигатные миазы ведут исключительно паразитический образ жизни, поражая различных травоядных.
- Факультативные миазы вызывают случайные поражения (например, поражения, вызванные мясными или комнатными мухами).
По локализации различают миаз кожный, тканевой, полостной (ухо, нос), кишечный, миаз мочевых путей, половых органов и глазной.
Во всех этих случаях заражение хозяина происходит пассивно. Одни мухи отрождают в его полости, в глаз, в язвы или раны свои личинки, другие откладывают туда же яйца, из которых вылупляются личинки уже в организме хозяина. Личинки некоторых видов (Cordylobia) активно вбуравливаются в кожу человека. Бывают примеры нахождения даже окуклившихся стадиев в хозяине, поэтому понятие миаза распространяется на все случаи нахождения каких-либо стадиев метаморфоза мух от яйца до puparium в хозяине или на нем.
- Кишечным миазом называют случаи пребывания живых личинок мух в желудке или в кишечнике человека.
Заражение пищеварительного тракта личинками происходит вследствие заглатывания их с пищей или с каким-либо другим материалом. Личинки сырной мухи (Piophila casei) живут в соленой рыбе, сыре и могут быть легко съедены; другие мухи могут откладывать яйца в уже приготовленную пищу (например, вареное мясо), причем на этом же субстрате развиваются и личинки. Нередки случаи получения личинок с овощами и т. д.
Симптомы кишечного миаза различны. При локализации личинок в желудке бывают тошнота, рвота и резкая боль в области эпигастрия. При нахождении их в кишечнике на первый план выступают боли живота, геморагии и тифоидное состояние. При длительном нахождении личинок мух в кишечнике развивается колит. В пищеварительном тракте человека могут жить различные виды мух: комнатная муха, мясная муха, падальная муха, сырная муха (Piophila casei), Anthomyia (Fannia) canicularis, Anthomyia scalaris, Eristalis, Philaematomyia и др.
Симптомы Миаза:
Поражения при миазе обычно протекают остро. Личинки могут выедать все мягкие ткани до костей. Снаружи ход личинки представляет красноватое нитевидное утолщение кожных покровов.
Клинически поражения внутренних органов напоминают симптомы перфорации кишечника или абсцессов паренхиматозных органов.
Выделяют следующие виды миаза:
- Гастрофилёз (gastrophilosis) - разновидность Larva migrans, возбудителем которой является личинка овода (Gastrophilus equi), паразитирующая в желудке и кишечнике лошадей. Личинки желудочного овода мигрируют в эпидермисе кожи, проделывая за сутки ход длиной от 7-8 до 30 см.
- Дерматобиаз (dermatobiasis) - тропический миаз, вызываемый личинкой овода (Dermatobia hominis), характеризующийся образованием в коже абсцедирующего узла вокруг внедрившегося возбудителя.
- Кордилобиоз (m. africana; син. Миаз африканский) - тропический миаз, вызываемый личинкой мухи Cordylobia anthropophaga и характеризующийся образованием в коже абсцедирующего узла вокруг внедрившегося возбудителя.
Лечение Миаза:
Лечение кожного миаза заключается в удалении личинок оводов из проделываемых ими ходов, извлечении этих личинок из ран и язв, прикладывании тампонов с хлороформом, антисептическом лечении язв и ран; из глаза личинок оводов удаляют пинцетом или промыванием, из желудка - промыванием, из кишечника - различными противоглистными средствами.
Профилактика Миаза:
К каким докторам следует обращаться если у Вас Миаз:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Миаза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Кожный миаз - заболевание, вызываемое проникновением и пребыванием личинок и взрослых особей членистоногих в коже организма человека.
Кожный миаз обычно возникает исключительно в местах с плохими санитарно-гигиеническими условиями; в большинстве случаев заражение происходит в результате случайной небрежности человека. У человека болезнь могут вызывать различные виды этих насекомых.
Что провоцирует / Причины Кожного миаза:
Основные возбудители кожногомиаза - личинки мухи тумбу (Cordylobia anthropophaga) и песчаная блоха (Tunga penetrans), самки которой проникают в кожу по сделанным ими ходам, где оплодотворённое животное раздувается от яиц до размеров горошины, вызывая развитие болезненных изъязвлений.
В отечественной практике известны случаи паразитирования у человека личинок вольфартовой мухи (Wohlfahrtia magnifica) и различных оводов (обычно русского и овечьего).
Представители рода Gastcrophilus, Hypoderma, Dermatobia и Cordylobia поражают кожу; Phonnia и Wohlfahrtia могут заражать открытые раны и язвы.
Симптомы Кожного миаза:
Кожный (тканевой) миаз бывает разных форм:
1) Эпидермальный миаз; личинки живут в толще эпидермиса и не выходят за его пределы (например, личинка 1-й фазы овода Gastrophilus, вызывающая creeping disease).
2) Подкожный миаз с локализацией личинок в соединительнотканных слоях кожи, причем вторично может поражаться и эпидермис (например, кожный овод коров Hypoderma, личинки которого могут гостепаразитировать и у человека); соответствующая форма миаза получила название подкожного миаза с передвигающимся опуханием кожи над мигрирующей личинкой; личинки кожного человеческого овода Dermatobia и мухи Cordylobia. anthropophaga вызывают развитие фурункулезного миаза.
В тропических регионах Америки поражения человека вызывает Dermatobia hominis - человеческий овод. Это удивительное, обитающее в лесу двукрылое насекомое ловит комара или какое-либо иное кровососущее насекомое и откладывает на нем свои яйца.
При кровососании теплокровных животных яйца овода спадают с переносчика и проникают в ранку на месте укуса. В коже личинка развивается в течение 2-3 мес. В окончательном итоге она выходит на поверхность кожи, падает на землю и окукливается. Поражения наблюдаются чаще всего на незащищенных участках тела, включая кисти рук, ступни ног, голову и шею. В течение 1-й недели после заражения зудящее поражение очень напоминают укус комара. По мере того как личинка растет и начинает двигаться, она вызывает сильную боль и зуд. Наблюдающиеся при этом разрушение ткани и воспаление приводят к развитию фурункулоподобного поражения. Обычно центральная часть этого поражения имеет просвет, из которого виден задний конец личинки. Можно заметить темные, серозно-угревидные выделения, содержащие фекалии насекомого.
Лечение Кожного миаза:
Лечение кожного миаза заключается в удалении личинок оводов из проделываемых ими ходов, извлечении этих личинок из ран и язв, прикладывании тампонов с хлороформом, антисептическом лечении язв и ран.
Профилактика Кожного миаза:
К каким докторам следует обращаться если у Вас Кожный миаз:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Кожного миаза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

