Что такое натечник при туберкулезе
Обновлено: 19.04.2024
Лучевая диагностика туберкулезного спондилита
а) Терминология:
1. Сокращения:
• Туберкулезный спондилит (ТС)
2. Определения:
• Гранулематозное инфекционное заболевание позвоночника и окружающих мягких тканей, вызванное возбудителем туберкулеза
б) Лучевая диагностика:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Массивное поражение позвонков с относительным сохранением межпозвонковых дисков, формированием крупных паравертебральных абсцессов
• Локализация:
о Среднегрудной отдел и грудопоясничный переход > поясничный, шейный отдел
о Передние отделы тел позвонков
о Возможно изолированное поражение задних элементов позвонков
о Пластинки дуг > корни дуг > остистые отростки > поперечные отростки
• Размеры:
о Множественное поражение (не)смежных позвонков
• Морфология:
о Коллапс позвонков, формирование кифотической деформации о ± деструкция межпозвонковых дисков
о Мягкотканный компонент в эпидуральном пространстве
о Массивные паравертебральные абсцессы, расслаивающие ткани на значительном протяжении
о ТС характеризуется гораздо более высокой частотой развития абсцессов поясничных мышц и поражения задних элементов позвонков по сравнению с бруцеллезным спондилитом
2. Рентгенография при туберкулезном спондилите:
• Рентгенография:
о Неровность контуров замыкательных пластинок, остеолиз
о Диффузный склероз позвонков
о Формирование костного блока позвонков на поздних стадиях ТС
о Рентгенологические изменения могут отсутствовать на протяжении нескольких недель с момента начала заболевания
3. КТ при туберкулезном спондилите:
• Бесконтрастная КТ:
о Деструкция замыкательных пластинок с фрагментацией тел позвонков
о Кальцифицированные хронические паравертебральные абсцессы: ТС > бруцеллезный спондилит (БС)
• КТ с КУ:
о Диффузное или периферическое контрастирование эпидуральных и паравертебральных мягких тканей
5. Радиоизотопные исследования:
• Костная сцинтиграфия:
о Усиление захвата изотопа в очагах поражения позвоночника
о Метод отличается хорошей чувствительностью, однако неспецифичен
• Сцинтиграфия с галлием: усиление захвата изотопа в очагах поражения позвоночника и паравертебральных мягких тканей:
о Высокочувствительный и специфичный метод диагностики спондилита
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Сагиттальные STIR или FSE T2-BИ с насыщением жировой ткани наиболее информативны в отношении диагностики отека костного мозга, поражения эпидурального пространства
(Слева) Сагиттальный срез Т1-ВИ с КУ: пациент с туберкулезом: множественные очаги поражения позвонков с формированием подсвязочных абсцессов и частичным вовлечением межпозвонковых дисков. Обратите внимание на множественные очаговые поражения позвонков с эпидуральным распространением процесса, напоминающие метастатическое поражение позвонков.
(Справа) Сагиттальный срез Т2-ВИ FS: коллапс тела L2. Смежные межпозвонковые диски расположены друг над другом. Позади позвонка сформировался фокальный эпидуральный абсцесс, вызывающий сдавление содержимого дурального мешка. (Слева) Сагиттальный срез, Т1-ВИ с КУ: случай ТС грудных позвонков с патологическим усилением сигнала тел позвонков и фокальной кифотической деформацией. Массивный эпидуральный абсцесс вызывает выраженное сдавление спинного мозга. В области паравертебрального абсцесса отмечается типичное периферическое контрастное усиление сигнала.
(Справа) Сагиттальный КТ-срез: признаки деструкции тел Т4-Т6 позвонков с кифотической деформацией и формированием кальцифицированного абсцесса/ костного детрита в паравертебральные ткани и спинномозговой канала На фоне деструкции Т5 позвонка видны лишь остаточные фрагменты замыкательных пластинок Т4 и Т6 позвонков. (Слева) Аксиальный срез, Т2-ВИ, пациент с ТС грудного отдела позвоночника: массивный превертебральный абсцесс с распространением в спинномозговой канал и умеренной компрессией дурального мешка.
(Справа) Аксиальный срез, Т1-ВИ с КУ: фокальный абсцесс пролабирующий назад и сдавливающий содержимое дурального мешка. Видны признаки воспалительных изменений окружающих межпозвонковый диск мягких тканей с распространением на соседнюю поясничную мышцу. Внелегочный туберкулез с поражением позвоночника носит название болезни Потта в честь Персиваля Потта.
в) Дифференциальная диагностика:
1. Пиогенный спондилит:
• Пик заболеваемости наблюдается в пожилом возрасте
• Преимущественное поражение поясничного отдела позвоночника
• Первичное поражение субхондральной кости в непосредственной близости кзамыкательным пластинкам:
о Типично поражение межпозвонкового диска
• Поражение задних элементов позвонков встречается реже
• Кальцификация мягких тканей и деформация позвоночника бывают редко
2. Грибковый спондилит:
• Отличить от ТС бывает невозможно
3. Бруцеллезный спондилит:
• Эпифизит передне-верхнего угла L4 в сочетании с сакроилиитом
• Отличить от ТС бывает невозможно
4. Литические и бластические костные метастазы:
• Гипоинтенсивность Т1-сигнала, гиперинтенсивность Т2-сигнала:
о Усиление сигнала после контрастирования гадолинием
о Типично поражение задних элементов позвонков
• Экстраоссальное эпидуральное и паравертебральное распространение процесса
• Патологические компрессионные переломы
• Сохранение межпозвонковых дисков
• Отличить от изолированного туберкулезного, грибкового или бруцеллезного спондилита бывает сложно
5. Дегенеративное поражение межпозвонковых дисков:
• Дегенеративные изменения I типа по Modic могут напоминать картину инфекционного поражения:
о ГипоинтенсивностьТ1 -сигнала, гиперинтенсивность Т2-сигнала
о Воспалительные изменения костного мозга
(Слева) Аксиальный срез, Т1-ВИ с КУ, пациент: с ТС: двусторонние массивные абсцессы поясничных мышц, при этом справа абсцесс значительно крупнее, чем слева.
(Справа) На этом КТ-срезе с КУ отмечается периферическое контрастирование абсцесса № с низкой на этом фоне плотностью центрального содержимого. Контрастное вещество определяется также в эпидуральном пространстве, где видны признаки сдавления спинного мозга. Тело позвонка с признаками крупных эрозий. (Слева) Сагиттальный срез, Т1-ВИ, пациент с ТС: типичная картина инфекционного поражения межпозвонкового диска с формированием крупной эпидуральной флегмоны. Обратите внимание на наличие еще одного очага поражения позвонка.
(Справа) Сагиттальный срез, Т1 -ВИ, FS с КУ: диффузное контрастное усиление сигнала флегмоны в вентральном отделе эпидурального пространства и небольшой, не усиливающий сигнал, абсцесс. Видны признаки поражения межпозвонкового диска и смежных участков тел позвонков. Обратите внимание на наличие второго очага поражения в теле позвонка. (Слева) Сагиттальный срез, Т1-ВИ: патологическое снижение интенсивности сигнала задних отделов тел L5, S1 и S2 позвонков и изменение интенсивности сигнала дурального мешка ниже уровня межпозвонкового диска L5. Пациенту выставлен диагноз ТС.
(Справа) Сагиттальный срез, Т1-ВИ: крупная не накапливающая контраст зона абсцесса/некроза ЕЯ позвонка с распространением в вентральный отдел эпидурального пространства и сдавлением дистальной части дурального мешка.
г) Патология:
1. Общие характеристики:
• Этиология:
о Гематогенное или лимфогенное распространение возбудителя из легочного очага
о Первичная инокуляция возбудителя в области передних отделов тел позвонков
о Местное распространение процесса по подсвязочным пространствам между несмежными уровнями
о Сохранение межпозвонковых дисков вследствие отсутствия у возбудителя протеолитических ферментов
о Поражение позвоночника, вызванное другими возбудителями гранулематозных инфекций (Streptomyces, Madurella), встречается нечасто
• Сочетанные изменения:
о Интрамедуллярный абсцесс
о Арахноидит
• Гранулематозное деструктивное инфекционное поражение позвоночника с распространением процесса на паравертебральные мягкие ткани
2. Микроскопия:
• Казеозные гранулемы, неспецифическая воспалительная реакция
• Менее чем в 50% случаев, удается изолировать кислотоустойчивые палочки
(Слева) Аксиальный срез, Т1-ВИ с КУ, пациент с бруцеллезным спондилитом: признаки деструкции позвонка с формированием диффузно накапливающей контраст флегмоны эпидурального пространства и преверте-бральной области.
(Справа) Аксиальный срез, Т2-ВИ, пациент с бруцеллезным спондилитом: патологическое усиление сигнала в очаге деструкции позвонка и распространение процесса в паравертебральные ткани. Определяются признаки поражения эпидурального пространства и паравертебральной области. (Слева) Аксиальный КТ-срез с КУ, пациент с бруцеллезным спондилодисцитом: признаки деструкции позвонка с формированием двусторонних абсцессов поясничных мышц. Процесс распространяется в эпидуральное пространство и стенозирует спинномозговой канал.
(Справа) КТ-срез, пациент с кокцидиомикозом: множественные очаги деструкции L2, L3 и L5 позвонков с сохранением высоты межтеловых пространств и минимальным поражением превертебральных мягких тканей. (Слева) Сагиттальный срез, STIR МР-И: диффузное патологическое изменение Т2-сигнала на фоне деструкции позвонков и формирование флегмоны мягких тканей с поражением тел и задних элементов нескольких грудных позвонков при очевидном сохранении целостности межпозвонковых дисков. Причиной наблюдаемых изменений оказался кокцидиомикоз.
(Справа) Сагиттальный срез, Т1 -ВИ с КУ: контрастное усиление сигнала мягких тканей и признаки поражения тела и задних элементов позвонка с распространением процесса в эпидуральное пространство. Обратите внимание на распространение поражения в паравертебральные ткани и легкое. У пациента диагностирован диссеминированный кокцидиомикоз.
д) Клинические вопросы:
1. Клинические особенности:
• Наиболее распространенные симптомы/признаки::
о Хронический болевой синдром в спине (ок. 95%), локальная болезненность, лихорадка
• Другие симптомы/признаки:
о Парапарез, кифотическая деформация, чувствительные нарушения
о Нарушение функции мочевого пузыря и кишечника
о Деструкция костей и связочного аппарата на уровне краниовертебрального сочленения → атлантоаксиальная нестабильность и сдавление шейно-медуллярного перехода
- → тетрапарез, бульбарные нарушения, дыхательная недостаточность
• Особенности течения заболевания:
о Постепенное развитие клинической симптоматики, приводящее к несвоевременной диагностике заболевания
о Лихорадка при ТС встречается относительно нечасто
о Неврологический дефицит при ТС развивается чаще, чем при других гранулематозных инфекциях позвоночника, например, при БС
о ТС значительно чаще развивается на фоне сопутствующих хронической почечной недостаточности, конституциональной симптоматики, заболевания туберкулезом в анамнезе, увеличения СОЭ, ± хирургического лечения
о Тест-система QuantiFERON: оценка высвобождения γ-интерферона:
- Чувствительность (84%), специфичность (95%)
- Сочетание рентгенологических критериев, результатов костной сцинтиграфии, лабораторных тестов ИФА и QuantiFERON - с 90% вероятностью позволяет диагностировать ТС
2. Демография:
• Возраст:
о Наиболее высокая заболеваемость отмечается в пятом десятилетии жизни
• Пол:
о Для ТС М=Ж
• Эпидемиология:
о Туберкулезный спондилит (ТС) составляет 2% всех случаев туберкулеза:
- В последние два десятилетия отмечен рост заболеваемости туберкулезом
- Тенденция роста заболеваемости туберкулезом идет параллельно с ростом числа пациентов с иммунодефицитом
о Сопутствующий туберкулез легких выявляется у 10% пациентов с ТС
о Реактивация латентного туберкулеза у пациентов, получающих терапию ингибиторами ТНФ
о Туберкулез-ассоциированный воспалительный синдром восстановления иммунитета (ТВ-IRIS) → осложнение, развивающееся у пациентов, инфицированных ВИЧ I типа, получающих антиретровирусную терапию:
- Неврологические осложнения наблюдаются более, чем в 10% случаев ТВ-IRIS
о Имеются свидетельства в пользу более высокого риска локальных инфекционных осложнений после кифопластики у пациентов с системными инфекциями
о Туберкулезный спондилит (ТС) у детей протекает более агрессивно:
- Кифотическая деформация и сдавление спинного мозга у детей возникают чаще
3. Течение заболевания и прогноз:
• Прогноз заболевания зависит от ранней диагностики и назначения соответствующей терапии
• Адекватное лечение является залогом:
о Благоприятных исходов заболевания с полным разрешением клинической симптоматики
- Наиболее благоприятные исходы наблюдаются при раннем начале лечения и отсутствии в момент обращения за медицинской помощью неврологического дефицита или деформации позвоночника
• Отсутствие лечения ведет к:
о Прогрессирующему коллапсу позвонков
о Развитию необратимого неврологического дефицита
о Летальному исходу
4. Лечение туберкулезного спондилита:
• Терапия противотуберкулезными препаратами на протяжении, по меньшей мере, одного года
• При развитии неврологического дефицита ± деформации позвоночника -декомпрессия спинного мозга:
о Показана 10-25% пациентам с ТС
о В отсутствие деструкции позвонков ограничиваются ляминэктомией и дебридментом
о В условиях сформировавшейся деформации показаны дебридмент и спондилодез
е) Диагностический поиск. Нюансы интерпретации изображений:
• Заподозрить ТС позволяет выявление в ходе обследования у пациента признаков спондилита грудных позвонков с поражением задних элементов и формированием крупных паравертебральных абсцессов
Туберкулез позвоночника – это форма костного туберкулеза, вызываемая палочками Коха и поражающая различные отделы позвоночного столба. Первые симптомы заболевания могут появиться как спустя короткое время, так и через несколько лет с момента инфицирования. Часто наблюдаются множественные поражения. Патология проявляется болями, ограничением движений и нарушением походки. В запущенных случаях может развиться деформация позвоночника. Диагноз выставляется на основании туберкулиновых проб и данных рентгенографии. Лечение обычно консервативное: длительная иммобилизация, коррекция диеты, стимуляция иммунитета.
МКБ-10



Общие сведения
Туберкулез позвоночника – туберкулезное поражение одного или нескольких позвонков. Является самой распространенной формой костно-суставного туберкулеза. Наблюдается незначительное преобладание больных мужского пола. В 60% случаев поражается грудной отдел, в 30% случаев – поясничный отдел, по 5% приходится на туберкулез шейного и крестцового отдела.
Может страдать один позвонок, однако чаще выявляются множественные поражения. В 70% случаев в процесс вовлекается два позвонка, в 20% случаев – три или более позвонка. Обширные поражения чаще встречаются в грудном и переходном (грудопоясничном) отделах позвоночника. В последние годы отмечается увеличение количества случаев туберкулеза позвоночника в сочетании с другими формами туберкулеза (легких, глаз, почек).

Причины
Заболевание провоцируется кислотоустойчивыми штаммами туберкулезных микобактерий (палочек Коха). Возбудитель способен длительно сохраняться во внешней среде и активизироваться при попадании в благоприятные условия. Заражение происходит воздушно-капельным, пылевым, реже - контактно-бытовым и трансплацентарным способом.
Классификация
С учетом распространенности выделяют:
- Локальное (ограниченное) поражение – туберкулезный остит. Выявляется одиночный очаг, не выходящий за пределы тела позвонка, или поражение одного позвоночно-двигательного сегмента.
- Распространенное поражение – процесс, захватывающий два или более смежных позвоночно-двигательных сегмента.
- Множественное поражение – туберкулез двух или более не смежных позвоночно-двигательных сегментов.
- Сочетанная форма – поражение двух и более органов (например, позвоночника и легких).
Различают следующие стадии туберкулеза позвоночника:
- 1 стадия – развитие первичного туберкулезного остита.
- 2а стадия – признаки прогрессирующего спондилоартрита при сохранении функции позвоночника.
- 2б стадия – признаки прогрессирующего спондилоартрита при нарушении функции позвоночника.
- 3 стадия – развитие хронического деструктивного спондилита, полная утрата функции пораженного сегмента.
- 4 стадия – посттуберкулезный спондилоартроз.

КТ ОГК. Деструкция 10 и 11 грудного позвонка (красная стрелка) с наличием скопления жидкости (абсцесс, натечник: синяя стрелка) в мышце, выпрямляющей спину, и перивертебральных тканях (зеленая стрелка).
Симптомы туберкулеза позвоночника
Проявления заболевания могут сильно варьироваться в зависимости от количества пораженных позвонков, локализации и стадии процесса. Наиболее постоянным симптомом является боль. При этом различают два типа болевого синдрома. Первый возникает при разрушении костных структур, для него характерны боли в глубине позвоночника, усиливающиеся при нагрузке и сопровождающиеся образованием зоны гиперестезии кожи над очагом поражения.
Причиной развития болей второго типа становится сдавление нервных корешков фрагментами позвонков. Возможна иррадиация в туловище и конечности, боли сопровождаются ограничением движений и напряжением мышц спины. Иррадиация болей наблюдается при поражении всех уровней. При туберкулезе шейного отдела боли могут отдавать в межлопаточную, затылочную или теменную область, при туберкулезе грудного отдела – в грудную клетку, живот или пах (в зависимости от локализации туберкулезного очага), при туберкулезе поясничного отдела – в ноги.
При поражении шейного отдела позвоночника пациент неохотно сгибает и поворачивает голову, старается разгрузить поврежденный отдел, поддерживая подбородок или голову руками. Туберкулез грудного отдела проявляется скованностью походки и фиксацией корпуса. Больной поворачивается в сторону всем телом, а, поднимая что-то с пола, сгибает колени, но сохраняет прямую спину. При поражении поясничного отдела также наблюдается скованность походки, характерно усиление поясничного лордоза и выпячивание живота.
Осложнения
При отсутствии лечения возможно образование натечных абсцессов, обусловленных казеификацией и расплавлением тканей с последующим скоплением гноя под связками позвоночника. Гнойники могут сдавливать спинной мозг и вызывать параплегию. Нередко гной распространяется по ходу мышечных фасций и образует удаленные затеки. При поражении шейного отдела могут возникать заглоточные абсцессы и абсцессы за кивательной мышцей, при локализации процесса в грудном отделе – абсцессы в области межреберных промежутков, при поражении поясничного отдела – абсцессы в области паха и по внутренней поверхности бедра, реже (при прохождении гноя через запирательное отверстие) – в области тазобедренного сустава.
На поздних стадиях туберкулеза позвоночника наблюдаются деформации, обусловленные разрушением тел позвонков. На уровне пораженного позвонка возникает угловое искривление (горб). При множественном распространенном поражении возможно выраженное укорочение туловища.

КТ ОГК (эта же пациентка, сагиттальный срез). Деструкция 10 и 11 грудного позвонка (красная стрелка), скопление жидкости в мышцах спины (синяя стрелка) и в перивертебральной клетчатке (зеленая стрелка).
Диагностика
Основным инструментальным методом диагностики туберкулеза позвоночника является рентгенологическое исследование. Этиологической верификации диагноза помогают иммунологические реакции: in vivo - проба Манту и Диаскинтест, а также in vitro - интерфероновый и Т-Спот тест.
Рентгенография грудной клетки свидетельствует о наличии первичных туберкулезных очагов во внутригрудных лимфатических узлах и верхних отделах легких, при этом обнаруживается кальцинация, подтверждающая значительную давность поражения. При проведении рентгенографии позвоночника на ранних стадиях выявляется сужение промежутков между соседними позвонками или наличие участков нарушения костной структуры в области тел позвонков.
В последующем тела позвонков спадают, возникает угловое искривление позвоночника. При туберкулезных абсцессах в пределах боковых связок позвоночника на снимках видны плотные веретенообразные тяжи, при натечных абсцессах в поясничной и грудной области определяются тени, иногда окруженные тонкими полосками обызвествления или содержащие кальцинированные глыбки. Для выявления натечных абсцессов при туберкулезе позвоночника также может использоваться МРТ позвоночника.

Дифференциальная диагностика
Постановка окончательного диагноза в большинстве случаев не вызывает затруднений. У детей и подростков иногда приходится проводить дифференциальную диагностику туберкулеза позвоночника с болезнью Шейермана-Мау и болезнью Кальве. При болезни Шейермана-Мау отсутствуют рентгенологические признаки треугольной деформации тел позвонков, при болезни Кальве на снимках на месте одного из позвонков выявляется равномерное образование с пластинчатой структурой и гнездами кальцификации. Кроме того, туберкулез позвоночника иногда дифференцируют с врожденными аномалиями развития, первичными злокачественными опухолями и метастазами опухолей других локализаций.
Лечение туберкулеза позвоночника
Лечение длительное, проводится в условиях стационара. План лечения составляют с учетом формы и стадии процесса, особенностей реакции организма, возраста больного, давности заболевания и состояния внутренних органов. Основными целями терапии являются стимуляция защитных сил организма, предупреждение развития осложнений и восстановление функции позвоночника. Базой для комплексного лечения становится санитарно-гигиенический метод, включающий в себя организацию правильного режима дня и полноценного питания, а также нормализацию нервно-психологического состояния пациента.
Местное лечение предусматривает длительную иммобилизацию с последующим проведением реабилитационных мероприятий. Важнейшей частью лечения является продолжительная химиотерапия, позволяющая предотвратить летальный исход, свести к минимуму вероятность развития грубых деформаций и тяжелых осложнений. Схему лечения составляют с учетом стадии болезни, используют комбинации нескольких лекарственных средств, в процессе терапии проводят замену препаратов. Хирургическое вмешательство показано только при сохранении параплегии.
Прогноз и профилактика
При раннем выявлении и адекватном лечении возможно выздоровление. При тяжелых поражениях отмечается высокий процент выхода на инвалидность, не исключен летальный исход. Туберкулез является социальной болезнью, обусловленной условиями жизни пациентов. К числу мер, позволяющих ограничить распространение этого заболевания, относятся регулярные противоэпидемические и профилактические мероприятия. Необходимо регулярно проходить флюорографию и сразу обращаться к врачу при появлении подозрительных симптомов. При контакте с больными туберкулезом следует соблюдать рекомендованные врачом-фтизиатром меры предосторожности. В течение 30 первых дней жизни нужно проводить первичную профилактику новорожденным.
2. Туберкулез позвоночника у детей: современная концепция / Мушкин А.Ю. // Хирургия позвоночника - 2017 - Т.14, №3
3. Опыт лечения больных с туберкулезом позвоночника / Раткин И.К., Матулевич А.В., Долгов С.В., Круглов И.А., Иванова Е.В. // Сибирский медицинский журнал (Иркутск) - 2017 - №2
Туберкулез костей – это специфическая инфекция, вызываемая палочками Коха, протекающая с поражением позвоночника или костей конечностей. Патология может диагностироваться в любом возрасте. Проявляется постепенно прогрессирующими болями, слабостью, утомляемостью. На заключительных стадиях боли становятся нестерпимыми, отмечается тяжелая лихорадка, развиваются деформации костей скелета. Диагноз выставляется на основании рентгенографии, томографии и других исследований. На начальных стадиях показана консервативная терапия: лекарственные препараты, ЛФК, массаж. При значительном разрушении костей проводятся операции.
МКБ-10

Общие сведения
Туберкулез костей – инфекционное заболевание, вызываемое туберкулезными микобактериями (палочками Коха). Поражает участки губчатого вещества с обильным кровоснабжением, сопровождается формированием очагов разрушения, абсцессов и свищей. Нередко становится причиной деформации пораженного сегмента, может вызывать контрактуры и укорочение конечности. При туберкулезе позвоночника возможно выраженное искривление позвоночника, образование горба, а в тяжелых случаях – и паралич конечностей.
Более чем в половине случаев страдает позвоночник. Второе место по распространенности занимает туберкулез крупных суставов нижних конечностей (коленного и тазобедренного). Сочетание с активным легочным туберкулезом наблюдается достаточно редко (примерно в 3% случаев), однако при проведении рентгенографии легких у больных выявляются характерные участки кальцинации в области лимфатических узлов или верхних долях легких (чаще правого). Лечение данной патологии осуществляют врачи-фтизиатры.

Причины
Туберкулез костей, как и другие формы туберкулеза, развивается при попадании в организм палочек Коха. При этом инфицирование микобактериями далеко не всегда приводит к развитию заболевания. Болезнь возникает в тех случаях, когда организм пациента ослаблен переохлаждениями, слишком тяжелым физическим трудом, другими инфекционными заболеваниями и неблагоприятными жизненными условиями, а микобактерии туберкулеза находятся в состоянии готовности к активному делению или состоянии размножения (как при активном туберкулезе).
Патогенез
Первичный очаг возникает в легких, затем микобактерии распространяются по лимфатическим и кровеносным сосудам и попадают в кость. Наибольшему риску подвергаются участки кости с хорошим кровоснабжением (позвонки, эпифизарные отделы бедренных костей, костей голени, плечевых костей и костей предплечья). В результате размножения палочек Коха в кости появляются небольшие бугорки-гранулемы. При увеличении гранулем костное вещество разрушается, формируются абсцессы, которые в последующем могут вскрываться наружу, образуя свищи.
Классификация
- Позвоночник. Может страдать как один позвонок, так и несколько. В 60% случаев наблюдается поражение грудного отдела, в 30% – поясничного отдела.
- Коленный сустав. Гонит - самое распространенное туберкулезное поражение суставов, чаще выявляется в подростковом возрасте.
- Тазобедренный сустав. Коксит чаще развивается у детей, может стать причиной значительного укорочения конечности и формирования патологического вывиха тазобедренного сустава.
- Голеностопный сустав и кости стопы. Сопровождается образованием длительно существующих свищей и каверн. Нередко приводит к анкилозу сустава вследствие сращения суставных поверхностей.
- Плечевой сустав. Омартрит выявляется редко. Течение длительное, гнойный выпот в суставе обычно отсутствует.
- Лучезапястный сустав. Еще одна редкая форма заболевания. Наблюдается поражение сустава и костей запястья, обычно двухстороннее. Часто сочетается с туберкулезом локтевого или коленного сустава.
- Локтевой сустав. Оленит обычно развивается в юношеском возрасте. При запоздалом начале лечения образуются натечные свищи и абсцессы.
- Трубчатая кость без поражения сустава. Встречается очень редко, обычно выявляется у детей, характерно поражение пястных костей и основных фаланг кисти.
Симптомы туберкулеза костей
Заболевание начинается исподволь, постепенно. Специфические симптомы на ранних стадиях отсутствуют. Пациентов беспокоит слабость, раздражительность, вялость, снижение работоспособности, ноющие или тянущие боли в мышцах и незначительное повышение температуры. У некоторых больных после физической нагрузки появляются неинтенсивные боли в пораженной части скелета, быстро исчезающие в состоянии покоя. Дети с туберкулезом костей становятся рассеянными, отказываются от подвижных игр. Поводом насторожиться для родителей должны стать приподнятые плечи, косолапость, внезапная сутулость или прихрамывание без предшествующей травмы. Иногда заметно, что ребенок бережет ногу, старается меньше на нее наступать, не прыгает на ней или подволакивает после длительной ходьбы.
Во второй фазе туберкулеза костей процесс распространяется за пределы кости или позвонка, симптомы становятся более яркими. Температура тела еще больше повышается, разбитость, вялость и слабость усиливаются. Появляются интенсивные боли в области поражения. При локализации очага в позвонке формируется нарушение осанки, околопозвоночные мышцы воспаляются, выбухают и становятся болезненными при пальпации. При поражении конечности сустав краснеет и отекает, возникает прогрессирующая деформация, отмечаются нарушения походки и хромота.
При дальнейшем прогрессировании туберкулеза костей состояние пациента еще больше усугубляется. Наблюдается выраженная общая слабость, повышение температуры тела до 39-40 градусов и потеря веса. Интенсивность болей нарастает, болевой синдром становится нестерпимым. Деформации усиливаются, движения еще больше ограничиваются. Исходом, в зависимости от тяжести и распространенности процесса, может стать ограничение подвижности, атрофия мышц спины, деформация позвоночника, деформация и укорочение конечности, контрактура или анкилоз сустава.
Диагностика
Для подтверждения диагноза назначают рентгенографию грудной клетки, рентгенографию пораженного сегмента и МРТ пораженного сегмента. На снимках грудной клетки больных, страдающих туберкулезом костей, выявляются кальцинированные первичные туберкулезные очаги в верхних отделах легких и внутригрудных лимфатических узлах. На рентгенограммах позвоночника или пораженных костей конечностей видны очаги разрушения и секвестры. В некоторых случаях удается заметить тени натечных абсцессов.
Выполняют туберкулиновые пробы, иногда проводят микробиологическое исследование содержимого свища или абсцесса для выявления палочек Коха. Иммунодиагностика туберкулеза позволяет выявить как активную, так и латентную инфекцию. В настоящее время с этой целью используется 2 вида IGRA-тестов: T-SPOT.TB и QuantiFERON.
При свищах или абсцессах осуществляют абсцессографию или фистулографию. В ходе исследования полость заполняют контрастным веществом, после чего делают серию снимков, позволяющих оценить размеры и конфигурацию абсцессов и свищевых ходов. Данная методика имеет большое практическое значение при подготовке плана оперативного вмешательства.
Лечение туберкулеза костей
Лечение комплексное, включает в себя диету, общеукрепляющие мероприятия и медикаментозную терапию. Больных направляют в специализированные центры, диспансеры и санатории. В активной фазе назначают постельный режим, в последующем рекомендуют больше бывать на свежем воздухе и принимать солнечные ванны, применяют массаж и лечебную физкультуру.
В активной фазе в организме пациента происходит усиленный распад белков, поэтому ему увеличивают количество пищи на 1/3 по сравнению с нормой и назначают легкоусвояемую диету с высоким содержанием белка, включающую в себя яйца, отварную рыбу, блюда из мясного фарша, супы на рыбном и мясном бульоне. В период выздоровления увеличивают количество молочных продуктов, в период проведения антибиотикотерапии рекомендуют употреблять большое количество свежих овощей и фруктов.
Пациентам с туберкулезом костей назначают антибактериальную терапию: этамбутол, пиразинамид, изониазид, рифампицин и другие препараты. При необходимости проводят хирургические вмешательства. Объем операции зависит от отсутствия или наличия свищей и абсцессов, а также от степени разрушения кости. Секвестры иссекают, свищевые ходы и полости абсцессов промывают растворами антибиотиков и антисептиков. При благоприятном течении полости со временем закрываются, при неблагоприятном – иссекаются хирургом.
При возникновении грубых дефектов и серьезных анатомических нарушений в позднем периоде проводят корригирующие и реконструктивные операции. На заключительном этапе осуществляют реабилитационные мероприятия, направленные на восстановление функции пораженного сегмента и возврат больного к нормальной жизни. В процессе реабилитации больных с туберкулезом костей применяют физиотерапевтические процедуры, массаж и лечебную физкультуру, проводят социальную и профессиональную реабилитацию.
Прогноз и профилактика
Прогноз для жизни при туберкулезе костей благоприятный. Использование комбинированных методов лечения и современных антибактериальных препаратов позволило свести летальность практически к нулю. Однако в отдаленном периоде у многих больных наблюдаются деформации пострадавшего сегмента той или иной степени выраженности. Половина пациентов с туберкулезом позвоночника выходит на инвалидность. У больных с очагами в костях конечностей часто сохраняется хромота, укорочение и деформация конечности, а также контрактуры различной степени выраженности.
Профилактика заболевания заключается в минимизации контактов с больными активным туберкулезом, предупреждении интоксикаций, травм и переохлаждений. Существенную роль играет улучшение общего уровня жизни и обеспечение социального благополучия. Родителям рекомендуют не отказываться от проведения плановых туберкулиновых проб детям. Следует серьезно относиться к неспецифическим симптомам (слабости, разбитости, незначительному повышению температуры), если они сохраняются в течение нескольких недель. Нужно обращаться к врачу при появлении постоянных болей в костях и мышцах, даже если эти боли слабо выражены.
3. Диагностика и принципы лечения туберкулеза костей и суставов у детей / Мушкин А. Ю., Першин А. А., Советова Н. А. - 2015
4. Туберкулез позвоночника у детей: современная концепция / Мушкин А.Ю. // Хирургия позвоночника - 2017 - Т.14, №3
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.

Туберкулезный спондилит — прогрессирующее заболевание, ведущее к тяжелейшим косметическим и неврологическим осложнениям: грубым деформациям позвоночника, парезам. Несмотря на позитивные тенденции в эпидемической ситуации по туберкулезу в целом, динамика заболеваемости внелегочными формами нестабильна. Представлен разбор клинического случая — туберкулезный спондилит Th9–10, L2 спондилитическая фаза, стадия разгара, формирование эпидурального и паравертебрального натечных абсцессов. Недостаточная приверженность данного пациента к лечению привела к развитию осложнений, формированию эпидурального и паравертебрального натечных абсцессов, которые требуют хирургического лечения, после которого есть большая вероятность восстановления дееспособности человека.
Ключевые слова: туберкулезный спондилит, эпидуральный и паравертебральный натечный абсцесс, генерализованный туберкулез, ВИЧ- инфекция.
Актуальность. Несмотря на позитивные тенденции в эпидемической ситуации по туберкулезу в целом, динамика заболеваемости внелегочными формами нестабильна [1, 2]. Диагностика туберкулеза внелегочных локализаций трудна, заболевание имеет тенденцию протекать скрыто, под маской других патологических процессов.
В последние годы отмечается рост внелегочных проявлений, которые связывают с эпидемией СПИДа и проблемой множественной лекарственной резистентности Micobacterium tuberculosis [3, 4, 5, 11].
Туберкулёзный спондилит — медленно и неуклонно прогрессирующее заболевание при естественном течении, ведущее к тяжелейшим косметическим и неврологическим осложнениям: грубым деформациям позвоночника, парезам, параличам, нарушению тазовых функций [7]. При диагностике туберкулезного спондилита кроме визуального осмотра, при котором оценивают степень деформаций позвоночника, выраженность неврологической симптоматики, применяются лучевые, бактериологические, цитологические и/или гистологические исследования [9, 10]. Тем не менее, даже при наличии высокотехнологичных методов диагностики туберкулезный спондилит до сих пор выявляют в 40 % случаев на поздних стадиях, а распространенные и осложненные формы встречаются у 70 % взрослых пациентов [6, 8]. Связано это со многими факторами, одним из которых является отсутствие чувствительного метода выявления туберкулезного спондилита на ранних стадиях. При этом следует учитывать, что туберкулезный спондилит — социально значимое заболевание, которое требует своевременной диагностики, доступной для всех групп пациентов и высокой приверженности пациента к лечению.
Цель: разбор клинического случая — туберкулезный спондилит Th9–10, L2 спондилитическая фаза, стадия разгара, формирование эпидурального и паравертебрального натечных абсцессов.
Материалы и методы: объективные и лабораторные методы исследования, рентгенологическое исследование, СКТ, МРТ.
Больной Д. 30 лет, находится на стационарном лечении в РКТБ г. Ижевска с 24 июля 2020 года по настоящее время.
— Основной: Генерализованный туберкулез: Диссеминированный туберкулез легких в фазе распада. Туберкулезный спондилит Th9–10, L2 спондилитическая фаза, стадия разгара, формирование эпидурального и паравертебрального натечных абсцессов. Миелит (туберкулезной этиологии) предположительно на уровне Th12- L1–2 (не исключается менингит) в форме нижней параплегии, проводниковой анестезии до Th10, частичное нарушение ФТО. Туберкулез мочевыделительной системы, паренхиматозный туберкулез почек. ХБП 2ст. I МБТ (+). Уст. AZCAPLfx
— Осложнение: ДН 0 -1. Мышечно-тонический болевой синдром. НФС 3ст. стеноз позвоночного канала с явлениями нижнего парапареза, сенсорного полиневрального синдрома. Патологичекий перелом тел Th9 и L2 позвонков.
— Сопутствующий: ВИЧ инфекция 4В стадия, прогрессирование на фоне ВААРТ (CD4 330 кл/мкл от 17.09.20.). Хронический вирусный гепатит С. Хронический бронхит смешанного генеза, неполная ремиссия.
Основные жалобы больного при поступлении:
На боли в поясничном отделе позвоночника, отсутствие движения и чувствительности в конечностях, невозможность самостоятельно ходить, стоять, периодические судороги в конечностях, слабость, повышение температуры тела до 38С.
Развитие и течение болезни:
Заболел с начала февраля 2019 года (повышение температуры, слабость, недомогание). Занимался самолечением. 14.02.19 сделана ФЛГ найдены изменения. 21.02.19 поступил в 1 ГКБ на стационарное лечение с диагнозом пневмония. Лечение без эффекта. Проконсультирован в РКТБ в мокроте МБТ (+).
Состоит на диспансерном учете с 6.03.19 с диагнозом Инфильтративный туберкулез S4 левого легкого в фазе распада и обсеменения с поражением внутригрудных лимфатических узлов IА МБТ (+) уст.HREKO. Лечение в 6 отделении с 11.03.19 по 21.03.19 по I режиму химиотерапии — 10 доз. Выписан за отсутствие в отделении. Амбулаторно 11 доз. Далее лечение прервал, не обследовался. После множественных вызовов не приходил. Рентгенограмма — динамика отрицательная с IV-19 год, VII — 19 год. Лечение в 6 отделении с 28.08.19–12.11.19 по IV режиму химиотерапии — Pt, Cs, Pas, Z — 49 доз, с 17.10.19 по V режиму химиотерапии Lnd, Cs, Lfx, сиртуро — 26 доз. Выписан за отсутствие в отделении. Лечение прервал. После многочисленных вызовов обследован в IV — 20 год, рентгенологически динамика положительная, но полости сохраняются.
На ВК от 24.03.20 назначено лечение продолжить (основной курс лечения не назначен, т. к. больной уклоняется от лечения. Прошел профилактический курс лечения с 24.03.20 по 28.06.20 Z, Pt, Lfx, Pas — 87 доз.
16.07.20 отмечает выраженные боли в поясничном отделе позвоночника, боли ни с чем не связывает, факт травмы отрицает. В связи с нарастанием слабости и онемения в нижних конечностях, невозможности самостоятельно ходить 24.07.20 вызвана БСМП в виду сохранения слабости в ногах доставлен в приемный покой ГКБ№ 1, экстренно госпитализирован в неврологическое отделение.
На стационарном лечении находился с 24.07.20–30.07.20 с диагнозом: Туберкулезный миелит, деструкция тела L2, спондилит? с формированием эпидурального и паравертебрального натечников в виде нижней параплегии, сенсорного полиневрального характера. Нарушения функция тазовых органов по типу периодической задержки мочеиспускания и дефекации. Туберкулез легких. Гепатит С. В20 без АРВТ. За время нахождения в стационаре проведено следующее лечение: цитофлавин, витамин В12, кеторолак, димедрол, метопролол, тиолепта, анальгин, левофлоксацин 500мг 2 раза в день с 28.07 амикацин 1,5 мг с 28.07 панкреатин.
Консультирован в РКТБ заочно 28.07.20 и 29.07.20 направлен на врачебную комиссию в РКТБ по договоренности с исполняющим обязанности начмеда Радионовой И. В. по IV индивидуальному режиму химиотерапии.
30.07.20 поступает на плановую госпитализацию в РКТБ в 7-е фтизиатрическое отделение.
Жалобы: на боли в поясничном отделе позвоночника, отсутствие движения и чувствительности в конечностях, невозможность самостоятельно ходить, стоять, периодические судороги в конечностях, слабость, повышение температуры тела до 38С.
Анамнез жизни: живет в квартире-студии, один, детей нет.
В ЗК 1 месяц, в СА не служил.
Перенесенные заболевания: ВИЧ 2014 год, ОРЗ, ГРИПП.
На учете у нарколога и психиатра не состоит. СД, АГ, ЯБ, сифилис, припадки отрицает.
Эпид. анамнез: туб контакт отрицает.
Операции: п/п ножевого ранения в правую половину грудной клетки. Гемотрансфузии отрицает.
Наследственность без особенностей. ЧМТ отрицает.
Вредные привычки: курит, алкоголь употребляет, наркотики отрицает.
Аллергологический анамнез б/о.
Экспертный анамнез: не работает, в ЦЗ не состоит.
Общий осмотр при поступлении: состояние средней степени тяжести, сознание ясное, телосложение правильное, питание пониженное. Кожные покровы бледные, тургор тканей сохранен, видимые слизистые не изменены. Периферические лимфоузлы не изменены. Вес 60 кг. Щитовидная железа не пальпируется. Грудная клетка нормостеническая, равномерно участвует в акте дыхания, дыхание ослабленное, везикулярное, хрипы левой срединно-ключичной линии. Верхушечный толчок в VII межреберье, на 2 см кнутри от срединно-ключичной линии, локализованный. Шума нет. Тоны сердца приглушены, ритмичны. АД 110/60 мм.рт.ст. ЧСС 86 мин. Язык влажный обложен белым налетом, живот при пальпации мягкий, безболезненный. Печень выступает на +3 см безболезненная, селезенка не пальпируется. Симптом сотрясения отрицательный с обеих сторон. Периодически задержка мочи и стула. Отеков нет.
Передвигается в пределах кровати, не ходит.
Деформация мышц спины, пальпация мышц позвоночника чувствительная в грудопоясничном отделе. Движение ПОП резко ограничены. Отеков, свищей нет. Снижена чувствительность нижних конечностей. Нарушение функций тазовых органов по типу периодической задержки мочеиспускание и дефекации.
28.08.20 фтизиатр консультативной поликлиники — 18.06.20 получен результат ПЦР исследования мочи — ДНК МБТ обнаружена № 4616. Диагноз: туберкулез МВС I МБТ(+)
11.08.20 офтальмолог — заключение: Ангиопатия сетчатки с преобладанием венозного полнокровия.
4.09.20 инфекционист ПЦ СПИД — заключение: ВИЧ 4В, прогрессирование на фоне ВААРТ, CD4 250 кл/мкл. Низкая приверженность лечению.
7.09.20 невролог — заключение: миелит (туберкулезной этиологии) предположительно на уровне Th12- L1–2 (не исключается менингит) в форме нижней параплегии, проводниковой анестезии до Th10, частичное нарушение ФТО
23.10.20 инфекционист — заключение: хронический вирусный гепатит С, минимальной активности.
21.02.19 рентгенограмма ОГК в прямой и правой боковой проекциях — левосторонняя S4,5 пневмония. Перибронхиальный фиброз. Плеврофиброз.
28.02.19 рентгенограмма ОГК в прямой и правой боковой проекциях — левосторонняя S4,5 пневмония. Перибронхиальный фиброз. Плеврофиброз.
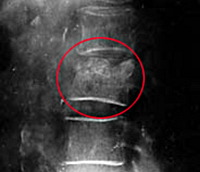
24.09.19 рентгенограмма поясничного отдела позвоночника — кифотическая деформация поясничного отделах вершиной на уровне L2-L3. Деформация и снижение высоты тела L2, структура костной ткани не однородная за счет просветлений и уплотнений. Так же снижена высота межпозвоночных дисков L1-L2, L2-L3.
16.06.20 рентгенография костно-суставной системы — динамика отрицательная от 24.09.19г. уточнить в анамнезе травмы, исключить воспалительный процесс в теле позвонка — L2. Рекомендуется МРТ, СКТ ПОП.
29.06.20 МРТ пояснично-крестцового отдела позвоночника — КТ признаки деструктивного процесса тела L2 позвонка (наиболее вероятно проявление спондилита), с формированием эпидурального и паравертебрального натечников (исключить tbc характер изменений не представляется возможности), необходима консультация фтизиатра, менее вероятно секундарное поражение позвонка. МР картина дегенеративно-дистрофических изменений в пояснично-крестцовом отделе позвоночника. Протрузии дисков L2–3, L3–4, L4–5, L5-S1. Нарушение статики. Левосторонний сколиоз.
2.07.20 консультация рентгенолога СКТ легких — МРТ признаки спондилита на уровне L2 с формированием пре-паравертебральных процессов.
27.07.20 рентгенограмма ОГК в прямой проекции — очагово-инфильтративные изменения в/д обоих легких (tbc?, деструктивная пневмония?). Хронический бронхит.
27.07.20 спондилограмма пояснично-крестцового отдела в 2 пр. — очагово-деструктивное поражение тела L2. Дегенеративно-дистрофические изменения поясничного отдела позвоночника (распространенный остеохондроз).
28.07.20 консультация рентгенограмм — без видимой динамики. Спондилит Th9, Th10? С формированием натечного абсцессов.
29.07.20 рентгенография костно-суставной системы — спондилит — L2 с формированием натечных абсцессов неуточненного генеза.
3.08.20 ИФА на ВИЧ — положительный, ИФА на ГЕПАТИТ С — положительный. ИФА на сифилис — отрицательный.
03.08.20, 03.09.20, 1.10.20 люминисцентная микроскопия: МБТ +. Распад +
Результаты полного анализа крови за время нахождения в стационаре
Читайте также:

