Что такое паразитарная инфекция мозга
Обновлено: 19.04.2024
Классификация инфекций головного мозга (ЦНС)
а) Классификация. Инфекционные заболевания можно разделить на врожденные/неонатальные и приобретенные. Эти категории, в свою очередь, могут быть подразделены на подгруппы на основании этиологии, например, бактериальные, вирусные, грибковые, паразитические заболевания и риккетсиозы.
Инфекционные болезни могут манифестировать в различных формах в зависимости от остроты процесса. Для некоторых заболеваний, например герпеса и энцефалита, характерно острое и молниеносное течение. Другие протекают в подострой или хронической форме (например, подострый склеротический панэнцефалит (ПСПЭ) и энцефалит Расмуссена).
б) Врожденные/неонатальные инфекционные заболевания:
1. Терминология. Врожденные инфекции головного мозга часто группируют вместе и просто именуют TORCH-инфекциями (сокращение от первых букв англоязычных терминов токсоплазмоза, краснухи, цитомегаловирусной и герпетической инфекций). При включении в эту группу сифилиса ее называютTORCH(S) или (S)TORCH.
Среди других врожденных инфекций выделяют синдром приобретенного иммунодефицита человека (СПИД) и лимфоцитарный хориоменингит (ЛХМ). Примерно 40% беременностей у ВИЧ-лоложительных матерей протекают с вертикальной передачей вируса плоду, но эта цифра значительно снижается при ВААРТ матерей и родоразрешении методом кесарева сечения.
2. Этиология. Большинство врожденных инфекционных заболеваний передается плоду трансплацентарным путем за исключением вируса герпеса, который передается ребенку во время родов. Большинство из них, за исключением двух (токсоплазмоза и сифилиса), имеют вирусную природу. Все они встречаются относительно редко за возможным исключением цитомегаловирусной инфекции (ЦМВИ) и герпетического энцефалита.
3. Патология. Трансплацентарная передача различных патогенов проявляется в виде ряда признаков, которые зависят как от инфекционного агента, так и времени инфицирования. Если инфицирование происходит на ранних этапах эмбрионального развития (например, в первом триместре), то наблюдается тенденция к невынашиванию или формированию врожденных пороков развития.
У выживших младенцев наблюдаются такие пороки развития, как нарушение миграции клеток и шизэнцефалия. При инфицировании на более поздних сроках преобладают энцефалокластические проявления. Встречается микроцефалия с явной деструкцией мозговой ткани и распространенной энцефаломаляцией. Для ЦМВИ, токсоплазмоза, ВИЧ-инфекции и врожденной краснухи характерны дистрофические паренхиматозные кальцификаты.

(а) Полученный при аутопсии макропрепарат головного мозга пациента, погибшего от острого бактериального менингита, крупный план: обратите внимание на вязкий гнойный экссудат, который заполняет борозды. Наблюдается отечность и диффузное набухание нижележащих извилин. Мягкая мозговая оболочка воспалена и гиперемирована, хорошо выражены кортикальные сосуды.
(б) При аутопсии определяются множественные пиогенные абсцессы. Разрыв крупного абсцесса, расположенного в глубоком белом веществе головного мозга, в полость желудочков привел к развитию вентрикулита.
в) Приобретенные инфекционные/воспалительные заболевания:
1. Бактериальные инфекции. Бактериальные патогены, которые часто приводят к развитию менингита, включают в себя Streptococcus pneumoniae, Neisseria meningitidis, Haemophilus influenzae, Listeria monocytogenes, Streptococcus В и E. coli.
- Менингит. Гнойный экссудат преимущественно в базальных цистернах является частым патологическим признаком менингита вне зависимости от специфического инфекционного агента. Экссудат может заполнять цистерны и субарахноидальные пространства. Контрастирование мягкой мозговой оболочки и субарахноидального пространства является наиболее частой находкой при диагностической визуализации. Часто развиваются такие осложнения, как гидроцефалия, эмпиема и васкулит с наличием или отсутствием инфаркта ткани головного мозга.
- Абсцесс. Абсцессы проходят четыре общие стадии развития: ранний и поздний церебрит и ранняя и поздняя инкапсуляция. На стадии раннего церебрита присутствует еще не локализованный очаг инфекции. Формируется неинкапсулированное объемное образование, состоящее из воспалительных клеток, отека, очагов некроза и петехиальных кровоизлияний. На стадии позднего церебрита очаги инфекции сливаются. Наблюдается центральный некроз со слабо очерченным ободком из воспалительных клеток, грануляционной ткани и фибробластов. За стадией позднего церебрита следует стадия ранней инкапсуляции.
2. Вирусные инфекции:
- Острые вирусные инфекции. Герпетический энцефалит (ГЭ) является наиболее частым неэпидемическим вирусным энцефалитом. Более 95% из них вызваны ВПГ-1 (оральный вирус герпеса). В настоящее время большинство эпидемических вирусных энцефалитов вызваны вирусом лихорадки западного Нила.
- Подострая и хроническая вирусная инфекция. Для многих вирусов характерен длительный инкубационный период и прогрессирование симптомов на протяжении нескольких месяцев или даже лет. Примером служит подострый склерозирующий панэнцефалит (ПСПЭ). Другим примером является прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ), которая наблюдается при инфицировании вирусом JC (убиквитарный полиомавирус).

(а) Макропрепарат голов -ного мозга, полученный при аутопсии: определяются классические признаки острого герпетического энцефалита. Обратите внимание на склонность данной инфекции поражать лимбическую систему, что в данном случае представлено зонами геморрагического некроза в лобной доле и субфронтальной коре.
(б) Макропрепарат головного мозга, полученный при аутопсии: острый геморрагический некротический энцефалит, предположительно вирусной этиологии. Для многих неэпидемических вирусных энцефалитов характерна склонность к поражению базальных ганглиев, таламуса, среднего мозга и моста.
3. Другие инфекционные заболевания:
- Парабиозы. Нейроцистицеркоз (НЦЦ) стал самой распространенной паразитарной инфекцией ЦНС и самой частой причиной эпилепсии во всем мире. Несмотря на то, что большинство паразитов редко вызывают поражение головного мозга, оно рано или поздно возникает у большинства пациентов, инфицированных НЦЦ.
- Грибковые заболевания. Грибы распространены повсеместно и эндемичны для любой области земного шара. Большинство из них, например Aspergillus, инфицируют человека нечасто, в основном при вдыхании или при колотых ранениях. При возникновении грибкового заболевания у иммунокомпетентных лиц легкие поражаются чаще, чем головной мозг. Микозы ЦНС и диссеминированные системные микозы обычно развиваются у иммунокомпрометированных лиц. ВИЧ/СПИД и иммуносупрессивная терапия являются факторами, значительно увеличивающими предрасположенность пациента к оппортунистическим заболеваниям.
- Риккетсиозы, такие как пятнистая лихорадка Скалистых гор и Средиземноморская пятнистая лихорадка, обычно проявляются кожными высыпаниями. Инфицирование ЦНС встречается нечасто. Если же оно происходит, то для риккетсий характерна выраженная тропность к периваскулярным пространствам и возникновение инфарктоподобных поражений в базальных ганглиях.
- Спирохетозы. Спирохеты относятся к грамотрицательному типу бактерий. Среди этой группы патогенов сифилис и болезнь Лайма, вызываемые бактериями Treponema pallidum и Borrelia burgdorferi соответственно, встречаются наиболее часто. В США болезнь Лайма является наиболее частой трансмиссивной (клещевой) инфекцией. Нейроборрелиоз Лайма - вторичное поражение нервной системы на фоне системной инфекции, вызванной Borrelia burgdorferi.

(а) Макропрепарат голов -ною мозга, полученный при аутопсии: наблюдается туберкулезный менингит (ТБМ). ТБМ обычно характеризуется появлением вязких гноеподобных экссудатов, которые склонны располагаться в базальных цистернах. Визуализационная и патологоанатомическая картины при менингите в целом схожи вне зависимости от этиологии процесса.
(б) Макропрепарат головного мозга, полученный при аутопсии: определяются две нейроцистицеркозные кисты, расположенные в поверхностных бороздах. Нейроцистицеркозные кисты церебральной локализации наиболее часто расположены в субарахноидальных пространствах.
Диагностика паразитозов головного мозга по КТ, МРТ
а) Определение:
• Редкие паразитарные инфекции, поражающие ЦНС
• Включают парагонимоз, спарганоз, трипаносомоз, трихинеллез, шистосомоз
б) Визуализация:
2. КТ паразитозов головного мозга:
• Бесконтрастная КТ:
о Парагонимоз: конгломерат из множественных гранулем ± геморрагический компонент:
- Множественные округлые или овальные обызвествления, окруженные участками низкой плотности, атрофия коры, вентрикуломегалия
о Шистосомоз: одиночное или множественные гиперденсные поражения с отеком и масс-эффектом
о Спарганоз: конгломерат, поликистозное объемное образование с перифокальным отеком:
- Обычно одностороннее полушарное поражение
- Атрофия, обызвествление, расширение желудочков при хроническом течении
о Трихинеллез: гиподенсные участки поражения белого вещества, кортикальные инфаркты
о Трипаносомоз: отек с рассеянными петехиальными кровоизлияниями
• КТ с контрастированием:
о Парагонимоз: кольцевой характер контрастирования
о Трихинеллез: множественные микроинфаркты с кольцевым характером контрастирования
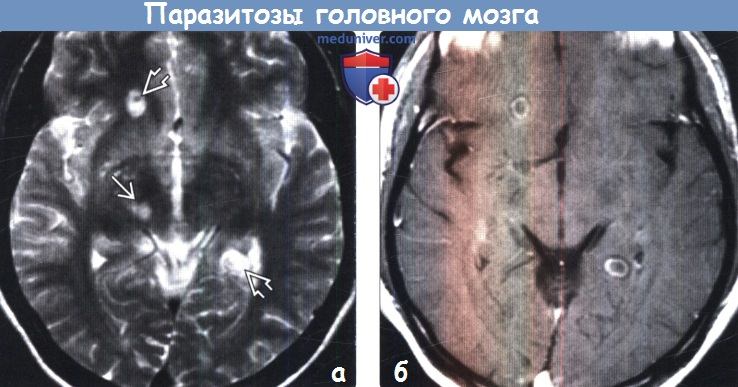
(а) МРТ, Т2-ВИ, аксиальный срез: определяются множественные округлые гиперинтенсивные поражения, расположенные в больших полушариях и правых отделах ствола мозга. Некоторые из описанных поражений характеризуются смешанной интенсивностью сигнала, имея гипоинтенсивные очаги или гипоинтенсивный ободок.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у этого же пациента со спарганозом определяется кольцевой характер контрастирования поражений. Данная картина имитирует другие паразитарные поражения, включая гораздо более частый нейроцистицеркоз. Спарганоз встречается крайне редко и связан с приемом загрязненной воды или пищи.
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с контрастированием является наиболее чувствительным методом в выявлении поражений
о КТ может быть полезна для выявления обызвествления
• Совет по протоколу исследования:
о МРТ с контрастированием
в) Дифференциальный диагноз паразитозов головного мозга:
1. Мультиформная глиобластома:
• Характерно контрастирование по типу толстого неровного ободка с центральным некрозом
• Часто поражается мозолистое тело
• Обычно у взрослых пожилого возраста
2. Паренхимальное метастатическое поражение:
• Накапливающее контраст объемное образование, расположенное на границе между серым и белым веществом
• Часто множественный характер
• Часто известна первичная опухоль
3. Абсцесс:
• Характерны гипоинтенсивный на Т2-ВИ ободок и ДВИ(+)
• Контрастирование по типу кольца, имеющего меньшую толщину в обращенных к желудочкам отделах
4. Нейроцистицеркоз:
• Киста со сколексом в пристеночных отделах
• Часто множественный характер поражения
5. Нейросаркоидоз:
• Накапливающие контрастное вещество поражения с вовлечением твердой мозговой оболочки, лептоменинкс и субарахноидального пространства
• Редко поражается мозговая паренхима:
о Гипоталамус > ствол мозга > большие полушария > полушария мозжечка
6. Арахноидальная киста:
• Не накапливающая контрастное вещество одиночная киста ликворной КТ-плотности/интенсивности сигнала
• Наиболее часто-передние отделы средней черепной ямки
г) Патология:
1. Общие характеристики паразитозов головного мозга:
• Этиология:
о Парагонимоз: употребление в пищу недоваренных пресноводных крабов или раков, зараженных трематодой Paragonimus westermani (легочный сосальщик):
- Гельминты проникают через отверстия основания черепа и мозговые оболочки с последующей инвазией паренхимы головного мозга
- Вызывают гранулематозную воспалительную реакцию
о Шистосомоз: инвазия трематод (сосальщиков):
- Хозяева-пресноводные улитки
- Высвобождение личинок шистосомы (церкарий) в воду
- Заражение людей происходит через кожу
- Паразиты мигрируют в легкие и печень, достигают венозной системы
о Спарганоз: употребление в пищу загрязненной воды или пищи (змеи, рыбы, лягушки):
- Личинки мигрируют через отверстия основания черепа, достигая головного мозга
о Трихинеллез: употребление в пищу сырого мяса, содержащего инфекционные инкапсулированные личинки трихинелл
о Трипаносомоз: африканский (муха цеце) и американский (болезнь Шагаса):
- Африканский: передается человеку мухой цеце; проникает в мозговые оболочки, субарахноидальное пространство, ПВП
- Американский: переносится клопами семейства хищнецов
2. Макроскопические и хирургические особенности:
• Парагонимоз: кистозные поражения вырабатывают токсины, которые приводят к инфаркту, кровоизлиянию, менингиту, формированию спаек
• Шистосомоз: гранулематозный энцефалит, обнаруживаемые при микроскопии яйца
• Спарганоз: при хирургическом вмешательстве обнаруживается живой или подвергшийся дегенерации гельминт, окруженный гранулемой
• Трихинеллез: эозинофильный менингоэнцефалит, ишемические поражения, петехиальные кровоизлияния, некроз
• Трипаносомоз: отек, гиперемия, кровоизлияние
д) Клиническая картина:
1. Проявления паразитозов головного мозга:
• Наиболее частые признаки/симптомы:
о Парагонимоз: головная боль, очаговый неврологический дефицит
о Шистосомоз: энцефалопатия, судороги, парезы, головная боль, нарушения зрения
о Спарганоз: головная боль, судороги, неврологическая симптоматика
о Трихинеллез: лихорадка, головная боль, делирий, судороги, очаговый неврологический дефицит
о Африканский трипаносомоз: изменение поведения, безразличие к происходящему, дневная сонливость
о Американский трипаносомоз: острый (лихорадка, отек лица, конъюнктивит), хронический (неврологическая симптоматика)
• Клинический профиль:
о Варьирует в зависимости от вида паразита, стадии развития, иммунного ответа хозяина
о При некоторых заболеваниях может быть полезен ИФА
2. Демография:
• Возраст:
о Большинство паразитарных инфекций встречаются во всех возрастных группах, но чаще у детей и молодых взрослых
• Половая принадлежность:
о Большинство паразитарных инфекций чаще встречаются у лиц мужского пола
• Эпидемиология:
о Нейроцистицеркоз является наиболее распространенным паразитозом во всем мире
о Распространение заболеваний связано с путешествиями, иммиграцией
о Парагонимоз: поражение головного мозга в 2-27% случаев:
- Эндемичные регионы: Восточная и Юго-Восточная Азия, в том числе Корея, Китай и Япония
о Шистосомоз: в 2% случаев возникают осложнения со стороны ЦНС:
- Эндемичные регионы: тропическая Африка, северо-восточная часть Южной Америки и острова Карибского бассейна
о Спарганоз: встречается крайне редко:
- Высокий уровень заболеваемости в Юго-Восточной Азии, Японии, Китае и Кореи
о Трихинеллез: поражение ЦНС в 10-24% случаев
3. Течение и прогноз:
• Некоторые паразитарные инфекции (например, эхинококкоз) развиваются медленно, в течение многих лет
• Шистосомоз: противоглистное лечение улучшает состояние пациента в течение шести недель с полным разрешением в течение шести месяцев
• Трихинеллез: смертность у 5-10% зараженных пациентов
• Американский трипаносомоз: смертность у 2-10% пациентов с менингоэнцефалитом
4. Лечение:
• Метод варьирует от пероральной терапии до резекции пораженных участков
е) Диагностическая памятка. Обратите внимание:
• Сложные конгломераты паразитарных кист любой этиологии могут имитировать опухоль головного мозга
• Сведения о географии путешествий пациента часто имеют ключевое значение для постановки диагноза
Протозойные, паразитарные инфекции ЦНС у детей: причины, диагностика, лечение
За исключением токсоплазмоза и, в определенной степени, нейроцистицеркоза, протозойное и паразитарное поражение ликвора в развитых странах встречается редко. Малярия, однако, имеет повышенное значение из-за частых путешествий в зараженные страны и не всегда проводимой или неэффективной профилактике. В таблице ниже перечислены основные клинические особенности и доступное лечение некоторых протозойных и паразитарных заболеваний.

а) Малярия нервной системы у детей. По оценкам, не менее миллиона детей умирает от малярии только в Африке (Snow et al., 2005), и основной причиной смерти является поражение головного мозга, с пиком малярии мозга среди детей в возрасте между двумя и шестью годами. Малярию вызывают четыре разновидности рода Plasmodium-. Р. vivax, Р. falciparum, Р. malariae и Р. ovale, и тяжелым осложнением инвазии Р. falciparum является малярия мозга.
У детей данная патология определяется тремя критериями: расстройства сознания с неспособностью локализовать боль (по шкале комы Блантайра
Отличительными признаками при гистологическом исследовании являются капиллярный и венозный застой в мозге с эритроцитами, содержащими и не содержащими паразитов (MacPherson et al., 1985). Самым ранним признаком обычно является лихорадка, следующая за признаками расстройства дыхания (вторичным по отношению к метаболическому ацидозу и/или анемии), судороги и сниженный уровень сознания. Характерны двигательные расстройства и патологическая поза.
Типичные при любой форме малярии припадки могут быть генерализованными или очаговыми. Некоторые могут быть субклиническими. Они связаны с худшим исходом, особенно при продолжительности. Эпилептический статус возникает в 10-20% случаев. Гипогликемия отмечается у 30% пациентов и имеет тяжелое прогностическое значение (Molyneux et al., 1989).
Повышенное ВЧД наблюдается у большинства детей (Newton et al., 1991) с малярией мозга и считается связанным с повышением объема циркулирующей крови в мозге. Среди детей со значительно повышенным ВЧД имеется наибольший уровень смертности и более частое появление долговременных последствий.
В целом диагноз определяется анамнезом, клиническим исследованием и исследованием толстого и тонкого мазка крови. Результаты исследования ликвора обычно ничем не примечательны, а при наличии плеоцитоза более вероятным диагнозом становится менингит или энцефалит. Лечение необходимо начинать без определенных доказательств в сомнительных случаях у любых пациентов, которые в последние три месяца подвергались укусам или в течение последнего года получали профилактическое лечение (Newton и Warrell, 1998). Парентеральное назначение алкалоидов хины (хинин или хинидин в США) — основной метод лечения.
Все шире используются дериваты артемизинина (артесунат и артеметер); несмотря на более быстрое очищение крови от паразитов, они не продемонстрировали преимуществ по снижению летальных исходов по сравнению с алкалоидами хины. Их преимущество заключается в возможности ректального применения, хотя из-за обнаруженной при испытаниях на животных нейротоксичности их применение остается ограниченным. Рекомендуемая поддерживающая терапия включает жаропонижающие средства, мероприятия для устранения гиповолемии, антиконвульсанты для контроля за припадками, осмотические средства (например, маннитол) для снижения ВЧД, глюкозу при гипогликемии и переливание крови при определенных значениях анемии и, возможно, высокой периферической паразитемии (>10% пораженных эритроцитов).
В прошлом настоятельно рекомендовали применение кортикостероидов, но из-за отсутствия определенной патофизиологической основы они больше не используются. Другие вспомогательные средства, такие как десферриоксамин, малярийный гипериммунный глобулин, анти-TNFa и пентоксифиллин не показали очевидного преимущества, а некоторые из них наносили вред, поэтому до дальнейшего изучения они не должны использоваться (Warrell, 1999). Средний показатель смертности от церебральной малярии варьирует между 15% и 20% (Marsh et al., 1995, Idro и et al., 2005) с наличием остаточной инвалидности у 10-15% выживших. Некоторые последствия носят транзиторный характер, например атаксия, другие частично улучшаются через несколько месяцев (двигательные нарушения, такие как гемипарез и корковая слепота), но отдельные остаются, создавая проблемы (например, припадки). Кроме того, у многих выживших имеются незначительные когнитивные расстройства (Kihara et al., 2006).
б) Приобретенный токсоплазмоз. Инфекция Т. gondii обычно имеет легкое или бессимптомное течение, но в иммунодефицитном организме может поражать ЦНС и вызвать менингоэнцефалит, у новорожденных — энцефалит и хориоретинит, вследствие трансплацентарного инфицирования, хориоретинит в качестве первичной инфекции или внутричерепные новообразования у пациентов с ослабленным иммунитетом.

MPT: интрамуральные узелки одиночного цистицеркоза (слева, стрелка)
и множественные нейроцистицеркозные очаги (справа).
в) Нейроцистицеркоз. Нейроцистицеркоз (НЦЦ) наиболее распространенное гельминтозное заболевание ЦНС и основная проблема здравоохранения во многих развивающихся странах. Болезнь развивается в результате плохой санитарии, когда человек становится промежуточным хозяином в жизненном цикле Taenia solium, проглатывая яйца солитера. Инвазия инкапсулированной формой Т. solium может затем развиваться в пределах паренхимы мозга, базилярной цистерны или редко в спинном мозге, вызывая воспаление, отек и остаточную кальцификацию. Нейроцистицеркоз (НЦЦ) обычно проявляется у детей, когда цисты начинают отмирать и провоцировать воспаление. Среди признаков заболевания отмечают длительные очаговые/генерализованные припадки или иногда признаки повышенного внутричерепного давления, вторичного по отношению к цистицеркозному энцефалиту или гидроцефалии, вызванных кистевидными цистицерками в базилярной цистерне или желудочковой системе.
Диагностическим критерием служит выявление при сканировании мозга одиночного кольцевидного поражения с окружающим отеком или при обнаружении множественных поражений, некоторые из которых кальцифицированны. На МРТ можно обнаружить головку червя. Дифференциальная диагностика одиночных поражений от других единичных гранулем, таких как туберкулема, без биопсии затруднительна. Полезным может быть определение сывороточных антител против цистицерка, хотя в эндемичных районах исследование может привести к высокому уровню ложно-положительных результатов. Del Brutto et al. (2001) разработали набор диагностических критериев для помощи в установлении НЦЦ. Лечение альбендазолом (15 мг/кг/сут. в течение 8 дней) доказало свою эффективность, с добавлением стероидов в тяжелых случаях инвазии или при развитии побочных эффектов от лечения. Поскольку большинство пациентов обращается за медицинской помощью в результате отмирания цист, лечение уже не рекомендовалось; однако недавние исследования показали, что при использовании альбендазола уменьшается долговременный риск развития припадков (Garcia et al., 2004).
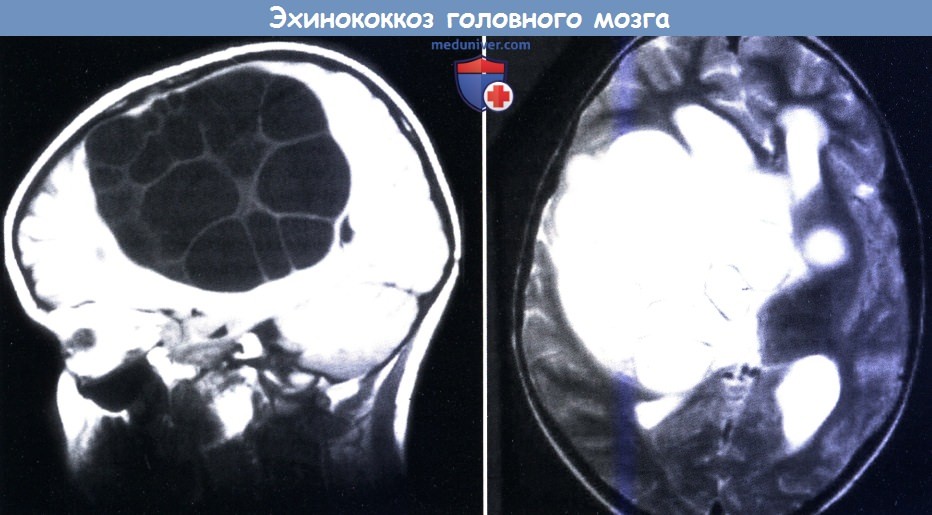
Гидатидный эхинококкоз. МРТ в Т1-режиме (слева) и Т2 (справа):
множественные кистозные повреждения после Echinococcus granulosus.
г) Эхинококкоз нервной системы. Инвазия человека солитером собаки, Echinococcus, называемая также эхинококкозом и распространенная в странах, где разводят овец. Человек заражается при заглатывании яиц, выделяемых собаками (окончательный хозяин). Echinococcus granulosus вызывает кистозный эхинококкоз, и в основном вызывает кисты в печени и легких, хотя в 5% случаев кисты развиваются и в ЦНС. Поскольку пузыри растут медленно, зачастую они остаются бессимптомными до тех пор, пока не достигнут значительных размеров. Клинические проявления в основном связаны с признаками и симптомами внутричерепной гипертензии, тогда как очаговый неврологический дефицит возникает редко.
На КТ и МРТ определяются округлые или овальные кисты с ровными контурами и содержимым, имеющим плотность ликвора. Может выявляться смещение срединных структур и желудочковая деформация (Tuzun et al., 2002). В диагностике можно использовать ИФА или РИГА (непрямая гемагглютинация) с эхинококковым антигеном. Предпочтительным лечением является осторожное хирургическое удаление, чтобы предотвратить разрыв стенки кисты. При больших повреждениях предопреционное лечение альбендазолом, видимо, улучшает исход (Altinors et al., 2000).
д) Эозинофильный менингит. Наиболее частой причиной эозинофильного менингита рассматривают паразитарное или протозойное заболевание; однако высокая доля эозинофилов (>4%) может также наблюдаться в случаях инфекционного или постинфекционного менингита, вторичного по отношению к грибковой, риккетсиозной, микоплазмозной или трепонемной инфекции, подострому склерозирующему панэнцефалиту и лимфоцитарному хориоменингиту. Эозинофилия в ликворе может также быть связана с неинфекционными расстройствами, такими как болезнь Ходжкина, рассеянный склероз, лейкемия, субарахноидальное кровоизлияние и реакция на интратекальное введение антибиотиков (Weller, 1993).
Виды инфекций головного мозга
Все многообразие нейроинфекций, поражающих головной мозг можно разделить на пять групп:
- бактериальные;
- паразитарные;
- вирусные;
- прионные;
- грибковые.
Бактериальные инфекции
- повреждении костей черепа, с нарушением целостности оболочек мозга;
- заносе возбудителей во время нейрохирургической операции;
- наличии гнойного очага в организме и ослабленный иммунитет.
Однако с другими возбудителями дело обстоит иначе.
Менингококковая инфекция – традиционная нейроинфекция, которая поражает головной мозг. Пик заболеваемости отмечается в осенне- зимний период, когда иммунная система из-за частых переохлаждений человека и нехватки витаминов снижена.
Если иммунная система в норме, то вы ограничитесь обычным назофарингитом, в обратном случае – вероятность заполучить менингит или менингоэнцефалит возрастает.
Симптомы менингококковой инфекции
- лихорадка,
- повышение температуры тела до 39-40° С.
- озноб,
- головная боль
- слабость
- напряжение мышц шеи
- тошнота,
- рвота,
- Выступающая над поверхностью кожи сыпь красно-фиолетового цвета, элементы которой напоминают по форме звезду
- Заболевание начинается очень остро (часто можно указать конкретное время (час), когда человек заболел)
- В течение 24-х часов, пока человек в сознании должно начаться лечение, в противном случае он может впасть в кому.
Микобактерии туберкулеза кроме в всего прочего могут поражать и головной мозг.
Чаще болеют дети, пожилые люди и лица страдающие иммунодефицитом.
После присоединяются неврологические нарушения – парезы и параличи лицевого нерва, глазодвигательной мускулатуры, головокружения. На фоне неврологических расстройств возникают нарушения психики.
Нейросифилис, сейчас почти не встречается, но до открытия пенициллина составлял основу работы неврологов. Нейросифилис бывает нескольких видов:
Неприятной особенностью заболевания является его трудная диагностика.
Вирусные и прионные инфекции
Существует огромное множество вирусов –возбудителей острых энцефалитов (комариный, клещевой, эпидемический), в общем они отличаются переносчиками и географией распространения.
- парезы
- параличи дыхательной мускулатуры
- параличи конечностей,
- параличи лицевой мускулатуры и пр.
Огромную опасность могут составлять бешенство и медленные инфекции, в связи с чем, им уделяется особое внимание.
Бешенство.
Бешенством могут страдать практически все млекопитающие. Источником появления инфекции обычно служат собаки, волки, лисицы и именно через укус зараженных животных к человеку и передается эта опасная инфекция.
Симптомы:
- гидро и аэрофобия
- судороги
- приступы агрессивного поведения.
Экстренная вакцинопрофилактика после укуса – это единственный способ выздороветь, поэтому дожидаться развития первых симптомов заболевания запрещено, поскольку это может говорить только о том, что человека уже не спасти.
Медленные инфекции – вирусные нейроинфекции, которые имеют способность длительное время бессимптомно находиться в нервной ткани человека, с последующим развитием заболевания.
Учеными были выведены четыре главных признака, отличающих медленные инфекции:
- необычно продолжительный (месяцы и годы) инкубационный период;
- медленно прогрессирующий характер течения;
- необычность поражения органов и тканей;
- неизбежность смертельного исхода.
Возбудители вируса - краснуха и корь. По не до конца ясным причинам эти вирусы после перенесенного заболевания могут остаться в клетках головного мозга и через 4 и более лет вызывать заболевание. Оба вируса вызывают панэнцефалит со сходной симптоматикой:
· изменение личности с развитием деменции
· постепенный паралич всей поперечнополосатой мускулатуры.
К огромному сожалению, даже при лечении, последствия у этих нейроинфекций всегда одинаковы – летальный исход.
Существует четыре вида прионных нейроинфекций, и только с одной из них понятен механизм передачи. В некоторых племенах Папуа-Новая Гвинея часто отмечались случаи куру-куру из-за ранее распространенного ритуального каннибализма – поедания мозга родственников. Прионы вызывают спонгиформную энцефалопатию, то есть мозг превращается в подобие губки.
Паразитарные инфекции
Токсоплазмоз – паразитарное заболевание, характеризуется возможностью внутриутробного заражения, поражения нервной системы, глаз, скелетной мускулатуры и мышцы сердца, а также увеличением лимфоузлов, печени и селезенки.
Для возбудителя этого заболевания человек – промежуточный хозяин, а основной – кошки. При нормальном состоянии иммунитета заболевание никак не проявляется, но если человек страдает иммунодефицитом, то могут быть такие варианты заболевания:
- энцефалопатия, с развитием делирия, спутанности сознания вплоть до комы;
- менингоэнцефалит, со всеми своими классическими проявлениями;
- токсоплазменный абсцесс мозга, который проявляется общеинфекционными симптомами, очаговыми нарушениями, в зависимости от расположения, судорогами, нарушением сознания.
Наиболее тяжелые последствия токсоплазмоза – у беременных, так как он вызывает недоразвитие головного мозга плода.
Диагностика
Для того, чтобы диагностировать нейроинфекцию, в том числе головного мозга, используется комплекс мероприятий:
- общий анализ крови и мочи;
- биохимический анализ крови;
- анализ крови на антитела к вирусным, бактериальным и другим агентам;
- методы визуализации – МРТ;
Лечение
Несмотря на различие возбудителей, некоторые аспекты лечения совпадают во всех случаях.
Больным обязательно назначают постельный режим (при острых инфекциях), противовоспалительные препараты, детоксикационную терапию.
Меры предосторожности
Не употреблять в пищу сырое или недостаточно термически обработанное мясо, тщательно мыть руки после контакта с кошками.
Нейроинфекции – группа инфекционных патологий, которые вызываются бактериями, вирусами, грибками или простейшими, характеризуются преимущественной локализацией возбудителя в ЦНС и признаками поражения ее отделов. Клинические проявления представлены менингеальным, интоксикационным, ликвородинамическим синдромами, вегетососудистыми расстройствами. В процессе диагностики используются анамнестические данные, результаты физикального, общеклинического лабораторного, серологического, бактериологического или вирусологического исследования. В ходе лечения назначаются антибиотики или противовирусные препараты, патогенетические и симптоматические средства.
МКБ-10
Общие сведения
Нейроинфекции – сравнительно распространенная группа патологий. По данным статистики, инфекционные поражения ЦНС достигают 40% в структуре неврологической заболеваемости. Основную часть составляют бактериальные и вирусные менингиты, распространенность которых в различных географических регионах находится в пределах 5-12 случаев на 100 000 населения в год. Для большинства болезней, входящих в данную группу, характерна осенне-зимняя сезонность. Они могут встречаться среди всех возрастных категорий населения, но основную часть пациентов составляют дети до 10-12 лет и лица, не получившие вакцины согласно календарю прививок.

Причины нейроинфекций
Этиология инфекционного поражения структур центральной нервной системы зависит от вида заболевания. В большинстве эпизодов источником заражения становится больной или здоровый человек-носитель. Способствующими факторами являются постоянный контакт с большим количеством людей, ЧМТ, иммунодефицитные состояния, хронические соматические патологии, беспорядочная половая жизнь. Выделяют следующие механизмы инфицирования:
- Воздушно-капельный. Реализуется при кашле, чихании, разговоре. Характерен для возбудителей бактериальных и вирусных менингитов, энцефалитов, полиомиелита, герпетической инфекции.
- Контактно-бытовой. Подразумевает передачу инфекционного агента при прямом контакте с больным, носителем или инфицированными предметами быта. Это один из путей распространения герпес-вирусов, полиомиелита, сифилиса.
- Фекально-оральный. Тип передачи, при котором возбудитель выделяется вместе с испражнениями, проникает в организм с продуктами питаниями или водой. Может реализовываться при герпес-инфекции, вирусах ЕСНО и Коксаки, ботулизме, полиомиелите.
- Половой. При этом варианте заражение происходит во время полового акта через слизистые оболочки половых путей. Таким способом распространяется ВИЧ-инфекция, сифилис, реже – вирусы-возбудители менингитов, энцефалитов.
Патогенез
Для каждой формы нейроинфекции характерны свои патогенетические особенности, но механизмы развития большинства синдромов и симптомов, как правило, аналогичны при всех вариантах этой группы заболеваний. Инфекционный синдром обуславливают комплексы антиген-антитело и токсины возбудителей, которые оказывают деструктивное воздействие на ЦНС, провоцируя нарушения тонуса сосудов, метаболизма и гемодинамики в целом. Менингеальный синдром развивается при воспалительном поражении мозговых оболочек и повышении внутричерепного давления. Вегетативные расстройства вызываются как прямым контактом инфекционных агентов с центрами автономной нервной системы, так и опосредованным воздействием через внутричерепную гипертензию. Ликвородинамические изменения потенцируются усиленной продукцией спинномозговой жидкости на фоне раздражения сосудистых сплетений и блокадой пахионовых грануляций, усложняющей процесс ее резорбции.
Классификация
Использование систематизации обусловлено необходимостью объединить между собой большое количество разнородных инфекционных патологий с вовлечением нервной системы. В зависимости от характера морфологических изменений, клинических особенностей и конкретного возбудителя в неврологии различают несколько групп поражений ЦНС инфекционного происхождения. Основными вариантами нейроинфекций являются:
1. Энцефалиты. Заболевания с воспалением ткани головного мозга. Наиболее распространенными считаются клещевой, герпетический, ветряночный и краснушный энцефалиты. Проявления зависят от типа возбудителя, могут включать общемозговые, очаговые симптомы, системную интоксикацию разной степени выраженности.
2. Менингиты. Болезни, при которых наблюдается поражение мозговых оболочек. Характеризуются наличием менингеального и интоксикационного синдромов, с учетом особенностей воспалительного процесса подразделяются на:
- Гнойные. Провоцируются бактериями, простейшими или грибами, могут быть первичными либо вторичными. К первичным относятся менингиты, вызванные менингококком, пневмококками, гемофильной палочкой. Вторичные поражения являются осложнением гнойных процессов других локализаций – околоносовых пазух, среднего уха и пр.
- Серозные. Сопровождаются преимущественно лимфоцитарным плеоцитозом. В роли возбудителей выступают туберкулёзная палочка, вирус паротита, энтеровирусы Коксаки и ЕСНО.
3. Полиомиелит. Поражение ЦНС, вызванное РНК-содержащим вирусом полиомиелита. Может протекать в двух формах: непаралитической (менингеальной, абортивной, инаппарантной) и паралитической (спинальной, мостовой, бульбарной, энцефалитической).
4. Абсцесс головного мозга. Представляет собой ограниченное капсулой скопление гнойных масс в тканях мозга. Может иметь отогенное, риногенное, метастатическое или посттравматическое происхождение. Проявляется системной интоксикацией, очаговой неврологической симптоматикой, реже – эпилептическим и гипертензивным синдромами.
5. Опоясывающий лишай. Вариант хронической нейроинфекции, обусловленный герпесвирусом человека III типа – Варицелла-Зостер. Наблюдается персистенция возбудителя в спинномозговых ганглиях с активацией при снижении иммунитета или травмах. К основным симптомам относятся острая боль, герпетические высыпания в области 1-2 дерматомов.
6. Нейросифилис. Инфекционная патология, провоцируемая бледной трепонемой. На ранней стадии поражения ЦНС отмечаются общеинфекционные, общемозговые и очаговые симптомы с нарушением функций II, III, VI, VIII пар черепно-мозговых нервов. На поздних стадиях развивается прогрессирующая деменция, выявляются психические расстройства, инсультоподобная симптоматика.
7. Ботулизм. Инфекционное заболевание, вызываемое Clostridium botulinum и сопровождающееся прерыванием передачи нервных импульсов в холинэргических синапсах. Обнаруживаются признаки поражения двигательных ядер ствола мозга, передних рогов.
8. НейроСПИД. Обусловлено инфицированием вирусом иммунодефицита человека. Зачастую представлено первичными поражениями ЦНС: энцефалопатиями, рецидивирующими ВИЧ-менингитами, вакуолярной миелопатией. Проявления разнообразны, включают парезы, афазии, атаксию, мнестические расстройства, психопатологические нарушения.
Симптомы нейроинфекций
Менингальный синдром возникает при вовлечении в патологический процесс мозговых оболочек, состоит из общемозговой симптоматики, мышечно-тонических и корешковых симптомов. В первую группу входит интенсивная диффузная распирающая головная боль; фотофобия, повышенная чувствительность к звукам и свету, рвота без тошноты, не приносящая облегчения. Зачастую наблюдается нарушение сознания по типу галлюцинаций, бреда, оглушения, сопора. У детей возможны фебрильные судороги. Мышечно-тонические и радикулярные проявления включают в себя ригидность затылочных мышц, симптомы Кернига, Брудзинского, Лессажа, Гордона, Менделя, Бехтерева и др.
Вегетативно-сосудистые расстройства при нейроинфекциях могут носить симпатоадреналовый, вагоинсулярный или смешанный характер. В первом случае обнаруживается учащение сердечного ритма, повышение артериального давления, чрезмерная потливость и жажда, во втором – брадикардия, артериальная гипотония, обильное мочеиспускание. При смешанном варианте симптомы из разных групп сочетаются между собой. Нарушение нормальной циркуляции ликвора может протекать по гипертензивному и гипотензивному типу. Более характерной для нейроинфекций является внутричерепная гипертензия, сопровождающаяся угнетением сознания, судорожными и дислокационными синдромами.
Диагностика
Диагностическая программа при инфекциях ЦНС основывается на анамнезе, физикальном исследовании, общеклинических и специфических лабораторных тестах. Лучевые методы диагностики используются редко, зачастую – с целью дифференциации с объемными поражениями нервной системы. Программа обследования больного может включать следующие процедуры:
- Выяснение анамнеза. При общении с пациентом или его родственниками лечащий инфекционист или невролог осуществляет детализацию имеющихся жалоб, выясняет динамику их развития. Важную роль играет эпидемиологический анамнез – контакт с инфекционными больными или выезд за границу на протяжении последних 21 дней.
- Общий и неврологический статус. При осмотре врач определяет уровень сознания, изучает кожу и слизистые оболочки с целью поиска высыпаний, определяет частоту сердечных сокращений и артериальное давление. При установлении неврологического статуса специалист оценивает тонус затылочных мышц, выявляет специфические симптомы, характерные для различных неврологических синдромов.
- Общеклинические лабораторные тесты. В общем анализе крови помимо повышения СОЭ отмечаются следующие изменения: при бактериальной инфекции – высокий нейтрофильный лейкоцитоз, при вирусной – лейкоцитоз со смещением лейкоцитарной формулы вправо, при ВИЧ-инфекции и тяжелых иммунодефицитах – лейкопения. Показатели биохимического анализа крови зависят от сопутствующих поражений внутренних органов.
- Спинномозговая пункция. При нейроинфекциях существует два основных варианта изменений ликвора (белково-клеточных диссоциаций) – по гнойному и серозному типу. При первом типе СПЖ мутная, имеет определенный окрас (белый, желтоватый), наблюдается нейтрофильный плеоцитоз от 1 000, повышение уровня белка от 1,0 г/л. При серозной форме ликвор прозрачный, опалесцирует, при цитологическом исследовании обнаруживается лимфоцитарный плеоцитоз более 100, уровень белка составляет выше 0,4 г/л.
- Серологическое исследование. Заключается в определении повышенного уровня антител в крови при помощи реакций подавления гемагглютинации, связывания комплемента или нейтрализации. Применяется ИФА, в ходе которого выявляется специфический IgM к возбудителю. Проводится ПЦР для уточнения ДНК или РНК инфекционного агента.
- Вирусологическая или бактериологическая диагностика. Предполагает определение возбудителя заболевания в крови или спинномозговой жидкости пациента путем посева образцов на специфические питательные среды. После идентификации патогенного агента целесообразно уточнение чувствительности к основным антибактериальным препаратам.
Лечение нейроинфекций
Все нейроинфекции являются показанием к госпитализации больного в инфекционный или неврологический стационар. При тяжелом состоянии, необходимости непрерывного контроля жизненно важных функций (дыхание, сердцебиение), пациента транспортируют в отделение ОРИТ. Лечебная программа включает следующие мероприятия:
- Этиотропная терапия. Основной целью является элиминация возбудителя из организма больного. Вначале используются препараты широкого спектра действия. После получения результатов серологического и бактериологического исследований медикаменты заменяют антибактериальными или противовирусными средствами, к которым выявленный возбудитель проявил наибольшую чувствительность.
- Патогенетические препараты. Применяются для борьбы с системной интоксикацией, отеком головного мозга и нарушениями гомеостаза, для коррекции водно-электролитного баланса, десенсибилизации и стимуляции иммунитета. Назначаются плазмозаменители, диуретики, глюкокортикостероиды, антигистаминные средства, интерфероны, донорские и искусственные иммуноглобулины, антикоагулянты.
- Симптоматические средства. К этой категории относятся медикаменты, купирующие отдельные симптомы и улучшающие общее состояние больного: анальгетики, жаропонижающие, противорвотные медикаменты, антиконвульсанты, нейролептики.
- Хирургическое лечение. Характер оперативного вмешательства зависит от обнаруженных изменений. Операция может потребоваться в случае абсцесса, туберкуломы головного мозга, компрессии спинного мозга при туберкулезном спондилите, больших областях некроза при опоясывающем лишае.
Прогноз и профилактика
Исход нейроинфекции определяется типом заболевания, общим состоянием больного, своевременностью и полноценностью лечения. В большинстве случаев вовремя поставленный диагноз и адекватная терапия позволяют сохранить жизнь пациента, минимизировать риск развития осложнений. При некоторых формах нейроинфекций, например – энцефалитах, летальность достигает 50-80%. Специфическая профилактика представлена вакцинами против конкретных возбудителей: вирусов герпеса, ботулизма, клещевого энцефалита, кори, полиомиелита, менингококка и т. д. Неспецифические превентивные мероприятия направлены на укрепление иммунитета, своевременное лечение иммунодефицитных состояний и предотвращение контакта с потенциальными носителями инфекционных заболеваний.
1. Инфекционные поражения головного мозга: учебное пособие/ Гладкий П.А., Сергеева И.Г., Тулупов А.А. – 2015.
Читайте также:

