Что такое периостит рукоятки грудины
Обновлено: 25.04.2024
Определение
Стерномедиастинит – это инфекционное осложнение, возникающее после рассечения грудины, с вовлечением в инфекционный процесс костной ткани грудины, тканей средостения, с вовлечением/без в процесс поверхностных мягких тканей, с наличием/без стабильности грудины. (Инфекция в хирургии, №2,2009 Вишневский А.А. и соавторы; Complications of midlaine sternothomy Robiscek F., section 5, Pearson s thoracic & esofageal surgery, 2008).
Несостоятельность шва грудины после срединной стернотомии в сочетании с присоединившейся инфекцией расценивается как стерномедиастинит (СМ), поскольку составляющими раны являются органы и клетчатка средостения, а также грудная кость, ребра и мягкие ткани передней грудной стенки. В отдельных случаях, когда пациенты не получают должного объема хирургического лечения, болезнь принимает рецидивирующий и затяжной характер, принося немалые страдания (Софроний С.В.,1992).
Код МКБ 10
Формулируя диагноз у больного с осложнениями, развившимися после стернотомии, подлежащего лечению в хирургической клинике, необходимо использовать код в соответствии с классификацией МКБ-10, а также указывать осложнения, требующие хирургической коррекции (МКБ-10).
M86.3 Хронический многоочаговый остеомиелит
M86.6 Другой хронический остеомиелит
J98.5 Болезни средостения, не классифицированные в других рубриках
J85.3 Абсцесс средостения
Классификация
Классификация
Раневые осложнения после полной срединной стернотомии варьируют от стерильного расхождения краев раны до гнойного медиастинита.
Приведенная ниже классификация по El Oakley & John E. Wright (1996) основывается на сроках манифестации осложнения, наличии факторов риска и неэффективных попыток хирургического лечения (таблица 2).
Таблица 2. Классификация медиастинита 1 по El Oakley & John E. Wright, 1996
| Тип | Характеристика |
| I | Возникает в первые 2 недели п/о периода при отсутствии факторов риска 2 |
| II | Возникает в период от 2 до 6 недель п/о периода при отсутствии факторов риска 2 |
| IIIa | Медиастинит I типа при наличии 1 или более факторов риска |
| IIIb | Медиастинит II типа при наличии 1 или более факторов риска |
| IVa | Медиастинит I, II или III типа после одной неэффективной попытки лечения 3 |
| IVb | Медиастинит I, II или III типа после более чем одной неэффективной попытки лечения |
| V | Возникает позже 6 недель после операции |
Диагностика
Выявление клинических симптомов, характерных для раннего расхождения шва грудины, при осмотре врача как в стационаре, так и при обращении в первичную сеть к специалистам любого профиля, требует дальнейшего целенаправленного осмотра хирурга-специалиста и выполнения назначенного им дообследования пациента для подтверждения или исключения несостоятельности грудины (уровень доказательности А).
1. Данные анамнеза. Выяснение анамнестических данных и изучение предыдущих медицинских документов является началом диагностического процесса у данной категории больных
2. Подробный физикальный осмотр в перевязочной и взятие биоматериала для бактериологического посева. Пациент тщательно осматривается в перевязочной, производится забор отделяемого и биоптата из раны на микрофлору и чувствительность к антибиотикам, проводится оценка степени поражения, функциональные особенности грудино-реберного каркаса в условиях патологического процесса.
3. ЭКГ, Эхо-КГ, ФВД (по показаниям: проба с физической нагрузкой, суточное ЭКГ-мониторирование)
4. Компьютерная томография органов грудной клетки с реконструкцией грудины (при отсутствии возможности – обзорная рентгенография органов грудной клетки).
5. ОАК, БХК + СРБ, коагулограмма, прокальцитониновый тест (по показаниям).
6. Осмотр специалистов по показаниям (кардиолог, пульмонолог, невролог, нефролог и тд.).
7. Ультразвуковое исследование раны
8. Фистулография (при наличии свищей)
Неоспоримо значимым из методов диагностики является мультиспиральная компьютерная томография (МСКТ) грудной клетки. Данное исследование легко переносится больными и является высокоинформативной методикой в диагностике инфекционно-воспалительных заболеваний грудины и рёбер. Современный мульти- спиральный компьютерный томограф имеет высочайший уровень разрешения, способен воспроизводить картинку в формате 3D – объемное изображение, выполнять послойную реконструкцию тканей, органов и структур, а также производить компьютерную ангиографию сосудов, в том числе селективную.
Кроме того, ценность этого метода состоит в том, что при восстановлении картины заболевания пациента на мониторе, врач может произвести виртуальную операцию, просмотрев индивидуальные анатомические особенности пациента и патологических процессов протекающих у него. Совпадения виртуальной операции с обычной хирургической составляют 88% [Vogel H., Nagele B., Arnold P. J.].
Мы отмечаем необходимость проведения компьютерной томографии не только до операции, но и после неё, с целью контроля состояния костных структур раны, оценки радикальности выполненной резекции, отсутствия гематом. Так как инфекционно-воспалительные заболевания склонны к рецидивированию, КТ обоснованно применять в отдаленные сроки.
С помощью ультразвукового метода исследования можно определить локализацию и форму патологического очага в грудной стенке, выявить наличие и расположение жидкостного компонента – гематом, абсцессов [50, 53,54].
Большое значение при определении тактики лечения имеет диагностика бактериальной флоры. Большинство пациентов с данной патологией, при исследовании микробиологиского субстрата в ране имеют госпитальную флору, резистентную ко многим антибактериальным препаратам.
В качестве микробного агента наиболее часто выступают золотистый и эпидермальный стафилококки, синегнойная и кишечная палочки [23,30,31,50,140]. Зачастую, в ране не один, а ассоциация штаммов. Среди грибковой флоры при остеомиелите чаще всего встречаются грибы рода Candida [106,119]. Грибы рода Aspergilus fumigatus дают высокий риск развития сепсиса. Инфекция, развившаяся на фоне анаэробной флоры, имеет особенно тяжелое течение и сопровождается выраженными признаками интоксикации [50,66, 101,135].
Лечение
Лечение больного со стерномедиастинитом должно быть комплексным и мультдисциплинарным.
Хирургическое лечение
Первичная (вторичная) хирургическая обработка гнойной раны.
Основной метод лечения воспалительных заболеваний грудной стенки – хирургический, этапный [13,21,25,33,43,50,68].
На первом этапе производится хирургическая обработка раны с ревизией и удалением наложенных ранее швов и резекцией некротических участков как костных структур, так и мягких тканей. Во время операции из вскрытых очагов некроза, гнойных затеков производится забор материала на исследование микрофлоры и чувствительность к антибактериальным препаратам.
- При хондрите - полностью удалять хрящ и ткани рёберно-грудинного сустава вместе с фрагментом костной части ребра.
- При поражении медиальной трети реберного хряща - резецировать 2-3 см костной части;
- При поражении латеральной трети хряща - резецировать не менее 5 см костной части.
- При остеомиелите ребра - ребро резецировать в пределах не менее 2-3 см от границы воспаленной надкостницы.

Таблица 3
- Мобилизация ретростернального пространства (переднего средостения) латерально на 3-4 см от краев резецированных костных фрагментов;
- Применение неадгезивных перевязочных сетчатых материалов (Atrauman Ag, урготюль, силкофикс) на дно раны (миокард, магистральные сосуды, шунты);
- Обязательное укладывание губки в переднее средостение на ширину мобилизованного пространства с целью исключения контакта костных фрагментов со структурами сердца;
- Дренаж, установленный через контрапертуру, не должен контактировать с периметром раны;
- 5% диоксидиновая мазь;
- мазь на полиэтиленгликолевой основе: Стрептолавен, Стелланин_ПЭГ, Офломелид;
- порошкообразный препарат Банеоцин;
При замедленном течении репаративного процесса и отсутствии грамотрицательных микроорганизмов в ране применяются мази на основе метилурацила. Мазь, сочетающая в себе метилурацил и фузидин натрия (Фузимет), за счет введенного в эту мазь фузидина подавляет рост грамположительных бактерий, в первую очередь - стафилококков и стрептококков, в том числе устойчивых к оксациллину/метициллину и пенициллину, а также некоторых анаэробов (клостридии, включая C.difficile, пептококки, пептострептококки).
Варианты реконструктивных операций:
1. Реостеосинтез грудины с применением рутинного шва грудины стальной лигатурой или с применением современных имплантов и фиксирующих систем: Z|ipFix, монофиламентной нити, имплантов из металла с памятью формы и др.
2. Пластика мышечным лоскутом. Возможно использовать: большую и малую грудные мышцы, прямую мышцу живота, широчайшую мышцу спины.
3. Пластика прядью большого сальника. При избыточном объеме сальника возможно выполнение частичной резекции пряди для создания трансплантата необходимой величины.
Ранние послеоперационные осложнения
Несостоятельность шва мягких тканей передней грудной стенки, кровотечение, подтвержденное поступлением крови по ретро- и антестернальным дренажам.
Поздние послеоперационные осложнения
Рецидив гнойного процесса в ране, болевой синдром, дискомфорт в проекции передней грудной стенки, послеоперационные вентральные и диафрагмальные грыжи.
Дальнейшее ведение, обучение и реабилитация пациента
Пациенты, перенесшие реостеосинтез грудины либо резекционно-пластические операции на грудине, обязаны соблюдать строгие ограничения физической нагрузки в течение 6 месяцев:
1. ограничить движение в поясе верхних конечностей (не поднимать руки выше плечевого пояса);
2. исключить несимметричные физические нагрузки на верхний плечевой пояс;
3. ношение эластического бандажа на грудную клетку;
Медикаментозная терапия заключается в лечении сопутствующих заболеваний, согласно рекомендациям соответствующих специалистов.
Прогноз
Летальность у пациентов со стерномедиастинитом варьирует от 14 до 47% (Franco S. et аl., 2009)
При условии раннего выявления, своевременной хирургической помощи и комплексного подхода в лечении, прогноз для жизни пациента благоприятный.
Пациенты, перенесшие обширные резекционные костные операции, инвалидизируются до уровня II группы инвалидности.
В 4-7% случаев у пациентов могут развиваться хронические свищевые формы остеомиелита ребер и грудины, в последующем требующие соответствующего этапного хирургического лечения.
Профилактика
Таблица 1. Факторы риска, приводящие к развитию стерномедиастинита
| Предоперационные факторы риска | Интраоперационные факторы риска | Послеоперационные факторы риска |
| Хронические заболевания (ИБС, ХОБЛ, ХПН, СД и др.) Прием ГКС Иммунодефицит Деформация грудной клетки Почечная недостаточность Длительное использование диуретиков Остеопороз Курение, ХОБЛ Рестернотомии Индекс массы тела > 30 | Метод пересечения грудины Неправильная дистракция раны Поперечный перелом грудины Метод ушивания грудины Шовный материал Продолжительность операции Длительное ИК (> 2 часов) Массивная кровопотеря Бимаммарное шунтирование Несрединная стернотомия Внутриаортальная баллонная контрпульсация Симультанная операция Техника хирурга | Анемия, требующая гемотрансфузии (Hb < 70) Нестабильность грудины Ишемия сосудов грудины Прорезывание швов грудины Кровопотеря Рестернотомии Трахеостомии Продолжит. ИВЛ Непрямой массаж сердца Низкий сердечный выброс Иммуносупрессия Невыявленный СД Неправильное ведение больного в п/о периоде Послеоперационный дистресс-синдром Инородное тело в ране Раннее удаление дренажей Несоблюдение пациентом п/о режима |
Информация
Источники и литература
Информация
Академик РАМН В.А. Кубышкин, член-корреспондент РАМН В.А. Порханов
Координаторы работы:
Научный совет: В.А. Кубышкин, В.Д. Паршин, В.А. Порханов
Состав рабочей группы по разработке рекомендаций:
В.А. Порханов, А.А. Печетов, В.А. Митиш, А.А. Звягин, А.Л. Коваленко, Г.Г. Кармазановский, И.А. Косова, С.А. Бурякина
Список сокращений:
БС – большой сальник
ЖС – желудочно-сальниковая (артерия)
ОГ – остеомиелит грудины
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
ИБС – ишемическая болезнь сердца
АКШ – аортокоронарное шунтирование
МКШ – маммарокоронарное шунтирование
ОИМ – острый инфаркт миокарда
МК – митральный клапан
АК – аортальный клапан
ТК – трикуспидальный клапан
ВГА – внутренняя грудная артерия
СД – сахарный диабет
СМ – стерномедиастинит
VAC – вакуумная повязка
NPWT – низковакуумное раневое лечение
Off-pump – без искусственного кровообращения
SSWI – неглубокая (поверхностная) раневая инфекция
DSWI – глубокая стернальная раневая инфекция
Методология
В последние десятилетия в связи с внедрением в повседневную практику новых медицинских технологий, широким развитием кардио- торакальной хирургии, резко возросло количество операций на органах средостения.
Наиболее распространенным хирургическим доступом, с помощью которого можно широко открыть все отделы сердца, оперировать на магистральных сосудах, трахее, свободно манипулировать и производить исследования во время операции, в настоящее время является срединная стернотомия.
По данным мировой литературы, послеоперационные осложнения после срединной стернотомии - несостоятельность швов грудины, острый медиастинит и остеомиелит грудины и ребер составляют 0,4-6,0% (Вишневский А.А. с соавт. 1999; Song D.H. et al., 2004; Dogan O.F. et al., 2005; Sharma R. et al., 2005; Olbrecht V.A. et al., 2006; Franco S. et al., 2009)
При этом в группе риска, которая составляет от 12 до 20%, летальность при развитии послеоперационного медиастинита достигает 14-47% (Franco S. et аl., 2009)
Инфицирование мягких тканей и костных компонентов грудной стенки характеризуется местным гнойным воспалением, склонным к распространению, хроническому течению и частым рецидивам, что приводит к инвалидизации больных (Боженков Ю.Г., 1990; Грубник В.В. с соавт., 1997; Блатун Л.А. с соавт., 1998).
Исследования проводились на базе Краевой больницы №1 им проф. С.В. Очаповского (гор.Краснодар) и Института хирургии им. А.В.Вишневского Минздрава России (гор. Москва), основываясь на 12- летнем опыте лечения больных с осложнениями после срединной стернотомии. Всего пролечено более 500 пациентов с раневыми осложнениями после срединной стернотомии, с различной стадией и распространенностью процесса.
Рекомендации предназначены для кардиохирургов, торакальных хирургов и хирургов отделений гнойной хирургии, встречающихся с данной патологией.
Основной целью рекомендаций являются определение объема диагностических мероприятий с целью раннего выявления осложнений у пациентов после срединной стернотомии, для предотвращения развития глубоких осложнений и генерализации процесса, а также выбор оптимальной хирургической и лечебной тактики для оптимизации сроков лечения и реабилитации. Руководствуясь настоящими рекомендациями, возможно снижение осложнений и улучшение результатов лечения больных с данной патологией.
Острый периостит – это острое воспаление надкостницы. Возникает в результате контактного или гематогенного переноса инфекции. Чаще развивается вследствие травм или воспалительных заболеваний окружающих тканей. Могут поражаться диафизы длинных трубчатых костей (бедра, реже – плеча и голени) и ребер. Наиболее распространенным является периостит челюсти, в быту эту разновидность заболевания называют флюсом. Проявляется болью, отеком и повышением температуры. Диагностируется на основании жалоб и данных осмотра. Лечение при отсутствии гнойного воспаления консервативное. При нагноении необходима операция.
МКБ-10
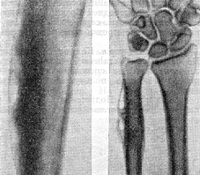
Общие сведения
Острый периостит (от лат. peri- вокруг, около + osteon кость) – острый воспалительный процесс в области надкостницы. Изолированный острый периостит костей конечностей и туловища встречается достаточно редко; лечением данной формы заболевания занимаются травматологи-ортопеды. Периостит челюсти является широко распространенной патологией, преимущественно наблюдается у молодых и людей среднего возраста; лечение осуществляют стоматологи.

Причины
Острый периостит обычно провоцируется стафилококками и стрептококками. В области костей туловища и конечностей, как правило, возникает после травмы или при воспалении окружающих мягких тканей. Острый периостит челюсти чаще является осложнением периодонтита, хотя может возникать и при затруднении прорезывания зубов или неправильном лечении кариеса, пульпита, периодонтита. Надкостница тесно связана с костью, поэтому периостит часто осложняется воспалением костной ткани и развитием остеопериостита.
Патогенез
Проникновение микробов в надкостницу вызывает воспалительную реакцию. Надкостница становится отечной, полнокровной и отслаивается от кости. Между костью и отслоенной надкостницей скапливается воспалительная серозная жидкость. При дальнейшем прогрессировании заболевания образуются заполненные жидкостью воспалительные очаги, склонные к слиянию. Нагноение жидкости и слияние очагов воспаления становится причиной формирования поднадкостничных абсцессов.
Если на этом этапе не производится вскрытие и дренирование, гной либо начинает распространяться вглубь кости, вызывая остеопериостит, либо прорывается наружу, образуя параоссальную флегмону. В последующем в первом случае возможно развитие вторичного остеомиелита. Во втором случае при благоприятном варианте развития событий гнойник самопроизвольно вскрывается, при неблагоприятном - инфекция продолжает распространяться по мягким тканям, поражая мышцы и сухожилия и образуя затеки.
Виды острого периостита
Острый периостит костей туловища и конечностей
Острый гнойный периостит, как правило, развивается при прямой травме надкостницы (например, при глубокой ране с повреждением наружного слоя кости) или при переходе инфекции с окружающих тканей (при гнойных ранах, рожистом воспалении, флегмоне, абсцессах и т. д.). В изолированном виде встречается редко. Чаще является частью более распространенного гнойного процесса – острого гематогенного, травматического или контактного остеомиелита.
Сопровождается резкими болями, значительным отеком мягких тканей, повышением температуры тела и симптомами общей интоксикации. В области поражения прощупывается широкая бугристость, резко болезненная при пальпации. При проведении рентгенографии на начальных стадиях изменения отсутствуют. В последующем определяется утолщение надкостницы, при переходе воспаления на кость выявляются признаки остеомиелита. Лечение – вскрытие параоссальных флегмон или поднадкостничных абсцессов на фоне антибиотикотерапии и общеукрепляющих мероприятий.
При своевременном лечении прогноз при всех видах периостита благоприятный. При простой форме заболевания все симптомы, как правило, исчезают в течение 5-6 дней. При гнойном поражении выздоровление может занимать от нескольких недель до нескольких месяцев. В отдельных случаях (особенно при отсутствии лечения) возможен переход острого периостита в хронический или развитие тяжелых гнойных осложнений.
Острый периостит челюсти
Чаще возникает в области нижней челюсти. Источником инфекции может стать любой зуб, но, как правило, воспаление переходит на надкостницу с больших коренных зубов. Наиболее распространенная причина возникновения острого периостита – периодонтит, реже воспаление переходит на надкостницу при инфицировании ранок от удаленных зубов, неправильном лечении зубов или воспалении ретинированных зубов. Обычно воспалительный процесс начинается в области корня. При сохранении оттока через десну или каналы зуба возможно самопроизвольное заживление, при нарушении оттока – распространение инфекции на подлежащую кость.
При остром гнойном периостите наблюдаются интенсивные, иногда пульсирующие боли, нередко – с иррадиацией в область глаза, виска и уха. При контакте с теплой пищей или жидкостью боль усиливается, при контакте с холодной – уменьшается. Возможно повышение температуры (обычно незначительное). Для диффузного острого периостита характерна сильная зубная боль в сочетании с симптомами общей интоксикации: повышением температуры до субфебрильных цифр, слабостью, недомоганием и потерей аппетита. Наблюдается отек мягких тканей, локализация которого зависит от расположения пострадавшего зуба. При поражении премоляров возникает отечность нижней части щеки, моляров – верхней части щеки, ближе к уху и скуле, верхних резцов – части носа и верхней губы.
Диагноз выставляется на основании клинических признаков. Рентгенография неинформативна, поскольку признаки воспаления периоста становятся видимыми не ранее, чем через 1-2 недели от начала заболевания. Лечение зависит от выраженности и вида острого периостита. При остром серозном воспалении обычно ограничиваются удалением нерва, рану промывают растворами антибиотиков и антисептиков. При гнойном периостите дополнительно используют физиопроцедуры. Пациентам назначают антибактериальные препараты, общеукрепляющие (витамины, кальций) и противоаллергические средства. При прогрессировании процесса больной зуб удаляют, рану промывают и дренируют. Прогноз обычно благоприятный.
2. Комплексное лечение острых гнойных одонтогенных периоститов челюстей: автореферат диссертации/ Суханов А.Е. - 2011
Периостит – это острое или хроническое воспаление надкостницы. Обычно провоцируется другими заболеваниями. Сопровождается болями и отечностью окружающих мягких тканей. При нагноении возникают симптомы общей интоксикации. Особенности течения и выраженность симптоматики в значительной степени определяются этиологией процесса. Диагноз выставляется на основании клинических признаков и данных рентгенологического исследования. Лечение обычно консервативное: анальгетики, антибиотики, физиотерапия. При свищевых формах показано иссечение пораженной надкостницы и мягких тканей.
МКБ-10
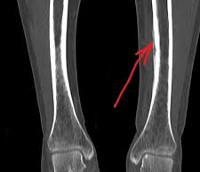
Общие сведения
Периостит (от лат. periosteum – надкостница) – воспалительный процесс в области надкостницы. Воспаление обычно возникает в одном слое надкостницы (наружном или внутреннем), а затем распространяется на остальные слои. Кость и надкостница тесно связаны между собой, поэтому периостит часто переходит в остеопериостит. В зависимости от причины возникновения болезни лечение периостита могут осуществлять травматологи-ортопеды, онкологи, ревматологи, фтизиатры, венерологи и другие специалисты. Наряду с мероприятиями по устранению воспаления лечение большинства форм периостита включает в себя терапию основного заболевания.

Причины периостита
По наблюдениям специалистов в сфере травматологии и ортопедии, ревматологии, онкологии и других областей медицины, причиной развития данной патологии может стать травма, воспалительное поражение кости или мягких тканей, ревматические заболевания, аллергия, ряд специфических инфекций, реже – опухоли костей, а также хронические болезни вен и внутренних органов.
Классификация
Периостит может быть острым или хроническим, асептическим или инфекционным. В зависимости от характера патологоанатомических изменений выделяют простой, серозный, гнойный, фиброзный, оссифицирующий, сифилитический и туберкулезный периостит. Болезнь может поражать любые кости, однако, чаще локализуется в области нижней челюсти и диафизов трубчатых костей.
Симптомы периостита
Простой периостит является асептическим процессом и возникает вследствие травм (переломов, ушибов) или воспалительных очагов, локализующихся рядом с надкостницей (в мышцах, в кости). Чаще поражаются участки надкостницы, покрытые незначительным слоем мягких тканей, например, локтевой отросток или передневнутренняя поверхность большеберцовой кости. Пациент с периоститом предъявляет жалобы на умеренную боль. При исследовании пораженной области выявляется незначительная отечность мягких тканей, локальное возвышение и болезненность при пальпации. Простой периостит обычно хорошо поддается лечению. В большинстве случаев воспалительный процесс купируется в течение 5-6 дней. Реже простая форма периостита переходит в хронический оссифицирующий периостит.
Фиброзный периостит возникает при длительном раздражении надкостницы, например, в результате хронического артрита, некроза кости или хронической трофической язвы голени. Характерно постепенное начало и хроническое течение. Жалобы пациента, как правило, обусловлены основным заболеванием. В области поражения выявляется незначительный или умеренный отек мягких тканей, при пальпации определяется плотное безболезненное утолщение кости. При успешном лечении основного заболевания процесс регрессирует. При длительном течении периостита возможно поверхностное разрушение костной ткани, есть данные об отдельных случаях озлокачествления пораженного участка.
Гнойный периостит развивается при проникновении инфекции из внешней среды (при ранениях с повреждением надкостницы), при распространении микробов из соседнего гнойного очага (при гнойной ране, флегмоне, абсцессе, рожистом воспалении, гнойном артрите, остеомиелите) либо при пиемии. Обычно в качестве возбудителя выступают стафилококки или стрептококки. Чаще страдает надкостница длинных трубчатых костей – плечевой, большеберцовой или бедренной. При пиемии возможны множественные поражения.
На начальном этапе надкостница воспаляется, в ней появляется серозный или фибринозный экссудат, который в последующем превращается в гной. Внутренний слой периоста пропитывается гноем и отделяется от кости, иногда – на значительном протяжении. Между надкостницей и костью образуется субпериостальный абсцесс. В последующем возможно несколько вариантов течения. В первом варианте гной разрушает участок надкостницы и прорывается в мягкие ткани, образуя параоссальную флегмону, которая в последующем может либо распространиться на окружающие мягкие ткани, либо вскрыться наружу через кожу. Во втором варианте гной отслаивает значительный участок периоста, вследствие чего кость лишается питания, и образуется участок поверхностного некроза. При неблагоприятном развитии событий некроз распространяется в глубокие слои кости, гной проникает в костномозговую полость, возникает остеомиелит.
Для гнойного периостита характерно острое начало. Пациент предъявляет жалобы на интенсивные боли. Температура тела повышена до фебрильных цифр, отмечаются ознобы, слабость, разбитость и головная боль. При исследовании пораженной области выявляется отек, гиперемия и резкая болезненность при пальпации. В последующем формируется очаг флюктуации. В отдельных случаях возможна стертая симптоматика или первично хроническое течение гнойного периостита. Кроме того, выделяют острейший или злокачественный периостит, характеризующийся преобладанием гнилостных процессов. При этой форме надкостница набухает, легко разрушается и распадается, лишенная периоста кость оказывается окутанной слоем гноя. Гной распространяется на мягкие ткани, вызывая флегмону. Возможно развитие септикопиемии.
Серозный альбуминозный периостит обычно развивается после травмы, чаще поражает метадиафизы длинных трубчатых костей (бедро, плечо, малоберцовую и большеберцовую кости) и ребра. Характеризуется образованием значительного количества тягучей серозно-слизистой жидкости, содержащей большое количество альбуминов. Экссудат может скапливаться поднадкостнично, образовывать кистовидный мешок в толще надкостницы или располагаться по наружной поверхности периоста. Зона скопления экссудата окружена красно-коричневой грануляционной тканью и покрыта плотной оболочкой. В отдельных случаях количество жидкости может достигать 2 литров. При поднадкостничной локализации воспалительного очага возможна отслойка надкостницы с образованием участка некроза кости.
Течение периостита обычно подострое или хроническое. Больной жалуется на боли в пораженной области. На начальном этапе возможно незначительное повышение температуры. Если очаг расположен поблизости от сустава, может возникать ограничение движений. При осмотре выявляется отечность мягких тканей и болезненность при пальпации. Область поражения на начальных стадиях уплотнена, в последующем формируется участок размягчения, определяется флюктуация.
Оссифицирующий периостит – распространенная форма периостита, возникающая при продолжительном раздражении надкостницы. Развивается самостоятельно или является следствием длительно текущего воспалительного процесса в окружающих тканях. Наблюдается при хроническом остеомиелите, хронических варикозных язвах голени, артрите, костно-суставном туберкулезе, врожденном и третичном сифилисе, рахите, костных опухолях и периостозе Бамбергера-Мари (симптомокомплексе, который возникает при некоторых заболеваниях внутренних органов, сопровождается утолщением ногтевых фаланг в виде барабанных палочек и деформацией ногтей в виде часовых стекол). Оссифицирующий периостит проявляется разрастанием костной ткани в зоне воспаления. Перестает прогрессировать при успешном лечении основного заболевания. При длительном существовании в отдельных случаях может становиться причиной синостозов (сращения костей) между костями предплюсны и запястья, берцовыми костями или телами позвонков.
Туберкулезный периостит, как правило, является первичным, чаще возникает у детей и локализуется в области ребер или черепа. Течение такого периостита хроническое. Возможно образование свищей с гноевидным отделяемым.
Сифилитический периостит может наблюдаться при врожденном и третичном сифилисе. При этом начальные признаки поражения надкостницы в ряде случаев выявляются уже во вторичном периоде. На этом этапе в области периоста появляются небольшие набухания, возникают резкие летучие боли. В третичном периоде, как правило, поражаются кости черепа или длинные трубчатые кости (чаще большеберцовая). Наблюдается комбинация гуммозных поражений и оссифицирующего периостита, процесс может быть как ограниченным, так и диффузным. Для врожденного сифилитического периостита характерно оссифицирующее поражение диафизов трубчатых костей.
Пациенты с сифилитическим периоститом жалуются на интенсивные боли, усиливающиеся в ночное время. При пальпации выявляется круглая или веретенообразная ограниченная припухлость плотноэластической консистенции. Кожа над ней не изменена, пальпация болезненна. Исходом может стать самопроизвольное рассасывание инфильтрата, разрастание костной ткани либо нагноение с распространением на близлежащие мягкие ткани и образованием свищей.
Кроме перечисленных случаев, периостит может наблюдаться и при некоторых других заболеваниях. Так, при гонорее в области надкостницы формируются воспалительные инфильтраты, которые иногда нагнаиваются. Хронический периостит может возникать при сапе, сыпном тифе (характерно поражение ребер) и бластомикозе длинных трубчатых костей. Локальные хронические поражения надкостницы встречаются при ревматизме (обычно поражаются основные фаланги пальцев, плюсневые и пястные кости), варикозном расширении глубоких вен, болезни Гоше (поражается дистальная часть бедренной кости) и болезнях органов кроветворения. При чрезмерной нагрузке на нижние конечности иногда наблюдается периостит большеберцовой кости, сопровождающийся выраженным болевым синдромом, незначительным или умеренным отеком и резкой болезненностью пораженной области при пальпации.
Диагностика
Диагноз острого периостита выставляется на основании анамнеза и клинических признаков, поскольку рентгенологические изменения надкостницы становятся видимыми не ранее, чем через 2 недели от начала заболевания. Основным инструментальным методом диагностики хронического периостита является рентгенография, позволяющая оценить форму, структуру, очертания, размеры и распространенность периостальных наслоений, а также состояние подлежащей кости и, в какой-то степени, окружающих тканей. В зависимости от вида, причины и стадии периостита могут выявляться игольчатые, слоистые, кружевные, гребневидные, бахромчатые, линейные и другие периостальные наслоения.
Рентгенологическое исследование позволяет составить представление о характере, но не о причине периостита. Предварительный диагноз основного заболевания выставляется на основании клинических признаков, для окончательной диагностики, в зависимости от тех или иных проявлений могут использоваться самые разные исследования. Так, при подозрении на варикозное расширение глубоких вен назначается ультразвуковое дуплексное сканирование, при подозрении на ревматоидные заболевания – определение ревматоидного фактора, С-реактивного белка и уровня иммуноглобулинов, при подозрении на гонорею и сифилис – ПЦР-исследования и т. д.
Лечение периостита
Тактика лечения зависит от основного заболевания и формы поражения надкостницы. При простом периостите рекомендуют покой, обезболивающие и противовоспалительные средства. При гнойных процессах назначают анальгетики и антибиотики, осуществляют вскрытие и дренирование гнойника. При хроническом периостите проводят терапию основного заболевания, иногда назначают лазерную терапию, ионофорез диметилсульфоксида и хлорида кальция. В отдельных случаях (например, при сифилитическом или туберкулезном периостите с образованием свищей) показано оперативное лечение.
Гнойный периостит – это воспаление надкостницы, вызываемое гноеродными микробами. Проявляется сильными, иногда пульсирующими болями, отеком и повышением температуры. В последующем возможен переход инфекции на соседние органы и ткани. При контактном периостите чаще поражаются челюсти, при гематогенном – длинные трубчатые кости. Патология диагностируется на основании опроса, объективного осмотра, данных рентгенографии и других исследований Лечение на ранних стадиях консервативное, при скоплении гноя показано вскрытие и дренирование.
МКБ-10
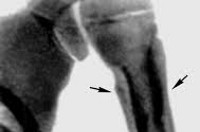
Общие сведения
Гнойный периостит (от лат. periosteum – надкостница) – воспалительный процесс, возникающий в надкостнице в результате жизнедеятельности гноеродных бактерий. Обычно сочетается с поражением других отделов кости (остеопериостит). Может быть первичным (воспаление сначала возникает в надкостнице, а потом распространяется на соседние ткани) и вторичным (гнойный процесс переходит на надкостницу с кости или близлежащих мягких тканей). Возможно контактное и гематогенное распространение инфекции. Лечением периостита челюстей занимаются стоматологи, лечение периостита глазницы осуществляют офтальмологи, лечение периоститов другой локализации (трубчатых костей, таза, ребер и т. д.) находится в ведении травматологов-ортопедов.

Причины
Чаще всего гнойный периостит вызывается стафилококками и стрептококками. Кроме того, причиной развития гнойного воспаления надкостницы могут стать псевдомонады, клебсиеллы, протей, кишечная палочка, менингококки, гонококки, а также клостридии, вызывающие особый вид гнилостной инфекции. Реже заболевание возникает в результате попадания в надкостницу других микробов: кандид, микобактерий, пневмококков, бруцелл, шигелл, сальмонелл и т. д. Иногда возбудителя инфекции не удается установить вследствие лизиса (разрушения) микробов.
Гнойный периостит челюсти обычно является осложнением кариеса, альвеолита, периодонтита и одонтогенного гайморита; возможно также поражение надкостницы при ранениях лица, слизистой оболочки полости рта и открытых переломах челюстей. Воспаление надкостницы длинных трубчатых костей (чаще всего плечевой, большеберцовой и бедренной) возникает при случайных ранах, открытых переломах (особенно огнестрельных) и гематогенном распространении инфекции; кроме того, в качестве обязательного компонента гнойного процесса присутствует при остеомиелите.
Короткие и плоские кости (лопатка, ключица, подвздошная кость и т. д.), по наблюдениям специалистов в области травматологии и ортопедии, поражаются реже, причины – те же, что и при воспалении периоста длинных трубчатых костей. Гнойный периостит лобкового симфиза может развиться после грыжесечения, гинекологических и урологических операций. Причиной возникновения периостита глазницы могут стать инфекционные заболевания (скарлатина, корь, ангина, грипп), воспаление околоносовых пазух (синусит), кариес и тупая травма близлежащих мягких тканей.
Патогенез
Вначале в надкостнице возникают очаги гиперемии, появляется серозный или фибринозный экссудат. Затем образуется гной, пропитывающий надкостницу. В близлежащих мягких тканях также обнаруживается отек и признаки гнойной инфильтрации. При пропитывании рыхлого внутреннего слоя надкостницы формируется скопление гноя между костью и периостом. Из-за давления гноя надкостница легко отслаивается от подлежащей кости, вследствие чего образуются субпериостальные абсцессы.
При отслаивании периоста на значительном протяжении питание кости нарушается, возникает ее поверхностный некроз. По ходу сосудов гаверсовых каналов гной проникает в кость, заполняя эти каналы и костномозговые полости. В последующем воспалительный процесс может либо завершиться прорывом гноя через кожу, либо распространиться на кость и окружающие мягкие ткани. В мягких тканях при этом возникает воспаление по типу флегмоны, в кости развивается остеомиелит.
Симптомы гнойного периостита
Для заболевания характерно острое начало (острый периостит). Температура тела повышается до субфебрильных или фебрильных цифр, появляется слабость и разбитость, возможны ознобы и головная боль. Пациент жалуется на интенсивные боли, усиливающиеся с течением времени (обычно в течение 1-3 суток). Затем боль приобретает пульсирующий и/или распирающий характер и становится настолько сильной, что лишает больного сна. Область поражения отечна, выявляется местная гиперемия и гипертермия. Пальпация болезненна, на ранних стадиях определяется плотная припухлость, в последующем – флюктуация. Регионарные лимфоузлы увеличены (лимфаденит).
У ослабленных пациентов возможно затяжное хроническое течение. У части больных наблюдается особо острая форма – острейший или злокачественный периостит, при которой экссудат быстро приобретает гнилостный характер. Надкостница становится грязно-серо-зеленой, легко рвется и распадается на отдельные фрагменты, лишая кость питания на значительном протяжении. В короткие сроки кость полностью или практически полностью остается без периоста и оказывается окруженной слоем гноя. После распада надкостницы гной быстро распространяется на окружающие ткани, в особенности – на жировую клетчатку. В большинстве случаев злокачественный периостит осложняется сепсисом, который может стать причиной летального исхода.
Диагностика
Основанием для постановки диагноза гнойный периостит являются характерные симптомы и данные дополнительных исследований. По анализам крови определяется острое воспаление. Рентгенологическая картина на ранних стадиях может быть нормальной. В последующем выявляется тень обызвествленных периостальных наложений, отделенных от коркового вещества прозрачной полоской. Через некоторое время участки обызвествления сливаются с костью, образуя картину асимметричного утолщения кости. При корковых абсцессах обнаруживаются деструктивные очаги.
При необходимости дополнительно назначаются МРТ кости и КТ кости. В зависимости от локализации и предполагаемой причины развития воспалительного процесса могут потребоваться консультации различных специалистов: отоларинголога (при ангине и синуситах), стоматолога (при остеопериостите глазницы, вызванном кариесом), хирурга, уролога или гинеколога (при периостите лобкового симфиза после оперативных вмешательств).
Лечение гнойного периостита
Лечение заключается в немедленной санации гнойного очага, вскрытии надкостницы с гнойным содержимым и последующем дренировании под прикрытием антибиотиков. Затем проводятся перевязки, после стихания воспалительных явлений назначается физиотерапия (УВЧ, лазер). Исключением из общего правила, предусматривающего вскрытие гнойного очага, является задний гнойный периостит глазницы, при котором вскрытие невозможно произвести в силу анатомических особенностей этой области. Больным с периоститом данной локализации назначают антибиотики, сульфаниламидные, противоотечные и антигистаминные препараты и проводят дезинтоксикационную терапию. При распространении процесса на соседние пазухи осуществляют их вскрытие.

Воспаление костной ткани (остеомиелит) – результат инфицирования патогенной флорой костного мозга, надкостницы, губчатого или компактного вещества кости. Чаще всего данное заболевание провоцируют бактерии золотистого стафилококка, однако, при сниженном иммунитете кость также может быть поражена стрептококком, грибковой инфекцией, бактериями кишечной палочки, специфической микрофлорой.
Остеомиелит ребра – достаточно редкое заболевание. Среди всех воспалительных заболеваний костной ткани воспаление рёберной кости встречается в менее чем 1% случаев. Чаще всего остеомиелит рёбер развивается как результат травмы (перелома, проникающего ранения) или представляет собой осложнение после хирургического лечения органов грудной клетки. Если инфицирование происходит эндогенно, то, как правило, выявляется один тип патогенной флоры. При открытых ранах велика вероятность полимикробной инфекции.
Воспалительные процессы в кости приводят к разрастанию её структур, повышению плотности тканей, снижению кровотока, что в результате замедляет естественный метаболизм. Продукты распада не выводятся из тканей ребра из-за сужения просвета питающих сосудов. Как следствие наблюдается образование гнойно-некротических очагов. При этом происходит отмирание костного мозга и расплавление костного вещества ребра. В своём дальнейшем развитии инфекция охватывает также мягкие ткани и может проявляться в виде язв и участков некроза на поверхности грудной клетки.
При данном заболевании, как правило, отмечается высокая резистентность патогенной флоры к антибиотикотерапии. Наиболее благоприятный прогноз при остром течении. Если лечение направлено не только на подавление инфекции, но и способствует повышению собственного иммунитета, риск хронификации и последующих рецидивов существенно ниже.
2. Классификация воспалений реберной кости
По типу бактерий, вызвавших воспаление костной ткани ребра, выделяют неспецифический и специфический остеомиелит. В первом случае патология развивается под действием гноеродных бактерий. Специфический остеомиелит – это следствие системного инфицирования при сифилисе, туберкулёзе костей и иных серьёзных инфекционных болезнях.
- эндогенное (гематогенное) воспаление рёберной костной ткани (возбудитель попадает в рёберную кость с током крови);
- экзогенный остеомиелит (инфицирование происходит через открытые раны – огнестрельные, колюще-режущие, операционные – или когда очаг инфекции на мягких тканях грудной клетки распространяется вглубь, захватывая кость ребра).
По характеру течения различают острое и хроническое воспаление тканей ребра. Если в остром периоде не удалось достичь полного выздоровления, гной из костного мозга распространяется на различные структуры кости и мягкие ткани.
Образуются свищи, костная ткань склерозирует, ребро со временем после каждого следующего обострения всё более деформируется. При этом симптоматика сглаживается из-за снижения иммунной реакции на рецидив.
3. Клинические проявления и диагностика
- острая боль, усиливающаяся при движении;
- повышение температуры тела;
- озноб, тахикардия, общая слабость.
Вскоре на месте очага возникает припухлость, краснота, характерные для очага абсцесса. Формируются свищевые ходы. При этом выход гноя даёт некоторое облегчение, температура становится субфебрильной. Дальнейшее его распространение ведёт к узурации и образованию костного секвестра.
4. Лечение воспаления рёберной кости
Консервативное лечение при воспалении ребра может быть эффективно лишь на самых ранних стадиях. В этом случае назначаются антибиотики и необходим регулярный контроль эффективности проводимой терапии. Если воспаление продолжает прогрессировать, не обойтись без оперативной помощи.
Объём хирургического вмешательства зависит от тяжести состояния. Если вскрытием гнойника достигается выход гноя до самого очага поражения, а также операционная рана позволяет отходить мелким секвестрам, этого может быть достаточно для дальнейшей положительной динамики и выздоровления, особенно в остром течении.
Если же секвестр и свищевой ход сохраняются, может потребоваться резекция ребра. При такой операции удаляется пораженная воспалительным процессом часть ребра или нескольких рёбер, а также воспалённые мягкие ткани вокруг них. Оперативное лечение обычно весьма эффективно. Примерно в 4% случаев такого вмешательства существует риск повреждения плевры. Однако современные точные операционные инструменты и аппараты практически исключают такие ошибки, связанные с человеческим фактором. В послеоперационном периоде могут быть назначены антибиотики, а позднее требуются меры реабилитации, направленные на восстановление функций грудины и связанных с ней движений конечностей.
Заболевания ![частые заболевания]()
- Cтенозы трахеи и крупных бронхов различной этиологии (рубцовые, опухолевые,экспираторные)
- Респираторно-органные свищи (трахеопищеводный, бронхопищеводный и другие)
- Доброкачественные новообразования легких и средостения (гамартомы, невриномы,бронхогенные и энтерогенные кисты и другие)
- Эхинококкоз легких
- Хилоторакс, кисты грудного протока
- Метастатическое поражение легких
- Опухоли плевры
К торакальной хирургии относятся ![К торакальной хирургии относятся]()
- Трахея
- Грудная клетка
- Средостение
- Легкие
- Бронхи
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика ![Диагностика]()
- Рентгенография органов грудной клетки
- МСКТ органов грудной клетки
- Сцинтиграфия легких
- ПЭТ-КТ (позитронно-эмиссионная томография)
- Бронхоскопия
Наши цены ![Типичные жалобы]()
- Консультация врача торакального хирурга, профессор - 10000 р.
- Рентгенография органов грудной клетки на базе ЛПУ-партнера - от 2000 р.
- МСКТ органов грудной клетки на базе ЛПУ-партнера - от 6000 р.
- Сцинтиграфия легких на базе ЛПУ-партнера - 8000 р.
- ПЭТ-КТ (позитронно-эмиссионная томография) на базе ЛПУ-партнера - от 35000 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Читайте также:




