Что такое реактивация туберкулеза
Обновлено: 24.04.2024
Патогенез поражений туберкулеза. Клинические проявления туберкулеза. Очаг Гона. Формы туберкулеза.
Ингалированные микобактерий поглощаются альвеолярными макрофагами, транспортирующими их в регионарные лимфатические узлы. Фагоцитарные реакции носят незавершённый характер, поскольку корд-фактор возбудителя туберкулеза повреждает мембраны митохондрий и ингибирует фагосомо-лизосомальное слияние; возбудитель переживает в цитоплазме макрофагов.
• Образование гранулём не имеет характерных особенностей и представляет собой реакцию ГЗТ. В центре каждого бугорка имеется участок творожистого некроза (казеоза), в котором располагаются палочки Коха. Центр некротического очага окружён эпителиоидными и гигантскими (многоядерными) клетками Пирогова-Лангханса, а по периметру — лимфоцитами (в том числе плазматическими клетками) и мононуклеарными фагоцитами.
Наиболее часто формирование первичного комплекса туберкулеза наблюдают в лёгких (очаг Гона). В гранулёмах размножение возбудителя обычно замедляется или прекращается. В большинстве случаев первичные очаги заживают с полной деградацией содержимого, его кальцификацией и фиброзом паренхимы. Для первичного туберкулёза характерна сенсибилизация тканей метаболитами микобактерий. При заживлении первичного очага повышенная чувствительность исчезает, но нарастает выраженность иммунных реакций. В этих условиях возможно диссеминирование возбудителя из первичных очагов (особенно лимфатических узлов) и формирование очагов-отсевов (послепервичные очаги реинфицирования). Обычно они локализуются в лёгких, почках, половых органах и костях.
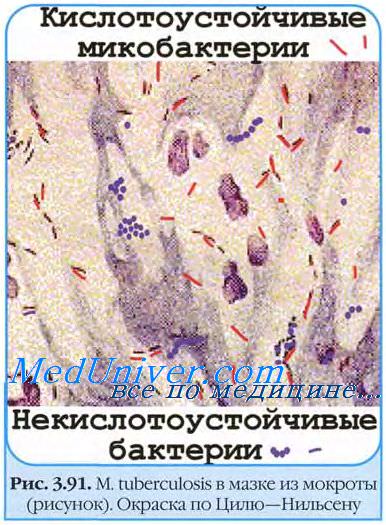
• При ослаблении иммунитета очаги активизируются и развивается вторичный процесс туберкулеза. Реактивация наиболее часто наблюдается у лиц, достигших 55-60-летнего возраста. Провоцируется стрессами, нарушениями питания и общим ослаблением организма.
Определённый вклад в патогенез туберкулеза вносит сенсибилизация организма, вызывающая разнообразные токсико-аллергические реакции у пациентов. В лёгких, бронхах и мелких лёгочных сосудах образуются полости, из которых активно отхаркиваются некротические творожистые массы, содержащие возбудитель.
Клинически реактивный туберкулёз проявляется кашлем, часто с кровохарканьем; снижением массы тела, обильным ночным потоотделением, хроническим субфебрилитетом.
• Реже, у ослабленных лиц и пациентов с иммунодефицитами, наблюдают диссеминированный туберкулёз с образованием гранулём в различных органах. Состояние обычно развивается после прорыва содержимого гранулёмы в кровоток. Проявления аналогичны таковым при вторичном туберкулёзе, но к ним часто присоединяются поражения мозга и его оболочек. Прогноз неблагоприятный.
• Многообразие форм туберкулёзного процесса обусловило сложность его классификации. В настоящее время клиническая классификация выделяет три основные формы: Туберкулёзная интоксикация у детей и подростков
Туберкулёз органов дыхания, включая первичный туберкулёзный комплекс, поражения внутригрудных лимфатических узлов, плевры, верхних дыхательных путей; очаговый, ин-фильтративный, кавернозный, фиброзно-кавернозный, цирротический туберкулёз лёгких, туберкулёму и др. Туберкулёз других органов и систем, включая поражения мозговых оболочек, глаз, суставов и костей, кишечника и брюшины; кожи и подкожной клетчатки; органов мочеполовой системы и др.
Реактивация туберкулеза легких. Частота реактивации туберкулеза
Полный клинический эффект после пульмон- и плевропульмонэктомий был отмечен у 78 оперированных больных (87,6%); после комбинированных резекций легких у 14:9 больных (95%), после лоб- и билобэктомии у 152 (94,5%), после клинических, сегментарных и биеегментарных резекций у 314 больных (99,3%).
Таким образом, непосредственные результаты хирургического лечения 730 больных с различными формами туберкулеза легких можно расценивать как хорошие: полный клинический эффект после операции был достигнут у 693 (94,9%) больных.
При изучении отдаленных результатов резекций легких мы обратили особое внимание на реактивации туберкулеза легких. Если непосредственные результаты хирургического лечения оказываются достаточно высокими, то все же истинным критерием эффективности резекций легких является число рецидивов, обострений, вспышек туберкулеза у оперированных больных.
В настоящее время реактивацию туберкулеза легких после резекций уже можно рассматривать как клиническую форму туберкулеза. Несмотря на небольшой процент реактиваций по отношению к резекциям легких, общее число их за последние годы обнаруживает тенденцию к увеличению. Происходит это потому, что общее количество резекций за последние годы непрерывно увеличивается. Отсюда вытекает важность предупреждения развития этой формы туберкулеза, необходимость правильного понимания механизма ее возникновения.
Этим задачам отвечает классификация реактиваций, предложенная Л. К. Богушем на XV Международной конференции фтизиатров в Стамбуле в 1959 году. В этой классификации представлены все возможные формы реактиваций, возникшие после резекций легкого: истинные рецидивы, обострения, вспышки. В основу такого деления положен критерий патогенетический и критерий патоморфологический, отображаемый рентгенологическими данными.
Из 686 обследованных нами больных (в сроки от 2 до 13 лет) реактивации возникли в различные сроки после резекций легкого у 30 человек (4,3%), из них 10 имели истинные рецидивы, у 15 обострения и у 5 вспышка туберкулеза.
Эта цифра соответствует данным, приводимым в отечественной и зарубежной литературе: Л. К. Богуш, Н. М. Амосов, И. С. Колесников, М. И. Брусиловскийи другие.
Из 30 реактиваций туберкулеза процесс излечен у 9 после повторных операций, у 2 консервативной терапией у 15 больных продолжали лечение на день заключительного обследования, от прогрессирования заболевания умерло 4 больных.
Из выписавшихся после операции 704 больных нам удалось получить отдаленный результат у 686 человек.
Характерно, что вся группа административно-хозяйственных работников вернулась к прежней работе. Из 47 студентов и учащихся 30 окончили инженерно-технические факультеты и стали работать в качестве инженеров, техников, преподавателей. Абсолютное большинство больных вернулось к трудовой деятельности после санаторно-курортного лечения через 6—18 месяцев. Дважды в год (весной и осенью) в течение 3 лет, а иногда и более длительные сроки проводятся профилактические курсы антибактериальной терапии, часто комбинации ПАСК с тубазидом или фтивазидом длительностью до 2 месяцев.
Только через 3 года диспансерного наблюдения и лечения при благоприятной клинической и рентгенологической картине мы считаем лечение больных законченным.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Вторичный туберкулез легких. Реактивация туберкулеза лимфатических узлов.
Вторичный туберкулез легких у взрослых, патогенез которого был изложен ранее, иногда развивается в результате обострения перенесенного в прошлом первичного процесса. По нашим наблюдениям, такая форма болезни возникает обычно спустя длительный срок после перенесенной туберкулезной инфекции. При этом лишь у меньшинства больных наблюдаются признаки гиперсенсибилизации организма и обычно нет выраженной наклонности к гематогенной диссеминации инфекции, а также к поражению новых групп лимфатических узлов и серозных оболочек.
При рентгенотомографическом исследовании таких больных часто выявляются обызвествленные внутригрудные лимфатические узлы. В легких могут определяться свежие очаговые и инфильтративные изменения наряду с очагами Гона или Симона и участками прикорневого склероза. Эти признаки позволяют относить такие формы процесса в группу вторичного туберкулеза, хотя генетически они связаны с обострением элементов первичного комплекса. Крайне редко наблюдается реактивация его легочного фокуса; у 0,15—0,2% взрослых больных активным туберкулезом легких.
При этом в капсуле, в участках обызвествленного казеозного некроза, а иногда даже в костной ткани очага Гона появляются участки лимфоидной инфильтрации и эпителиоидные бугорки, а в так называемом костном мозге находят зоны геморрагии. Одновременно известь рассасывается и кольца Лизеганга теряют свое характерное строение.
Иногда наступает реактивация специфического процесса в зоне прикорневого склероза, образовавшегося в результате инволюции туберкулезных очагов и лимфангитов, которые в свое время образовались в период первичной инфекции. Но значительно чаще обостряются очаги во внутригрудных лимфатических узлах. В их капсуле скапливаются лейкоциты и формируются туберкулезные бугорки. По мере прогрессирования болезни казеозные массы в лимфатических узлах разжижаются, элементы извести в них частично или полностью резорбируются, одновременно в процесс вовлекаются прилежащие бронхи.
В их стенке образуется туберкулезная грануляционная ткань, а в дальнейшем происходит изъязвление подслизистой и слизистой оболочки. Через свищевой ход казеозные массы и микобактерии туберкулеза из лимфатических узлов проникают по бронхиальным путям и в легочную ткань. При этом в средней и нижней и реже в верхних долях преимущественно правого легкого образуются очаговые, инфильтративные и деструктивные изменения. Иногда поражается также костальная, междолевая и медиастинальная плевра. Если в результате прогрессирующего лимфангита в процесс вовлекаются кровеносные сосуды, то может развиться гематогенный туберкулез легких или генерализованный процесс.

Наиболее важную роль в развитии этой формы процесса играет специфическое поражение бронхов, в которых образуются грануляции, язвы, фистулы, рубцы и стенозы. Это обстоятельство уже давно послужило основанием рассматривать механизмы развития такой формы вторичного туберкулеза как результат лимфожелезистой реинфекции и экзацербации или автоматической эндогенной лимфаденобронхогенной реинфекции. Такой процесс называют также бронхонодулярным, лимфо- или нодуло-бронхиальным, а в последнее время — аденогенным бронхо-легочным туберкулезом.
Удельный вес его среди всех форм вторичного туберкулеза, по наблюдениям ряда авторов, колеблется в пределах от 0,56 до 17,6%. Но, по утверждению Brecklinghaus (1955), а в особености Schwartz (1956), он встречается значительно чаще. Процессы такого происхождения выявляют у больных всех возрастов, причем чаще у пожилых. По данным секционных исследований, патоморфологические признаки реактивации процесса во внутригрудных лимфатических узлах обнаруживаются у 8,6—35% лиц старше 50 лет, умерших от различных причин, чаще у женщин.
В зависимости от характера обострения туберкулеза во внутригрудных лимфатических узлах, поражения бронхиальной системы, путей распространения инфекции, частоты возникновения неспецифических осложнений, течения болезни наблюдаются различные ее клинико-рентгенологические проявления.
Порой бронхит принимает астмоидный характер с экспираторной одышкой. В таких случаях у больных выслушиваются локализованные, а чаще рассеянные сухие хрипы. При этом гемограмма, РОЭ, протеинограмма большей частью остаются в пределах нормы или характеризуются нередко выраженными патологическими сдвигами. Рентгенологически выявляется уплотнение корней, в бронхопульмональных лимфатических узлах определяются отдельные или множественные различной величины кальцинаты без выраженных изменений в паренхиме легких.
Специфический характер такого процесса подтверждается выявлением при эндоскопии туберкулезных изменений в бронхах, а в части случаев обнаружением микобактерий в мокроте или в промывных водах бронхов. Но возможно выделение микобактерий в мокроте и при отсутствии явной патологии бронхов. В таких случаях нельзя исключить наличия в их стенке микроперфораций, которые невозможно обнаружить визуально при трахеобронхоскопии.
В результате туберкулостатической терапии (общей и местной) и значительно реже спонтанно наступает более или менее стойкое излечение таких больных.
При рентгенотомографическом исследовании в нижней доле левого легкого определялся очаг Гона, а в корнях обоих легких — массивные конгломераты кальцинированных главным образом бронхопульмональных лимфатических узлов. После длительного курса туберкулостатической терапии, проведенной в клинических и санаторных условиях, исчезли симптомы интоксикации, прекратился кашель, не выслушивались хрипы в легких, а на слизистой оболочке главного бронха у основания шпоры выявлен рубец. При последующем систематическом наблюдении в течение 17 лет Р. остается клинически здоровой.
Иногда после опорожнения расплавившихся казеозных масс в лимфатическом узле формируются парабронхиальные каверны. Образование такой каверны клинически протекает иногда остро, под видом пневмонии, со значительно выраженной интоксикацией и последующим прогрессированием процесса в легких в результате аспирации большой дозы инфекционного материала. Чаще заболевание протекает хронически и волнообразно, с периодическими вспышками, с признаками затянувшегося трахеобронхита. При бронхоскопии находят большую кратерообразной формы язву, дно которой переходит в образовавшуюся полость распада. Стенка последней состоит из не полностью отторгшейся казеозно перерожденной лимфаденоидной ткани и окружающей капсулы.
В мокроте обнаруживают микобактерии туберкулеза, а при рентгенотомографическом исследовании в увеличенных внутригрудных лимфатических узлах выявляют больших или меньших размеров деструкцию, которую иногда удается заполнить контрастным веществом при селективной бронхографии (фистуло-графии).
Однако наиболее часто вторичный аденобронхогенный туберкулез проявляется образованием специфических изменений в легких. Они могут быть различными: долевыми или многосегментарными инфильтратами, рассеянными на ограниченном участке или более распространенными очагами, туберкуломами с нередким участием междолевой, костальной или медиастинальной плевры. Процесс локализуется часто в нижней доле, главным образом в ее пирамиде и в 6-м сегменте, в средней и реже в верхних долях. В подавляющем большинстве случаев при этом определяются рубцовые изменения в корнях легких с наличием кальцинированных лимфатических узлов различных групп. Клинические проявления болезни зависят от ее формы.
Инфильтративный туберкулез нередко начинается остро, с выраженными симптомами интоксикации, болями в груди, сильным кашлем с выделением обычно в небольшом количестве мокроты, а иногда кровохарканьем или легочным кровотечением.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Инфильтративный туберкулез легких – вторичная туберкулезная инфекция, характеризующаяся распространенным поражением легких с экссудативным типом воспалительной реакции и формированием очагов казеозного распада. В клинической картине преобладает интоксикационный синдром, гипертермия, продуктивный кашель, боли в боку, кровохарканье. В диагностике инфильтративного туберкулеза легких информативны данные физикального, рентгенологического, лабораторного обследования, результаты туберкулиновых проб. Лечение стационарное, с проведением специфической химиотерапии противотуберкулезными препаратами.
МКБ-10

Общие сведения
Инфильтративный туберкулез легких – клинико-морфологическая форма туберкулеза органов дыхания, протекающая с образованием экссудативно-пневмонических очагов в легких с казеозным распадом в центре. Среди всех форм туберкулеза легких инфильтративная форма встречается наиболее часто - в 60-70% случаев. В этой связи организованное выявление более ранних форм туберкулеза является приоритетной задачей пульмонологии и фтизиатрии. Инфильтративный туберкулез легких относится к числу социально-опасных заболеваний. Болеют в основном взрослые (чаще - лица молодого возраста), имеющие неблагоприятные бытовые условия и низкие гигиенические навыки, страдающие вредными привычками. В структуре смертности от туберкулезной инфекции инфильтративная форма занимает около 1%.
Причины
В основе возникновения инфильтративного туберкулеза легких лежит один из двух механизмов: эндогенная реактивация либо экзогенная суперинфекция. Реактивация характеризуется прогрессированием старых или свежих очагов туберкулеза, появлением вокруг них зоны инфильтрации и развитием экссудативной тканевой реакции. Экзогенная суперинфекция, как причина инфильтративного туберкулеза легких, связана с наличием участков гиперсенсибилизации в легких (т. е. зон, ранее контактировавших с туберкулезной инфекцией). При повторном массивном попадании микобактерий туберкулеза в этих очагах развивается гиперергическая реакция, сопровождающаяся инфильтративным воспалением. В обоих случаях обязательным условием заболеваемости выступает наличие специфического противотуберкулезного (вторичного) иммунитете на момент заражения.
Категорию повышенного риска по развитию инфильтративного туберкулеза легких составляют лица, перенесшие контакт с бацилловыделителем, нервно-психическую травму; страдающие алкоголизмом, никотиновой зависимостью, ВИЧ-инфекцией, наркоманией; ведущие асоциальный образ жизни; имеющие хронические заболевания (сахарный диабет, ХНЗЛ и др.) и профессиональные заболевания; подвергающиеся гиперинсоляции и т. д.
Первоначально в легочной ткани образуется инфильтрат диаметром около 3 см, границы которого имеют тенденцию к расширению вплоть до поражения нескольких сегментов или целой доли легкого. Инфильтрат представляет очаг полиморфной экссудации, состоящей из фибрина, мононуклеаров, макрофагов, полиморфноядерных лейкоцитов, альвеолярного эпителия. При слиянии и расширении инфильтратов возникает специфическая долевая пневмония или бронхопневмония.
Классификация
В современной фтизиатрии принято выделять пять клинико-рентгенологических вариантов инфильтративного туберкулеза легких:
- Облаковидный инфильтрат – рентгенологически определяется в виде слабоинтенсивной гомогенной тени, имеющей расплывчатые контуры. Имеет склонность к быстрому распаду и формированию свежих каверн.
- Круглый инфильтрат – на рентгенограммах имеет вид округлого гомогенного фокуса (иногда с участком распада в виде просветления) с четко очерченными границами; чаще локализуется в подключичной области.
- Дольковый (лобулярный) инфильтрат – при рентгеновском исследовании выявляется негомогенное затемнение неправильной формы, образованное слиянием нескольких очагов, часто с распадом в центре.
- Краевой инфильтрат (перисциссурит) – обширная облаковидная инфильтрация, снизу ограниченная междолевой бороздой. Имеет треугольную форму с углом, обращенным в сторону корня легкого, а основанием – кнаружи. Нередко возникает поражение междолевой плевры, иногда с развитием туберкулезного плеврита.
- Лобит – обширный инфильтрат в легком, занимающий целую долю. Рентгенологически характеризуется негомогенным фокусом с наличием в нем полостей распада.
По размеру различают малые (1-2 см), средние (2-4 см), крупные (4-6 см) и распространенные (более 6 см) инфильтраты. Отдельно выделяют казеозную пневмонию, характеризующуюся инфильтративной реакцией с преобладанием некротических процессов. Казеозно-пневмонические очаги поражают долю или все легкое. Казеозная пневмония чаще развивается на фоне сахарного диабета, беременности, легочных кровотечений, сопровождающихся аспирацией крови, обсемененной микобактериями.
Симптомы инфильтративного туберкулеза легких
Вариант клинического течения зависит от типа инфильтрата. Острое начало характерно для лобита, перисциссурита, некоторых случаев облаковидного инфильтрата. Бессимптомное и малосимптомное течение наблюдается при наличии круглого, лобулярного и облаковидного инфильтратов. В целом же острая манифестация отмечается 15-20% пациентов, постепенная - у 52-60%, бессимптомная – в 25% случаев.
Осложнения
В числе осложнений инфильтративного туберкулеза легких можно встретить казеозную пневмонию, ателектаз легкого, пневмоторакс, плеврит, легочное кровотечение, туберкулезный менингит, реактивный миокардит, сердечную недостаточность. Начало казеозной пневмонии всегда острое: лихорадка достигает 40-41°С, типичны перепады между дневной и вечерней температурой, резко выражена туберкулезная интоксикация. Больных беспокоит одышка, кашель с гнойной мокротой, боли в грудной клетке, прогрессирующее похудание.
Диагностика
Поскольку клинические признаки инфильтративного туберкулеза легких малоспецифичны или отсутствуют совсем, основное значение в диагностике имеют объективные, инструментальные и лабораторные данные. Аускультативная картина характеризуется наличием звучных хрипов; перкуссия обнаруживает притупление звука над областью инфильтрата. Особенно эти изменения выражены при лобите и наличии распада инфильтрата с формированием каверны. Воспалительные изменения крови (сдвиги в лейкоформуле, ускорение СОЭ) незначительны.
Туберкулиновая проба у больных чаще положительная. Рентгенография легких позволяет не только обнаружить инфильтративные изменения, но и оценить характер тени, проследить динамику лечения. Выявить МБТ можно как с помощью микроскопического исследования, так и методом бактериологического посева мокроты или смывных вод бронхов, полученных при проведении бронхоскопии. Подтвердить наличие тубинфекции в организме позволяют новые, высоко достоверные исследования крови: T-SPOT.TB и квантиферон-тест.

КТ органов грудной клетки. Инфильтрация верхней доли правого легкого у пациента с верифицированным туберкулезом
Дифференцировать инфильтративный туберкулез легких приходится с очаговым туберкулезом, ОРВИ, неспецифической пневмонией, раком легкого, актиномикозом, эхинококкозом и кистами легкого, лимфогранулематозом.
Лечение инфильтративного туберкулеза легких
Пациенты с инфильтративным туберкулезом легких немедленно госпитализируются в противотуберкулезное учреждение, где находятся под наблюдением фтизиатра. Больным назначается патогенетическая терапия специфическими химиопрепаратами (изониазид, пиразинамид, рифампицин, этамбутол). Лечение продолжается в течение нескольких месяцев; критерий прекращения терапии - полное рассасывание инфильтративных изменений по рентгенологическим данным; в дальнейшем в амбулаторных условиях проводятся противорецидивные курсы противотуберкулезной терапии.
Одновременно назначаются иммуномодуляторы, антиоксиданты, кортикостероиды. В условиях рационального лечения клиническая симптоматика исчезает в среднем через 3-4 недели; бактериовыделение прекращается в сроки от 1 до 4-х месяцев; уменьшение и рассасывание инфильтрации, закрытие полостей происходит к 3-4 месяцу. При инфильтративном туберкулезе легких в фазе распада может ставиться вопрос о хирургическом лечении – оперативной коллапсотерапии.
Прогноз
Вариантом прогноза инфильтративного туберкулеза может быть благоприятный исход - рассасывание инфильтрата с остаточными фиброзноочаговыми изменениями легких; реже – полное рассасывание инфильтративного очага. К неблагоприятным исходам причисляют формирование туберкуломы легкого, переход в казеозную пневмонию или фиброзно-кавернозный туберкулез, смерть от нарастающей туберкулезной интоксикации или других осложнений. В современных условиях, при проведении противотуберкулезной терапии, неблагополучные исходы встречаются редко.
Профилактика инфильтративного туберкулеза легких не отличается от мер предупреждения заболеваемости другими формами туберкулезной инфекции. Поскольку больные с инфильтративной формой являются бацилловыделителями, необходимо как можно более раннее их выявление, изоляция и лечение.
2. Клинические проявления и эффективность лечения инфильтративного туберкулеза легких: Автореферат диссертации/ Назарова Н.В. – 2005.
3. Диагностика и дифференциальная диагностика инфильтративного туберкулёза лёгких в условиях высокоспециализированных противотуберкулёзных учреждений: Диссертация/ Посаженникова С. Ю. – 2015.
4. Особенности клинических проявлений заболевания и эффективность лечения больных инфильтративным туберкулезом легких, вызванным лекарственно-устойчивыми микобактериями: Автореферат диссертации/ Барламов О.П. – 2007.
Читайте также:

