Что такое туберкулез челюстно-лицевой области
Обновлено: 19.04.2024
В нашу клинику обратилась женщина, 26 лет. При сборе анамнеза удалось выяснить, что на протяжении 6 месяцев у нее присутствуют периодические боли в области левой щеки, постоянный отек мягких тканей левой околоушной области и боковой поверхности шеи с левой стороны (рис. 1). При первичном осмотре пациентки температура тела нормальная, показатели жизненно важных функций стабильные, частота сердцебиения 70 ударов в минуту, частота дыхания 16 раз в минуту, артериальное давление 110/70 мм рт. ст. Лабораторные исследования выявили незначительное увеличение количества лейкоцитов.
На ортопантомограмме выявлено наличие полуретенированного третьего моляра (зуб мудрости, зуб 38) (рис. 2) . Дистально от зуба 38 определяется наличие очага разряжения костной ткани размером 10 мм, образовавшегося вследствие увеличения фолликула зуба 38.
Магнитно-резонансная томография (MRI) выявила наличие подкожного абсцесса левой околоушной области, а также наличие лимфаденопатии с левой стороны (рис. 3) .
Было принято решение об удалении левого нижнего третьего моляра и проведении цистэктомии. Гистопатологический анализ участка оболочки удаленной кисты выявил наличие плотного воспалительного клеточного инфильтрата, состоящего в основном из лимфоцитов и плазматических клеток (рис. 4) . За 30 минут до хирургического вмешательства пациентке внутривенно был введен препарат меропенем в количестве 2 граммов. После проведенной операции симптомы полностью исчезли, пациентка была выписана из клиники. Ей был назначен амоксициллин / клавулановая кислота в дозах 875 мг / 125 мг перорально, через каждые 12 часов в течение 7 дней. Во время последнего визита к врачу, спустя 6 месяцев после операции, признаков рубцового изменения кожи у пациентки обнаружено не было.
Рис. 1. Клинический вид абсцесса околоушной области. Гнойный лимфаденит латеральных шейных лимфатических узлов, появившийся после проведения дистанционной ударно-волновой литотрипсии по поводу лечения предполагаемого сиалолитиаза. Рис. 2. Ортопантомография выявила аномалию прорезывания зуба 38 и наличие фолликулярной кисты.
Рис. 3. Магнитно-резонансная томография выявила формирование подкожного абсцесса в левой околоушно-жевательной области. Рис. 4. При гистологическом анализе участка оболочки удаленной кисты выявлено наличие плотного воспалительного клеточного инфильтрата, состоящего в основном из лимфоцитов и плазматических клеток (окраска гематоксилином и эозином).
Дифференциальная диагностика
Перечень клинических состояний, при которых наблюдается одностороннее увеличение околоушной области, включает сиалолитиаз, туберкулез, актиномикоз околоушной слюнной железы, лимфаденит, кисту околоушной слюнной железы, кисту сальной железы и неоплазию.
Сиалолитиаз
Слюннокаменная болезнь (сиалолитиаз) — это заболевание, которое по частоте поражения больших слюнных желез стоит на втором месте после эпидемического паротита и является причиной 30 % всех сиалоаденопатий. Наибольшая заболеваемость выявлена среди мужчин в возрасте от 30 до 60 лет [1]. Сиалолитиаз чаще поражает подчелюстную слюнную железу (83—94 %), реже — околоушную слюнную железу (4—10 %) и подъязычную слюнную железу (1—7 %) [2]. Существует несколько гипотез, посвященных этиологии образования камней в слюнных железах: гипотеза о роли анатомо-морфологических факторов (стеноз слюнного протока, дивертикул протока слюнной железы и др.), о влиянии состава слюны (сильное перенасыщение, дефицит ингибиторов кристаллизации и др.) и о значении воспалительных, химических или нейрогенных факторов. Камни состоят из смеси фосфатов кальция и в процессе кристаллизации притягивают и накапливают органический матрикс.
Удаление камней хирургическим способом является эффективным методом лечения, однако в некоторых случаях способствует развитию значительных осложнений в послеоперационном периоде. На данный момент существуют консервативные методы лечения, такие как дистанционная литотрипсия, контактная литотрипсия и перкутанная (чрескожная) литотрипсия [3].
Туберкулез околоушной слюнной железы
Туберкулез — инфекционный гранулематоз с хроническим течением, характеризуется разнообразием клинических проявлений и локализации. Несмотря на то что для данного заболевания типичным признаком является поражение легких, внелегочные формы болезни встречаются часто и составляют 20 % из всех случаев заболевания туберкулезом в активной форме [4]. Инфицирование слюнных желез происходит редко. Поражение околоушной слюнной железы и близлежащих лимфатических узлов может возникнуть при наличии очага туберкулезной инфекции в ротовой полости либо при наличии отдаленного очага в легком [5]. В этом случае заболевание сопровождается острым воспалением и диффузным отеком слюнной железы. В некоторых случаях происходит образование околоушного свища или абсцесса [6].
Актиномикоз околоушной слюнной железы
Первичный очаг актиномикоза представляет собой гранулему и характеризуется хроническим нагноением. Обычно причиной являются Actinomyces israelii — грамположительные анаэробные условно патогенные бактерии ротовой полости. Актиномикоз поражает здоровых людей, при наличии местных условий способствующих росту возбудителя. Зачастую заболевание поражает мягкие ткани, слюнные железы, кости и кожный покров в области лица и шеи. Первичный актиномикоз околоушной слюнной железы является очень редким заболеванием, внешние проявления которого могут иметь сходство с признаками наличия новообразования [7].
Клиническим признаком шейно-лицевого актиномикоза является наличие гнойного образования и типичных желто-зеленых гнойных выделений с содержанием мелких желтых гранул, имеющих диагностическое значение. Начальные симптомы включают болевые ощущения, повышение температуры, покраснение кожи, отек мягких тканей. Нагноение может отсутствовать [8].
Другие состояния, вызывающие одностороннее увеличение околоушной области
Одностороннее увеличение околоушной области может являться следствием наличия пальпируемого образования или диффузного отека. Локализация образования на поверхности слюнной железы может свидетельствовать о наличии лимфаденита, кисты околоушной слюнной железы, кисты сальной железы или опухоли экстрапаротидного расположения. Образование, расположенное в толще слюнной железы, может являться доброкачественной или злокачественной опухолью либо сиалоаденопатией.
Клинические симптомы злокачественных опухолей включают быстрый рост, паралич лицевого нерва, уплотнение ткани и наличие болевых ощущений. Чаще всего такие новообразования возникают у пожилых людей [9].
Диффузный отек околоушной области, не связанный с патологическим процессом в околоушной слюнной железе, может являться признаком гипертрофии жевательной мышцы, поражения височно-нижнечелюстного сустава или остеомиелита восходящей ветви нижней челюсти.
Обоснование диагноза
В случае одностороннего увеличения околоушной области при проведении дифференциальной диагностики необходимо учитывать анамнез текущего заболевания и месторасположение пальпируемого образования или диффузного отека. Сиалоденит может протекать при отсутствии какого-либо образования в слюнной железе. В этом случае наличие диффузного отека сопровождается резкими болями в области слюнной железы, которые исчезают через 15—20 минут. Болезненная припухлость может возникнуть после проведения лучевой терапии или явиться следствием вирусного воспаления слюнной железы, к примеру эпидемического паротита. В этих случаях обычная ортопантомограмма может быть использована для комплексной оценки патологии зубных рядов и окружающих костных структур, височно-нижнечелюстных суставов, гайморовых пазух и полости носа. Для того чтобы определить объем воспаленных тканей и количество скопившегося гноя, в случае если распространение инфекции затрагивает жевательные мышцы или фасции, используют компьютерную и магнитно-резонансную томографию.
У пациентки была обнаружена редкая фолликулярная киста. Наличие кисты сопровождалось воспалительным процессом, имеющим тенденцию к дальнейшему распространению на окружающие ткани. Нарушение процесса прорезывания обычно несет в себе риск повреждения зубного фолликула и образования фолликулярной кисты.
Авторы предположили распространение инфекции по восходящему пути, от фолликулярной кисты и далее, между внутренней поверхностью левой ветви нижней челюсти и внутренней крыловидной мышцей. Инфекция распространялась по этому пути и достигла вырезки нижней челюсти, сформировав подкожный абсцесс в левой околоушной области. Вирулентность микроорганизмов и действие жевательной силы могут объяснить распространение абсцесса вопреки гравитационным силам. Более того, проведенная ранее дистанционная ударно-волновая литотрипсия могла способствовать распространению инфекции и усилению процесса нагноения.
Удаление третьего моляра является рутинным хирургическим вмешательством, поэтому хирург-стоматолог и челюстно-лицевой хирург должны быть осведомлены о возможных осложнениях. Одонтогенные инфекции могут распространяться через различные клетчаточные пространства челюстно-лицевой области, сформированные мышцами и фасциями, вызывая серьезные осложнения, такие как абсцесс мозга, тромбоз кавернозного синуса, воспалительные процессы в височной области, медиастинит и тяжелые воспалительные процессы в глубоком латеральном пространстве шеи [10]. К счастью, в рассматриваемом нами случае воспалительный процесс не распространился на окологлоточное пространство, что могло бы привести к нарушению проходимости дыхательных путей и развитию опасного для жизни состояния.
В представленной статье описан редкий случай воспаления подкожной клетчатки и гнойной лимфоаденопатии, развившихся вследствие наличия фолликулярной кисты нижней челюсти, сопровождаемой образованием подкожного абсцесса околоушной области. Угроза развития тяжелых осложнений, таких как сепсис или вовлечение в патологический процесс окологлоточного клетчаточного пространства, в сочетании с быстрым распространением инфекции является показанием для экстренного проведения мероприятий, необходимых для постановки правильного диагноза и начала лечения.
Туберкулез (от лат. tuberculum - бугорок) - широко распространенное в мире инфекционное заболевание человека, вызываемое различными видами микобактерий, как правило, Mycobacterium tuberculosis.
Что провоцирует / Причины Туберкулеза челюстно-лицевой области:
Возбудителем заболевания являются микобактерии туберкулеза (m. tuberculosis). Внедрение микроорганизмов происходит двумя путями: непосредственно при повреждении или воспалении слизистой оболочки, миндалин и других тканей и органов полости рта или при распространении инфекции по сосудистому руслу (гематогенно, лимфогенно) из отдаленных очагов (легкие, кости и тд.).
Различают две формы туберкулеза в челюстно-лицевой области - первичную и вторичную. Первичное заражение через кожу и слизистые оболочки наблюдается чаще в детском возрасте у не болевших туберкулезом.
Симптомы Туберкулеза челюстно-лицевой области:
- Первичное туберкулезное поражение
Первичное туберкулезное поражение характерно для детского возраста и возникает обычно у детей, имевших контакт с больными туберкулезом. Заболевание может развиться также при употреблении инфицированого молока зараженных коров. Инфекция может проникнуть при травме и воспалении слизистой оболочки, зева, кожи и краевого пародонта, наличии маргинальных карманов, кариозных зубов, лунок после удаленных зубов. Туберкулезное поражение локализуется чаще всего на слизистой оболочке, коже или в челюстных костях. В процесс могут вовлекаться регионарные лимфатические узлы. В таких случаях возникает первичный комплекс, сходный с первичным комплексом в легких и других органах.
На месте внедрения в кожу, после инкубации, которая длится 1-3 нед, возникает ограниченная припухлость. Постепенно формируется папулезное, пузырчатое или пустулезное образование. После изъязвления, нагноения и отторжения корочки остается язва с неправильными, подрытыми краями, дно которой выполнено грануляциями и мелкими желтоватыми узелками. Через 1-2 мес первичная туберкулезная язва рубцуется или, что наблюдается реже, проявляет склонность к распространению в соседние области, и отдельная язва преобразуется в обширную язвенную поверхность. В полости рта у детей туберкулезное поражение развивается чаще всего в области миндалин, десен, реже носоглотки. Ярослав Томан описывает поражение слизистой оболочки в области десны по типу гранулематозного процесса. Туберкулезные грануляции, по его наблюдениям, - мягкие, губчатые, легко кровоточат и отличаются плоскостным ростом. Зубы в области поражения могут расшатываться и выпадать. Лунки выпавших зубов заполняются специфическими грануляциями, содержащими туберкулезные бугорки.
Челюстные кости у детей редко вовлекаются в процесс контактным путем при первичном поражении. Первичное поражение челюстно-лицевой области сопровождается вовлечением в процесс регионарных лимфатических узлов. Обычно поражается одна группа узлов. Лимфатические узлы увеличиваются, спаиваются между собой в пакеты, размягчаются. Творожистый некроз заканчивается расплавлением узлов, вскрытием и образованием свищей. Могут отмечаться фиброз и кальцификация узлов.
- Вторичное туберкулезное поражение
При рентгенологическом исследовании выявляют ту или иную степень деструкции в виде очагов или зон остеопороза. При активном процессе деструкция начинает распространяться из довольно локального первичного участка поражения. На нижней челюсти выявляют периостальную реакцию. Секвестры образуются редко. При вторичном поражении челюстей в процесс вовлекаются регионарные лимфатические узлы.
Туберкулезный лимфаденит (туберкулезное поражение лимфатических узлов шейной и челюстно-лицевой области) у детей занимает одно из первых мест среди всех других туберкулезных лимфаденитов. Р.А. Калмахелидзе отметил туберкулезное поражение лимфатических узлов челюстно-лицевой области у 7,1 % больных с лимфаденитами.
Поданным М.Я. Зазулевской, туберкулезный лимфаденит составляет 13,8 % от общего числа околочелюстных лимфаденитов.
Наряду с поражением поднижнечелюстных и шейных лимфатических узлов, почти у всех детей наблюдается микрополиа-денит. Общее состояние детей при изолированном первичном поражении лимфатических узлов почти не ухудшается.
- Колликвативный туберкулез (скорфулодерма)
Колликвативный туберкулез, или скорфулодерма, является вторичным поражением кожи Для детей характерны гематогенные формы, развивающиеся в связи с туберкулезным лимфаденитом и костно-суставным туберкулезом, или поражение кожи вблизи туберкулезного очага в подлежащих тканях (лимфатический узел, кость).
В подкожно-жировой ткани и дерме появляется узловатый или гуммозный инфильтрат. В дальнейшем он срастается с кожей, размягчается, поверхность приобретает багрово-красный цвет, и инфильтрат вскрывается Образуется один или несколько свищей и язв, расположенных в зоне багрово-красной отечной, пронизанной гнойными ходами, ткани В других случаях пораженная поверхность представлена обширной неправильной формы язвой, с тонкими красными краями, гранулирующим дном и обильными гнойными выделениями. Язвенная поверхность может распространяться на значительные отделы лица При длительном течении заболевания по краям язвы видны типичные грубые, возвышающиеся над поверхностью, рубцы.
Поражение тканей при волчанке может остаться поверхностным, без изъязвлений, и закончиться самоизлечением с атрофическим рубцом В других случаях возникшие язвы расширяются и углубляются в подлежащие ткани, что приводит к тяжелому обезображиванию лица Процесс может развиваться по гипертрофическому типу. В этом случае на лице в области носа или мочки уха образуются конгломераты отечных, гранулирующих изъязвившихся мягких тканей багрового цвета По периферии образуются новые узелки, которые изъязвляются и сливаются с основным очагом поражения Характерным признаком волчанки служит появление новых элементов на рубцах Заболевание длится годами.
При волчанке кожи часто обнаруживаются поражения слизистой оболочки полости рта. Волчанка может развиваться и первично на слизистой оболочке с локализацией на красной кайме губ, щеках и деснах, язычке, мягком небе, небных дужках Эволюция заболевания предусматривает три фазы: начальную лю-позную инфильтрацию, люпозную грануляцию и туберкулезную язву. На высоте заболевания определяются все три проявления Общее состояние детей с вторичными проявлениями туберкулеза в челюстно-лицевой области изменяется мало Температура тела остается нормальной. Симптомы выраженной интоксикации отмечаются только при первичном поражении Температура повышается до 39-40 °С
Диагноз туберкулезного поражения ставят на основании анамнеза, клинической картины, динамики процесса и ряда лабораторных исследований. Туберкулез различных органов у ребенка дает основание думать о вторичных проявлениях процесса в челюстно-лицевой области Контакт с больными, употребление молока от зараженного скота, повреждения покровных тканей могут быть предпосылками для первичного поражения тканей челюстно-лицевой области.
Существенную помощь в диагностике оказывают микроскопическое исследование мазков гноя, содержимого язв, цитологическое исследование пунктатов, биопсия материала
Туберкулезные пробы бывают положительными при состоянии хорошо выраженной аллергии, т е при вторичных поражениях При первичных поражениях, особенно в начале процесса, они имеют меньшее значение.
Диагностика Туберкулеза челюстно-лицевой области:
Дифференциальный диагноз туберкулеза проводят с банальными воспалительными процессами, актиномикозом, опухолями, сифилисом.
Диагноз туберкулезного лимфаденита в челюстно-лицевой области у детей представляет определенные трудности из-за схожести клинического течения в начальных стадиях заболевания с острым или хроническим неспецифическим лимфаденитом. Но с развитием процесса появляются типичные для туберкулезного лимфаденита местные проявления.
Диагноз основывается на сопоставлении данных анамнеза, клинического течения и лабораторных исследований: накожной и внутрикожной пробы (реакций Пирке и Манту), цитологического исследования пунктата и отделяемого из свищей. Нахождение в пунктате казеоза, клеточных элементов туберкулезного воспаления, микобактерий туберкулеза подтверждают характер патологического процесса. Для исключения первичного очага туберкулеза легких всем детям должны проводиться рентгенография и рентгеноскопия грудной клетки. Определенное диагностическое значение имеет рентгенография пораженной области. При хронических процессах с частичной или полной кальцификацией пораженного узла на рентгенограммах обнаруживаются тени этих кальцификатов.
Дифференциальный диагноз туберкулезного лимфаденита проводят с неспецифическими хроническими лимфаденитами, хроническими сиалоаденитами, актиномикозом лимфатических узлов, системными заболеваниями крови, опухолями и опухоле-подобными процессами.
При туберкулезном лимфадените проводят общеукрепляю-щую, стимулирующую, десенсибилизирующую и специфическую противотуберкулезную терапию. В случаях абсцедирования показано хирургическое вмешательство - вскрытие абсцесса с дренированием полости.
Лечение Туберкулеза челюстно-лицевой области:
Лечение больных туберкулезом состоит в соблюдении оптимального оздоровительного режима, общеукрепляющей и медикаментозной терапии в возрастных дозировках. Госпитализация рекомендована в следующих ситуациях:
- необходимость повторных посевов и биопсии для подтверждения диагноза;
- начало лечения и подбор адекватной терапии при тяжелых, угрожающих жизни процессах;
- подбор химиотерапии на начальном этапе у младенцев и детей младшего возраста;
- необходимость хирургического вмешательства или проведения кортикостероидной терапии;
- преодоление тяжелых реакций лекарственной непереносимости;
- сопутствующие заболевания, требующие стационарного лечения;
- тяжелые бытовые и социальные условия, препятствующие проведению адекватного лечения в домашних условиях.
В этих случаях перевод больного ребенка на амбулаторное лечение можно осуществлять только после налаживания терапии и организации последующего наблюдения за ее проведением.
Противотуберкулезные препараты, используемые для лечения: изониазид (препарат выбора при всех формах), рифампи-цин, этамбутол, стрептомицин, пиразинамид, натрия пара-ами-носалицилат (ПАСК), этионамид. Лечение проводят в режиме монотерапии, двумя или тремя препаратами.
Лечение больных с поражением в челюстно-лицевой области должно проводиться совместно с фтизиатром.
Лечение больных с туберкулезным лимфаденитом длительное и должно проводиться в специализированном лечебном учреждении или амбулаторно под наблюдением фтизиатра. Необходим контакт и совместное наблюдение за данным контингентом больных стоматолога и фтизиатра. В последние годы, в связи с использованием в хирургической практике множества противовоспалительных средств и широким распространением атипич-ных микобактерий, резистентных к применяемым специфическим противотуберкулезным препаратам, более широко применяется хирургический метод иссечения лимфатических узлов при изолированном поражении.
К каким докторам следует обращаться если у Вас Туберкулез челюстно-лицевой области:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Туберкулеза челюстно-лицевой области, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
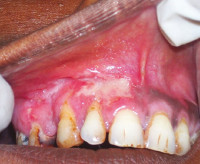
Туберкулез полости рта – хроническое инфекционное заболевание, возбудителем которого является палочка Коха. Пациенты жалуются на ухудшение общего состояния, повышение температуры, вялость. Местно выявляют бугорки, в центральной части которых возникает болезненная неглубокая язвенная поверхность с неровными краями и желтым зернистым дном. Диагностика туберкулеза полости рта включает сбор жалоб, составление анамнеза заболевания, клинический осмотр, цитологическое и бактериоскопическое исследования. Лечение больных с туберкулезом полости рта проводится в туберкулезном диспансере.
МКБ-10
Общие сведения
Заболевание чаще обнаруживают у представителей мужского пола. Снижение сопротивляемости организма способствует активизации условно-патогенной микрофлоры полости рта, в результате чего нередко возникает дополнительное бактериальное инфицирование язвенной поверхности. В 10% случаев туберкулезные изъязвления малигнизируются.

Причины
Туберкулез полости рта возникает на фоне подавленного иммунного статуса. Возбудителем заболевания является палочка Коха. Как правило, очаги поражения слизистой имеют вторичную природу, так как развиваются в результате распространения инфекционных агентов и их токсинов из основных открытых фокусов воспаления по сети кровеносных или лимфатических сосудов. Также при легочной форме туберкулеза инфицирование слизистой полости рта может возникнуть вследствие проникновения микобактерий, находящихся в мокроте. Туберкулез полости рта диагностируют редко, так как в ротовой полости палочки Коха быстро погибают.
Классификация
Различают четыре основные формы туберкулеза полости рта:
- Первичный туберкулез полости рта. Во взрослом возрасте встречается редко. Чаще заболевание диагностируют у детей. Основные пути инфицирования – респираторный, фекально-оральный.
- Туберкулезная волчанка. В стоматологии волчаночную форму туберкулеза полости рта выявляют наиболее часто. Люпозно-эрозивные элементы поражения локализуются преимущественно на деснах. Туберкулезная волчанка склонна к хронизации. Зафиксированы случаи озлокачествления длительно незаживающих изъязвлений.
- Милиарно-язвенный туберкулез полости рта. Возникает у ослабленных туберкулезом больных. Микобактерии, выделяясь с мокротой во время кашля, проникают вглубь слизистой в местах ее повреждений. Чаще поражаются небо и язык, реже очаги милиарно-язвенного туберкулеза полости рта диагностируют в зоне маргинальной десны, в области щек.
- Скрофулодерма. Заболевание встречается преимущественно в детском возрасте. Клиника имеет некоторые отличия от других форм туберкулеза полости рта. Сначала возникает не бугорок, а узел достаточно крупных размеров, после размягчения и некроза которого образуются свищевые ходы. Заживление язвенной поверхности происходит с формированием характерных бахромчатых рубцов.
Симптомы туберкулеза полости рта
При первичном туберкулезе полости рта выявляют болезненные язвы с рваными краями и уплотненным основанием, покрытые желто-серыми наслоениями. Со временем участок изъязвления увеличивается. Одновременно с этим увеличиваются и спаиваются в единый конгломерат лимфоузлы. Часто наблюдается гнойный лимфаденит. Первичными элементами поражения у пациентов с туберкулезной волчанкой являются бугорки – безболезненные образования мягкоэластической консистенции диаметром до 3 мм красного цвета. Люпомы увеличиваются в размерах и сливаются между собой, образуя обширные очаги поражения.
После бугорковой стадии волчаночная форма туберкулеза полости рта переходит в язвенную фазу, для которой характерно появление участков изъязвлений. Язвы болезненные, с рваными возвышающимися краями и уплотненным дном серо-желтого цвета. Иногда язвенные поверхности могут быть покрыты кровоточащей грануляционной тканью. Во время 4 фазы туберкулеза полости рта наблюдается рубцевание изъязвлений. Возможно повторное образование бугорков вокруг рубцов, что в дальнейшем приводит к формированию грубой фиброзной ткани, деформирующей слизистую.
При милиарно-язвенном туберкулезе полости рта сначала образуются мелкие люпомы, которые очень быстро распадаются, в результате чего возникают обширные язвенные поверхности. Изъязвления болезненные, неглубокие, с рваными краями. Основание язвы неровное, часто покрыто грануляциями. Вокруг очага поражения образуются микроабсцессы. Присутствует незначительная гиперемия и отечность окружающих тканей. Чаще всего изъязвления локализуются на щеках и небе. Щелевидные язвы выявляют на границе перехода неподвижной слизистой в подвижную, а также на языке. Лимфоузлы при милиарно-язвенной форме туберкулеза полости рта болезненны, спаяны, увеличены.
При скрофулодерме обнаруживаются узлы больших размеров. Со временем узлы распадаются, в результате чего образуются свищи и обширные язвенные поверхности. Рубцевание происходит с формированием грубой фиброзной ткани.
Диагностика
Постановка диагноза туберкулез полости рта базируется на основании жалоб, данных анамнеза заболевания, результатов клинического, цитологического, бактериоскопического исследований. Во время физикального обследования врач-стоматолог выявляет небольшие возвышения на слизистой – бугорки. При пальпации люпомы малоболезненные, желто-красного цвета и мягкоэластической консистенции, быстро увеличиваются в размерах и сливаются между собой, образуя рисунки различной конфигурации. Вскоре на их месте обнаруживают неглубокие болезненные изъязвления с зернистым желто-серым дном и рваными возвышающимися краями.
С помощью бактериоскопического метода у больных туберкулезом полости рта не всегда удается выявить микобактерии. Положительный результат анализа чаще наблюдается при милиарно-язвенной форме заболевания, реже в случае туберкулезной волчанки. Методом выбора для подтверждения туберкулезной этиологии поражения служит иммуннологическое обследование с помощью тестов T-SPOT или QuantiFERON.
Дифференцируют элементы поражения при туберкулезе полости рта с сифилисом, актиномикозом, травматической декубитальной язвой, злокачественным новообразованием. Пациента обследует стоматолог-терапевт. При подозрении на наличие туберкулезной инфекции больного направляют на консультацию к фтизиатру.
Лечение туберкулеза полости рта
Лечение больных с туберкулезом полости рта проводится в специализированном туберкулезном диспансере. Для предотвращения присоединения бактериальной инфекции местно назначают антисептические ванночки. С этой целью используют препараты на основе хлоргексидина биглюконата. Для обезболивания применяют гели или спреи, в состав которых входят местные анестетики: лидокаин, анестезин.
После купирования острых явлений больным с туберкулезом полости рта показано проведение санирующих мероприятий: удаление отложений, лечение кариеса и его осложнений. При раннем обращении пациентов в медицинское учреждение и полноценном противотуберкулезном лечении прогноз в большинстве случаев благоприятный. Позднее выявление туберкулеза полости рта приводит к необратимым изменениям: прогрессирующему разрушению тканей, деформации слизистой.
Заболевание описывалось под множеством названий: остеомиелит Гарре, хронический негнойный остит, оссифицирующий периостит, псевдосаркоматозный остеомиелит, хронический скле-розирующий остеомиелит, конденсирующий остеит, первично-хронический продуктивный остеомиелит, гиперостозный остеомиелит, опухолевидный остеомиелит и др.
Сообщается об учащении в последние 10-20 лет первично-хронических гиперпластических (гиперостозных) форм заболеваний, главным образом у детей, в челюстно-лицевой области. Существование такой патологической формы, как гиперпластический остеомиелит, многократно подвергалось сомнению, а ее проявления интерпретировались самым различным образом. Ей приписывали воспалительную, дистрофическую, опухолевую и другую природу. Из литературы известно, что большое значение в возникновении первично-хронических форм имеют атипичные формы микроорганизмов, снижение защитных свойств организма. Не последнюю роль играют нерациональное использование антибиотиков и других лекарственных форм, неправильная тактика лечения пульпитов и периодонтитов и прочие факторы. Характерно, что заболевание встречается преимущественно в детском и юношеском возрасте. В настоящее время далеко не все аспекты этой проблемы нашли научное объяснение.
Патогенез (что происходит?) во время Гиперпластического остеомиелита:
Заболевание возникает чаще в 7-12 лет, в отличие от деструктивных форм, преимущественно выявляемых в возрасте 3-7 лет. Очаг хронической одонтогенной инфекции отмечают у 60-70 % больных. Нерациональное лечение, заключающееся в сохранении разрушенного зуба, через который проникает инфекция, подмена хирургического вмешательства антибиотикотерапией, использование антибиотиков в малых дозах, короткими курсами - все это способствует развитию патологического процесса. Нередким провоцирующим моментом является травма. Иногда причина возникновения таких процессов заключается в затрудненном прорезывании моляров, чаще второго. В этих случаях диагностика затруднена, так как спустя определенный срок в полости рта на стороне поражения может быть интактный зубной ряд, и установить одонтогенный характер заболевания сложно. В ряде наблюдений выявить причину не удается. Чаще всего это связано с давностью заболевания и отсутствием точных анамнестических данных.
Можно условно выделить 3 типа процесса.
- 1-й тип: первично-хроническое начало заболевания и резко выраженная продуктивная реакция кости.
- 2-й тип: острое или подострое начало заболевания. В этих случаях деструкция и восстановление какое-то время уравновешены, а затем отмечается преобладание гиперпластических процессов.
- 3-й тип: начало заболевания острое. Выраженная деструкция с секвестрацией сменяется затем преобладанием продуктивной реакции.
Отличаясь началом и первыми фазами процесса, в дальнейшем заболевание протекает однотипно.
Симптомы Гиперпластического остеомиелита:
Обычно гиперпластический остеомиелит возникает незаметно для больного. Классические признаки остеомиелита - свищи и секвестры - отсутствуют. В отдельном участке челюсти появляется припухлость, слегка болезненная при пальпации. Деформация медленно нарастает и со временем может распространиться на несколько отделов челюсти. В отдельных случаях выявляется инфильтрация окружающих мягких тканей. Продуктивная форма остеомиелита имеет тенденцию к длительному течению. При отсутствии соответствующего лечения заболевание длится годами, давая до 5-10 обострении в год. В период обострении появляется боль, припухлость увеличивается, затрудняется открывание рта, повышается температура тела. Наблюдаются характерные для воспалительного процесса изменения в крови. Лимфатические узлы увеличиваются и могут оставаться таковыми в период ремиссии.
Общее состояние больных, как правило, изменяется мало. В некоторых случаях длительное существование скрытых очагов в виде инфицированной пульпы внешне интактных зубов, постоянная хроническая интоксикация из-за пораженной кости иногда вызывают тяжелейшие изменения в организме, приводящие к нарушению трудоспособности.
Диагностика Гиперпластического остеомиелита:
В очаге остеомиелита, протекающего с преобладанием продуктивных процессов, характер микрофлоры резко отличается от таковой при деструктивных процессах в кости. Полученный методом костной пункции или при биопсии патологический материал, культивируемый на обычных средах, как правило, роста микробной флоры не дает. Положительные результаты можно получить только на питательных средах с обогащением донорской кровью, донорской плазмой или аутокровью. Характерно, что при этих формах патологии во всех случаях выявлялись атипичные формы стафилококка, стафилококки с замедленным ростом и L-формы бактерий. Эти атипичные формы бактерий обладают исключительно высокой вирулентностью и степенью паразитизма. Выявлено, что их слабые антигенные свойства не могут вызвать необходимой активизации защитных систем, способных подавить инфекцию. Паразитируя в кости и постоянно раздражая ее, атипичные формы бактерий вызывают лишь местно выраженную реакцию в виде гиперпродукции костной ткани.
Лабораторные данные. Содержание общего белка в крови больных находится в пределах нормы, а альбуминов снижено. Количество глобулиновых фракций а-1 и р- соответствует нормальным цифрам, а фракций а-2 и у- - повышено. С-реактивный протеин, как правило, отрицательный и только в период обострения становится слабоположительным или положительным. В возникновении продуктивной реакции местное микробное воздействие, возможно, оказывает большее влияние, чем состояние иммуной системы ребенка. По-видимому, гипоиммуное состояние на протяжении всего периода болезни можно объяснить тем, что процесс вызывается ати-пичными микроорганизмами, которые, в основном, оказывают раздражающее воздействие на костную ткань, автономно активируют выработку местных факторов защиты, не вызывая резко выраженной интоксикации и не стимулируя иммунологическую систему в целом. Не вызывает сомнения патогенность микроорганизмов, их токсическое воздействие на имунный аппарат, однако их приспособленность к макроорганизму настолько велика, что они растут только на средах, обогащенных донорской сывороткой или аутокровью. Возможно, атипичные микроорганизмы частично потеряли свои антигенные свойства, поэтому снижен антителогенез, о чем свидетельствует низкий титр антитоксических единиц. Организм не реализует полностью свои иммунологи-ческие возможности защиты.
Рентгенологическое исследование выявляет утолщение кости за счет периостальных наслоений и изменение ее структуры. По краю челюсти в начале заболевания появляется светлая полоска, иногда на значительном расстоянии от кортикального слоя. Постепенно ее тень уплотняется и светлая полоска становится шире. Через 2-3 нед между кортикальной пластинкой и вновь образованным периостальным оссифицированным слоем появляется слабоинтенсивная тень молодой кости, бесструктурной на этой стадии. Одновременно в периостальном оссификате начинаются процессы перестройки, которая имеет выраженную структурную направленность. Первоначально становится менее заметной горизонтальная слоистость, позднее появляется вертикальная исчерченность. При значительной активности процесса структурной перестройки периостальный оссификат может и не возникнуть, более того, в нем могут появиться зоны или очаги резорбции, что является прогностически неблагоприятным признаком. Толщина периостальных наслоений зависит от времени процесса, и на высоте заболевания они достигают толщины 0,5 см и более. Четкость наружной кортикальной пластины в месте периостальных наслоений может теряться.
На фоне неоднородно уплотненной структуры кости выявляют единичные мелкие, без четких контуров, участки разрежения, которые иногда сливаются друг с другом, не сохраняя автономности контуров. Отчетливых симптомов формирования полостей и секвестров не обнаруживается.
Спустя 6-8 нед периостальные наслоения, оставаясь рыхлыми, сливаются с корковым слоем, который утрачивает компактность и разволокняется. Структура кости становится равномерно трабекулярной без дифференциации на корковое и губчатое вещество. При этом костные балки имеют одинаковую толщину и обычное строго упорядоченное расположение. Поверхность кости остается гладкой, четкой. В связи с однородностью структуры кости создается впечатление истончения кортикального слоя. Такая рентгенологическая картина хронического остеомиелита нижней челюсти, при остутствии рентгенограмм, произведенных в более ранние сроки заболевания, нередко принимается за проявление фиброзной дисплазии. Анализ клинико-рентгенологических данных в динамическом аспекте помогает установить правильный диагноз.
Сопоставление морфологических и рентгенологических данных показывает, что у этих больных деструкция кости выражена весьма незначительно, а воспалительные явления в костномозговых пространствах сопровождаются резко выраженной продуктивной реакцией всех отделов кости и избыточным развитием фиброзной ткани. Новообразованные балки находятся на разной степени зрелости костного вещества. На ренгенограммах все это проявляется утратой нормальной архитектоники кости и возникновением груботрабекулярного рисунка.
В дальнейшем, спустя несколько месяцев, если не последует обострения воспалительного процесса, костная структура челюсти подвергается перестройке, и постепенно восстанавливается дифференциация на корковое и губчатое вещество. При этом формируется новый кортикальный слой по периферии периостальных наслоений. Плотность последних, невысокая в начальных стадиях заболевания, постепенно увеличивается и достигает плотности кости.
В дальнейшем происходит структурная дифференциация остеоидного вещества, которое приобретает в основных чертах строение зрелой кости, и граница с краем челюсти стирается. После полного стихания воспалительного процесса. В итоге на рентгенограмме определяются склерозированные участки ранее пораженной кости. Утолщение челюсти сохраняется длительное время.
При обострении заболевания на рентгенограммах появляются мелкие пятнистые разрежения, четкость поверхности кости утрачивается, и вновь появляются периостальные наслоения. У части больных обострения наступают многократно. При этом в патологический процесс вовлекаются более обширные участки челюсти, и иногда пораженной оказывается вся нижняя челюсть.
Характерная особенность гиперпластического остеомиелита заключается в наличии вторичных очагов инфекции, которые поддерживают патологический процесс.
Вторичным очагом инфекции может быть и погибший зачаток постоянного зуба. Рентгенологически определяются: нарушение формы, по сравнению с жизнеспособным зачатком, снижение степени плотности, аморфность, отсутствие четкой замыкающей пластинки фолликула, разрежение окружающего зачаток участка кости, отсутствие признаков роста и дифференциации при сравнении с зачатками противоположной стороны, что выявляется уже через 2-3 мес от начала заболевания.
Ошибочный онкологический диагноз наиболее типичен для этого заболевания и отмечается более чем в 60 % случаев Чаще всего ставят первичный диагноз фиброзной дисплазии Помимо характерных рентгенологических различий этих заболеваний следует особо подчеркнуть отсутствие воспалительных реакций на всех стадиях развития фиброзной дисплазии. В начальных стадиях заболевания, когда еще сохранен зуб - источник инфекции, концентрация деструктивных очагов в проекции его корней значительно помогает дифференциальной диагностике. Более сложно дифференцировать гиперпластический остеомиелит с саркомами. Во всех неясных случаях необходима биопсия.
О неправомерности взгляда на гиперпластический остеомиелит как на воспалившуюся опухоль свидетельствуют следующие признаки.
- Выявление причины заболевания, что имеет место в 98 % случаев.
- Характерность клинико-рентгенологической картины заболевания - наличие цикличности, т.е. чередование периодов обострения и ремиссии.
- Отсутствие элементов опухоли при гистологическом изучении тканей.
- Выявление возбудителя с определенными свойствами при костной пункции и биопсии
- Изменение крови, мочи, биохимических и иммунологи-ческих показателей, характерные для воспалительного процесса.
- Излечение больных описанными ниже методами. Гиперпластический остеомиелит нередко приходится дифференцировать от актиномикоза нижней челюсти. При актино-микозе чаще всего поражаются угол и ветвь челюсти. Рентгенологически выявляют рыхлые, обширные периостальные наслоения, имеющие разнородную мелкопятнистую структуру и четкую наружную границу. Иногда диагноз актиномикоза подтверждается exjuvantibus проведенной специфической терапией.
Лечение Гиперпластического остеомиелита:
Лечение заболевания комплексное: хирургическое, направленное, главным образом, на ликвидацию первоначального источника инфекции (удаление погибшего зачатка или разрушенного зуба); консервативное, включающее общеукрепляющую, стимулирующую, антибактериальную, специфическую и неспецифическую иммунную терапию. Важен выбор антибиотиков и их комбинаций. Очаг инфекции демаркирован в кости, доступ лекарственных препаратов к нему затруднен, поэтому используются антибиотики с широким спектром действия, которые ку-мулируются в костной ткани (линкомицин, фузидин натрий). Их назначают в максимальных дозах и длительными курсами по 14- 20 дней с недельными перерывами в течение 2-3 мес до полного восстановления структуры костной ткани. Медикаментозное лечение включает протеолитические ферменты, десенсибилизирующие препараты (димедрол или супрастин, глюконат кальция или хлористый кальций), сульфаниламиды и витамины (аскорбиновую кислоту, поливитамины, витаминизированный рыбий жир). Учитывая сниженные показатели специфического и неспецифического иммунитета, таким больным в комплекс терапии включают средства пассивной (гамма-глобулин, антистафилококковый гамма-глобулин) и активной (нативный и сорбированный стафилококковый анатоксин) иммунизации. Для повышения иммунологической активности показано переливание небольших доз (50-100 мг) одногруппной донорской крови, применение средств, стимулирующих защитные силы организма (пентоксил с дибазолом, метилурацил). При процессах, длительно не поддающихся лечению, используют аутовакцину.
К каким докторам следует обращаться если у Вас Гиперпластический остеомиелит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гиперпластического остеомиелита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Кафедра фтизиопульмонологии с курсом лучевой диагностики
В.Л. Добин, Д.Н. Оськин
Туберкулез челюстно-лицевой области
для студентов 4 курса стоматологического факультета
УДК 616.31+617.52]-002.5(075.8)
ББК 56.613+55.4
Рецензенты: В.А. Мартынов, зав. кафедрой инфекционных болезней, д.м.н.
С.И. Морозова, доцент кафедры терапевтической и детской стоматологии
Составители: В.Л. Добин, д-р мед. наук, зав. кафедрой фтизиопульмонологии с курсом лучевой диагностики
Д.Н. Оськин, канд. мед. наук, доцент кафедры фтизиопульмонологии с курсом лучевой диагностики
Добин В.Л., Оськин Д.Н._____________________________
Д 552 Туберкулез челюстно-лицевой области / В.Л. Добин, Д.Н. Оськин; Рязань: РИО РязГМУ, 2010 – 63 с.
Учебно-методическое пособие для студентов стоматологического факультета содержит сведения по фтизиатрии, необходимые для диагностики и лечения туберкулеза челюстно-лицевой области. В пособии также описаны принципы противоэпидемических мероприятий при выявлении больных с туберкулезом и меры защиты врача-стоматолога при работе с потенциально опасными пациентами.
Табл.: 2, Ил.: 6, Библиогр.:6
УДК 616.31+617.52]-002.5(075.8)
ББК 56.613+55.4
© ГОУ ВПО РязГМУ Росздрава, 2010
Содержание
Этиология туберкулеза
Патогенез и патоморфология туберкулеза
Эпидемиология туберкулеза
Профилактика туберкулеза
Диагностика туберкулеза
Туберкулез челюстно-лицевой области
Особенности туберкулеза челюстно-лицевой области у детей
Особенности туберкулеза челюстно-лицевой области при ВИЧ-инфекции
Лечение туберкулеза
Библиография
Приложение А
Приложение Б
В настоящее время туберкулез остается одним из наиболее опасных и распространенных заболеваний человека. Смертность от туберкулеза в мире превышает показатели других инфекционных болезней. При этом актуальной проблемой является туберкулез внелегочной локализации, что связано с трудностями его диагностики и лечения.
Туберкулез в последние десятилетия претерпел значительный патоморфоз, появились новые свойства возбудителя (лекарственная резистентность), новые сопутствующие болезни (ВИЧ-инфекция), значительно изменилась социально-экономическая ситуация в нашей стране. Эти и многие другие факторы привели к значительному росту количества случаев хронического туберкулеза, наиболее опасного и для пациента и для окружающих его людей.
Профессия врача-стоматолога предполагает тесный контакт с пациентом, поэтому в условиях высокой распространенности туберкулеза особое внимание следует обратить на меры инфекционного контроля на рабочем месте и в лечебных учреждениях в целом.
К счастью в мире борьба с туберкулезом принимает характер национальной политики во многих государствах: появляются и совершенствуются новые диагностические методы, новые программы по ведению больных, решаются задачи по преодолению лекарственной резистентности, активно развиваются противоэпидемические мероприятия. Цель данного пособия показать современное состояние противотуберкулезной работы и ее особенности в стоматологической практике.
Туберкулез является инфекционным заболеванием, вызываемым микобактериями туберкулезного комплекса.
Микобактерии туберкулеза относятся к роду Mycobacterium. Их характерной особенностью является наличие чрезвычайно устойчивой к внешним воздействиям гидрофобной клеточной стенки, обусловливающей их способность к кислотоустойчивому окрашиванию.
Другой особенностью микобактерий туберкулеза является их длительный цикл развития, обуславливающей с одной стороны, длительные сроки их микробиологической диагностики, а с другой – продолжительность развития инфекции и длительность курсов химиотерапии.
Возбудителями туберкулеза у человека наиболее часто (в 92% случаев) являются микобактерии туберкулеза человеческого вида Mycobacterium tuberculosis. Микобактерии бычьего вида (Mycobacterium bovis) и микобактерии промежуточного вида (Mycobacterium africanum) вызывают развитие туберкулеза у человека соответственно в 5 и 3% случаев.
Микобактерии туберкулеза обладают значительной устойчивостью к воздействию факторов окружающей среды – холоду, теплу, влаге, свету.
Однако некоторые виды физического и химического воздействия приводят к их гибели (кипячение, УФ-излучение).
ПАТОГЕНЕЗ И ПАТОМОРФОЛОГИЯ ТУБЕРКУЛЕЗА
Заражение туберкулезом обычно развивается в результате вдыхания капелек аэрозоля и пылевых частиц, содержащих МБТ, при контакте с заразным больным туберкулезом.
Нарушение целостности слизистой оболочки полости рта и носоглотки, кариозные зубы, афтозный стоматит, парадонтоз, синусит, хронический тонзиллит, а также изменения в полости рта в периоды возрастной смены зубов у детей могут также являться входными воротами для туберкулезной инфекции.
В развитии туберкулеза можно проследить два периода: первичное экзогенное заражение, определяемое как первичный туберкулез, и болезнь, вызванную вторичным заражением (экзогенная суперинфекция) или реактивацией уже заживших постпервичных изменений (эндогенная инфекция), определяемые как вторичный туберкулез.
Специфичная для туберкулёза морфологическая реакция (очаг продуктивного воспаления) — туберкулёзная гранулёма (бугорок, туберкул), в центре которой расположен участок творожистого некроза (казеоза), окружённого эпителиоидными и гигантскими (многоядерными) клетками Пирогова—Лангханса. Туберкулёзная грануляционная ткань окружена значительным количеством макрофагов, нейтрофилов, лимфоидных и плазматических клеток, а в периферических отделах находят фибробласты.
Источником инфекции при туберкулезе являются человек или животное, страдающие заразной формой туберкулеза и выделяющие во внешнюю среду МБТ. Это, как правило, больные с туберкулезом легких. Именно эта категория больных составляет в настоящее время основной резервуар туберкулезной инфекции в обществе. Вторым по значимости источником заражения является больной туберкулезом крупный рогатый скот. При этом наибольшая опасность создается для животноводов и других работников, контактирующих с больными животными. Другие животные — свиньи, овцы, кошки и собаки имеют меньшее эпидемическое значение.
Пути передачи туберкулезной инфекции:
От больного туберкулезом человека заражение происходит обычно человеческим типом МБТ и в большинстве случаев поражаются органы дыхания.
Возможность развития активного туберкулеза после инфицирования определяется различными факторами: массивностью инфекции, длительностью контакта с источником инфекции, входными воротами инфекции и состоянием резистентности человеческого организма.
Основными эпидемиологическими показателями, определяющими распространение туберкулеза среди населения, являются:
Заболеваемость туберкулезом в мире в 1970 году составляла 70 на 100 тыс., а в 2000 году уже 130 на 100 тыс. Туберкулез убивает детей и взрослых в 1,5 раза больше, чем все другие инфекции вместе взятые.
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Читайте также:

