Что такое утренний столбняк у мужчин
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вегетососудистая дистония: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Вегетативная нервная система – это та часть нервной системы, которая регулирует работу внутренних органов, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов. Она поддерживает уровень артериального давления, сократительную способность сердца, работу почек, отвечает за температуру тела, регулирует обменные процессы и т.д.
Вегетативная нервная система состоит из симпатического и парасимпатического отделов, чьи функции по большей части противоположны. Так, влияние симпатического отдела вегетативной нервной системы приводит к учащению сердцебиения во время выполнения физических упражнений или эмоционального напряжения. Активация парасимпатического отдела происходит, когда человек отдыхает – понижается давление, пульс становится реже.
По сути, ВСД – не заболевание, а синдром, при котором отсутствует органическая патология конкретного органа или системы, а нарушения носят функциональный характер.
Симптомы вегетососудистой дистонии
За этими жалобами может скрываться ряд серьезных заболеваний (анемия, заболевания щитовидной железы, артериальная гипертензия, ишемическая болезнь сердца, панические атаки, депрессивное или тревожное расстройство, и др.), которые нетрудно пропустить, объясняя симптомы пациента тем, что у него наблюдается расстройство вегетативной нервной системы.
При каких заболеваниях возникает вегетососудистая дистония
Железодефицитная анемия
Железодефицитная анемия (ЖДА) – это заболевание, характеризующееся снижением содержания железа в сыворотке крови, костном мозге и тканях и приводящее к нарушению синтеза гемоглобина и эритроцитов, развитию трофических расстройств.
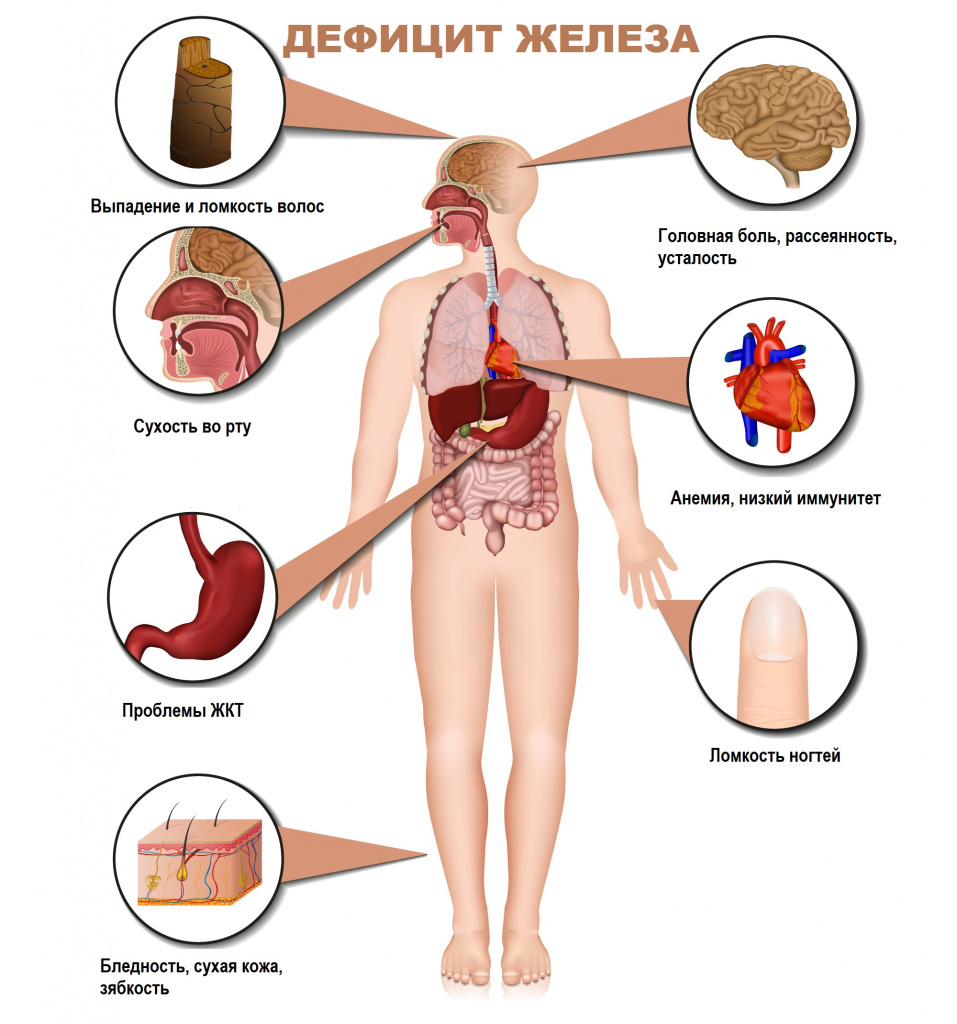
Для латентного железодефицита характерно истощение запасов железа в организме при нормальном уровне гемоглобина крови. Симптомами латентного дефицита или анемии являются слабость, повышенная утомляемость, сниженная работоспособность, бледность кожных покровов, головная боль, учащенное сердцебиение, низкое артериальное давление, сухость кожи, ломкость волос и ногтей, неприятные ощущения в животе.
Дефицит железа при анемии может быть вызван недостатком его поступления в организм, нарушением усвоения или повышенной потерей.
Основные причины ЖДА у женщин: обильные менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Для женщин в постменопаузе и мужчин основная причина – кровотечения в ЖКТ. Дефицит железа может развиться в период интенсивного роста детей, при следовании растительной диете, после резекции желудка или кишечника, а также в результате нарушения всасывания железа у лиц с воспалительными заболеваниями ЖКТ.
Заболевания щитовидной железы
Нарушение выработки гормонов щитовидной железы (ЩЖ) могут приводить к их избытку (гипертиреоз) или недостатку (гипотиреоз) в крови. При гипотиреозе пациент ощущает апатию и сонливость, быструю утомляемость, снижение памяти, испытывает трудности в концентрации внимания, депрессию, зябкость, плохо переносит холод, у него наблюдается интенсивное выпадение волос, ломкость ногтей, отечность, боль в мышцах, повышение массы тела при сниженном аппетите, запоры. При избыточной выработке гормонов пациенты жалуются на учащенное сердцебиение, тремор конечностей, потливость, чувство жара и плохую переносимость жары, плаксивость, суетливость и раздражительность, снижение массы тела при повышенном аппетите, бессонницу.
У одних пациентов преобладает неврологическая симптоматика, у других повышается артериальное давление, у кого-то ведущими симптомами являются желудочно-кишечные расстройства – тошнота, метеоризм, запоры.
Функциональные расстройства нервной системы могут сопутствовать таким психическим расстройствам как панические атаки, тревожные или депрессивные расстройства и пр.
Присутствие у пациентов хотя бы четырех из приведенных ниже симптомов должно навести врача на мысль о возможном паническом расстройстве (а в некоторых случаях достаточно и двух):
- пульсация, сильное сердцебиение, учащенный пульс;
- потливость;
- озноб, тремор, ощущение внутренней дрожи;
- ощущение нехватки воздуха, одышка;
- удушье или затрудненное дыхание;
- боль или дискомфорт в левой половине грудной клетки;
- тошнота или дискомфорт в животе;
- ощущение головокружения, неустойчивость, легкость в голове или предобморочное состояние;
- ощущение деперсонализации и непонимание реальности происходящего;
- страх сойти с ума или совершить неконтролируемый поступок;
- страх смерти;
- ощущение онемения или покалывания (парестезии) в конечностях;
- ощущение прохождения по телу волн жара или холода.
Тревога при панической атаке может быть как выраженной, так и едва ощутимой – в этом случае на первый план выходят вегетативные симптомы. Продолжительность приступа составляет 15-30 минут.
Паническое расстройство характеризуется повторным возникновением панических атак, оно не обусловлено действием каких-либо веществ или соматическим заболеванием (нарушением ритма сердца, тиреотоксикозом, гипертоническим кризом), для него характерна постоянная озабоченность человека по поводу повторения атак. Обычно первая атака производит на пациента тягостное впечатление, приводит к постоянной тревоге и ожиданию повторов. Чем катастрофичнее человек оценивает первый эпизод (к примеру, считает, что у него развивается инфаркт или инсульт), тем тяжелее протекает паническое расстройство и тем быстрее могут присоединиться сопутствующие заболевания (депрессия, агорафобия, алкоголизм и др.).
Генерализованное тревожное расстройство
ГТР может иметь хроническое течение с периодами обострений и ремиссий. Тревожное состояние при ГТР длится минимум 6 месяцев, не поддается сознательному контролю (пациент не в состоянии подавить тревогу усилием воли или рациональными убеждениями), а интенсивность переживаний несоразмерна с реальностью жизненных обстоятельств.
Основной симптом генерализованного тревожного расстройства – диффузная тревога, не связанная с конкретными ситуациями, то есть пациент постоянно напряжен в ожидании чего-то плохого, беспокоен, озабочен по разным причинам.
Другими симптомами являются раздражительность, повышенная бдительность, больному трудно сосредоточиться, он чувствителен к шуму. Заболеванию свойственно мышечное напряжение, которое сопровождается тремором конечностей, неспособностью расслабиться, повышенным мышечным тонусом, головной болью, ноющими мышечными болями.
При генерализованном тревожном расстройстве очень распространены симптомы, связанные с повышенной активностью вегетативной нервной системы: сухость во рту, трудности при проглатывании пищи и воды, дискомфорт в животе, метеоризм, диарея, тошнота. Пациенты жалуются, что им тяжело делать вдох, ощущают дискомфорт в области сердца, перебои в его работе, пульсацию шейных сосудов. Кроме того, описаны случай нарушения эрекции, снижения либидо, задержки менструации, учащенного мочеиспускания.
Депрессивное расстройство
Депрессия – одно из самых распространенных расстройств психики. Эпизоды депрессии характеризуются ежедневным плохим настроением и длятся не менее 2 недель. У пациента наблюдается снижение интереса к работе, семье, повышенная утомляемость. Человеку в депрессивном эпизоде трудно сосредоточиться, у него занижена самооценка, он пессимистичен, у него нарушаются аппетит и сон.
Депрессия может проходить в так называемой скрытой форме, когда на первый план выходит не сниженное настроение, а ощущение физического нездоровья.
Диагностика при вегетососудистой дистонии
При подозрении на нарушения обмена железа в организме необходимо провести следующие обследования:
-
общий анализ крови с определением гематокрита, уровня эритроцитов в крови, исследование уровня ретикулоцитов в крови с определением среднего содержания и средней концентрации гемоглобина в эритроцитах, определение размеров эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Что такое нарушение эрекции (эректильная дисфункция)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Скатова Бориса Валерьевича, андролога со стажем в 28 лет.
Над статьей доктора Скатова Бориса Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Эректильная дисфункция — продолжительная (не менее 6 месяцев) неспособность мужчины достигать напряжения полового члена, достаточного для полноценного сексуального акта.
Человек — единственный биологический вид на нашей планете, который может поддерживать эрекцию достаточно длительное время. Нарушение этой способности является важной медицинской и социальной проблемой, ведёт к потере самоуважения, семейным конфликтам.
Внутренние причины эректильной дисфункции
- Нарушения сердечно-сосудистой системы. Разнообразные заболевания сердца и сосудов ведут к нарушению в интимной сфере (до 65% случаев) — ишемическая болезнь, нарушение сердечного ритма, гипертензия, состояния после инфарктов миокарда. Сужение сосудов (атеросклероз) в значительной степени присуще также сосудам фаллоса. Недаром некоторые учёные считают дисфункцию потенции предвестником сердечной патологии и рекомендуют начинать обследование сердца как можно раньше, если появились проблемы в интимной сфере. Имеет также значение повышенный холестерин и курение, приводящее к поражению стенки сосудов. Кроме того, препараты для лечения гипертонии и сердца могут сами по себе также вызывать значительные нарушения эрекции. [2]
- Травматический фактор — один из основных в развитии стойких нарушений потенции. Это переломы костей таза, разрывы уретры, травма головы, непосредственное повреждение кавернозных тел, состояния после операций на предстательной железе по поводу аденомы и рака. [3]
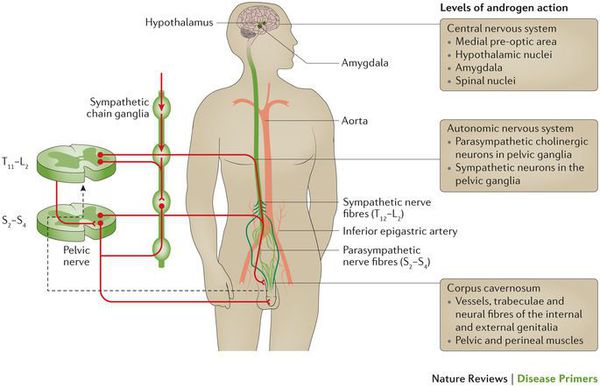
- Нарушения нервной проводимости. Чтобы осознать глубину проблемы, рекомендую просто взглянуть на схему нервной регуляции эрекции доктора П.Г. Шварца.
Работа организма в норме:
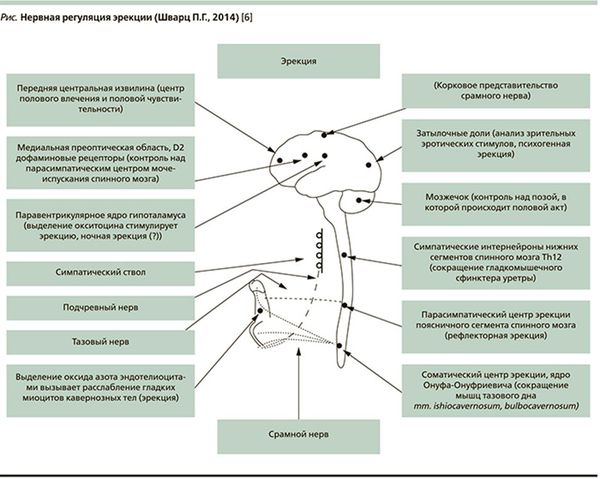
Согласно этой схеме, существует 14 структур регуляции эрекции. Нарушение на любом уровне может повлечь за собой разнообразные нарушения в интимной сфере мужчины. Данные структуры могут нарушаться в результате инсультов, травм, грыж межпозвоночных дисков, опухолей различных локализаций, рассеянного склероза, других неврологических заболеваний. [4]
Кроме того, выделяют группу причин, связанных с нарушением работы органов внутренней секреции (эндокринные причины): сахарный диабет, приводящий к поражению периферических сосудов и нервов, нарушение работы щитовидной железы, ожирение. Имеет значение и снижение уровня тестостерона, в том числе возрастное, вследствие утомления, дисбаланс гормонального фона. [5]
Причиной эректильной дисфункции могут явиться воспалительные заболевания мочеполовых органов (простатит, везикулит, уретрит).
Внешние причины эректильной дисфункции
Повышенный радиационный фон, работа в условиях высокочастотного излучения и экологические факторы не могут быть причиной эректильной дисфункции. Однако нарушение эрекции может возникнуть из-за психотравмирующего воздействия в результате этих факторов.
Психогенная этиология
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы нарушения эрекции
Патогенез нарушения эрекции
В патогенезе эректильной дисфункции ведущую роль отводят патологии эндотелиальной ткани, что приводит, в конечном счёте, к нарушению кровоснабжения пещеристых тел фаллоса. Огромную роль играет атрофия сосудов, приводящая к склерозированию, замене здоровых клеток кавернозных тел на грубую соединительную ткань. Следовательно, выраженность эректильной дисфункции зависит от совокупности различных причин и степени их воздействия на кавернозные тела. [7]
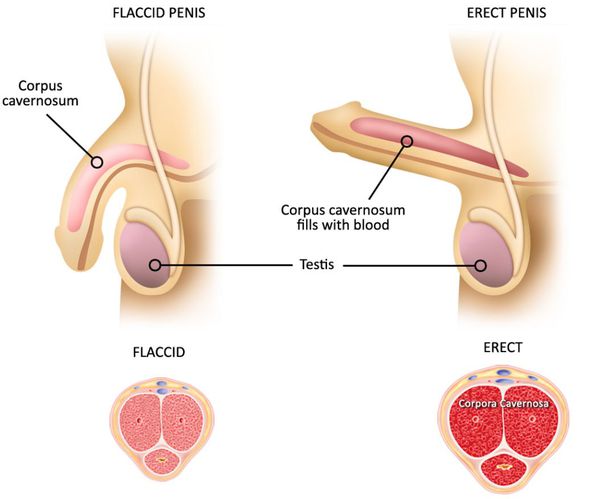
Классификация и стадии развития нарушения эрекции
Классификация эректильной дисфункции (2017 г.): [7]
I. Психозависимая:
1. Распространённая форма:
- общее нарушение восприимчивости;
- изначальное отсутствие либидо;
- снижение сексуальности возрастное;
- общее нарушение либидо;
- хроническое нарушение;
2. Ситуативная:
а) По отношению к половому партнёру:
- нарушение либидо к определённому партнёру;
- отсутствие либидо к предпочтениям объекта;
- подавление либидо в связи с конфликтными отношениями с партнёром;
б) Сомнение в своих возможностях:
- Дисфункциональные нарушения (быстрая эякуляция);
- Ожидание неудачи (сомнение в наступлении эрекции, способности поддержать эрекцию);
в) Стресс хронический:
- Патологическое настроение (потеря супруга, родственника, увольнение с работы).
II. Эректильная дисфункция, связанная с органическими поражениями:
- сосудистая;
- нейрогенная;
- анатомическая;
- гормональная;
- лекарственная.
III. Полиэтиологическая эректильная дисфункция.
Осложнения нарушения эрекции
- полная неспособность достичь хоть какого-то напряжения полового члена (импотенция);
- хронический стресс;
- снижение самооценки;
- нарушение социальной адаптации;
- семейные проблемы; ;
- серьезные нарушения психики, вплоть до суицида.
Диагностика нарушения эрекции
Пациентам с эректильной дисфункцией следует проводить определение гормонального фона (тестостерон свободный и связанный, пролактин, эстрадиол, гонадотропин), определять уровень сахара в крови, гликозированный гемоглобин, липидограмму крови. Результаты этих анализов помогут выявить определённый вид патогенеза дисфункции. [9]
Фармакологический тест: исследуется реакция тканей полового члена на введение в кавернозные тела папаверина, простагландинов и других медикаментозных средств.
Исследование неврологических рефлексов корешков спинного мозга также имеет определённое диагностическое значение.
Ультразвуковое исследование:
- ТРУЗИ (трансректальное ультразвуковое исследование простаты) через прямую кишку позволяет точно определить размер и структуру предстательной железы, диагностировать простатит, доброкачественные и злокачественные опухоли простаты. Все эти факторы прямо или косвенно влияют на эрекцию.
- Допплерография сосудов фаллоса может оценить кровоток, степень сужения основных артерий и вен при эрекции. Является значимым прогностическим фактором при эректильной дисфункции. [10]
- УЗИ щитовидной железы выявляет нарушение структуры и размера этой важной железы, имеющей большое влияние на общий баланс гормонального фона.
Оценка состояния пещеристых тел:
- ядерно-магнитно-резонансная томография пениса помогает определить снижение кровотока в фиброзно-склеротических зонах пениса;
- биопсия ткани пещеристых тел, её гистохимическое исследование выявляет процентное соотношение изменённых элементов кавернозной ткани.
Лечение нарушения эрекции
К какому врачу обратиться
При нарушении эрекции нужно обращаться к врачу урологу-андрологу. Самостоятельное лечение недопустимо, так как это может значительно ухудшить состояние.
Оральные ингибиторы фосфодиэстеразы 5-го типа для лечения эректильной дисфункции
Настоящую революцию в терапии нарушений потенции произвели ингибиторы фосфодиэстеразы-5, имеющие влияние на оксид азота. Это вещество препятствует снижению тонуса вен полового члена и, следовательно, улучшает эрекцию. Название чудодейственного препарата "Виагра" было заготовлено давно и несколько лет ждало своего часа. Это ёмкое и приятное название переводится как "сила огромного водопада Ниагары". Час настал в 1993 году, когда американская компания "Пфайзер" случайно открыла выдающийся побочный эффект у нового лекарства для снижения артериального давления — цитрата силденафила. Препарат очень быстро был внедрён в широкую клиническую практику и завоевал первое место среди множества фармакологических средств для терапии эректильной дисфункции. Далее последовали новые поколения ингибиторов ФДЭ-5. У этих препаратов нарастал клинический эффект и сводились к минимуму побочные эффекты. Прежде всего, это "Левитра" (варденафил) и "Сиалис" (тадалафил). Препараты позволяют улучшить эрекцию при многих формах эректильной дисфункции, даже при низких цифрах тестостерона в крови мужчин. [11]
Другие препараты для лечения эректильной дисфункции
Теперь немного о поднятии уровня тестостерона в организме. Изыскания в этой области ведутся уже много десятилетий, однако настоящего прорыва всё же не произошло. Никак не хочет тестостерон накапливаться в мужском организме, вдобавок препараты дорогостоящие, имеют много побочных эффектов. Из них можно выделить "Небидо" — лекарство для внутримышечного введения и "Андрогель", который нужно втирать ежедневно в кожу. Активное использование препаратов тестостерона и анаболических стероидов осложняется широким использованием препаратов этой группы в бодибилдинге, прочих силовых видах спорта, что делает невозможным полный контроль за их применением и распространением. [12]
Психотерапия
При большинстве форм эректильной дисфункции большое значение имеет психосексуальная терапия, а также коррекция образа жизни, устранение или уменьшение неблагоприятных факторов жизни. Для получения консультации следует обратиться к врачу-психотерапевту.
Механические устройства для лечения эректильной дисфункции
Определённую роль в терапии эректильной дисфункции игрaет вакуумно-констрикторная терапия (ЛОД-терапия). Oсновной механизм этого вида терапии заключается в создании с помощью специальных устройств отрицательного давления (вакуума) на кавернозные тела пениса. Вакуумные приборы обеспечивают адекватную эрекцию в 60% случаев. [14]
Хирургическое лечение эректильной дисфункции
Хирургическое лечение при эректильной дисфункции применяют, когда консервативные средства исчерпаны:
- создание соустья (анастомоза) между надчревной артерией и боковой артерией фаллоса, выполняют при сужении этой артерии;
- операции на венах полового члена делают при нарушении веноокклюзивного аппарата;
- фаллопротезирование (имплантация протезов) является финальным этапом лечения эректильной дисфункции, когда другие методы неэффективны. Эта методика позволяет добиться результатов (полноценной эрекции) в 70-80% случаев. [15]
Ударно-волновая терапия (УВТ), магнитно-лазерная терапия (МЛТ), озонотерапия и массаж простаты не имеют доказанной клинической эффективности при лечении эректильной дисфункции и причины их использования исключительно коммерческие.
Диета и физическая активность
Сбалансированное питание и физическая активность играют важную роль в профилактике развития и при лечении эректильной дисфункции.
Физические упражнения направлены на улучшение кровообращения в органах малого таза у мужчины (особенно у лиц с сидячим образом жизни), улучшения кровотока к половому члену и яичкам, где происходит выработка тестостерона, необходимого для полноценной эрекции.
Упражнения самые простые: ходьба – не менее 6 тысяч шагов в сутки, приседания (не менее – 50 раз в сутки). Неплохой эффект показал урологический комплекс дыхательной гимнастики Стрельниковой. Также используются некоторые упражнения из практики йоги: джану ширшасана, пасчимотанасана, уттанасана, баддха конасана, дханурасана.

Массаж
Для лечения и профилактики достаточно эффективен массаж тазовой и лобковой областей. Массаж отлично активизирует сосудистый тонус мужских половых органов.
Лечение народными средствами
Интересны в плане мягкой стимуляции и накопления собственного тестостерона разнообразные растительные препараты. Это алтайский "Красный корень", африканские "Вука-Вука" и "Йохимбе", тайская "Бутеа суперба" и другие природные средства. Однако коэффициент эффективности этих средств неясен, а клинические испытания не проведены в должном объёме. [13]
Прогноз. Профилактика
Прогноз эффективности терапии эректильной дисфункции зависит от этиологического фактора, запущенности процесса (степени фиброза кавернозных тел), возраста больного. Современные методики лечения позволяют, в основном, восстановить потенцию. Если даже терапия оказывается неэффективной, эрекцию можно обеспечить хирургическим путём.
Профилактика:
- Исключение губительных привычек— употребления никотина, алкогольных напитков, наркотиков, мастурбации и других.
- Огромную роль играет физическая активность. Требуется постоянное занятие физической культурой, так как эректильная дисфункция развивается в результате малоактивного образа жизни. Это приводит к застойным явлениям в простате и других мужских органах. Очень эффективными считают обычные приседания. Их рекомендуют выполнять по 60–90 в день. Это помогает нормализовать кровообращение в сосудах малого таза. Очень действенный способ профилактики — попеременное напряжение и расслабление мышц промежности. Отличные результаты в борьбе с недостаточной эрекцией даёт ходьба, бег.
- Сбалансированное питание играет ведущую роль в профилактике развития эректильной дисфункции. Так, морепродукты богаты важнейшими микроэлементами, такими как калий, цинк, магний, кальций, и омега-кислотами, что крайне необходимо для полноценной эрекции. Особенно ими богаты устрицы, крабы, красная икра, скумбрия, камбаловидные рыбы, морские ракообразные. Мёд и орехи содержат значительное количество цинка, повышают иммунитет, предупреждают развитие простатита, увеличивают мужскую силу. Петрушка, спаржа обладают значительными запасами токоферола — сильнейшего антиоксиданта, обладающего регуляторной функцией в отношении потенции. Для мужской силы уникальны такие специи, как кардамон, имбирь, красный перец. Они богаты витаминами Е, С, В2, В6, которые способствуют улучшению притока крови к мужским органам, благоприятствуют полноценной эрекции.
- Своевременная диагностика и терапия воспалительных заболеваний мочеполовой сферы.
Все эти превентивные меры помогут отодвинуть нарушения эрекции, вплоть до самого почтенного возраста.
Недугом страдают чаще взрослые люди, но вероятность заболеть есть даже у младенцев.
Еще столетие назад рожа считалась крайне опасной и часто приводила к летальному исходу. В настоящее время благодаря появлению антибактериальных препаратов, она стала относиться к излечимым болезням. Однако продолжает оставаться серьезной инфекцией, требующей своевременной эффективной терапии, и пристального внимания врачей.
Причины возникновения рожи
Для возникновения воспалительного процесса необходимо совпадение сразу нескольких обстоятельств:
- повреждение кожных покровов любого типа: аллергического, травматического или ожогового;
- понижение иммунитета в результате хронических заболеваний, грибковых инфекций, авитаминоза или истощения организма;
- инфицирование травмированных кожных участков бета-гемолитическим стрептококком.
Немаловажную роль играет гигиена тела – рожа возникает значительно чаще в регионах с плохими санитарно-гигиеническими условиями.
Имеются наблюдения, что заболевание более типично для людей белой расы.
Симптомы рожистого воспаления
Заболевание начинается резко и протекает остро. Пациенты, как правило, могут указать даже час его возникновения.
Начало схоже с тяжелым ОРВИ – быстро поднимается температура, возникает общая интоксикация организма. Наблюдается озноб (нередко сотрясающий), головные боли, тошнота, рвота, боли и ломота в спине и суставах. При тяжелом течении возможно возникновение судорог и бреда.
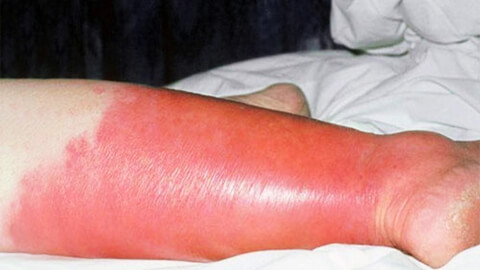
Поражение кожных покровов начинает развиваться через 10-20 часов с момента возникновения общих симптомов. Начинается с зуда кожи, ощущения ее стянутости, потения. Затем кожа в месте заражения начинает краснеть и отекать, возникает выраженная эритема.
Также характерен лимфаденит – уплотнение лимфатических узлов, снижение их подвижности и болезненность при надавливании. У некоторых больных на коже возникает розовая полоса, которая соединяет воспаленный участок с ближайшей группой лимфоузлов.
Классификация
Рожистое воспаление кожи обычно классифицируют по нескольким параметрам.
По кратности возникновения рожи ее делят на 3 вида:
- Первичная–первый случай возникновения заболевания.
- Повторная–возникает обычно через какой-то период (год и более).
- Рецидивирующая–возникает периодически с неопределенными интервалами от нескольких недель до нескольких лет, с той же локализацией, что и предыдущая, и обычно связана с иммунодефицитными состояниями организма.
Классификация по распространению на теле:
- Локализованная – имеет четкий очаг локализации в пределах анатомической области тела (лица, ноги, спины).
- Распространенная – проявлена на нескольких близлежащих участках тела (например, одновременно на бедре и голени).
- Мигрирующая (ползучая) – после излечения на одном участке тела рецидив возникает на другом.
- Метастатическая – очаги локализации располагаются на удаленных друг от друга участках тела (например, лицо и голень).
Также могут встречаются смешанные формы. Особо неприятным является рожистое воспаление кожи лица. Оно причиняет не только физическое, но и моральное страдание из-за ухудшения внешнего вида больного.
По характеру проявления на кожных покровах:
- Эритематозная – наблюдается покраснение участка кожи, зуд, жжение и отечность.
- Эритематозно-буллезная – к предыдущим симптомам добавляется возникновение пузырьков с прозрачной жидкостью, которые потом растрескиваются, и заболевание переходит в следующую форму.
- Эритематозно-гемораргическая – на воспаленном участке появляются пятна подкожного кровоизлияния, которые причиняют больше дискомфорта и требуют больше времени на излечение.
- Эритематозно-буллезно-гемораргическая – самая тяжелая форма, при которой кожный участок поражается максимально глубоко.
Наибольшую опасность для пациента представляет последняя форма заболевания.
По тяжести протекания болезнь делится на 3 формы:
- Легкую – температура повышается незначительно, напоминая обычную простуду, длится недолго (1-3 дня) при этом поражается незначительный участок кожи чаще всего без глубоких структурных изменений (эритематозное проявление).
- Средней тяжести – лихорадка длится более 3-х дней, температура повышается значительно, возможны головные боли, боли в суставах и другие симптомы, напоминающие грипп, поражаются большие участки кожи.
- Тяжелую – лихорадка проявлена очень высокими температурами, длится более 5 дней, поражаются обширные участки тела с геморрагическими и буллезными проявлениями.
Халатное отношение к легкой стадии и отсутствие адекватного лечения приводит к прогрессированию недуга и возникновению тяжелых форм заболевания.
Поэтому при подозрении на рожистое воспаление необходимо срочно обратиться к врачу.
Какие части тела чаще всего поражает рожа
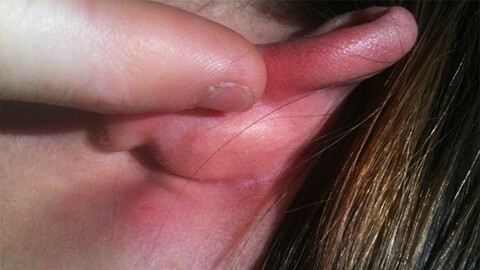
Рассмотрим на каких участках тела наиболее часто возникает воспалительный процесс:
- Ноги в районе голени. Из-за плохого кровообращения или недостаточного оттока лимфы в этой части тела возникают застойные явления, и происходит скопление инфекции. Поэтому рожистое воспаление ноги относится к наиболее распространенным его видам.
- Кожа лица и головы. Данной локализации способствуют застойные явления, вызванные ЛОР-заболеваниями.
- Туловище. Риск рожистого воспаления повышается в местах повышенной потливости и потертостей, а также на поверхности шрамов.
- Руки. Наиболее редко поражение, так как это самая подвижная часть человеческого тела, что препятствует возникновению застойных явлений.
Диагностика
Так как симптоматика рожистого воспалительного процесса ярко проявлена и специфична, врач может поставить даже при первичном осмотре, исходя из следующих симптомов:
- внезапное проявление болезни в виде лихорадочного состояния с признаками острой интоксикации организма;
- характерные кожные проявления;
- увеличение лимфоузлов;
- приглушенность сердечных тонов, учащенное сердцебиение;
- снижение давления.
Специальная лабораторная диагностика не нужна. Но для подтверждения диагноза следует обратить внимание на следующие параметры общего анализа крови:
- СОЭ, как при любом остром воспалительном процессе, более 20 мм/час;
- возросшее количество лейкоцитов;
- пониженное количество эритроцитов;
- пониженный гемоглобин, особенно при геморрагических проявлениях.
Также рекомендуется определить лабораторно штамм стрептококка, для подбора наиболее эффективной схемы лечения.
Рожистое воспаление кожи – лечение
Основной метод терапии этой болезни – медикаментозный.
Применяются такие препараты:
- Антибактериальные (антибиотики) – являются главным элементом терапии. Принимаются около 2-х недель.
- Противовоспалительные и жаропонижающие – необходимы для снижения лихорадки.
- Обезболивающие – используются, как местно, так и перорально.
- Противогистаминные – нужны для купирования аллергоподобных реакций в очаге воспаления.
- Нестероидные противовоспалительные препараты – для снижения интенсивности воспаления и обезболивания.
- Мази и кремы непосредственно в местах выраженных кожных повреждений.
- Антисептические повязки – необходимы при глубоком поражении кожи;
- Стероидные или иммуномодулирующие препараты – назначают при тяжелом течении болезни.
Чаще всего назначаются сразу несколько классов лекарств, так как для полного излечения необходим комплексный подход.

Для купирования острой фазы необходимо до 2-х недель. Но и после этого не следует прекращать лечение.
Кожа в местах, подвергавшихся воспалению, очень уязвима в ближайшие несколько недель, возможно ее шелушение. Ни в коем случае нельзя подвергать интенсивному воздействию солнечных лучей пострадавшие места минимум месяц после снятия острой фазы. Также необходимо дополнительное увлажнение специальными мазями и кремами для полного восстановления структуры кожи.
После прохождения острой фазы рекомендуется физиотерапия.
- ультрафиолетовое излучение – для угнетения роста стрептококков;
- электрофорез – для более эффективного введения препаратов;
- УВЧ – для улучшения лимфотока, кровообращения и местного иммунитета.
Изредка приходится прибегать к хирургическому методу лечения. Он становится необходим при глубоких поражениях кожных покровов.
Особое внимание следует уделить рецидивирующей роже. Лечение острой её фазы не отличается от лечения при первичном заболевании. После снятия острых симптомов необходим дополнительный курс для восстановления иммунитета и избавления от стрептококковой инфекции.
Лечение неосложненных форм заболевания проводится амбулаторно, под наблюдением лечащего врача. Тяжелое течение может потребовать госпитализации пациента.
Самолечение может быть смертельно опасным из-за вероятности тяжелых осложнений.
Осложнения
Рожистое воспаление относится к излечимым недугам, однако без адекватного лечения, и при сопутствующих заболеваниях, оно может приводить к тяжелым осложнениям.
Типичные виды осложнений при роже:
- Некроз – отмирание кожных покровов в местах поражения. Если некротизированные участки обширны, может понадобиться хирургическое вмешательство.
- Абсцесс – гнойное воспаление. Бывает при буллезной форме, проявляется в возникновении подкожных гнойных очагов. Обязательно их оперативное удаление.
- Флегмона – большой гнойный очаг. Также требует хирургического вмешательства.
- Гнойный флебит – образование гнойных очагов вокруг сосудов конечности. В результате давления на сосуд снижается кровоток, что приводит к кислородному голоданию окружающих тканей. Может стать причиной обширных некрозов.
- Сепсис – попадание большого количества стрептококков в кровоток. Смертельно опасное состояние.
- Поражения сердечной мышцы – возникает при попадании стрептококков в миокард.
- Гнойный менингит – если участок воспаления расположен на голове, и перешел в гнойную стадию, стрептококки могут попасть в спинной мозг и вызвать менингит.
- Ухудшение зрения – при локализации рожистых поражений в районе глаз из-за отечных явлений происходит нарушение увлажнения и кровоснабжения глазного яблока. Может привести к необратимому падению остроты зрения.
Риск осложнений значительно повышают следующие факторы:
- грибковые инфекции;
- сахарный диабет;
- лимфостаз;
- варикозное расширение вен;
- отеки различного происхождения;
- гиповитаминоз или истощение организма;
- иммунодефицит;
- сильная интоксикация организма.
Если есть хоть один из факторов риска, требуется более серьезное отношение к лечению и более внимательный контроль лечащего врача.
Профилактика осложнений и рецидивов
Заболевание имеет явно выраженную симптоматику. При обнаружении двух и более симптомов необходимо срочно обратиться к врачу и незамедлительно начать лечение. Строгое соблюдение рекомендаций и выполнение всех необходимых процедур позволит избежать осложнений.
Важно довести лечение до конца даже после устранения острых проявлений заболевания. Особенно важно не прекращать курс антибиотиков раньше установленного времени, так как это ведет к хронизации заболевания и выработке привыкания к данному виду антибактериальных препаратов – в следующий раз они могут оказаться для вас бесполезными.
Чтобы не случилось рецидива важно поддерживать хороший кровоток и лимфоток в местах воспаления, и следить за чистотой и сухостью кожных покровов.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Столбняк: причины появления, симптомы, диагностика и способы лечения.
Определение
Столбняк представляет собой опасное инфекционное заболевание, вызванное столбнячной палочкой Clostridium tetani. Эта бактерия отличается крайней устойчивостью в окружающей среде: ее споры сохраняют жизнеспособность годами, а при температуре 90°С – около двух часов. Вегетативные формы клостридий погибают через несколько минут в кипящей воде и в течение 3-6 часов после обработки антисептическими и дезинфицирующими средствами. Попадая в рану, бактерии начинают вырабатывать токсин, который оказывает влияние нервную систему, приводя к тяжелым мышечным спазмам и судорогам.
По мере развития болезни спазм мышц вызывает серьезные проблемы с дыханием и в конечном итоге может привести к летальному исходу.
Столбняком можно заразиться в любом уголке земного шара, однако больше всего случаев заражения отмечается в жарких странах с плохой санитарно-гигиенической обстановкой. В странах с умеренным климатом пик заболеваемости приходится на летне-осенний период.
Причины появления столбняка
Огромную роль в распространении инфекции играет отсутствие профилактической вакцинации населения.
Столбнячные палочки живут в почве. Путь заражения – контактный. Бактерии попадают в организм через раны, ссадины, при ожогах, обморожениях и т.д.
После попадания в рану бактерии начинают вырабатывать токсин, который проникает в отростки нервных клеток, вызывая спастические сокращения мышц и судороги.
В связи со способностью продолжительно существовать в виде спор в почве, водоемах, на предметах возбудитель столбняка может попасть с пылью и грязью в любые помещения и инфицировать любые поверхности, включая медицинские.
- раневой,
- послеоперационный,
- послеродовой,
- послеожоговый,
- после обморожения,
- постинъекционный,
- столбняк новорожденных.
- локальный (поражаются только близлежащие к ране мышцы),
- генерализованный (поражаются все мышцы организма).
По степени тяжести: легкая форма (от момента заражения до первых симптомов проходит около 3 недель), средняя форма (симптомы появляются спустя 2 недели с момента заражения), тяжелая (симптомы возникают через 9–15 дней с момента заражения), крайне тяжелая (инкубационный период длится всего 3-5 дней).
Симптомы столбняка
Первые симптомы появляются в среднем через 7–10 дней от момента заражения, в редких случаях заболевание может развиться и раньше.
Различают три классических симптома столбняка:
- боль в области раны и иногда подергивание близлежащих мышц;
- скованность мышц живота;
- болезненные спазмы тела, продолжающиеся в течение нескольких минут, как правило, вызванные незначительными явлениями - сквозняком, громким шумом, прикосновением, светом;
- головная боль;
- боль в спине и затылке;
- повышенная потливость.
При прогрессировании заболевания судороги распространяются на мышцы всего тела (опистотонус), больной для облегчения состояния принимает различные вынужденные позы - выгибается дугой, сгибается в сторону или застывает как столб (отсюда и произошло название болезни).
В тяжелых случаях судороги настолько сильны, что могут приводить к разрывам мышц и перелому костей.
Тяжелое течение заболевания сопровождается повышением температуры тела, снижением артериального давления, увеличением частоты сердечных сокращений.
Диагностика столбняка
Как правило, поставить точный диагноз удается на фоне клинической картины при наличии раны, указывающей на возможное заражение.
Лабораторная диагностика не проводится, поскольку присутствие антител в крови может указывать на вакцинацию в детстве. При столбняке нарастания титров антител не происходит, так как даже летальные дозы экзотоксина не вызывают иммунного ответа. Ликвор (спинномозговая жидкость) также остается неизмененным, несмотря на поражение нервной системы.
В отдельных случаях применяют бактериологические методы (микроскопию мазков-отпечатков, гистологическое исследование тканей, иссекаемых при хирургической обработке ран, посевы раневого отделяемого на питательные среды в анаэробных условиях), позволяющие обнаружить возбудитель в месте расположения раны. Однако выделить культуру возбудителя из раны удается лишь у 30% больных.
К каким врачам обращаться
При травме с нарушением целостности кожных покровов, обморожении или ожоге следует обратиться к врачу-травматологу или врачу-хирургу, который после осмотра, сбора анамнеза и жалоб направит больного к узким специалистам: врачу-инфекционисту, врачу-неврологу.
Лечение столбняка
Лечение больных столбняком проводится только в стационаре. При тяжелом течении заболевания больного госпитализируют в реанимационное отделение.
Для купирования судорог применяют миорелаксанты, нейролептики. В связи с нарушением глотания введение препаратов зачастую осуществляется внутримышечно или внутривенно.
При поражении дыхательных мышц может потребоваться искусственная вентиляция легких.
Обязательным является введение антистолбнячной сыворотки. Причем чем скорее она будет введена, тем больше вероятность нейтрализации токсина.
Хирургическое лечение заключается в обработке раны, удалении инородных тел, назначении антибактериальной терапии при подозрении на присоединение бактериальной инфекции и в целях предупреждения развития гнойного процесса. Зашивать рану нельзя, чтобы не допустить размножения противостолбнячной палочки, поскольку закрытая рана без доступа кислорода является благотворной средой для данной бактерии.
Особое внимание уделяется восполнению жидкости, обеспечению питания с достаточным количеством калорий, насыщенного витаминами и микроэлементами. При выраженном нарушении глотания питание осуществляется жидкими питательными смесями с помощью зонда - специальной тонкой трубки, которую вводят через нос в полость желудка.
Осложнения
Осложнения делятся на ранние, возникающие в самый разгар болезни, и поздние, которые могут оставаться после выздоровления.
К ранним осложнениям относятся:
- Инфекции органов дыхания (бронхит, пневмония) - возникают в результате нарушения вентиляции легких, связанного с мышечным спазмом и длительным постельным режимом.
- Инфаркт миокарда – отмечается при тяжелом и крайне тяжелом течении столбняка, поскольку сердечная мышца, как и остальные мышцы организма, может подвергаться воздействию столбнячного токсина. Токсин особенно опасен для пожилых людей и пациентов с заболеваниями сердечно-сосудистой системы.
- Сепсис представляет собой системную воспалительную реакцию в ответ на попадание микроорганизмов в кровоток. Опасность сепсиса состоит в том, что воспалительный процесс затрагивает все органы и системы организма, нарушая их правильную работу, и в ряде случаев может привести к летальному исходу. Лечение сепсиса требует одновременного назначения нескольких внутривенных антибиотиков, постоянного контроля лабораторных показателей крови, пульса, артериального давления, температуры тела, мочеиспускания.
- Переломы костей, вывихи, разрывы мышц характерны для крайне тяжелого течения столбняка.
- Деформация позвоночника.
- Контрактуры мышц и суставов - состояние, при котором мышца или сустав сохраняют ограничение, скованность в движении даже после излечения от основного заболевания.
- Нарушение ритма сердца.
- Временный паралич черепных нервов, самым частым проявлением которого является нарушение функции глотания, двоение в глазах, птоз (опущение) века.
Плановая профилактики включает вакцинацию, которая проводится с рождения ребенка.
В России курс вакцинации против столбняка состоит из 3 прививок АКДС (в возрасте 3, 4,5 и 6 месяцев) и однократной ревакцинации в возрасте 18 месяцев. Далее ревакцинация проводится в 6–7 лет и в 14 лет вакциной АДС-М анатоксином. Последующие ревакцинации проводятся через каждые 10 лет.
Все прививки должны быть внесены в прививочные сертификаты. Полный курс прививок обеспечивает защиту у 95–100% привитого населения.
Экстренную профилактику необходимо проводить у непривитых или неправильно привитых людей при получении любых механических повреждений кожных покровов. Для этого как можно раньше (допустимо до 20 дня с момента травмы) вводят противостолбнячную сыворотку. Перед ее введением проводят пробу с разведенной сывороткой: если диаметр покраснения менее 1 см — проба отрицательная, если 1 см и более — положительная. При отрицательной пробе вводят сыворотку подкожно в наружную поверхность плеча или подлопаточную область. При положительной пробе введение сыворотки противопоказано. В этом случае вводят иммуноглобулин человека.
- Инфекционные болезни: национальное руководство / Под ред. Н.Д. Ющука, Ю.Я. Венгерова. - М.: ГЭОТАР-Медиа, 2009. С. 521–529.
- Рюмин А.М., Соболевская О.Л., Корочкина О.В., Волский Н.Е., Михайлова Е.А., Отмахова И.А., Собчак Д.М., Хряева О.Л. Случай столбняка легкого течения: тактические особенности ведения // Нижегородская государственная медицинская академия. 2017. С. 98–100.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Слабая эрекция: причины, диагностика, при каких заболеваниях возникает, способы лечения.
Определение
Слабая эрекция, или эректильная дисфункция – это неспособность достижения и поддержания эрекции, необходимой для удовлетворения сексуального партнера. Нарушение эрекции выражается в невозможности увеличения объема полового члена, его отвердения и выпрямления, достаточного для совершения полового акта до эякуляции.
Разновидности эректильной дисфункции
Психогенная эректильная дисфункция развивается под влиянием стрессов, переутомления, сексуальных фобий, депрессии, эмоциональных конфликтов, при отсутствии влечения к половому партнеру. Для психогенной формы характерно внезапное ослабление эрекции во время полового акта при сохранении спонтанных и мастурбационных эрекций.
Органическая эректильная дисфункция (неврогенная, гормональная, артериальная, кавернозная, ятрогенная) – следствие заболеваний сосудов, нарушения эндокринной деятельности и нервной регуляции.
Наблюдается также смешанная эректильная дисфункция, причина которой заключается в органических и психических нарушениях.
Отдельно следует рассматривать медикаментозную эректильную дисфункцию, обусловленную воздействием лекарственных препаратов.
Возможные причины эректильной дисфункции
Эрекция – это процесс, возможность которого определяется множеством факторов. Только сочетание полового влечения (либидо), процессов нервной проводимости, гормональной регуляции и сосудистого тонуса может обеспечить полноценную эрекцию.
Схематично возникновение эрекции можно описать следующим образом. При сексуальном возбуждения мозг воздействует на нервные окончания и гормональную систему. Под влиянием нервных импульсов происходит расширение артерий и сужение вен полового органа. Кровь наполняет ткани полового члена, которые подобны губке, и обеспечивает эрекцию. Исходя из этой схемы, становится понятно, что слабая эрекция может быть следствием нарушения любой составляющей этого процесса.
Установлено достаточно большое число лекарственных средств, отрицательно влияющих на половое возбуждение и возможность совершения полового акта. К ним относятся препараты для лечения диабета и сердечно-сосудистых заболеваний, антидепрессанты, нейролептики и др. При назначении любых лекарств пациент может расспросить врача о побочных эффектах, а при появлении соответствующих симптомов поставить врача в известность, чтобы иметь возможность изменить лечение.
Слабая эрекция во многом обусловлена неправильным образом жизни мужчины. При наличии вредных привычек (употребление алкоголя, курение) а также при малоподвижном образе жизни, длительном воздержании от половых контактов кровообращение в области малого таза ухудшается, что приводит к нарушению эректильной функции.
При каких заболеваниях наблюдается слабая эрекция
Заболевания сосудов. Поражение сосудов, которое может приводить к эректильной дисфункции, в значительной степени связано с артериальной гипертензией. Почти в половине случаев страдающие артериальной гипертензией отмечают эпизоды слабой эрекции. Причина этого заключается в снижении эластичности сосудов, их просвета и постепенном образовании атеросклеротических бляшек, что в сумме приводит к уменьшению притока крови к половому члену.
Достаточно часто вместе с эректильной дисфункцией развивается ишемическая болезнь сердца, поскольку изменения сосудистой стенки коронарных и пенильных сосудов (сосудов полового члена) происходят синхронно.
Некоторые врачи считают, что слабость эрекции должна служить для мужчины сигналом к проверке состояния сердца.
Еще одной причиной слабости эрекции у мужчин-гипертоников является воздействие некоторых гипотензивных лекарств. Однако следует знать, что не все гипотензивные средства ослабляют эрекцию, очень важно подобрать правильную терапию, которая будет способствовать рациональному лечению. Возможные нежелательные явления при приеме лекарств необходимо обсуждать с лечащим врачом.
Почти у половины мужчин с сахарным диабетом отмечается ослабление эрекции. Частота развития этого осложнения увеличивается с возрастом пациента и длительностью заболевания. Сахарный диабет не только вызывает склерозирование крупных и мелких сосудов, но и приводит к поражению периферических нервов вследствие высокого уровня глюкозы в крови. Еще одним фактором патологического влияния сахарного диабета служит изменение гормонального фона – снижение уровня тестостерона (мужского полового гормона).
Низкий уровень тестостерона может быть обусловлен и другими причинами – например, так называемым мужским климаксом или гипогонадизмом (функциональной недостаточностью яичек).
Хроническая почечная недостаточность приводит к ухудшению половой функции более чем у 50% пациентов. Во многом это обусловлено психосоциальным стрессом, который неизбежен у таких больных. Кроме того, причиной эректильной дисфункции может быть токсическое воздействие уремии (повышенного количества метаболитов азота в крови, которые в норме выводятся почками), атеросклероз и венозная недостаточность полового члена. У мужчин при хронической почечной недостаточности отмечается также изменение гормонального фона – уменьшение уровня тестостерона на фоне увеличения женских половых гормонов: эстрадиола, фолликулостимулирующего, лютеинезирующего гормонов и пролактина. Анемия (снижение уровня красных клеток крови, которые переносят кислород и питательные вещества к тканям), как сопутствующий фактор при хронической почечной недостаточности, также оказывает негативное действие на эрекцию.
Ослабление эрекции отмечается у пациентов с хронической обструктивной болезнью легких, ожирением, язвенной болезнью двенадцатиперстной кишки, жировым перерождением печени.
Поражения центральной нервной системы (болезнь Паркинсона, болезнь Альцгеймера, цереброваскулярная болезнь, рассеянный склероз, травмы и опухоли головного и спинного мозга). В механизме эрекции задействованы почти все звенья центральной нервной системы, поэтому повреждение на любом ее уровне ослабляет эрекцию или делает ее невозможной. Кроме того, участие центральной нервной системы в психической составляющей эрекции (мысли сексуального характера, половое влечение) также делает ее неотъемлемой частью полового акта.
Травмы промежности и операции на органах малого таза. Слабая эрекция встречается как осложнение после операций на прямой кишке, мочевом пузыре или предстательной железе. Травмы в области половых органов могут вызывать склерозирование кавернозных тел полового члена. Этот процесс сопровождается замещением эластичных пещеристых тел полового члена плохо растяжимой соединительной тканью, которая препятствует кровенаполнению и увеличению полового члена. К этому осложнению могут также привести приапизм (длительная и не связанная с половым возбуждением эрекция) или частые затянутые половые акты.
При простатите эректильная дисфункция обусловлена гипотестостеронемией (низким уровнем тестостерона), циркуляторными расстройствами и, безусловно, психологическими факторами – боль во время эякуляции (семяизвержения), преждевременная эякуляция приводят к ожиданию неудачи во время полового акта.
Психогенные факторы. Существует множество причин, негативно воздействующих на психологическое состояние человека и половое возбуждение: усталость, стресс, депрессия, страх перед невозможностью совершить половой акт – все эти факторы обусловливают эректильную дисфункцию.
Во многих случаях психологические факторы могут сопутствовать органическим нарушениям, что затрудняет постановку правильного диагноза.
Диагностика и обследования при эректильной дисфункции
Для диагностики заболевания, которое обусловливает слабую эрекцию, необходим детальный опрос пациента, в ходе которого могут быть выявлены психологические причины эректильной дисфункции.
Обычно врач просит заполнить анкету сексуального здоровья. Анализируя ответы пациента, можно предположить наличие эректильной дисфункции и ее выраженность.
Физикальное обследование пациентов со слабой эрекцией включает оценку пульсации артерий, оценку чувствительности в генитальной зоне, в области промежности и нижних конечностей, а также оценку грудных желез, пениса и яичек.
Для гипогонадизма характерны небольшие по размеру яички, гинекомастия, недостаточное оволосение тела.
Для исключения сахарного диабета, ожирения, атеросклероза врач может дать направление на биохимические исследования крови:
Синонимы: Анализ крови на гликированный гемоглобин. Glycohemoglobin; HbA1c; Hemoglobin A1c; A1c; HgbA1c; Hb1c. Краткая характеристика определяемого вещества Гликированный гемоглобин Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, со.
Читайте также:

