Что такое зерновая чесотка
Обновлено: 23.04.2024
Трудно представить практического врача, не сталкивающегося в своей повседневной работе с чесоткой. Дерматологам приходится помнить о ней практически ежедневно, проводя дифференциальный диагноз между различными зудящими дерматозами. И при этом регистрация чесотки (по разным, но вполне понятным причинам) остается недостаточной.
Несмотря на многочисленные публикации, посвященные современному состоянию проблемы чесотки (3, 5—8,10), часть врачей не связывают особенности паразитирования чесоточного клеща Sarcoptes scabiei с клиникой заболевания.
Чесоточный ход—симптом, который отличает чесотку от других дерматозов и позволяет практически всегда правильно диагностировать заболевание. Жизненный цикл чесоточного клеща делится на 2 части: кратковременную накожную и длительную внутрикожную, представленную топически разобщенными репродуктивным и метаморфическим периодами. В ходе репродуктивного периода самка откладывает яйца в прогрызаемом ею чесоточном ходе. Вылупляющиеся личинки выходят на поверхность кожи через отверстия, проделанные самкой над местом каждой кладки, и внедряются в волосяные фолликулы и под чешуйки эпидермиса. Здесь протекает их метаморфоз (линька): через стадии прото- и телеонимфы образуются взрослые особи. Самки и самцы нового поколения выходят на поверхность кожи, где происходит спаривание. Дочерние самки мигрируют на кисти, запястья и стопы, внедряются в кожу и сразу начинают прокладывать ходы и класть яйца, Преимущественная локализация чесоточных ходов на этих местах обусловлена самой большой здесь толщиной рогового слоя (в сравнении с остальными слоями эпидермиса), вследствие чего личинки успевают вылупиться, а не отторгаются вместе с роговыми чешуйками. Установлено, что участки кожи, где располагаются чесоточные ходы, имеют пониженную температуру, а волосяной покров там отсутствует или минимален. В редких случаях (за счет механического прижатия) внедрение самок возможно в кожу других участков кожного покрова: ягодиц, аксилярных областей, живота и др. Клинически это соответствует скабиозной лимфоплазии кожи (СЛК).
Другой стереотип — оценка СЛК (возникающей в период инвазионного процесса в результате заселения клещами различных участков кожного покрова) в качестве постскабиозной лимфоплазии кожи, возникновение и длительное персистиро-вание которой многие врачи связывают не с самой чесоткой, а с проведенной терапией.
Клиническое и паразитологическое обследование более 1000 больных чесоткой показало, что СЛК всегда возникает под чесоточными ходами во время болезни. Ходы в этих случаях приурочены к сильно зудящим лентикулярным папулам, на поверхности которых часто имеется крупная кровянистая корочка как результат механического расчесывания. Наличие чесоточных ходов в роговом слое лентикулярных папул подтверждено путем соскоба с последующим микроскопированием в молочной кислоте. Во всех случаях обнаружены самки, яйца, личинки, опустевшие яйцевые оболочки, экскременты. Количество паразитарных элементов в таких ходах вдвое выше, чем в типичных ходах (на кистях, запястьях и стопах): в среднем соответственно 20—22,7 и 6,2— 12,9. Отмечены высокая гибель зародышей в таких ходах и забитость ходов экскрементами клещей. СЛК не встречается в типичных местах локализации чесоточных ходов, но преобладает на мошонке (частота встречаемости и индекс обилия — соответственно 61% и 1,6), половом члене (54% и 1,1), ягодицах (44% и 1,4), локтях (30% и 0,8). Реже СЛК выявляется в подмышечных областях (19% и 0,3) и на молочных железах у женщин (16% и 0,4), крайне редко — на животе, в паховой и подвздошных областях, на бедрах и груди. Гистологическое исследование биоптатов с участков СЛК показало, что до и после лечения они практически не различаются. В дерме обнаружены переполнение сосудов кровью и выраженный периваскулярный инфильтрат из лимфоцитов, гистиоцитов, эозинофилов. В гистологических препаратах, взятых до лечения, число эозинофилов было значительно меньше, чем после специфической терапии. Длительность персистирования СЛК (2—6 мес) не зависит от локализации на теле больного, но коррелирует с числом СЛК и особенно зависит от сохранения или удаления содержимого чесоточного хода из рогового слоя эпидермиса. Соскоб последнего с поверхности скабиозной папулы способствовал ее более быстрому разрешению (9). Изложенное свидетельствует о том, что СЛП является своеобразным вариантом течения чесотки; при ведении таких больных необходим индивидуальный подход.
И последнее: при чесотке не бывает рецидивов, поэтому постановка такого диагноза неосновательна. Во-первых, в жизненном цикле чесоточного клеща нет латентных, длительно переживающих стадий; во-вторых — отсутствует стойкий иммунитет. Причиной возобновления заболевания чаще являются реин-вазия от непролеченных контактных лиц в очаге или вне его, а также недолеченность больного в связи с несоблюдением схем лечения (применение заниженных концентраций препаратов, частичная обработка кожного покрова, сокращение продолжительности курса терапии).
- определение спектра лечебных и диагностических услуг, оказываемых больным чесоткой;
- определение формулярных статей лекарственных средств, применяемых для лечения чесотки;
- разработка алгоритмов диагностики и лечения чесотки;
- установление единых требований к порядку профилакти ки, диагностики и лечения больных чесоткой;
- унификация расчетов стоимости медицинской помощи, разработки базовых программ ОМС и тарифов на меди цинские услуги и оптимизации системы взаиморасчетов между территориями за оказанную больным чесоткой ме дицинскую помощь;
- контроль объемов, доступности и качества медицинской помощи, оказываемой пациенту в медицинском учреждении и на территории в рамках государственных гарантий обеспечения населения бесплатной медицинской помощью.
Клинические критерии диагностики чесотки (выявляются при установлении жалоб больного и при его осмотре):
Эпидемиологические критерии диагностики чесотки (выявляются при сборе анамнезе, осмотре контактных лиц и соответствующих коллективов):
- Наличие зудящего дерматоза у одного или нескольких членов семьи.
- Наличие зудящего дерматоза среди членов инвазионно- контактного коллектива (общежитие, детский сад, интернат, оздоровительный лагерь, детский дом, казарма и т.п.).
- Возникновение заболевания после тесного телесного контакта в постели, в том числе полового, в вечернее и ночное время (суточный ритм активности возбудителя).
- Последовательное появление новых больных в очаге.
- Реализация непрямого пути заражения только при нали чии нескольких больных в очаге или высоком паразитарном ин дексе (число чесоточных ходов) у одного больного, что часто наблюдается при норвежской чесотке.
- Возможность заражения через предметы, которыми не прерывно пользуется большой поток людей (шкафы в банях, ма трацы в поездах, спальные мешки на туристских базах и т.п.).
- Улучшение состояния после самолечения одним из про тивочесоточных препаратов.
Лабораторные критерии
Клинические и эпидемиологические данные должны быть подтверждены обязательным обнаружением возбудителя чесотки одним из перечисленных выше методов.
Лечебные критерии диагностики
В исключительных случаях, особенно при чесотке без ходов, когда поиск возбудителя в фолликулярных папулах и везикулах требует высокого профессионализма, одним из диагностических критериев чесотки может быть лечение ex juvantibus. В этом случае терапия проводится одним из противочесоточных препаратов по установленной схеме. Исчезновение зуда после 1-й обработки и разрешение высыпаний к концу недели являются диагностическим критерием наличия у больного чесотки.
Отождествление в ОС перметрина с медифоксом дало возможность производителям педикулоцидных препаратов (акромед, ниттифор, веда-2) на основе перметрина незаконно рекламировать их в интернете для лечения чесотки. При этом совершенно не учитывается, что экспозиция педикулоцидов на коже не превышает 10—30 мин и площадь обрабатываемых участков ограничивается только волосистой частью головы или областью лобка. Использование педикулоцидов на весь кожный покров в течение 8—12 ч чревато серьезными осложнениями. В интернете для лечения чесотки стали рекламировать препараты на основе перметрина, применяемые для уничтожения моли (рейд антимоль, армоль, зитол), бытовых насекомых (амизоль, первит), сельскохозяйственных вредителей (канон плюс), летающих насекомых (арзоль-Л). Назначая средства на основе перметрина, врач должен подчеркнуть, что таким препаратом является только медифокс, а самолечение с использованием интернет-ресурсов может привести к серьезным последствиям.
Совершенно непонятно, как в ОС для лечения чесотки попал препарат ниттифор. Его действующим веществом является перметрин. Ниттифор разработан и официально утвержден для лечения педикулеза. Он наносится на ограниченные участки кожного покрова, и его экспозиция на коже не должна превышать 40 мин.
Подводя итог сказанному, можно заключить, что опыт применения ОС в лечебно-профилактических учреждениях России показал необходимость его доработки с учетом предложений и замечаний, поступающих от специалистов и практикующих врачей.
ЛИТЕРАТУРА
1. Гладько В.В., Соколова ТВ., Рязанцев И.В. Организация помощи военнослужащим, больным чесоткой, в ВМУ МО РФ / Методические рекомендации для врачей войскового звена медицинской службы МО РФ. — М., 2004. — 63 с.
2. Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка / Методические рекомендации для врачей. — М., 1992. — 20 с.
3. Ланге А.Б., Соколова Т.В. Паразитизм чесоточного зудня Sarcoptes scabiei (L.) (Acariformes, Sarcoptidae) // Паразитология. — 1992. — №4. — С. 281—295.
4. Соколова Т.В., Федоровская РФ., Ланге А.Б. Чесотка. — М.: Медицина. — 1989. — 175 с.
5. Соколова Т.В. Новое в этиологии, эпидемиологии, клинике, диагностике, лечении и профилактике чесотки (лекция) // Рос. журн. кожн. и венерич. болезней. — 2001. — №1. — С.27—39.
6. Соколова Т.В. Чесотка: современное состояние проблемы // Consilium Medicum. — 2002. — Т. 4. — №5. — С. 244—248.
7. Соколова Т.В. Чесотка // Consilium Provisorum. — 2002. — №6. — С.15—19.
8. Соколова ТВ., Лопатина Ю.В. Паразитарные дерматозы: Чесотка и крысиный клещевой дерматит. — М.: Бином.—2003. — 121 с.
9. Соколова Т.В., Гладько В,В., Рязанцев И.В. Чесоточный клещ Sarcoptes scabiei и доброкачественная лимфоплазия кожи // Рос. журн. кожн. и венерич. болезней. — 2004. — №5. — С.25—30.
10. Справочник по кожным и венерическим болезням / Под общ, ред. проф. И.Ю, Быкова. — Изд. 2-е дополненное. — М„ 2005, — 292 с.
Зерновая чесотка (лат. scabies ventricosa ; pyemotosis; син.: чесотка матрасная, чесотка соломенная, чесотка ячменная, пиемотоз) — акариаз из группы акародерматитов, характеризующийся зудящими уртикарно-везикулёзными и эритематозно-папулёзными высыпаниями и крупными пузырями, часто с мелкими везикулами на их поверхности, аллергическим кашлем и спазмами.
Содержание
Этиология и эпидемиология
Возбудители — пузатый клещ Pyemotes (Pediculoides) ventricosus, клещ Херфси Pyemotes herfsi и соломенный клещ Pyemotes tritici, и редко Pyemotes beckeri (род Pyemotes, семейство Acaroidea, отряд Acariformes, класс Arachnida, тип Arthropoda, царство Animalia) — паразиты домашних пчёл и других насекомых; кусая человека вызывают зерновую чесотку.
Pyemotes ventricosus паразитирует на личинках насекомых, в том числе вредителей зерновых культур. Тело неполовозрелой самки удлинённое (до 0,2 мм). Молодые самки пузатого клеща желтоватого цвета, продолговатые, размером 223 х 80 мкм, после питания они становятся шаровидными — 1 — 1,5 мм в диаметре. Самцы размером 164 х 90 мкм. Оптимальная температура для развития клеща 25 °С. Самки живородящие. Самка отрождает 200—300 клещей, проходящих всё развитие в её теле, отчего задняя его часть становится шарообразной.
Зерновую чесотку впервые описал Шамберг (J. F. Schamberg, 1901).
Патогенез при инвазии Pyemotes ventricosus
Клиническая картина зерновой чесотки характеризуется возникновением на коже туловища и шеи высыпаний в виде крупных волдырей с пузырьками и пустулами на их поверхности, напоминающих иногда многоформную экссудативную эритему. Вследствие сильного зуда и расчесов нередко присоединяется пиококковая инфекция и развивается пиодермия, что может сопровождаться лихорадкой, недомоганием, слабостью. В крови нередко обнаруживают лейкоцитоз и эозинофилию [1] .
Пиемотозный дерматит встречается преимущественно на спине, животе и сгибателей стороны предплечья. На месте укуса могут появиться пятнисто-пузырьковые высыпания, склонные к пустулизации.
При поражении пузатым клещом Pyemotes ventricosus у лиц, работающих с пораженными продуктами, а также у пчеловодов клещ при попадании на кожу вызывает папулёзную и пустулёзную эритему, сопровождающуюся сильным зудом, жжением, болями в области суставов, приступами астмы, умеренной лихорадкой [2] , иногда наблюдается озноб, недомогание. Симптомы заболевания появляются на 2-4-й день после заражения и продолжаются 5—14 дней. Клещ передается от человека к человеку. Его обнаруживали в мокроте людей с заболеванием органов дыхания. Возникают аллергический кашель и спазмы. Возможны хрипы, насморк. Pyemotes ventricosus могут вызывать бронхиальную астму у работников, работающих с зерном (см. Акариаз легочный). Болезнь развивается в жаркую, сухую погоду, иногда принимает эпидемический характер течения.
Возможны признаки поражения ЖКТ — боль в области желудка, диарея и анорексия (см. Кишечный акариаз).
Болезнь сопровождается сильным зудом и жжением, головными болями, тошнотой, образованием множества красноватых узелков на теле человека. Возникает крапивница, бессонница. На месте укусов клещей образуются крупные волдыри, в центре которых формируются пузырьки, быстро превращающиеся в пустулы, напоминая проявления ветряной оспы или эритемы многоформной экссудативной. Высыпания чаще локализуются на коже туловища и шеи, беспокоит сильный зуд. Через 1-2 недели процесс регрессирует.
В отличие от чесоточных клещей — пузатые клещи не внедряются в кожу, а лишь прокусывают её, сосут кровь и отпадают, поэтому, как правило, на теле не обнаруживаются. Сыпь появляется спустя приблизительно 12 часов после нападения и сопровождается тяжёлым зудом.
Другие виды Pyemotes


Самец пузатого клеща без питания живет 24 ч, самка — 36 ч (питающаяся — 38 дней).
Вспышки зерновой чесотки известны во многих странах, она возникает у работников сельского хозяйства, грузчиков, кладовщиков и др. Известен случай массового заражение в больницах [4] .
Pyemotes tritici кусает людей на открытом воздухе в пределах или вблизи лесных массивов. Могут кусать, при контакте соломой, сеном, травами, листьями, семенами. Отмечаются также случаи дерматита, вызванного Pyemotes tritici у лошадей и людей с ними связанных.
Возбудители обитает в зерне, соломе, траве, хлопке, в пыли мучных мешков, залежалых зерновых продуктах и таре. На кожу человека клещ попадает при контакте с инфицированным зерном, реже с пылью. Возможен перенос ветром этих клещей на человека. В городских условиях, клещ паразитирует на домашних насекомых, таких как жук Anobium punctatum. Случались вспышки заболеваний пиемотозом, например во Франции [5] , Остине [6] .
Pyemotes tritici у работающих с зерном вызывают многочисленные уртикарные папулы увенчанные пузырьками локализованными на предплечьях, шее, вокруг талии и в паху. Эти клещи могут вызвать эпидемии дерматита при уборке и послеуборочной операций с соломой, сеном или некоторым зерном. Укусы вызывают сыпь, дерматит, зуд, потливость, лихорадку, головную боль и даже рвоту в тяжёлых случаях.
Pyemotes beckeri встречаются редко и вызывает дерматит [7] .
Pyemotes hughesi может вызвать уринарный акариаз [8] .
Лечение зерновой чесотки
Дифференциальный диагноз проводят с крапивницей (при которой обычно не наблюдают везикул и пустул), ветряной оспой, тромбидиазом, чесоткой (отсутствие чесоточных ходов, локализация уртикарных элементов с везикулопустулами на поверхности) и другими дерматитами [9] .
Лечение симптоматическое: тёплые ванны со слабым раствором перманганата калия или гидрокарбоната натрия (ванны с крахмалом, ванны с пищевой содой, ванны с марганцовокислым калием), местные средства (болтушки, кремы, мази), содержащие 2-3% ментола, анестезина, 5-10% серная мазь. Для уменьшения зуда prednisone (0.5 mg/kg). Важно устранение контакта с клещами и их прокормителями.
Профилактика заключается в дезинсекции объектов, где обнаружены клещи. При работе с зерном, заражёнными пчёлами, открытые участки тела обрабатывают 2-4% раствором питьевой соды, принимают душ [10] .
Литература
Пиемотоз пчёл
Пузатый клещ (P. ventricosus) и клещ Херфси (P. herfsi) паразитируют и на медоносных пчелах, вызывая пиемотоз.
В РФ это заболевание встречается на Поволжье и в Западной Сибири.
Питание клещей на открытом 4—5-дневном расплоде пчёл приводит к гибели личинки. Клещ может инокулировать в тело личинок бактерии, приводящие к их гибели и загниванию. В ячейках можно обнаружить загнившую массу, которая из-за большого количества шаровидных клещей как бы посыпана пылью. На одной личинке могут паразитировать от 3 до 40 самок клеща. Обычно расплод гибнет по краю рамки. Клещи Херфси вызывают закупорку ротового аппарата взрослых пчёл, которые гибнут от голода. У взрослых пчёл клещи проникают в межсегментные перегородки и сосут гемолимфу. В период зимовки отмечают беспокойство пчёл, понос, гибель отдельных семей [11] .
Из семей удаляют соты с пораженным расплодом и перетапливают их на воск. Пчёл пересаживают в чистый улей. Гнезда сокращают и утепляют. Для профилактике необходимо не ставить ульи рядом с зернохранилищами.
Трудно представить практического врача, не сталкивающегося в своей повседневной работе с чесоткой. Дерматологам приходится помнить о ней практически ежедневно, проводя дифференциальный диагноз между различными зудящими дерматозами. И при этом регистрация чесотки (по разным, но вполне понятным причинам) остается недостаточной.
Несмотря на многочисленные публикации, посвященные современному состоянию проблемы чесотки (3, 5—8,10), часть врачей не связывают особенности паразитирования чесоточного клеща Sarcoptes scabiei с клиникой заболевания.
Чесоточный ход—симптом, который отличает чесотку от других дерматозов и позволяет практически всегда правильно диагностировать заболевание. Жизненный цикл чесоточного клеща делится на 2 части: кратковременную накожную и длительную внутрикожную, представленную топически разобщенными репродуктивным и метаморфическим периодами. В ходе репродуктивного периода самка откладывает яйца в прогрызаемом ею чесоточном ходе. Вылупляющиеся личинки выходят на поверхность кожи через отверстия, проделанные самкой над местом каждой кладки, и внедряются в волосяные фолликулы и под чешуйки эпидермиса. Здесь протекает их метаморфоз (линька): через стадии прото- и телеонимфы образуются взрослые особи. Самки и самцы нового поколения выходят на поверхность кожи, где происходит спаривание. Дочерние самки мигрируют на кисти, запястья и стопы, внедряются в кожу и сразу начинают прокладывать ходы и класть яйца, Преимущественная локализация чесоточных ходов на этих местах обусловлена самой большой здесь толщиной рогового слоя (в сравнении с остальными слоями эпидермиса), вследствие чего личинки успевают вылупиться, а не отторгаются вместе с роговыми чешуйками. Установлено, что участки кожи, где располагаются чесоточные ходы, имеют пониженную температуру, а волосяной покров там отсутствует или минимален. В редких случаях (за счет механического прижатия) внедрение самок возможно в кожу других участков кожного покрова: ягодиц, аксилярных областей, живота и др. Клинически это соответствует скабиозной лимфоплазии кожи (СЛК).
Другой стереотип — оценка СЛК (возникающей в период инвазионного процесса в результате заселения клещами различных участков кожного покрова) в качестве постскабиозной лимфоплазии кожи, возникновение и длительное персистиро-вание которой многие врачи связывают не с самой чесоткой, а с проведенной терапией.
Клиническое и паразитологическое обследование более 1000 больных чесоткой показало, что СЛК всегда возникает под чесоточными ходами во время болезни. Ходы в этих случаях приурочены к сильно зудящим лентикулярным папулам, на поверхности которых часто имеется крупная кровянистая корочка как результат механического расчесывания. Наличие чесоточных ходов в роговом слое лентикулярных папул подтверждено путем соскоба с последующим микроскопированием в молочной кислоте. Во всех случаях обнаружены самки, яйца, личинки, опустевшие яйцевые оболочки, экскременты. Количество паразитарных элементов в таких ходах вдвое выше, чем в типичных ходах (на кистях, запястьях и стопах): в среднем соответственно 20—22,7 и 6,2— 12,9. Отмечены высокая гибель зародышей в таких ходах и забитость ходов экскрементами клещей. СЛК не встречается в типичных местах локализации чесоточных ходов, но преобладает на мошонке (частота встречаемости и индекс обилия — соответственно 61% и 1,6), половом члене (54% и 1,1), ягодицах (44% и 1,4), локтях (30% и 0,8). Реже СЛК выявляется в подмышечных областях (19% и 0,3) и на молочных железах у женщин (16% и 0,4), крайне редко — на животе, в паховой и подвздошных областях, на бедрах и груди. Гистологическое исследование биоптатов с участков СЛК показало, что до и после лечения они практически не различаются. В дерме обнаружены переполнение сосудов кровью и выраженный периваскулярный инфильтрат из лимфоцитов, гистиоцитов, эозинофилов. В гистологических препаратах, взятых до лечения, число эозинофилов было значительно меньше, чем после специфической терапии. Длительность персистирования СЛК (2—6 мес) не зависит от локализации на теле больного, но коррелирует с числом СЛК и особенно зависит от сохранения или удаления содержимого чесоточного хода из рогового слоя эпидермиса. Соскоб последнего с поверхности скабиозной папулы способствовал ее более быстрому разрешению (9). Изложенное свидетельствует о том, что СЛП является своеобразным вариантом течения чесотки; при ведении таких больных необходим индивидуальный подход.
И последнее: при чесотке не бывает рецидивов, поэтому постановка такого диагноза неосновательна. Во-первых, в жизненном цикле чесоточного клеща нет латентных, длительно переживающих стадий; во-вторых — отсутствует стойкий иммунитет. Причиной возобновления заболевания чаще являются реин-вазия от непролеченных контактных лиц в очаге или вне его, а также недолеченность больного в связи с несоблюдением схем лечения (применение заниженных концентраций препаратов, частичная обработка кожного покрова, сокращение продолжительности курса терапии).
- определение спектра лечебных и диагностических услуг, оказываемых больным чесоткой;
- определение формулярных статей лекарственных средств, применяемых для лечения чесотки;
- разработка алгоритмов диагностики и лечения чесотки;
- установление единых требований к порядку профилакти ки, диагностики и лечения больных чесоткой;
- унификация расчетов стоимости медицинской помощи, разработки базовых программ ОМС и тарифов на меди цинские услуги и оптимизации системы взаиморасчетов между территориями за оказанную больным чесоткой ме дицинскую помощь;
- контроль объемов, доступности и качества медицинской помощи, оказываемой пациенту в медицинском учреждении и на территории в рамках государственных гарантий обеспечения населения бесплатной медицинской помощью.
Клинические критерии диагностики чесотки (выявляются при установлении жалоб больного и при его осмотре):
Эпидемиологические критерии диагностики чесотки (выявляются при сборе анамнезе, осмотре контактных лиц и соответствующих коллективов):
- Наличие зудящего дерматоза у одного или нескольких членов семьи.
- Наличие зудящего дерматоза среди членов инвазионно- контактного коллектива (общежитие, детский сад, интернат, оздоровительный лагерь, детский дом, казарма и т.п.).
- Возникновение заболевания после тесного телесного контакта в постели, в том числе полового, в вечернее и ночное время (суточный ритм активности возбудителя).
- Последовательное появление новых больных в очаге.
- Реализация непрямого пути заражения только при нали чии нескольких больных в очаге или высоком паразитарном ин дексе (число чесоточных ходов) у одного больного, что часто наблюдается при норвежской чесотке.
- Возможность заражения через предметы, которыми не прерывно пользуется большой поток людей (шкафы в банях, ма трацы в поездах, спальные мешки на туристских базах и т.п.).
- Улучшение состояния после самолечения одним из про тивочесоточных препаратов.
Лабораторные критерии
Клинические и эпидемиологические данные должны быть подтверждены обязательным обнаружением возбудителя чесотки одним из перечисленных выше методов.
Лечебные критерии диагностики
В исключительных случаях, особенно при чесотке без ходов, когда поиск возбудителя в фолликулярных папулах и везикулах требует высокого профессионализма, одним из диагностических критериев чесотки может быть лечение ex juvantibus. В этом случае терапия проводится одним из противочесоточных препаратов по установленной схеме. Исчезновение зуда после 1-й обработки и разрешение высыпаний к концу недели являются диагностическим критерием наличия у больного чесотки.
Отождествление в ОС перметрина с медифоксом дало возможность производителям педикулоцидных препаратов (акромед, ниттифор, веда-2) на основе перметрина незаконно рекламировать их в интернете для лечения чесотки. При этом совершенно не учитывается, что экспозиция педикулоцидов на коже не превышает 10—30 мин и площадь обрабатываемых участков ограничивается только волосистой частью головы или областью лобка. Использование педикулоцидов на весь кожный покров в течение 8—12 ч чревато серьезными осложнениями. В интернете для лечения чесотки стали рекламировать препараты на основе перметрина, применяемые для уничтожения моли (рейд антимоль, армоль, зитол), бытовых насекомых (амизоль, первит), сельскохозяйственных вредителей (канон плюс), летающих насекомых (арзоль-Л). Назначая средства на основе перметрина, врач должен подчеркнуть, что таким препаратом является только медифокс, а самолечение с использованием интернет-ресурсов может привести к серьезным последствиям.
Совершенно непонятно, как в ОС для лечения чесотки попал препарат ниттифор. Его действующим веществом является перметрин. Ниттифор разработан и официально утвержден для лечения педикулеза. Он наносится на ограниченные участки кожного покрова, и его экспозиция на коже не должна превышать 40 мин.
Подводя итог сказанному, можно заключить, что опыт применения ОС в лечебно-профилактических учреждениях России показал необходимость его доработки с учетом предложений и замечаний, поступающих от специалистов и практикующих врачей.
ЛИТЕРАТУРА
1. Гладько В.В., Соколова ТВ., Рязанцев И.В. Организация помощи военнослужащим, больным чесоткой, в ВМУ МО РФ / Методические рекомендации для врачей войскового звена медицинской службы МО РФ. — М., 2004. — 63 с.
2. Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка / Методические рекомендации для врачей. — М., 1992. — 20 с.
3. Ланге А.Б., Соколова Т.В. Паразитизм чесоточного зудня Sarcoptes scabiei (L.) (Acariformes, Sarcoptidae) // Паразитология. — 1992. — №4. — С. 281—295.
4. Соколова Т.В., Федоровская РФ., Ланге А.Б. Чесотка. — М.: Медицина. — 1989. — 175 с.
5. Соколова Т.В. Новое в этиологии, эпидемиологии, клинике, диагностике, лечении и профилактике чесотки (лекция) // Рос. журн. кожн. и венерич. болезней. — 2001. — №1. — С.27—39.
6. Соколова Т.В. Чесотка: современное состояние проблемы // Consilium Medicum. — 2002. — Т. 4. — №5. — С. 244—248.
7. Соколова Т.В. Чесотка // Consilium Provisorum. — 2002. — №6. — С.15—19.
8. Соколова ТВ., Лопатина Ю.В. Паразитарные дерматозы: Чесотка и крысиный клещевой дерматит. — М.: Бином.—2003. — 121 с.
9. Соколова Т.В., Гладько В,В., Рязанцев И.В. Чесоточный клещ Sarcoptes scabiei и доброкачественная лимфоплазия кожи // Рос. журн. кожн. и венерич. болезней. — 2004. — №5. — С.25—30.
10. Справочник по кожным и венерическим болезням / Под общ, ред. проф. И.Ю, Быкова. — Изд. 2-е дополненное. — М„ 2005, — 292 с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Демодекоз – паразитарное кожное заболевание, которое вызывает клещ-железница (Demodex). Клещ размножается в волосяных фолликулах, сальных железах кожи и мейбомиевых железах (видоизмененных сальных железах, располагающихся по краю века) и поражает в основном кожу лица и наружных ушных раковин, хотя в редких случаях может мигрировать на кожу груди и спины. Питательной средой, необходимой для размножения клеща, служит кожное сало (себум).
Носителями клеща могут быть многие люди, но заболевание проявляется остро только при нарушении микробного биоценоза кожи и снижении иммунитета.
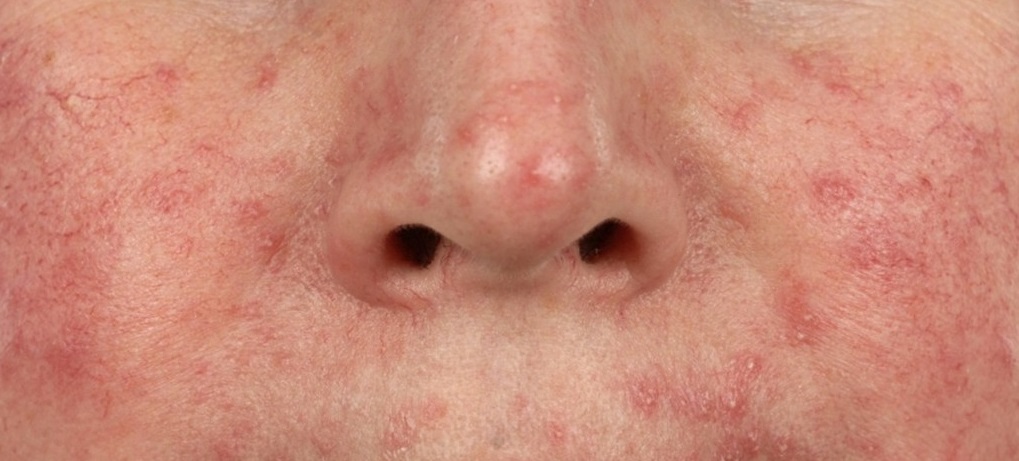
В таких случаях клещ начинает активно размножаться, в результате чего на коже формируются асимметричные шелушащиеся розовые пятна, телеангиэктазии, розовая или красная сыпь, на месте которой затем возникают пустулы (пузырьки с гноем) или везикулы (пузырьки с прозрачной жидкостью). Кожа в этих местах воспаляется, утолщается и покрывается мокнущими корочками. При отсутствии лечения поражение кожи может усиливаться, захватывая более глубокие слои.
Причины появления демодекоза
Клещ-железница относится к условно-патогенным организмам и у 90% людей входит в состав нормального микробного биоценоза кожи лица, при этом никак себя не проявляя. Активное размножение клеща становится возможным, если биоценоз нарушается, а местный иммунитет снижается. Чаще всего изменение микробной среды происходит вследствие различных кожных заболеваний (воспалительных, бактериальных), использования иммуносупрессантов (препаратов, снижающих иммунную защиту), например, местных стероидных мазей. Распространению демодекоза способствуют нарушения в работе нервной, сосудистой и эндокринной систем, заболевания желудочно-кишечного тракта, патологии обменных процессов.
Немаловажным фактором развития заболевания служит повышенное образование кожного сала и изменение его состава. Увеличение поверхностных липидов в составе себума приводит к усиленному размножению патогенной флоры, которая, в свою очередь, инициирует активность клеща. Гиперпродукция кожного сала возникает у женщин в период гормональной перестройки, а также в результате эндокринных заболеваний и генетической предрасположенности. Существенную роль в активизации клеща играет уровень инсоляции, влияющий на усиление продукции себума.
В жаркое время года регистрируется всплеск заболеваемости демодекозом, что связано с повышенной выработкой провоспалительных веществ из-за чрезмерного воздействия ультрафиолетовых лучей.
При наличии сопутствующих поражений кожи (акне, розацеа, перорального дерматита и т.д.), системных заболеваний (лейкоза, ВИЧ и др.) диагностируют вторичный демодекоз. Чаще всего он возникает у пациентов со значительно ослабленным иммунитетом. Иногда к вторичному демодекозу приводят терапия ингибиторами рецепторов эпидермального фактора роста, хроническая почечная недостаточность и УФ-воздействие. Заболевание может манифестировать в любом возрасте и характеризоваться значительной площадью поражения и выраженностью симптомов. Поражение век приводит к демодекозному блефароконъюнктивиту (воспалению век и их слизистой оболочки, прилежащей к глазу), который возникает как изолированно, так и параллельно с демодекозом кожи лица.
В зависимости от характера проявлений на коже различают:
- Акнеформный демодекоз. На коже присутствуют папулы и пустулы, напоминающие высыпания при угревой сыпи.
- Розацеаподобный демодекоз. Папулы появляются на фоне разлитой эритемы (покраснения кожи).
- Себорейный демодекоз. Сыпь на коже сопровождается пластинчатым шелушением.
- Офтальмологический демодекоз. Кожа век воспалена, присутствует чувство инородного тела в глазах.
На коже человека паразитируют два вида клеща Demodex folliculorum (длинный клещ) и Demodex brevis (короткий клещ).
В зависимости от вида клеща преобладают те или иные элементы поражения кожи. Развитие Demodex folliculorum чаще приводит к эритеме и слущиванию эпителия кожи. Demodex brevis вызывает формирование конусовидных папул, покрытых серыми чешуйками. Иногда отмечаются симметричные папулопустулезные элементы (пузырьки с прозрачной жидкостью или гноем), окруженные воспалительным инфильтратом.
Иногда размножение клещей приводит к присоединению вторичной гнойной инфекции, в ходе которой развиваются крупные гнойные пустулы и даже абсцессы.
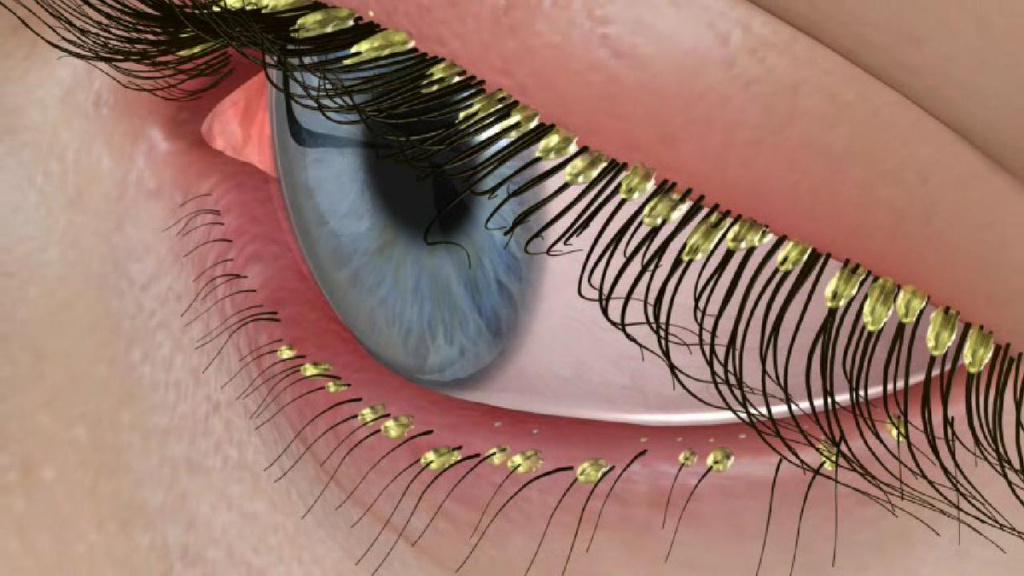
Длительное течение заболевания может привести к потере ресниц и замещению волосяных фолликулов рубцовой соединительной тканью.
Такие разнообразные проявления демодекоза делают обязательной лабораторную диагностику для выделения клещей из очагов поражения.
Лабораторная диагностика предусматривает микроскопию секрета сальных желез и содержимого пустул.
Информацию о приеме биоматериала в медицинских офисах необходимо заранее уточнить, позвонив в справочную службу ИНВИТРО по телефону. Клещ-железница размерами 0,2-0,5 мм, рода Demodex (Demodex folliculorum, Demodex brevis), является частым эктопаразитом человека. Он вызывает демодекоз, относящи.
Зерновая чесотка (лат. scabies ventricosa ; pyemotosis; син.: чесотка матрасная, чесотка соломенная, чесотка ячменная, пиемотоз) — акариаз из группы акародерматитов, характеризующийся зудящими уртикарно-везикулёзными и эритематозно-папулёзными высыпаниями и крупными пузырями, часто с мелкими везикулами на их поверхности, аллергическим кашлем и спазмами.
Содержание
Этиология и эпидемиология
Возбудители — пузатый клещ Pyemotes (Pediculoides) ventricosus, клещ Херфси Pyemotes herfsi и соломенный клещ Pyemotes tritici, и редко Pyemotes beckeri (род Pyemotes, семейство Acaroidea, отряд Acariformes, класс Arachnida, тип Arthropoda, царство Animalia) — паразиты домашних пчёл и других насекомых; кусая человека вызывают зерновую чесотку.
Pyemotes ventricosus паразитирует на личинках насекомых, в том числе вредителей зерновых культур. Тело неполовозрелой самки удлинённое (до 0,2 мм). Молодые самки пузатого клеща желтоватого цвета, продолговатые, размером 223 х 80 мкм, после питания они становятся шаровидными — 1 — 1,5 мм в диаметре. Самцы размером 164 х 90 мкм. Оптимальная температура для развития клеща 25 °С. Самки живородящие. Самка отрождает 200—300 клещей, проходящих всё развитие в её теле, отчего задняя его часть становится шарообразной.
Зерновую чесотку впервые описал Шамберг (J. F. Schamberg, 1901).
Патогенез при инвазии Pyemotes ventricosus
Клиническая картина зерновой чесотки характеризуется возникновением на коже туловища и шеи высыпаний в виде крупных волдырей с пузырьками и пустулами на их поверхности, напоминающих иногда многоформную экссудативную эритему. Вследствие сильного зуда и расчесов нередко присоединяется пиококковая инфекция и развивается пиодермия, что может сопровождаться лихорадкой, недомоганием, слабостью. В крови нередко обнаруживают лейкоцитоз и эозинофилию [1] .
Пиемотозный дерматит встречается преимущественно на спине, животе и сгибателей стороны предплечья. На месте укуса могут появиться пятнисто-пузырьковые высыпания, склонные к пустулизации.
При поражении пузатым клещом Pyemotes ventricosus у лиц, работающих с пораженными продуктами, а также у пчеловодов клещ при попадании на кожу вызывает папулёзную и пустулёзную эритему, сопровождающуюся сильным зудом, жжением, болями в области суставов, приступами астмы, умеренной лихорадкой [2] , иногда наблюдается озноб, недомогание. Симптомы заболевания появляются на 2-4-й день после заражения и продолжаются 5—14 дней. Клещ передается от человека к человеку. Его обнаруживали в мокроте людей с заболеванием органов дыхания. Возникают аллергический кашель и спазмы. Возможны хрипы, насморк. Pyemotes ventricosus могут вызывать бронхиальную астму у работников, работающих с зерном (см. Акариаз легочный). Болезнь развивается в жаркую, сухую погоду, иногда принимает эпидемический характер течения.
Возможны признаки поражения ЖКТ — боль в области желудка, диарея и анорексия (см. Кишечный акариаз).
Болезнь сопровождается сильным зудом и жжением, головными болями, тошнотой, образованием множества красноватых узелков на теле человека. Возникает крапивница, бессонница. На месте укусов клещей образуются крупные волдыри, в центре которых формируются пузырьки, быстро превращающиеся в пустулы, напоминая проявления ветряной оспы или эритемы многоформной экссудативной. Высыпания чаще локализуются на коже туловища и шеи, беспокоит сильный зуд. Через 1-2 недели процесс регрессирует.
В отличие от чесоточных клещей — пузатые клещи не внедряются в кожу, а лишь прокусывают её, сосут кровь и отпадают, поэтому, как правило, на теле не обнаруживаются. Сыпь появляется спустя приблизительно 12 часов после нападения и сопровождается тяжёлым зудом.
Другие виды Pyemotes


Самец пузатого клеща без питания живет 24 ч, самка — 36 ч (питающаяся — 38 дней).
Вспышки зерновой чесотки известны во многих странах, она возникает у работников сельского хозяйства, грузчиков, кладовщиков и др. Известен случай массового заражение в больницах [4] .
Pyemotes tritici кусает людей на открытом воздухе в пределах или вблизи лесных массивов. Могут кусать, при контакте соломой, сеном, травами, листьями, семенами. Отмечаются также случаи дерматита, вызванного Pyemotes tritici у лошадей и людей с ними связанных.
Возбудители обитает в зерне, соломе, траве, хлопке, в пыли мучных мешков, залежалых зерновых продуктах и таре. На кожу человека клещ попадает при контакте с инфицированным зерном, реже с пылью. Возможен перенос ветром этих клещей на человека. В городских условиях, клещ паразитирует на домашних насекомых, таких как жук Anobium punctatum. Случались вспышки заболеваний пиемотозом, например во Франции [5] , Остине [6] .
Pyemotes tritici у работающих с зерном вызывают многочисленные уртикарные папулы увенчанные пузырьками локализованными на предплечьях, шее, вокруг талии и в паху. Эти клещи могут вызвать эпидемии дерматита при уборке и послеуборочной операций с соломой, сеном или некоторым зерном. Укусы вызывают сыпь, дерматит, зуд, потливость, лихорадку, головную боль и даже рвоту в тяжёлых случаях.
Pyemotes beckeri встречаются редко и вызывает дерматит [7] .
Pyemotes hughesi может вызвать уринарный акариаз [8] .
Лечение зерновой чесотки
Дифференциальный диагноз проводят с крапивницей (при которой обычно не наблюдают везикул и пустул), ветряной оспой, тромбидиазом, чесоткой (отсутствие чесоточных ходов, локализация уртикарных элементов с везикулопустулами на поверхности) и другими дерматитами [9] .
Лечение симптоматическое: тёплые ванны со слабым раствором перманганата калия или гидрокарбоната натрия (ванны с крахмалом, ванны с пищевой содой, ванны с марганцовокислым калием), местные средства (болтушки, кремы, мази), содержащие 2-3% ментола, анестезина, 5-10% серная мазь. Для уменьшения зуда prednisone (0.5 mg/kg). Важно устранение контакта с клещами и их прокормителями.
Профилактика заключается в дезинсекции объектов, где обнаружены клещи. При работе с зерном, заражёнными пчёлами, открытые участки тела обрабатывают 2-4% раствором питьевой соды, принимают душ [10] .
Литература
Пиемотоз пчёл
Пузатый клещ (P. ventricosus) и клещ Херфси (P. herfsi) паразитируют и на медоносных пчелах, вызывая пиемотоз.
В РФ это заболевание встречается на Поволжье и в Западной Сибири.
Питание клещей на открытом 4—5-дневном расплоде пчёл приводит к гибели личинки. Клещ может инокулировать в тело личинок бактерии, приводящие к их гибели и загниванию. В ячейках можно обнаружить загнившую массу, которая из-за большого количества шаровидных клещей как бы посыпана пылью. На одной личинке могут паразитировать от 3 до 40 самок клеща. Обычно расплод гибнет по краю рамки. Клещи Херфси вызывают закупорку ротового аппарата взрослых пчёл, которые гибнут от голода. У взрослых пчёл клещи проникают в межсегментные перегородки и сосут гемолимфу. В период зимовки отмечают беспокойство пчёл, понос, гибель отдельных семей [11] .
Из семей удаляют соты с пораженным расплодом и перетапливают их на воск. Пчёл пересаживают в чистый улей. Гнезда сокращают и утепляют. Для профилактике необходимо не ставить ульи рядом с зернохранилищами.
Читайте также:

