Чувствительность роговицы снижена при кератите
Обновлено: 18.04.2024
Воспалительные заболевания роговицы встречаются приблизительно в 0,5% случаев, однако вследствие остаточных помутнений в большинстве случаев заканчиваются понижением остроты зрения. Кардинальный признак кератита - воспалительный инфильтрат (инфильтраты) в различных отделах роговицы многообразной формы и величины. Кератит можно заподозрить по светобоязни, блефароспазму, слезотечению, чувству инородного тела в глазу (засоренность), боли, а также цилиарной инъекции у больного. Инъекция может быть не только цилиарной, но и смешанной, т. е. сочетаться с конъюнктивальной.
Воспаление роговицы сопровождается потерей ее прозрачности и зрение понижается. Цвет инфильтрации зависит от ее клеточного состава. Так, при небольшом количестве лейкоцитов инфильтраты серые, с увеличением гнойной инфильтрации помутнение роговицы приобретает желтоватый оттенок. Свежие инфильтраты имеют расплывчатые границы, а инфильтраты в стадии, обратного развития, т. е. несвежие, - четкие границы. Инфильтрат в роговице лишает ее зеркальности и блеска, что обусловлено нарушениями целости эпителия. Большинство кератитов, особенно поверхностных, ведет к тому, что эпителий в области инфильтрации разрушается, отслаивается и эрозируется. В этом легко убедиться, если капнуть на роговицу 1% раствор флюоресцеина натрия, который окрашивает эрозированную поверхность в зеленоватый цвет.
Глубокие инфильтраты роговицы могут изъязвляться. Нередко к инфильтратам роговицы подходят или врастают (окружают, пронизывают) в них поверхностные или глубокие сосуды. Поверхностные сосуды имеют ярко-красный цвет и переходят на роговицу с конъюнктивы и лимба. Они древовидно ветвятся и анастомозируют. Глубокие сосуды проникают в толщу роговицы из эписклеры и склеры. Эти сосуды имеют менее яркую окраску и выглядят как кисточки, щеточки, идут прямолинейно, что связано с условиями новообразования сосудов в плотной ткани роговицы. Чаще сосуды в роговице появляются в прогрессирующем периоде заболевания. Появление сосудов в роговице положительно сказывается на рассасывании инфильтрата и, с одной стороны, служит компенсаторным, защитным актом, а с другой - врастание сосудов сопровождается снижением прозрачности роговицы.
Наиболее частый исход кератитов - это помутнение роговицы. Оно обусловлено не столько прорастанием сосудов, сколько соединительнотканным перерождением (рубцеванием) глубоких нерегенерирующих ее структур, и, как правило, не подвергается полному обратному развитию. В связи с этим наступает стойкое снижение остроты зрения.
Кератиты в зависимости от свойств возбудителя могут сопровождаться изменением чувствительности роговицы. При этом возможно как понижение (даже потеря), так и повышение (обострение) чувствительности. Снижение чувствительности может быть не только в больном, но и в здоровом глазу, что свидетельствует об общем нарушении нервной трофики.
Клиника определенных видов и форм кератитов может изменяться в зависимости от возраста, общего исходного состояния организма, свойств возбудителя, путей распространения и локализации поражения, а также от состояния оболочек глаза. Воспаление роговицы глаза проявляется преимущественно её помутнением, изъязвлением, болью и покраснением глаза. Может иметь травматическое или инфекционное (грипп, туберкулёз и др.) происхождение.
Бактериальная инфекция роговицы может возникнуть в результате травмы или ношения контактных линз. Как правило, бактериальные кератиты вызывают такие бактерии как Staphylococcus Aureus и синегнойная палочка (часто у тех, кто носит контактные линзы). Одной из самых серьезных инфекций, вызывающих бактериальный кератит, является амебная инфекция (амебные кератиты). Обычно она встречается у людей, которые носят контактные линзы. Как правило, заболевание вызывает бактерия Acanthamoeba. В долгосрочной перспективе амебный кератит может привести к слепоте. При кератите наблюдаются слезотечение, светобоязнь, блефароспазм, уменьшение прозрачности и блеска роговицы с последующим её изъязвлением и развитием тяжелых осложнений. Возможный исход кератита - бельмо, снижение зрения. При поверхностном кератите поражается верхний слой роговицы. Поверхностный кератит может возникнуть как осложнение после конъюнктивита, дакриоцистита. После поверхностного кератита рубцы на роговице, как правило, не остаются. При глубоком кератите идет воспаление внутренних слоев роговицы. В этом случае на роговице остаются шрамы, которые в случае появления на зрительной оси могут снижать остроту зрения.
Вирусный кератит. Вызывается вирусами, в 70% вирусом герпеса.
Герпетический кератит. Возникает в результате заражения вирусом простого герпеса или герпесом Зостера (Herpes Zoster). После герпетического кератита часто остаются так называемые "дендритные язвы", ] заболевание может носить рецидивирующий характер. Герпетический кератит может быть поверхностным или глубоким. Поверхностная форма имеет вид точечных помутнений, протекает без выраженной клиники — такая форма встречается редко. Глубокие формы захватывают внутренние слои роговицы, сопровождаются обширной язвой и формированием грубого бельма.
Онхоцеркозный кератит. В развитии онхоцеркозного кератита ведущую роль играют аллергические реакции. Различают поражения переднего и заднего отделов глаз. Экссудативно-пролиферативный процесс заканчивается склерозом оболочек глаз. Ранним признаком онхоцеркозного кератита является конъюнктивально-роговичный синдром: зуд, слезотечение, светобоязнь, блефароспазм. Характерны гиперемия и отек конъюнктивы с образованием валика вокруг лимба (лимбит). Часто это заболевание приводит к значительному снижению зрения или слепоте.
Фотокератит - воспаление роговицы, возникающее вследствие ожога роговицы и конъюнктивы в результате интенсивного воздействия ультрафиолетового излучения (естественного - при долгом пребывании на солнце, или искусственного - от сварочного аппарата).
- светобоязнь
- слезотечение
- покраснение слизистой оболочки век, глазного яблока
- ощущение инородного тела в глазу.
При поражении роговицы часто возникает блефароспазм (судорожное сжатие век). При обследовании обнаруживается нарушение блеска и гладкости поверхности роговицы, снижение чувствительности роговицы.
Лечение поверхностного кератита. Прежде всего необходимо вовремя лечить воспалительные заболевания век и конъюнктивы. Назначается закапывание в глаза растворов антибиотиков (пенициллин, эритромицин, макситрол, гентамицин) и сульфаниламидных (сульфацил-натрий, норсульфазол) препаратов и закладывание мазей с антибиотиками.
В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются лечебные эксимерлазерные операции при кератитах различной этиологии по специально разработанным авторским технологиям.
Гнойная язва роговицы
Гнойная язва роговицы - возникает после микротравмы роговицы. В месте травмы возникает уплотнение белого цвета, иногда с зеленым оттенком. В процесс вовлекаются радужка и ресничное тело, результатом чего бывает накопление жидкости в переднем отделе глаза, которое видно через радужку. Инфильтрат постепенно увеличивается в размерах и при неблагоприятных условиях роговица может разрушиться и инфекция проникает внутрь глаза. Но чаще всего процесс постепенно затихает, на месте язвы образуется помутнение (бельмо).
Лечение гнойной язвы роговицы заключается в назначении антибиотиков с учетом чувствительности микроорганизмов, вызвавших воспаление. Применяются лазерные и хирургические методы лечения. В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются по специально разработанным авторским технологиям лечебные эксимерлазерные операции при язвенных формах кератитов различной этиологии.
Ползучая язва роговицы возникает чаще всего после поверхностных травм роговицы мелкими инородными телами. Развитию процесса способствует дакриоцистит (гнойное воспаление слезного мешка). Течение обычно тяжелое. При отсутствии своевременного лечения возможны осложнения вплоть до прободения роговицы.
Грибковые поражения роговицы
Грибковые воспалительные поражения роговицы иначе называются кератомикозы. Они возникают при повреждении роговицы предметами которые могут иметь на своей поверхности грибки или их споры. Это сено, солома, льняная труха, злаковые, сухие листья, кора деревьев. Попадают в роговицу обычно грибы двух видов: белые – кандиды и серые- плесневые грибы. На поверхности роговицы возникает белое или серое помутнение и уплотнение. Особенность этого уплотнения в его крошкообразной консистенции. Пациенты болеют длительно. После болезни на роговице остается выраженное помутнение – бельмо. Заболевание сопровождается выраженным корнеальным синдромом, болью и смешанной гиперемией глаза. При этом типе кератита изъязвляются, как правило, как поверхностные, так и глубокие слои роговицы, вплоть до ее перфорации. В воспалительный процесс нередко вовлекается сосудистая оболочка. Часто грибковые кератиты приводят к появлению бельма и существенному снижению зрения.
Лечение грибкового поражения роговицы. Инфильтрат с грибками и некротизированной тканью роговицы необходимо удалить специальной ложечкой. Затем назначается закапывание в глаз противогрибковых капель (амфотерицин, акромицин, гризеофульвин, нистатин), кроме того эти же препараты назначаются внутрь. Активный подход к лечению грибковых кератитов предусматривает применение лазерных и микрохирургических методов лечения. В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются по специально разработанным авторским технологиям лечебные эксимерлазерные операции при грибковых поражениях роговицы различной этиологии.
ЭНДОТЕЛИАЛЬНАЯ ДИСТРОФИЯ РОГОВИЦЫ
Эндотелиальная дистрофия роговицы (дистрофия Фукса) - это наследственное заболевание, которое поражает самый внутренний слой роговицы - эндотелий. Эндотелий работает в роговице как насос, постоянно откачивая из толщи роговицы жидкость, которая попадает туда под действием нормального внутриглазного давления. Избыточная жидкость в роговице снижает ее прозрачность вплоть до состояния, когда роговица становится похожей на матовое стекло. Пациенты постепенно теряют эндотелиальные клетки по мере прогрессирования дистрофии. Дело в том, что эндотелиальные клетки не делятся, и их количество постоянно уменьшается. Оставшиеся клетки занимают освободившуюся площадь большим распластыванием. До поры до времени состояние компенсируется усиленной работой оставшихся клеток. Но со временем насосная система становится менее эффективной, вызывая отек роговицы, ее помутнение и, в конечном итоге, снижение зрения. На ранних стадиях заболевания пациенты отмечают засветы и повышенную непереносимость света. Постепенно зрение может ухудшаться в утренние часы, сколько-то восстанавливаясь к вечеру. Это объясняется тем, что во время ночного сна нет испарения влаги с поверхности роговицы, и влага накапливается в роговице. При открытых веках днем включается и этот механизм выведения жидкости из роговицы, и баланс смещается ближе к нормальному состоянию. Понятно, что по мере гибели новых эндотелиальных клеток зрение постоянно остается сниженным. Эндотелиальная дистрофия Фукса поражает оба глаза и несколько чаще встречается среди женщин. Обычно она проявляется в 30–40 лет и постепенно прогрессирует. Если зрение ухудшается настолько, что пациент теряет способность самостоятельно обслуживать себя, возникают показания для пересадки роговицы.
- Расплывчатое зрение, которое часто бывает хуже после сна.
- Непостоянная острота зрения.
- Ослепление (засвет) при взгляде на источник света.
- Непереносимость яркого света.
- Чувство песка в глазах.
Диагностика
Эндотелиальная дистрофия обнаруживается при обследовании глаза за щелевой лампой. Кроме того, применяется ультразвуковая пахиметрия для оценки толщины роговицы и выраженности ее отека. Четкое изображение эндотелия и возможность определить плотность клеток на единицу площади, их средний размер дает эндотелиальная микроскопия.
Лечение
Медикаментозными средствами нельзя добиться излечения от этого заболевания. Растворы с высокой осмолярностью, т.е. способностью притягивать воду, помогают обезводить роговицу и временно улучшить зрение. Пересадка роговицы при удачном исходе может дать хороший результат. Но из-за относительно высокого риска осложнений, связанных с операцией, она, как правило, назначается при остроте зрения менее 0,1. При наличии выраженного роговичного синдрома и болей показано проведение с лечебной целью эксимерлазерной эпителиэктомии и поверхностной кератоэктомии. Данные операции разработаны и выполняются с применением авторских технологий в клинике офтальмологии Национального медико-хирургического центра им. Н.И.Пирогова.
-
— круглосуточно. — понедельник-пятница, с 08:00 до 21:00; суббота, с 09:00 до 18:00; воскресенье, с 09:00 до 18:00.
В летний период: понедельник-пятница, с 08:00 до 21:00; суббота, с 09:00 до 18:00; воскресенье, с 09:00 до 15:00.
В летний период: понедельник-пятница, с 08:00 до 21:00; суббота, с 09:00 до 18:00; воскресенье, с 09:00 до 15:00.
Нейрогенный кератит – воспалительно-дистрофические изменения роговицы, развивающиеся на фоне инфекционного или травматического поражения тройничного нерва. Нейрогенный кератит проявляется снижением или отсутствием чувствительности роговицы, невралгическими болями, помутнением и язвой роговицы. В диагностике нейрогенного кератита используется биомикроскопия глаза, флуоресцеиновая проба, определение чувствительности роговицы, исследование мазков с конъюнктивы культуральным и ПЦР-методом, ИФА. Лечение нейрогенного кератита преимущественно местное; назначаются инсталляции противовирусных препаратов, закладывание антибактериальных мазей, субконъюнктивальные инъекции, новокаиновые блокады, витамины; диатермия на шейные симпатические ганглии.
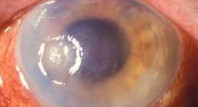
Общие сведения
К группе нейрогенных кератитов в офтальмологии относят нейропаралитический и нейротрофический кератиты. Патогенез нейрогенного кератита связан с поражением тройничного нерва, что приводит к резкому снижению или потере чувствительности роговицы, замедлению регенеративных процессов и рецидивирующим воспалениям роговой оболочки. В исходе нейрогенного кератита отмечается уменьшение прозрачности роговицы различной степени выраженности и снижение ее оптических свойств.

Причины нейрогенного кератита
В основе патогенеза нейрогенного кератита лежит поражение первой ветви тройничного нерва - глазного нерва, иннервирующего глазное яблоко. Поражение чаще происходит в области гассерова узла (ганглия тройничного нерва), реже - чувствительных ядер ствола головного мозга.
Непосредственными причинами нейрогенного кератита могут выступать инфекционные или травматические факторы. В частности, блокирование проводимости глазного нерва нередко вызывается аденовирусами, герпесвирусами (простого герпеса, опоясывающего герпеса) и др. Травматическое повреждение первой ветви тройничного нерва может быть обусловлено пересечением глазного нерва в ходе операции, инъекцией в область ганглия, экстирпацией гассерова узла, наличием сдавливающих нерв опухолей и инородных тел.
При таких поражениях первой ветви тройничного нерва отмечается урежение защитных движений век (моргания), снижение чувствительности, нарушение трофики и увлажненности роговицы. В утратившей чувствительность роговице со временем развиваются дистрофические процессы и вялотекущее воспаление – нейрогенный кератит.
Симптомы нейрогенного кератита
В отличие от кератитов другой этиологии, клиника нейрогенного кератита имеет свои характерные особенности. Течение нейрогенного кератита длительное время может быть бессимптомным. По причине резкого снижения или отсутствия чувствительности роговицы патогномоничный роговичный синдром не развивается: нет слезотечения, светобоязни, блефароспазма, субъективных ощущений инородного тела в глазу, перикорнеальной инъекции сосудов. Из неврологических симптомов при нейрогенном кератите может отмечаться типичный для невралгии тройничного нерва болевой синдром. При герпесвирусной этиологии поражения на коже века, лба и носа и по ходу I ветви тройничного нерва могут появляться герпетические пузырьки.
При нейрогенном кератите со временем поверхность роговицы приобретает шероховатость и помутнение. Нейротрофические изменения вначале развиваются в центральной зоне роговицы: появляется отечность и вздутие поверхностного эпителия, его слущивание с образованием эрозий и обширного сливного дефекта блюдцеобразной формы. Края и дно образующейся язвы длительное время могут оставаться чистыми. При своевременном лечении нейрогенного кератита язва заживает, оставляя после себя незначительное локальное помутнение роговицы.
В случае присоединения кокковой флоры появляется мутный налет серовато-белого или желтоватого цвета с последующим формированием гнойной язвы роговицы. При неблагоприятном течении нейрогенного кератита изъязвление роговицы может привести к ее перфорации и полному разрушению.
Нейротрофические изменения в роговице могут развиваться в различные сроки после поражения первой ветви тройничного нерва – от нескольких суток до многих месяцев. Обычно течение нейрогенного кератита длительное и вялое; заболевание длится годами: при этом язва может то заживать, то появляться вновь.
Диагностика нейрогенного кератита
При диагностике нейрогенного кератита офтальмологом учитывается связь заболевания с перенесенными аденовирусными или герпесвирусными инфекциями, механическим повреждением глаза и другими возможными факторами. План обследования пациента включает проведение офтальмологических исследований, лабораторных тестов, консультации невролога и отоларинголога.
Морфологические изменения роговицы при нейрогенном кератите оцениваются с помощью биомикроскопии глаза, эндотелиальной и конфокальной микроскопии роговицы. Для определения эрозий и язвы роговичной поверхности выполняется флюоресцеиновая инстилляционная проба. Корнеальный рефлекс при нейрогенном кератите оценивается путем проведения эстезиометрии или теста на чувствительность роговицы.
Для выявления инфекционных факторов нейрогенного кератита прибегают к цитологическому и бактериологическому исследованию мазка с конъюнктивы, проведению ИФА крови, ПЦР-исследованию эпителия соскоба.
При необходимости, для исключения опухолевой компрессии тройничного нерва, может назначаться рентгенография орбиты, рентгенография черепа, рентгенография околоносовых пазух.
Лечение нейрогенного кератита
При выявлении нейрогенного кератита проводится терапия, направленная на улучшение трофики роговицы, стимуляцию обменных процессов и скорейшую эпителизацию дефектов. С этой целью местно назначаются инстилляции глазных капель (растворов метилэтилпиридинола, таурина, витамина А), закладывание в конъюнктивальную полость глазных мазей и гелей на основе гемодиализата крови телят или декспантенола, субконъюнктивальные инъекции метилэтилпиридинола или пентагидроксиэтилнафтохинона. В терапию нейрогенных кератитов вирусной этиологии дополнительно включаются противовирусные препараты (ацикловир, интерфероны, калия полирибоаденилат). Для стимуляции репаративных процессов показаны лазерстимуляция и магнитотерапия с кератопластическими лекарственными средствами, электрофорез с йодистым калием.
Системное лечение нейрогенного кератита проводится с помощью перорального и внутримышечного введения НПВС (индометацина, диклофенака и др.), витаминов группы В, аскорбиновой кислоты. Из физиотерапевтических процедур показана диатермия на область шейных симпатических ганглиев. Для купирования невралгических болей проводятся новокаиновые блокады до ходу поверхностной височной артерии.
Профилактика вторичного инфицирования роговицы при нейрогенном кератите требует назначения антибактериальных капель, субконъюнктивального или парабульбарного введения противомикробных растворов.
Для обеспечения защиты роговицы от высыхания и инфицирования рекомендуется ношение полугерметических очков или защитной повязки. При угрозе перфорации роговицы прибегают к блефарорафии (сшиванию век), оставляя щель у внутреннего угла глаза для инстилляций лекарственных препаратов.
Прогноз и профилактика нейрогенного кератита
Течение нейрогенного кератита чаще хроническое, рецидивирующее. Исходом нейрогенного кератита служит помутнение роговицы различного размера и интенсивности (от легкого облачка до бельма), в той или иной степени снижающее остроту зрения.
Профилактика нейрогенного кератита диктует необходимость повышения общей реактивности организма, предупреждение развития инфекционных заболеваний, исключения травм глаза.
Нитчатый кератит – форма хронического воспаления роговицы, развивающегося на фоне гипофункции слезных желез и высыхания корнеального эпителия. Нитчатый кератит характеризуется умеренно выраженным роговичным синдромом (светобоязнью, жжением и раздражением глаз и др.), наличием нитевидного отделяемого из глаз, сухостью носоглотки. Диагностика нитчатого кератита проводится с помощью биомикроскопии, эндотелиальной микроскопии, конфокальной микроскопии, определения чувствительности роговицы, исследования слезопродукции, микроскопического и цитологического исследования соскоба. Лечение нитчатого кератита симптоматическое; включает применение витаминных глазных капель, препаратов искусственной слезы, смягчающей мазей и т. д.
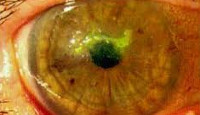
Общие сведения
Нитчатый кератит (сухой кератит, филаментозный кератит) в офтальмологии рассматривается как клиническая форма тяжелого роговично-конъюнктивального ксероза, развивающаяся на фоне, так называемого, синдрома сухого глаза. При нитчатом кератите вследствие гипофункции слезных желез происходят высыхание и воспалительно-дистрофические изменения конъюнктивы и роговицы. Хроническое воспаление и дистрофия роговицы приводит к снижению ее прозрачности, ухудшению зрения, в отдельных случаях – к размягчению и перфорации роговой оболочки, выпадению оболочек глазного яблока.

Причины нитчатого кератита
По этиологии различают первичную (идиопатическую, типичную) форму нитчатого кератита и вторичную (атипичную).
Первичный нитчатый кератит относится к офтальмологическим заболеваниям невыясненной этиологии. В его основе лежит уменьшение слезопродукции и изменение состава слезной жидкости. Известно, что нитчатый кератит часто развивается при синдроме Шегрена - аутоиммунном поражении экзокринных (слюнных, слезных) желез, сопровождающемся их гипофункцией в сочетании с системными иммунно-воспалительными проявлениями (миалгией, артралгией, невритами, мышечной слабостью и др.). Прогрессирующей атрофии слезных желез также может способствовать старческий возраст, гормональные изменения в организме у женщин в предклимактерическом периоде и во время климакса.
Возникновение вторичного нитчатого кератита связано с нарушением поступления слезы в конъюнктивальную полость. Это может быть обусловлено рубцеванием конъюнктивальных сводов вследствие ожогов глаза, конъюнктивита при дифтерии, трахомы и т. д. В некоторых случаях развитию нитчатого кератита предшествует экстирпация слезной железы.
Симптомы нитчатого кератита
Типичным для большинства форм кератитов, в то числе и нитчатого, является развитие роговичного синдрома, проявляющегося резью, светобоязнью, постоянным ощущением инородного тела и жжения за веками, блефароспазмом. Характерно уменьшение слезообразования или полное отсутствие слез при плаче.
В I стадии нитчатого кератита объективно определяется умеренно выраженная гиперемия конъюнктивы, наличие тягучего нитчатого секрета в конъюнктивальной полости. Во II стадии появляются сероватые очаги десквамации роговичного эпителия в пределах глазной щели. В более поздней, III стадии нитчатого кератита на роговице формируются точечные участки очагового гиперкератоза, которые в виде тонких тяжей тянутся от поверхности роговицы в конъюнктивальный мешок. Микроскопически эти нитевидные образования представлены дегенерированными клетками эпителия роговицы. На заключительной, IV стадии нитчатого кератита (сухой кератоконъюнктивит) развивается обширное ороговение (ксероз) роговицы, образуются участки помутнения, приводящие к ухудшению зрения. В тяжелых случаях могут развиваться рецидивирующие эрозии и язвы роговицы, создающие угрозу прободения.
Поражение глаз при нитчатом кератите чаще двустороннее. При болезни Шегрена одновременно со слезными, поражаются и другие экзокринные железы (слюнные, потовые), поэтому внеглазная симптоматика характеризуется сухостью слизистых рта и носа, затруднением глотания, сухостью и шелушением кожи. Из системных проявлений пациентов беспокоят миалгии, артралгии, мышечная слабость, рецидивирующий полиартрит, нарушение пищеварения, расшатывание и выпадение зубов.
Течение нитчатого кератита хроническое, с ремиссиями и обострениями. Заболевание преимущественно встречается среди женщин в возрасте 45—60 лет.
Диагностика нитчатого кератита
Для правильной оценки причин нитчатого кератита требуется обследование пациента офтальмологом, ревматологом, гинекологом-эндокринологом.
Характерные изменения в глазу при нитчатом кератите отчетливо определяются при проведении биомикроскопии: в нижней половине роговицы видны точечные помутнения, инфильтраты, очаги гиперкератоза, нитчатые тяжи. Характер морфологических изменений роговицы уточняется с помощью проведения эндотелиальной и конфокальной микроскопии роговицы.
Дефекты эпителия выявляются в ходе проведения инстилляционной пробы с флюоресцеином. При микроскопическом и цитологическом исследовании соскоба обнаруживаются дегенерированные клетки роговичного эпителия. Чувствительность роговицы при нитчатом кератите сохраняется. С целью исследования слезопродукции при нитчатом кератите применяются тест Ширмера и проба Норна.
Лечение нитчатого кератита
При нитчатом кератите проводится патогенетическое и местное симптоматическое лечение. Патогенетическая терапия направлена на смягчение или устранение причин, приводящих к нитчатому кератиту. Общая терапия назначается и проводится под контролем ревматолога.
Топическое лечение преследует цель сохранения прекорнеальной пленки и увлажненности роговицы, защиту роговицы от метаплазии эпителия. Пациентам с нитчатым кератитом назначаются инстилляции глазных капель с витаминами (рибофлавином, аскорбиновой кислотой), раствора таурина, искусственной слезы, кортикостероидов (гидрокортизона, преднизолона, дексаметазона), орошение глаз раствором натрия хлорида 2-3 раза в день. За веки закладывают мазевые препараты: эмульсию синтомицина, тиаминовую мазь, гели на основе диализата из крови молочных телят и др.
При множественных нитчатых тяжах роговицы производится их осторожное удаление с последующим тушированием места прикрепления растворами бриллиантовой зелени, азотнокислого серебра или сульфита цинка.
При упорном течении нитчатого кератита прибегают к методам хирургической офтальмологии – обтурации (пломбированию) слезных канальцев коллагеновыми или силиконовыми имплантами, пластике слезных точек (закрытию слезных точек лоскутом конъюнктивы пациента). Иногда состояния компенсации удается достичь с помощью применения низкогидрофильных контактных линз.
Прогноз и профилактика нитчатого кератита
Обычно нитчатый кератит сложно поддается излечению – это обусловлено системными патологическими процессами в организме. Высыхание и помутнение роговицы приводит к прогрессирующему снижению зрения.
Ввиду неясности этиологии нитчатого кератита, специфических способов профилактики заболевания не разработано. Пациентам с синдромом Шегрена показано наблюдение офтальмолога, проведение превентивной терапии. Следует беречь глаза от травм, своевременно лечить воспалительные заболевания органа зрения.
Кератит – воспаление роговой оболочки глазного яблока в результате воздействия экзогенных (предшествующая травматизация, местное инфицирование) либо эндогенных факторов (общие инфекционные, системные заболевания). Сопровождается роговичным синдромом [1, 2].
Название протокола: Кератит
Код(ы) МКБ-10 и 9:
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| Н 16.0 | Кератит | 11.7101 | Фототерапевтическая кератэктомия (ФТК) |
| Н 16.1 | Другие поверхностные кератиты без конъюнктивита | 11.4901 | Кросслинкинг роговичного коллагена |
| Н 16.3 | Интерстициальный (стромальный) и глубокий кератит | ||
| Н 16.8 | Другие формы кератита | ||
| Н 16.9 | Кератит неуточненный | ||
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| ИФА | – | иммуно-ферментный анализ |
| ВПГ | – | – вирус простого герпеса |
| ЦМВ | – | цитомегаловирус |
| ОРВИ | – | острая респираторно-вирусная инфекция |
| КЛ | – | контактная линза |
| МКЛ | – | мягкая контактная линза |
| с/х | – | сельско-хозяйственный |
| УЗИ | – | ультразвуковое исследование |
| ЭФИ | – | электрофизиологические исследования |
| ФТК | – | фототерапевтическая кератэктомия |
Пользователи протокола: офтальмологи, врачи общей практики.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация
Клиническая классификация кератитов [1, 2]:
I. По этиологии:
А. Экзогенные кератиты
1. Эрозии роговицы.
2. Травматические кератиты, обусловленные механической, физической или химической травмой.
3. Инфекционные кератиты бактериального происхождения.
4. Кератиты, вызванные заболеванием конъюнктивы, век, мейбомиевых желёз.
5. Грибковые кератиты или кератомикозы.
В. Эндогенные кератиты
1. Инфекционные кератиты:
– туберкулёзные;
– сифилитические;
– герпетические;
– гематогенные (глубокий диффузный кератит, глубокий ограниченный кератит, склерозирующий кератит);
– аллергические (фликтенулезный кератит, пучочковый или странствующий кератит, паннозный фликтенулезный кератит).
2. Нейропаралитические кератиты.
3. Авитаминозные кератиты.
4. Акантамебные поражения
С. Кератиты невыясненной этиологии.
II. По течению:
- острый
- подострый
- хронический
- рецидивирующий
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
- слезотечение;
- светобоязнь;
- чувство инородного тела;
- снижение зрения;
- болевой синдром.
- указания на предшествующую травматизацию;
- попадание/удаление инородного тела;
- пользование контактными линзами;
- перенесенные ОРВИ, инфекционные и другие заболевания;
- несоблюдение гигиены.
Лабораторные обследования*: бактериологический посев из конъюнктивальной полости с выявлением возбудителя и определением чувствительности к антибиотикам при бактериальных кератитах, на среде Сабуро – при офтальмомикозах.
*При вирусных, нейротрофических, акантамебных кератитах диагноз ставится по типичной клинической картине, анамнезу. Бактериологический посев при отсутствии отделяемого, признаков вторичной бактериальной инфекции (микст-инфекции) – не требуется.
Инструментальные исследования:
- низкая острота зрения / отсутствие зрения, с неэффективностью оптической коррекции – при центральной локализации инфильтрата;
- острота зрения может не меняться при периферической локализации инфильтрата
• наличие или отсутствие отделяемого в конъюнктивальной полости;
• наличие, размер деэпителизации;
• наличие, интенсивность отека роговицы;
• наличие, локализация, глубина, характер края, цвет инфильтрата;
• наличие/отсутствие изъязвления;
• отсутствие/наличие новообразованных сосудов – глубина, локализация;
• передняя камера – наличие, размер, влага передней камеры;
• состояние зрачка, размер, фотореакция;
• состояние хрусталика, стекловидного тела*;
• рефлекс с глазного дна, глазное дно*;
* при периферической локализации процесса с возможностью визуализации зрачковой зоны и глублежащих сред.
- внутриглазное давление в пределах нормы / повышено при сопутствующей глаукоме. Измеряется бесконтактно (транспальпебрально, пальпаторно)
- наличие отека роговицы локального / диффузного – увеличение толщины роговицы свыше 500-600 мкм в центральной зоне;
- наличие истончения – уменьшение толщины роговицы менее 450 мкм
- бактериологический посев из конъюнктивальной полости с определением чувствительности к антибиотикам;
- бактериологический посев из конъюнктивальной полости на среде Сабуро для диагностики офтальмомикоза с определением чувствительности;
- микроскопическое исследование отделяемого конъюнктивы для диагностики офтальмомикоза.
- Определение Ig G к вирусам простого герпеса, цитомегаловируса методом ИФА
Дифференциальный диагноз
| Анамнез | Экзогенные кератиты | Эндогенные кератиты | Нейротрофические кератиты | |||
| Бактериальные | Герпетические | Грибковые | Акантамебные | |||
| инфицирование при несоблюдении гигиены, травматизация, попадание / удаление инородного тела | предшествующая ОРВИ, переохлаждение, стресс, перемена климата, общее снижение иммунитета | Любая с/х травма; попадание в глаз дерева, растений, земли; пребывание пациента в бане. Гормональные нарушения у женщин. | ношение контактных линз; нарушение режима пользования КЛ: включая ночное время, контакт с водопроводной водой, бассейн, баня, водоем. | перенесенные или имеющиеся инфекционные заболевания, общесоматические заболевания | неврологическая патология: перенесенные ОНМК, невриты, поражения лицевого, тройничного нерва, нейрохирургический анамнез | |
| Выраженность роговичного синдрома | резко выражен | может отсутствовать | умеренно выражен | резко выражен | умеренно выражен | может отсутствовать |
| Характеристики инфильтрата | ||||||
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Атропин (Atropine) |
| Ацетазоламид (Acetazolamide) |
| Ацикловир (Acyclovir) |
| Бетаметазон (Betamethasone) |
| Бримонидин (Brimonidine) |
| Гиалуронат натрия (Sodium hyaluronate) |
| Дексаметазон (Dexamethasone) |
| Декспантенол (Dexpanthenol) |
| Левофлоксацин (Levofloxacin) |
| Офлоксацин (Ofloxacin) |
| Повидон - йод (Povidone - iodine) |
| Проксиметакаин (Proxymetacaine) |
| Рибофлавин (Riboflavin) |
| Сульфацетамид (Sulfacetamide) |
| Тимолол (Timolol) |
| Тобрамицин (Tobramycin) |
| Тропикамид (Tropikamid) |
| Фенилэфрин (Phenylephrine) |
| Флуконазол (Fluconazole) |
| Хлоргексидин (Chlorhexidine) |
| Хлоропирамин (Chloropyramine) |
| Цетиризин (Cetirizine) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Медикаментозная терапия: купирование воспалительного процесса, отека роговицы, резорбция инфильтрата, достижение полной эпителизации, повышение зрения, устранение угрозы перфорации роговицы.
МКЛ с целью эпителизации роговицы при рецидивирующей, длительно сохраняющейся эрозии, деэпителизации.
- Режим: III;
- Диета: Стол №15.
- длительно существующие эрозии, резистентные к медикаментозной терапии.
Медикаментозное лечение: кератопротекторная терапия.

Алгоритм лечения эрозии роговицы:
*При наличии МКЛ инстилляции сульфацил натрия нецелесообразны.
**МКЛ – силикон-гидрогелевая, длительного ношения, со сменой каждые 2-3 недели. При наличии признаков вторичной инфекции, инфильтрата – замена МКЛ каждые 7-10 дней + инстилляции антибиотика 6 раз в день – 7-10 дней.
NB! При наличии/подозрении на вторичное инфицирование, противопоказаны местные инстилляции: раствор глюкозы, витаминные, ферментные, пептидные препараты.
- фототерапевтическая кератэктомия, кросслинкинг.
- неэффективность медикаментозной терапии вследствие устойчивой резистентной микрофлоры (акантамебный, грибковый кератит)
- минимальная толщина роговицы в любой зоне менее 450 мкн;
- некомпенсированная глаукома.
- неэффективность медикаментозной терапии вследствие устойчивой резистентной микрофлоры (акантамебный, грибковый кератит)
- минимальная толщина роговицы в любой зоне менее 450 мкн;
- некомпенсированная глаукома.
- купирование роговичного / болевого синдрома;
- состоятельность эпителия роговицы;
- резорбция инфильтрата полная, частичная
- восстановление прозрачности роговицы полное, частичное / формирование помутнения.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Купирование воспаления, резорбция инфильтрата полная либо с формированием помутнения. Профилактика развития угрозы перфорации / перфорации роговицы.
Карта наблюдения пациента, маршрутизация пациента (схемы, алгоритмы):

Схема – Маршрутизация пациента с кератитом
Немедикаментозное лечение
• Режим: III;
• Диета: стол №15.
Медикаментозное лечение: этиотропная терапия в случае установленной микрофлоры и чувствительности либо по клинической картине: антибактериальные, противовирусные, противогрибковые, керато-протекторные, слезозаместительные препараты, мидриатики.
Перечень основных лекарственных средств (имеющих 100% вероятность применения)
Декспантенол 5% гель
| Лекарственная группа | международное непатентованное название | Способ применения | Уровень доказательности |
| Противомикробное бактериостатическое средство, сульфаниламид | Сульфацетамид капли глазные 20%, 30% 15 мл | Инстиляции в конъюнктивальную полость | УД – C |
| Противомикробный препарат группы фторхинолонов | Ципрофлоксацин 0,3% 5 мл | Инстиляции в конъюнктивальную полость | (УД - В) |
| Противомикробный препарат группы группы аминогликозидов | Тобрамицин 5 мл | Инстиляции в конъюнктивальную полость | (УД - В) |
| антибиотик фторхинолон | Офлоксацин мазь глазная | Инстиляции в конъюнктивальную полость | (УД - В) |
| противовирусный препарат | ацикловир таблетки | per os | (УД - В) |
| противовирусный препарат | ацикловир мазь | Инстиляции в конъюнктивальную полость | (УД - С) |
| антисептик |
- фототерапевтическая кератэктомия, кросслинкинг.
- неэффективность медикаментозной терапии вследствие устойчивой резистентной микрофлоры (акантамебный, грибковый кератит)
- минимальная толщина роговицы в любой зоне менее 450 мкн;
- некомпенсированная глаукома.
- неэффективность медикаментозной терапии вследствие устойчивой резистентной микрофлоры (акантамебный, грибковый кератит)
- минимальная толщина роговицы в любой зоне менее 450 мкн;
- некомпенсированная глаукома.
- выраженность и купирование роговичного синдрома
- эпителизация роговицы
- выраженность и купирование отека роговицы
- резорбция инфильтрата: глубина, протяженность, характер края
- повышение остроты зрения
- предотвращение перфорации
- выраженность и купирование роговичного синдрома
- эпителизация роговицы
- выраженность и купирование отека роговицы
- резорбция инфильтрата: глубина, протяженность, характер края
- формирование помутнения
- повышение (не всегда) / сохранение остроты зрения
- предотвращение перфорации
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
- Неэффективность амбулаторного лечения с развитием осложнений
- Отрицательная динамика лечения
Показания для экстренной госпитализации:
- Неэффективность амбулаторного лечения с развитием осложнений
- Отрицательная динамика лечения
- Угроза перфорации роговицы / десцеметоцеле
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
Конфликт интересов: нет.
Указание условий пересмотра протокола: Пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Читайте также:

