Цирротический туберкулез легких что это такое
Обновлено: 19.04.2024
Болезнь Ата — Леттерера — Зиве и диссеминированный туберкулез. Альвеолярный микролитиаз и туберкулез.
Болезнь Ата — Леттерера — Зиве обычно возникает в раннем детском, реже юношеском, возрасте, преимущественно у лиц мужского пола, и характеризуется острым, реже подострым течением с локализацией процесса в печени, селезенке, лимфатических узлах, костном мозге, коже, легких и т. д. При этом в пораженных органах обнаруживают разрастание гистиоцитарных клеток — то богатых липидом, то не содержащих его. Во многих случаях отмечается гиперхолестеринемия. В легких образуются распространенные периброихиальные и периваскулярные уплотнения и очаги. Если болезнь не носит галопирующего характера с быстрым летальным исходом, а постепенно переходит в хроническую форму, то в легких развивается массивный диффузный фиброз и формируются множественные мелкие кисты наподобие медовых сот. Такие полости возникают, очевидно, в результате буллезной эмфиземы или некроза слившихся между собой гранулем.
Иногда при этом образуются крупные буллы, окруженные валом из гистиоцитарных элементов. При их разрыве возникает спонтанный пневмоторакс. Процесс может протекать волнообразно, вовлекая новые участки легочной ткани, и в конце концов приводит к легочно-сердечной недостаточности и смертельному исходу. В отдельных случаях, главным образом при применении кортикостероидных гормонов, может наступить рассасывание гранулематозных и интерстициальных изменений в легких. Дифференциальная диагностика этой формы гистиоцитоза и диссеминированного туберкулеза не представляет особых затруднений, если учесть возраст больных, особенность течения процесса, универсальный характер поражения организма и отсутствие эффекта от антибактериальной терапии при болезпи Ата — Леттерера — Зиве.
Более доброкачественным представителем этой группы следует считать эозинофильную гранулему, называемую болезнью Н. И. Таратынова, впервые описавшего ее в 1913 г. Она также чаще возникает у детей и юношей, преимущественно в школьном возрасте, но встречается и в 30—40 лет, главным образом у мужчин. При этом поражаются главным образом различные кости с образованием своеобразных дефектов в них. Эозинофильные гранулемы могут возникать и в легких по типу единичных или множественных очагов и инфильтративно-пневмонических фокусов, которые в какой-то мере напоминают туберкулез. Их распознавание облегчается при рентгенологическом обнаружении характерных изменений к скелете. Но иногда и в этих случаях приходится применять диагностическую пункцию костей, при которой обнаруживается типично эозинофильная гранулема. Однако в крови эозинофилия при этом может не отмечаться.
Нам пришлось наблюдать отдельных больных, у которых за диссеминированный туберкулез легких принималось редкое заболевание — альвеолярный микролитиаз. При этом заболевании, этиологрш которого неизвестна и которое связано, по-видимому, с наследственным предрасположением, происходит накопление в альвеолах муколротеинов, где отлагаются соли кальция.
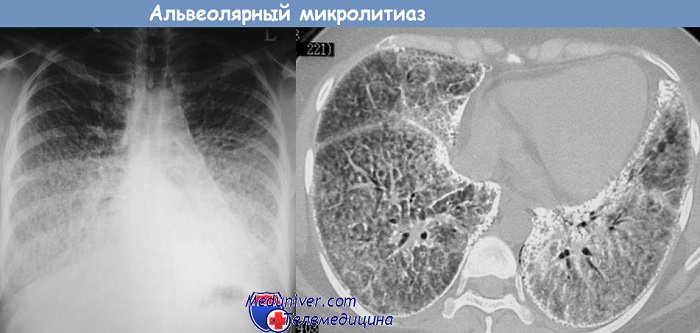
Обращает на себя внимание несоответствие между общим удовлетворительным состоянием больных, особенно на первом этапе развития процесса, и распространенностью рентгенологически определяемых множественных мелких плотных, постепенно обызвествляющих очагов, которые на фоне мелкосетчатого интерстициального уплотнения легочной ткани локализуются симметрично в средних и нижних отделах легких. При этом обычно не наблюдается признаков обызвествления внутригрудных лимфатических узлов.
Такое вялое течение процесса, сопровождающееся дисеминированными изменениями в легких, дает повод первоначально заподозрить его туберкулезную природу, сомнения в этом диагнозе возникают в связи с отсутствием других клинических симптомов туберкулеза, нетипичной локализацией очагов в легких и безуспешностью антибактериальной терапии. Верифицировать природу болезни удается лучше всего при биопсии легкого.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Кавернозный туберкулез легких – деструктивная форма заболевания, отличительной чертой которой является наличие в легочной ткани изолированной полости распада (каверны). Клиника данной формы туберкулеза малосимптомна: утомляемость, пониженный аппетит, кашель с мокротой выражены слабо; указывать на патологию может внезапное кровохарканье или кровотечение. Выявить кавернозный туберкулез легких помогает рентгенодиагностика, туберкулинодиагностика, обнаружение МБТ в мокроте. Лечение включает госпитализацию, противотуберкулезную химиотерапию, дыхательную гимнастику, физиотерапию; по показаниям – хирургическую тактику.
МКБ-10


Общие сведения
Кавернозный туберкулез легких – стадия прогрессирования туберкулеза легких, протекающая с образованием тонкостенной полости, для которой не свойственны воспалительно-фиброзные изменения стенок и окружающей легочной ткани. Заболеваемости в основном подвержены взрослые пациенты; у детей с первичным туберкулезным комплексом и туберкулезом ВГЛУ образование каверн встречается реже.
Более чем в половине случаев кавернозная форма служит исходом инфильтративного туберкулеза, в остальных случаях – диссеминированного и очагового туберкулеза легких. При отсутствии или неадекватности специфического лечения кавернозная форма переходит в фиброзно-кавернозный туберкулез, для которого характерно фиброзирование стенок каверны и окружающей паренхимы легких, а также наличие многочисленных очагов обсеменения. На долю впервые выявленного кавернозного и фиброзно-кавернозного туберкулеза легких в пульмонологии приходится 5-6 % всех случаев туберкулезной инфекции. Последующее прогрессирование туберкулезного процесса может привести к наступлению финальной стадии заболевания – цирротического туберкулеза – сморщиванию легкого вследствие обширного разрастания грубой соединительной ткани.
Причины
Деструктивный процесс может начаться при любой клинической форме туберкулеза легких - инфильтративной, диссеминированной, очаговой, туберкулеме. Предрасполагающими условиями для развития кавернозного туберкулеза могут служить массивная суперинфекция, повышение сенсибилизации и изменение реактивности организма, сопутствующие заболевания и вредные привычки (курение).
Патогенез
Формированию полостного образования (каверны) в легком предшествует фаза распада - образование в воспалительном очаге полости, которая заполняется особым видом некротической ткани – казеозными массами. Под воздействием протеолитических ферментов сухие казеозно-некротические массы приобретают жидкую консистенцию и постепенно отторгаются через дренирующий бронх, оставляя на своем месте остаточную полость. В дальнейшем эта полость заполняется воздухом, а при нарушении дренажной функции бронха – жидкостью.
Стенка сформированной каверны представлена тремя слоями: изнутри она выстлана слоем казеозных масс (пиогенная оболочка), в середине имеется грануляционный оболочка, представленная гигантскими и эпителиоидными клетками, снаружи каверна окружена тонкой эластичной соединительнотканной капсулой. Характерными патоморфологическими признаками кавернозного туберкулеза легких служат наличие одиночной каверны, отсутствие выраженной воспалительной реакции и фиброзных изменений в бронхах, лимфатических сосудах и окружающей их ткани.
Классификация
В соответствии с патогенетической характеристикой каверн во фтизиатрии различают их следующие виды кавернозного туберкулеза легких:
- свежие распадающиеся – образование полостей в очагах казеозного распада, не отграниченных от легочной ткани (фаза распада)
- свежие эластические – формирование двухслойных отграниченных полостей с наличием пиогенной и грануляционной оболочек (фаза распада)
- капсулированные – собственно кавернозный туберкулез легких, организация полостей с трехслойной структурой (см. выше)
- фиброзные – соответствуют фиброзно-кавернозному туберкулезу; снаружи полости окружены фиброзной оболочкой
- санированные – полости очищаются от грануляций и казеоза; по сути представляют собой остаточные полости после излечения туберкулеза.
В зависимости от размера каверны делятся на малые (с диаметром менее 2 см), средние (с диаметром 2-5 см) и большие (с диаметром свыше 5 см).

КТ органов грудной клетки. Множественные обширные полостные образования (каверны) в верхней доле правого легкого
Симптомы кавернозного туберкулеза легких
Локализация кавернозного туберкулеза легких обычно односторонняя. Заболевание развивается, как правило, на 3-4-й месяц неэффективного лечения других форм туберкулеза. Клиническая картина наиболее выражена в фазу распада. Возникает кашель с мокротой, кровохарканье. Над полостью распада выслушиваются влажные хрипы.
После окончания формирования каверны симптоматика становится скудной, маловыраженной и неспецифичной. Может отмечаться астения, постоянное чувство усталости, пониженный аппетит, похудание, периодический субфебрилитет. Больные с кавернозным туберкулезом легких являются резервуаром инфекции и источником распространения микобактерий. Поэтому нередко именно бактериовыделение становится основой для более детального обследования пациента.
На скрытый туберкулезный процесс может указывать легочное кровотечение, развивающееся как будто беспричинно, на фоне полного здоровья. Источником профузного кровотечения могут становиться так называемые аневризмы Расмуссена (при вовлечении в каверну терминальных легочных артерий), аспергиллез полости, в том числе санированных каверн. К осложненному варианту течения кавернозного туберкулеза также относится прорыв каверны в плевральную полость с развитием бронхоплеврального свища или эмпиемы плевры.
Кавернозный туберкулез легких протекает не дольше 2-х лет. Заживление каверн возможно в нескольких вариантах: с формированием рубца, туберкулемы, единичного туберкулезного очага, санированной полости. В других случаях кавернозный туберкулез переходит в фиброзно-кавернозный туберкулез легких.
Диагностика
Дальнейшее рентгенологическое обследование (рентгенография легких) обнаруживает кольцевидные тени с периферической локализацией овальной или округлой формы. После получения рентгенологических данных требуется дифференциальная диагностика с абсцессом легкого, периферическим раком легкого, буллезной эмфиземой, ограниченным пневмотораксом, эхинококкозом, осумкованным плевритом.

КТ органов грудной клетки. Полостное образование (каверна) в задних отделах S3 верхней доли левого легкого
При впервые выявленном кавернозном туберкулезе легких в анализе мокроты МБТ обнаруживаются в большом количестве. Проведение бронхоскопии необходимо не только для получения материала для исследования при отсутствии мокроты, но и для обнаружения воспалительных изменений в бронхах (эндобронхита), препятствующих закрытию каверны. Результат туберкулиновых проб слабоположительный. Существенную помощь в этих случаях оказывают лабораторные исследования (QuantiFERON-TB, T-SPOT.TB).
Лечение кавернозного туберкулеза
Из-за активного бактериовыделения больные с кавернозным туберкулезом легких нуждаются в стационарном лечении в условиях противотуберкулезного диспансера. Терапия впервые выявленного кавернозного процесса проводится с помощью одновременного назначения 3-4-х противотуберкулезных препаратов (обычно - изониазида, этамбутола, рифампицина и стрептомицина). Для обеспечения высоких концентраций специфических химиотерапевтических средств они могут вводиться внутривенно, внутрибронхиально, а также прямо в полость каверны. Дополнительно назначается туберкулинотерапия, лечебная дыхательная гимнастика, физиотерапия (индуктотермия, ультразвук, лазеротерапия). В случае высокого риска развития лекарственной устойчивости микобактерий к схеме лечения добавляют фторхинолоны и канамицин.
В благоприятных случаях проведение 4-6-месячного курса специфической терапии приносит положительные результаты: происходит прекращение бацилловыделения, уменьшение и закрытие каверны. Если в течение названного срока не удается достичь заживления каверны, принимается решение об оперативном лечении кавернозного туберкулеза: резекции легкого, оперативной коллапсотерапии (наложении искусственного пневмоторакса). При любом развитии событий после стационарного этапа проводится санаторное и амбулаторное лечение с последующим диспансерным наблюдением.
Прогноз
В большинстве случаев кавернозный туберкулез легких поддается излечению. На фоне туберкулостатической терапии каверны небольших размеров закрываются и рубцуются. Каверны с ригидными стенками со временем вновь заполняются казеозными массами, что приводит к образованию псевдотуберкулемы. Неблагоприятные исходы (нагноение, аспергиллез, прогрессирование туберкулезного процесса и др.) встречаются редко.
1. Кавернозный и фиброзно-кавернозный туберкулез легких: современный взгляд на патогенез, диагностику и лечение/ Павлунин А.В.// Современные технологии в медицине. – 2012 - №1.
Цирротический туберкулез легких. Причины цирротического туберкулеза.
В результате интенсивного развития фиброзно-склеротических изменений в легких развивается цирротический туберкулез. Для его возникновения обычно требуется длительный срок, исчисляемый многими годами. Но иногда он может образоваться и за сравнительно короткий отрезок времени. Происхождение этой формы процесса объясняют различными причинами. Некоторые авторы придают значение биологическим особенностям микобактерий туберкулеза. Так, Neumann, Matsson полагали, что интенсивное превращение эпителиоидных клеток в бугорках в фибробласты и фиброциты с накоплением в тканях коллагена происходит в результате заражения человека слабовирулентными и малопатогенными микобактернями, в частности зернами Муха. В последнее время этиологическую роль в развитии этой формы туберкулеза отдельные авторы приписывают заражению атипичпыми микобактериями. Однако такая точка зрения мало обоснована, тем более что такого рода микобактерий встречаются сравнительно редко, а цирротический туберкулез, особенно в последнее время, наблюдается довольно часто.
Другие отводят ведущую роль в происхождении цирроза возрастным особенностям организма. Известно, что по мере старения эластические волокпа в легочной ткани постепенно резорбируются и замещаются соединительной тканью с одновременным образованием эмфиземы. Эти изменения в наибольшей мере выражены, конечно, в пожилом и старческом возрасте, когда создаются благоприятные условия для формирования фиброзно-склеротических изменений в различных органах, в частности в легких. Однако цирроз может развиться в среднем, молодом и даже детском возрасте. Очевидно, нет оснований переоценивать значение возрастных факторов в его генезе.
Наибольшее значение при этом имеют характер специфического поражения органов дыхания, возникающие при нем осложнения и различные сопутствующие иеспецифические заболевания легких и сердечно-сосудистой системы. Еще Ranke (1916) указывал, что в зоне первичных туберкулезных очагов в легких и регионарных лимфатических узлах, чаще всего в прикорневых участках, развивается склероз. Автор связывал его возникповепие с сенсибилизацией впервые инфицированного организма, что побудило его назвать аллергию при первой стадии туберкулеза склерозирующей. Еще чаще образуются фиброзные поля в межуточной ткани легкого, в печени, селезенке и других органах при длительно и хронически текущем первичном туберкулезе. На это указывали М. Г. Иванова и С. М. Хмельницкий (1959), основываясь на клиническом и секционном материале. Но значительно чаще развитие цирроза при первичном туберкулезе связано со специфическим поражением той или иной группы внутригрудпых лимфатических узлов, когда процесс из них распространяется на стенки прилежащих бронхов, в которых образуются инфильтраты, язвы и свищи. Подобные изменения наблюдаются также при обострении бронхоаденита не только у детей и подростков, но и у взрослых, в частности в пожилом возрасте, когда возникает картина так называемого старческого туберкулеза.
При этом частично или полностью расплавленные обызвествленные очаги из лимфатических узлов пенетрируют через стенки бронхов, закупоривают их, образуя иногда так называемые оронхолиты. Если, несмотря на лечебное воздействие или спонтанно, эти патологические изменения не подвергаются инволюции, то образуются рубцы, б большей или в меньшей степени стенозирующие просвет бронхов. При этих условиях нарушается нормальная их проходимость и уменьшается вентиляция отдельных сегментов, долей и даже всего легкого. В результате возникает их обтурациопный ателектаз.
Реже наблюдается компрессионный апневматоз на почве сдавления бронхов пакетами опухолевидно увеличенных внутригрудпых лимфатических узлов. Возможно также развитие контракционного ателектаза вследствие нервнорефлекторного спазма бронхов при поражении вегетативных нервных узлов и их стволов в средостении. Не исключается, наконец, сочетанный механизм образования ателектаза.
При длительном его сохранении (более 1 — 2 мес) в зоне ателектаза развивается массивный фиброз, который приводит к сморщиванию сегмента или доли легкого и образованию бронхоэктазов. По мнению В. К. Таточенко (1970), цирроз у детей, больных первичным туберкулезом, развивается тем чаще, чем дольше сохраняется нарушение бронхиальной проходимости и вызванный им ателектаз легочной ткани. Подобная закономерность характерна и для первичного туберкулеза у взрослых. При этом чаще всего образуется ателектаз переднего (3-го) сегмента, средней доли правого легкого, а также язычковой зоны левого легкого и 6-го сегмента.
При вторичном туберкулезе цирроз возникает в результате прорастания соединительпой тканью и карнификации очагов и ипфильтративных фокусов. И в этих случаях важную патогенетическую роль играет нарушение бронхиальной проходимости, если в результате специфического или хронического катарального эидобронхита, а тем более стеноза возникает стойкий и длительный ателектаз, который часто имеет декомпенсированный характер.
Цирроз — частый конечный исход диссеминированного туберкулеза легких. Это обусловлено патоморфологическими особенностями данной формы болезни и нередко повышенной сенсибилизацией организма. В таких случаях в результате инволюции очагов в интерстициалытой ткани легких образуется распространенный и двусторонний сначала сетчатый, а затем груботрабекулярный диффузный пневмосклероз. Ему, как правило, сопутствует эмфизема, иногда буллезного типа, а чаще диффузная, преимущественно рестриктивная.
Ограниченный цирроз может развиваться и при очаговом туберкулезе легких, если при этом (поражаются мелкие бронхи и нарушается нормальная легочная вентиляция. Помимо склероза, в зоне поражения образуются небольшие иногда гроздьевидные буллезные вздутия. При нарушении целости их стенок возникает спонтанный пневмоторакс, который часто рецидивирует, но обычно не осложняется ппевмоплевритом или эмпиемой (так называемой простой, или доброкачественный пневмоторакс).
Цирроз становится конечным исходом длительно протекающего фиброзно-кавернозного туберкулеза легких, при котором значительно выражена тенденция к разрастанию соединительной ткани. Он может образоваться и в результате хронического, особенно гнойного, специфического плеврита. В этих случаях при распространении процесса из казеозных очагов в висцеральной плевре или в массивных сращениях на интерстициальную ткань легкого в ней возникают туберкулезные очаги, которые постепенно фиброзно трансформируются. Развитию такого плеврогенного цирроза способствует, кроме того, фиброторакс, при котором деформируется грудная клетка, частично атрофируются грудные мышцы, сморщиваются межреберные промежутки, смещаются в сторону поражения трахея, сердце и крупные сосуды, уменьшается объем легкого и резко ограничивается его расправление при дыхании. Следует подчеркнуть, что такие последствия наблюдаются обычно при несвоевременно начатом и неправильно проводившемся лечении больных экссудативным плевритом, пнев-моплевритом или эмпиемой, так как в этих случаях в плевральной полости длительно сохраняется воспалительный выпот и образуются массивные сращения.
Таким образом, в генезе цирроза решающую роль играет характер туберкулезного процесса в легких, лимфатических узлах, плевре и в бронхиальной системе. Последнему фактору принадлежит такое же важное место, как затяжному и хроническому бронхиту в происхождении неспецифического пневмосклероза и пневмоцирроза.
Развитию цирротического туберкулеза могут в какой-то мере способствовать внутри- и внеплевральный пневмоторакс, олеоторакс, торакопластика, если они осложняются экссудативным плевритом или ателектазом. Те же осложнения могут возникнуть и при резекции легкого, особенно при наличии бронхиального свища и эмпиемы плевры. Впрочем, и некоторые терапевтические средства, возможно, не лишены в этом отношении недостатков, если их неправильно используют. Известно, например, что в результате излишне длительного применения, особенно в больших дозах стрептомицина усиливаются фибропластические процессы, что может способствовать в какой-то мере развитию пневмосклероза.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

