Цитомегаловирус и миома матки
Обновлено: 18.04.2024
Цитомегаловирус является представителем семейства герпесвирусов. Если этот вирус попадает в организм человека, то он остается там пожизненно. По различным исследованиям, инфицированность цитомегаловирусом составляет около 40% населения земного шара. При этом большая доля заражений приходится на младенческий и детский возраст.
ПУТИ ЗАРАЖЕНИЯ ЦИТОМЕГАЛОВИРУСОМ
Цитомегаловирус не является особо заразным, поэтому инфицирование происходит чаще всего в результате длительных и тесных контактов с вирусоносителем: через слюну (при поцелуях), через биологические жидкости при половом контакте, при переливании крови, от матери к ребенку во время беременности, родов и лактации.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ ПРИ ЗАРАЖЕНИИ ЦИТОМЕГАЛОВИРУСОМ
Инкубационный период в 20-60 дней обычно завершается стартом острой фазы болезни, продолжающейся от 2 до 6 недель. Для цитомегаловируса характерны признаки общей интоксикации: повышение температуры, озноб, головные и мышечные боли, слабость. После окончания острой фазы в течение многих недель может развиваться состояние слабости с поражением внутренних органов.
Обычно активизация цитомегаловируса проявляется в трех основных формах:
ДИАГНОСТИКА ЦИТОМЕГАЛОВИРУСА
Диагностика цитомегаловируса основана, как правило, на предположениях о наличии вируса при трудности лечения клинических проявлений обычными способами, после чего делаются биохимические анализы: ПЦР или посев клеток на культуре. Обычно результаты этих исследований дают ответ на вопросы о том, есть ли цитомегаловирус в крови, насколько он активен и эффективна ли терапия.
ЛЕЧЕНИЕ ЦИТОМЕГАЛОВИРУСНОЙ ИНФЕКЦИИ
Лечение цитомегаловируса проводится в стандартной для большинства вирусных инфекций последовательности действий – иммуномодулирующее (укрепление защитных сил организма) воздействие, а также комплекс противовирусных терапевтических мероприятий.
Сам цитомегаловирус, попавший в кровь, излечить полностью невозможно, но отсутствие его в биологических жидкостях говорит о его переходе в безопасную латентную фазу, которая, при хорошем иммунном статусе, может всегда такой и оставаться.
ЦИТОМЕГАЛОВИРУС И БЕРЕМЕННОСТЬ
Первичное заражение матери цитомегаловирусом является достаточно опасным для плода, т.к. существует вероятность поражения ЦНС ребенка и различных отклонений в его развитии. По статистике, заражение плода происходит в 30% случаев, а отклонения в развитии наблюдаются только в 15% случаев, поэтому обычно прерывания беременности не рекомендуют.
При обострении уже имеющейся инфекции вред для ребенка гораздо меньший, т.к. у матери уже присутствуют антитела, ослабляющие вирус и препятствующие проникновению через плаценту.
Важным фактором также является и срок беременности: более опасны в плане инфицирования более ранние сроки – в этот период активизация цитомегаловируса может привести к выкидышу и серьезным нарушениям в развитии. А вот после 4 месяцев беременности вреда фактически не наблюдается, но инфицирование может произойти при родах, что, к счастью, не так опасно, как внутриутробное заражение.
ПРОФИЛАКТИКА ОСЛОЖНЕНИЙ БЕРЕМЕННОСТИ
Так что при планировании беременности всегда очень важно пройти полное обследование на наличие бактерий и вирусов и провести их своевременное лечение заранее. Вы всегда можете сделать это у нас – в Клинике Доктора Назимовой, где можете быть уверены в качестве диагностики и лечения.

Обновлено: 12.04.2022
Бесплатная консультация или второе мнение врача-хирурга перед операцией в Клиническом госпитале на Яузе! подробнее
Запишитесь на операцию при миоме матки
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
- лапароскопическое удаление миомы матки — консервативная миомэктомия (удаление миоматозных узлов с сохранением органа);
- гистерорезектоскопия (хирургическое лечение без разрезов, спаек и узлов) при подслизистых миомах.
- Лапароскопия миомы матки — малоинвазивное вмешательство без риска послеоперационных осложнений.
- Через полгода после удаления миомы лапароскопическим методом происходит восстановление репродуктивной функции.
- Более 70% пациенток могут зачать, выносить и родить ребёнка после органосберегающих операций.
Виды хирургического лечения миомы
Четверть всех гинекологических заболеваний у женщин приходится на случаи миомы (лейомиома, фибромиома) матки — самой распространённой патологии в этой области медицины. В последние годы среди пациенток с таким диагнозом растёт количество женщин репродуктивного возраста, ведущих активную половую жизнь с перспективой планирования беременности и родов.
Многолетний опыт врачей отделения гинекологии и акушерства Клинического госпиталя на Яузе даёт право утверждать, что своевременное обращение к специалистам и вовремя выявленное заболевание имеет положительный прогноз: адекватное лечение восстанавливает здоровье женщины, качество её жизни, даёт возможность испытать радость материнства.
При наличии строгих показаний проводится лапароскопическое или вагинальное удаление матки. Эти виды операций выполняются только в сложных клинических ситуациях при невозможности сохранить орган.
Цены на операцию при миоме матки
- Оперативные вмешательства
- Миомэктомия (энуклеация миоматозных узлов) с использованием видеоэндоскопических технологий (4 степень сложности) 226 000 руб.
- Гистероскопическая миомэктомия (3 степень сложности) 100 000 руб.
- Гистероскопическая миомэктомия электрохирургическая (1 степень сложности) 50 000 руб.
- Влагалищная экстирпация матки с придатками с использованием видеоэндоскопических технологий (2 степень сложности) 190 000 руб.
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:

ЛисичкинаЕлена Геннадьевна Врач-гинеколог, хирург Высшая квалификационная категория
Стоимость приема: 5900 ₽
ЗАПИСАТЬСЯ НА ПРИЁМ ОБРАТНЫЙ ЗВОНОК
Высокотехнологичные операции
Высокая квалификация специалистов госпиталя позволяет оперативно осваивать и применять самые передовые методы хирургического лечения миомы, среди которых:
Лапароскопическая миомэктомия, при которой удаление миоматозных узлов проводится с помощью лапароскопа (жёсткого эндоскопа), обеспечивающего обзор с многократным увеличением операционного поля на мониторе. Операция выполняется всего через четыре небольших (до 1 см) прокола в области передней брюшной стенки.
Гистерорезектоскопия — малоинвазивное удаление миоматозных узлов, расположенных в подслизистом слое матки, под зрительным контролем, обеспечивающимся путём введения в полость матки эндоскопического инструмента — гистероскопа.
Комбинированная гистерэктомия — удаление матки с помощью двух доступов: вагинального и лапароскопического. Использование комбинированного доступа даёт возможность сначала аккуратно и без натяжения выделить в малом тазу матку, после чего извлечь её влагалищным доступом, лапароскопически зафиксировав культю влагалища и шейки матки к крестцово-маточным и круглым связкам. Так предотвращается послеоперационное опущение органов малого таза (мочевого пузыря, прямой кишки и др.), купола влагалища и образование спаек.
Вагинальная гистерэктомия (без опущения) — удаление матки размерами до 15–16 недель беременности проводится только влагалищным доступом.
Лапароскопическое удаление миомы матки — самая современная технология оперативного вмешательства с возможностью зрительного контроля, которая имеет ряд преимуществ по сравнению с другими методами:
- малоинвазивный, щадящий характер операции по удалению миоматозных узлов не оставляет на коже значимых послеоперационных шрамов;
- бережная, органосохраняющая технология операции позволяет сократить срок пребывания в стационаре;
- быстрое восстановление снижает срок временной нетрудоспособности;
- существенно снижается риск развития послеоперационных осложнений — кровотечения, кишечной непроходимости, спаечной болезни и др.;
- быстрое восстановление репродуктивной функции — планировать беременность можно через 6 месяцев после операции.
Сочетанные операции
Специалисты Клинического госпиталя на Яузе при лапароскопии по поводу миомы в обязательном порядке проводят одновременный осмотр всех внутренних половых органов и в случае обнаружения сопутствующей патологии применяют меры для устранения проблемы.
Методом лапароскопии при наличии эндометриоза удаляются патологические очаги, при обнаружении спаек проводится их иссечение и восстановление проходимости труб, при выявлении кисты производится её удаление с сохранением здоровой ткани яичника.
Преимущества лапароскопии в Клиническом госпитале на Яузе
Операционные нашего госпиталя созданы в соответствии со строгими мировыми стандартами качества — устойчивые к инфекциям бесшовные монолитные конструкции, 5 уровней стерильности благодаря специализированной системе вентиляции, обеспечивающей высокий уровень бактериальной защиты.
Операционный блок оснащён инновационным оборудованием: хирургической техникой признанных мировых лидеров в производстве медицинского оборудования — Karl Storz, Covidien, Erbe и др.
Оснащённость операционных, профессионализм и опыт хирургов гарантируют нашим пациентам быстрое восстановление и возврат к полноценной жизни.
Почему мы
За многолетнюю практику врачи отделения гинекологии и акушерства госпиталя имеют только положительные отзывы пациенток. Выбрав нас, вы получите следующие преимущества нашего отделения:
- Врачи — постоянно практикующие хирурги-гинекологи, среди которых — врачи высшей квалификационной категории, профессора, обладатели докторских учёных степеней, имеют большой опыт в выполнении эндоскопических, комбинированных и влагалищных операций.
- Безопасность — лапароскопические операции минимизируют риски кровотечений, спаечной болезни и других послеоперационных и интраоперационных осложнений.
- Быстрое восстановление — вдвое снижен срок возвращения к нормальной жизни и работе по сравнению с полостными операциями.
- Бережное отношение к тканям — наши хирурги щадяще обращаются со здоровыми тканями, что обеспечивает быстрое восстановление и заживление.
- Комплексность — в госпитале, кроме операций, предлагают программы быстрого предоперационного обследования и наблюдение в течение восстановительного периода.
Сотни женщин, которым была проведена лапароскопия в отделении гинекологии и акушерства, сохранили своё женское здоровье и вернулись к полноценной жизни. Записывайтесь на приём к врачу-гинекологу Клинического госпиталя на Яузе, позвонив по указанному на сайте номеру телефона, воспользовавшись сервисами обратной связи или записи на приём.
Миома матки: цена лапароскопии
Статья проверена врачом акушером-гинекологом, д.м.н. Шабадашем В.В., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Что такое миома матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лубнин Д. М., гинеколога со стажем в 22 года.
Над статьей доктора Лубнин Д. М. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Миома матки — это хроническое заболевание матки, проявляющееся образованием в ней единичных или множественных узлов различной локализации, ограниченное во времени репродуктивным периодом.
Как устроена женская репродуктивная система:
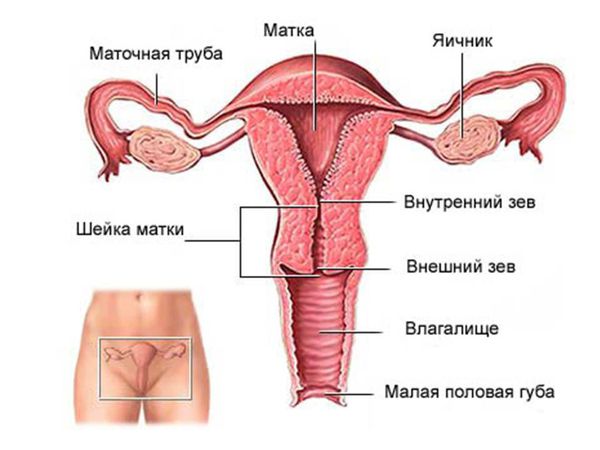
Миома матки не встречается до начала менструаций и регрессирует после менопаузы. Ранее миому матки считали истинной доброкачественной опухолью матки, однако в результате исследований было установлено, что она не в полной мере соответствует критериям опухоли, поэтому миому стали называть опухолеподобным образованием.
Миома матки — довольно распространенное заболевание, частота встречаемости достигает 70-80%, однако в большинстве случаев заболевание протекает бессимптомно. Только в 30-40% случаев наблюдаются клинические проявления миомы. [1] [2]
До сих пор неизвестны причины возникновения миомы матки. Ранее предполагалось, что к её развитию миомы приводят гормональные нарушения, однако эта теория была полностью опровергнута. Миома матки образуется в гормонзависимой ткани и поэтому чувствительна к влиянию половых гормонов, но её рост не запускается нарушением гормонального фона.
Кто подвержен наибольшему риску
Предполагается, что существует наследственная предрасположенность к развитию миомы матки. Миома матки никогда не превращается в злокачественную опухоль и не имеет никакого отношения к развитию злокачественных заболеваний матки.
Миома матки чаще всего диагностируется в возрасте 30-40 лет, однако может встречаться у более молодых женщин в 16-18 лет.
Чем миома отличается от фибромы
Фиброма матки и миома матки — два названия одного и того же заболевания. Если в миоме преобладает фиброзная ткань, такую миому могут называть фибромой, но термин "фиброма" в этом случае будет "просторечным", правильнее всего все миомы называть миомами, независимо от состава. Структура миомы никак не влияет на выбор метода лечения.
Чем опасна миома матки
К осложнениям миомы матки относятcя железодефицитная анемия, сложности с зачатием и вынашиванием, нарушение оттока мочи и повреждение почек.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы миомы матки
Симптомы на ранних стадиях:
В большинстве случаев на ранних стадиях миома матки никак себя не проявляет. Только в 30-40 % случаев она может нарушить качество жизни женщины.
Клиническая картина миомы матки:
- Обильные менструации.
- Чувство давления на мочевой пузырь (учащенное мочеиспускание), давление на прямую кишку (затруднения при дефекации).
- Боли в животе, спине, боли при половой жизни.
- Увеличение живота.
- Бесплодие (редко).
- Невынашивание беременности.
Патогенез миомы матки
Миома матки представляет из себя округлое образование различного размера, состоящее из разного сочетания гладкомышечных и соединительнотканных волокон. Крупные узлы миомы могут достигать 20 см, а сама матка с узлами — размера, соответствующего доношенной беременности.
Миома матки бывает единичной и множественной, то есть в матке может быть несколько небольших узлов или сочетание небольших узлов и нескольких больших или единичный большой узел.
Известно, что каждый узел в матке растет независимо друг от друга из одной-единственной клетки, которая получает дефект, запускающий процесс деления. Женские половые гормоны являются основным фактором роста миомы матки. Эстрогены стимулируют образование рецепторов прогестерона на клетках миомы, в то время как прогестерон запускает деление клеток. Другими словами, два женских гормона дополняют друг друга, но основным гормоном, стимулирующим рост узлов миомы матки, является прогестерон.
Узлы миомы матки растут с непредсказуемой скоростью: одни могут расти достаточно быстро — до нескольких сантиметров в месяц, другие очень медленно — 5-7 мм в год. Часть узлов может прекратить рост и несколько лет не увеличиваться в размере. Некоторые узлы способны самостоятельно нарушить свое кровоснабжение и вызвать некроз, в результате чего узел погибает, уменьшается в размере и больше не растет.
Нет никаких научных доказательств влияния внешних факторов на рост миомы матки. То есть бани, сауны, массажи, загар и физиопроцедуры не оказывают стимулирующего воздействия на рост миомы матки.
В целом поведение миомы матки непредсказуемо, известно лишь, что часть узлов начинает активно расти во время беременности, а после родов уменьшаются в размере, миома матки не растет после наступления менопаузы и подвергается обратному развитию и не встречается до начала менструаций (менархе).
Классификация и стадии развития миомы матки
В зависимости от локализации миома матки бывает:
- Интрамуральная (межмышечная) — растущая в толще стенки матки
- Субсерозная (подбрюшинная) — располагается снаружи матки;
- Субмукозная (подслизистая) — растущая в полости матки
- Шеечная - из шейки матки
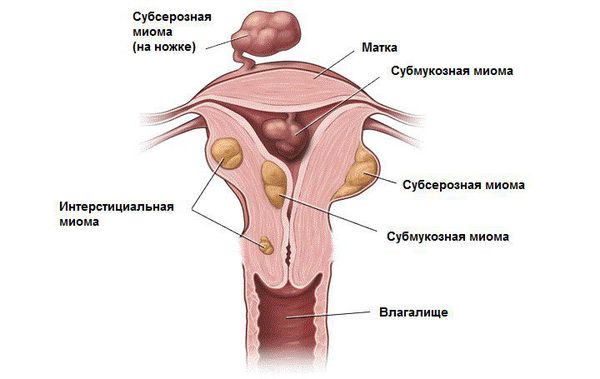
Существуют смешанные локализации, к примеру: интрамурально-субсерозная миома, то есть узел растет из стенки матки, но частично смещен наружу. Кроме этого у узлов описывают направление роста относительно полости матки. Так, миома матки может быть с центрипетальным ростом, то есть расти в сторону полости, или с центрифугальным, то есть наружу.
Узлы субмукозной (подслизистой) и субсерозной локализации также делят на типы в зависимости от их локализации по отношению к полости матки или наружному контуру. Если узел полностью расположен в полости матки — это 0 тип миомы, на 50% — 1-й тип, менее чем на 30% — 2 -й тип. Аналогично называют и субсерозные узлы. Нулевой тип субсерозного узла также называют “миомой на ножке”, при этом ножка может быть как тонкой, так и достаточно широкой.
До сих пор в нашей стране применяют классификацию миомы матки, основанную на соответствии размеров матки срокам беременности в неделях. К примеру, можно встретить такое заключение: “миома матки 11-12 недель”. Эта классификация крайне субъективна и совершенно не информативна. Матка с наличием нескольких мелких узлов или при наличии небольшого субмукозного узла может не увеличиваться в размере. Крупные узлы несимметрично увеличивают в размере матку, и разные доктора будут по-разному оценивать общий размер матки, что может привести к неправильной интерпретации динамики роста узлов. Эта классификация не описывает количество и локализацию узлов, что определяет тактику лечения заболевания.
Миома матки бывает единичной и множественной. От чего зависит, сколько узлов образуется, и с какой скоростью они будут расти — неизвестно. В целом динамика роста узлов непредсказуема. Кроме периода беременности, когда большая часть узлов начинает расти под воздействием прогестерона, нет ни одного научно доказанного фактора, влияющего на рост миомы матки. После наступления менопаузы миома матки подвергается обратному развитию — узлы должны начать уменьшаться в размерах, в них наступают дистрофические изменения.
Некоторые узлы могут самостоятельно погибнуть за счет нарушения своего кровоснабжения. Такого рода “суицид” узла следует рассматривать как благоприятный исход заболевания.
Осложнения миомы матки
Наиболее распространенным осложнением миомы матки является железодефицитная анемия, которая развивается на фоне постепенного увеличения объема менструальной кровопотери. Её проявления не всегда вовремя замечаются пациенткой. На фоне анемии нарастает слабость, снижается трудоспособность, когнитивные функции, ухудшается состояние кожи, ногтей, волос. Нередко именно с этими жалобами пациентка обращается к терапевтам, которые диагностируют анемию и отправляют ее на осмотр к гинекологу, где диагностируется миома матки.
Наличие миомы матки может осложнять реализацию репродуктивной функции. При локализации в полости матки или существенно деформируя ее, миома может препятствовать зачатию или вынашиванию беременности. При крупных узлах или множественной миоме увеличенная в размере матка может занимать большую часть брюшной полости, сдавливая мочеточники, что приводит к нарушению оттока мочи и повреждению почек.
Беременность с миомой матки в ряде случаев может сопровождаться отставанием в развитии плода, преждевременными родами, преждевременным разрывом плодных оболочек, низким весом плода, слабостью родовой деятельности.
Диагностика миомы матки
Диагностика миомы матки не представляет трудностей. Уже во время осмотра на кресле доктор может заподозрить наличие миомы матки, обнаружив увеличение матки и ее бугристость, но осмотр руками не информативен в плане количества, размера и локализации узлов. Золотым стандартом диагностики миомы матки является УЗИ.
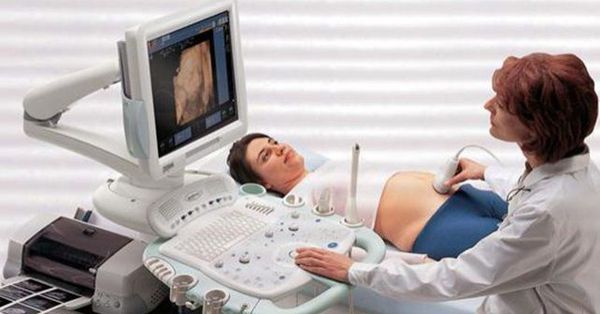
В подавляющем большинстве случаев этого метода бывает достаточно, чтобы описать заболевание. УЗИ обязательно следует выполнять двумя датчиками: влагалищным и абдоминальным (через живот), чтобы не пропустить субсерозные узлы, которые могут располагаться на небольшом удалении от матки. Помимо подробного описания размеров и локализации всех узлов необходимо выполнить графическое изображение расположения узлов миомы матки относительно стенок матки и ее полости, проще говоря, нарисовать, как эти узлы располагаются в матке. Это важно для выбора правильной тактики лечения заболевания, так как только словесное описание может быть истолковано по-разному.
Если размер матки настолько велик, что возможности УЗИ не позволяют полностью оценить ее — рекомендуется проведение МРТ малого таза. Этот метод подробно отображает всю картину заболевания и позволяет оценить размер и точную локализацию узлов.
В некоторых случаях для уточнения локализации узла прибегают к гистероскопии — эндоскопическому методу, при котором в полость матки вводят камеру и визуально оценивают полость матки.
Лечение миомы матки
Не во всех случаях миомы матки требуется проводить лечение. Бессимптомные миомы матки в лечении не нуждаются, но только при соблюдении следующих критериев:
- У пациентки нет признаков железодефицитной анемии
- Возраст пациентки старше 35 лет и нет планов на беременность
- Узлы или не растут, или скорость роста отдельных узлов (субсерозной или интрамурально-субсерозной локализации) не превышает 1 см в год
Во всех остальных случаях требуется лечение.
Какой врач лечит миому матки
Диагностикой и медикаментозным лечением миомы матки занимается гинеколог. Удаление миомы выполняется только эндоваскулярными хирургами, роль гинекологов заключается в определении показаний, подготовке и последующему ведению пациентов.
Так как сама по себе миома матки не опасна, еще раз повторю: она никогда не превращается в злокачественную опухоль.
Вот основные цели в лечении миомы матки:
- Прекратить кровопотерю во время менструации
- Прекратить давление матки на мочевой пузырь, прямую кишку, убрать увеличение живота
- Обеспечить возможность забеременеть и родить ребенка
- Прекратить прогрессивный рост узлов.
Таким образом, перед началом лечения миомы матки надо четко решить, какую задачу вы преследуете, так как от этого будет зависеть выбор метода лечения.
Для лечения миомы матки сегодня оптимально применять следующие методы:
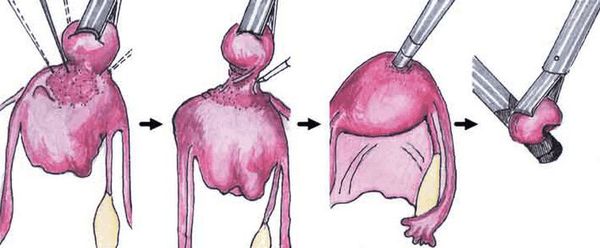
- Миомэктомия — хирургическое удаление узлов миомы матки.
- Эмболизация маточных артерий — метод, при котором прекращается кровоснабжение миоматозных узлов, в результате чего они погибают).
- Лечение миомы без хирургии — медикаментозная терапиямифепристоном.
Все остальные методы лечения или не имеют научных доказательств эффективности (пиявки, гомеопатия, фитотерапия, БАДы), или недостаточно эффективны, то есть эффект временный (ФУЗ аблация, агонисты ГнРГ ) или неэффективны совсем (спираль “Мирена”, контрацептивы).
При выборе метода лечения важно учитывать следующие данные:
- Возраст пациентки.
- Репродуктивные планы: желание забеременеть в настоящий момент (ближайшее время), когда-нибудь или нет планов на беременность.
- Поставленная цель (см. п.2).
Ультразвуковой метод, или ФУЗ (фокусированный ультразвук)
Когда метод только появился на него возлагали большие надежды, так как можно было воздействовать на миому без нарушения кожного покрова. Суть метода в фокусированном тепловом расплавлении узла. Однако в процессе использования оказалось, что метод себя не оправдал и от него сейчас практически отказались. После ФУЗ аблации практически во всех случаях возникают рецидивы, так как узел расплавляется не полностью, кроме этого существует множество ограничений для этого метода, которые не позволяют его использовать у большинства пациентов.
Хирургическое лечение миомы матки
Хирургическое лечение подразумевает удаление из матки миоматозных узлов различными способами: лапароскопически (под контролем камеры через несколько небольших проколов в животе), гистероскопически (так удаляются узлы, расположенные в полости матки. Инструмент и миниатюрная камера вводятся в полость матки через шейку со стороны влагалища) и лапаротомически (через разрез в животе, сейчас применяется все реже и реже). В зависимости от мастерства хирурга из матки можно удалить любое количество узлов практически любого размера, но само удаление узлов не является задачей в лечении миомы матки, так как во многих случаях наличие узлов в матке ничему не мешает.
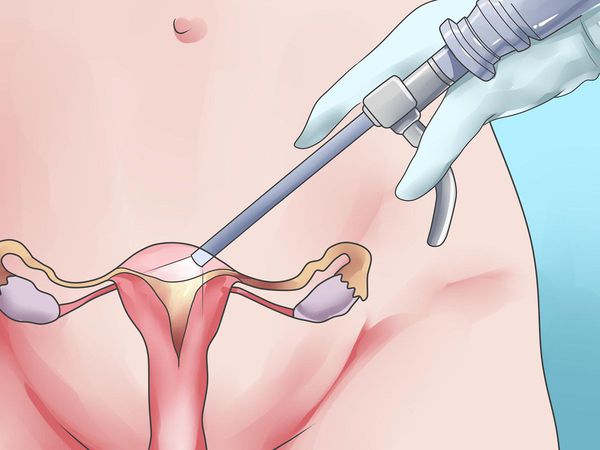
Применение хирургического удаления узлов оптимально только при наличии у пациентки в настоящий момент репродуктивных планов при условии, что миома матки мешает их реализации. При этом в результате удаления узлов матка не должна получить серьезных повреждений (множества рубцов). Как правило, для хирургического лечения подходят субсерозные или субмукозные узлы 0 типа, интрамурально-субсерозные узлы неглубокого залегания в стенку матки. Существенным и значимым недостатком хирургического лечения является высокий риск рецидива заболевания — 7-14% в год [6] , а также риск образования спаек вокруг маточных труб, что может привести к трубному фактору бесплодия или повысить риск внематочной беременности. Кроме этого, хирургическое лечение сопряжено с общими рисками полостной операции под общим наркозом. [6] [12]
Показания к операционному лечению миомы матки:
1. Наличие симптомов миомы матки — обильные менструации, анемия, выявленная в анализах крови, давление на смежные органы (мочевой пузырь, прямую кишку), увеличение живота.
2. Невозможность забеременеть или выносить беременность с имеющимися узлами.
3. Прогрессивный рост узлов.
4. Рост узлов после наступления менопаузы.
Противопоказания к оперированию миомы матки: воспалительные заболевания органов малого таза, пограничные или злокачественные заболевания органов малого таза, нарушения свёртывающей системы, нарушения функции почек, сердечная недостаточность.
Гистерэктомия
Полное удаление матки — гистерэктомия также относится к хирургическим методам лечения миомы матки. Удаление матки объективно показано только в случае гигантских миом, когда общий размер матки соответствует 20-25 неделям беременности, однако бывают исключения. Во всех остальных случаях миому матки можно вылечить без удаления органа, используя описанные выше три метода лечения.
Метод эмболизации маточных артерий (ЭМА)
Эмболизация маточных артерий — малоинвазивный метод лечения миомы матки, заключающийся в прекращении кровоснабжения всех миоматозных узлов в матке, что вызывает гибель этих узлов. Суть метода в следующем: под местным обезболиванием производится пункция бедренной артерии, в сосуд вводят катетер, через который под рентгеновским контролем поочередно вводят микрошарики (эмболы), размером 700-900 микрон, состоящие из инертного полимера, которые блокируют патологический кровоток в матке, в результате чего кровоснабжение узлов миомы матки прекращается и все узлы погибают. Эффективность данного метода составляет 94-96%, все узлы необратимо уменьшаются в размере на 30-60%, проходят обильные менструации и давление на мочевой пузырь.
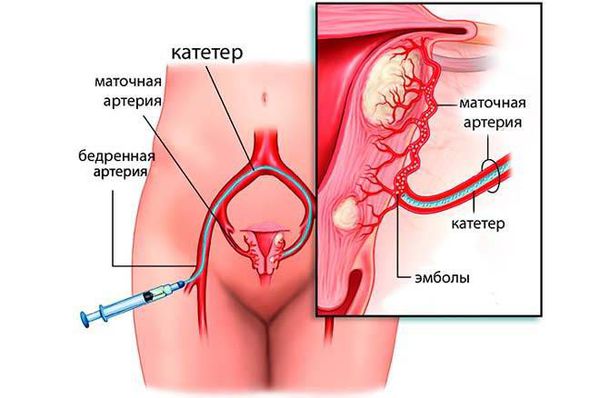
Появление новых узлов после ЭМА случается крайне редко, менее 0,1%. Эта процедура выполняется под местной анестезией, занимает не более 15-20 минут и требует не более 3х дней госпитализации. ЭМА способна решить любую из описанных выше задач в лечении миомы матки. Оптимально применять ЭМА при множественных узлах, узлах глубокого залегания в тело матки, крупных субмукозных узлах. ЭМА не влияет на репродуктивную функцию женщины, поэтому может быть рекомендована пациенткам, планирующим беременность, особенно если беременность планируется отсроченно. В этом отношении ЭМА имеет преимущество перед миомэктомией, так как не сопряжена с рецидивом заболевания и при ЭМА нет риска повреждения маточных труб спаечным процессом. [13] [17]
Прогноз. Профилактика
Прогноз у миомы матки в большинстве случаев благоприятный. Только при запущенных случаях не удается сохранить орган или восстановить репродуктивную функцию. Миома матки чаще всего растет медленно. Как правило, сами пациенты годами не посещают гинеколога, что не позволяет вовремя диагностировать заболевание на начальном этапе и провести лечение. В то же время нередко и сами доктора длительно наблюдают за постепенным ростом узлов, не предпринимая никаких мер, а после предлагают только удаление органа.
Так как причина развития миомы матки неизвестна, никаких профилактических мероприятий не предложено. Некоторые исследования показали, что прием гормональных контрацептивов снижает вероятность появления миомы матки на 24%. [18] Воздержание от массажа, загара, спорта и посещения бань не снижает вероятность заболеть миомой матки.
Если проходить УЗИ органов малого таза 1 раз в год начиная с 21 года, можно вовремя выявить начальную стадию заболевания и провести превентивное лечение.

Цитомегаловирус – это вирус герпеса. Он встречается очень часто. Цитомагаловирусом к 40 годам заражены примерно 80% людей. Но обычно вирус находится в спящем состоянии и не причиняет никакого беспокойства большинству людей. Здоровая иммунная система легко сдерживает проявление цитомегаловируса. Тем не менее, цитомегаловирус может вызвать тяжелые заболевания у людей с ВИЧ (вирусом иммунодефицита человека). Вирус становится активным, когда иммунная система ослаблена, поэтому его называют оппортунистической инфекцией. Самые распространенные заболевания, которые может вызвать цитомегаловирус – это ретинит, глазная инфекция, способная привести к слепоте.
Как можно заразиться цитомегаловирусом?
Заражение цитомегаловирусом от случайного прикосновения носителя вируса маловероятно. Но заразиться можно, прикоснувшись к глазам, носу или рту после контакта со слюной, спермой, вагинальными выделениями, кровью, мочой, грудным молоком зараженного человека. Кроме того, заразиться цитомегаловирусом можно при сексуальном контакте, переливании крови и пересадке органов.
Младенец может заразиться цитомегаловирусом еще до рождения. Дети получают вирус и вместе с грудным молоком. Это обычно происходит, если женщина впервые заражается цитомегаловирусом во время беременности.
2. Симптомы заболевания
Большинство людей, которые инфицированы цитомегаловирусом, не знают об этом. Вирус обычно не вызывает никаких симптомов. Тем не менее, из-за цитомегаловируса могут появиться слабые симптомы – усталость, опухание желез, лихорадка. Эти симптомы цитомегаловируса легко спутать с признаками других заболеваний. Если цитомегаловирус не лечить, он может распространиться по организму и вызвать целый ряд разных симптомов:
- Глаза – затуманенное зрение, слепые зоны, перемещающиеся черные пятна и даже слепота;
- Кишечник: диарея или боль в животе;
- Горло: затрудненное или болезненное глотание;
- Позвоночник: боль, слабость, онемение в основании позвоночника, проблемы при ходьбе;
- Мозг (в редких случаях): головные боли, проблемы с концентрацией внимания;
- Легкие (редко): затрудненное дыхание или сухой кашель.
3. Диагностика цитомегаловируса
Врач может диагностировать цитомегаловирус следующими способами:
- Сделав анализ крови или мочи, чтобы проверить их на наличие вируса;
- Измерив антитела против ЦМВ (так называемое серологическое тестирование);
- Обследовав глаза для обнаружения воспаления в сетчатке;
- Взяв образец ткани или жидкости из кишечника, горла или позвоночника и исследовав данный образец под микроскопом (биопсия);
- Сделав томографию для обследования легких.
4. Лечение болезни
Для лечения цитомегаловируса используются специальные препараты. Часто их нужно вводить внутривенно, к примеру, курсом в течение двух недель. После того, как инфекцию удается взять под контроль, может назначаться поддерживающая терапия – ежедневный прием таблеток. Есть препараты, которые целенаправленно используются для лечения поражений глаз от цитомегаловируса.
Есть ряд препаратов, которые напрямую не лечат цитомегаловирус, но сдерживают его рост и замедляют развитие болезни.
Заболевания ![частые заболевания]()
Жалобы и симптомы ![Жалобы и симптомы]()
- жжение и зуд
- неприятный запах
- нехарактерные вагинальные выделения
- Боль во время полового контакта
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика ![Диагностика]()
- УЗИ органов малого таза
- УЗИ транвагинальное
- Мазок на флору
- Кольпоскопия
- Гистероскопия
- РДВ (раздельное диагностическое выскабливание)
Наши цены ![Типичные жалобы]()
- Первичный прием акушера-гинеколога - от 4700 р.
- Консультация врача гинеколога - от 3500 р.
- Лазерное вульво -вагинальное ремоделирование (Лазерный дермальный оптический термолиз ) область воздействия: слизистая влагалища, входа во влагалище,периуретральная область,наружное отверстие уретры, область клитора, малых половых губ, наружной и внутренней поверхности больших половых губ - 65 000 р.
- Лазерное вульво -вагинальное ремоделирование (лазерный дермальный оптический термолиз ) область воздействия: слизистая влагалища - 55 000 р.
- Лазерное вульво -вагинальное ремоделирование (лазерный дермальный оптический термолиз ) область воздействия: наружная и внутренняя поверхность больших половых губ, промежность - 45 000 р.
- Лазерная шлифовка рубцовых изменений в области промежности и вульвы (1 кв.см.) - 3 650 р.
- Восстановление влагалищной флоры \ лазеротерапия - 1 сеанс - 12 500 р.
- Интимная контурная пластика препаратом гиалуроновой кислоты Vivacy, Франция, Stylage M, Lidocaine, 1 мл - 21 750 р.
- Биоревитализация интимной зоны Vivacy, Франция, Stylage Hydro, 1 мл - 27 000 р.
- Аутоплазмотерапия шейки матки (уровень 1) - 15 000 р.
- Аутоплазмотерапия шейки матки (уровень 2) - 25 000 р.
- Аутоплазмотерапия шейки матки (уровень 3) - 35 000 р.
- Аутоплазмотерапия наружных половых органов (уровень S) - 25 000 р.
- Аутоплазмотерапия наружных половых органов (уровень M) - 35 000 р.
- Аутоплазмотерапия наружных половых органов (уровень L) - 45 000 р.
- Лазерное удаление папиллом\кондиллом влагалища\вульвы - 1 ед - 3100 р.
- Лазерное вскрытие наботовых кист - 3700 р.
- Лазеротерапия шейки матки ( 1 сеанс) - 10 500 р.
- Лазеротерапия шейки матки и цервикального канала (1 сеанс) - 15 500 р.
- Мэлсмон терапия 1 ампула - 5 000 р.
- Мэлсмон терапия 2 ампулы 7 300 р.
- Мэлсмон терапия 3 ампулы - 13 300 р.
- Мэлсмон терапия минимальный курс 20 ампул - 72 000 р.
- Мэлсмон терапия оптимальный курс 40 ампул - 140 000 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Цитомегалия – это инфекционное заболевание вирусного генеза, передающееся половым, трансплацентарным, бытовым, гемотрансфузионным путем. Симптоматически протекает в форме упорной простуды. Отмечается слабость, недомогание, головные и суставные боли, насморк, увеличение и воспаление слюнных желез, обильное слюноотделение. Часто протекает бессимптомно. Опасна цитомегалия беременных: она может вызывать самопроизвольный выкидыш, врожденные пороки развития, внутриутробную гибель плода, врожденную цитомегалию. Диагностика осуществляется лабораторными методами (ИФА, ПЦР). Лечение включает противовирусную и симптоматическую терапию.
МКБ-10
Общие сведения
Другие названия цитомегалии, встречающиеся в медицинских источниках, - цитомегаловирусная инфекция (ЦМВ), инклюзионная цитомегалия, вирусная болезнь слюнных желез, болезнь с включениями. Цитомегалия является широко распространенной инфекцией, и многие люди, являясь носителями цитомегаловируса, даже не подозревают об этом. Наличие антител к цитомегаловирусу выявляется у 10—15% населения в подростковом возрасте и у 50% взрослых людей. По некоторым источникам, носительство цитомегаловируса определяется у 80% женщин детородного периода. В первую очередь это относится к бессимптомному и малосимптомному течению цитомегаловирусной инфекции.

Причины
- воздушно-капельным: при чихании, кашле, разговоре, поцелуях и т.д.;
- половым путем: при сексуальных контактах через сперму, влагалищную и шеечную слизь;
- гемотрансфузионным: при переливании крови, лейкоцитарной массы, иногда - при пересадке органов и тканей;
- трансплацентарным: во время беременности от матери плоду.
Нередко цитомегаловирус находится в организме многие годы и может ни разу не проявить себя и не нанести вреда человеку. Проявление скрытой инфекции происходит, как правило, при ослаблении иммунитета. Угрожающую по своим последствиям опасность цитомегаловирус представляет у лиц со сниженным иммунитетом (ВИЧ-инфицированных, перенесших трансплантацию костного мозга или внутренних органов, принимающих иммунодепрессанты), при врожденной форме цитомегалии, у беременных.
Патогенез
Попадая в кровь, цитомегаловирус вызывает выраженную иммунную реакцию, проявляющуюся в выработке защитных белковых антител – иммуноглобулинов М и G (IgM и IgG) и противовирусной клеточной реакцией - образованием лимфоцитов CD 4 и CD 8. Угнетение клеточного иммунитета при ВИЧ-инфекции приводит к активному развитию цитомегаловируса и вызываемой им инфекции.
Даже при бессимптомном течении инфекции носитель цитомегаловируса является потенциально заразным для неинфицированных лиц. Исключение составляет внутриутробный путь передачи цитомегаловируса от беременной женщины плоду, который происходит в основном при активном течении процесса, и лишь в 5% случаев вызывает врожденную цитомегалию, в остальных же носит бессимптомный характер.
Симптомы цитомегалии
Врожденная цитомегалия
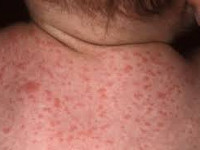
В 95% случаев внутриутробное инфицирование плода цитомегаловирусом не вызывает развития заболевания, а протекает бессимптомно. Врожденная цитомегаловирусная инфекция развивается у новорожденных, матери которых перенесли первичную цитомегалию. Врожденная цитомегалия может проявляться у новорожденных в различных формах:
- петехиальная сыпь – мелкие кожные кровоизлияния - встречается у 60-80% новорожденных;
- недоношенность и задержка внутриутробного развития плода - встречается у 30% новорожденных;
- желтуха;
- хориоретинит – острый воспалительный процесс в сетчатке глаза, часто вызывающий снижение и полную потерю зрения.
Летальность при внутриутробном инфицировании цитомегаловирусом достигает 20-30%. Из выживших детей большая часть имеет отставание в умственном развитии или инвалидность по слуху и зрению.
Приобретенная цитомегалия у новорожденных
При инфицировании цитомегаловирусом в процессе родов (при прохождении плода по родовым путям) или в послеродовом периоде (при бытовом контакте с инфицированной матерью или грудном вскармливании) в большинстве случаев развивается бессимптомное течение цитомегаловирусной инфекции. Однако у недоношенных младенцев цитомегаловирус может вызывать затяжную пневмонию, к которой часто присоединяется сопутствующая бактериальная инфекция. Часто при поражении цитомегаловирусом у детей отмечается замедление в физическом развитии, увеличение лимфоузлов, гепатит, сыпь.
Мононуклеозоподобный синдром
У лиц, вышедших из периода новорожденности и имеющих нормальный иммунитет, цитомегаловирус может вызывать развитие мононуклеозоподобного синдрома. Течение мононуклеазоподобного синдрома по клинике не отличается от инфекционного мононуклеоза, вызываемого другой разновидностью герпесвируса – вирусом Эбштейна-Барр. Течение мононуклеозоподобного синдрома напоминает упорную простудную инфекцию. При этом отмечается:
- длительная (до 1 месяца и более) лихорадка с высокой температурой тела и ознобами;
- ломота в суставах и мышцах, головная боль;
- выраженные слабость, недомогание, утомляемость;
- боли в горле;
- увеличение лимфоузлов и слюнных желез;
- кожные высыпания, напоминающие сыпь при краснухе (обычно встречается при лечении ампициллином).
В отдельных случаях мононуклеозоподобный синдром сопровождается развитием гепатита – желтухой и повышением в крови печеночных ферментов. Еще реже (до 6% случаев) осложнением мононуклеозоподобного синдрома служит пневмония. Однако у лиц с нормальной иммунной реактивностью она протекает без клинических проявлений, выявляясь лишь при проведении рентгенографии легких.
Длительность течения мононуклеозоподобного синдрома составляет от 9 до 60 дней. Затем обычно наступает полное выздоровление, хотя на протяжении нескольких месяцев могут сохраняться остаточные явления в виде недомогания, слабости, увеличенных лимфоузлов. В редких случаях активизация цитомегаловируса вызывает рецидивы инфекции с лихорадкой, потливостью, приливами и недомоганием.
Цитомегаловирусная инфекция у лиц с ослабленным иммунитетом
Ослабление иммунитета наблюдается у лиц, страдающих синдромом врожденного и приобретенного (СПИД) иммунодефицита, а также у пациентов, перенесших пересадку внутренних органов и тканей: сердца, легкого, почки, печени, костного мозга. После пересадки органов пациенты вынуждены постоянно принимать иммунодепрессанты, ведущие к выраженному подавлению иммунных реакций, что вызывает активность цитомегаловируса в организме.
У пациентов, перенесших трансплантацию органов, цитомегаловирус вызывает поражение донорских тканей и органов (гепатит – при пересадке печени, пневмонию при пересадке легкого и т. д.). После трансплантации костного мозга у 15-20% пациентов цитомегаловирус может привести к развитию пневмонии с высокой летальностью (84-88%). Наибольшую опасность представляет ситуация, когда инфицированный цитомегаловирусом донорский материал пересажен неинфицированному реципиенту.
Цитомегаловирус поражает практически всех ВИЧ-инфицированных. В начале заболевания отмечаются недомогание, суставные и мышечные боли, лихорадка, ночная потливость. В дальнейшем к этим признакам могут присоединяться поражения цитомегаловирусом легких (пневмония), печени (гепатит), мозга (энцефалит), сетчатки глаза (ретинит), язвенные поражения и желудочно-кишечные кровотечения.
У мужчин цитомегаловирусом могут поражаться яички, простата, у женщин – шейка матки, внутренний слой матки, влагалище, яичники. Осложнениями цитомегаловирусной инфекции у ВИЧ-инфицированных могут стать внутренние кровотечения из пораженных органов, потеря зрения. Множественное поражение органов цитомегаловирусом может привести к их дисфункции и гибели пациента.
Диагностика
С целью диагностики цитомегаловирусной инфекции проводится лабораторное обследование. Постановка диагноза цитомегаловирусной инфекции основана на выделении цитомегаловируса в клиническом материале или при четырехкратном повышении титра антител.
- ИФА-диагностика. Включает определение в крови специфических антител к цитомегаловирусу - иммуноглобулинов М и G. Наличие иммуноглобулинов М может свидетельствовать о первичном заражении цитомегаловирусом либо о реактивации хронической ЦМВИ. Определение высоких титров IgМ у беременных может угрожать инфицированию плода. Повышение IgМ выявляется в крови спустя 4-7 недель после заражения цитомегаловирусом и наблюдается на протяжении 16-20 недель. Повышение иммуноглобулинов G развивается в период затухания активности цитомегаловирусной инфекции. Их наличие в крови говорит о присутствии цитомегаловируса в организме, но не отражает активности инфекционного процесса.
- ПЦР-диагностика. Для определения ДНК цитомегаловируса в клетках крови и слизистых (в материалах соскобов из уретры и цервикального канала, в мокроте, слюне и т. д.) используется метод ПЦР-диагностики (полимеразной цепной реакции). Особенно информативно проведение количественной ПЦР, дающей представление об активности цитомегаловируса и вызываемого им инфекционного процесса.
В зависимости от того, какой орган поражен цитомегаловирусной инфекцией, пациент нуждается в консультации гинеколога, андролога, гастроэнтеролога или других специалистов. Дополнительно по показаниям проводится УЗИ органов брюшной полости, кольпоскопия, гастроскопия, МРТ головного мозга и другие обследования.
Лечение цитомегаловирусной инфекции
Неосложненные формы мононуклеазоподобного синдрома не требует специфической терапии. Обычно проводятся мероприятия, идентичные лечению обычного простудного заболевания. Для снятия симптомов интоксикации, вызываемой цитомегаловирусом, рекомендуется пить достаточное количество жидкости.
Лечение цитомегаловирусной инфекции у лиц, входящих в группу риска, проводится противовирусным препаратом ганцикловиром. В случаях тяжелого течения цитомегалии ганцикловир вводится внутривенно, т. к. таблетированные формы препарата обладают лишь профилактическим эффектом в отношении цитомегаловируса. Поскольку ганцикловир обладает выраженными побочными эффектами (вызывает угнетение кроветворения - анемию, нейтропению, тромбоцитопению, кожные реакции, желудочно-кишечные расстройства, повышение температуры и ознобы и др.), его применение ограничено у беременных, детей и у людей, страдающих почечной недостаточностью (только по жизненным показаниям), он не используется у пациентов без нарушения иммунитета.
Для лечения цитомегаловируса у ВИЧ-инфицированных наиболее эффективен препарат фоскарнет, также обладающий рядом побочных эффектов. Фоскарнет может вызывать нарушение электролитного обмена (снижение в плазме крови магния и калия), изъязвление половых органов, нарушение мочеиспускания, тошноту, поражение почек. Данные побочные реакции требуют осторожного применения и своевременной корректировки дозы препарата.
Прогноз
Особую опасность цитомегаловирус представляет при беременности, так как может провоцировать выкидыш, мертворождение или вызывать тяжелые врожденные уродства у ребенка. Поэтому цитомегаловирус, наряду с герпесом, токсоплазмозом и краснухой, относится к числу тех инфекций, обследоваться на которые женщины должны профилактически, еще на этапе планирования беременности.
Профилактика
Особенно остро вопрос профилактики цитомегаловирусной инфекции стоит у лиц, входящих в группу риска. Наиболее подвержены инфицированию цитомегаловирусом и развитию заболевания ВИЧ-инфицированные (особенно больные СПИДом), пациенты после трансплантации органов и лица с иммунодефицитом иного генеза.
Неспецифические методы профилактики (например, соблюдение личной гигиены) неэффективны в отношении цитомегаловируса, так как заражение им возможно даже воздушно-капельным путем. Специфическая профилактика цитомегаловирусной инфекции проводится ганцикловиром, ацикловиром, фоскарнетом среди пациентов, входящих в группы риска. Также для исключения возможности инфицирования цитомегаловирусом реципиентов при пересадке органов и тканей необходим тщательный подбор доноров и контроль донорского материала на наличие цитомегаловирусной инфекции.
Читайте также:




