Цитомегаловирус при хроническом эндометрите
Обновлено: 24.04.2024
В последнее десятилетие характер серьезной медико-социальной проблемы приобрели оппортунистические инфекции вследствие их широкого распространения и крайне неблагоприятного влияния на уровень общего и репродуктивного здоровья населения [1,2,6,7]. Результаты проведенных исследований свидетельствуют о росте ЦМВ-инфекции при патологии генитального тракта у женщин [5,7]. Генерализованная форма цитомегаловирусной инфекции у женщин может проявляться в виде воспаления и эрозии шейки матки, внутреннего слоя матки, влагалища и яичников, а у мужчин генерализованная форма цитомегаловирусной инфекции поражает яички, околоушные железы, вызывает воспаление мочеиспускательного канала и неприятные ощущения при мочеиспускании. Так, цитомегалические клетки были выявлены, в соскобах шейки матки, цервикального канала, эндометрия, что свидетельствует о возможности ЦМВ вызывать эрозии шейки матки, цервициты, эндометриты. Гигантские ядерные включения обнаруживались и при исследовании кондилом [1,7]. Наиболее часто ЦМВИ органов малого таза возникает на фоне иммуносупрессии, выражающейся в дисбалансе регуляции иммунной системы, в том числе цитокиновой [3,4,5,7]. Способность вируса реплицироваться в клетках иммунной системы и индуцировать ее недостаточность является фоном для развития рецидивирующих бактериальных, грибковых и вирусных заболеваний.
Эффективное лечение цитомегалии сопряжено с определенными трудностями в выборе медикаментов. В арсенале врачей сегодня имеется несколько терапевтических средств - противовирусные препараты и человеческие иммуноглобулины [6,7]. До настоящего времени для лечения ЦМВИ наиболее широко использовались ацикловир и ганцикловир[2,6]. Высоким профилем безопасности обладает ацикловир, однако его действие на ЦМВ в 100 раз ниже, чем на ВПГ1/2 типа. Ганцикловир - характеризуется большей активностью против ЦМВ (в 50 раз), но выраженным токсическим эффектом [2,5]. В экспериментальных исследованиях доказано, что ганцикловир может угнетать сперматогенез и не исключается его канцерогенное воздействие на организм[9]. Во многих медицинских центрах мира проводиться пассивная иммунопрофилактика ЦМВИ с помощью иммуноглобулинов. При этом имеется достаточное количество работ, в которых дискутируется эффективность профилактического назначения иммуноглобулина у разных групп больных[2].
Все вышеперечисленное определяет необходимость поиска новых безопасных высокоэффективных препаратов обладающих противовирусным и иммуномодулирующим действием. Именно поэтому представляет интерес отечественный противовирусный препарат растительного происхождения Панавир, эффективный в отношении инфекций вызываемых разными ДНК- и РНК- содержащими вирусами (ЦМВ, ВПГ, ВПЧ). Руководствуясь инструкцией препарат может назначаться врачом при цитомегаловирусной инфекции, в том числе у пациенток с привычным невынашиванием беременности. Может применяться у женщин с хронической вирусной инфекцией и интерферонодефицитным состоянием на этапе подготовки к беременности. Характерными особенностями противовирусной активности Панавира является ингибирование синтеза вирусных белков, повышение жизнеспособности клеток, а так же индуцирование продукции IFN-a и IFN-y лейкоцитами.
Целью исследования явилось определение эффективности ректальных суппозиторий Панавир в лечении пациентов с ЦМВИ органов малого таза.
Материалы и методы
Под наблюдением находилось 30 больных с реактивацией ЦМВИ в органах малого таза, в возрасте от 20 до 40 лет. Диагностику ЦМВИ проводили при помощи исследования соскобов из уретры, вагины и цервикального канала с выявлением ДНК ЦМВ методом ампфликации нуклеиновых кислот ПЦР. Интерфероновый статус определяли в крови больных полученной из кубитальной вены. Забор материала для лабораторных исследований проводился до и через месяц после окончания лечения. Изучение эффективности, переносимости препарата проводилось на основании изучения: динамики показателей интерферонового статуса, отсутствия ДНК вируса цитомегалии в соскобах из урогенитального тракта после лечения и длительности ремиссии.
Панавир назначали, по 1 суппозиторию ректально на ночь. Процедура повторялась через день, 5 свечей на курс.
Результаты
При исследовании соскобов из урогенитального тракта при помощи ПЦР и ПЦР real time у всех больных выделены ДНК ЦМВ в клинически значимом титре, что свидетельствовало реактивации инфекции в нижних отделах органов малого таза.
При оценке показателей интерферонового статуса до лечения выявлены нарушения у всех 30 больных с цитомегаловирусной инфекцией органов малого таза.
Динамика показателей интерферонового статуса после терапии больных суппозиториями панавир
| Показатели (Ме/мл) | До лечения (п=30) | После лечения (п=30) | Контрольная группа |
| сывороточный IFN | 16,8±3,1* | 6 ±2,0** | 4,8 ±0,5 |
| Продукция FN-a | 24,2 ±2,6* | 67,6 ±4,6** | 89 ±1,5 |
| Продукция IFN-y | 12,4 ±2,7* | 27,3 ± 2,66** | 32,4 ±5,9 |
Частота выделения ДНК ЦМВ из эпителия урогенитального тракта после терапии больных суппозиториями панавир
| Срок лечения | Число больных | ЦМВ не выявлен | ЦМВ выявлен |
| До лечения | 30 | 0 | 30 |
| После лечения | 30 | 27 | 3 |
Через месяц после терапии суппозиториями панавир ДНК ЦМВ в соскобах из урогенитального тракта не обнаруживалась у 27 пациентов из 30.
При наблюдении за больными в период 60 дней после проведенного лечения ремиссия наблюдалась у 29 пациентов.
Выводы:
Литература
1. Прозоровский СВ., Тартаковский И.С. Возбудители оппортунистических инфекций - роль в инфекционной патологии человека и методы лабораторной диагностики. Клин. лаб. диаг. 1998; 2: 24, 33-5.
2. Чешек Н.И. Методическое пособие для врачей. Цитомегаловирусная инфекция. Эпидемиология, клиника, диагностика, лечение и профилактика. М, 2001, 3-5.
3. Белокрицкая Т.Е., Витковский Ю.А., Пономарева Ю.Н. Роль цитокинов в патогенезе нарушений иммунитета и гемостаза у больных с тяжелыми дисплазиями и раком шейки матки. Вопр. онкол. 2003; 49 (1): 51-4.
4. Краснопольский В. И., Радзинский В.Е., Буянова С.Н. Патология влагалища и шейки матки. М.: Медицина, 1997.
5. Козлова В.И., Пухнер А.Ф. Вирусные, хламидийные и микоплазменные заболевания гениталий. М., 1997; с. 536.
6.0shiro ВТ. Cytomegalovirus Infection in Pregnancy. In Protocols for Infectious Diseases in Obstetrics and Gynecology, 2nd ed. Mead PB, Hager WD, Faro S, eds.: BlackwellScience, 2000; 157-70.
7. Sweet RL, Gibbbs RS (eds.). Infectious Diseases of the Female Genital Tract, 3d ed.: Williams and Wilkins, 2005; 469-79.
Хронический эндометрит (ХЭ) – клинико-морфологический синдром, при котором в результате персистирующего повреждения эндометрия инфекционным агентом возникают множественные вторичные морфофункциональные изменения, нарушающие циклическую биотрансформацию и рецептивность слизистой оболочки тела матки.
Факторами риска развития хронического эндометрита являются:
- инвазивные манипуляции в полости матки (аборты, гистероскопия, диагностическое выскабливание, биопсия эндометрия, гистеросальпингография, введение внутриматочных контрацептивов, инсеминация, экстракорпоральное оплодотворение и др.),
- инфекционно-воспалительные осложнения после родов,
- инфекционные процессы во влагалище
- воспалительные и анатомические изменения шейки матки,
- бактериальный вагиноз,
- оперативные вмешательства на органах малого таза
Клинически бессимптомный воспалительный процесс в эндометрии представляет собой наличие ассоциаций облигатно-анаэробных микроорганизмов, а также персистенцию условно-патогенной флоры и персистенцию вирусов. По данным многих исследователей, наиболее характерным при хроническом эндометрите у женщин является наличие ассоциаций 2-3 видов облигатно-анаэробных микроорганизмов и вирусов [26, 31, 39, 44, 48, 62, 85, 105, 126 и др.].
Спектр генитальной инфекции, выявленной при ПЦР диагностики отделяемого из цервикального канала и полости матки у пациенток с ХЭ включет: хламидиоз – 14,9%, генитальный герпес – 33,6%, уреаплазмоз – 37,8%, микоплазмоз – 11,6%, цитомегаловирус – 18,9% СероваО.Ф., Овчинникова В.В., 2006).
В большинстве случаев инфицированность носит смешанный характер, причем у женщин с хроническим эндометритом в 1,5 раза чаще инфекция выявляется в полости матки, чем в цервикальном канале.
Среди персистирующих вирусов наибольшее значение имеют: герпес-вирусные инфекции (вирус простого герпеса, герпес-зостер), цитомегаловирус, энтеровирусные инфекции (Коксаки А, В), аденовирусы [13, 30, 31, 33, 42, 45, 47, 49, 58, 80, 87, 92, 107, 133, 157]. В литературе описан ряд клинических ситуаций, когда в ткани эндометрия в качестве моноинфекции выявляли вирусы простого герпеса (ВПГ), цитомегалии и др. Особое место занимает герпетическое поражение эндометрия. Герпетический эндометрит, как правило, возникает у женщин, страдающих атипичными или бессимптомными формами генитального герпеса и вызван длительной персистенцией ВПГ в эндометрии [31, 45, 49, 69, 101, 131].
Хроническое течение воспаления с персистированием в тканях инфекции, является источником постоянного антигенного раздражения, своего рода пусковым и поддерживающим воспалительную реакцию механизмом, а с другой стороны, иммунные нарушения в организме усугубляют течение инфекционного процесса [19, 24, 35,49,].
В условиях постоянного присутствия повреждающего агента в ткани не происходит завершения заключительной фазы воспаления – регенерации, нарушается тканевый гомеостаз и формируется целый каскад вторичных повреждений. Нарушение микроциркуляции в эндометрии приводит к ишемии и гипоксии ткани, активированные макрофаги в очаге воспаления являются источником активных форм кислорода и перекиси водорода и запускают процесс перекисного окисления липидов и повреждение клеточных мембран.
Длительная, часто бессимптомная персистенция инфекционных агентов в эндометрии приводит к выраженным изменениям в структуре ткани, ее рецепторном аппарате, вызывает дисбаланс цитокинов, что в свою очередь нарушает синтез стероидной сульфатазы и биологическую активность эстрогенов в эндометрии. В результате в нем нарушаются процессы пролиферации и циклической трансформации. Эти изменения усугубляются нарушением эндокринной системы вследствие патологической афферентации в отделы ЦНС, регулирующие гипоталамо-гипофизарно-яичниковые взаимоотношения, а также иммунной и в ряде случаев - системы гемостаза. Гормональные нарушения у пациенток с ХЭ характеризуются, чаще всего, гипопрогестеронемией.
Как известно, локальные факторы защиты в цервикальном канале способствуют поддержанию стерильности эндометрия. В матке аналогичную функцию выполняет эндометрий, препятствующий проникновению микроорганизмов, благодаря периодическому отторжению его функционального слоя. Однако при ХЭ воспалительные изменения наблюдаются и в базальном слое эндометрия [21, 35, 43, 52, 103].
Структурные изменения в эндометрии сопровождаются нарушением его функции, в частности, продукции эндометриальных белков, отражающих полноценность секреторных преобразований эндометрия в лютеиновую фазу цикла и необходимых для поддержания успешной беременности: •альфа-2-микроглобулина фертильности (АМГФ) - показателя функциональной активности маточных желез и плацентарного альфа-1 микроглобулина (ПАМГ) - показателя децидуализации эндометрия. Это еще раз свидетельствует о том, что у женщин на фоне хронического эндометрита отмечается неполноценность эндометрия, включающая недоразвитие железистого и стромального компонентов, являющаяся основой недостаточности лютеиновой фазы цикла (НЛФ).
На фоне хронического эндометрита наблюдается ослабление экспрессии эстрогеновых и, особенно, прогестероновых рецепторов в эпителиальных и стромальных клетках. Это снижает их чувствительность к стероидам, поэтому отмечается неполноценность циклических превращений даже при удовлетворительном синтезе эстрогенов и прогестерона [69, 86, 99, 175].
Кроме того, при склерозе кровеносных сосудов, происходящем при тяжелой форме хронического эндометрита, затрудняется обмен между кровью и тканями, в том числе и проникновение гормонов к клеткам эндометрия, реагирующим на их действие, что усугубляет НЛФ.
Все эти изменения в эндометрии при ХЭ препятствуют нормальной имплантации и плацентации и формируют патологический ответ на беременность, что обусловливает ранние репродуктивные поттери (В.М.Сидельникова, 2002, И.Б.Манухин, 2001, Серова О.Ф., 2003; А.П.Милованов, 2004S.Glasser, J.Aplin, 2002; A.Sharkey, 2003).
При лечении ХЭ необходимо учитывать все звенья патогенеза заболевания, поэтому оно должно быть комплексным, последовательным, этиопатогенетическим и контролируемым.
1. Прежде всего, необходимо элиминировать имеющихся возбудителей бактериальной инфекции. При наличии микозов или бактериального вагиноза, целесообразно проводить первостепенное лечение этих патологических состояний, которые затрудняют терапию любого воспалительного процесса.
Эффективным средством для лечения вагинального кандидоза (ВК) является пимафуцин (натамицин) – противогрибковый антибиотик полиенового ряда, обладающий фунгицидной активностью в отношении различных видов грибов рода Candid. Он применяется в виде крема, вагинальных свечей и таблеток для перорального применения. При остром ВК достаточно назначения пимафуцина по 1 свече на ночь в течение 6 дней. При хроническом течении ВК оптимально использовать комбинированную терапию: пимафуцин по 1 свече на ночь и пимафуцин в таблетках 2-4 раза в сутки в течение 6-9 дней. Следует отметить, что таблетированные формы пимафуцина не обладают системным действием, а лишь способствуют элиминации грибов из кишечника, поэтому их можно применять и во время беременности. Пимафуцин обладает высокой эффективностью. Достигающей 96%, отсутствием способности вызывать резистентность у различных видов грибов и отсутствием побочных эффектов.
Бактериальный вагиноз (БВ) при подготовке к беременности необходимо лечить даже при отсутствии клинических проявлений. Высокой эффективностью в терапии этого патологического состояния обладает трихопол, действующий преимущественно на анаэробную флору, гарднереллы, доминирующие при БВ, а также трихомонады. Трихопол применяется в виде вагинальных таблеток (500мг) и таблеток для перорального применения (250 мг). Трихопол легко проникает в одноклеточные организмы (простейшие, бактерии), вызывая нарушение структуры ДНК, действует на Trichomonas vaginalis, Lamblia intestinalis, Entamoeba histolytica, Balantidum col. Он активен в отношении некоторых аэробных грамотрицательных бактерий (гарднерелла), грамотрицательных и грамположительных бактерий (стрептококки, клостридии), а также простейших (трихомонады).
В настоящее время широко используются вагинальная форма трихопола. Преимуществами ее являются высокая эффективность при отсутствии отрицательного влияния на микрофлору влагалища, т.к. он не подавляет продукцию и функцию лактобацилл. Оптимальным является комбинированный прием трихопола: сочетание перорального и интравагинального путей введения препарата, что позволяет уменьшить дозу перорального трихопола и, следовательно, частоту побочных реакций. Стандартная схема применения трихопола: 1 вагинальная таблетка 1 раз в сутки в течении 7 –10 дней, в сочетании с пероральным приемом трихопола по 1 таблетке 2 раза в день.
Согласно международным рекомендациям CDC, для лечения БВ эффективна так же схема: внутрь метронидазол 500 мг 2 раза в сутки или клиндамицин 300 мг 3 раза в сутки в течение 7 дней и во влагалище клиндамицин-крем 2%-5 г 1 раз в сутки в течение 3-7 дней или клиндамицин свечи 100 мг 1 раз в сутки в течение 7 дней или метронидазол-гель 0,75% 5,0г 2 раза в сутки в течение 5 дней.
В клинической практике хорошо себя зарекомендовал вагинальный крем клиндацин, содержащий клиндамицина фосфат, который активен в отношении всех микроорганизмов, вызывающих бактериальный вагиноз и неспецифические вагиниты. Клиндацин хорошо переносится, назначается коротким курсом. Высокая эффективность клиндацина обеспечивается как действующим началом, так и особенностями основы, в состав которой входит полиэтиленоксид (ПЭО), оказывающий дегидратирующее действие, а также натрия бензоат, обладающий антимикотическим действием.
Терапия бактериальных инфекций предполагает назначение антибиотиков широкого спектра действия и высокой способностью проникновения в клетку. Таким требованиям более всего удовлетворяют макролиды последнего поколения. Среди них наибольшей эффективностью в отношении всех видов хламидий, микоплазм и других возбудителей обладает вильпрафен (джозамицин). Он назначается по 500 мг 3 раза в день в течение 10 дней. Он легко проникает через биологические мембраны и накапливается в тканях, отличаясь высокой концентрацией, поэтому его эффективность составляет 95-97% при очень низкой частоте рецидива инфекции. Достоинствами препарата в отличие от других антибиотиков является также отсутствие негативного влияния на функцию печени и метаболизм других препаратов, на нормальную кишечную флору и моторику кишечника. Кроме того, пища и другие лекарственные препараты не снижает его биодоступность. Вильпрафен значительно превосходит эритромицин по профилю безопасности, поэтому он разрешен к применению во время беременности и лактации. Кроме этого используется вильпрафен - солютаб в дозе 1000 мг. В качестве альтернативной антибактериальной терапии могут применяться новые формы антибиотиков: юнидокс солютаб (доксициклина моногидрат) 100 мг 2 раза в сутки 7-10 дней, флемоклав солютаб (амоксициллин клавуланат) 500 мг 2-3 раза в сутки, флемоксин солютаб (амоксициллин тригидрат) 500 мг 2-3 раза в сутки в течение 10 дней. По сравнению с амоксициллином (капсулы) эти препараты обладают более высокой биодоступностью, меньше влияют на микрофлору и обладают низкой вероятностью развития резистентности.
Поскольку более 80% всех урогенитальных инфекций являются смешанными, в комплексное лечение необходимо включать трихопол, который эффективен в отношении микрофлоры, нечувствительной к антибиотикам. Его применение обусловленно также способностью индуцировать синтез интерферона, обеспечивающего иммунопротективный эффект. Трихопол назначается одновременно с антибиотиками по 1 таблетке 3 раза в день в течение 10 дней.
2. Терапия рецидивирующего герпеса должна быть комплексный и этиопатогенетической, включающей не только противовирусные и иммуномодулирующие средства, но и противовоспалительные, гормональные, седативные средства и препараты, ускоряющие репарацию тканей.
Этиотропная терапия предполагает применение противовирусных средств:
- аномальные нуклеотиды;
- ингибиторы с различными механизмами действия;
- интерфероны и индукторы интерферона;
- гипериммунные и полиспецифические иммуноглобулины;
- вакцины.
Наиболее распространенными и эффективными этиотропными препаратами являются аномальные нуклеотиды, которые проникая в инфицированную клетку, фосфорилируются, благодаря действию вирусной тимидинкиназы, и блокируют синтез вирусной ДНК, замещая натуральные нуклеотиды.
На фармацевтическом рынке в настоящее время имеются 2 группы эти препаратов: ацикловир и его производные, представляющие из себя нуклеозидный аналог гуанина и фамвир, действующим компонентом которого является пенцикловир. Первая группа препаратов ингибирует преимущественно вирусную ДНК-полимеразу, вторая – тимидинкиназу. . В целом же эти препараты близки по эффективности. Особенности их действия обусловливают тот факт, что наибольшей эффективностью они обладают именно в момент обострения заболевания. Семы лечения в момент обострения индивидуальны, в среднем 5-10 дней, но могут быть и длительными (до 30 дней и более).
Ацикловир назначается по 0,2-0,4г 4-5 раз в день, валацикловир по 0,5г 2 раза в день, фамвир - 60 мг 2-4 раза в день
Назначение аномальных нуклеотидов, в том числе и длительных супрессивных схем, практически не меняют уровень иммунной защиты, что может приводить к рецидивам инфекции сразу после отмены препаратов. Поэтому в комплексной терапии вирусной инфекции необходимо применение иммуномодулирующих средств.
3. Особое значение при бактериальной и вирусной инфекции имеет применение иммуномодуляторов, особенно препаратов интерферона.
Интерфероны являются основными компонентами иммунной системы, сдерживающие развитие клинических форм герпетической инфекции и способствующие противомикробной защите.
По своей функциональной активности интерфероны подразделяются на 2 типа.
К I типу относятся ИФН α, β, σ, ω, τ, которые продуцируются в ответ на инфицирование клетки вирусами. Основной противовирусный эффект ИФН - это нарушение синтеза вирусных частиц на этапе трансляции, т.е. синтеза вирусспецифических белков в результате дискриминации вирусных информационных РНК.
II тип интерферонов представлен γ-интерфероном. Он обладает выраженной иммуномодулирующей активностью, вовлекая различные клеточные компоненты иммунной системы, в первую очередь цитотоксические клетки, в развитие иммунного ответа.
При использовании генферона интравагинально создается высокая концентрация интерферона в очаге инфекции, что способствует быстрому купированию субъективных симптомов, снижению доз и длительности курса антибиотикотерапии. Его использование не сопровождается побочными эффектами.
Лавомакс применяется в комплексе с этиотропными препаратами в течение 20-40 дней: по 125 мг 2 дня подряд и в дальнейшем каждые 48 часов. Он способствует нормализации интерферонового статуса и профилактике частоты и длительности рецидивов
Использование препаратов интрферона и индукторов интерферона показано и в межрецидивный период заболевания с профилактической целью.
4. Важным и в то же время самым сложным и длительным этапом в лечении ХЭ является восстановление обменных процессов в органах и тканях, способствующее нормализации структуры, функции и рецептивности эндометрия. С этой целью используется как лекарственные средства, так и физиотерапевтическое воздействие.
В комплексном лечении ХЭ хорошо зарекомендовал себя вобэнзим, содержащий протеолитические энзимы, которые обладают иммуномодулирующим действием по нормализации всех параметров иммунной системы, оказывает прямое стимулирующее действие на процессы фагоцитоза, секркторную активность макрофагов, естественных киллеров. Данная терапия проводилась на фоне системной энзимотерапии препаратом Вобэнзим по 5 драже 3 раза в день 1 месяц. Препарат вобэнзим содержит протеолитические энзимы, которые обладают иммуномодулирующим действием по нормализации всех параметров иммунной системы, оказывает прямое стимулирующее действие на процессы фагоцитоза, секркторную активность макрофагов, естественных киллеров.
Выраженным антиоксидантным действием обладает хофитол - препарат, основу которого составляет вытяжка из водного экстракта свежих листьев артишока. Благодаря входящим в его состав активным компонентам (каффеолиновые кислоты, флавоноиды, инулин, витамины группы А, В, С, макро- и микроэлементы, включая Fe, P, Mn и др.) хофитол является мощным антиоксидантом, улучшает реологические свойства крови, уменьшает токсико-метаболические нарушения в организме, что способствует полноценной регенерации эндометрия. Кроме того, он обладает выраженными дезинтоксикационными свойствами, нормализует липидный, белковый, азотистый и углеводный обмен, улучшает функцию печени и почек. Это очень важно при лечении пациенток с сопутствующими экстрагенитальными заболеваниями.
Для улучшения метаболических процессов в эндометрии применяются также витамины Е, группы В.
С целью восстановления рецептивности эндометрия эффективно использование физиотерапевтичских процедур, улучшающих кровообращение в органах малого таза и репаративные процессы в эндометрии: электрофорез с цинком, магнием; лазеротерапия, магнитотерапия, иглорефлексотерапия, озонотерапия.
5. Инфекционно- воспалительные процессы гениталий приводят к нарушению функции яичников, что проявляется, прежде всего, недостаточностью лютеиновой фазы. Для их реабилитации после проведенного противовоспалительного лечения показана гормональная терапия низко- и микродозированными комбинированными контрацептивами (КОК), содержащих высокоактивный гестаген. Оптимальными препаратами являются регулон (30 мкг этинилэстрадиола и 150 мкг дезогестрела) и новинет (20 мкг этинилэстрадиола и 150 мкг дезогестрела). Их назначают по 1 таблетке с 5 по 25 дни менструального цикла в течение не менее 3 месяцев. Благодаря низкому содержанию гормонов, и высокоэффективному гестагенному компоненту, эти препараты не оказывают анаболического, андрогенного действия, не влияют на липидный спектр крови и артериальное давление. Кроме того, применение регулона оказывает положительный эффект при дисменорее и предменструальном синдроме, нередко сопровождающих ХЭ.
Комплексная терапия ХЭ у пациенток с невынаиванием беременности должна завершаться оценкой ее эффективности, для того, чтобы максимально снизить риск последующих репродуктивных потерь.
Критериями эффективности лечения ХЭ являются:
- купирование клинических симптомов заболевания
- элиминации патогенной микрофлоры из полости матки, подтвержденная результатами бактериологического и ПЦР исследования.
- восстановление эхографической картины эндометрия, кровотока в овариальных и маточных артериях
- восстановление морфологической структуры эндометрия (отсутствие признаков воспаления, адекватное дню цикла состояние эндометрия), подтвержденное гистологическим исследованием эндометрия на 5-8 дни менструального цикла, полученного с помощью шприца-аспиратора Ipas MVA Plus и канюль Ipas EasyGrip диаметром 4 мм
- восстановление функционального состояния эндометрия (нормализация продукции АМГФ, определяемое в смыве из полости матки, полученных на 22-24 дни цикла с помощью шприца-аспиратора Ipas MVA Plus и канюль Ipas EasyGrip диаметром 4 мм
- нормализация менструального цикла с полноценной лютеиновой фазой
Адекватная терапия ХЭ на этапе прегравидарной подготовке женщин с репродуктивными потерями в анамнезе, способствующая элиминации всех возможных инфекционных возбудителей, а также восстановлению структуры и функции эндометрия является залогом успешной имплантации, плацентации и благополучного течения следующей беременности.
The resume: We examined the character of blood flow in the spiral and uterine arteries in 140 women of reproductive age with chronic endometritis. The examination was made with impulse ultrasound dopplermetry. A typical condition for patients was dilatation arcuate veins, set at 80% of the women, accompanied by pain in the lower abdomen varying severity. Combined extension of arcuate veins and veins parametrium was observed in 15% of patients. In addition to chronic pelvic pain have been observed dyspareunia and dysmenorrhea. Every third patient along with the dilatation veins increased resistance index in the uterine and spiral arteries was found. For impaired blood flow correction complex treatment with venotonics Flebodia 600, having a pronounced angioprotective effect. After course of 3-6 months of treatment we observed normalization of venous and arterial blood flow of the uterus. The therapy with Flebodia 600 was much more effective than conventional treatment without this drug.
Key words: chronic endometritis, pelvic pain, a venous blood flow, Flebodia 600.
Хронический эндометрит как отдельная нозологическая форма был впервые выделен в Международной статистической классификации болезней, травм и причин смерти IX пересмотра в 1975 г. Этому событию предшествовала почти полувековая дискуссия о возможности существования, с точки зрения классической патологии, хронического воспаления в ткани, подвергающейся циклической трансформации с ежемесячной десквамацией функционального слоя. Работы Б.И. Железнова (1977) [1] положили конец научным спорам, так как было доказано, что в воспалительный процесс вовлекается не только функциональный, но и базальный слой эндометрия. При этом было показано, что морфологические изменения при хроническом воспалительном процессе в эндометрии аналогичны изменениям при хроническом воспалении других органов и тканей.
Частота этой патологии остается высокой, варьируя от 0,2 до 66%, и составляет в среднем 14%. По-видимому, столь значительный разброс данных вызван применением различных критериев диагностики хронического эндометрита [2,4]. Заболевание преимущественно развивается у женщин репродуктивного возраста. Максимальная частота хронического эндометрита (88,2%) приходится на возрастную группу 21-45 лет, т.е. на возрастной интервал, наиболее важный в реализации репродуктивной функции. Совершенно очевидна тенденция к росту частоты ХЭ, что может быть связано с расширенным применением внутриматочных контрацептивов, медицинскими абортами, различными внутриматочными манипуляциями, эволюцией микробного фактора - увеличение частоты внутриклеточной микрофлоры и вируснобактериальных ассоциаций в качестве возбудителей эндометрита. Кроме того, длительная антигенная стимуляция иммунокомпетентной системы приводит к ее функциональной перегрузке, истощению и развитию аутоиммунных реакций, вызывающих дополнительное повреждение ткани. Таким образом, патологический круг замыкается и хронический воспалительный процесс приобретает волнообразно-прогрессирующий характер [5].
Клиническая картина хронического эндометрита в значительной степени отражает глубину структурных и функциональных изменений в эндометрии и зависит от этиологического фактора, длительности заболевания и наличия сопутствующей патологии матки. Основной особенностью клинических проявлений хронического эндометрита в настоящее время является нарушение репродуктивной функции - бесплодия, невынашивания беременности. Нередко наблюдаются маточные кровотечения циклического характера, перименструальные кровяные выделения и хроническая тазовая боль. Причиной тазовых болей могут быть ухудшение микроциркуляции в матке на фоне венозного застоя, нарушение трофических процессов в органах малого таза, изменения функционального состояния центральной нервной системы и вегетативно-сегментарные расстройства.
Целью нашего исследования явилась оценка артериального и венозного кровотока матки у женщин с хроническим эндометритом вне обострения, как причины тазовой боли.
Материалы и методы исследования. Под наблюдением находились 140 пациенток репродуктивного возраста (24-34 года) и 20 здоровых женщин для ультразвукового контроля артерий и вен матки. Критериями включения в исследование являлись: подтвержденный диагноз хронического эндометрита, репродуктивный возраст, наличие нарушений репродуктивной функции. Критерии исключения - беременность, онкологические заболевания, эндометриоз, миома матки, опухоли яичников, аномалии развития матки.
Результаты исследования и их обсуждение
В ходе работы проанализированы особенности нарушений репродуктивной функции у обследованных больных, осложнения и исходы предыдущих беременностей. Полученные данные показали, что 80% (112) женщин страдали бесплодием, чаще вторичным. Невынашивание беременности в анамнезе имели 70% (98) женщин (в основном отмечена потеря беременности в I триместре), внематочную беременность - 3,5% (5), 30% (42) перенесли медицинский аборт, в т.ч. медикаментозный. Среди клинических проявлений заболевания на момент обследования преобладали перименструальные мажущие кровяные выделения, бели. Хроническую тазовую боль как основной симптом имели 20% (28) женщин, остальных беспокоили непостоянные, но повторяющиеся болевые ощущения в нижних отделах живота, не связанные с менструацией, или дисменорея.
В диагностике хронического эндометрита большое значение имело эхографическое исследование. Различные ультразвуковые признаки хронического эндометрита наблюдались у всех женщин: расширение полости матки - у 25% (35), неоднородная эхоструктура эндометрия - у 43% (60), асимметрия стенок эндометрия - у 18% (25), гиперэхогенные включения в базальном слое эндометрия - у 17% (24) пациенток. Культуральный анализ биоптатов эндометрия показал различную микробную и вирусную флору у 80% (112) женщин. Абсолютно преобладали представители ИППП: хламидии - у 20% (22), микоуреаплазмы - у 45% (50), вирус герпеса - у 24% (27), грибы рода кандида - у 11,2% (12) пациенток. Неспецифическая условно-патогенная микрофлора (анаэробные лактобациллы, бактероиды, анаэробные грамположительные кокки) были выделены у 17% (20), Campylobacter fetus - у 2,2% (2) женщин. Микробные ассоциации наблюдались в 68% случаев.
Морфологическое исследование подтверждало хронический эндометрит у большинства больных (70%). При окраске гематоксилином-эозином отмечались воспалительные инфильтраты из круглоклеточных лимфоидных элементов, местами формирующими фолликулоподобные структуры в сочетании с участками очагового фиброза стромы и склеротических изменений стенок спиральных артерий. Воспалительные элементы выявлялись как в функциональном, так и базальном слое эндометрия. У меньшей части женщин ярких морфологических картин не было, но иммуногистохимический анализ подтверждал воспалительные изменения в эндометрии.
Иммуногистохимическое исследование по методике Е.А. Михниной с соавт. [3], выполненное у 40 женщин, подтвердило наличие хронического эндометрита, у 8 (20%) из них был диагностирован аутоиммунный эндометрит (количество клеток CD 56 колебалось от 25 до 60 в поле зрения).
У каждой третьей больной выявлены допплерометрические признаки нарушения кровотока в маточных и спиральных артериях. Индекс резистентности в этих сосудах соответственно в 1,3 и 1,4 раза превышал показатели здоровых (см. табл. 1). Значения индексов резистентности и систоло-диастолического соотношения в маточной артерии справа и слева были равноценными.
Таблица 1.
Показатели кровотока в маточной и спиральных артериях у женщин с хроническим эндометритом.
| Артерии | IR y больных n=120 | IR у здоровых женщин | CDO у больных n=120 | CDO у здоровых женщин |
| Маточная артерия | 1,09 ± 0,02* | 0,7 ± 0,05 | 3,9 ± 0,03* | 3,0± 0,04 |
| Спиральные артерии | 0.69 ± 0,02* | 0.5 ± 0,05 | 2,9 ± 0,04* | 2,37 ± 0,04 |
Оценка венозного кровотока показала, что типичным состоянием для больных хроническим эндометритом является расширение аркуатных вен матки, которое было выявлено у 80% (112) женщин. Диаметр расширенных вен составлял 4-6 мм (у здоровых - 1-2 мм). Наряду с другими симптомами хронического эндометрита у большинства больных этот признак сопутствовал ощущению тяжести и непостоянным болям в нижних отделах живота, иногда болезненным половым контактам.
Сочетание расширения аркуатных вен и вен параметрия было установлено у 15% (21) больных, имевших хроническую тазовую боль основной жалобой. Степень расширения вен параметрия колебалась от 5 до10 мм (у здоровых - 3-4 мм). Помимо хронической тазовой боли эти женщины всегда отмечали болезненные менструации и диспареунию. Аналогичные симптомы имели 7 пациенток с расширением только вен параметрия (6-10 мм). Изолированного или сочетанного расширения яичниковых вен у больных хроническим эндометритом не было отмечено нами ни в одном случае. Типичные ультразвуковые картины этих нарушений представлены на рисунках 1-4.
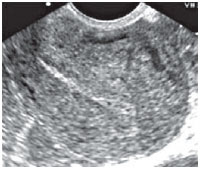
Рисунок 1. Варикозное расширение вен миометрия до 4 мм.
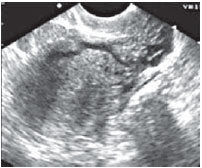
Рисунок 2. Варикозное расширение вен миометрия до 6 мм и параметрия - до 8 мм.
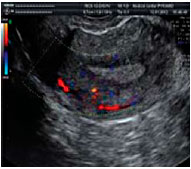
Рисунок 3. Цветное допплеровское картирование расширенных маточных вен.
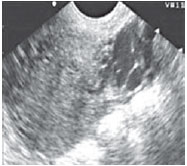
Рисунок 4. Варикозное расширение вен параметрия до 10 мм.
Всем больным была проведена комплексная терапия хронического эндометрита, 120 женщинам в комплекс лечения был включен венотоник - Флебодиа-600 (Франция), 20 пациенток (группа сравнения) его не получали. При выраженном болевом синдроме препарат применяли по 1 таблетке 2 раза в день до значительного уменьшения или исчезновения болевого синдрома, а затем продолжали лечение по 1 таблетке в день до 3-6 мес. Действующим веществом препарата является высокоочищенный диосмин, обладающий выраженным ангиопротективным эффектом за счет сильного венотонизирующего эффекта (снижает растяжимость вен, повышает их тонус, уменьшает венозный застой), улучшения лимфатического дренажа (повышает тонус и частоту сокращения лимфатических капилляров, увеличивает их функциональную плотность, снижает лимфатическое давление), улучшения микроциркуляции (повышает резистентность капилляров, уменьшает их проницаемость). Препарат обладает противовоспалительным действием, блокирует выработку свободных радикалов, синтез простагландинов и тромбоксана. Высокоочищенный диосмин имеет высокую тропность к сосудам, хорошую переносимость, а также дозозависимый эффект, что выгодно отличает его от других венотоников.
Результаты лечения показали, что через 1 мес. лечения уменьшились или исчезли болевые ощущения у всех женщин, предъявлявших жалобы на боли и получавших в комплексе лечения Флебодиа 600. Дисменорея прекратилась у 50% (60) больных, перименструальные кровянистые выделения - у 85% (102) пациенток. У женщин из группы сравнения изменений в болевых ощущениях не произошло. Динамика эхографической картины демонстрировала снижение частоты и степени выраженности присущих ХЭ признаков: расширение полости матки в основной группе после лечения не было установлено ни в одном случае, неоднородная эхоструктура эндометрия сохранилась у 16% (19), асимметрия стенок - у 11% (2) больных. Среди женщин из группы сравнения неоднородная структура эндометрия наблюдалась у 28% (5), гиперэхогенные включения - у 15% (3), ассиметрия стенок матки - у 14% (3).
В процессе лечения снизились, по сравнению с исходными данными, средние значения величин углонезависимых индексов кривых скоростей кровотока в маточных и спиральных артериях у подавляющего большинства женщин, что свидетельствовало о восстановлении кровотока в матке. Положительные изменения кровотока в маточных и спиральных артериях представлены в таблице 2 и на рисунке 5.
Таблица 2.
Показатели кровотока (М+м) в маточной и спиральных артериях у женщин с хроническим эндометритом до и после лечения с применением препарата Флебодиа 600.
| Артерии | IR до лечения, п=120 | IR после лечения c применением Флебодиа, n=120 | IR без применения венотоника, n=20 | CDO до лечения, n=120 | CDO после лечения c применением флебодиа, n=120 | CDO без применения венотоника, n=20 |
| Маточная артерия | 1,09±0,02 | 0,7±0,02* | 0,97±0,02 ^ | 3,9±0,03 | 3,0±0,02* | 3,7±0,02^ |
| Спиральные артерии | 0,69±0,02 | 0,5±0,02* | 0,63±0,02 ^ | 2,9±0,04 | 2,3±0,02* | 2,8±0,02^ |
*разница достоверна (р < 0,05) по сравнению с данными до лечения
^ разница достоверна (р<0,05) по сравнению с результатами после применения Флебодиа 600.
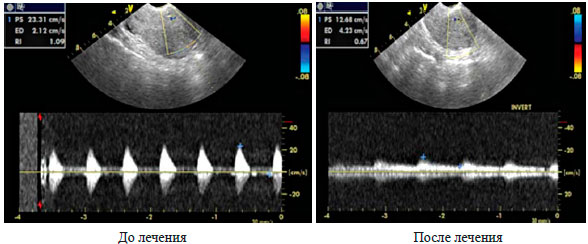
Рисунок 5. Допплерометрия маточной артерии у пациентки с хроническим эндометритом до и после комплексного лечения с включением препарата Флебодиа 600.
Позитивные результаты были получены и при оценке венозного кровотока. Через 1 месяц лечения диаметр аркуатных вен уменьшился на 1-2 мм у 50% (60) больных, вен параметрия - на 2-3 мм у 20 из 28 женщин (71,4%). Нормализация состояния аркуатных вен произошла у большинства женщин (92,40%) через 3 месяца лечения, вен параметрия - через 5-6 месяцев. У женщин, не получавших венотоник, состояние аркуатных вен улучшилось лишь в 21% случаев, диаметр вен параметрия в процессе лечения не изменился. На фоне лечения по мере восстановления кровотока матки произошла санация эндометрия: у 96,9% женщин эндометрий оказался стерильным, лишь у 3 (3,1%) сохранилась персистенция уреаплазм. В группе больных, не получавших венотоник, инфицирование эндометрия условно-патогенной и патогенной микрофлорой сохранилась у 13 из 16 женщин, несмотря на использование антибактериальных и противовирусных средств. Доказательством успешной терапии женщин основной группы явились результаты иммуногистохимического анализа: в строме эндометрия выявлялись единичные макрофаги, лежащие диффузно среди клеток стромы, реакция на лизоцим после лечения стала менее интенсивной. Лейкоциты, позитивные к лизоциму, выявлялись вокруг желез и только в функциональном слое эндометрия. После проведенного курса комплексной терапии с препаратом Флебодиа 600 признаков хронического аутоиммунного эндометрита также обнаружено не было, количество CD56 не превышало 5-7 клеток в поле зрения.
Иммуногистохимическое исследование эндометрия у 20 женщин группы сравнения показало, что в строме эндометрия сохранялись немногочисленные воспалительные инфильтраты из круглоклеточных лимфоидных элементов, формирующих фолликулоподобные структуры в виде скоплений практически у всех больных. Макрофаги CD68 по 20-30 клеток располагались на разных уровнях, большое их скопление отмечалось в воспалительных инфильтратах. У 10 женщин определялось повышение количества CD16, что свидетельствовало о хроническом эндометрите, у шести - сохранились признаки хронического воспаления с аутоиммунным компонентом и лишь у четырех - данных за эндометрит обнаружено не было.
Таким образом, проведенное исследование показало, что хронический эндометрит вне обострения сопровождается значительными нарушениями как артериального, так и венозного кровотока матки. Венозный застой приводит, вероятно, к развитию тканевой гипоксии, затрудняя репаративные процессы в эндометрии. Включение в комплекс лечения венотоника Флебодиа 600 нормализует состояние вен матки и способствует восстановлению артериального кровотока, что создает условия для успешного лечения больных хроническим эндометритом. Патогенетическая обоснованность, хорошая переносимость и эффективность препарата позволяют расширять его использование при лечении воспалительных заболеваний органов малого таза у женщин.
ЛИТЕРАТУРА:
1. Железнов Б.И. Структурные изменения слизистой оболочки матки и функция яичников при хроническом эндометрите. Акуш. и гин. 1977; 4: 3-7.
2. Краснопольский В.И., Серова О.Ф, Титченко Л.И. Лечение хронического эндометрита в прегравидарной подготовке женщин с невынашиванием беременности. М. 2007.
3. Михнина Е.А., Эллиниди В.Н., Давыдова Н.И. [и др.]. Russian Journal of Immunology. 2005; 9 (2): 205p.
4. Сметник В.П., Тумилович Л.Г. Неоперативная гинекология. 3-е изд. М.: МИА. 2005.
5. Сухих Г.Т., Шуршалина А.В. Хронический эндометрит. М.: ГЭОТАР-Медиа. 2010; 64 с.
Читайте также:

