Цитомегаловирус в мазке при вич
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цитомегаловирус: причины появления, симптомы, диагностика и способы лечения.
Определение
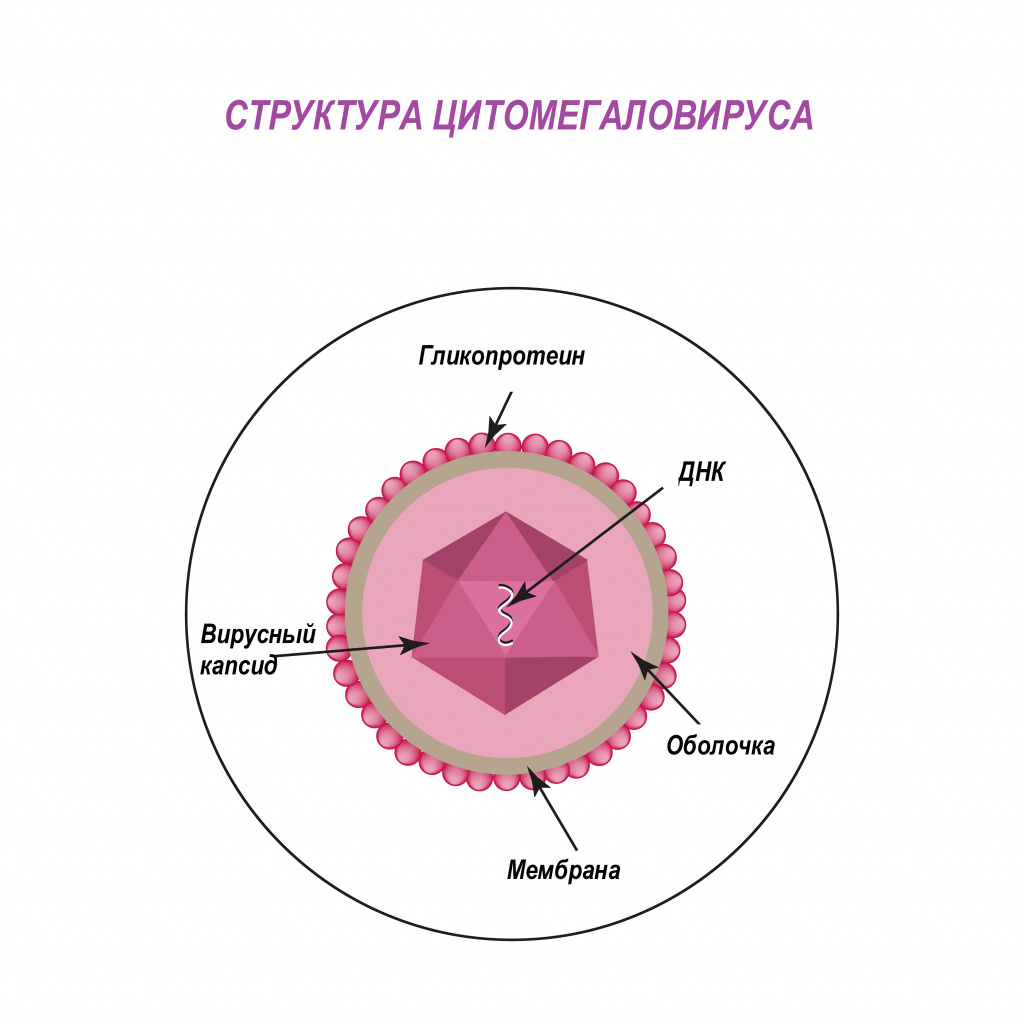
Цитомегаловирус (ЦМВ, или цитомегаловирусная болезнь) – хроническое инфекционное заболевание вирусной этиологии, характеризующееся многообразием клинических форм и проявлений - от бессимптомного течения до тяжелого поражения внутренних органов и центральной нервной системы. Возбудитель ЦМВ – представитель семейства герпесвирусов (вирус герпеса человека 5-го типа).
Попадая в клетки организма, цитомегаловирус способен оставаться в них пожизненно. У лиц с нормально функционирующей иммунной системой в подавляющем большинстве случаев инфекция протекает по типу вирусоносительства. При угнетении иммунитета вирус активизируется, вызывая клинические симптомы болезни.
По различным данным доля носителей цитомегаловируса в России составляет порядка 73-90% - то есть именно у такого количества людей выявляются антитела к ЦМВ.
Причины появления цитомегаловирусной болезни
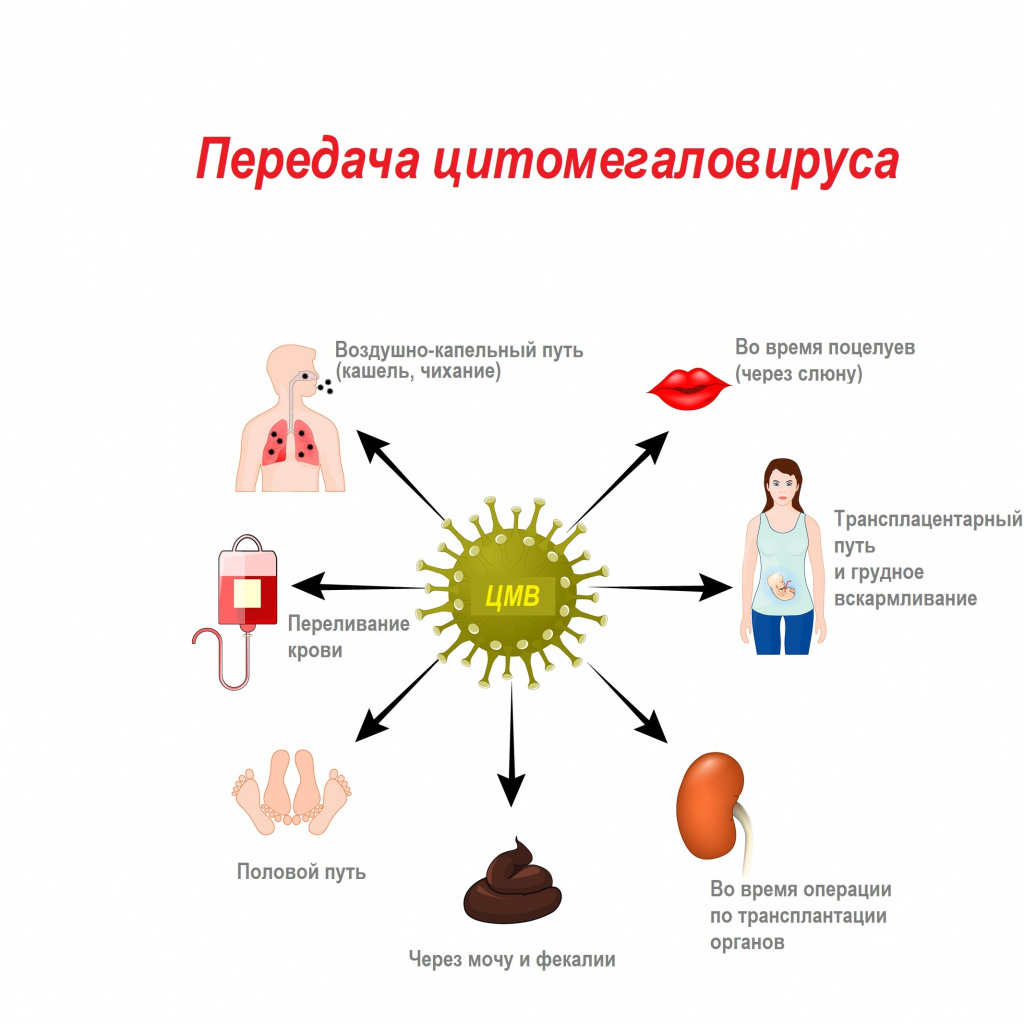
Цитомегаловирус передается через биологические жидкости: слюну, мочу, кровь, вагинальный секрет, слезы, сперму, фекалии, грудное молоко.
Из-за лабильности возбудителя и низкой концентрации вируса в выделениях для передачи инфекции необходим длительный, частый и тесный контакт с носителем.
Механизмы передачи вируса — воздушно-капельный (аэрозольный путь), контактный (контактно-бытовой и половой), гемоконтактный (парентеральный, а также при пересадке органов), вертикальный (от матери к плоду), фекально-оральный (алиментарный — через грудное молоко).
Заражение плода реализуется за счет трансплацентарной передачи от матери к плоду, которая возможна в течение всей беременности. Наибольшую опасность для плода представляет первичная инфекция на ранних сроках беременности, поскольку часто вызывает формирование врожденных пороков развития.
Особое свойство ЦМВ — способность вызывать депрессию практически всех звеньев иммунитета, резко угнетать продукцию интерферонов, в первую очередь ИНФ-α. При острой инфекции вирус поражает преимущественно эпителиальные клетки легких, печени, кишечника, почек, мочевого пузыря, молочных и слюнных желез, генитального тракта. Цитомегаловирус может инфицировать нервные клетки, клетки гладкой мускулатуры, костного мозга.
Классификация заболевания
По характеру инфицирования:
- врожденное (внутриутробное),
- постнатальное (приобретенное).
- латентная инфекция,
- персистирующая инфекция,
- активная (низкой, средней, высокой степени тяжести) инфекция.
- острая инфекция,
- реактивация вируса,
- реинфекция.
Инкубационный период цитомегаловирусной болезни составляет от 15 дней до трех месяцев (при манифестной, выраженной форме заболевания). Однако чаще первичное инфицирование протекает или бессимптомно, или по типу легкой формы ОРЗ – у пациента наблюдаются незначительная слабость, лихорадка (температура 37,1-38,0°С), дискомфорт в мышцах, першение в горле, иногда насморк, увеличение шейных лимфатических узлов, болезненность слюнных желез, головная боль, отсутствие аппетита.
У беременных острая первичная инфекция протекает, как правило, бессимптомно (25–50%) или с неспецифическими проявлениями (с лихорадкой, астенией и головной болью).
В редких случаях развиваются гепато- и спленомегалия, гепатит с минимальной степенью активности цитолитического синдрома, дерматиты, васкулиты, интерстициальный пневмонический процесс, тромбоцитоз или тромбоцитопения, лимфоцитоз.
У больных с иммунодефицитом цитомегаловирусная инфекция протекает тяжело - вирус быстро распространяется по организму и вызывает серьезные осложнения.
Диагностика цитомегаловируса
Диагностические мероприятия начинаются со сбора жалоб и анамнеза, в том числе акушерско-гинекологического анамнеза матери.
Затем врач проводит объективное обследование (физикальное, неврологическое и антропометрическое).
Лабораторные исследования - общие и специфические:
-
общий анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Синонимы: Анализ крови на антитела к цитомегаловирусу; АТ-ЦМВ-IgМ; цитомегаловирусная инфекция; ЦМВ-инфекция; специфические иммуноглобулины класса М к цитомегаловирусу. Cytomegalovirus; CMV Antibody; IgM; CMV infection; CMV-specific IgM. Краткое описание исследования Anti-CMV.
Синонимы: Анализ крови на антитела к цитомегаловирусу; АТ-ЦМВ-IgG; Цитомегаловирусная инфекция; ЦМВ-инфекция; Специфические иммуноглобулины класса G к цитомегаловирусу. Cytomegalovirus; CMV Antibody, IgG; CMV infection; CMV-specific IgG. Краткое описание исследования Anti-CMV-IgG .
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирус – широко распространённый вирус семейства герпесвирусов. После окончания острого периода инфекция цитомегаловирусом обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинич.
Цитомегаловирусная инфекция входит в группу репродуктивно значимых инфекций, обозначаемых как TORCH-комплекс (название образовано начальными буквами в латинских наименованиях - Toxoplasma, Rubella, Cytomegalovirus, Herpes); первичное инфицирование данными возбудителями, либо обострение .
К каким врачам обращаться
С первичными жалобами пациенты обращаются к врачу-терапевту или врачу общей практики (семейному врачу), детей ведет врач-педиатр . Могут потребоваться консультации инфекциониста - для верификации диагноза, стоматолога - при поражениях слизистой оболочки рта, кардиолога - при наличии врожденного порока сердца, нейрохирурга - при пороках центральной нервной системы, невропатолога - для оценки неврологической патологии, гематолога - при выраженных гематологических изменениях и геморрагическом синдроме, окулиста - для исследования глазного дна, отоларинголога - для исследования слухового аппарата.
Лечение цитомегаловирусной болезни
Субклинические формы ЦМВ-инфекции и латентное носительство крайне распространены, поэтому в большинстве случаев не требуют специфической терапии даже при выявлении антител. Их лечение направлено на усиление защитных сил организма при помощи иммуномодуляторов и профилактику факторов риска, которые приводят к обострению заболевания.
Для терапии клинически активных форм инфекции применяют:
- комплекс патогенетической (противовирусной) терапии, который разрабатывается профильными специалистами и включает препараты прямого противовирусного действия для минимизации риска осложнений, сокращения времени течения заболевания, а также профилактики рецидивов;
- иммунотерапию – антицитомегаловирусный иммуноглобулин назначают преимущественно детям при манифестных формах заболевания и беременным;
- дезинтоксикационную терапию, которая направлена на купирование синдрома интоксикации;
- метаболическую терапию - для восстановления обмена веществ в организме;
- симптоматическую терапию - для купирования воспалительных и токсических проявлений заболевания.
Проблема клинически выраженной инфекции актуальна для лиц, имеющих иммуносупрессию иной природы, в частности, онкогематологических пациентов, больных лучевой болезнью, лиц, длительно принимающих кортикостероидную, туберкулостатическую терапию, а также перенесших ожоговую травму.
Острое течение ЦМВ может привести к развитию гепатита с повышением уровня аминотрансфераз и атипичным лимфоцитозом.
Ученые предполагают роль цитомегаловируса как одного из кофакторов в развитии системных васкулитов, хронических диссеминированных заболеваний легких (в частности, фиброзирующего альвеолита), криоглобулинемии, опухолевых процессов (аденокарциномы предстательной железы, аденокарциномы толстой кишки, рака шейки матки), атеросклероза, кардиомиопатии, детского церебрального паралича, эпилепсии, синдрома Гийена-Барре, синдрома хронической усталости, аутизма.
Первичное инфицирование цитомагаловирусом у беременных женщин существенно повышает риск преждевременных родов, самопроизвольного выкидыша, многоводия, замершей беременности, внутриутробного инфицирования и даже гибели плода. Врожденная ЦМВ-инфекция может стать триггерным фактором развития тяжелых генерализованных форм и инвалидизирующих исходов заболевания, таких как потеря слуха, зрения, умственная отсталость, микроцефалия, судорожный синдром и пр. Такие пожизненные проблемы со здоровьем развиваются примерно у каждого пятого ребенка с врожденной цитомегаловирусной инфекцией.
Профилактика цитомегаловирусной болезни
Женщинам, планирующим беременность, необходимо пройти обследование на наличие ЦМВ. При обнаружении вируса важно получить консультацию врача-иммунолога.
Профилактика или превентивное лечение (активный мониторинг пациентов по уровню вирусной нагрузки и назначение противовирусных препаратов пациентам с признаками инфекции) являются эффективными способами предотвращения развития цитомегаловирусной инфекции после трансплантации органов.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цитомегалия – это инфекционное заболевание вирусного генеза, передающееся половым, трансплацентарным, бытовым, гемотрансфузионным путем. Симптоматически протекает в форме упорной простуды. Отмечается слабость, недомогание, головные и суставные боли, насморк, увеличение и воспаление слюнных желез, обильное слюноотделение. Часто протекает бессимптомно. Опасна цитомегалия беременных: она может вызывать самопроизвольный выкидыш, врожденные пороки развития, внутриутробную гибель плода, врожденную цитомегалию. Диагностика осуществляется лабораторными методами (ИФА, ПЦР). Лечение включает противовирусную и симптоматическую терапию.
МКБ-10
Общие сведения
Другие названия цитомегалии, встречающиеся в медицинских источниках, - цитомегаловирусная инфекция (ЦМВ), инклюзионная цитомегалия, вирусная болезнь слюнных желез, болезнь с включениями. Цитомегалия является широко распространенной инфекцией, и многие люди, являясь носителями цитомегаловируса, даже не подозревают об этом. Наличие антител к цитомегаловирусу выявляется у 10—15% населения в подростковом возрасте и у 50% взрослых людей. По некоторым источникам, носительство цитомегаловируса определяется у 80% женщин детородного периода. В первую очередь это относится к бессимптомному и малосимптомному течению цитомегаловирусной инфекции.

Причины
- воздушно-капельным: при чихании, кашле, разговоре, поцелуях и т.д.;
- половым путем: при сексуальных контактах через сперму, влагалищную и шеечную слизь;
- гемотрансфузионным: при переливании крови, лейкоцитарной массы, иногда - при пересадке органов и тканей;
- трансплацентарным: во время беременности от матери плоду.
Нередко цитомегаловирус находится в организме многие годы и может ни разу не проявить себя и не нанести вреда человеку. Проявление скрытой инфекции происходит, как правило, при ослаблении иммунитета. Угрожающую по своим последствиям опасность цитомегаловирус представляет у лиц со сниженным иммунитетом (ВИЧ-инфицированных, перенесших трансплантацию костного мозга или внутренних органов, принимающих иммунодепрессанты), при врожденной форме цитомегалии, у беременных.
Патогенез
Попадая в кровь, цитомегаловирус вызывает выраженную иммунную реакцию, проявляющуюся в выработке защитных белковых антител – иммуноглобулинов М и G (IgM и IgG) и противовирусной клеточной реакцией - образованием лимфоцитов CD 4 и CD 8. Угнетение клеточного иммунитета при ВИЧ-инфекции приводит к активному развитию цитомегаловируса и вызываемой им инфекции.
Даже при бессимптомном течении инфекции носитель цитомегаловируса является потенциально заразным для неинфицированных лиц. Исключение составляет внутриутробный путь передачи цитомегаловируса от беременной женщины плоду, который происходит в основном при активном течении процесса, и лишь в 5% случаев вызывает врожденную цитомегалию, в остальных же носит бессимптомный характер.
Симптомы цитомегалии
Врожденная цитомегалия
В 95% случаев внутриутробное инфицирование плода цитомегаловирусом не вызывает развития заболевания, а протекает бессимптомно. Врожденная цитомегаловирусная инфекция развивается у новорожденных, матери которых перенесли первичную цитомегалию. Врожденная цитомегалия может проявляться у новорожденных в различных формах:
- петехиальная сыпь – мелкие кожные кровоизлияния - встречается у 60-80% новорожденных;
- недоношенность и задержка внутриутробного развития плода - встречается у 30% новорожденных;
- желтуха;
- хориоретинит – острый воспалительный процесс в сетчатке глаза, часто вызывающий снижение и полную потерю зрения.
Летальность при внутриутробном инфицировании цитомегаловирусом достигает 20-30%. Из выживших детей большая часть имеет отставание в умственном развитии или инвалидность по слуху и зрению.
Приобретенная цитомегалия у новорожденных
При инфицировании цитомегаловирусом в процессе родов (при прохождении плода по родовым путям) или в послеродовом периоде (при бытовом контакте с инфицированной матерью или грудном вскармливании) в большинстве случаев развивается бессимптомное течение цитомегаловирусной инфекции. Однако у недоношенных младенцев цитомегаловирус может вызывать затяжную пневмонию, к которой часто присоединяется сопутствующая бактериальная инфекция. Часто при поражении цитомегаловирусом у детей отмечается замедление в физическом развитии, увеличение лимфоузлов, гепатит, сыпь.
Мононуклеозоподобный синдром
У лиц, вышедших из периода новорожденности и имеющих нормальный иммунитет, цитомегаловирус может вызывать развитие мононуклеозоподобного синдрома. Течение мононуклеазоподобного синдрома по клинике не отличается от инфекционного мононуклеоза, вызываемого другой разновидностью герпесвируса – вирусом Эбштейна-Барр. Течение мононуклеозоподобного синдрома напоминает упорную простудную инфекцию. При этом отмечается:
- длительная (до 1 месяца и более) лихорадка с высокой температурой тела и ознобами;
- ломота в суставах и мышцах, головная боль;
- выраженные слабость, недомогание, утомляемость;
- боли в горле;
- увеличение лимфоузлов и слюнных желез;
- кожные высыпания, напоминающие сыпь при краснухе (обычно встречается при лечении ампициллином).
В отдельных случаях мононуклеозоподобный синдром сопровождается развитием гепатита – желтухой и повышением в крови печеночных ферментов. Еще реже (до 6% случаев) осложнением мононуклеозоподобного синдрома служит пневмония. Однако у лиц с нормальной иммунной реактивностью она протекает без клинических проявлений, выявляясь лишь при проведении рентгенографии легких.
Длительность течения мононуклеозоподобного синдрома составляет от 9 до 60 дней. Затем обычно наступает полное выздоровление, хотя на протяжении нескольких месяцев могут сохраняться остаточные явления в виде недомогания, слабости, увеличенных лимфоузлов. В редких случаях активизация цитомегаловируса вызывает рецидивы инфекции с лихорадкой, потливостью, приливами и недомоганием.
Цитомегаловирусная инфекция у лиц с ослабленным иммунитетом
Ослабление иммунитета наблюдается у лиц, страдающих синдромом врожденного и приобретенного (СПИД) иммунодефицита, а также у пациентов, перенесших пересадку внутренних органов и тканей: сердца, легкого, почки, печени, костного мозга. После пересадки органов пациенты вынуждены постоянно принимать иммунодепрессанты, ведущие к выраженному подавлению иммунных реакций, что вызывает активность цитомегаловируса в организме.
У пациентов, перенесших трансплантацию органов, цитомегаловирус вызывает поражение донорских тканей и органов (гепатит – при пересадке печени, пневмонию при пересадке легкого и т. д.). После трансплантации костного мозга у 15-20% пациентов цитомегаловирус может привести к развитию пневмонии с высокой летальностью (84-88%). Наибольшую опасность представляет ситуация, когда инфицированный цитомегаловирусом донорский материал пересажен неинфицированному реципиенту.
Цитомегаловирус поражает практически всех ВИЧ-инфицированных. В начале заболевания отмечаются недомогание, суставные и мышечные боли, лихорадка, ночная потливость. В дальнейшем к этим признакам могут присоединяться поражения цитомегаловирусом легких (пневмония), печени (гепатит), мозга (энцефалит), сетчатки глаза (ретинит), язвенные поражения и желудочно-кишечные кровотечения.
У мужчин цитомегаловирусом могут поражаться яички, простата, у женщин – шейка матки, внутренний слой матки, влагалище, яичники. Осложнениями цитомегаловирусной инфекции у ВИЧ-инфицированных могут стать внутренние кровотечения из пораженных органов, потеря зрения. Множественное поражение органов цитомегаловирусом может привести к их дисфункции и гибели пациента.
Диагностика
С целью диагностики цитомегаловирусной инфекции проводится лабораторное обследование. Постановка диагноза цитомегаловирусной инфекции основана на выделении цитомегаловируса в клиническом материале или при четырехкратном повышении титра антител.
- ИФА-диагностика. Включает определение в крови специфических антител к цитомегаловирусу - иммуноглобулинов М и G. Наличие иммуноглобулинов М может свидетельствовать о первичном заражении цитомегаловирусом либо о реактивации хронической ЦМВИ. Определение высоких титров IgМ у беременных может угрожать инфицированию плода. Повышение IgМ выявляется в крови спустя 4-7 недель после заражения цитомегаловирусом и наблюдается на протяжении 16-20 недель. Повышение иммуноглобулинов G развивается в период затухания активности цитомегаловирусной инфекции. Их наличие в крови говорит о присутствии цитомегаловируса в организме, но не отражает активности инфекционного процесса.
- ПЦР-диагностика. Для определения ДНК цитомегаловируса в клетках крови и слизистых (в материалах соскобов из уретры и цервикального канала, в мокроте, слюне и т. д.) используется метод ПЦР-диагностики (полимеразной цепной реакции). Особенно информативно проведение количественной ПЦР, дающей представление об активности цитомегаловируса и вызываемого им инфекционного процесса.
В зависимости от того, какой орган поражен цитомегаловирусной инфекцией, пациент нуждается в консультации гинеколога, андролога, гастроэнтеролога или других специалистов. Дополнительно по показаниям проводится УЗИ органов брюшной полости, кольпоскопия, гастроскопия, МРТ головного мозга и другие обследования.
Лечение цитомегаловирусной инфекции
Неосложненные формы мононуклеазоподобного синдрома не требует специфической терапии. Обычно проводятся мероприятия, идентичные лечению обычного простудного заболевания. Для снятия симптомов интоксикации, вызываемой цитомегаловирусом, рекомендуется пить достаточное количество жидкости.
Лечение цитомегаловирусной инфекции у лиц, входящих в группу риска, проводится противовирусным препаратом ганцикловиром. В случаях тяжелого течения цитомегалии ганцикловир вводится внутривенно, т. к. таблетированные формы препарата обладают лишь профилактическим эффектом в отношении цитомегаловируса. Поскольку ганцикловир обладает выраженными побочными эффектами (вызывает угнетение кроветворения - анемию, нейтропению, тромбоцитопению, кожные реакции, желудочно-кишечные расстройства, повышение температуры и ознобы и др.), его применение ограничено у беременных, детей и у людей, страдающих почечной недостаточностью (только по жизненным показаниям), он не используется у пациентов без нарушения иммунитета.
Для лечения цитомегаловируса у ВИЧ-инфицированных наиболее эффективен препарат фоскарнет, также обладающий рядом побочных эффектов. Фоскарнет может вызывать нарушение электролитного обмена (снижение в плазме крови магния и калия), изъязвление половых органов, нарушение мочеиспускания, тошноту, поражение почек. Данные побочные реакции требуют осторожного применения и своевременной корректировки дозы препарата.
Прогноз
Особую опасность цитомегаловирус представляет при беременности, так как может провоцировать выкидыш, мертворождение или вызывать тяжелые врожденные уродства у ребенка. Поэтому цитомегаловирус, наряду с герпесом, токсоплазмозом и краснухой, относится к числу тех инфекций, обследоваться на которые женщины должны профилактически, еще на этапе планирования беременности.
Профилактика
Особенно остро вопрос профилактики цитомегаловирусной инфекции стоит у лиц, входящих в группу риска. Наиболее подвержены инфицированию цитомегаловирусом и развитию заболевания ВИЧ-инфицированные (особенно больные СПИДом), пациенты после трансплантации органов и лица с иммунодефицитом иного генеза.
Неспецифические методы профилактики (например, соблюдение личной гигиены) неэффективны в отношении цитомегаловируса, так как заражение им возможно даже воздушно-капельным путем. Специфическая профилактика цитомегаловирусной инфекции проводится ганцикловиром, ацикловиром, фоскарнетом среди пациентов, входящих в группы риска. Также для исключения возможности инфицирования цитомегаловирусом реципиентов при пересадке органов и тканей необходим тщательный подбор доноров и контроль донорского материала на наличие цитомегаловирусной инфекции.
Цитомегаловирус (ЦМВ) или вирус герпеса 5 типа, – ДНК-содержащий вирус Cytomegalovirus hominis семейства Herpesviridae подсемейства Betaherpesvirinae. Цитомегаловирусная инфекция (ЦМВИ) человека – хроническая антропонозная болезнь вирусной этиологии, характеризующаяся многообразием форм патологического процесса и клинических проявлений – от латентной инфекции до клинически выраженного генерализованного заболевания. Заболевание ЦМВИ классифицируют в зависимости от сроков и механизмов заражения (врожденная и приобретенная инфекция, пренатальная, интранатальная и постнатальная), степени активности вируса (латентная, персистирующая и реактивированная инфекция), первичного или повторного заражения (острая инфекция, реактивация вируса и реинфекция).
Отличительными особенностями инфекции являются возможность ЦМВ персистировать во многих органах и способность его к инфицированию практически всех клеток организма человека, что предопределяет многообразие клинических проявлений, как при врожденной, так и приобретенной формах инфекции. ЦМВ рассматривается в качестве основного возбудителя внутриутробной инфекции, имеющей самые различные исходы: от инфицирования без реализации инфекции, формирования пороков развития и заболевания новорожденных до гибели плода и мертворождения.
ЦМВИ – типичный антропоноз. Источником инфекции является больной человек либо вирусоноситель. Пути передачи: вертикальный, половой, воздушнокапельный, фекально-оральный, артифициальный (парентеральный). Факторами передачи являются кровь, цервикальный и вагинальный секреты, сперма, женское молоко. Вирус выделяется с мочой, фекалиями, слюной, мокротой, в меньшей степени – со слезной жидкостью. Заражение может происходить также при переливании крови, трансплантации органов и тканей. Цитомегалия — широко распространенная инфекция, среди взрослого населения РФ у 73–98% обнаружены АТ-ЦМВ.
ЦМВИ относится к оппортунистическим инфекциям, особую опасность представляет для больных с иммунодефицитами различной природы. Иммуносупрессия приводит к реактивации латентной инфекции и развитию манифестных вариантов болезни с поражением различных органов и систем, способных привести к летальному исходу. Манифестная ЦМВИ занимает одно из первых мест в структуре оппортунистических заболеваний у ВИЧ-инфицированных пациентов. Данная патология встречается у 20–40% больных СПИДом, не получающих антиретровирусной терапии. Клинически выраженная ЦМВИ — одно из серьезных инфекционных осложнений при трансплантации органов, инфекция обостряет процессы, приводящие к реакции отторжения трансплантата.
При персистенции ЦМВ в организме человека выделяют две стадии, которые сменяют друг друга – продуктивную (с репликацией вируса) и латентную. Выход вируса из латентной стадии означает реактивацию, что может быть предопределено снижением иммунорезистентности либо появлением иных факторов, способствующих его репродукции. Выявление прямых маркеров репликации вируса (виремия, ДНК или АГ) свидетельствует о наличии инфекции.
При первичном заражении на 5–7 день вырабатываются АТ IgM, через 10–14 дней – низкоавидные АТ IgG, затем постепенно авидность этих АТ увеличивается, они становятся высокоавидными. АТ IgM исчезают через один месяц, низкоавидные АТ IgG – через 1–3 месяца, высокоавидные АТ IgG циркулируют в крови носителя пожизненно. При первичном инфицировании в стадии “серологического окна”, до начала синтеза АТ, происходит активная репликация вируса, в этот период единственным маркером инфекции является ДНК вируса в крови. При реактивации возможно появление АТ IgM и/или IgA, а также низкоавидных АТ IgG; в пик реактивации выявляются ДНК либо АГ ЦМВ в плазме крови.
ЦМВ обладает преимущественно нейротропным, эпителиотропным, гепатотропным и кардиотропным действием на плод. Его воздействие может быть и опосредованным, приводящим к различным нарушениям в плаценте: расстройству маточно- плацентарного кровообращения, отклонению в эволюционном формировании плаценты. Клиническим эквивалентом этих расстройств могут быть сокращение продолжительности беременности и преждевременное родоразрешение, рождение детей с симптомами перенесенной гипоксии или признаками внутриутробной гипотрофии, общая задержка внутриутробного развития.
Наибольшее значение для развития ранних перинатальных поражений плода имеет гематогенный путь инфицирования. Кроме того, для интранатальных и более поздних поражений характерными являются вертикальный и контактный пути передачи ЦМВ, нередки также случаи смешанного инфицирования. Острая ЦМВИ может протекать в виде генерализованной формы с присоединением вторичных инфекций и иметь летальный исход уже в первые недели жизни ребенка. При инфицировании плода во время реактивации латентной ЦМВИ чаще имеют место поздние проявления инфекции в виде нарушений зрения, слуха, задержки психического развития, двигательных нарушений. При отсутствии выраженных иммунологических нарушений острая ЦМВИ переходит в латентную с пожизненным присутствием вируса в организме человека. Развитие иммуносупрессии, в частности связанной с ВИЧ-инфекцией, ведет к возобновлению репликации ЦМВ, появлению вируса в крови и манифестации заболевания. Летальность больных ВИЧ-инфекцией, страдающих ЦМВИ, составляет 25–27%.
Клинический диагноз ЦМВ-инфекции требует обязательного лабораторного подтверждения. Выявление в крови пациента АТ-ЦМВ IgМ и/или IgG недостаточно ни для установления факта активной репликации ЦМВ, ни для подтверждения манифестной формы заболевания.
Показания к обследованию
- Женщины, планирующие беременность;
- женщины с отягощенным акушерским анамнезом (перинатальные потери, рождение ребенка с врожденными пороками развития);
- беременные женщины (в первую очередь имеющие УЗИ-признаки внутриутробной инфекции, лимфаденопатии, лихорадку, гепатит и гепатоспленомегалию неясного генеза);
- беременные женщины с иммунодефицитом, в т. ч. с ВИЧ-инфекцией;
- матери, родившие ребенка с признаками внутриутробной инфекцией или врожденными пороками развития;
- дети, имеющие симптоматику врожденной инфекции, пороки развития или рожденные женщинами из группы риска по внутриутробной передаче ЦМВ;
- пациенты (в первую очередь новорожденные) с сепсисом, гепатитами, менингоэнцефалитом, пневмонией, поражением ЖКТ;
- пациенты с наличием иммунодефицита с клинической картиной органных или генерализованных поражений.
Дифференциальная диагностика
- Врожденная ЦМВИ – краснуха, токсоплазмоз, неонатальный герпес, сифилис, бактериальная инфекция, гемолитическая болезнь новорожденных, родовая травма, наследственные синдромы;
- мононуклеозоподобное заболевание – инфекции, вызываемые вирусом Эпштейна-Барр, герпес-вирусами 6 и 7 типов, острая ВИЧ-инфекция, стрептококковый тонзиллит, дебют острого лейкоза;
- заболевание органов дыхания у детей раннего возраста – коклюш, бактериальный трахеит или трахеобронхит, РС-вирусной инфекция, герпетический трахеобронхит;
- у больных с иммунодефицитом – пневмоцистная пневмония, туберкулез, токсоплазмоз, микоплазменная пневмония, грибковые и герпетические инфекции, бактериальный сепсис, лимфопролиферативные заболевания, ВИЧ-энцефалит, нейросифилис, прогрессирующая многоочаговая лейкоэнцефалопатия;
- полинейропатия и полирадикулопатия – полирадикулопатия, вызванная герпесвирусами 2 и 6 типов, синдром Гийена-Барре, токсическая полинейропатия, связанная с приемом лекарственных средств, алкоголя, наркотических психотропных веществ.
Этиологическая лабораторная диагностика включает микроскопические исследования, выявление возбудителя в культуре клеток, обнаружение АГ или ДНК, определение АТ IgM, IgА, IgG, авидности АТ IgG.
Материал для исследования
- Кровь (сыворотка, плазма), лейкоциты крови, моча, слюна, СМЖ – культуральные исследования, выявление ДНК;
- пуповинная кровь, амниотическая жидкость – выявление ДНК;
- слюна, моча – выявление АГ;
- сыворотка/плазма крови – определение АТ.
Для обнаружения АГ вируса в слюне и моче используют метод РИФ, по количеству светящихся клеток можно приблизительно оценить интенсивность выделения вируса. В связи с персистенцией ЦМВ обнаружение АГ не указывает на активность инфекционного процесса, для ее оценки требуются дополнительные исследования – выявление отдельных АГ вируса (р55, рр65 и др.).
При проведении микроскопического исследования (световая микроскопия) основными морфологическими признаками ЦМВИ являются гигантские клетки с внутриядерными включениями (цитомегалы). Их можно обнаружить в эпителии почечных канальцев, желчных протоках, выводных протоках слюнных желез, поджелудочной железы, ткани легких, клетках глии, нейронах, эндотелиоцитах. Наличие таких клеток указывает на репродукцию вируса, однако они обнаруживаются не во всех случаях активной инфекции. Диагностическая чувствительность метода не превышает 50%.
Определение специфических АТ к вирусу помогает в распознавании заражения человека ЦМВ, но ввиду длительного периода нарастания титра АТ от момента инфицирования, последующего долгого сохранения их в крови, трансплацентарного перехода АТ IgG от матери к плоду (выявляются у ребенка до 1,5 лет) диагностическая ценность исследования ограничена. При наблюдении в динамике (2–4 недели) повышение титра АТ IgG в 4 раза указывает на активную ЦМВИ. Однако необходимость длительного периода наблюдения (до 4 недель) и возможность сохранения повышенного титра АТ на протяжении ряда лет лимитирует использование такого подхода к диагностике.
Дополнительным исследованием при поражении мозга, вызванного ЦМВ, может быть параллельное обнаружение АТ IgG в периферической крови и СМЖ методом ИФА с последующим расчетом их соотношения. Значение соотношения позволяет выявить интратекальную продукцию АТ и соответственно вовлечение в инфекционный процесс ЦНС.
Иммуноблот позволяет детектировать АТ IgM и IgG к отдельным белкам ЦМВ, подтвердить специфичность исследования, следить в динамике за появлением и исчезновением отдельных белков, что имеет высокое диагностическое и прогностическое значение. Наличие АТ к отдельным АГ вируса подтверждает формирование иммунного ответа к ЦМВ.
Показания к применению различных лабораторных исследований и интерпретация их результатов у разных категорий обследуемых
Диагностика первичного заражения, в т. ч. в период беременности, возможна только у пациентов, в крови которых отсутствуют АТ-ЦМВ. Независимо от клинических вариантов заболевания, при первичной ЦМВИ выявляются прямые (присутствие вируса, его ДНК или АГ) и косвенные (АТ-ЦМВ) лабораторные маркеры активной репликации ЦМВ. При обследовании больных при подозрении на активную ЦМВИ и манифестную форму заболевания (ЦМВ-болезнь) необходимо количественное определение содержания ДНК ЦМВ в крови. Определение ДНК ЦМВ в ликворе, плевральной жидкости, БАЛЖ, биоптатах бронхов, биоптатов органов выполняют при наличии соответствующей органной патологии.
Выявление прямых маркеров репликации вируса (виремия, ДНК или АГ) свидетельствует о наличии инфекции. Выявление ДНК ЦМВ или АГ вируса в крови беременной женщины – основной маркер высокого риска заражения плода и развития врожденной ЦМВИ.
Отсутствие АТ-ЦМВ IgM, IgА и IgG означает отсутствие ЦМВ в организме. Однако у лиц с выраженным иммунодефицитом при активной репликации ЦМВ продукция специфических АТ может быть снижена до неопределяемого уровня.
Выявление АТ-ЦМВ разных классов позволяет определить фазы инфекционного процесса (репликативная или латентная). АТ IgM чаще оценивают как маркер первичной герпес-вирусной инфекции. При выявлении АТ IgM для подтверждения инфицирования ЦМВ рекомендуются дополнительные исследования: определение АТ IgА или авидности АТ IgG, выявление АТ к отдельным белкам с использованием иммуноблота; повторное обследование женщины или ребенка через 2 недели. Выявление АТ IgА и(или) низкоавидных АТ IgG подтверждает наличие инфекции. При повторном выявлении АТ IgM и отсутствии IgА и(или) низкоавидных IgG результат выявления АТ IgM считают ложноположительным.
Выявление АТ IgM и IgG к предранним белкам-антигенам и низкоавидных АТ IgG свидетельствует о первичном инфекционном процессе.
Обнаружение только АТ IgG не позволяет охарактеризовать период заболевания. При наличии иммуносупрессии классического (4-х кратного) увеличения АТ IgG во время рецидива не наблюдают.
Установление факта инфицирования плода осуществляется на основании обнаружения ДНК ЦМВ. Выбор биологического материала определяется с учетом срока гестации, обусловливающего возможность проведения того или иного метода инвазивной пренатальной диагностики: амниотическая жидкость – 16–23 недели, пуповинная кровь – 20–24 недели. Косвенным подтверждением факта инфицирования плода является обнаружение АТ IgM и/или АТ IgА в пуповинной крови (проведение исследования возможно с 22 недели беременности).
Лабораторная диагностика врожденной ЦМВИ основана на обнаружении ЦМВ, его ДНК или АГ в различном биологическом материале (периферическая кровь, моча, слюна, смывы и мазки от ротоглотки, СМЖ) и выявлении в сыворотке или плазме крови АТ IgМ и IgА в течение первых 7 дней после рождения. Проведение исследования в более поздние сроки не позволяет дифференцировать врожденную и приобретенную инфекцию. Выявление ДНК ЦМВ или АГ вируса в крови, моче, соскобах со слизистой ротовой полости через 4–6 недель жизни ребенка при отсутствии вируса в первые 2 недели говорит об интранатальном или раннем постанатальном заражении. Подтверждением манифестной ЦМВИ у детей первых месяцев жизни является наличие ДНК ЦМВ в крови.
При сомнительных результатах дополнительную диагностическую информацию может дать выявление АТ IgМ к отдельным белкам-антигенам вируса методом иммуноблота. Отсутствие АТ-ЦМВ у детей с врожденной ЦМВИ может быть связано с развитием иммунологической толерантности к АГ вируса цитомегалии (инфицирование ЦМВ не сопровождается эффективным синтезом АТ-ЦМВ).
Выявление АТ IgG в сыворотке крови новорожденного без сопоставления с уровнем АТ в крови матери не является диагностически значимым вследствие возможности их трансплацентарного переноса из материнского организма. Только при динамическом (с интервалом в 14–21 день) сравнении уровня АТ IgG новорожденного ребенка с уровнем АТ IgG в крови матери можно судить об их природе. Если титры АТ IgG у ребенка при рождении равны материнским, а при повторном исследовании через 3–4 недели снижаются приблизительно в 1,5–2 раза, то АТ, выявленные у ребенка, являются материнскими.
Скрининг беременных женщин – выявление АТ IgМ и низкоавидных АТ IgG. Для исключения реактивации целесообразно определение АТ IgА и низкоавидных АТ IgG.
Обследование больных с наличием иммунодефицита при подозрении на активную ЦМВИ и манифестную форму заболевания (ЦМВ-болезнь) включает гистологическое исследование биопсийных материалов для выявление цитомегалов (окраска гематоксилином и эозином), обнаружение ДНК ЦМВ в ликворе, плевральной жидкости, БАЛ, биоптатах бронхов, биоптатов внутренних органов при наличии соответствующей органной патологии; выявление АГ ЦМВ в крови, определение концентрации ДНК ЦМВ в крови методом ПЦР. В диагностике ЦМВИ у ВИЧинфицированных наиболее информативно наличие в крови ДНК ЦМВ в высокой концентрации (в плазме крови >10000 копий/мл, в лейкоцитах > 1000 копий/ 105 лейкоцитов).
Российский Федеральный НМЦ ПБ СПИД, г. Москва
НИИ эпидемиологии и микробиологии им. Н. Ф. Гамалеи РАМН
НИИ вирусологии им. Д. И. Ивановского РАМН, г. Москва
Клиническая инфекционная больница №2, г. Москва
В современной клинической медицине цитомегаловирусная инфекция, приобретает все большую актуальность. Помимо значения ЦМВ как этиологического фактора внутриутробной и перинатальной патологии, велика его роль в развитии тяжелых пневмоний у пациентов, перенесших пересадку органа, ожоговую травму, у онкогематологических больных. случаев посттрансфузионные гепатиты обусловлены С цитомегаловирусом связана разнообразная гинекологическая патология. Предполагается роль ЦМВ в развитии первичных и вторичных системных васкулитов, хронических диссеминированных заболеваний легких (в частности, фиброзирующего альвеолита), опухолевых процессов и даже атеросклероза. Данный вирус, возможно, причастен к развитию синдрома синдрома хронической усталости. Мы наблюдали клинически выраженную у взрослых пациентов, перенесших стрессовые ситуации.
Но особую значимость как патология взрослых приобрела после появления и широкого распространения в мире Клинически выраженная генерализованная занимает одно из первых мест в структуре вторичных заболеваний у больных нередко являясь непосредственной причиной их гибели. В тоже время, цитомегаловирусная инфекция остается одним их наименее изученных вторичных заболеваний больных.
Как нозологическая форма не имеет своих однозначных очертаний, отличаясь удивительным полиморфизмом. Клинический диагноз требует обязательного лабораторного подтверждения. В тоже время, используемые в настоящее время практическим здравоохранением серологические, вирусологические, методы выявления активной имеют различную диагностическую ценность при лабораторном подтверждении манифестной формы заболевания. На сегодняшний день отмечается большая противоречивость суждений при оценке различных методов диагностики активной и ее манифестной формы. Мало изучено значение специфических лабораторных маркеров для прогноза развития манифестной пациентов.
Как известно, ЦМВ в организме человека может находиться в латентном состоянии, в стадии активной репликации без развития органных поражений и быть причиной тяжелой клинически выраженной патологии. Как подчеркивал Н. А. Фарбер, далеко не всегда равнозначна цитомегаловирусному заболеванию. Следовательно, проблема лабораторного подтверждения манифестной ЦМВИ заключается не в установлении самого факта присутствия цитомегаловируса в организме пациента и даже не в выявлении косвенных признаков его активности, а в определении той высокой степени вирусной активности, которая обусловливает патологические изменения в органах и, соответственно, подтверждает цитомегаловирусную природу имеющихся у больного клинических проявлений.
В связи с выше изложенным, вопросы лабораторной диагностики сохраняют свою актуальность для практического здравоохранения и на сегодняшний день.
Материалы и методы
В течение 5 лет под нашим наблюдением находились 300 взрослых больных проходивших лечение в КИБ №2 г. Москвы и в поликлиническом отделении МГЦ СПИД.
Лабораторная диагностика активной цитомегаловирусной инфекции включала в себя молекулярно-биологические, вирусологические, серологические и морфологические методы исследования. Общее количество исследований составило 1359.
Качественное и количественное определение ДНК ЦМВ в крови, ликворе, тканях пораженных органов осуществляли с помощью метода полимеразной цепной реакции. Исследования по определению ДНК ЦМВ были выполнены по оригинальной методике (5). Разработанная методика позволила воспроизводимо идентифицировать 10 вирусных геномов при фоновой нагрузке не менее 1 мкг геномной ДНК человека. Для определения титра ДНК ЦМВ готовили четыре разведения исходного лизата, содержащего ДНК из 106 лейкоцитов в 100 мкл. Проводили реакцию амплификации с каждым разведением, включая исходный лизат. Наличие только в исходной пробе соответствовало минимальному титру ДНК ЦМВ (1:1), в исходной пробе и первом разведении низкому (1:10), в двух разведениях среднему (1:100), в трех высокому (1:1000).
Обнаружение цитомегаловируса в моче пациентов проводили путем изоляции ЦМВ на зараженной чувствительной клеточной культуре. Идентификация вируса была основана на характерном цитопатическом эффекте и на определении методом иммунофлюоресценции с использованием специфических поликлональных антител.
Выявление в сыворотке крови антител к ЦМВ класса IgМ (качественный анализ) и класса IgG (количественный анализ) осуществляли методом иммуноферментного анализа с использованием коммерческих диагностических наборов (ЗАО согласно инструкциям, прилагаемым к ним. Серологические исследования проводились с интервалом в 2 4 недели.
Подтверждением цитомегаловирусного поражения органов считали обнаружение в измененных тканях цитомегалоклеток характерных крупных клеток с внутриядерными и цитоплазматическими вирусными включениями. Цитомегаловирусную природу морфологических изменений подтверждали выявлением ДНК ЦМВ в исследуемых тканях.
Результаты и обсуждение
Мы наблюдали манифестную у 47 человек (39.2%) из 120 больных на стадии вторичных проявлений III B (СПИД). Больные находились в возрасте от 15 до 70 лет (37.7%). Мужчин было 39 (83%), женщин 8 (17.0%). Подавляющее большинство (93.6%) пациентов с манифестной имели количество ниже 0.05x109/л (0.018 + 0.002).
Для ЦМВИ был характерен необычайно широкий спектр клинических вариантов. Чаще всего имели место патология органов зрения некротический ретинит (51.1% от всех больных с манифестной ЦМВИ), поражение кишечника в виде колита или энтероколита (38.3%), эзофагит (17.0%), пневмония (29.8%) с быстрым развитием пневмофиброза, некротический энцефалит или энцефаловентрикулит (25.5%), приводившие к выраженным изменениям в психическом статусе больных, полирадикулопатия (21.3%). При постмортальных исследованиях у 56.4% пациентов была обнаружена тяжелая двусторонняя патология надпочечников в виде обширных некрозов коркового и мозгового слоев. Во всех случаях при в патологический процесс вовлекались несколько систем органов. Среди погибших больных с генерализованной цитомегаловирусной инфекцией, помимо описанного выше поражения внутренних органов, были выявлены некротический миелит, панкреатит с развитием фиброза поджелудочной железы, нефрит, миокардит, гепатит, склерозирующий холангит, холецистит, эрозивный цистит сиалоаденит, простатит, некротическое поражение аденогипофиза, селезенки, трахеальных и мезентериальных лимфатических узлов, глазных и блуждающего нервов. Цитомегаловирусное поражение внутренних органов явилось непосредственной причиной смерти у 17.5 % больных СПИДом.
С целью выявления наиболее чувствительных и специфических лабораторных маркеров манифестной у ВИЧ-инфицированных больных были проанализированы результаты комплексного обследования 250 пациентов на наличие специфических антител класса IgM и четырехкратного повышения антител класса IgG в сыворотке крови, цитомегаловируса в моче, различных титров ДНК ЦМВ в лейкоцитах периферической крови. 35 человек из данной группы имели манифестную Цитомегаловирусная этиология поражения органов была подтверждена гистологическими исследованиями.
Согласно полученным данным больные были распределены в одну из четырех возможных групп в зависимости от отрицательного или положительного значения лабораторного признака, а также наличия или отсутствия клинически выраженной Соответственно, по каждому лабораторному параметру было получено определенное число больных:
Специфичность диагностического признака определяли, согласно формуле 100% чувствительность согласно формуле:
Как видно из табл. 1, специфичность и чувствительность таких лабораторных маркеров активности ЦМВ, как увеличение наличие специфических антител класса IgМ в сыворотке крови, обнаружение цитомегаловируса в моче и даже наличие ДНК ЦМВ в лейкоцитах крови без учета ее концентрации в качестве подтверждающих лабораторных признаков манифестной оказались низки. Напротив, специфичность и чувствительность высокого титра ДНК ЦМВ в лейкоцитах периферической крови как маркера клинически выраженной явились наиболее высокими и были равны соответственно 97.1% и 97.7%.
Демонстрацией выше сказанного являются следующие данные. Четырехкратное повышение титров антител класса IgG к ЦМВ и обнаружение специфических антител класса IgM в сыворотке крови имели место у больных с манифестной лишь в 34.3% и 65.7% случаев, соответственно (табл. 2). У трети больных, несмотря на продолжающееся развитие заболевания, IgM перестали определяться. С другой стороны, в группе лиц, не имевших клинической симптоматики, связанной с действием ЦМВ, четырехкратное повышение титров специфических IgG антител и IgM антитела выявляли в сыворотке крови, соответственно, в 21.9% и 16.3% случаев. Помимо этого, среди пациентов, у которых не было выявлено не только заболевания но и активной (в их крови ДНК ЦМВ отсутствовала даже в минимальном титре), высокие титры IgG антител и IgM антитела обнаруживали у 16.1% и 13.2% лиц, соответственно. Данный факт вполне объясним, так как, из литературы известно, что тест на наличие IgM может быть положительным, в частности, присутствия в сыворотке крови больного ревматоидного фактора, при активной репликации других (вирусов у лиц, страдающих коллагенозами (8).
Низкие титры антител класса IgG к ЦМВ и отсутствие специфических антител класса IgМ в сыворотке крови больных СПИДом при наличии у них в крови цитомегаловируса в высокой концентрации можно объяснить (помимо существующих ограничений в чувствительности и специфичности используемых методов) характером иммунного ответа при длительно персистирующих в организме человека вирусных инфекциях и имеющимся нарушением продукции антител у больных на поздних стадиях вследствие существенного подавления у них не только звена иммунитета (3).
В тоже время нами отмечены случаи длительной (более 3 месяцев) персистенции в крови пациентов антител класса IgМ к ЦМВ в сочетании с низкими титрами IgG антител и низкой концентрацией ДНК ЦМВ в лейкоцитах крови. У ряда лиц срок обнаружения антител класса IgМ достигал 9 месяцев. Причины столь длительного определения специфических антител класса IgМ и отсутствие значительного повышения титров IgG после реинфекции или реактивации ЦМВ не вполне ясны. это связано с определенным дефектом в механизме переключения выработки на продукцию ими антител класса IgG. Возможно, играли роль постоянная антигенная стимуляция и дефицит значение которых в качестве стимулятора синтеза отличных от IgМ антител было уставлено (3). Интересен следующий факт: в группе пациентов, в крови которых IgM к ЦМВ определяли длительное время (более 3 месяцев), манифестная развивалась в течение 12 месяцев значительно чаще (в 52.3% случаев), чем у лиц, имевших специфические антитела данного класса кратковременно (35.0%) или не имевших их вообще (10.0%).
При проведении вирусологических исследований у 71.4% наблюдаемых нами пациентов с манифестной цитомегаловирус был выделен из мочи. В тоже время, в группе лиц, не имевших клинические проявления заболевания, ЦМВ в моче был обнаружен в 21.4% случаев (табл. 2). При одновременных исследованиях на наличие ДНК ЦМВ в лейкоцитах периферической крови и цитомегаловируса в моче выявлено совпадение результатов лишь в 65.8% случаев. У 21.6% пациентов ЦМВ был выделен из мочи при отсутствии ДНК ЦМВ в крови даже в минимальном титре, т. е. при отсутствии существенной активности цитомегаловируса. По данным ряда исследований, ЦМВ может выделяться из организма с мочой после имевшей место острой инфекции или ее реактивации в течение 3 5 лет (4). Таким образом, изоляция ЦМВ из мочи лиц не может быть единственным лабораторным критерием как при решении вопроса о наличии у них активной ЦМВ-инфекции, так и при постановке диагноза связанного с ЦМВ заболевания. Кроме того, использование данного метода требует строгого соблюдения временных рамок доставки материала в лабораторию, а сам метод является технически трудоемким, длительным в исполнении и дорогим.
В практике лабораторной диагностики активной все большее значение приобретает метод, основанный на полимеразной цепной реакции (1, 2, 7). Опыт нашей работы показал, что положительный результат при качественном варианте ПЦР (определение ДНК ЦМВ в лейкоцитах периферической крови без учета ее титра) свидетельствует об активности инфекционного процесса, но не позволяет судить о его степени, что необходимо для подтверждения манифестной Все пациенты с клинически выраженной цитомегаловирусной патологией имели ДНК ЦМВ в крови. При этом у 39.5% обследованных лиц, не имеющих заболевания также обнаружена ДНК ЦМВ (табл. 2). Ряд авторов обращают внимание на то, что при диагностике инфекций, вызываемых вирусами, длительно персистирующими в организме человека, диагностическая и прогностическая ценность положительных результатов ПЦР при выявлении вирусного генома в крови без учета его концентрации довольно низка (7, 11). Этот недостаток качественного варианта ПЦР проистекает из ее очень высокой чувствительности и состоит в способности выявлять возбудитель, находящийся в крайне незначительном количестве в биологических жидкостях.
Иное, высокое клиническое значение имеют данные, полученные при использовании количественного варианта ПЦР. В нашем исследовании 97.1% больных с манифестной имели высокий титр ДНК ЦМВ равный 1:1000 и более в 105 лейкоцитах периферической крови (табл. 2). Лишь у одного пациента титр ДНК ЦМВ был равен 1:100. Случаев клинически выраженной ЦМВИ при титре ДНК ЦМВ в лейкоцитах крови менее 1:100 выявлено не было. Лишь у 2.3% больных при отсутствии цитомегаловирусной органной патологии зафиксирован высокий титр ДНК ЦМВ в крови. Полученные данные убедительно свидетельствуют, что выявление ДНК ЦМВ в титре 1:1000 и более в лейкоцитах периферической крови больного, имеющего те или иные клинические симптомы, доказывает наличие у него манифестной Проведенные исследования в медицинских центрах США также демонстрируют возможность выделения определенного уровня цитомегаловирусной нагрузки в клетках крови или плазме, указывающего на имеющее место заболевание ЦМВ этиологии (7, 11). Диагностическое значение имеет факт обнаружения ДНК ЦМВ в спинномозговой жидкости при поражении цитомегаловирусом центральной нервной системы. Так, 80.0% обследованных больных с ЦМВ-энцефалитом имели ДНК ЦМВ в ликворе, в отличие от 3.8% пациентов с поражением ЦНС иной этиологии. Большую диагностическую ценность имеет наличие ДНК ЦМВ в биопсийных и аутопсийных материалах из пораженных органов. Мы считаем, и это находит подтверждение в ряде зарубежных работ (6, 9), что присутствие ДНК ЦМВ в патологически измененной ткани имеет такую же высокую диагностическую значимость, как и обнаружение в ней специфических ЦМК.
Помимо выше изложенного, факт обнаружения ДНК ЦМВ в крови больных является и неблагоприятным прогностическим признаком, свидетельствующим о вероятном развитии у них уже в течение последующего года манифестной В течение 12 месяцев наблюдения среди пациентов, изначально не имевших ДНК ЦМВ в крови, клинически выраженная ЦМВИ развилась лишь в 0.8% случаев, у больных с первоначально минимальным титром ДНК ЦМВ в 18.2%, низким в 31.3%, средним в 50.0% случаев. Во всех случаях появлению клинических симптомов предшествовало увеличение титра ДНК ЦМВ до высокого уровня. Среди пациентов, у которых первоначально ДНК ЦМВ была в высоком титре, заболевание, связанное с ЦМВ, диагностировано у 92.9% лиц. Эти данные свидетельствуют, что в течение года с момента первого обследования частота развития манифестной в группе больных, где ДНК ЦМВ в крови первоначально присутствовала хотя бы минимальном титре, достоверно выше по сравнению с больными, у которых ПЦР была отрицательной. Клинически выраженная ЦМВИ достоверно чаще развивалась у лиц с высокой вирусной нагрузкой, нежели у пациентов со средним, низким или минимальным титром ДНК ЦМВ. Более того, у больных, имеющих при первом обследовании титр ДНК ЦМВ 1:1000, манифестная ЦМВИ диагностирована не позднее 90 дня (53.0 + 3.8) от момента выявления высокого титра ДНК ЦМВ. Сходные результаты были получены и в работе S. Spector (1997), который показал, что наличие у больного ДНК ЦМВ в плазме повышает риск развития манифестной в 3.5 раза (11).
Безусловным достоинством использования количественного варианта ПЦР при выявлении ДНК ЦМВ является возможность оценки эффективности проводимого лечения. Этиотропное лечение препаратом цимевен (ганцикловир) было проведено нами у 29 пациентов с манифестной При завершении лечебного курса (5 мг/кг 2 раза в сутки в/в в течение 21 дня) параллельно с купированием клинических проявлений у 93.1% больных имело место снижение концентрации ДНК ЦМВ в лейкоцитах периферической крови в 1000 раз и более, в половины случаев до неопределяемого уровня. У двух больных (6.9%), несмотря на проводившееся лечение, существенного снижения концентрации ДНК цитомегаловируса не произошло, в дальнейшем отмечено прогрессирование заболевания с генерализацией патологического процесса.
Заключение
Определение в крови больного антител класса IgМ и/или существенного увеличения титров антител класса IgG к ЦМВ недостаточно ни для установления факта активной репликации цитомегаловируса, ни для подтверждения диагноза манифестной лиц. Изоляция ЦМВ из мочи на клеточной культуре обладает большей специфичностью и чувствительностью по сравнению с серологическими маркерами, однако также приносит малую диагностическую пользу. Положительный результат при определении ДНК ЦМВ в клетках крови без учета концентрации вируса свидетельствует об активной репликации ЦМВ, но не позволяет судить о ее степени, что необходимо для подтверждения клинически выраженной ЦМВИ. Достоверным критерием высокой активности цитомегаловируса, доказывающим его этиологическую роль в развитии тех или иных клинических синдромов, служит высокий титр ДНК ЦМВ в лейкоцитах периферической крови, обнаруживаемый почти у 100% лиц с клинически выраженной и отсутствующий у больных, имеющих другие оппортунистические заболевания. Наличие высокого титра ДНК ЦМВ в лейкоцитах крови является неблагоприятным прогностическим признаком развития манифестной ЦМВИ и его выявление требует безотлагательного начала этиотропной терапии.
Читайте также:

