Деформирующий остеит при новообразованиях
Обновлено: 18.04.2024
Болезнь Педжета (остеодистрофия деформирующая, остит деформирующий) — наследственная болезнь, характеризующаяся деформацией бедренных и большеберцовых костей, позвоночника и черепа с выраженным гиперостозом, утолщением и искривлением костей, повышенной частотой возникновения опухолей. Дискутируется возможное участие 2 локусов в генезе болезни (• 1-й локус [167250, 6p21.3, ген PDB, Â ] — картирование проведено на основе наличия связи с некоторыми аллелями HLA • 2-й локус [*602080, 18q21–q22, ген PDB2, Â ] — выявлен при анализе сцепления с маркёрами локуса гена FEO, ответственного за развитие остеолитической дисплазии — заболевания, клинически сходного с болезнью Педжета, но более тяжело протекающего и с более ранним началом).
Диагностика • Характерное поражение костей, гигантоклеточные опухоли, саркомы костей • Обнаружение в остеокластах включений, напоминающих парамиксовирусы, позволяет предположить участие медленных вирусных инфекций в генезе заболевания.
Дифференциальная диагностика. Дисплазия полиостотическая остеолитическая (*174810, остеолиз деформирующий семейный, 18q21.1–q22, ген OFE, FEO, Â ). Клинически: полиостотическая остеолитическая дисплазия, болезненные инвалидизирующие деформации костей, ранняя доброкачественная потеря слуха, раннее выпадение зубов, тенденция к патологическим переломам.
МКБ-10 • M88 Болезнь Педжета (костей) [деформирующий остеит]
Примечание. Одна из форм рака соска молочной железы также носит название болезни Педжета.
Код вставки на сайт
Болезнь Педжета (остеодистрофия деформирующая, остит деформирующий) — наследственная болезнь, характеризующаяся деформацией бедренных и большеберцовых костей, позвоночника и черепа с выраженным гиперостозом, утолщением и искривлением костей, повышенной частотой возникновения опухолей. Дискутируется возможное участие 2 локусов в генезе болезни (• 1-й локус [167250, 6p21.3, ген PDB, Â ] — картирование проведено на основе наличия связи с некоторыми аллелями HLA • 2-й локус [*602080, 18q21–q22, ген PDB2, Â ] — выявлен при анализе сцепления с маркёрами локуса гена FEO, ответственного за развитие остеолитической дисплазии — заболевания, клинически сходного с болезнью Педжета, но более тяжело протекающего и с более ранним началом).
Диагностика • Характерное поражение костей, гигантоклеточные опухоли, саркомы костей • Обнаружение в остеокластах включений, напоминающих парамиксовирусы, позволяет предположить участие медленных вирусных инфекций в генезе заболевания.
Дифференциальная диагностика. Дисплазия полиостотическая остеолитическая (*174810, остеолиз деформирующий семейный, 18q21.1–q22, ген OFE, FEO, Â ). Клинически: полиостотическая остеолитическая дисплазия, болезненные инвалидизирующие деформации костей, ранняя доброкачественная потеря слуха, раннее выпадение зубов, тенденция к патологическим переломам.
МКБ-10 • M88 Болезнь Педжета (костей) [деформирующий остеит]
Примечание. Одна из форм рака соска молочной железы также носит название болезни Педжета.
Остит – это острое или хроническое воспаление костной ткани. Чаще поражает длинные трубчатые кости, реже возникает в коротких трубчатых костях и позвонках. Может быть острым или хроническим. Острый остит проявляется интенсивными разрывающими, дергающими болями, отеком, гиперемией, общей интоксикацией. При хроническом остите состояние удовлетворительное, болевой синдром выражен незначительно, имеется свищевой ход. Диагноз выставляется на основании жалоб, данных осмотра, результатов рентгенографии, фистулографии и других исследований. Лечение – хирургические вмешательства, антибиотикотерапия.
МКБ-10
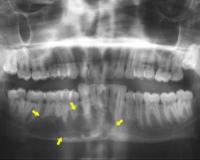

Общие сведения
Остит относится к распространенным патологическим состояниям, но изолированно почти не встречается, поскольку воспаление кости редко протекает без вовлечения соседних структур. В сочетании с воспалением надкостницы носит название остеопериостита, в комбинации с воспалением костного мозга – остеомиелита. Гематогенным оститом обычно страдают дети. Другие неспецифические формы болезни могут выявляться у людей любого возраста.

Причины остита
Непосредственной причиной воспаления кости является болезнетворная флора. В 80-85% случаев неспецифический остит вызывается стафилококками, в остальных случаях из очага высеваются пневмококки, стрептококки, синегнойная палочка, кишечная палочка, клебсиелла, вульгарный протей. Болезнь может развиваться при некоторых специфических инфекциях. Основные этиологические факторы остита:
- Гематогенное распространение инфекции. Характерно для детского возраста. Воротами для проникновения возбудителей становятся миндалины, слизистые оболочки ротовой полости, верхних дыхательных путей, раны и ссадины.
- Контактное поражение кости. Возникает при открытых переломах (в том числе – огнестрельных), после оперативных вмешательств на костях (обычно – остеосинтеза). Является следствием инфицирования раны. Иногда кость поражается в результате перехода гнойного воспаления с окружающих тканей (например, при флегмоне).
- Специфические инфекции. Возбудители попадают в кость из первичного очага. Наиболее распространенными вариантами специфического остита являются туберкулез костей и суставов, поражение костей при третичном сифилисе. Реже остит диагностируется при лепре и бруцеллезе.
Значимую роль в развитии инфекционного процесса играет общее состояние и уровень сопротивляемости организма. Гематогенный остит в 40-50% случаев манифестирует на фоне острой вирусной инфекции. Посттравматическая форма болезни чаще возникает при сочетанной травме, сопутствующей хронической соматической патологии.
Патогенез
Остит характеризуется процессами разрушения и пролиферации костной ткани. При острых процессах преобладает деструкция костного вещества. В результате жизнедеятельности болезнетворных микроорганизмов костная ткань рассасывается, в кости образуются полости с гнойным и некротическим содержимым. При хроническом воспалении грануляционная ткань, заполняющая полости, имеет преимущественно пролиферативный характер.
Классификация
Упрощенная классификация подразумевает деление остита на острый и хронический, гематогенный и негематогенный. Существует расширенная систематизация остита, составленная с учетом следующих факторов:
- Время возникновения: первичный (очаг образуется в кости) и вторичный (воспаление переходит на кость с соседних структур).
- Путь проникновения: эндогенный (гематогенное распространение), экзогенный (посттравматический), контактный (с соседних гнойных очагов), ятрогенный (послеоперационный).
- Тип микроорганизмов: гнойная флора (стафилококки, пневмококки и пр.), анаэробы (клостридии, неклостридиальная флора), возбудители специфических инфекций (палочки Коха, бледная спирохета и др.).
- Течение: острое, подострое, первично-хроническое, хроническое.
- Количество очагов: моно- и полифокальный, полилокальный.
- Внешний вид: без свища, со свищом, с мягкотканным дефектом и т.д.
Симптомы остита
Симптоматика определяется формой заболевания. Начало гематогенного остита острое. Температура тела пациента внезапно повышается до 39-40°C. Появляются слабость, разбитость, ознобы, тошнота, тахикардия. В пораженном сегменте возникает быстро нарастающая боль. Болевые ощущения становятся дергающими, сверлящими, распирающими. Болевой синдром настолько интенсивный, что пациент избегает любых движений.
Пораженный сегмент отечный, кожа гиперемированная. Выявляется резкая болезненность при пальпации и осевой нагрузке, ограничение движений. Существует три варианта течения гематогенного остита: с преобладанием местной симптоматики, в развернутой (септикопиемической) и токсической формах. В последнем случае болезнь развивается настолько бурно и быстро, что пациенты зачастую погибают еще до появления болевого синдрома.
Посттравматический и послеоперационный оститы формируются через некоторое время после травмы или оперативного вмешательства. Края раны краснеют, мягкие ткани отекают, появляется гнойное отделяемое. Общее состояние пациента ухудшается, отмечаются гипертермия, слабость, явления общей интоксикации, нарастающая анемия. Течение тяжелое, но клинические проявления обычно выражены не так ярко, как при гематогенном варианте заболевания.
Посттравматические оститы склонны к хроническому течению. Через несколько недель после манифестации перечисленных симптомов формируется свищ, из которого выделяется гной. Общая симптоматика стихает, состояние нормализуется, но свищевой ход с дурно пахнущим отделяемым может сохраняться в течение многих лет. Первично-хроническое течение характерно для специфических оститов, которые существенно различаются по своим проявлениям в зависимости от типа возбудителя.
Осложнения
Острый остит может осложниться сепсисом, представляющим угрозу для жизни больного. При хроническом воспалительном процессе формируются контрактуры, образуются ложные суставы, повышается вероятность возникновения злокачественных опухолей. При длительном течении остита развивается амилоидоз внутренних органов. Патология негативно влияет на все стороны жизни больного: снижается или утрачивается трудоспособность, из-за специфического резкого запаха отделяемого затрудняется социализация.
Диагностика
Заболевание диагностируют травматологи-ортопеды. Диагноз устанавливается на основании анамнеза, клинической картины и данных дополнительных исследований. План обследования может включать:
- Рентгенография. Основной метод инструментальной диагностики. Малоинформативен на начальных стадиях. В последующем подтверждает наличие костной полости, секвестров, участков склероза. В периоды обострений выявляет признаки периостита.
- КТ, МРТ. Требуются при неоднозначных данных рентгенографии вследствие небольших размеров очагов и обширных зон остеосклероза. Могут проводиться в период подготовки к оперативному вмешательству.
- Фистулография. Выполняется на этапе подготовки к операции, позволяет уточнить направление и особенности расположения свищевого хода, объем полостей и другие данные, необходимые для полного удаления гнойного очага.
- Лабораторные анализы. При остром остеомиелите подтверждают наличие признаков воспаления (повышение СОЭ, лейкоцитоз со сдвигом влево). При хроническом процессе дают возможность верифицировать обострение, оценить состояние внутренних органов.

МРТ коленного сустава. Остит и остеомиелит проксимального отдела большеберцовой кости (красные стрелки)
Лечение остита
Лечение комплексное, осуществляется в условиях травматологического отделения, включает консервативные мероприятия и хирургические вмешательства. Тактика терапии определяется типом остита.
Лечение острого остита
При поступлении пораженный сегмент фиксируют гипсовой или пластиковой повязкой. Пациентам назначают медикаментозную терапию, направленную на борьбу с инфекцией, устранение интоксикации, смягчение выраженности симптомов:
- Антибиотикотерапия. Применяют цефалоспорины, полусинтетические пенициллины, линкомицин. Препараты вводят внутривенно или внутримышечно.
- Дезинтоксикационные мероприятия. Осуществляют внутривенные инфузии плазмы, кристаллоидных растворов и кровезаменителей.
- Симптоматическая терапия. Для уменьшения выраженности болевого синдрома назначают болеутоляющие средства. При нарушениях функций органов и систем используют соответствующие медикаменты.
После формирования гнойной полости производят оперативные вмешательства. Кость вскрывают с помощью фрезы, полость промывают, организуют проточно-промывное дренирование. При затеках в мягких тканях выполняют широкие разрезы, устанавливают дренажи.
Лечение хронического остита
В период обострения схема лечения – как при остром остите. Назначают антибиотикотерапию и дезинтоксикационную терапию, вскрывают гнойные полости и межмышечные флегмоны. После устранения острых явлений осуществляют следующие вмешательства:
- Секвестрэктомия. Грануляции, участки некротизированной и склерозированной кости полностью иссекают. Проводят промывания и перевязки до полного очищения раны.
- Костная пластика. После очищения раны и устранения воспалительных явлений удаленные фрагменты кости замещают ауто- или гомотрансплантатами.
- Операции при ложных суставах. Измененные концы кости освежают, устанавливают костный трансплантат, выполняют фиксацию устройствами для остеосинтеза.
- Устранение деформаций. С учетом особенностей деформации производится остеотомия, резекция и пластика кости, коррекция с помощью аппаратов внешней фиксации, удлинение конечности.
В ряде случаев требуются сложные многоэтапные вмешательства. В послеоперационном периоде проводится длительная реабилитация, направленная на увеличение объема движений, восстановление функции конечности.
Прогноз
Прогноз при остите всегда серьезный. В остром периоде существует риск развития жизнеугрожающих осложнений. Полного выздоровления чаще удается добиться при остром процессе или недавно возникшем хроническом остите. При хронических оститах исход зачастую менее благоприятный из-за перестройки кости, образования обширных рубцов мягких тканей, возникновения трофических нарушений и других факторов.
Профилактика
Профилактические мероприятия включают раннюю обработку открытых повреждений костей с удалением нежизнеспособных мягких тканей и обильным промыванием раны, тщательное соблюдение правил асептики при проведении операций на костях. Значимую роль играет своевременное лечение инфекционных и воспалительных заболеваний, которые могут стать причиной болезни или повысить риск развития остита.
Деформирующий остеит – это воспалительное заболевание, при котором наблюдается поражение одной или нескольких костей скелета. Сопровождается образованием увеличенной в объеме, легко деформируемой, склонной к переломам кости. Проявляется болями и изменением формы области поражения. При поражении черепа и позвоночника возможны неврологические осложнения. Диагностируется на основании анамнеза, результатов физикального обследования, данных рентгенографии, КТ и МРТ, оценке уровня щелочной фосфатазы. Лечение - иммобилизация, медикаментозная терапия.
МКБ-10
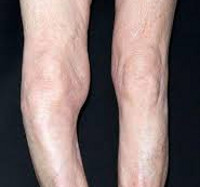
Общие сведения
Деформирующий остеит (от лат. osteon – кость) или болезнь Педжета – воспалительное заболевание, которое поражает кости и обычно носит локальный характер. На начальных стадиях болезни наблюдается частичное разрушение костной ткани с последующим избыточным восстановлением. Восстановленная кость деформированная, непрочная, склонная к переломам. Причины развития деформирующего остеита пока не выяснены. Полностью устранить проявления болезни невозможно. Проводится симптоматическая терапия и профилактика осложнений.
Деформирующий остеит может поразить любую кость. В среднем у одного пациента поражаются 3 кости, хотя возможно как повреждение одной, так и множества костей. Болезнь достаточно широко распространена и наблюдается преимущественно у мужчин-европейцев в возрасте старше 50 лет. У лиц африканского и азиатского происхождения, а также у молодых людей любых рас встречается очень редко.

Причины
Причины возникновения деформирующего остеита пока до конца не изучены. Наиболее признанные теории – наследственная предрасположенность и вирусная природа заболевания. По данным проведенных в травматологии и ортопедии исследований, у 15-50% пациентов есть родственники первой степени, которые тоже страдают болезнью Педжета. Поэтому детям, братьям и сестрам больных рекомендуется регулярно сдавать анализы для определения уровня щелочной фосфатазы. Теория медленной вирусной инфекции предполагает, что заражение может произойти за много лет до манифестации болезни. В последующем человек является носителем вируса, пока какие-то провоцирующие факторы не вызовут симптомы заболевания.
Симптомы деформирующего остеита
Болезнь может поразить любую часть скелета, однако чаще страдают большеберцовые кости, кости черепа, позвонки, ключицы и кости таза. Деформирующий остеит может протекать бессимптомно. Выраженность проявлений зависит от тяжести заболевания и локализации повреждения. Боли в области кости обычно ноющие, тупые, непрерывные, усиливающиеся после отдыха или в покое. При локализации поражения рядом с суставом развивается остеоартрит. Объем движений в суставе и скованность при движениях в этом случае тоже усиливаются после отдыха.
Пораженные кости утолщаются, становятся хрупкими. Перелом может возникнуть даже при небольшой травме. При локализации остеита в области костей нижних конечностей возможно искривление ног (чаще страдают голени). Если поражается позвоночник, спина может деформироваться, стать сутулой.
Поражение костей черепа может сопровождаться увеличением размеров головы и ее деформацией. Если деформированные кости черепа и позвоночника оказывают давление на нервные стволы или нервную ткань, появляется неврологическая симптоматика. При поражении седьмой пары черепных нервов развивается нейросенсорная тугоухость. При сдавлении спинномозговых корешков возникает ощущение мурашек, покалывание и онемение в туловище и конечностях. При поражении костей в области лучезапястного сустава может развиться синдром запястного канала.
Заболевание сопровождается определенными нарушениями обмена веществ. В крови увеличивается количество сывороточной щелочной фосфатазы. А возросшая потребность пораженных костей в кислороде и питательных веществах обуславливает увеличение нагрузки на сердце.
В тяжелых случаях возможны поражения сердечно-сосудистой системы, обызвествление сердечных клапанов, атеросклероз, мочекислый диатез и развитие мочекаменной болезни. Иногда выявляется гиперпаратиреоз. Зафиксированы отдельные случаи развития сердечно-сосудистой недостаточности и остановки сердца. Редко наблюдается пятнистая дегенерация сетчатки. Примерно в 1% случаев наступает злокачественное перерождение кости с развитием остеосаркомы.
Диагностика
Диагноз деформирующий остеит выставляется по результатам осмотра ортопеда на основании жалоб больного, характерной клинической картины и результатов дополнительных исследований. В обязательном порядке назначается рентгенография. На снимках выявляется деформация и увеличение кости, а также неравномерное изменение костной ткани с чередованием участков разрушения (резорбции) и образования кости (остеогенеза). Граница разрушения кости часто имеет клиновидную форму.
Обязательным исследованием также является определение уровня сывороточной щелочной фосфатазы, который при деформирующем остеите намного превышает норму. Для выявления бессимптомно текущих процессов в других костях может использоваться сцинтиграфия. При необходимости проводится неврологическое исследование, исследование полей зрения и аудиограмма. В отдельных случаях выполняется биопсия кости. Деформирующий остеит дифференцируют от гиперпаратиреоза, первичных опухолей костей и метастазов опухолей в кости.
Лечение деформирующего остеита
Пациенту рекомендуют ограничить нагрузку на пораженную кость. Редко (при угрозе переломов и тяжелом разрушении кости) требуется наложение шины. При бессимптомном течении и небольших локальных поражениях медикаментозное лечение не проводится. При болях назначают обезболивающие препараты. Для замедления процессов резорбции и неполноценного остеогенеза применяют кальцитонин, памидроновую кислоту, этидронат натрия и алендроновую кислоту.
Курс лечения миакальциком при внутримышечном введении продолжается не менее 3 месяцев, при интраназальном – в течение 1,5-3 лет. Срок приема этидроната и фосамакса в среднем составляет полгода. Длительность курсов лечения кальцитонином и памидроновой кислотой может варьироваться. Многие из перечисленных препаратов могут вызывать достаточно серьезные побочные эффекты, поэтому их следует принимать только по назначению врача.
Для пациентов разрабатывают индивидуальные программы упражнений, подбирают диету со сбалансированным потреблением витамина D и кальция, при необходимости назначают замещающие препараты. При снижении слуха подбирают слуховые аппараты. Хирургическое лечение проводится по показаниям при переломах. При поражении сустава и развитии артрита может потребоваться эндопротезирование.
4. Диагностические аспекты костной болезни Педжета в клинической практике/ Башкова И.Б., Николаев Н.С., Безлюдная Н.В., Кичигин В.А.// Научно-практическая ревматология - 2017 - №6
Боль в костях таза возникает при травмах, воспалительных и невоспалительных заболеваниях, опухолях костей, мягкотканных структур, болезнях крови, нарушениях обмена в костной ткани. Может быть сильной, слабой, постоянной, периодической, острой, тупой, ноющей, колющей, тянущей, дергающей, пульсирующей. Иногда связана с физической нагрузкой, другими обстоятельствами. Причину боли выясняют с помощью опроса, внешнего осмотра, данных рентгенографии, УЗИ, других инструментальных и лабораторных исследований. До постановки диагноза рекомендован покой, иногда возможен прием анальгетиков.
Почему болят кости таза
Травматические повреждения
Интенсивные боли наблюдаются при переломах таза, которые возникают на фоне высокоэнергетической травмы. Резкая боль в месте перелома появляется в момент повреждения, в последующем незначительно уменьшается в состоянии покоя, усиливается при любых движениях, нередко вынуждает пациента принимать вынужденное положение. Возможно укорочение конечности. Локализация боли определяется видом перелома:
- перелом подвздошной кости – в области крыла кости;
- перелом седалищной кости – в промежности;
- перелом лонной кости – в зоне лобка;
- перелом вертлужной впадины – в нижненаружных отделах таза, тазобедренном суставе, паховой области.
Переломы таза у детей соответствуют повреждениям у взрослых. В подростковом возрасте возможны отрывы края кости при интенсивной физической нагрузке, что связано с относительной слабостью костей по сравнению с быстро растущими мышцами. Симптоматика в подобных случаях выражена слабо, боли локальные, напоминают ушиб. В зоне перелома формируется гематома.
Период беременности
Незначительные ноющие и давящие боли в костях таза во II-III триместрах беременности могут быть связаны с физиологической адаптацией организма к вынашиванию ребенка. Поверхностная боль в проекции лона, усиливающаяся во время сексуального контакта, в ночное время, при надавливании на лобок, разведении ног в стороны, ходьбе по ступенькам отмечается при симфизите. В тяжелых случаях развивается хромота, возможен симфиолиз, проявляющийся интенсивной болью, невозможностью стояния и ходьбы.
Переломы таза у беременных выявляются на фоне гипокальциемии. Формируются не только вследствие травм, но и в результате патологических родов или болезней тазовых костей (остеомиелита, туберкулеза, остеодистрофии). Характеризуются сильной болью в лобке, промежности или другой зоне таза, нарушением движений, вынужденным положением тела.
Воспалительные и инфекционные заболевания
При поражении тазовых костей боль соответствующей локализации возникает у пациентов с деформирующим остеитом. Болезненные ощущения тупые, ноющие, непрерывные, усиливаются в покое, после отдыха. Пораженная кость утолщается. Возможны патологические переломы. При расположении процесса в области вертлужной впадины и соседних отделах формируется остеоартрит.
Болезненность в крестце, подвздошной кости отмечается при сакроилеите. Гнойная форма патологии проявляется резкой дергающей, разрывающей болью, ухудшением общего состояния, интоксикацией, гипертермией. Другие формы сакроилеита сопровождаются летучими болями по задней поверхности таза, реже наблюдается упорный болевой синдром.
Остеомиелит костей таза выявляется редко, у взрослых развивается на фоне травм и операций, у детей может являться следствием гематогенного распространения инфекции. Характеризуется чрезвычайно резкими болями, усиливающимися при малейших движениях. Состояние быстро ухудшается, обнаруживаются гипертермия, синдром интоксикации. После формирования свища интенсивность болей снижается.
Туберкулез таза относится к редким формам костно-суставного туберкулеза, поражает крестцово-подвздошное сочленение, суставную поверхность подвздошной кости. Проявляется болями неясной локализации, скованностью движений, умеренной болезненностью области поражения. В последующем наблюдается местная инфильтрация, образование натечных абсцессов на бедре.

Опухоли
Кости таза достаточно часто поражаются опухолевыми процессами. Характер болевого синдрома зависит от вида неоплазии. При доброкачественных новообразованиях болезненность незначительная, локальная, неопределенной локализации, преходящая, сохраняется на одном уровне в течение многих месяцев или лет. Злокачественные опухоли проявляются болями, нарастающими в течение нескольких месяцев. Вначале боли слабые, ноющие или тянущие, в последующем – резкие, сильные, постоянные, устраняющиеся только наркотическими анальгетиками. Симптом наблюдается при следующих опухолях и опухолевидных образованиях:
- костная киста;
- остеохондрома;
- остеома;
- хондросаркома;
- хондробластома;
- саркома Юинга;
- метастазы в кости таза.
Остеодистрофии
Боли в костях таза отмечаются при различных формах остеодистрофии, в том числе – обусловленной соматическими заболеваниями. Остеомаляция характеризуется неясными болями в костях таза и конечностей. Болезненность беспокоит как при движениях, так и в покое, усиливается при давлении и прекращении давления на подвздошные кости. Со временем интенсивность боли нарастает, возникают патологические переломы, деформации, ограничения движений.
Боли в тазовых костях при остеопорозе незначительные, могут сочетаться с болезненными ощущениями в позвоночнике, ребрах, тазобедренных, голеностопных суставах. Выявляются при постменопаузальном, ювенильном, других вариантах остеопороза. К числу патологических состояний, провоцирующих вторичный остеопороз, остеомаляцию или остеосклероз относятся:
- Эндокринные патологии: гипертиреоз, сахарный диабет, болезнь Иценко-Кушинга, гиперпаратиреоз, гипопитуитаризм.
- Болезни ЖКТ: синдром мальабсорбции, заболевания печени, состояние после резекции желудка.
- Поражения почек: ХПН, почечный тубулярный ацидоз, болезнь Фанкони.
- Генетические заболевания: несовершенный остеогенез, синдром Элерса-Данлоса, синдром Марфана.
- Болезни крови: лейкоз, лимфомы, миеломная болезнь, талассемия.
- Другие состояния: ХОБЛ, состояние после пересадки органов, голодание, нервная анорексия, длительная иммобилизация, алкоголизм.
- Прием медикаментов: глюкокортикоидов, тиреоидных гормонов, иммунодепрессантов.
Другие болезни
Болевые ощущения в проекции таза могут выявляться при следующих заболеваниях:
- Болезнь Форестье. Незначительные периодические боли в тазу, сочетающиеся с болями и скованностью позвоночника.
- Фиброзная дисплазия. Периодическая слабая боль, нарастающие деформации тазового кольца, вызывающие развитие кифоза или сколиоза.
- ARS-синдром. Болезненность в проекции симфиза после физической нагрузки, усиливающаяся при отведении бедра.
- Психические расстройства. Необычный, быстро меняющийся или вычурный характер болей, не укладывающийся в картину определенной соматической патологии.
Диагностика
Диагностические мероприятия осуществляют травматологи-ортопеды. По показаниям назначают осмотр хирургов, онкологов, других специалистов. Программа обследования может включать следующие процедуры:
- Опрос. Специалист выясняет время и обстоятельства появления болевого синдрома, его характер, периодичность, продолжительность, уточняет связь с внешними факторами, наличие других симптомов.
- Физикальное обследование. Врач оценивает внешний вид области таза, выявляет деформации, патологическую подвижность, вынужденное положение тела, исследует подвижность позвоночника и тазобедренных суставов.
- Рентгенография таза. Базовое исследование при костной патологии. Обнаруживает переломы, признаки воспаления или остеодистрофии, инфекционные очаги, новообразования.
- УЗИ. Назначается при заболеваниях мягких тканей, подозрении на симфизит в период беременности. Дает возможность уточнить локализацию и характер патологического процесса, подтвердить наличие воспаления, объемных образований, других изменений.
- Другие визуализационные методы. При недостаточной информативности базовых методик на заключительном этапе обследования проводят КТ для детального изучения костных структур и МРТ для оценки состояния мягких тканей.
- Лабораторные анализы. Применяются для подтверждения воспалительного процесса, уточнения вида возбудителя, обнаружения специфических маркеров ревматических заболеваний.

Лечение
Помощь на догоспитальном этапе
Пациентов с переломами таза укладывают на щит, дают обезболивающее средство. В остальных случаях рекомендуют покой, иногда допустим прием анальгетиков, использование местных согревающих и противовоспалительных препаратов. Боли в костях таза часто свидетельствуют о наличии серьезных патологий, требующих скорейшей постановки диагноза и раннего начала лечения, поэтому при наличии данного симптома следует немедленно обратиться за профессиональной помощью.
Консервативная терапия
Больным с переломами выполняют внутритазовую блокаду, накладывают скелетное вытяжение или назначают постельный режим с использованием специального положения. Лечебная тактика при других поражениях зависит от особенностей заболевания. Применяют следующие методики:
- Охранительный режим. Пациентам рекомендуют ограничить физические нагрузки. Иногда необходимо использовать костыли или трость.
- Медикаментозная терапия. С учетом особенностей патологии могут быть назначены антибиотики, НПВС, анальгетики, хондропротекторы и другие средства.
- Физиотерапия. Показаны УВЧ, лекарственный электрофорез, магнитотерапию и другие методики. Назначают ЛФК, массаж, мануальную терапию.
При злокачественных неоплазиях могут проводиться лучевая терапия или химиотерапия.
Хирургическое лечение
Для лечения заболеваний, сопровождающихся болями в костях таза, применяются следующие оперативные вмешательства:
- Травматические повреждения: остеосинтез переднего и заднего тазового полукольца, реконструкция вертлужной впадины.
- Инфекционные процессы: секвестрэктомия, резекция крестцово-подвздошного сустава.
- Опухоли: резекция костей таза, резекция лобковой или подвздошной кости, межподвздошно-брюшная резекция.
- ARS-синдром: операции при ARS-синдроме.
В послеоперационном периоде пациентам назначают анальгетики, проводят антибиотикотерапию. В последующем производят комплексные восстановительные мероприятия.
Деформирующий остеит — медленно прогрессирующее заболевание, характеризующееся нарушением структуры и прочности кости и повышением скорости костного обмена. Хаотичная резорбция кости с последующим дезорганизованным и чрезмерным её формированием приводит к образованию увеличенной, чрезмерно васкуляризированной кости, болезненной, легко деформируемой, склонной к переломам. Поражения позвоночника и черепа могут привести к развитию неврологической симптоматики.
Статистические данные • Около 3% европейцев в возрасте старше 50 лет имеют, как минимум, один фокус остеита • Заболевание редко наблюдают среди лиц африканского или азиатского происхождения • У лиц моложе 40 лет частота выявления не превышает 0,5%, у лиц старше 90 лет — около 10%. Преобладающий возраст — старше 50 лет. Преобладающий пол — мужской.
Генетические аспекты. У 15–50% пациентов выявляют хотя бы одного родственника первой степени родства, страдающего деформирующим остеитом.
Этиология. Предполагают роль медленной вирусной инфекции.
Патогенез и патоморфология • В поражённых участках кости происходит активное обновление костной ткани. Активные остеокласты резко увеличены в размерах и содержат большое количество ядер • Остеобласты продуцируют грубоволокнистую ткань, что приводит к утолщению вновь образованных трабекул и костных пластинок • Мозаичное расположение коллагена приводит к механическому ослаблению кости, несмотря на избыточную кальцификацию • Костный мозг может замещаться фиброзной тканью, содержащей сосуды • При электронной микроскопии — ядро и цитоплазма содержат включения, напоминающие вирусные нуклеокапсиды.
Клиническая картина (часто течение бессимптомно) • Боли в костях (переломы, сопутствующий артрит, компрессия нервов) • Чаще поражаются позвоночник, череп, бедренная и большеберцовая кости • Искривление конечностей (чаще большеберцовой кости) • Увеличение размеров головы, деформация костей черепа • Повышение температуры кожи над поражёнными костями вследствие усиления в них кровотока • Возможно вдавление костей основания черепа с развитием неврологической симптоматики • Возможны компрессионное поражение VII пары черепных нервов и нейросенсорная тугоухость • Поражение позвоночника: кифоз, возможна компрессия корешков спинномозговых нервов • Поражение околосуставных тканей — синдром запястного канала • Поражение ССС •• Хроническая сердечная недостаточность с высоким сердечным выбросом (редко) •• Кальцификация клапанов •• Атеросклероз • Поражение почек: •• камни в почках •• мочекислый диатез • Пятнистая дегенерация сетчатки (редко) • Эндокринные нарушения — гиперпаратиреоз.
Лабораторные данные • Содержание кальция в сыворотке крови обычно нормальное, в случае иммобилизации больного после перелома — повышено • Активность ЩФ крови обычно повышена — признак усиленной функции остеобластов • Повышенная экскреция гидроксипролина с мочой — признак усиленной функции остеокластов.
Инструментальные данные • Рентгенография костей •• Непостоянная картина с чередованием резорбции и остеогенеза в увеличенной и деформированной кости •• Граница остеолиза часто имеет форму клина •• В костях черепа появлению характерных изменений может предшествовать образование участков прогрессирующей резорбции костей • Аудиограмма при поражении черепа • Исследование полей зрения • Биопсия кости показана только в сомнительных случаях (редко) • Тепловизионное исследование визуализирует участки кожной гипертермии над поражёнными костями.
Диагностическая тактика. Постановке диагноза способствуют обнаружение характерной рентгенологической картины, а также доказательства высокой скорости костного обмена (повышение активности ЩФ в крови и содержания гидроксипролина в моче).
Дифференциальная диагностика • Первичные новообразования кости • Метастазы опухолей в кости • Гиперпаратиреоз.
ЛЕЧЕНИЕ
Общая тактика. Режим • Необходимо избегать чрезмерных механических воздействий на поражённую кость • Редко — наложение шины при тяжёлой резорбции и угрозе переломов • Слуховые аппараты — при снижении слуха. Специальной диеты не разработано.
Лекарственное лечение
При локальных поражениях и бессимптомном течении ЛС не назначают. Иногда для уменьшения боли назначают НПВС. Для угнетения резорбции костей применяют следующие ЛС.
• Кальцитонин по 50–100 МЕ п/к или в/м ежедневно или через день не менее 3 мес. Для поддерживающей терапии по 200 МЕ интраназально 4 р/сут в течение 1,5–3 лет. Побочные эффекты: тошнота, рвота, анорексия, гиперемия, сыпь (включая уртикарную при инъекциях), раздражение носовой полости при интраназальном введении.
• Бифосфонаты •• Этидроновая кислота 5–7 мг/кг/сут (1 мес приёма, 1–2 мес перерыва) •• Алендроновая кислота по 10 мг/сут утром за полчаса до завтрака в течение 6 мес. Не назначают при заболеваниях пищевода.
Одновременно с бифосфонатами следует назначать • препараты кальция 1,0–1,5 г/сут • холекальциферол 400 МЕ/сут.
Хирургическое лечение • Остеотомия для коррекции деформаций костей, вызывающих сдавление нервов или спинного мозга • Протезирование суставов.
Осложнения • Переломы • Протрузия вертлужной впадины • Неврологическая симптоматика в результате компрессии нервных стволов • Остеосаркома — около 1% всех случаев деформирующего остеита.
Длительное наблюдение предполагает контроль клинических симптомов (в первую очередь — болей), а также костных изменений в динамике лечения. ЩФ следует контролировать 1 раз в 3 мес; рентгенографию костей проводят 1 раз в 6 мес.
Профилактика. Первичная профилактика не разработана. Лечение, направленное на восстановление нормальной костной структуры, одновременно служит вторичной профилактикой костных переломов.
Прогноз. Обычно заболевание прогрессирует медленно. У некоторых больных развивается спонтанная ремиссия. Менее чем у 1% больных диагностируют остеосаркому, которая чаще поражает плечевую кость и кости черепа.
Синонимы • Остоз деформирующий • Остеодистрофия деформирующая • Болезнь Педжета.
МКБ-10 • M88 Болезнь Педжета (костей) [деформирующий остеит] • M90.6* Деформирующий остеит при новообразованиях (C00-D48+)
Код вставки на сайт
Деформирующий остеит — медленно прогрессирующее заболевание, характеризующееся нарушением структуры и прочности кости и повышением скорости костного обмена. Хаотичная резорбция кости с последующим дезорганизованным и чрезмерным её формированием приводит к образованию увеличенной, чрезмерно васкуляризированной кости, болезненной, легко деформируемой, склонной к переломам. Поражения позвоночника и черепа могут привести к развитию неврологической симптоматики.
Статистические данные • Около 3% европейцев в возрасте старше 50 лет имеют, как минимум, один фокус остеита • Заболевание редко наблюдают среди лиц африканского или азиатского происхождения • У лиц моложе 40 лет частота выявления не превышает 0,5%, у лиц старше 90 лет — около 10%. Преобладающий возраст — старше 50 лет. Преобладающий пол — мужской.
Генетические аспекты. У 15–50% пациентов выявляют хотя бы одного родственника первой степени родства, страдающего деформирующим остеитом.
Этиология. Предполагают роль медленной вирусной инфекции.
Патогенез и патоморфология • В поражённых участках кости происходит активное обновление костной ткани. Активные остеокласты резко увеличены в размерах и содержат большое количество ядер • Остеобласты продуцируют грубоволокнистую ткань, что приводит к утолщению вновь образованных трабекул и костных пластинок • Мозаичное расположение коллагена приводит к механическому ослаблению кости, несмотря на избыточную кальцификацию • Костный мозг может замещаться фиброзной тканью, содержащей сосуды • При электронной микроскопии — ядро и цитоплазма содержат включения, напоминающие вирусные нуклеокапсиды.
Клиническая картина (часто течение бессимптомно) • Боли в костях (переломы, сопутствующий артрит, компрессия нервов) • Чаще поражаются позвоночник, череп, бедренная и большеберцовая кости • Искривление конечностей (чаще большеберцовой кости) • Увеличение размеров головы, деформация костей черепа • Повышение температуры кожи над поражёнными костями вследствие усиления в них кровотока • Возможно вдавление костей основания черепа с развитием неврологической симптоматики • Возможны компрессионное поражение VII пары черепных нервов и нейросенсорная тугоухость • Поражение позвоночника: кифоз, возможна компрессия корешков спинномозговых нервов • Поражение околосуставных тканей — синдром запястного канала • Поражение ССС •• Хроническая сердечная недостаточность с высоким сердечным выбросом (редко) •• Кальцификация клапанов •• Атеросклероз • Поражение почек: •• камни в почках •• мочекислый диатез • Пятнистая дегенерация сетчатки (редко) • Эндокринные нарушения — гиперпаратиреоз.
Лабораторные данные • Содержание кальция в сыворотке крови обычно нормальное, в случае иммобилизации больного после перелома — повышено • Активность ЩФ крови обычно повышена — признак усиленной функции остеобластов • Повышенная экскреция гидроксипролина с мочой — признак усиленной функции остеокластов.
Инструментальные данные • Рентгенография костей •• Непостоянная картина с чередованием резорбции и остеогенеза в увеличенной и деформированной кости •• Граница остеолиза часто имеет форму клина •• В костях черепа появлению характерных изменений может предшествовать образование участков прогрессирующей резорбции костей • Аудиограмма при поражении черепа • Исследование полей зрения • Биопсия кости показана только в сомнительных случаях (редко) • Тепловизионное исследование визуализирует участки кожной гипертермии над поражёнными костями.
Диагностическая тактика. Постановке диагноза способствуют обнаружение характерной рентгенологической картины, а также доказательства высокой скорости костного обмена (повышение активности ЩФ в крови и содержания гидроксипролина в моче).
Дифференциальная диагностика • Первичные новообразования кости • Метастазы опухолей в кости • Гиперпаратиреоз.
ЛЕЧЕНИЕ
Общая тактика. Режим • Необходимо избегать чрезмерных механических воздействий на поражённую кость • Редко — наложение шины при тяжёлой резорбции и угрозе переломов • Слуховые аппараты — при снижении слуха. Специальной диеты не разработано.
Лекарственное лечение
При локальных поражениях и бессимптомном течении ЛС не назначают. Иногда для уменьшения боли назначают НПВС. Для угнетения резорбции костей применяют следующие ЛС.
• Кальцитонин по 50–100 МЕ п/к или в/м ежедневно или через день не менее 3 мес. Для поддерживающей терапии по 200 МЕ интраназально 4 р/сут в течение 1,5–3 лет. Побочные эффекты: тошнота, рвота, анорексия, гиперемия, сыпь (включая уртикарную при инъекциях), раздражение носовой полости при интраназальном введении.
• Бифосфонаты •• Этидроновая кислота 5–7 мг/кг/сут (1 мес приёма, 1–2 мес перерыва) •• Алендроновая кислота по 10 мг/сут утром за полчаса до завтрака в течение 6 мес. Не назначают при заболеваниях пищевода.
Одновременно с бифосфонатами следует назначать • препараты кальция 1,0–1,5 г/сут • холекальциферол 400 МЕ/сут.
Хирургическое лечение • Остеотомия для коррекции деформаций костей, вызывающих сдавление нервов или спинного мозга • Протезирование суставов.
Осложнения • Переломы • Протрузия вертлужной впадины • Неврологическая симптоматика в результате компрессии нервных стволов • Остеосаркома — около 1% всех случаев деформирующего остеита.
Длительное наблюдение предполагает контроль клинических симптомов (в первую очередь — болей), а также костных изменений в динамике лечения. ЩФ следует контролировать 1 раз в 3 мес; рентгенографию костей проводят 1 раз в 6 мес.
Профилактика. Первичная профилактика не разработана. Лечение, направленное на восстановление нормальной костной структуры, одновременно служит вторичной профилактикой костных переломов.
Прогноз. Обычно заболевание прогрессирует медленно. У некоторых больных развивается спонтанная ремиссия. Менее чем у 1% больных диагностируют остеосаркому, которая чаще поражает плечевую кость и кости черепа.
Синонимы • Остоз деформирующий • Остеодистрофия деформирующая • Болезнь Педжета.
МКБ-10 • M88 Болезнь Педжета (костей) [деформирующий остеит] • M90.6* Деформирующий остеит при новообразованиях (C00-D48+)
Читайте также:

