Дерматомикоз актиномикоз бластомикоз споротрихоз
Обновлено: 24.04.2024
Бластомикоз (болезнь Джилкрайста) — системный (глубокий) микоз, характеризующийся полисистемностью поражения и развитием хронических гнойных гранулём.
Этиология и патогенез • Возбудитель — диморфный гриб Blastomyces dermatitidis; заражение человека происходит при вдыхании спор. Основные пути распространения в организме — гемато- и лимфогенный • Возможно первичное поражение кожи (гематогенное распространение из лёгких без выраженной симптоматики поражения дыхательной системы) • Может передаваться половым путём (бластомикоз органов мочеполовой системы у женщин) • Возникновение бластомикоза возможно при активации латентной инфекции на фоне иммунодефицитных состояний (например, у больных СПИДом).
Факторы риска • Работа с почвой (лица определённых профессий или любители-садоводы), содержащей споры B. dermatitidis • Проживание в местности, эндемичной по бластомикозу.
Клиническая картина
• Острый бластомикоз •• Продолжительность инкубационного периода — 30–45 дней •• Острое или подострое начало •• Возможно бессимптомное течение •• Симптомы интоксикации — повышение температуры тела (чаще субфебрильные значения, хотя возможен и фебрилитет), озноб, миалгии, артралгии •• Кашель (сначала непродуктивный, затем с мокротой), кровохарканье (30%).
• Лёгочный бластомикоз (60–90% всех случаев бластомикоза) •• Симптомы интоксикации •• Кашель (сначала непродуктивный, затем с мокротой), кровохарканье •• Потеря массы тела (в случае хронического течения) •• Плевритические боли (усиливаются на высоте вдоха, при изменении положения тела), одышка •• Сухие и влажные хрипы, шум трения плевры •• В 50% случаев выявляют верхнедолевые очаговые инфильтраты, иногда образуются каверны •• Дыхательная недостаточность развивается редко.
• Кожный бластомикоз (40–80% всех случаев внелёгочных поражений) •• Везикуло-папулёзные высыпания, трансформирующиеся в пустулы и язвы. Выделяют 2 типа кожных высыпаний: ••• Веррукозные — папулёзно-пустулёзные, сливающиеся и покрывающиеся корками; после отторжения последних образуются язвы с обильными бородавчатыми грануляциями, рубцующимся депигментированным центром и микроабсцессами по краям ••• Язвенные — изъязвляющиеся первичные пустулёзные высыпания с образованием мелких язв с приподнятыми краями и гранулирующим дном •• Возможно поражение слизистых оболочек •• Вовлечение регионарных лимфатических узлов (редко) •• Возможно образование подкожных абсцессов.
• Костный бластомикоз (25–50% случаев внелёгочного бластомикоза) — наиболее часто поражаются длинные трубчатые кости, позвонки, рёбра •• Чётко отграниченные очаги остеолиза •• Возможно формирование абсцессов окружающих мягких тканей и/или свищевых ходов. При поражении позвоночника возможны околопозвоночные абсцессы •• Осложнением остеомиелита может стать развитие острого или хронического артрита прилегающих суставов.
• Бластомикоз мочеполовой системы (10–30% случаев внелёгочного бластомикоза) — вовлекаются предстательная железа, а также яички и их придатки •• Возможна обструкция мочевыводящих путей •• Предстательная железа увеличена, болезненна при пальпации •• У женщин заболевание возникает редко (передаётся половым путём).
• Прочие формы бластомикоза •• Поражения ЦНС: острые и хронические менингиты, эпидуральные абсцессы или абсцессы головного мозга •• Возможно поражение печени, селезёнки, перикарда, щитовидной железы, ЖКТ, надпочечников.
Лабораторные исследования требуют привлечения квалифицированного специалиста, т.к. наиболее простой и доступный способ — выявление возбудителя микроскопией лабораторного материала; выделение культуры подтверждает предварительный диагноз. Отбор образцов производят в зависимости от типа и локализации поражений (при любой форме желательно провести биопсию) • Микроскопия: дрожжевые клетки диаметром 5–15 мкм с отпочковывающимися дочерними клетками, лишённые капсулы • Посев материала (биоптаты поражённых мягких тканей, гноя, мочи и т.д.) производят на агар Сабуро и другие обогащённые среды. Через 4 и более недель при 21 °С образуются белые плесневые макроколонии. При 37 °С в течение 7–10 сут образуются кремовато-жёлтые (цвета сливочного масла) колонии • Эффективна реакция радиальной иммунодиффузии; результаты бывают положительными у 80% пациентов уже через 2–3 нед после начала заболевания; реакция имеет специфичность 100% • Кожные аллергические пробы с бластомицином (реакция гиперчувствительности замедленного типа [ГЗТ]) имеют низкие чувствительность и специфичность.
Специальные исследования • Для выявления бластомикоза ЦНС и поражений позвоночника — КТ • Костный бластомикоз диагностируют с помощью остеосцинтиграфии • Рентгенография органов грудной клетки: очаговые инфильтраты в верхних долях лёгких, диффузная альвеолярная инфильтрация, массивные поражения, утолщение плевры • Для диагностики с помощью микроскопии мазков и посева на искусственные питательные среды проводят аспирацию содержимого абсцессов и пункционную или эксцизионную биопсию поражённых тканей.
ЛЕЧЕНИЕ
Тактика ведения • Во всех случаях внелёгочного бластомикоза показана терапия противогрибковыми препаратами • Терапия противогрибковыми препаратами показана также больным лёгочным бластомикозом лёгкой степени и пациентам с невыраженной симптоматикой.
Режим • При остром лёгочном бластомикозе возможно амбулаторное лечение итраконазолом • Лечение больных хроническим бластомикозом, тяжёлой пневмонией, внелёгочными формами бластомикоза осуществляют в стационарных условиях и начинают с в/в введения амфотерицина В.
Оперативное лечение • Иссечение омертвевших участков кости • Дренирование больших кожных абсцессов и плевральной полости в случае эмпиемы плевры.
Лекарственная терапия • При лёгких формах заболевания — итраконазол по 200 мг внутрь 2 р/сут не менее 6 мес или кетоконазол по 400–800 мг внутрь 1 р/сут в течение 6 мес • При тяжёлых формах заболевания — амфотерицин В по 0,5–0,8 мг/кг (не более 50 мг) в 5% р-ре глюкозы в/в капельно в течение 4–6 ч ежедневно до общей дозы 1,5–2,0 г (в первый раз вводят 1 мг препарата в 200 мл 5% р-ра глюкозы в течение 2–4 ч; в дальнейшем дозу увеличивают ежедневно на 10 мг до 0,5–0,8 мг/кг/сут; в тяжёлых случаях полную дозу назначают в 1 или 2 день).
Наблюдение • Необходимы контроль за уровнем электролитов, креатинина сыворотки крови и ОАК 2 р/нед на протяжении всего курса терапии амфотерицином B • После завершения курса лечения врачебный контроль — каждые 3 мес в течение 2 лет; затем — 2 р/год.
Осложнения. Артриты, остеомиелиты, абсцессы головного мозга, побочные реакции амфотерицина В (нарушение функций почек, электролитный дисбаланс, анемия).
Течение и прогноз • При адекватном лечении выздоровление наступает в 90% случаев • Рецидив заболевания возникает менее чем в 10% случаев • При лечении кетоконазолом рецидивы возникают чаще.
Профилактика. Барьерные методы контрацепции (презервативы) при половых контактах со случайными партнёрами.
Системные, или глубокие микозы – группа инфекционных заболеваний, вызванных грибковым поражением не только кожи, но и других органов. Некоторые из них (кокцидиоидоз и гистоплазмоз) относятся к особо опасным инфекциям, в связи с их высокой заразностью и тяжестью клинических проявлений.
Системное поражение организма грибками может проявляться патологией кожи, органов пищеварения, дыхания, лихорадкой, снижением веса, психическими расстройствами и многими другими признаками.
Большинство системных микозов вызвано грибками, которые в норме живут во внешней среде и на коже человека, не приводя к патологии. Однако при снижении защитных сил организма возбудитель активизируется, проникает в кровоток и вызывает поражение внутренних органов.

В последние годы глубокие микозы встречаются все чаще. Это связано с распространением факторов риска инфекции:
- химиотерапия и облучение у онкологических больных;
- применение иммунодепрессантов и глюкокортикоидов;
- длительное лечение антибиотиками;
- ВИЧ-инфекция и СПИД;
- аутоиммунные болезни (склеродермия, псориаз, ревматоидный артрит, сахарный диабет, синдром Рейно и другие).
Заболевание имеет хронический характер, его признаки развиваются постепенно. На ранних стадиях возможно бессимптомное течение.
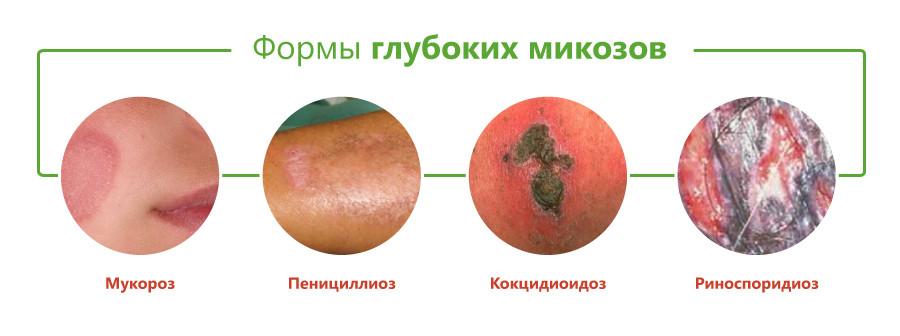
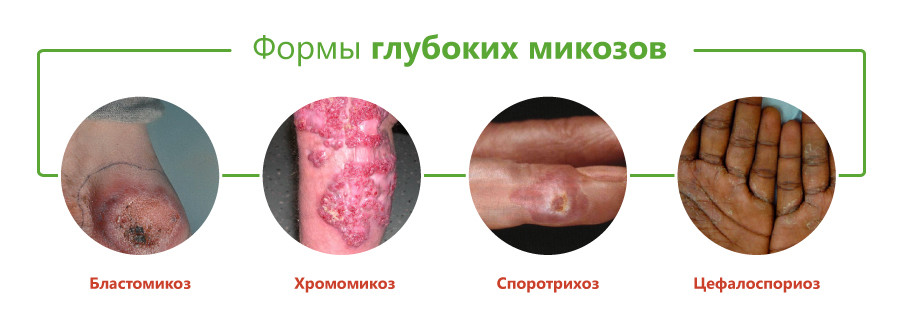
Виды глубоких микозов
Классификация глубоких микозов основана на виде возбудителя и включает следующие формы:
- бластомикоз и криптококкоз;
- гистоплазмоз;
- кокцидиоидоз;
- споротрихоз;
- мукороз;
- аспергиллез;
- пенициллиоз;
- хромомикоз;
- риноспоридиоз;
- цефалоспориоз;
- кладоспориоз;
- келоидный микоз;
- мицетомы грибковой природы.
К глубоким псевдомикозам относятся актиномикоз и нокардиоз.
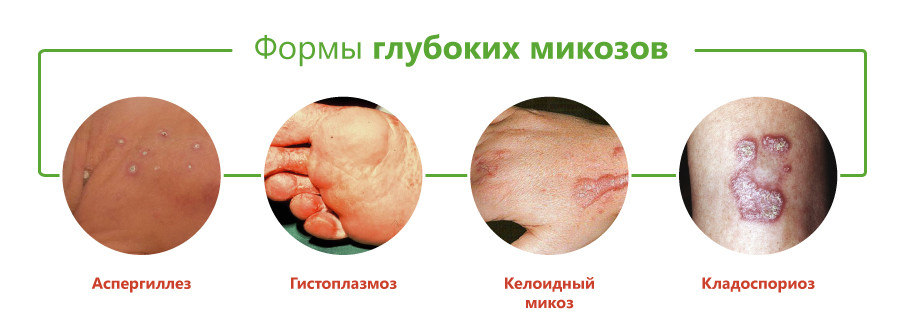
Принято считать, что возбудители большинства этих заболеваний вызывают глубокий эндемический микоз, то есть встречаются только на отдельных участках территории Земли. К ним относятся бластомикоз, кокцидиоидоз, паракокцидиоидоз, гистоплазмоз, пенициллиоз, хромомикоз. Они встречаются в некоторых регионах Америки, Юго-Восточной Азии, Африки, Австралии. Однако в связи с увеличением миграции населения эти болезни могут возникать и у жителей других районов.
Симптомы глубокого микоза не всегда зависят от его причины. У больных появляется кашель, лихорадка, боль в костях и суставах, боль в груди, правом подреберье, увеличение лимфатических узлов. При поражении мозга и его оболочек нарушается сознание и развивается кома.
Причины возникновения
Возбудители системных микозов часто живут в почве эндемичных участков. При контакте с пылью и землей они попадают в дыхательные пути человека. При последующей миграции населения инфекция распространяется в более благополучные страны.

В окружающей среде такая форма грибка трансформируется в мицелиальную. При проникновении ее с пищей, водой или воздухом она способна вызвать заболевание у другого человека.
Во многих случаях для активации грибков в организме необходимо снижение иммунной защиты человеческого организма. Эти условия возникают при длительном и необоснованном приеме антибиотиков, цитостатиков, противовоспалительных гормонов. На этом фоне может не только развиться инфекция, попавшая извне, но и внутренние сапрофитные грибки, безвредные для здорового человека (актиномицеты, аспергиллы, кандида, плесневые грибки).
Одна из главных причин развития системных микозов в нашей стране – синдром приобретенного иммунодефицита. В таком случае инфекция протекает очень тяжело, плохо поддается лечению и нередко служит причиной неблагоприятного исхода.
Кроме того, встречаются случаи заражения персонала лабораторий, работающего с культурой грибков.
Способы диагностики микозов
Эти инфекции встречаются в общей практике нечасто, поэтому диагностика обычно затруднена. Кроме того, эти заболевания имеют схожие внешние признаки с другими поражениями кожи, разнообразные общие проявления и нередко сочетаются с кожным туберкулезом и пиодермиями.
Основа диагностики – распознавание тканевой формы грибка, имеющей особенности у каждого возбудителя. Для этого необходимо получить срез ткани, например, при биопсии, окрасить его специальными веществами и изучить под микроскопом.
Получение культуры возбудителя, то есть выращивание его на питательной среде, крайне затруднено и проводится лишь в специализированных лабораториях.
Дополнительные методы диагностики:
- биопсия кожи;
- определение антигенов и антител к грибку в сыворотке крови;
- рентгенография легких и костей;
- люмбальная пункция;
- пункция костного мозга.
Лечение
Терапия системных грибковых инфекций зависит от общего состояния пациента, вида возбудителя, формы и тяжести течения болезни, сопутствующих заболеваний, переносимости лекарств.
Лечение глубоких микозов основано на применении фунгицидных препаратов.
Кетоконазол может использоваться внутрь и в виде лосьона или других наружных форм для профилактики кандидоза у больных с иммунодефицитом. При кандидозном эндокардите может понадобиться хирургическая операция – замена пораженного клапана на искусственный.
Лечение аспергиллеза проводят, используя амфотерицин В и итраконазол. При аллергическом варианте болезни, сопровождающемся приступами бронхиальной астмы, дополнительно назначаются глюкокортикоидные гормоны. При тяжелом поражении легких, сопровождающемся кровохарканьем, выполняют операцию – удаление доли или всего легкого.
Амфотерицин В или кетоконазол используются для лечения гистоплазмоза, криптококкоза, кокцидиоидомикоза, паракокцидиоидомикоза, бластомикоза. Только амфотерицин В применяется в терапии мукоромикоза и споротрихоза.
Дополнительно проводится патогенетическая и симптоматическая терапия, направленная на снятие интоксикации и поддержание жизненных функций организма:
- инфузии солевых растворов, гемодеза, плазмы;
- витамины и общеукрепляющие средства;
- бронхолитики;
- обезболивающие и другие.
В случае тяжелой дыхательной недостаточности, вызванной грибковой пневмонией, показана кислородотерапия или искусственная вентиляция легких.
Профилактика глубоких микозов
Способы предупреждения системных микозов можно разделить на 3 группы.
Находясь в эндемичных районах Америки, Юго-Восточной Азии или Африки, следует соблюдать правила личной гигиены. Путешествуя в природных условиях, нужно избегать контакта с пылью или водой из рек и прудов. Если после возвращения на родину человек почувствовал ухудшение самочувствия, у него появился кашель, боли в груди, лихорадка, нужно обязательно проконсультироваться у инфекциониста, сообщив ему о районе своей поездки.
Чтобы повысить сопротивляемость организма к грибковой инфекции, следует избегать необоснованного применения антибиотиков и гормональных препаратов. Во время лечения по поводу злокачественной опухоли нужно соблюдать все предписания врачей по профилактике инфекций.
ВИЧ-инфицированным людям нужно регулярно наблюдаться у инфекциониста и получать при необходимости антиретровирусную терапию.
Дерматомикозы — обширная группа поражений кожных покровов, вызываемых патогенными грибами.
Классификация • Кератомикозы (разноцветный лишай) • Дерматофитии: эпидермофития паховая; микоз, обусловленный интердигитальным трихофитоном (эпидермофития стоп); микоз, обусловленный красным трихофитоном (руброфития); трихофития; микроспория; фавус • Кандидоз • Глубокие микозы: бластомикоз, споротрихоз, хромомикоз и др.
Этиология. Основные возбудители — различные виды Trichophyton, Microsporum, а также несколько видов рода Epidermophyton, объединённые под общим названием дерматофиты. Морфологическая идентификация возбудителей в образцах тканей затруднена и требует выделения чистой культуры. В редких случаях поражения вызывают различные виды Candida.
Эпидемиология. Большинство возбудителей широко распространены в природе, возможно повсеместное инфицирование. Заболевания более часто регистрируют в странах с жарким влажным климатом. Среди возрастных групп инфицированию более подвержены дети. Заболевания возникают после контакта с активным очагом поражения. Выделяют следующие эпидемически значимые группы возбудителей: • Геофильные дерматофиты обитают в почве. Заражение возможно после контакта чувствительного организма с инфицированной землёй • Зоофильные дерматофиты — паразиты большинства домашних животных (кошек, собак, рогатого скота), источник заражения людей • Антропофильные дерматофиты — паразиты человека, передача инфекционного агента происходит в результате контакта с больным.
Патогенез. При дерматомикозах инфицирующие агенты представлены фрагментами гиф и конидиями, попавшими в кератинсодержащие ткани (роговой слой кожи, волосы, ногти). Вирулентность дерматофитов низкая, и поражения подлежащих тканей у здоровых лиц не наблюдают. Для всех возбудителей характерна способность разрушать и утилизировать кератин. По типу роста в волосяном стержне возбудителей разделяют на 2 группы: endothrix — прорастают из кожи в фолликулы и волосы, не выходя за пределы волосяного стержня; ectothrix — прорастают из волосяного фолликула в волос.
Клиническая картина. Возбудители размножаются в коже и её придатках; заболевания ограничены, не представляют угрозы для жизни, часто спонтанно ограничиваются и обусловливают преимущественно косметические проблемы. В редких случаях отмечают молниеносное поражение прилежащих тканей, особенно у лиц с иммунодефицитами. Характерны зудящие круглые, ярко-красные, чётко ограниченные чешуйчатые бляшки менее 5 см в диаметре, располагающиеся единично или группами.
• Дерматофитии волосистой части головы, вызванные грибками рода Microsporum и трихофитами из группы endothrix, проявляются ломкостью волос, обусловленной ростом возбудителя в волосяном стержне • Дерматофитии волосистой части головы, вызванные трихофитами из группы ectothrix, часто сопровождаются гнойным расплавлением волосяных фолликулов и выпадением волос.
• Дерматомикоз бороды и усов. Течение может быть острым или, реже, хроническим. Первоначальные проявления — папулы и пустулы; позднее присоединяются поражения волосяных фолликулов. В результате их инфицирования развиваются гранулематозные повреждения, нередко вторично инфицированные бактериями. Характерны отёки поражённых участков, последние покрыты кровянистыми корками. Основной возбудитель — Trichophyton verrucosum.
• Дерматомикоз тела (tinea corporis). На различных участках тела возникают локализованные очаги шелушения, пустулёзных высыпаний, эритемы и пиодермий. Основные возбудители — Trichophyton mentagrophytes, Trichophyton rubrum и Microsporum canis.
• Паховый дерматомикоз. Проявляется очагами шелушения, пустулёзными высыпаниями, эритемой и пиодермиями в области ног (включая внутреннюю поверхность бёдер), гениталий, промежности и паха. Основные возбудители — Trichophyton mentagrophytes, Trichophyton rubrum, Epidermophyton floccosum и виды Candida.
• Дерматомикоз стоп. Поражения локализованы в области подошв, преимущественно на коже между пальцами; характерны небольшие пузырьки, трещины, чешуйки, участки размягчения и эрозии. Основные возбудители — Trichophyton mentagrophytes, Trichophyton rubrum, Epidermophyton floccosum.
• Онихомикоз. Проявляется утолщением, огрубелостью и расслоением ногтей пальцев рук и ног. Основные возбудители — виды Trichophyton; в редких случаях поражения вызывают виды Candida. Подробнее см. Онихомикозы.
• Фавус — грибковое поражение кожи, волос и ногтей с длительным хроническим течением и рубцовой алопецией. Этиология: возбудитель — Trichophyton schoenleinii; заражение происходит при тесном и длительном контакте с больным человеком. Клиническая картина • Скутулярная форма. Через 1 нед после заражения вокруг волосяных фолликулов появляется эритема, на фоне которой формируются чешуйки, превращающиеся в псевдопустулы, а затем в мелкие, до нескольких миллиметров в диаметре, желтоватые овальные или округлые крошащиеся образования блюдцевидной формы — скутулы (скутулы — чистая культура возбудителя). При удалении или разрешении скутулы остаётся эрозивная или язвенная поверхность, в дальнейшем происходит рубцовая атрофия кожи и развивается окончательная алопеция. Волосы не обламываются, но теряют блеск, становятся тусклыми, напоминающими паклю • Питиреоидная форма. Эритематозные участки кожи покрыты плотно сидящими чешуйками, рубцовая алопеция развивается медленнее, чем при скутулярной форме • Импетигинозная форма. Мощные жёлто-коричневые корки, по отхождению которых развивается рубцовая алопеция • При фавусе могут поражаться ногти, которые становятся жёлтыми, ломкими, а под ними на ногтевом ложе видны скутулы. Поражение слизистых оболочек и внутренних органов обычно приводит к смерти. Методы исследования, лечение, профилактика см. ниже. Синонимы: парша, лишай фавусный. МКБ-10. B35 Дерматофития.
Диагностика поверхностных микозов основана на клинических проявлениях, данных микроскопии поражённых тканей и идентификации культур микроорганизмов, выделенных из них. Возбудителей микроспории достаточно легко выявляют облучением волосистой части кожи головы УФ лампой Вуда (свечение зелёным цветом).
Методы исследования
• Выявление возбудителя микроскопией. Материалы для микроскопии — фрагменты кожи и её придатков (ногти, волосы). Образец кожи помещают на предметное стекло и наносят каплю 10% р-ра KOH. Через 10–15 мин проводят микроскопию образца на наличие гиф или конидий. Микроскопия волос позволяет легко идентифицировать возбудителей типов endothrix и ectothrix. Для поражений, вызванных возбудителями типа endothrix, характерны ямки и полости в волосяном стержне, тогда как при возбудителях типа ectothrix гифы оплетают стержень волоса снаружи. Для усиления контраста используют сниженный конденсор и матовый свет.
• Выделение культуры. Помещают отдельные волосы или фрагменты кожи на питательные среды. Образцы кожи получают осторожной скарификацией очага поражения стерильным скальпелем или предметным стеклом. Возбудителя идентифицируют микроскопически и по морфологии колоний •• Виды Trichophyton вырастают за 2–3 нед; колонии разноцветные; конидии большие, гладкие и септированные (до 10 септ), по форме напоминают карандаши (10–50 мкм). Внутривидовая идентификация затруднена и требует изучения биохимических свойств •• Виды Microsporum растут также медленно; макроконидии толстостенные, многоклеточные, веретенообразные (30–160 мкм) и покрыты шипиками •• Epidermophyton floccosum образует белые, жёлтые или оливковые колонии; идентифицируют по наличию множества гладких конидий, напоминающих дубинки (7–20 мкм длиной).
Дифференциальная диагностика • Розовый лишай • Экзема себорейная • Контактный дерматит • Сифилис • Псориаз • СКВ.
Лечение • Синтетические противогрибковые препараты местно в виде мази (крема) — миконазол или клотримазол 2 р/сут в течение 2 нед, а также кетоконазол 4 р/сут в течение 2 нед (в течение 1 нед после выздоровления — для предупреждения рецидива). Назначают также эконазол и производные метилнафталина, например нафтифин • При дерматофитии волосистой части кожи головы — гризеофульвин по 1 г/сут (детям — 16 мг/кг, при микроспории — 22 мг/кг) внутрь ежедневно до первого отрицательного анализа на грибы, затем в той же дозе в течение 2 нед через день и 2 нед 2 р/нед или кетоконазол. Тербинафин 125-250 мг/сутки в течение 4–6 нед. Местно — 2–5% р-р йода, мазь с серой (10%) и салициловой кислотой (3–5%) • При онихомикозе — тербинафин по 250 мг/сут в течение 2–4 мес, итраконазол 200 мг/сут в течение 3 мес.
Синонимы • Дерматофития • Эпидермофития • Кольцеобразный дерматомикоз
МКБ-10 • B35 Дерматофития • B36 Другие поверхностные микозы
ПРИЛОЖЕНИЯ
Геотрихоз — системный микоз, вызванный дрожжеподобным грибком Geotrichum candidum, протекающий с поражением полости рта, бронхов, лёгких или кишечника. Симптомы: кашель со слизисто-гнойной вязкой мокротой (с прожилками крови), афтозный стоматит, лихорадка. Возможна вторичная или смешанная инфекция. Прогноз неблагоприятный. Лечение • генцианвиолет • перорально калия йодид при поражении лёгких. МКБ-10. В48.3 Геотрихоз.
Хромомикоз — системное грибковое заболевание, вызываемое некоторыми тёмными гифальными грибами (Fonsecaea pedrosoi, Fonsecaea compacta или Phialophora verrucosa), с преимущественными грубыми и деформирующими изменениями кожи. Характерна медленная трансформация в крупные и часто изъязвляющиеся папилломатозные разрастания (в виде цветной капусты). Протекает обычно хронически. Наблюдают повсеместно; наиболее часто в тропических и субтропических странах (Бразилия, Коста-Рика). Лечение: успешность лечения находится в обратной зависимости от продолжительности заболевания и активности процесса; противогрибковые средства (амфотерицин В, кетоконазол), противоглистные средства (тиабендазол). Синонимы: дерматит веррукозный, Педрозо болезнь, хромофитоз, хромобластомикоз. МКБ-10. B43 Хромомикоз и феомикотический абсцесс.
Эритразма — псевдомикоз, вызываемый бактерией Corynebacterium minutissimum, проявляющийся ограниченными очагами желтовато-коричневого или розового цвета с чёткими контурами и мелким отрубевидным шелушением на поверхности; локализуется почти исключительно на прилегающих к мошонке участках внутренней поверхности бёдер.
Бластомикоз – заболевание из группы системных микозов, протекающее с первичным поражением легких и гематогенной диссеминацией грибковой инфекции во внутренние органы, кости и кожу. Бластомикоз может протекать в различных формах: легочной (бронхопневмония), кожной (сыпь, язвы кожи, подкожные абсцессы), костной (остеомиелит, артриты), мочеполовой (простатит, эпидидимит) и др. Диагноз бластомикоза подтверждается путем выделения возбудителя - гриба Blastomyces dermatitidis при микроскопии, культуральном исследовании, биопсии. Терапия бластомикоза проводится противогрибковыми препаратами (итраконазол, амфотерицин В); может быть показано дренирование и санация абсцессов.
МКБ-10
Общие сведения
В медицинской литературе описаны различные виды бластомикозов: североамериканский (болезнь Джилкрайста), южноамериканский (паракокцидиоидоз), европейский (криптококкоз) и келоидный (болезнь Лобо), наибольшую распространенность из которых имеет североамериканский тип. Североамериканский бластомикоз – грибковое заболевание, характеризующееся полисистемным поражением с развитием гнойных гранулематозных процессов в легких, коже, скелете, мочеполовом тракте. Бластомикоз распространен в США и Канаде; в виде спорадических случаев встречается в Латинской Америке, Африке, Европе, Австралии, Индии. Во время эпидемических вспышек заболеваемости бластомикозом в большей степени подвержены дети и молодые люди до 20 лет. Вопросы лечения и профилактики бластомикозов находятся на стыке различных клинических дисциплин: микологии, пульмонологии, дерматологии, урологии и др.

Причины бластомикоза
Североамериканский бластомикоз вызывается диморфным (двухфазным) сапрофитирующим грибом Blastomyces dermatitidi, обитающим в почве. В организм человека гриб попадает воздушно-пылевым путем при вдыхании спор грибка с частицами пыли. К основным путям распространения возбудителя в организме относятся гематогенный и лимфогенный. Возможен половой путь передачи бластомикоза. Возбудитель бластомикоза может существовать в двух формах: мицелиальной и дрожжевой. В мицелиальной форме гриб существует при температуре ниже 30°С, а в пораженном организме (при t 37°С) он переходит в дрожжевую фазу.
Попав в легкие, микроконидии гриба переходят в дрожжевую фазу и вызывают развитие первичных инфильтративных очагов воспаления. На более поздних стадиях в очагах формируются гранулемы с участками нагноения и некроза. Поражение кожи и внутренних органов носит вторичный характер и возникает вследствие заноса инфекции из легких. Развитию бластомикоза способствуют сопутствующие заболевания: сахарный диабет, туберкулез, болезни крови, иммунодефицитные состояния (например, ВИЧ-инфекция). К группам риска по заболеваемости бластомикозом относятся садоводы, сельскохозяйственные рабочие и другие люди, часто контактирующие с почвой, содержащей споры бластомицетов, а также лица, проживающие в эндемичных районах.
Симптомы бластомикоза
Различают следующие клинические формы бластомикоза: легочную, кожную, костную, мочеполовую и прочие (поражения ЦНС, перикарда, печени, селезенки, щитовидной железы, надпочечников). Системный (диссеминированный) бластомикоз может развиться спустя годы после первичного поражения легких.
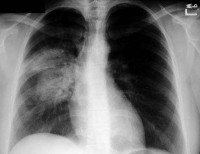
Легочная форма бластомикоза составляет 60–90% всех случаев грибковой инфекции и протекает в форме бронхопневмонии. Инкубационный период в среднем занимает 30–45 дней. Начало заболевания острое или подострое; в начальном периоде превалирует интоксикационный синдром: субфебрильная или фебрильная температура, озноб, мышечные и суставные боли. Реже бластомикоз с самого начала развивается как первично-хронический, без выраженной клинической симптоматики. Беспокоит кашель (вначале сухой, затем с гнойной мокротой), кровохарканье, боли в грудной клетке, одышка. При объективном исследовании выслушиваются хрипы, шум трения плевры; рентгенологически выявляются верхнедолевые инфильтраты, иногда – каверны. Для окружающих больные с легочным бластомикозом незаразны.
Среди внелегочных поражений наиболее часто встречается кожная форма бластомикоза (40–80% случаев). Кожный бластомикоз протекает с везикуло-папулезными или папулезно-пустулезными высыпаниями, которые трансформируются в язвенные дефекты, покрытые обильными грануляциями. Отделяемое из участков изъязвления носит кровянистый или гнойный характер. Язвы могут распространяться на слизистую оболочку ротовой полости, глотки и гортани. Заживление язв происходит с образованием тонкого мягкого рубца. Возможно формирование подкожных абсцессов.
На долю костной формы приходится 25–50% случаев бластомикоза внелегочной локализации. Протекает преимущественно в виде остеомиелита длинных трубчатых костей, позвоночника, ребер. В зоне поражения нередко образуются абсцессы окружающих мягких тканей, свищевые ходы, артриты близлежащих суставов.
Мочеполовая форма бластомикоза (10–30% случаев) чаще диагностируется у мужчин. Клиническая картина соответствует орхиту, эпидидимиту, простатиту; может отмечаться гематурия и пиурия. Заражение женщин мочеполовым бластомикозом происходит половым путем и встречается редко. При диссеминированном бластомикозе могут поражаться внутренние органы с развитием абсцессов печени, перикардита, надпочечниковой недостаточности и пр. При вовлечении ЦНС возникают абсцессы головного мозга, менингит.
Диагностика бластомикоза
Прежде всего, бластомикоз следует заподозрить у больных, прибывших из эндемичных районов и имеющих признаки поражения легких, кожи, костей, мочеполовой системы. Поэтому к обследованию таких больных, кроме узких специалистов (пульмонолога, дерматолога, уролога и др.), должны привлекаться инфекционисты и микологи.
Диагноз бластомикоза подтверждается при обнаружении B. dermatitidi в биологическом материале: мокроте, гнойном отделяемом из свищей и абсцессов, моче, ликворе, биопсийном материале. Чаще всего применяется микроскопическое исследование и микробиологический посев. Для получения образцов материала осуществляется пункция абсцессов и аспирация их содержимого, эксцизионная биопсия тканей. Серологическая диагностика бластомикоза проводится методами ИФА, РСК, РИА. Кожно-аллергические пробы с бластомицином обладают низкой чувствительностью и специфичностью. С целью выявления изменений во внутренних органах проводятся дополнительные инструментальные исследования: рентгенография грудной клетки, остеосцинтиграфия, КТ головного мозга и позвоночника.
Легочный бластомикоз нужно дифференцировать от других хронических поражений легких: бактериальной пневмонии, туберкулеза, новообразований и абсцессов легких, эмпиемы плевры, легочной формы аспергиллеза, гистоплазмоза. При кожной форме следует исключить пиодермию, другие дерматомикозы, плоскоклеточный рак кожи. Мочеполовой бластомикоз следует отличать от бактериального простатита и орхиэпидидимита, рака простаты, сифилиса. Костный бластомикоз требует проведения дифференциальной диагностики с туберкулезом костей и бактериальным остеомиелитом.
Лечение бластомикоза
Острый легочный бластомикоз может закончиться выздоровлением без специального лечения. Во всех остальных случаях основу лечения различных форм бластомикоза составляют противогрибковая терапия. При легком течении заболевания назначается итраконазол или кетоконазол внутрь в течение 6 месяцев; при тяжелых - амфотерицин В внутривенно капельно. По показаниям противогрибковая терапия дополняется хирургическими методами – дренированием плевральной полости, вскрытием абсцессов кожи, некрэктомией и др.
Адекватная и своевременная терапия локализованных форм бластомикоза позволяет достичь выздоровления в 90% случаев. При диссеминированных формах в отсутствии лечения высока вероятность летального исхода. Во избежание заражения бластомикозом рекомендуется соблюдение правил личной гигиены, защита органов дыхания при рыхлении почвы и проведении других сельхозработ в неблагополучной местности, использование барьерных методов контрацепции при случайных половых контактах.
Читайте также:

