Дерматомикоз стоп и межпальцевых промежутков
Обновлено: 05.05.2024
Грибок стоп у детей (дерматофития стоп)
В некоторых случаях в клинической картине преобладают шелушение и трещины; иногда наблюдаются везикуло-пустулезные очаги, эритема и мацерация. Инфекция начинается и может сохраняться в межпальцевых промежутках и вдоль боковых сторон пальцев стоп. Однако очаги могут распространиться на тыльную сторону стопы и захватить также подошвенную поверхность, особенно область плюсны и подъема свода стопы. Пациенты жалуются на жжение и зуд, который часто бывает сильным.
Хотя высыпания иногда поражают обе стопы и обе кисти, для дерматофитии типично асимметричное поражение, когда одна стопа или одна кисть не затрагиваются инфекцией.
Диагноз подозревается на основании клинической картины и подтверждается исследованием соскобов чешуек в препарате с КОН и анализом на грибковую культуру. Основным методом лечения является местное лечение противогрибковыми кремами или порошками, а также меры по уменьшению влажности стоп. В случае стойкой и распространенной дерматофитии стоп могут потребоваться системное противогрибковое лечение. При распространении дерматофитной инфекции на область ногтей развивается онихомикоз.
Хотя у детей младшего возраста онихомикоз редок, его распространенность с возрастом увеличивается, поэтому онихомикоз следует подозревать у любого ребенка с асимметричной дистрофией ногтей и поражением соседней кожи.
Три месяца ежедневного приема внутрь тербинафина или итраконазола могут излечить 50% пораженных лиц, но такая терапия не разрешена для детей FDA. У многих пациентов состояние улучшается в летние месяцы, когда они носят открытую обувь. В случае тяжелых воспалительных очагов требуются системное противогрибковое лечение, проблемой может стать также вторичная бактериальная инфекция, особенно грамотрицательными микроорганизмами.
Кожная мигрирующая личинка - паразит нематода Ancylostoma braziliense, которым обычно заражаются от собак и котов, вызывает появление узкой серпигинозной эритематозной бляшки, которая на подошве стопы может стать везикулезной или буллезной и покрыться коркой. Такой туннельный очаг следует отличать от асимметричных очагов дерматофитии стоп, а также от симметричных очагов дисгидротической экземы.
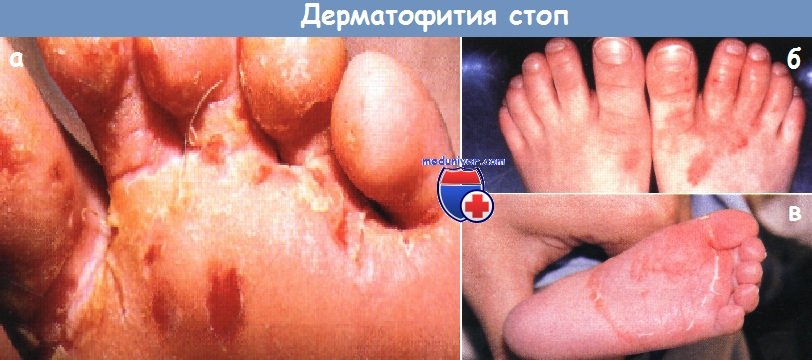
Дерматофития стоп:
а - мацерация, эрозия и корки в очагах, распространяющихся от межпальцевых промежутков на подошвенную поверхность пальцев и стоп у 5-летнего мальчика
б - сухие, шелушащиеся красные пятна распространяются от межпальцевых промежутков на подошвенную поверхность пальцев и стоп у 4-летнего мальчика
в - у этой 6-месячной девочки в течение 10 дней распространялась кольцевидная бляшка на подошвенной поверхности правой стопы.
Как минимум у одного родителя всех этих детей имелась хроническая или рецидивирующая дерматофития стоп.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дисгидротическая эпидермофития – грибковое поражение дермы, локализующееся преимущественно в области ладоней и подошв, предшествующее микотической экземе. Клинически проявляется внезапным высыпанием мелкопузырчатой прозрачной сыпи, меняющейся из-за присоединения вторичной инфекции на пустулы с гнойным содержимым. Процесс может сопровождаться ухудшением самочувствия пациента: разбитостью, субфебрилитетом, головной болью. Часть первичных элементов ссыхается в корки, часть вскрывается, образуя эрозии: начинается мокнутие с исходом в пигментацию. Диагностируют эпидермофитию клинически, используя микроскопию. Лечение патогенетическое, противогрибковыми средствами.
Общие сведения

Причины
Симптомы дисгидротической эпидермофитии
Спустя месяц воспаление разрешается, эрозии заживают, образуя многослойную чешуйчато-сквамозную зону. Через пару месяцев остаётся небольшая пигментация. Если возникает рецидив, поражаются новые участки кожи. Появляются вторичные аллергические, полиморфные, симметричные высыпания – эпидермофитиды, состоящие из эритем, везикул, папул. Иногда грибковый процесс затрагивает ногти: они тускнеют, мутнеют, утолщаются, становятся ломкими, крошатся, на поверхности пластинок появляются полосы, пятна желтого цвета.
Диагностика
Дисгидротическую эпидермофитию легко распознать по клинике, данным микроскопии соскоба с кожи (выявляются остатки гриба в соскобе с очага поражения). При гистологическом исследовании отмечается спонгиоз, утолщение эпидермиса, в пузырьках находят лейкоциты. Очаги поражения изучают в лучах лампы Вуда. Дифференциальный диагноз проводят с разновидностями классической эпидермофитии, микотической экземой, пиодермией, контактным дерматитом.
Лечение дисгидротической эпидермофитии
Основной принцип терапии - постепенный переход от противовоспалительного лечения в остром периоде к противогрибковому при разрешении процесса. В качестве фоновой терапии применяют витамины (группы В, РР), антигистаминные средства (клемастин), для уменьшения экссудации - хлористый кальций. Тщательная обработка очага поражения и зоны вокруг него - залог успеха наружной терапии; с этой целью на предварительно вскрытые пузыри наносят резорцин, азотнокислое серебро, анилиновые краски. Используют противогрибковые препараты (ундециленовая кислота, миконазол), гормональные мази при разрешении процесса. Показано УФО, магнитотерапия. В запущенных случаях, при поражении ногтей после консультации дерматолога проводят полную отслойку кожи ладоней, стоп по Ариевичу с профилактическим приёмом гризеофульвина.
Регулярный уход за кожей, соблюдение правил личной гигиены – основа профилактики дисгидротической эпидермофитии. Пациенты подлежат диспансерному наблюдению дерматолога или миколога в течение года. Прогноз благоприятный.
Дерматофитии – инфекционные заболевания кожи, вызываемые грибами - дерматофитами (Trichophyton, Microsporum, Epidermophyton) [1,2].
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится.
Жалобы и анамнез
Жалобы:
• несоблюдение правил личной гигиены (ношение чужой обуви).
Физикальное обследование
Дерматофитии волосистой части головы:
• поражение ногтевых пластинок.
• дистальная форма – очаг локализуется в области свободного края ногтя, пластинка теряет прозрачность, становится белесой или желтой, формируется подногтевой гиперкератоз;
• поверхностная форма – поражается только дорсальная поверхность ногтя, появляются пятна и полоски, белого затем желтого цвета, ногтевая пластинка становится шероховатой и рыхлой;
• проксимальная форма – в области полулуния появляются пятна белого цвета, которые постепенно продвигаются к свободному краю, возможен онихолизис;
• тотально - дистрофическая форма - ногтевая пластинка желтовато-серого цвета, поверхность неровная, выраженный подногтевой гиперкератоз.
Лабораторные исследования
Микроскопическое исследование соскобов с ногтей, чешуек с очагов гладкой кожи:
Инструментальные исследования
Осмотр под люминесцентной лампой Вуда: наличие люминесцентного свечения.
Показания для консультации специалистов (при наличии сопутствующей патологии)
Дифференциальный диагноз
Таблица 2. Дифференциальный диагноз дерматофитии гладкой кожи
Таблица 3. Дифференциальный диагноз дерматофитии ногтей
Лечение
Тактика лечения
Немедикаментозное лечение
Режим №1 (общий).
Стол №15 (общий).
Медикаментозное лечение [3, 4, 5, 6, 7, 8, 9, 10, 11,12,13, 14]
Этиотропная терапия
Дерматофитии волосистой части головы:
- взрослым и детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки.
- взрослым по 100-200 мг;
- детям по 3-5 мг на 1 кг массы тела.
- взрослым по 250 мг;
- детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки.
- взрослым по 150 мг;
- детям по 5 мг на 1 кг массы тела.
• кальция глюконат (уровень доказательности - D), внутривенно, внутримышечно 1 раз в сутки в течение 10 дней:
- взрослые по 10,0 мл 30% раствора.
• хлоропирамина гидрохлорид (уровень доказательности D) перорально 2-3 раза в сутки, курс 10-15 дней:
- взрослые по 0,1 г.
- взрослым и детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки;
Длительность курса лечения: при онихомикозе кистей – 2-3 месяца; при онихомикозе стоп – 3-4 месяцев.
- 1 пульс: по 200 мг 2 раза в сутки в течение 7 дней с 3-х недельным перерывом.
Кратность пульсов: при онихомикозе кистей 3-4 пульса; при онихомикозе стоп – 4-5 пульсов;
- взрослые по 150 мг 1 раз в неделю;
- дети 3-5 мг на кг массы тела 1 раз в неделю.
Длительность курса лечения: до полного отрастания здоровой пластинки (6-12 месяцев);
- по 400 мг в первый день;
- далее по 200 мг до полного отрастания здоровых ногтей.
Длительность курса лечения: при онихомикозе кистей 4-6 месяцев; при онихомикозе стоп – 12-18 месяцев.
Наружная терапия
Дерматофития волосистой части головы:
Длительность курса местной антимикотической терапии 4-6 недель.
Местная терапия (антисептики):
• йод, спиртовая настойка 2% 2 раза в сутки.
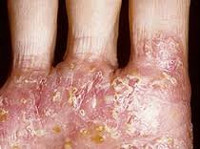
Дерматофития гладкой кожи, кистей и стоп:
Местная терапия комбинированными препаратами (1- 2 недели):
- при наличии мокнутия, эритемы, эксудации, везикуляции:
Длительность курса местной антимикотической терапии 2 - 4 недели.
Местные антисептики:
• йод, спиртовая настойка 2% 2 раза в сутки, 2-4 недели.
- При поражении единичных ногтей с дистального или боковых краев на 1/3 – ½ пластины:
- бифоназол крем до полного удаления инфицированных участков ногтей 1 раз в сутки в течение 10-20 дней;
- После удаления пораженных участков ногтя (до полного отрастания здорового ногтя):
• циклопирокс (крем, раствор) 2 раза в сутки.
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения):
Перечень дополнительных лекарственных средств (менее 100% вероятности назначения): нет.
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения):
Перечень дополнительных лекарственных средств (менее 100% вероятности назначения): нет.
Другие виды лечения: нет.
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: не проводится.
Хирургическое вмешательство: не проводится.
Профилактические мероприятия:
Дальнейшее ведение:
При поражении волосистой части головы (трехкратно в течение 3-х месяцев после лечения) [3, 15]:
• микроскопическое исследование соскоба кожи на грибок (двукратно, с интервалом десять – пятнадцать дней) [3,15].
Препараты (действующие вещества), применяющиеся при лечении
| Бетаметазон (Betamethasone) |
| Бифоназол (Bifonazole) |
| Гентамицин (Gentamicin) |
| Дифлукортолон (Diflucortolone) |
| Изоконазол (Isoconazole) |
| Итраконазол (Itraconazole) |
| Ихтаммол (Ihtammol) |
| Йод (Iodine) |
| Кальция глюконат (Calcium gluconate) |
| Кетоконазол (Ketoconazole) |
| Клемастин (Clemastine) |
| Клотримазол (Clotrimazole) |
| Мебгидролин (Mebhydrolin) |
| Миконазол (Miconazole) |
| Натрия тиосульфат (Sodium thiosulfate) |
| Нафтифин (Naftifine) |
| Оксиконазол (Oxiconazole) |
| Сертаконазол (Sertaconazole) |
| Тербинафин (Terbinafine) |
| Флуконазол (Fluconazole) |
| Хлоропирамин (Chloropyramine) |
| Циклопирокс (Ciclopirox) |
| Эконазол (Econazole) |
Госпитализация
Показания к госпитализации
Показания к экстренной госпитализации: не проводится.
Показания к плановой госпитализации:
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: отсутствует.
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Дерматофития (грибок) стоп. Диагностика и лечение
Везикулезная дерматофития стоп с пузырями, которые являются следствием воспалительной реакции на дерматофитию Реакция аутосенсибилизации при воспалительной дерматофитии стоп на коже кисти. Для реакции аутосенсибилизации, которая известна также как ID-реакция, характерны везикулы между пальцами
б) Распространенность (эпидемиология):
• Дерматофития стоп считается самым распространеннным в мире дерматофитозом.
• 70% населения в различные периоды жизни инфицируются возбудителем дерматофитии стоп.
• Мужчины болеют чаще, чем женщины.
• До подросткового периода заболевание встречается редко, с возрастом распространенность инфекции увеличивается.
в) Этиология (причины), патогенез (патология):
• Данную кожную грибковую инфекцию чаще всего вызывает Trichophyton rubrum.
• Следующими по частоте возбудителями являются Trichophyton mentagrophytes и Epiderrnophyton floccosum.
• Большинство случаев дерматофитии стоп и онихомикоза вызвано T. rubrum.
Выделяют три клинических формы дерматофитии стоп:
• Межпальцевая - наиболее распространенная.
• Мокасиновая.
• Воспалительная/везикулезная - наиболее редкая.
Некоторые авторы описывают также язвенную форму.
Дерматофития стоп в промежутке между 4 и 5 пальцами стопы. Это самый распространенный участок локализации дерматофитии на стопах Дерматофития стоп с локализацией по типу мокасин Мокасиновый вид дерматофитии стоп с распространением кверху Язвенная дерматофития стоп с распространяющимися везикулами - результат бактериальной суперинфекции. Пациенту были назначены противогрибковые препараты и антибиотики Микроскопия соскобов со ступни пациента с нераспознанной дерматофитией. После пролиферации гифы хорошо заметны при 40-кратном увеличении и окрашивании по Swartz-Lamkins
г) Клиника грибка стоп:
• Межпальцевая форма: в межпальцевых промежутках наблюдается рост грибов, проявляющийся белым или зеленоватым цветом кожи, эритродермой, мацерацией, мелкими и глубокими трещинами, особенно между 4 и 5 пальцами стоп. При сухом типе заболевания преобладает шелушение, а при влажном - мацерация.
• Мокасиновая форма: чешуйки располагаются на боковых поверхностях и подошвах стоп.
• Везикулезная форма проявляется везикулами и пузырями на стопах.
• Для язвенной дерматофитии стоп характерно быстрое распространение везикулезно-пустулезных очагов, язв и эрозий, в типичных случаях расположенных в межпальцевых промежутках. Заболевание сопровождается вторичной бактериальной инфекцией. Это может привести к целлюлиту или лимфангиту.
• Аутосенцибилизация (или ID-реакция) представляет собой гиперчувствительный ответ па грибковую инфекцию, в результате которого возникают папулы на кистях.
• Необходимо осмотреть ноги на наличие онихомикоза. Грибковая инфекция ногтей может включать подногтевой кератоз, желтую или белую пигментацию и деформацию ногтей.
• Пациента необходимо осмотреть для исключения целлюлита, который может проявляться эритемой, отеком, болезненностью и красными полосами, идущими от стопы вверх по голени.
д) Типичная локализация на теле. Между пальцами ног, на подошвах и боковых поверхностях стоп.
е) Анализы при заболевании. Диагноз часто устанавливается на основании клинической картины, при этом помогает микроскопическое исследование кожных соскобов, обработанных КОН и грибковым красителем.
В случае нераспознанной дерматофитии на стопе и голени пациента врачи были введены в заблуждение признаками системной красной волчанки. Исследование кожных соскобов показало наличие дерматофитии, а не волчанки, и пациент получил необходимое лечение.
Кожные соскобы с культуральным анализом помогают установить окончательный диагноз, но эта процедура дорогостоящая, а для выращивания культуры может потребоваться до двух недель.
Нераспознанная дерматофития на стопе 63-летнего темнокожего пациента с красной волчанкой. Пациент применял местные стероиды, не мешающих дерматофиту расти и распространяться Точечный кератолиз с неприятным запахом на ступне, который иногда принимают за дерматофитию стоп. При внимательном осмотре выявляются мелкие точечные углубления на подъеме свода стопы Контактный дерматит, вызванный теннисными туфлями, с типичной локализацией, переходящей на дорсальную поверхность стопы Климактерическая кератодермия, которая началась у пациентки в менопаузе Дисгидротическая экзема с везикулами на стопе, напоминающими зерна тапиоки, и шелушением кожи на втором пальце. Такие же везикулы наблюдаются у пациента в межпальцевых промежутках Подошвенный псориаз у пациента с очагами псориаза на других участках туловища
ж) Дифференциальный диагноз грибка стоп:
• Точечный кератолиз проявляется четко отграниченными углублениями или эрозиями на подошвах стоп, которые вызываются бактериями.
• Контактный дерматит обычно локализуется на дорсальной стороне и боковых поверхностях стопы.
• Для кератодермии характерно утолщение кожи по дошв, которое может быть вызвано целым рядом причин, включая менопаузу. Эти заболевания похожи на мокасиновую форму дерматофитии стоп.
• Для дисгидротической экземы характерно шелушение и мелкие везикулы по типу шариков тапиоки на кистях и стопах.
• Пузыри от трения возникают па стопах у людей, занимающихся легкоатлетическими видами спорта.
• Псориаз может имитировать дерматофитию стоп, но при этом очаги псориаза могут отмечаться и на других участках тела.
з) Лечение дерматофитии (грибка) стоп:
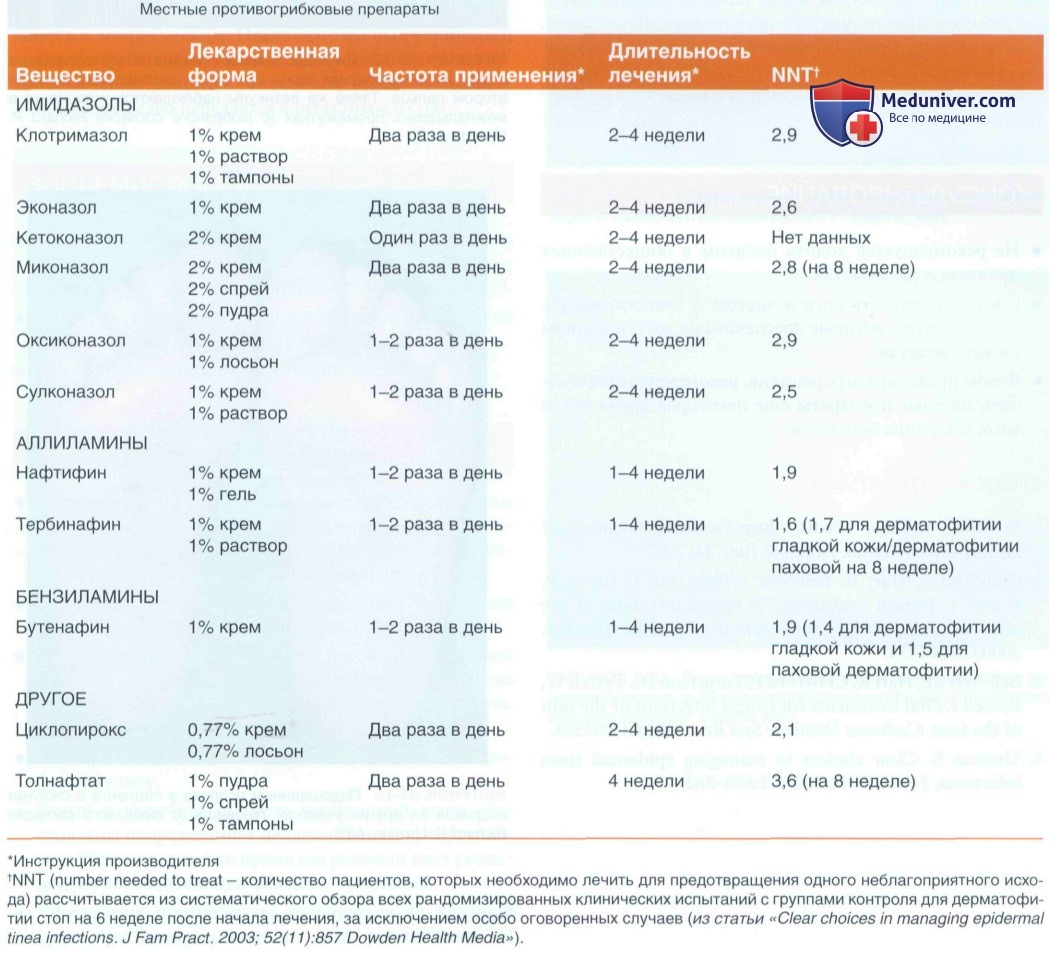
1. Местное лечение:
• Систематический обзор 70 клинических испытаний местных противогрибковых препаратов показал хо ротную эффективность (в сравнении с плацебо) следующих препаратаов:
- Аллиламинов (нафтифина, тербинафина, бутенафина).
- Азолов (клотримазола, миконазола, эконазола).
- Аллиламины немного эффективнее, чем азолы, но более дорогие.
- Разницы в эффективности между отдельными препаратами внутри группы аллиламинов и группы азолов не выявлено.

2. Системное лечение:
• Систематический обзор 12 клинических испытаний с участием 700 человек: системный тербенафин в течение двух недель излечивал на 52% больше пациентов, чем системный гризеофульвин.
• Тербинафин и итраканазол равны по клинической эффективности.
• Не обнаружено существенной разницы при сравнении ряда системных противогрибковых препаратов.
3. Дозировка при дерматофитии стоп, требующая системной терапии:
• Итраконазол две таблетки по 100 мг ежедневно в течение недели.
• Тербинафин 250 мг перорально ежедневно в течение 1-2 недель.
У пациентов с онихомикозом возможны рецидивы кожной инфекции в связи с грибком, оставшимся в ногтях, поэтому для достижения лучшего результата может потребоваться системная терапия в течение трех месяцев.
Местные препараты мочевины (кармол, кералак) могут помочь в уменьшении шелушения у пациентов с гиперкератозом подошв. Препараты имеются в концентрациях 30% и 40%.
и) Консультирование врачом пациента:
• Не рекомендуется ходить босиком в общественных душевых и раздевалках.
• Следует содержать ноги в чистоте и сухости, носить носки и обувь, которые обеспечивают доступ к ногам свежего воздуха.
• Чтобы предотвратить рецидив, рекомендуется применять местные препараты еще некоторое время после того, как стопы очистятся.
Редактор: Искандер Милевски. Дата обновления публикации: 1.4.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

