Деструкция стекловидного тела из за паразитов
Обновлено: 23.04.2024
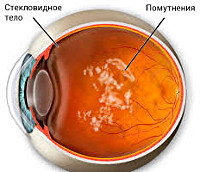
Деструкция стекловидного тела – это процесс внутри глаза с поражением структурного строения стекловидного тела, сопровождающийся его помутнением. Данные нарушения чаще возникают у пожилых людей в результате физиологического процесса старения. В более молодом возрасте причиной деструкции стекловидного тела являются травмыглазного яблока, а также прогрессирующая близорукость.
Заболевание проявляется симптомами в виде плавающих пятен и мурашек перед глазами, а также снижением остроты зрительной функции. При своевременном диагностировании проводится медикаментозное и физиотерапевтическое лечение. При выраженной стадии патологических нарушений назначается оперативное лечение методом витреолизиса либо витрэктомии.
Основные причины заболевания
К деструкции стекловидного тела приводят следующие состояния:
- нарушенное кровоснабжение глаза при заболеваниях ССС, врожденных аномалиях кровеносных сосудов шеи и головного мозга;
- близорукость (в здоровом состоянии форма глаза – шарообразная, в результате развития близорукости глаз становится овальным, что приводит к ухудшению кровообращения и деформационным изменениям стекловидного тела);
- ранения и тупые травмы глазного яблока (механическое повреждение приводит к нарушению целостности структуры коллагена и деформациям);
- расстройства обменных процессов в организме (к примеру, при сахарном диабете и тяжелой форме белково-энергетической недостаточности);
- воспалительные заболевания органа зрения (конъюнктивит, блефарит);
- ОРВИ;
- постоянная нагрузка на глаза (чтение книг при плохом освещении, частый просмотр телевидения, работа за монитором компьютера);
- недостаточное поступление кислорода в организм и отдельные ткани (к примеру, при длительном нахождении в душном, не проветриваемом помещении);
- воздействие радиоактивного излучения;
- атеросклеротические изменения кровеносных сосудов шеи и головы.
К предрасполагающим факторам относятся:
- стрессовые ситуации;
- вредные привычки (табакокурение, употребление спиртных напитков и наркотических веществ);
- авитаминозы;
- гормональный дисбаланс (при заболеваниях внутренних органов и систем, у женщин вовремя беременности);
- пожилой возраст (процесс старения организма, в частности изменения органа зрения).
Классификация деструкции стекловидного тела
В зависимости от причины возникновения и происходящих изменений различают:
Клинические проявления
Основными симптомами деструкции стекловидного тела являются нарушение остроты зрительной функции и появление различных элементов перед глазами:
- возникают темные пятна, нити, мушки;
- вспышки света и молнии;
- туман перед глазами, в особенности затуманивается зрение при ярком свете и осмотра предметов белого цвета.
В зависимости от разновидности заболевания симптомы несколько отличаются. Также усиливаются проявления болезни при тяжелой степени деструкции.
При отсутствии своевременной диагностики и лечения деструкция стекловидного тела приводит к ухудшению зрения либо полной слепоте.
Диагностические мероприятия
Для постановки точного диагноза проводится сбор анамнестических данных и назначаются дополнительные методы обследования, среди которых ультразвуковое исследование глаз, офтальмоскопия (исследование глазного дна для оценки состояния сетчатки, диска зрительного нерва и сосудов), биомикроскопия (исследование оптических сред и тканей глаза), ОКТ (оптическая когерентная томография сетчатки), визометрия и тонометрия (измерение внутриглазного давления).
На основе полученных в ходе исследования данных проводится постановка окончательного диагноза и назначается схема лечебных мероприятий.
Как проводится лечение деструкции стекловидного тела глаза?
В каждом отдельном случае тактика лечения данной патологии назначается индивидуально, в зависимости от степени поражения и выраженности симптоматических проявлений. Общими рекомендациями на ранних этапах заболевания являются:
- ограничение работы за компьютером и перед экраном телевизора;
- нормализация ночного сна;
- выполнение гимнастики для глаз при длительной работе за монитором либо чтении книг.
Также назначается медикаментозная терапия, которая включает:
- применение глазных каплей Калия йодид (оказывают рассасывающее действие);
- капли для глаз на основе метилэтилпиридинола (оказывает ангиопротекторное, антиоксидантное и антиагрегационное действие);
- назначается Циннаризин (для улучшения кровообращения).
При тяжелой степени деструкции стекловидного тела глаза найдено решение – современная хирургическая методика витреолизис. Процедура проводится при использовании местной анестезии. В ходе операции производится измельчение крупных элементов коллагена и их частичное испарение с помощью YAG-лазерного излучения. После операции улучшается зрение и исчезают мушки, пятна и другие дефекты зрения.
При тотальной деструкции проводится витрэктомия – полное удаление стекловидного тела и заполнение глазного яблока солевым раствором, силиконового масла и газа.
Прогноз заболевания благоприятный при своевременном выявлении процесса и проведения терапии.
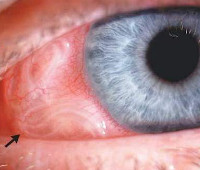
Дирофиляриоз глаз – заболевание органа зрения, вызванное паразитами рода Dirofilaria. Сопровождается формированием гранулем или узелков, содержащих гельминтов, в подкожной клетчатке век или структурах глазного яблока. Клиника зависит от места локализации возбудителя. Общие проявления, характерные для всех форм: боль, зуд, ощущение шевеления в глазу. Диагностика основывается на данных анамнеза, осмотра, лабораторных (ОАК, ИФА, ПЦР), инструментальных и паразитологических методов исследований. Хирургическое лечение сводится к удалению гранулем. Параллельно с противогельминтной терапией показан прием НПВС, глюкокортикоидов и антигистаминных средств.
Общие сведения
Дирофиляриоз глаз – это гельминтоз, который развивается при инвазии личинки нитевидной нематоды в структуры глазного яблока и характеризуется преимущественно хроническим течением. Первым дирофиляриоз описал португалец Лузитано Амато в 1566 году после выделения дирофилярий из глаза трехлетнего ребенка. Детальным изучением патологии начали заниматься после 1930 года в гельминтологической школе СССР. Согласно статистическим данным, европейцы более подвержены риску заражения, чем афроамериканцы. Заболевание обычно диагностируют у людей средней возрастной категории. Dirofilaria immitis в 2 раза чаще выявляют у представителей мужского пола, Dirofilaria repens, напротив, более склонна поражать женщин, что приводит к их большему инфицированию в популяции из-за широкой распространенности возбудителя. Эпидемиологически значимыми очагами инфекции являются Шри-Ланка, территории Южной и Восточной Европы, Малой Азии. В странах постсоветского пространства часто встречаются подкожные формы заболевания.

Причины дирофиляриоза глаз
Дирофиляриоз глаз развивается при заражении паразитами рода Dirofilaria, относящимися к классу круглых червей. Обычно поражение вызывают D. repens и D. immitis. Средняя длина самки D. repens составляет 145 мм, ширина – 0,4 мм. Продольный размер самца около 55 мм, поперечный – 0,4. Тело самки D. immitis достигает 300 мм, самца – 110 мм. Человек выступает в роле конечного (тупикового) хозяина червей, большинство паразитов погибает в человеческом организме, не достигнув половой зрелости. В литературе описан всего один случай попадания микрофилярий в кровеносное русло.
Инфицирование человека реализуется трансмиссивным путем при укусе комара, пораженного личиночной стадией дирофилярий. Источниками заражения для москитов являются бродячие собаки, редко – кошки. Заражение человека обычно происходит во время выполнения работ в саду и на огороде, при отдыхе возле водоема или во время путешествий. Риск инфицирования возрастает с мая по сентябрь при пребывании в местах, где находится большое количество переносчиков дирофиляриоза.
Симптомы дирофиляриоза глаз
Возбудители дирофиляриоза чаще всего локализируются в подкожной клетчатке век и конъюнктиве, в редких случаях – в структурах глазного яблока (передняя камера, склера). Дирофилярии могут распространяться в окружающие ткани (клетчатку глазницы, брови). При укусе москита формируется ограниченная зона воспаления, которая со временем приобретает плотную консистенцию. Уплотнение заполняется серозным или гнойным содержимым, макрофагами, лейкоцитами и нейтрофилами, внутри уплотнения находится паразит. Снаружи гранулемы образуется фиброзная капсула.
Поражение век сопровождается отеком, снижением подвижности, выраженным зудом и слезотечением. Пациенты предъявляют жалобы на боль при касаниях и в покое. Позже развиваются гиперемия, прогрессирующий птоз и блефароспазм. Уплотнения под кожей век могут увеличиваться в размере и менять форму. Больные обнаруживают гранулемы при самостоятельном осмотре, нанесении макияжа и т. п. Внешне проявления заболевания напоминают ангионевротический отек.
При расположении возбудителей под конъюнктивой или в глазном яблоке специфическими симптомами являются ощущение инородного тела, выпячивание глаза, патологическое шевеление под веком, в глазнице или структурах глазного яблока. При внутриконъюнктивальном расположении паразиты заметны невооруженным глазом, напоминают закрученные нитки или узелки. Их внезапное исчезновение в сочетании с изменением симптоматики говорит о проникновение в глазное яблоко. Происходит присоединение клинической картины конъюнктивита. Движения червей провоцируют жжение, выраженную боль и зуд. Слизистая оболочка глаз становится отечной, гиперемированной. При дирофиляриозе век или конъюнктивы острота зрения не снижается. Возможно незначительное повышение внутриглазного давления.
В зависимости от локализации возбудителя на фоне основного заболевания могут развиваться воспалительные процессы (блефарит, конъюнктивит, кератит, эндофтальмит и др.). Наиболее опасное осложнение дирофиляриоза – отслоение сетчатки. Хроническое течение заболевания приводит к сенсибилизации организма, распад гранулемы при гибели гельминта или нагноении может стать причиной выраженной интоксикации и возникновения аллергической реакции. Гиперчувствительность проявляется в виде папулезных высыпаний на кожных покровах и отеках слизистых оболочек.
Диагностика дирофиляриоза глаз
Диагностика дирофиляриоза основывается на данных анамнеза, результатах лабораторных и инструментальных методов исследования. Анамнестические сведения указывают на пребывание в эндемическом регионе в период высокой активности москитов (с мая по сентябрь). При объективном осмотре век и конъюнктивы глаза часто удается визуализировать возбудителя в виде извитых ниток, расположенных подкожно или в толще слизистой оболочки. Гельминт может сохранять подвижность. При пальпации боль усиливается. Специфическая диагностика заключается в проведении иммуноферментного анализа (ИФА) и полимеразной цепной реакции (ПЦР). Подтвердить диагноз методом ИФА можно при нарастании титра IgM более чем в 4 раза, что говорит об остром или IgG – хроническом течении. ПЦР позволяет выявить ДНК возбудителя, что позволяет идентифицировать вид дирофилярий.
Оптическая когерентная томография проводится для диагностики дирофиляриоза при расположении гельминтов внутри структур глазного яблока. При внутренней локализации также показано проведение ультразвукового исследования в режиме В-сканирования. Гониоскопия информативна только при расположении дирофилярий в передней камере глаза, данным методом удается выявить подвижных паразитов нитевидной формы. При осмотре у офтальмолога обязательно проведение визометрии и тонометрии, которые позволяют измерить показатели остроты зрения и внутриглазного давления. Значения ВГД и остроты зрения зависят от места расположения червей. При наружной локализации показатели находятся в пределах нормы, при внутреннем расположении паразитов острота зрения снижена, ВДГ повышено. Дифференцировать дирофиляриоз следует с поражением глаз при лоаозе, описторхозе и аскаридозе.
Лечение дирофиляриоза глаз
Лечение дирофиляриоза должно быть комбинированным. В хоре оперативного вмешательства проводится удаление гранулем и других патологических образований, в которых содержится гельминт. Накануне операции рекомендовано применение дитразина с целью снижения подвижности червей. В послеоперационном периоде назначают дезинфицирующие и противовоспалительные средства в каплях и мазях.
Медикаментозная терапия сводится к приему противогельминтных лекарственных средств. Употребление противогельминтных препаратов и распад паразитов в организме могут спровоцировать развитие аллергических реакций и интоксикации. Поэтому симптоматическое лечение включает в себя прием нестероидных противовоспалительных средств, глюкокортикоидов и антигистаминных препаратов.
Прогноз и профилактика дирофиляриоза глаз
Профилактика дирофиляриоза глаз заключается в обработке инсектицидами очагов размножения комаров и деларвации водоемов. При проживании в эндемическом регионе рекомендовано использовать репелленты с пролонгированным эффектом в виде спрея, лосьона или пудры. В случае необходимости следует носить защитную одежду и очки для глаз. Нужно своевременно обследовать домашних животных, проводить дегельминтизацию. Специфических мер по профилактике в офтальмологии не разработано.
Прогноз для жизни и трудоспособности при дирофиляриозе глаз благоприятный. Своевременная диагностика и лечение обеспечивают полное выздоровления без сопутствующего снижения остроты зрения и развития других осложнений (отслойки сетчатки, повышения ВГД).
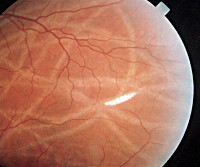
Офтальмомиаз – заболевания органа зрения, вызванные внедрением в полость глаза различных паразитов. Основной причиной возникновения офтальмомиаза является проникновение личинки мухи или овода в структуры глазного яблока. Выделяют поверхностные и глубокие офтальмомиазы. Клинические проявления разнообразны и зависят от вида патологии. Диагностика заключается в сборе анамнеза, проведении визуального осмотра, визометрии, тонометрии и биомикроскопии. Лечение офтальмомиаза зависит от вида и глубины проникновения личинки мухи в полость глаза, может быть консервативным или хирургическим. При раннем обращении и адекватной терапии прогноз благоприятный.
Общие сведения
Офтальмомиазы (myiasis – от греч. myia – муха) – паразитические заболевания глаза и его придатков, возникающие при проникновении в ткани личинок мух или оводов. Заболевания глаз, вызываемые личинками мух, известны давно. В священных книгах индусов и китайских манускриптах описаны офтальмомиазы людей и животных. Заражение происходит как прямым путем непосредственно при откладывании яиц или личинок на конъюнктиве либо вблизи глазного яблока, так и непрямым – через грязные руки или укусы зараженных насекомых. Офтальмомиазы, обусловленные паразитированием личинок мух, разнообразны по локализации, патогенезу и видовому составу мух. Заболевание распространено в Южной Америке, Азии и на юге России. Заражение людей происходит на пастбищах, около табунов, на скотных дворах. Нападению мух часто подвергаются дети, больные с гнойными ранами, а также здоровые люди, главным образом мужчины.

Причины офтальмомиазов
Основная причина развития офтальмомиазов – проникновение личинок мух или оводов в полость глаза или его придатков через раневые поверхности. Самки мух семейства Muscidae, Calliphoridae и Sarcophagidae обычно откладывают яйца в скопления мясных отходов, трупы животных, экскременты, навоз и т. п. Привлеченные запахом гниющих тканей, мухи могут отложить яйца на открытые раны, в гноящиеся глаза. Личинки полостных оводов паразитируют в полостях носа, гортани и пазухах лба животных. Самки лошадиного и овечьего овода на лету выпрыскивают личинки в лицо людей. Попав в глаз человека, личинка вызывает нагноение, может наступить слепота. Мигрируя внутрь носовой полости, личинки разрушают сетчатую кость и могут достичь мозга.
Наиболее тяжело протекают офтальмомиазы, вызываемые личинками Вольфартовой мухи. Когда в теле самки развиваются личинки, она откладывает их (120–190 экз.) в области глаз. Личинки не могут проникать через неповрежденную кожу, но при малейших ссадинах или царапинах внедряются внутрь организма. С помощью специальных ротовых крючков они механически нарушают целостность ткани, при этом происходит повреждение мышц и других структур особыми пищеварительными ферментами. Проникая в мышечные ткани, личинки выедают их вплоть до кости, в результате возникает некроз надкостницы, осложняющийся остеомиелитом. Развитие личинок занимает 5–7 суток, после чего предкуколки выпадают из раны и окукливаются в почве. Особенно болезненно проходит миграция личинок в тканях перед окукливанием.
Симптомы офтальмомиазов
Клинические проявления зависят от вида офтальмомиаза (наружного или внутреннего).
Орбитальный (наружный) офтальмомиаз включает в себя миаз века, ларвальный конъюнктивит, конъюнктивальную ларвальную гранулему и разрушающий офтальмомиаз. При миазе века или миазном фурункулезе после внедрения личинки мухи в кожу века возникает фурункулоподобная опухоль с отверстием. Пациент может предъявлять жалобы на припухлость в области века, болезненность при пальпации. Через 1,5-2 недели личинка удаляется через отверстие в фурункуле наружу для дальнейшего созревания. Ларвальный конъюнктивит проявляется через 10 часов после инфицирования. При осмотре врачом-офтальмологом определяются резкий блефароспазм, сильное покраснение, утолщение и отёк конъюнктивы глаза. Клинические симптомы исчезают после удаления личинок.
Конъюнктивальная ларвальная гранулема возникает при внедрении личинки под конъюнктивальную оболочку. Образуется воспалительная гранулема, при осмотре выявляются резкая болезненность в области опухоли, гиперемия и отек конъюнктивы. Разрушающий офтальмомиаз характеризуется попаданием большого количества личинок мух под конъюнктивальную оболочку с последующим полным разрушением мышц, других мягких тканей и костей глаза. Вызывает боль в пораженном глазу в сочетании с тяжелейшими воспалительными процессами в орбитальной области.
Внутриглазной офтальмомиаз может быть внутренним передним или внутренним задним. Внутренний передний офтальмомиаз развивается при проникновении личинки мухи или овода в передний отрезок глазного яблока. При осмотре выявляются изменения, характерные для иридоциклита: глазное яблоко раздражено, болезненно при пальпации, влага в передней камере мутная, зрачок чаще сужен. Внутренний задний офтальмомиаз протекает разнообразно, возможно бессимптомное течение. Чаще всего проявляется развитием увеита с потерей зрения. На глазном дне могут обнаруживаться явления хориоретинита с кровоизлияниями на сетчатке. В тяжелых случаях возможны отслойка сетчатки или атрофия зрительного нерва.
Из осложнений офтальмомиаза выделяют развитие тяжелых форм увеита, неврит (иногда – вплоть до атрофии зрительного нерва), помутнение роговицы (до формирования бельма роговицы). Могут возникать остеомиелит костей орбиты, атрофия глазного яблока и менингит.
Диагностика и лечение офтальмомиазов
Для диагностики используют стандартные методы обследования: опрос пациента, тщательный визуальный осмотр, визометрию, тонометрию, офтальмоскопию, биомикроскопию глазного дна с помощью щелевой лампы и асферической линзы.
В процессе лечения используют консервативные и хирургические методики. Консервативные методы заключаются в удалении личинки с помощью пинцета (если она находится на поверхности). Хирургические методы предполагают проведение разреза на воспаленном участке и извлечение паразита. После удаления личинки осуществляют промывание раны антисептическим раствором до полного стихания воспаления, наносят антибактериальные мази на область разреза. Внутрь назначают противовоспалительные препараты.
Профилактика офтальмомиазов
Профилактика заражения людей личинками мух включает в себя проведение комплексных (санитарно-гигиенических и истребительных) мероприятий по уничтожению насекомых в населенных пунктах и местах содержания скота (фермы, пастбища и др.). Необходимо использовать защитные средства для ограждения пищевых продуктов в домах и на производстве от заражения их яйцами (личинками) мух. Требуются защита помещений от проникновения насекомых и защита людей от нападения мух, особенно в животноводческих районах.
Важным мероприятием в профилактике офтальмомиаза является соблюдение санитарно-гигиенических требований при контакте с домашними животными, скотом. При возвращении людей из тропических регионов в случае возникновения опухолей и инфильтратов в области глаз необходимо немедленно обратиться к врачу-офтальмологу. При обнаружении личинки сразу удаляют, места их внедрения дезинфицируют.
Общие сведения
Деструкцией стекловидного тела называют полное или частичное разрушение структуры данного анатомического образования. Патология наиболее распространена среди лиц пожилого возраста. У молодых людей обычно возникает в результате механического повреждения глаза или прогрессирования миопии. Представители мужского и женского пола болеют одинаково часто. Деструкция стекловидного тела статистически чаще встречается у жителей экономически развитых стран, что может быть обусловлено увеличением продолжительности жизни, чрезмерной нагрузкой на глаза в процессе профессиональной деятельности и рядом других факторов. Современные методы микрохирургии глаза позволяют не только устранить клинические проявления заболевания, но и отчасти восстановить зрительные функции.

Причины
Деструкция стекловидного тела происходит при изменении физико-химических характеристик его коллоидного геля в результате местного воспаления глаза и окружающих тканей (при эндофтальмите, кератите, блефарите, дакриоцистите). Состав коллоидов зависит от функционального состояния печени, почек и эндокринных желез. При дисфункции перечисленных органов нарушается физиологическое соотношение жидкости, протеогликанов, гликозаминогликанов и компонентов стромы. Расстройства метаболизма, патологические изменения сосудов сетчатки и головного мозга ухудшают кровообращение и провоцируют нейроциркуляторный спазм мышц глаз, предшествующий развитию деструктивных процессов. В преклонном возрасте реологические свойства коллоидного геля в центральных отделах ухудшаются, на периферии коллоид уплотняется. Под действием силы тяжести отложенные кристаллы или коллагеновые массы в области сетчатки отслаиваются и накапливаются в центре стекловидного тела.
Триггером данной патологии выступает миопия, при которой округлая форма глазного яблока сменяется эллипсоидной, что приводит к деформации внутриглазных структур. Заболевание может провоцироваться ударом в область глазницы. Механическая травма приводит к утрате целостности гелеобразной массы, нарушению первичной структуры коллагена и развитию гемофтальма на фоне повреждения сосудистого русла. В группу риска входят пациенты с декомпенсированным сахарным диабетом, астенопией и болезнью Паркинсона. Ятрогенная деструкция возможна при повреждении стекловидного тела во время оперативного вмешательства по поводу катаракты.
Патогенез и классификация
Различают полную и частичную деструкцию стекловидного тела. Чаще всего деструктивные процессы затрагивают центральные отделы коллоидного геля. Первым этапом является образование полости, содержащей жидкость и коагулированные массы коллагена. В последующем все больше фибриллярных белков поддается коагуляции и выходит за пределы образования, что приводит к разжижению студнеобразного вещества, заполняющего пространство между хрусталиком и сетчаткой. В нем образуются пленки и тяжи различной природы, которые могут фиксироваться к глазному дну, становясь причиной сморщивания и образования спаек. Стекловидное тело уменьшается в объеме и деформируется, что провоцирует натяжение витреоретинальных соединений с последующим отслоением сетчатки.
По форме выделяют нитевидную, зернистую и кристаллическую деструкцию. Триггером нитевидной формы выступает атеросклероз или прогрессирующая миопия. При развитии воспалительных процессов во внутреннем ретинальном слое формируются зернистые очаги поражения стекловидного тела. В редких случаях коллоидный гель повреждается отложенными кристаллами холестерина и тирозина.
Симптомы и диагностика
Для подтверждения деструкции стекловидного тела необходимо провести офтальмоскопию, УЗИ глазного яблока, биомикроскопию, оптическую когерентную томографию, визометрию и тонометрию. Методом офтальмоскопии определяются оптически пустые полости, которые зачастую имеют вид вертикальных щелей. Пограничная мембрана без специфических изменений, за ней визуализируются волокнистые структуры серого или белого цвета. Полная деструкция характеризуется образованием единой полости с обрывками фибрилл. Возможно разрушение пограничной мембраны, при котором наблюдается отсутствие ретролентального пространства. При локализации помутнения у края сетчатки специфические изменения не выявляются.
Используя щелевую лампу, при проведении биомикроскопии можно обнаружить изменение консистенции коллоидного геля и наличие хлопьеобразных помутнений. При нитчатой деструкции коллагеновые волокна приобретают петлеобразную структуру. Зернистая деструкция проявляется скоплением частиц небольшого размера серого или коричневого цвета. На поздних этапах болезни визуализируются скопления зерен в виде конгломератов.
Ультразвуковое исследование является более информативным методом. Методика рекомендована при сопутствующих кровоизлияниях в стекловидное тело, УЗИ следует проводить в режиме В-сканирования. Процедура позволяет выявить источник кровоизлияния и эхонегативные сигналы от кристаллических структур внутри коллоида. О разжижении стекловидного тела свидетельствует обнаружение подвижности кристаллов, зернистых конгломератов или скоплений коллагеновых волокон.
Оптическая когерентная томография (ОКТ) глаз выполняется при неинформативности других диагностических методик. При проведении исследования обнаруживается уменьшение размера и изменение формы стекловидного тела, его помутнение и неоднородность структуры. Противопоказанием к оптической когерентной томографии является массивный гемофтальм. Визометрия позволяет оценить степень снижения остроты зрения. Методом тонометрии определяется незначительное повышение внутриглазного давления.
Лечение
Специфические методы лечения деструкции стекловидного тела не разработаны. Тактика офтальмолога зависит от степени поражения коллоидного геля и снижения остроты зрения. При незначительном нарушении функций глаза и выявлении частичной деструкции рекомендована консервативная терапия и коррекция образа жизни. Пациентам следует нормализовать режим сна и бодрствования, выполнять гимнастику для глаз при работе за компьютером или продолжительном чтении. Консервативная терапия заключается в местном назначении йодистого калия для обеспечения рассасывающего эффекта и антиоксидантов для улучшения микроциркуляции глаз (метилэтилпиридинол). Перорально рекомендуется принимать винпоцетин и циннаризин, способствующие улучшению мозгового кровообращения. Показан прием ангиопротекторов и корректоров микроциркуляции (L-Лизина эсцинат).
Хирургическое лечение требуется при выраженной деструкции стекловидного тела. В современной офтальмологии для прицельного измельчения крупных фрагментов коллагена применяют витреолизис. Операцию проводят под местным обезболиванием. Перед использованием специального YAG-лазера зрачки расширяют при помощи мидриатиков короткого действия (тропикамид). Нарушений зрительной функции после витреолизиса коллагеновых структур стекловидного тела не наблюдается. Ход оперативного вмешательства затрудняется при высокой подвижности патологических скоплений внутри коллоидного геля.
Тотальная деструкция является показанием к проведению витрэктомии под местной или общей анестезией. В процессе хирургического вмешательства выполняют удаление стекловидного тела с использованием микрохирургической техники. На первом этапе коллоидный гель разделяют на небольшие участки, которые в дальнейшем подвергают аспирации. Внутриглазное давление нормализируют путем введения сбалансированного солевого раствора, силиконового масла или газа в полость глазного яблока.
Прогноз и профилактика
Для профилактики деструкции стекловидного тела необходимо регулярно проходить осмотр офтальмолога с обязательным проведением офтальмоскопии, визометрии и тонометрии. Рекомендовано снизить зрительную нагрузку, выполнять лечебную гимнастику для глаз, употреблять витаминизированную пищу, исключить из рациона продукты питания с высоким содержанием животного жира. Всем пациентам с миопией следует своевременно осуществлять мероприятия по коррекции зрения. При диабетической ретинопатии консультация офтальмолога показана 2 раза в год.
Прогноз при деструкции стекловидного тела в случае своевременной диагностики и лечения благоприятный для жизни и работоспособности. Даже на поздних стадиях болезни при помощи витрэктомии можно значительно улучшить остроту зрения и качество жизни пациента.
Помутнения в стекловидном теле могут не приносить дискомфорта, но постепенно они становятся плотнее, увеличивается их количество, что затрудняет возможность четко видеть. Если не остановить патологический процесс, пациент может потерять зрение.
Патогенез и причины деструкции стекловидного тела
Стекловидное тело глаза состоит из прозрачной коллоидной субстанции, которая прилегает к сетчатке и хрусталику. Снаружи оно окружено плотной мембранной. Главная задача стекловидного тела — поддержание формы глаза и преломление света на сетчатку. При разрушении гелеобразной структуры оно перестает быть прозрачным, в нем появляются помутнения, тяжи или уплотнения.
Обычно патология проявляется после 50 лет из-за естественного старения организма. Объем воды в стекловидном теле постепенно уменьшается и коллоидный гель начинает терять вязкость. В нем появляются уплотнения, из-за которых теряется прозрачность. Также с возрастом развивается нарушение обмена веществ — в стекловидное тело снижается доставка кислорода, коллагена и гиалуроновой кислоты, которые обеспечивали гелеоподобную структуру.
Изменение коллоидной субстанции может развиться из-за различных патологий глаз:
- миопии (близорукости);
- катаракты; ;
- повреждения и патологии сетчатой оболочки глаза;
- воспаления конъюнктивы, век, роговицы и сосудистой оболочки;
- травмы глаза.
Качество гелеобразной структуры в глазу зависит от состояния сердечно-сосудистой и эндокринной системы. Например, к образованию в ней тяжей и уплотнений приводит сахарный диабет. К тромбозу сосудов сетчатки ведет нарушение холестеринового обмена. Ухудшение кровоснабжения головы и глаз также способствуют развитию помутнений в гелеобразной структуре.
Иногда причиной деструкции стекловидного тела становится недостаток витаминов и микроэлементов: из-за нехватки веществ нарушается его кровоснабжение.
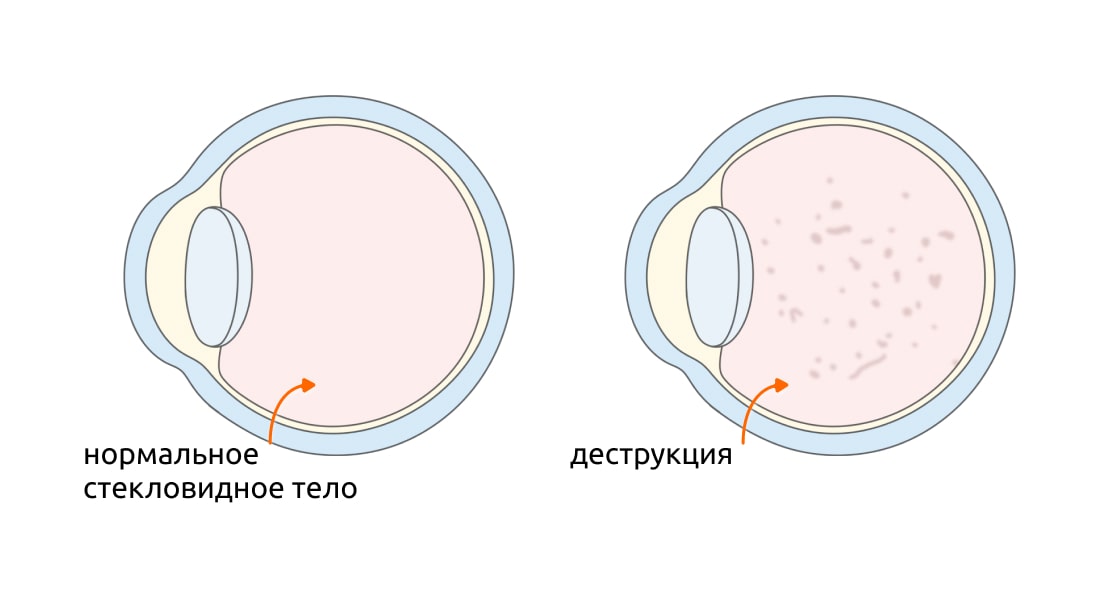
Виды деструкции и стадии заболевания
В зависимости от причин деструкции пациент будет видеть разные фрагменты в поле зрения. Выделяют следующие формы патологии:
Нитевидная — развивается при прогрессировании близорукости и атеросклероза у пожилых людей.
Кристаллическая — развивается из-за отложений кристаллов холестерина или кальция в гелеобразной структуре.
Зернистая — Возникает из-за воспалительных заболеваний глаз.
Деструкция стекловидного тела бывает частичной и полной. При первой разрушительный процесс происходит на конкретном участке. При полной деструкция охватывает все строение стекловидного тела. Без лечения частичное помутнение переходит в полное.
Заболевание развивается постепенно и характеризуется 2 стадиями :
- Начальная — происходит разжижение гелеобразного вещества в центральной части, а его периферийная часть уплотняется. Внутри него склеиваются волокна и образуются пустоты, заполненные жидкостью.
- Развитая — стекловидное тело уменьшается. Уплотнения появляются в центральной части, теряется его форма, что провоцирует оттягивание сетчатки и ее последующее отслоение.

Симптомы заболевания
В зависимости от формы деструкции стекловидного тела симптомы проявляются по-разному.
Если пациент видит в поле зрения подобие вспышек, искр или молний, то деструкция сопровождается разрывом сетчатки. Она происходит из-за потери формы стекловидного тела — его мембрана оттягивает сетчатку, сбивается работа фоторецепторов — колбочек и палочек.
Иногда за патологическое помутнение стекловидного тела глаза могут принять физиологические феномены. Человек, сфокусировав взгляд на ярком небе или мониторе, замечает светящиеся пятна, движущиеся друг за другом. Такие плавающие фрагменты в глазу являются перемещением эритроцитов в капиллярах сетчатки. К патологии гелеобразной структуры глаза они не имеют отношения. Поэтому важно обращаться к офтальмологу, чтобы понять природу появившихся плавающих фрагментов в глазу и получить корректное лечение.
При прогрессировании заболевания у пациента будет снижаться острота зрения — увеличится степень близорукости и возможно раннее проявление пресбиопии.
Осложнения деструкции
При прогрессировании заболевания патологический процесс переходит на сетчатку. Она начинает отслаиваться от сосудистой оболочки, нарушается ее целостность. Особую опасность представляет разрыв в центральной части сетчатки — макуле. В результате нарушения ее целостности образуется макулярное отверстие или отек, ухудшающий центральное зрение пациента.
При потере центрального зрения сохраняется периферическое. Однако, если патологический процесс не остановить, деструкция распространяется на периферию сетчатки: пациент может ослепнуть.
Диагностика помутнения стекловидного тела
Сначала врач проводит стандартное обследование, в которое входит:
- Визометрия — диагностика зрения. Врач применяет таблицы с символами — цифрами, буквами, кольцами Ландольта или другими предметами.
- Тонометрия — измерение внутриглазного давления. Специалист при помощи контактного или бесконтактного прибора определяет давление в глазу.
- Периметрия — исследование, необходимое для определения границ в центральном и периферическом зрении. Врач проверяет их изменения и определяет локализацию патологического процесса.
Для подтверждения диагноза необходимы:
- Исследование при помощи щелевой лампы. Офтальмолог изучает передний отрезок глаза, чтобы рассмотреть помутнения, нити, уплотнения глазной поверхности.
- Офтальмоскопия — изучение стекловидного тела и сетчатки, при котором можно обнаружить их разрывы и отслоения. Исследование рекомендовано проводить с линзой Гольдмана, чтобы при диагностике не допустить дистрофию сетчатки в периферическом отделе. Врач при осмотре изучает образовавшиеся пустые полости в стекловидном теле или одну большую полость.
- УЗИ глаза — исследование эффективно при помутнении оптических сред, в том числе при геморрагиях в стекловидном теле, которые затрудняют диагностику. С его помощью врач изучает инфильтраты и уплотнения в коллоидной субстанции и выявляет отслоение сетчатки.
Дополнительно врач при необходимости проведет оптическую когерентную томографию. При условии, что в стекловидном теле не произошло скопления крови. С помощью аппарата врач детально рассматривает мельчайшие дефекты в стекловидном теле, сетчатке и диске зрительного нерва. Офтальмолог получает 3D-изображение, на котором будут заметны все ее структурные изменения.
Методы лечения
Стратегию проведения терапии врач выбирает индивидуально, отталкиваясь от конкретного клинического случая, потому что стандартные способы терапии заболевания не разработаны.
В зависимости от сложности патологии врач применяет медикаментозный или хирургический способы терапии.
С помощью медикаментов лечат заболевание, вызвавшее разжижение стекловидного тела. Пациенту выписывают лекарства для нормализации уровня холестерина и сахара, устраняющие воспалительные процессы, восстанавливающие метаболизм и углеводный обмен в организме. Реже врач прибегает к витаминам — обычно их назначают, если при обследовании выявили нехватку какого-либо элемента, необходимого для поддержания микроциркуляции глаз. Пациентам рекомендуют выполнять гимнастику для глаз, высыпаться и больше отдыхать.
Хирургическое лечение назначают при выраженной деструкции. Современным методом устранения плавающих фрагментов в стекловидном теле считают витреолизис — малоинвазивную процедуру, при которой с помощью лазерного излучения расщепляются патологические включения в гелеобразную структуру глаза. Операцию проводят под обезболиванием. Она не дает осложнений — все зрительные функции у пациента сохраняются.
При сильных разрушениях гелеобразной структуры назначают витрэктомию — полноценную операцию по замене природного коллоидного вещества на силиконовую субстанцию или искусственный глаз. Процедуру назначают только в тяжелых случаях. Операция сложная и вызывает побочные эффекты, которые могут привести к снижению зрения.
Прогноз и профилактика
Лечение останавливает патологические процессы в стекловидном теле. Плавающие фрагменты в поле зрения остаются, но пациент постепенно привыкает к ним. Важно, чтобы он ежегодно ходил к офтальмологу для наблюдения. Так пациент застрахует себя от осложнений заболевания.
Профилактика, направленная на предупреждение деструкции стекловидного тела, не разработана. Однако есть общие рекомендации, которые поддерживают здоровье глаз:
- Уменьшение зрительной нагрузки. Не забывать о перерывах при длительном чтении, использовании гаджета и работе за компьютером.
- Выполнение гимнастики для глаз, просмотр стереограмм.
- Защита глаз от УФ-лучей.
- Употребление витаминов и микроэлементов по рецепту врача.
- Исключение из рациона питания продуктов с содержанием животных жиров.
- Прогулки по парку, садам, выезд за город.
- Отказ от табака и алкоголя.
Если у пациента была диагностирована миопия, ему необходима коррекция зрения.
Грамотно подобранная коррекция улучшит качество зрения пациента и прибавит шансов предотвратить развитие заболеваний глаз.
Читайте также:

