Диагностикум из бактерий семейства кишечных паратиф
Обновлено: 19.04.2024
Агнолла®, сыворотка диагностическая шигеллезная, моновалентная, Зонне (фазы I,II)
Агнолла®, сыворотка диагностическая шигеллезная, моновалентная, Зонне (фазы I,II)
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Бойда типовые: 1; 2; 3; 4; 5; 7; 8; 9; 10¸11; 12; 13; 14; 15; 16; 17; 18
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Бойда типовые: 1; 2; 3; 4; 5; 7; 8; 9; 10¸11; 12; 13; 14; 15; 16; 17; 18
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, дизентерии типовые: 1; 2; 3; 4; 5; 6; 7; 8; 9; 10; 11;12
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, дизентерии типовые: 1; 2; 3; 4; 5; 6; 7; 8; 9; 10; 11;12
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Флекснера групповые: 3¸4; 6; 7¸8
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Флекснера групповые: 3¸4; 6; 7¸8
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Флекснера типовые: I; II; III; IV; V; VI
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Флекснера типовые: I; II; III; IV; V; VI
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Бойда: (1-12); (3-11); (13-15)
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Бойда: (1-12); (3-11); (13-15)
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Флекснера I-V
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Флекснера I-V
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Флекснера I-VI, Зонне
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Флекснера I-VI, Зонне
Берлез®, диагностикум эритроцитарный псевдотуберкулезный, сухой
Берлез®, диагностикум эритроцитарный псевдотуберкулезный, сухой
Диагностикум кишечноиерсиниозный О3, сухой
Диагностикум кишечноиерсиниозный О3, сухой
Агнолла®, сыворотка диагностическая шигеллезная, моновалентная, Зонне (фазы I,II)
Агнолла®, сыворотка диагностическая шигеллезная, моновалентная, Зонне (фазы I,II)
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Бойда типовые: 1; 2; 3; 4; 5; 7; 8; 9; 10¸11; 12; 13; 14; 15; 16; 17; 18
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Бойда типовые: 1; 2; 3; 4; 5; 7; 8; 9; 10¸11; 12; 13; 14; 15; 16; 17; 18
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, дизентерии типовые: 1; 2; 3; 4; 5; 6; 7; 8; 9; 10; 11;12
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, дизентерии типовые: 1; 2; 3; 4; 5; 6; 7; 8; 9; 10; 11;12
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Флекснера групповые: 3¸4; 6; 7¸8
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Флекснера групповые: 3¸4; 6; 7¸8
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Флекснера типовые: I; II; III; IV; V; VI
Агнолла®, сыворотки диагностические шигеллезные, моновалентные, Флекснера типовые: I; II; III; IV; V; VI
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Бойда: (1-12); (3-11); (13-15)
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Бойда: (1-12); (3-11); (13-15)
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Флекснера I-V
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Флекснера I-V
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Флекснера I-VI, Зонне
Агнолла®, сыворотки диагностические шигеллезные, поливалентные, Флекснера I-VI, Зонне
Берлез®, диагностикум эритроцитарный псевдотуберкулезный, сухой
Берлез®, диагностикум эритроцитарный псевдотуберкулезный, сухой
Диагностикум кишечноиерсиниозный О3, сухой
Диагностикум кишечноиерсиниозный О3, сухой
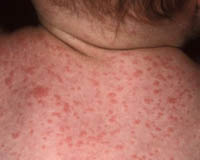
Паратифы А и В - острые инфекционные заболевания, сходные по клиническому течению с брюшным тифом, вызываемые кишечными бактериями рода Salmonella. Клиника паратифа А характеризуется лихорадочным синдромом, катаральными явлениями, обильной розеолезной сыпью на теле; паратиф В протекает с повышением температуры тела, кожными высыпаниями, признаками гастроэнтерита. В целях диагностики паратифов А и В проводится бактериологическое исследование кала, крови, мочи, рвотных масс, а также серологические реакции (РНГА, реакция Видаля). Лечение включает диетотерапию, назначение антибактериальных препаратов (хлорамфеникола), проведение дезинтоксикационной терапии.
Общие сведения
Паратифы А и В – инфекции тифо-паратифозной группы, протекающие с температурной реакцией, интоксикационным синдромом, кожными высыпаниями, диспепсическими расстройствами различной степени выраженности. Заболеваемость паратифами в мире составляет 0,02 случая на 100 тыс. населения; в структуре тифо-паратифозных заболеваний на их долю приходится 10-15%. Для тифо-паратифозных инфекций характерна резко выраженная летне-осенняя сезонность. Чаще болеют лица мужского пола в возрасте от 15 до 45 лет. Распространенность и заболеваемость паратифами А и В выше в регионах с низким уровнем санитарной культуры населения и неудовлетворительными бытовыми условиями.

Характеристика возбудителя
Возбудителем паратифа А является бактерия Salmonella paratyphi, паратифа В - Salmonella schotmulleri. Они представляют собой неподвижные, факультативно анаэробные, грамотрицательные, палочковидные микроорганизмы, сходные по своим морфологическим свойствам с возбудителем брюшного тифа. Возбудители паратифов при посеве на питательных средах иногда продуцируют газ. Паратифозные палочки довольно устойчивы во внешней среде, могут оставаться жизнеспособными вне организма до недели, в воде и почве выживают в течение нескольких месяцев. Способны размножаться в пищевых продуктах, к примеру, в молоке и твороге, мясном фарше. Охлаждение сальмонеллы переносят неплохо, при кипячении быстро погибают. Хорошо поддаются дезинфекции.
Резервуаром в случае паратифа А является человек, больной или носитель, а для возбудителя паратифа В – домашний скот, птица. Паратифы передаются с помощью фекально-орального механизма пищевым, водным или бытовым путем. Для паратифа А более характерен водный путь заражения, для В – пищевой (в особенности при употреблении молочных продуктов). Люди и животные выделяют микроорганизм в окружающую среду на протяжении всего периода клинических проявлений и около 2-3 недель после (реконвалесценция). Бессимптомное бактерионосительство при паратифах развивается чаще, чем при брюшном тифе.
Люди обладают высокой естественной восприимчивостью к заболеванию, после выздоровления остается типоспецифический иммунитет. Заболеваемость паратифом А преимущественно отмечается в Юго-Восточной Азии, Африке, паратиф В не имеет региональной очаговости. Отмечают как единичные случаи, так и эпидемические вспышки.
Симптомы паратифов
Инкубационный период при паратифе А составляет обычно от 6 до 10 дней, начало острое, отмечается быстрое повышение температуры тела, насморк. Кашель. При осмотре выявляется гиперемия лица, инъекции склер, иногда высыпания наподобие герпеса на губах и крыльях носа. В отличие от брюшного тифа лихорадка не настолько постоянная, менее продолжительна, часто приобретает неправильный характер. В разгар заболевания могут отмечаться озноб и потливость. На 4-7 день болезни появляется сыпь, чаще всего розеолезного характера, но может быть и петехиальной или кореподобной. Сыпь обильно покрывает кожу живота, груди, конечностей, отличается полиморфизмом элементов, с течением заболевания экстенсивно распространяется. Обычно течение паратифа А среднетяжелое, с умеренной, более кратковременной, чем брюшетифозная, интоксикацией. Иногда паратиф может приобретать рецидивирующий характер.
Паратиф В характеризуется инкубационным периодом около 5-10 дней, отличается преимущественно кишечными проявлениями в начальном периоде. На фоне повышения температуры отмечается боль в животе, тошнота, рвота, диарея. Нередко первоначальная клиническая картина напоминает симптоматику пищевой токсикоинфекции. Вскоре присоединяется сыпь, подобная таковой при паратифе А. В остальном виды паратифов сходны по своему течению. Паратиф В в редких случаях может протекать тяжело с развитием осложнений, таких как септицемия, воспаления мозговых оболочек.
При поражении лиц с ослабленными защитными механизмами организма могут развиться миокардит, вторичная пневмония, гнойный менингит и менингоэнцефалит, септикопиемия. Возможны кишечные кровотечения, перфорации стенки кишечника.
Диагностика паратифов
Предварительная диагностика осуществляется на основании жалоб, данных эпидемиологического анамнеза и физикального осмотра. Возбудителя паратифов выделяют из крови, рвоты, кала, мочи, желчи. Специфическая серологическая диагностика осуществляется с помощью РНГА (становится положительной на 5-6 день заболевания), является достаточно чувствительной и специфичной. Реакция Видаля часто отрицательная или поздняя и в низких титрах. Общий анализ крови может показывать некоторую лейкоцитопению, чаще – эозинофилию.
Лечение паратифа
Лечение паратифов включает диетическое питание: щадящая легкоусвояемая диета с исключением раздражающих кишечник компонентов. При частой диарее – стол №4, после нормализации температуры тела – стол №13, расширение рациона производят постепенно. Рекомендовано частое дробное питье.
Этиотропное лечение подразумевает назначение антибиотиков (хлорамфеникол) до 10 дня после стихания лихорадки. В комплексе с антибиотикотерапией назначают стимулирующие защитные свойства организма препараты, вакцинацию тифо-паратифозной вакциной В, усиливая тем самым иммунную резистентность. В качестве средств симптоматической терапии при необходимости применяют регидратационные смеси, сердечно-сосудистые средства.
Прогноз и профилактика паратифа
Паратифы А и В имеют обычно благоприятный прогноз, при адекватной терапии происходит полное выздоровление, в качестве профилактики развития бактерионосительства используют вакцинацию. Ухудшение прогноза возможно в случае развития осложнений.
Общие меры профилактики заключаются в санитарно-гигиенических мероприятиях, направленных на контроль состояния водных источников, канализационных стоков, заготовки, хранения и транспортировки пищевых продуктов, борьбу с мухами и санитарное просвещение. Индивидуальная профилактика подразумевает соблюдение личной гигиены, мытье продуктов питания (овощей, фруктов, зелени), употребление воды из проверенных источников. Работники предприятий пищевой промышленности и общественного питания подлежат профилактическому обследованию на предмет носительства и выделения возбудителя. В случае выявления фактов носительства они отстраняются от работы с продуктами питания.
Брюшной тиф, паратиф А и паратиф В - антропонозные острые кишечные инфекции, вызываемые соответственно сероварами S. Typhi, S. Paratyphi A, и S. Paratyphi В.
Клинически брюшной тиф, паратиф А и паратиф В неотличимы. Диагноз может быть установлен на основании бактериологических и серологических исследований, а также эпидемиологических данных.
Тифо-паратифозные заболевания характеризуются сложным патогенезом, сопровождаются бактериемией и выраженной интоксикацией. Они имеют длительное циклическое течение с поражением лимфатического аппарата тонкого кишечника. Встречаются повсеместно и особенно в районах неблагополучных по водоснабжению и канализации.
Источник инфекции - больные и бактерионосители. Механизм передачи- фекально-оральный, пути передачи: водный, пищевой, контактно-бытовой. Эпидемические вспышки имеют преимущественно водное происхождение, реже - пищевое.
Возбудители, попавшие в пищеварительный тракт в инфекционной дозе (105 - 107 живых бактерий), адгезируют и колонизируют поверхность эпителия тонкой кишки. У 3-5% переболевших формируется хроническое бактерионосительство, длящееся многие годы. Возбудители сохраняются в желчном пузыре, где находятся в благоприятных условиях и недоступны для защитных факторов организма. Периодически бактерии вместе с желчью поступают в просвет кишечника и выделяются с фекалиями.
Инкубационный период продолжается в среднем 10-14 дней. Начало заболевания и нарастание интоксикации постепенное.
Характерно повышение температуры слабость, головная боль, отсутствие аппетита, апатия, иногда жидкий стул. В период разгара заболевания (примерно с 9 по 23 день болезни) температура превышает 39°С и затем довольно резко падает. На животе и груди появляется розеолезная сыпь. Поражается нервная и сердечно-сосудистая системы, при тяжелой форме заболевания не исключено развитие инфекционно- токсического шока, который может привести к летальному исходу.
На фоне общей интоксикации организма усиливается воспаление лимфатических элементов тонкого кишечника, образуются глубокие язвы. Возможны кровотечения и прободение стенки кишки. Выздоровление (реконвалесценция) при брюшном тифе замедленное, иногда возникают рецидивы, возможно формирование хронического бактерионосительства.
Перенесенный брюшной тиф оставляет напряженный, как правило, пожизненный клеточный и гуморальный иммунитет.
Специфическая профилактика брюшного тифа проводится в группах риска и по эпидемиологическим показаниям. В Российской Федерации применяются следующие вакцины: вакцина брюшнотифозная спиртовая, вакцина брюшнотифозная Vi-полисахаридная и вакцина брюшнотифозная спиртовая, обогащенная Vi-антигеном.
Все перечисленные вакцины не обеспечивают полную защиту вакцинированных от заболевания. Длительность поствакцинального иммунитета не превышают 1 года.
Специфическая профилактика паратифозных инфекций не проводится.
Этиотропная терапия брюшного тифа и паратифов проводится с учетом устойчивости возбудителей к антибиотикам.
Лабораторная диагностика брюшного тифа, паратифа А и паратифа В.
Лабораторную диагностику важно провести в первые 5-7 дней заболевания. Используют бактериологический и серологический методы.
Исследуемые материалы: На 1-2-й неделе болезни возбудителей выделяют из крови (гемокультура), со 2-3-й недели - из фекалий (ко- прокультура) и мочи (урокультура), в течение всего заболевания - из содержимого 12-перстной кишки.
Абсолютным подтверждением диагноза брюшного тифа является выделение возбудителя из крови, начиная с 1-й недели заболевания, (высеваемость в этот период превышает 90%) и на протяжении всего лихорадочного периода.
С первых дней болезни в сыворотке крови и в испражнениях больного можно выявить О-антигены возбудителей в реакциях коагглютинации, латекс-агглютинации, с антительными диагностикумами ИФА. С конца 1-й недели заболевания проводят серологическую диагностику для выявления специфических антител. С этой целью ставят классическую реакцию агглютинации Видаля, с помощью которой определяют титры антител к О- и Н-антигенам S. Typhi, S. Paratyphi A, S. Paratyphi В. В последние годы эта реакция уступает место более чувствительной РНГА с эритроцитарными антигенными О- и Н-диагностикумами. Четырехкратное повышение тигра антител в парных сыворотках подтверждает диагноз брюшного тифа или паратифов. РНГА с эритроцитарным Vi-диагностикумом используется для отбора лиц, подозрительных на бактерионосительство S. Typhi.
Паратифы А и В - острые инфекционные заболевания, сходные по клиническому течению с брюшным тифом, вызываемые кишечными бактериями рода Salmonella. Клиника паратифа А характеризуется лихорадочным синдромом, катаральными явлениями, обильной розеолезной сыпью на теле; паратиф В протекает с повышением температуры тела, кожными высыпаниями, признаками гастроэнтерита. В целях диагностики паратифов А и В проводится бактериологическое исследование кала, крови, мочи, рвотных масс, а также серологические реакции (РНГА, реакция Видаля). Лечение включает диетотерапию, назначение антибактериальных препаратов (хлорамфеникола), проведение дезинтоксикационной терапии.

Общие сведения
Паратифы А и В – инфекции тифо-паратифозной группы, протекающие с температурной реакцией, интоксикационным синдромом, кожными высыпаниями, диспепсическими расстройствами различной степени выраженности. Заболеваемость паратифами в мире составляет 0,02 случая на 100 тыс. населения; в структуре тифо-паратифозных заболеваний на их долю приходится 10-15%. Для тифо-паратифозных инфекций характерна резко выраженная летне-осенняя сезонность. Чаще болеют лица мужского пола в возрасте от 15 до 45 лет. Распространенность и заболеваемость паратифами А и В выше в регионах с низким уровнем санитарной культуры населения и неудовлетворительными бытовыми условиями.

Характеристика возбудителя
Возбудителем паратифа А является бактерия Salmonella paratyphi, паратифа В - Salmonella schotmulleri. Они представляют собой неподвижные, факультативно анаэробные, грамотрицательные, палочковидные микроорганизмы, сходные по своим морфологическим свойствам с возбудителем брюшного тифа. Возбудители паратифов при посеве на питательных средах иногда продуцируют газ. Паратифозные палочки довольно устойчивы во внешней среде, могут оставаться жизнеспособными вне организма до недели, в воде и почве выживают в течение нескольких месяцев. Способны размножаться в пищевых продуктах, к примеру, в молоке и твороге, мясном фарше. Охлаждение сальмонеллы переносят неплохо, при кипячении быстро погибают. Хорошо поддаются дезинфекции.
Резервуаром в случае паратифа А является человек, больной или носитель, а для возбудителя паратифа В – домашний скот, птица. Паратифы передаются с помощью фекально-орального механизма пищевым, водным или бытовым путем. Для паратифа А более характерен водный путь заражения, для В – пищевой (в особенности при употреблении молочных продуктов). Люди и животные выделяют микроорганизм в окружающую среду на протяжении всего периода клинических проявлений и около 2-3 недель после (реконвалесценция). Бессимптомное бактерионосительство при паратифах развивается чаще, чем при брюшном тифе.
Люди обладают высокой естественной восприимчивостью к заболеванию, после выздоровления остается типоспецифический иммунитет. Заболеваемость паратифом А преимущественно отмечается в Юго-Восточной Азии, Африке, паратиф В не имеет региональной очаговости. Отмечают как единичные случаи, так и эпидемические вспышки.
Симптомы паратифов
Инкубационный период при паратифе А составляет обычно от 6 до 10 дней, начало острое, отмечается быстрое повышение температуры тела, насморк. Кашель. При осмотре выявляется гиперемия лица, инъекции склер, иногда высыпания наподобие герпеса на губах и крыльях носа. В отличие от брюшного тифа лихорадка не настолько постоянная, менее продолжительна, часто приобретает неправильный характер. В разгар заболевания могут отмечаться озноб и потливость. На 4-7 день болезни появляется сыпь, чаще всего розеолезного характера, но может быть и петехиальной или кореподобной. Сыпь обильно покрывает кожу живота, груди, конечностей, отличается полиморфизмом элементов, с течением заболевания экстенсивно распространяется. Обычно течение паратифа А среднетяжелое, с умеренной, более кратковременной, чем брюшетифозная, интоксикацией. Иногда паратиф может приобретать рецидивирующий характер.
Паратиф В характеризуется инкубационным периодом около 5-10 дней, отличается преимущественно кишечными проявлениями в начальном периоде. На фоне повышения температуры отмечается боль в животе, тошнота, рвота, диарея. Нередко первоначальная клиническая картина напоминает симптоматику пищевой токсикоинфекции. Вскоре присоединяется сыпь, подобная таковой при паратифе А. В остальном виды паратифов сходны по своему течению. Паратиф В в редких случаях может протекать тяжело с развитием осложнений, таких как септицемия, воспаления мозговых оболочек.
При поражении лиц с ослабленными защитными механизмами организма могут развиться миокардит, вторичная пневмония, гнойный менингит и менингоэнцефалит, септикопиемия. Возможны кишечные кровотечения, перфорации стенки кишечника.
Диагностика паратифов
Предварительная диагностика осуществляется на основании жалоб, данных эпидемиологического анамнеза и физикального осмотра. Возбудителя паратифов выделяют из крови, рвоты, кала, мочи, желчи. Специфическая серологическая диагностика осуществляется с помощью РНГА (становится положительной на 5-6 день заболевания), является достаточно чувствительной и специфичной. Реакция Видаля часто отрицательная или поздняя и в низких титрах. Общий анализ крови может показывать некоторую лейкоцитопению, чаще – эозинофилию.
Лечение паратифа
Лечение паратифов включает диетическое питание: щадящая легкоусвояемая диета с исключением раздражающих кишечник компонентов. При частой диарее – стол №4, после нормализации температуры тела – стол №13, расширение рациона производят постепенно. Рекомендовано частое дробное питье.
Этиотропное лечение подразумевает назначение антибиотиков (хлорамфеникол) до 10 дня после стихания лихорадки. В комплексе с антибиотикотерапией назначают стимулирующие защитные свойства организма препараты, вакцинацию тифо-паратифозной вакциной В, усиливая тем самым иммунную резистентность. В качестве средств симптоматической терапии при необходимости применяют регидратационные смеси, сердечно-сосудистые средства.
Прогноз и профилактика паратифа
Паратифы А и В имеют обычно благоприятный прогноз, при адекватной терапии происходит полное выздоровление, в качестве профилактики развития бактерионосительства используют вакцинацию. Ухудшение прогноза возможно в случае развития осложнений.
Общие меры профилактики заключаются в санитарно-гигиенических мероприятиях, направленных на контроль состояния водных источников, канализационных стоков, заготовки, хранения и транспортировки пищевых продуктов, борьбу с мухами и санитарное просвещение. Индивидуальная профилактика подразумевает соблюдение личной гигиены, мытье продуктов питания (овощей, фруктов, зелени), употребление воды из проверенных источников. Работники предприятий пищевой промышленности и общественного питания подлежат профилактическому обследованию на предмет носительства и выделения возбудителя. В случае выявления фактов носительства они отстраняются от работы с продуктами питания.
Читайте также:

