Диагноз в 97 7 папилломавирус
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус папилломы человека: причины появления, симптомы, диагностика и способы лечения.
Определение
Вирусы папилломы человека (ВПЧ) — это группа чрезвычайно распространенных и генетически разнородных ДНК-содержащих вирусов, поражающих эпителий кожных покровов и слизистых оболочек. Вирус папилломы человека относится к семейству папилломавирусов. Было выявлено и описано более 190 типов ВПЧ. Каждый тип отличается более чем на 10% от ближайшего родственного штамма. Из их числа более 30 типов ВПЧ могут инфицировать эпителиальный слой урогенитального тракта. В зависимости от онкогенного потенциала выделяют вирусы высокого (типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59) и низкого (типы 6, 11, 42, 43, 44) онкогенного риска.
На долю двух высокоонкогенных типов ВПЧ (16 и 18) приходится до 70% случаев рака шейки матки, 80% рака вульвы и влагалища, 92% анального рака, 95% рака ротовой полости, 89% рака ротоглотки, 63% рака полового члена.
При этом 16-й тип имеет самый высокий канцерогенный потенциал. Генотипы ВПЧ 6 и 11 вызывают практически все виды аногенитальных бородавок и большинство случаев рецидивирующего респираторного папилломатоза, который наблюдается в основном у детей младше 5 лет или у лиц 20-30 лет.
Причины появления ВПЧ
Заболевания, вызванные вирусом папилломы человека (ВПЧ), относятся к болезням с латентным началом, хроническим персистирующим течением и проявляются доброкачественными и злокачественными новообразованиями в зоне входных ворот инфекции.
Источником возбудителя инфекции является больной человек или носитель. ВПЧ передается от человека к человеку при оральном, генитальном и анальном половых контактах, а также контактно-бытовым и вертикальным (от матери к ребенку) путями.
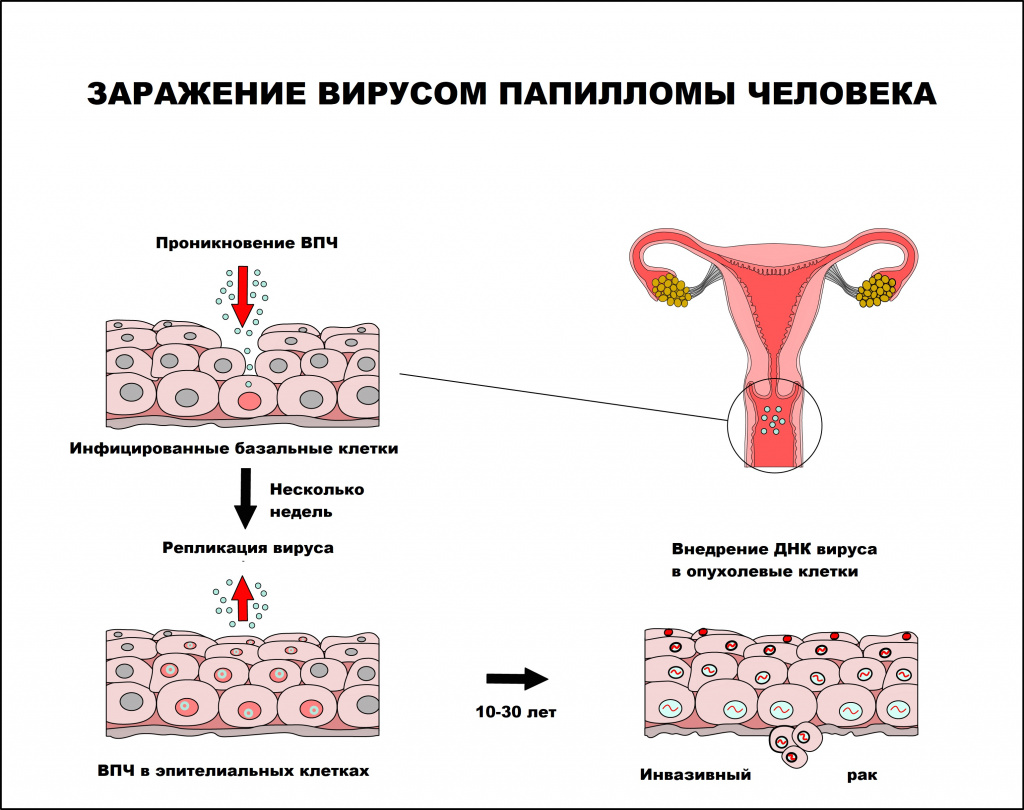
Вирус папилломы человека — единственный вирус, который не проникает в кровь, вследствие чего инфекционный процесс протекает без развития воспалительной реакции. В процессе инфицирования вирус папилломы человека поражает незрелые клетки, чаще базального слоя, которые затем становятся постоянным источником инфицирования эпителиальных клеток. Инфицированию способствует наличие микротравм и воспалительных процессов кожи и слизистых оболочек, приводящих к снижению местного иммунитета.
Вирус способен персистировать (хронически присутствовать) в месте проникновения как угодно долго. Инкубационный период заболевания может длиться от нескольких месяцев до нескольких лет. Среднее время между инфицированием ВПЧ и развитием аногенитальных бородавок составляет от 3 месяцев у женщин и до 11 месяцев у мужчин. Инфицирование человека может происходить как одним, так и несколькими типами ВПЧ.
Интервал между инфицированием ВПЧ и прогрессированием до инвазивного рака составляет, как правило, 10 лет или более.
Папилломавирусная инфекция чаще регистрируется у лиц молодого возраста, имеющих большое число половых партнеров. По данным ВОЗ, 50-80% населения инфицировано ВПЧ, но лишь 5-10% инфицированных лиц имеют клинические проявления заболевания.
Классификация заболевания
Общепринятой классификации аногенитальных (венерических) бородавок не существует. Однако выделяют несколько их клинических разновидностей:
- остроконечные кондиломы;
- бородавки в виде папул;
- поражения в виде пятен;
- внутриэпителиальная неоплазия;
- бовеноидный папулез и болезнь Боуэна;
- гигантская кондилома Бушке-Левенштайна (карциномоподобная остроконечная кондилома).
Симптомы ВПЧ
- наличие одиночных или множественных образований в виде папул, папиллом, пятен на кожных покровах и слизистых оболочках половых органов;
- зуд и парестезии (расстройство чувствительности) в области поражения; болезненность во время половых контактов (диспареуния);
- при локализации высыпаний в области уретры наблюдается зуд, жжение, болезненность при мочеиспускании (дизурия); при обширных поражениях в области уретры – затрудненное мочеиспускание;
- болезненные трещины и кровоточивость кожных покровов и слизистых оболочек в местах поражения.
Бородавки в виде папул – папулезные высыпания без пальцеобразных выпячиваний, локализующиеся на кератинизированном эпителии половых органов.
Поражения в виде пятен – серовато-белые, розовато-красные или красновато-коричневые пятна на коже и/или слизистой оболочке половых органов;
Бовеноидный папулез и болезнь Боуэна – папулы и пятна с гладкой или бархатистой поверхностью; цвет элементов в местах поражения слизистой оболочки – бурый или оранжево-красный, а поражений на коже – пепельно-серый или коричневато-черный.
Гигантская кондилома Бушке-Левенштайна – мелкие бородавчатоподобные папилломы, сливающиеся между собой и образующие очаг поражения с широким основанием.
Респираторный папилломатоз – заболевание, при котором папилломы формируются в дыхательных путях, ведущих от носа и полости рта в легкие.
Диагностика ВПЧ
Латентно протекающая инфекция диагностируется только с помощью молекулярно-биологических методов исследования. Субклиническая инфекция диагностируется при молекулярно-биологическом, кольпоскопическом, цитологическом и морфологическом исследовании.
Для улучшения визуализации аногенитальных бородавок может быть проведена проба с 3-5% раствором уксусной кислоты. Тест считается отрицательным, если после обработки уксусной кислотой на поверхности шейки матки нет белых участков. И положительным при выявлении на шейке матки участков белого цвета (ацетобелых участков), отличных от остальной поверхности шейки матки.
Изменения эпителия шейки матки, вызванные ВПЧ, могут быть выявлены цитологическим методом микроскопии слущенных клеток с окраской по Папаниколау (Пап-тест).
Метод окрашивания по Папаниколау - специально разработанный метод, позволяющий с наибольшей степенью достоверности выявить ранние предраковые заболевания шейки матки. Рак шейки матки в структуре злокачественных новообразований репродуктивной системы занимает третье место. До 1992 г. заб.
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисова Э. В., гинеколога со стажем в 35 лет.
Над статьей доктора Борисова Э. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.

Папиллома - это доброкачественное новообразование из многослойного плоского или переходного эпителия. В МКБ-10 заболеванию соответствует код B 97.7. Макроскопически (визуально) определяется как разрастание сосочкового вида (цветная капуста/ петушиный гребень). На наружных половых органах обычно имеют вид широкого образования на тонкой ножке, чаще всего цвета окружающих тканей. Большое внимание к данной проблеме приковано потому, что образования могут малигнизироваться (озлокачествляться), плюс - воспринимаются как косметический дефект.
Почему возникает папиллома?
Этиологический фактор заболевания - вирус папилломы человека (ВПЧ), в отличие от кондилом, вызываемых другими причинными факторами. Локализация процесса на гениталиях обусловлена половым путем передачи, реже встречается инфицирование в быту. Бородавки могут быть обнаружены на половых губах, клиторе, уздечке, во влагалище, матке и т.д. Микротравматизация кожи и слизистых при половом акте способствует легкому проникновению ВПЧ в кровь, оттуда он разносится по организму и, чаще всего, долгое время себя не проявляет, персистируя в организме. При возникновении провоцирующих факторов (стресс, гормональный дисбаланс, курение, интоксикация алкоголем), ведущих к снижению иммунитета, развивается клиническая картина вирусной инфекции - кожные образования.
Почему следует лечить вирус папилломы человека?
Женщина, имеющая инфекцию в активной фазе, является источником заражения для своих близких. Основная же опасность для самой инфицированной в том, что если оставить болезнь без лечения, разрастания могут трансформироваться в злокачественную опухоль половых органов. Выделяют папилломы высокого, среднего, низкого риска малигнизации, что зависит от локализации образования и штамма ВПЧ. Кроме этого, высока вероятность повреждения образований и развития кровотечений, а также инфицирования раны. Еще одним осложнением процесса является распространение вируса на окружающие ткани с развитием крупных очагов инфекции.
Как лечить папилломы на половых губах?
Терапия подразумевает, как и при любом системном заболевании, медикаментозное лечение, им не стоит пренебрегать. Используют иммуностимуляторы (Циклоферон), противовирусные препараты (Ацикловир) перорально, местно назначают вирулицидные мази (Панавир, Зовиракс и т.д.).
В настоящее время гинекологи применяют 5 основных способов хирургического удаления папиллом:
- папилломэктомия - операция иссечения новообразования скальпелем. Необходима местная анестезия. После процедуры может остаться дефект кожи
- криодеструкция - "вымораживание" жидким азотом. После воздействия образование отторгается из-за нарушения питания. Часто требуется длительный период восстановления. Также может приводить к косметическому дефекту;
- лазерное удаление папиллом - разрушение высокотемпературным световым пучком. Высокоэффективный метод, однако требует больших финансовых затрат;
- электрокоагуляция - воздействие электрическим током. Используется редко;
- радиоволновое иссечение папиллом с использованием аппарата "Сургитрон". Метод позволяет добиться хороших результатов, однако не всегда доступен в обычных клиниках.
Как лечиться от папиллом во время беременности?
При беременности в женском организме происходят выраженные гормональные сдвиги, изменяется работа всех систем, и, главное, иммунной. Это объясняет появление папиллом у женщин в этот период. Однако, при контроле со стороны врача, большой опасности в них нет. Если они маленькие и не доставляют дискомфорта - можно просто наблюдать их в динамике. При больших размерах образования - его можно иссечь хирургически или заморозить. Воздействие лазера, электрического тока, и, тем более, радиоволн, нежелательно из-за опасности для плода. Присоединение зуда следует рассматривать как плохой прогностический признак, поскольку это может быть симптомом озлокачествления опухоли. Такую папиллому следует удалить.
Как вылечиться от папилломы в домашних условиях?
Самостоятельно удалять новообразования врачи не рекомендуют. "Народные" средства для лечения папилломы не доказывают свою эффективность. Заболевание удаляется хирургическим путем в специализированной клинике.
Папилломавирусная инфекция (ПВИ) - одна из самых распространенных инфекций в современном мире. По данным ВОЗ, более 3/4 сексуально активных женщин поражаются этим вирусом хотя бы 1 раз в своей жизни. В мире около 630 млн человек инфицировано ВПЧ. Уже через 2 года после сексуального дебюта до 82% женщин считаются инфицированными ВПЧ (Brown D.R. et al., 2005), при этом даже при одном партнере 20% женщин заражены ВПЧ (Ley S. et al., 1991).
Рак шейки матки - наиболее распространенная форма ВПЧ-ассоциированного рака среди женщин. В целом ВПЧ является причиной более 91% случаев РШМ и ануса и более 50% рака влагалища и вульвы.
Остроконечные кондиломы
Возбудитель — вирус папилломы человека. Причиной остроконечных кондилом в 90% случаев являются ВПЧ типа 6 или 11. Кроме того, при наличии остроконечных кондилом могут выявляться ВПЧ типов 16, 18, 31, 33 и 35 (как правило, сочетаясь с ВПЧ 6 или 11). В этом случае иногда определяются участки интраэпителиальной неоплазии, особенно у лиц, инфицированных ВИЧ-инфекцией. В дополнение к аногенитальным бородавкам, ВПЧ типов 6 и 11 ассоциирован с папилломатозными поражениями конъюнктивы, носа, полости рта, гортани.
ВПЧ представляет собой безоболочечный ДНК-содержащий вирус, относящийся к семейству папо-вавирусов, с циркулярной двухцепочечной ДНК, включающей 8 или 9 открытых рамок считывания (генов).
Папилломавирусы человека включают 5 эволюционных групп. ВПЧ именно α-групп поражают эпителий шейки матки и чаще всего являются причиной предраковых и раковых заболеваний шейки матки.
Вирусы папилломы, входящие в β-, γ-, μ- и ν-группы, паразитируют в клетках кожи человека.
Размер генома ВПЧ составляет примерно 8 тыс. нуклеотидных пар.
ДНК вируса заключена в белковый капсид, образующий вирионы в форме иксаэдра диаметром 50-55 нм. Капсид ВПЧ не имеет липопротеиновой оболочки - это обеспечивает значительную стабильность вируса и высокую устойчивость к неблагоприятным воздействиям внешней среды. В состав капсида вируса входят структурные белки: L1 - основной белок, L2 - минорный белок, играющие важную роль в процессе инфицирования клеток человека.
Геном ВПЧ функционально делят на два основных фрагмента: поздний (L) и ранний (Е). Ранний участок составляет около 70% генома и контролирует реализацию двух его основных функций: репродукцию вируса и трансформацию пораженных клеток.
На начальных стадиях инфекционного процесса вирус в клетках базального слоя эпителия существует в виде устойчивых эписом (без интеграции генома вируса в геном клетки-хозяина). Зараженная клетка может содержать от 10 до 200 эписом.
К неструктурным белкам ВПЧ относят регуля-торные белки (Е1, Е2, Е4) и онкобелки (Е5, Е6, Е7).
Важную роль на этапе инфицирования играют белки Е1 и Е2. Белки отвечают за процесс транскрипции, инициируют репликацию вируса и в конечном итоге - encapsidation (заключение в капсид) вирусного генома. Генетически модифицированные вирусы с неактивными генами белков Е1 и Е2 не могут эффективно поддерживать инфицирование клеток базальных слоев эпителия. При делении зараженных клеток базального слоя эпителия геном вируса передается в дочернюю клетку.
Белок Е2 регулирует активность промоторов ранних белков и экспрессию вирусных онкогенов (Е6 и Е7).
Белок E4 взаимодействует с белками цитоскелета, способствует вирусной сборке. Активен в продуктивную стадию инфекции.
Белок E5 обладает способностью влиять на рецепторы факторов роста.
Онкобелки E6 и Е7 активируют опухолевый супрессор (р53) и непосредственно участвуют в злокачественной трансформации кератиноцитов.
После заражения ВПЧ усиливает пролиферацию клеток, вызывая разрастание эпителия и появление новообразований (продуктивная стадия). Время, проходящее от момента первичного инфицирования до стадии клинических проявлений, может варьировать и зависит от вирусной нагрузки - титра инфекционных частиц. Низкий титр, как правило, приводит к формированию латентной инфекции (носительство).
Усиление пролиферации инфицированных ВПЧ парабазальных клеток цервикального эпителия сопровождается экспрессией вирусных онкогенов - белков Е6 и Е7. Активность генов, кодирующих эти белки, нарушает нормальное созревание эпителио-
цитов: инфицированные клетки не вступают на путь терминальной дифференцировки, а остаются в S-фазе клеточного цикла, сохраняя способность к синтезу ДНК и делению.
Активность белков Е6 и Е7 способствует увеличению исходно небольшого числа инфицированных клеток, которые впоследствии начинают продуцировать новые вирусные частицы.
В настоящее время детально изучены механизмы, с помощью которых вирус папилломы нарушает выход эпителиальных клеток из клеточного цикла. Для ВПЧ характерен бедный ферментный набор в сравнении с вирусами герпеса или вирусом иммунодефицита человека. Вирус не располагает собственными полимеразами, киназами или протеазами, которые могли бы служить мишенями для противовирусных препаратов, используемых при другой вирусной инфекции.
Онкогенный потенциал ВПЧ существенно варьирует.
По онкогенной опасности для человека условно выделяют 3 группы типов папилломавирусов:
• неонкогенные папилломавирусы - никогда не вызывают малигнизацию вызванного ими процесса;
• онкогенные папилломавирусы низкого риска - при определенных условиях (достаточно редко) могут вызвать малигнизацию вызванного ими процесса;
• онкогенные папилломавирусы высокого риска - под влиянием различных факторов вызывают малигнизацию вызванного ими процесса и являются доказанным этиологическим фактором РШМ.
Клиническая картина: раздражение, зуд, выделения, боль, кровоточивость, а также болезненность во время гигиенических процедур. Самые характерные симптомы — кровоточивость и зуд.
В первую очередь следует выяснить сексуальные привычки больного (гомосексуальные или гетеросексуальные половые сношения через задний проход, анилингус). Больным из группы риска рекомендуют пройти обследование на ВИЧ-инфекцию. При остроконечных кондиломах обычно лечат и всех сексуальных партнеров больного.
При осмотре обнаруживают многочисленные сгруппированные бородавчатые разрастания, напоминающие цветную капусту. Размеры и количество кондилом могут быть самыми разными; иногда их бывает так много, что они скрывают задний проход. Обязательно осматривают промежность, заднепроходный канал, прямую кишку, мошонку, половой член, наружное отверстие мочеиспускательного канала, вульву, влагалище, шейку матки, внутреннюю поверхность бедер. Для исключения поражения заднепроходного канала и прямой кишки всем больным проводят аноскопию и ректоскопию.
а. Медикаментозное. Кондиломы обрабатывают 24% раствором подофиллина в бензоине. Через 6—8 ч препарат смывают водой. Повторяют еженедельно. Во время беременности подофиллин противопоказан из-за возможного тератогенного эффекта. Дихлорацетат — препарат, которым можно обрабатывать и наружные кондиломы, и те, которые локализуются в заднепроходном канале.
б. Электрокоагуляция наиболее эффективна при небольших поражениях; ее проводят под местной или спинномозговой анестезией. Соблюдают осторожность: ожоги III степени могут привести к стенозу заднего прохода.
в. Криотерапия. Используют жидкий азот, сухой лед или жидкий воздух. Анестезия обычно не требуется. Соблюдают осторожность.
г. Хирургическое лечение — лучший способ при обширном поражении перианальной области. Операцию выполняют под общей или спинномозговой анестезией. Используют маленький хирургический пинцет и ножницы.
д. Лазерная терапия. Удаление кондилом с помощью углекислотного лазера показано при обширном поражении, рецидивах и во время беременности.
е. Иммунизация. Используют как дополнительное средство при обширном поражении, рецидивирующем или не поддающемся лечению заболевании. Для приготовления аутологичной вакцины нужно около 5 г ткани. Вакцину вводят п/к в дельтовидную область, по 0,5 мл еженедельно в течение 6 нед.
ж. Интерферон альфа. Применяют при остроконечных кондиломах, не поддающихся лечению другими способами. Препарат вводят в/м или непосредственно в кондиломы. Можно одновременно использовать оба способа. Повторные осмотры проводят каждые 4—6 нед в течение 3 мес.
Заболевания шейки матки и генитальные инфекции [Электронный ресурс] / Прилепская В.Н., Абакарова П.Р., Байрамова Г.Р., Бурменская О.В., Довлетханова Э.Р., Донников А.Е., Здоровенко Т.Б., Коган Е.А., Козаченко А.В., Короткова Н.А., Костава М.Н., Ледина А.В., Межевитинова Е.А., Мгерян А.Н., Мзарелуа Г.М., Назаренко Е.Г., Назарова Н.М., Погосян П.М., Сычева Е.Г., Трофимов Д.Ю., Хлебкова Ю.С., Фофанова И.Ю., Чернова В.Ф., Шиляев А.Ю. - М. : ГЭОТАР-Медиа, 2016.
Папиллома - это доброкачественное новообразование из многослойного плоского или переходного эпителия. В МКБ-10 заболеванию соответствует код B 97.7. Макроскопически (визуально) определяется как разрастание сосочкового вида (цветная капуста/ петушиный гребень). На наружных половых органах обычно имеют вид широкого образования на тонкой ножке, чаще всего цвета окружающих тканей. Большое внимание к данной проблеме приковано потому, что образования могут малигнизироваться (озлокачествляться), плюс - воспринимаются как косметический дефект.
Почему возникают папилломы?
Этиологический фактор заболевания - вирус папилломы человека (ВПЧ), в отличие от кондилом, вызываемых другими причинными факторами. Локализация процесса на гениталиях обусловлена половым путем передачи, реже встречается инфицирование в быту. Бородавки могут быть обнаружены на половых губах, клиторе, уздечке, во влагалище, матке и т.д. Микротравматизация кожи и слизистых при половом акте способствует легкому проникновению ВПЧ в кровь, оттуда он разносится по организму и, чаще всего, долгое время себя не проявляет, персистируя в организме. При возникновении провоцирующих факторов (стресс, гормональный дисбаланс, курение, интоксикация алкоголем), ведущих к снижению иммунитета, развивается клиническая картина вирусной инфекции - кожные образования.
Почему следует лечить данное заболевание?
Женщина, имеющая инфекцию в активной фазе, является источником заражения для своих близких. Основная же опасность для самой инфицированной в том, что если оставить болезнь без лечения, разрастания могут трансформироваться в злокачественную опухоль половых органов. Выделяют папилломы высокого, среднего, низкого риска малигнизации, что зависит от локализации образования и штамма ВПЧ. Кроме этого, высока вероятность повреждения образований и развития кровотечений, а также инфицирования раны. Еще одним осложнением процесса является распространение вируса на окружающие ткани с развитием крупных очагов инфекции.
Как лечить папилломы на половых губах?
Терапия подразумевает, как и при любом системном заболевании, медикаментозное лечение, им не стоит пренебрегать. Используют иммуностимуляторы (Циклоферон), противовирусные препараты (Ацикловир) перорально, местно назначают вирулицидные мази (Панавир, Зовиракс и т.д.).
В настоящее время гинекологи применяют 5 основных способов хирургического удаления папиллом:
- папилломэктомия - операция иссечения новообразования скальпелем. Необходима местная анестезия. После процедуры может остаться дефект кожи;
- криодеструкция - "вымораживание" жидким азотом. После воздействия образование отторгается из-за нарушения питания. Часто требуется длительный период восстановления. Также может приводить к косметическому дефекту;
- лазерное удаление - разрушение высокотемпературным световым пучком. Высокоэффективный метод, однако требует больших финансовых затрат;
- электрокоагуляция - воздействие электрическим током. Используется редко;
- радиоволновое иссечение с использованием аппарата "Сургитрон". Метод позволяет добиться хороших результатов, однако не всегда доступен в обычных клиниках.
Как лечиться от папиллом во время беременности?
При беременности в женском организме происходят выраженные гормональные сдвиги, изменяется работа всех систем, и, главное, иммунной. Это объясняет появление папиллом у женщин в этот период. Однако, при контроле со стороны врача, большой опасности в них нет. Если они маленькие и не доставляют дискомфорта - можно просто наблюдать их в динамике. При больших размерах образования - его можно иссечь хирургически или заморозить. Воздействие лазера, электрического тока, и, тем более, радиоволн, нежелательно из-за опасности для плода. Присоединение зуда следует рассматривать как плохой прогностический признак, поскольку это может быть симптомом озлокачествления опухоли. Такую папиллому следует удалить.
Читайте также:

