Дифференциальная диагностика острого периодонтита периостита и остеомиелита
Обновлено: 23.04.2024
Остеомиелит челюсти представляет собой инфекционный гнойно-некротический процесс, развивающийся за пределы пародонта в кости челюсти и окружающих ее тканях. Остеомиелит челюсти может быть одонтогенным (стоматогенным), травматическим, гематогенным и специфическим.
Чаще всего встречается одонтогенный остеомиелит, когда инфекция проникает через ткани пародонта и твердые и мягкие ткани зубов.
Одонтогенный остеомиелит может быть ограниченным (в пределах одной группы зубов, в пределах альвеолярного отростка), диффузным (в пределах всей челюсти или ее половины), очаговым (поражение альвеолярного отростка в пределах 2-3 зубов и части челюсти).
По степени тяжести различают легкий, средний и тяжелый остеомиелит.
Симптомами острого одонтогенного остеомиелита являются:
Как правило остеомиелиту предшествует острый верхушечный периодонтит или обострение хронического периодонтита. Развитию остеомиелита челюсти способствует также переохлаждение и наличие острых инфекционных заболеваний.
На ранних стадиях важно отделить острый остеомиелит челюсти от сходного с ним периостита (во избежание осложнений и выбора правильного метода лечения). Ниже приведены признаки, позволяющие различить остеомиелит челюсти от острого периостита.
Отличительные признаки остеомиелита и периостита
| Остеомиелит | Периостит |
| Инфильтрат может охватывать половину челюсти | Инфильтрат локализован в области одного “причинного” зуба |
| Парестезии по ходу нерва | Парестезий нет |
| Боль при перкуссии соседних интактных зубов | Боль при перкуссии соседних зубов может быть, но не выражена |
| На 1-2 сутки после вскрытия гнойника и удаления зуба гноеотделение усиливается, состояние пациента не улучшается | На 2-е сутки после удаления “причинного” зуба признаки воспаления быстро стихают, уменьшается или прекращается выделение гноя |
| Температура повышена даже после вскрытия гнойника | Температура быстро нормализуется после хирургического лечения |
Лечение при остром одонтогенном остеомиелите челюсти должно быть направлено на ликвидацию гнойно-воспалительного очага в кости и мягких тканях. Этапы лечения включают в себя:
- обязательное удаление “причинного” зуба;
- вскрытие инфильтратов мягких тканей околочелюстной области( при этом разрезы могут быть как внутри-, так и внеротовые; они должны быть широкими для хорошего оттока гнойного экссудата);
- введение в рану резинового дренажа;
- назначение антибактериальной терапии антибиотиками (длительно) с контролем микрофлоры каждые 5-7 дней;
- сочетание антибиотиков с сульфаниламидными препаратами , препаратами нитрофуранового ряда, антигистаминными препаратами;
- рекомендуется обильное питье, витамины и молочно-растительная пища;
- назначение физиотерапевтических процедур (УВЧ, СВЧ, УФ-облучения).
Хроническая стадия остеомиелита челюстей. В этом случае проводят антибактериальное, противовоспалительное лечение и секвестрэктомию. При затяжном лечении остеомиелита может наступить обострение с формированием секвестров. Секвестр – это участок омертвевшей костной ткани, возникший при остеомиелите в месте развития инфекции в кости. Он окружен склерозированной костью с фиброзной тканью, которые на рентгенограмме выглядят как более плотные участки кости. Образование такого участка может вызвать раздражение окружающих тканей и образование гноя, который начинает выделяться через свищ.
Секвестры верхней челюсти удаляют через 3-4 недели после начала заболевания, нижней – через 5-8 недель. Проводят секвестрэктомию со стороны полости рта под надежной анестезией. После операции секвестрэктомии полость заполняют гемостатической губкой с сухим антибиотиком. Рану зашивают, оставляя выпускное отверстие. Если хирург уверен в полном удалении некротизированной ткани, в полость вводят костные трансплантанты. В противном случае полость рыхло заполняют тампоном с йодоформной эмульсией, который меняют по мере заполнения полости соединительной тканью каждые 4-5 дней. На рану накладывают вторичные швы. Зубы, у которых погибла пульпа, по-возможности, лечат, либо удаляют при невозможности их сохранить. После хирургического лечения назначают физиотерапию (электрофорез, поле УВЧ, микроволны).
186. При остром периостите в отличие от острого периодонтита имеется:
A.Повышение температуры тела
Б. Припухлость мягких тканей лица
Г. Болезненное накусывание на несколько зубов
Д. Реакция регионарных лимфатических узлов
187.Острый периостит и острый остеомиелит имеют общие симптомы:
A.Болезненная перкуссия ряда зубов
Б. Подвижность ряда зубов
B.Гнойное расплавление надкостницы
Г.Пульпа причинного зуба некротизирована
Д. Все ответы неверны
188. В анамнезе острого периостита имеются симптомы острого периодонтита или обострения хронического периодонтита.
189.При остром остеомиелите в полости рта имеются все симптомы периостита.
Острая стадия остеомиелита челюсти клинически отличается от острого периостита, следующими симптомами:
A. Подвижностью и реакцией на перкуссию ряда зубок
Б. Воспалительной реакцией надкостницы с вестибулярной и оральной поверхности челюсти
B.Повышением температуры тела
Г. Регионарным лимфаденитом
191.Определите верность утверждения.
Острая стадия остеомиелита всегда переходит в хроническую стадию.
A.Верно Б. Неверно
192. Фокус воспаления локализуется:
А. При периодонтите - в периодонте зуба
Б. При остром периостите - в мягких тканях лица
B.При остеомиелите — в костной ткани челюсти А. Б. В. а - верно, б - неверно
193. Деструкция костной ткани, выявляемая рентгенологически происходит при
A. Остром периодонтите
А. Б. В. а-верно, б-неверно
194. При каком заболевании имеется подвижность причинного и соседних с ним зубов?
A.Периодонтите Б. Периостите
Г. При всех заболеваниях
195.Инфильтрат в надкостнице с вестибулярной или оральной поверхности альвеолярного отростка возникает при
A.Остеомиелите Б. Периостите
Г. При всех заболеваниях
Д. Все ответы неверные
196.Гиперемия, отек слизистой оболочки, инфильтрация надкостницы с вестибулярной и оральной поверхности альвеолярного отростка на протяжении нескольких зубов возникает при
A Периодонтите Б. Периостите
Г При всех заболеваниях
Д. Все ответы неверные
197 При каком заболевании возникает симптом Венсана?
A.При остром периодонтите нижнего моляра
Б. При остром периостите в области нижних моляров
В При остром остеомиелите в области нижних моляров
Г.Во всех случаях
Д. Все ответы неверные
198.Укажите правильные ответы.
Отек околочелюстных тканей характерен для
А. Острого периодонтита
Б. Острого периостита челюсти
B.Острого остеомиелита челюсти
Г. Все ответы верные
199.При какой локализации процесса у больного с острым периоститом челюсти возникает ограничение открывания рта?
A.В области моляров нижней челюсти с вестибулярной или оральной стороны
Б. В области прсмоляров нижней челюсти с вестибулярной стороны
B.В области моляров верхней челюсти с вестибулярной стороны Г.В области прсмоляров верхней челюсти с вестибулярной стороны Д. В области прсмоляров нижней челюсти с оральной стороны
Остеомиелит челюстей представляет собой инфекционный гнойно-некротический процесс, развивающийся в кости и окружающих ее тканях, причем остеомиелитом можно считать не всякое гнойное воспаление кости, а только такой процесс, при котором выражен некротический компонент [1, 2] .
I. ВВОДНАЯ ЧАСТЬ
Название протокола – "Острый одонтогенный остеомиелит челюсти"
Код протокола:
Код(ы) МКБ-10
К10.2 Воспалительные заболевания челюстей
K10.3 Альвеолит челюстей
М 86.8 Другой остеомиелит
Сокращения:
АЛТ – аланинаминотрансфераза
АСТ – аспартатаминотрансфераза
ВИЧ – Вирус иммунодефицита человека
ОАК – общий анализ крови
ОАМ – общий анализ мочи
СОЭ – скорость оседания эритроцитов
ЭКГ – электрокардиограмма
Er – эритроциты
Hb – гемоглобин
Hbs Ag – антигены к вирусу гепатита В
L – лейкоциты
Классификация
Клиническая классификация
Различают три стадии течения:
- острую;
- подострую;
- хроническую (секвестрирующая и рарефицирующая формы).
В зависимости от протяженности процесса остеомиелит может быть:
- ограниченным;
- очаговым;
- разлитым (диффузным) [1, 2].
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий:
1. Сбор жалоб, анамнеза.
2. Клинический осмотр.
3. Рентгенография дентальная. Ортопантомограмма.
Перечень дополнительных диагностических мероприятий:
1. Общий анализ крови (Er, Hb, L, лейкоформула, СОЭ, тромбоциты).
2. Определение времени свертываемости крови.
3. Определение группы крови и резус фактора.
4. Общий анализ мочи.
5. Исследование кала на яйца глист.
6. Флюорография.
7. Исследование крови на RW.
8. Исследование крови на ВИЧ.
9. Исследование крови на Hbs Ag.
10. ЭКГ.
11. Определение общего белка и белковых фракций.
12. Определение остаточного азота.
13. Определение АЛТ.
14. Определение АСТ.
15. Определение билирубина.
16. Определение глюкозы.
Диагностические критерии
Жалобы и анамнез
На боль в области причинного зуба и других, рядом расположенных зубов. Боль усиливается, становится рвущей, иррадирующей по разветвлениям тройничного нерва в глазницу, височную область, ухо. Одной из характерных жалоб при остеомиелите нижней челюсти является нарушение поверхностной чувствительности красной каймы нижней губы, слизистой оболочки преддверия рта, кожи подбородка соответствующей стороны (онемение, чувство ползания мурашек). В случае развития гнойно-воспалительного процесса в мягких тканях боль как бы перемещается за пределы челюсти, появляются жалобы, характерные для околочелюстной флегмоны (припухание, сведение челюстей, боль при глотании, жевании). Почти всегда наблюдаются головная боль, общая слабость, повышение температуры тела, нарушение аппетита и сна.
Физикальное обследование:
- реактивный отек околочелюстных мягких тканей;
- подвижность причинного, возможно и соседних зубов;
- инфильтрация альвеолярного отростка в области причинного и соседних зубов с оральной и вестибулярной поверхности (муфтообразная инфильтация);
- гноетечение из пародонтального кармана;
- при диффузном остеомиелите челюстей инфекция из кости и прилегающей к ней надкостницы распространяется в прилежащие мягкие ткани, возникают гнойные воспалительные процессы - абсцессы и флегмоны;
- возможно нарушение поверхностной чувствительности красной каймы нижней губы и кожи подбородка (симптом Венсана);
- характерны симптомы гнойно-резорбтивной лихорадки. Общая реакция организма проявляется лихорадкой, учащением пульса и дыхания, ознобом, особенно по вечерам. Большинство авторов отмечают, что при острой стадии остеомиелита повышается температура тела до 39-40 о С.
Лабораторные исследования:
- ОАК: нейтрофильный лейкоцитоз (12-15х109/л) с появлением молодых форм нейтрофильных лейкоцитов (палочкоядерные, юные, мнелоциты), эозино- и лимфопенией;
- биохимический анализ крови: появляется в значительном количестве С-реактивный белок, соотношение альбумина и глобулинов изменяется в сторону преобладания последних. Альбуминовая фракция уменьшается до 63,6±0,8% (у доноров 66,5±1,3%), а глобулиновая фракция увеличивается до 30,6±0,7% (у доноров 28,5±1,1%) от общего количества белков;
- ОАМ: У 58% больных отмечены различные изменения: альбуминурия (от 0,03 до 3%), гематурия и цилиндрурия.
Диагностическим и прогностическим показателем является соотношение P/Ca ротовой жидкости, которое значительно ниже при остром одонтогенном и травматическом остеомиелите челюсти, остеофлегмоне, в том числе осложненных флегмоной, по сравнению с периоститом челюсти, абсцессом, аденофлегмоной, переломом нижней челюсти с нагноением костной раны, и при её осложнении флегмоной.
Инструментальные исследования
Рентгенография дентальная. Ортопантомограмма: в начале острого остеомиелита челюсти на рентгенограммах пораженных участков кости изменений не обнаруживается. Однако наблюдаются патологические изменения в периодонте отдельных зубов или их корней, характерные для хронического периодонтита, что патогенетически позволяет установить диагноз одонтогенного остеомиелита.
Дифференциальный диагноз
| Заболевание | Острый (или обострившийся хронический) периодонтит | Острый гнойный периостит | Воспалительный процесс мягких тканей лица (абсцесс, флегмона) | Нагноившиеся кисты челюстно- лицевой области (одонтогенные, дермоидные, эпидермоидные) |
| Особенности течения | Очаг воспаления при периодонтите ограничен главным образом лункой одного зуба. Общее состояние больного существенно не ухудшается. | Очаг воспаления при периостите локализован на поверхности альвеолярного отростка. Менее отчетливо выражена общая реакция организма, включая и изменения со стороны крови. | Для изолированных Флегмон не характерна выраженная воспалительная реакция периоста | По мере роста вызывают деформацию мягких тканей и челюстей. Нагноение с характерными признаками острого гнойного процесса возникает вторично. |
Лечение
Цели лечения:
- купирование воспалительного процесса в челюсти;
- обратное развитие гнойно-некротического процесса.
Тактика лечения
Немедикаментозное лечение:
- режим общий;
- диета стол №15.
Медикаментозное лечение:
1. Обезболивающая и противовоспалительная терапия:
- Диклофенак натрия 100 мг амп х 1раз в день, в/м, 5-6 дней;
- Кетотифен 1 таб х 1раз в день, 3-4 дня;
- Димедрол 1% 1 мл х 1раз в день, в/м, 3-4 дня.
2. Антибактериальная терапия:
- Линкомицина гидрохлорид 30 % 2 мл 2 раза в день, в/м, №5-7;
- Цефалоспорины 1 г 2 раза в день, в/м, №5-7 (Цефтриаксон, Цефазолин, Цефоперазон, Цефамандол);
- Метронидазол фл 100 мл х 1раз в день, в/в, 3-4 дня;
- Нистатин 500 000 ЕД таб х 1раз в день, 5-6 дней или Флуконазол капс. 50 мг х однократно.
3. Интраоперационно:
- Реопорлюгликин фл. 400 мл;
- Физ р-р 400 фл. мл;
- Аскорбиновая кислота (С), амп;
- Бриллиантовый зеленый раствор спиртовой 1%, 2% во флаконе 10, 20 мл;
- Перекись водорода раствор 3% во фл 25 мл, 40 мл;
- Нитрофурал 1:5000 фл;
- Этанол раствор 70% (денатурированный);
- Хлоргексидин раствор 0,05% 100мл;
- Повидон-йод раствор 10% во флаконе 120мл;
- Мирамистин раствор 0,01%.
Другие виды лечения
Физиотерапия: после стихания острых явлений УВЧ, лампа соллюкс.
Хирургическое вмешательство
Эндодонтическое лечение, а при невозможности сохранения – удаление причинного зуба. Периостотомия на уровне причинного и соседних зубов.
Остеоперфорация тела челюсти [1]. При течении, осложненном абсцессами и флегмонами околочелюстных тканей – дренирование гнойника.
Операция: 76.99 Прочие манипуляции на костях и черепах.
Другие типы:
27.00 Дренаж области лица и дна полости рта
77.69 Локальное иссечение пораженного участка или ткани прочих костей
14.116 Операция кортикотомии
14.113 Разрез, вскрытие абсцесса
Профилактические мероприятия:
- профилактика осложнений: своевременное и полное лечение остеомиелита в острой стадии;
- первичная профилактика: санация полости рта, диспансерное наблюдение у стоматолога – осмотр каждые 6 месяцев.
Дальнейшее ведение: после выписки из стационара больные нетрудоспособны и их наблюдают в кабинете реабилитации до полного выздоровления.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
- отсутствие признаков воспаления альвеолярного отростка;
- гранулирование и последующая эпителизация раны;
- нормализация температуры тела, результатов ОАК.
Что такое периодонтит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлов В. И., стоматолога со стажем в 17 лет.
Над статьей доктора Козлов В. И. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Периодонтит — это заболевание, вызванное бактериями, травмой или лекарственными препаратами, в результате которого происходит воспаление комплекса соединительной ткани (периодонта), расположенной между цементом зуба и зубной альвеолой. [9] [20]
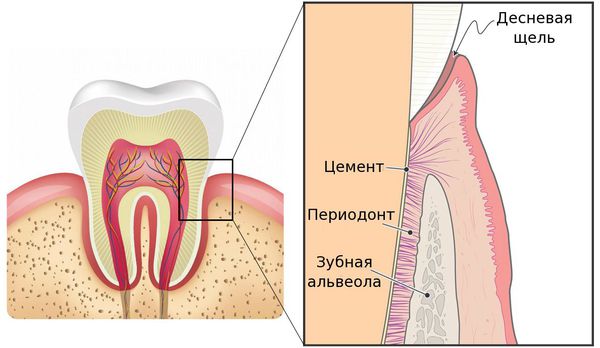
В общей структуре стоматологических заболеваний периодонтит встречается во всех возрастных группах пациентов и составляет 25–30% от общего числа обращений в стоматологические учреждения. [3]
В зависимости от причин возникновения выделяют три типа периодонтита:
- Травматический периодонтит — может развиться как при однократном сильном механическом воздействии (ушиб, удар, попадание косточки), так и при неоднократных небольших механических повреждениях (например, при постоянном откусывании нитей швеёй).
- Медикаментозный периодонтит — возникает в результате выхода сильнодействующих препаратов из корневого канала в ткани периодонта (например, когда в зубе было оставлено лекарство, а следующий приём состоялся позже, чем это было показано по инструкции безопасного периода нахождения препарата в канале). [11]
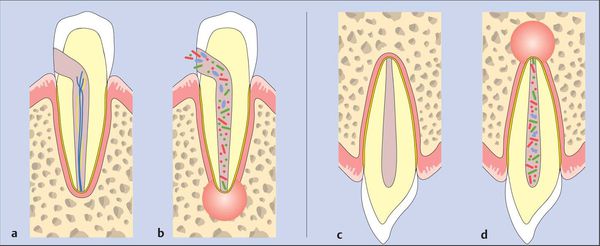
Пути инфицирования тканей периодонта:
- внутризубной — выход токсинов и бактерий через систему корневого канала после инфицирования пульпы и её некротизации в ткани периодонта;
- внезубной — переход воспаления из окружающих тканей (остеомиелит, остит, гайморит, пародонтит и т. д.).
Крайне редко возможно инфицирование тканей периодонта гематогенным (через кровь) и лимфогенными путями.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы периодонтита
Проявления заболевания напрямую зависят от его формы.
Хронические формы периодонтита в большинстве случаев протекают бессимптомно и выявляются во время рентгенологического исследования либо при обострении.
Признаки острого периодонтита и обострения его хронической формы:
- боль в зубе (причём чаще всего можно точно указать, какой именно зуб болит) — в начале заболевания боль слабо выраженная, ноющая, но позднее она становится более интенсивной, рвущей и пульсирующей;
- боль при жевании и прикосновении к зубу;
- чувство "выросшего зуба" — ощущение, что зуб стал длиннее других и первым смыкается с зубами-антагонистами;
- наличие большой кариозной полости в больном зубе или его предшествующее лечение по поводу глубокого кариеса или пульпита;
- иногда возникает отёк мягких тканей в области поражённого зуба — связано с выходом воспалительного экссудата (жидкости) из очага, находящегося в периодонте, в поднадкостничное пространство или мягкие ткани;
- открытие свищевого хода, чаще всего располагающегося на десне в проекции корня поражённого зуба (может возникнуть при обострении хронического периодонтита);
- отсутствие реакции больного зуба на холодное, горячее, сладкое или кислое;
- возможная подвижность зуба, связанная с инфильтрацией периодонта.
Патогенез периодонтита
Острый верхушечный периодонтит
После повреждения периодонта по одной из указанных выше причин возникает кратковременный интенсивный тканевый ответ. Этот процесс сопровождается клиническими симптомами острого периодонтита. [7]
Ответ ткани, как правило, ограничен периодонтальной связкой. Он приводит к типичным нервно-сосудистым реакциям воспаления, которые проявляются гиперемией (переполнением кровью), застоем сосудов, отёком периодонтальной связки и экстравазацией (вытеканием в ткани) нейтрофилов. Поскольку целостность кости, цемента и дентина ещё не нарушена, периапикальные изменения на этом этапе не обнаруживаются при рентгенологическом исследовании.
Если воспаление было вызвано неинфекционными раздражителями, то поражение может исчезнуть, а структура апикального периодонта восстанавливается. [13] [14]
Когда происходит инфицирование, нейтрофилы не только борются с микроорганизмами, но также выделяют лейкотриены и простагландины. Первые привлекают больше нейтрофилов и макрофагов в область поражения, а вторые активируют остеокласты — клетки, участвующие в разрушении костной ткани. Так, через несколько дней кость, окружающая периодонт, может резорбироваться (раствориться), тогда в области верхушки корня рентгенологически обнаруживается расширение периодонтальной щели. [15]
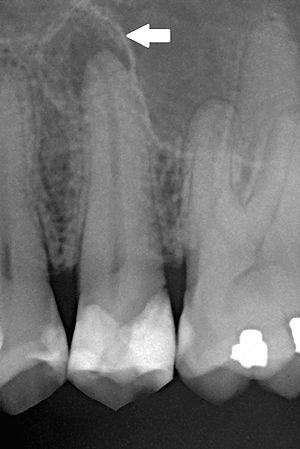
Нейтрофилы погибают в месте воспаления и высвобождают из своих гранул ферменты, которые вызывают разрушение внеклеточных матриксов и клеток. Такое "расщепление" тканей предотвращает распространение инфекции в другие части тела и обеспечивает пространство для проникновения защитных клеток.
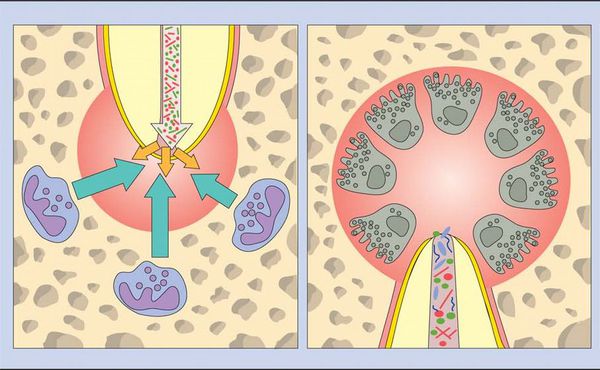
Во время острой фазы макрофаги также появляются в периодонте. Они продуцируют провоспалительные и хемотаксические (аллергические) цитокины. Эти молекулы усиливают местный сосудистый ответ, разрушение кости и деградацию внеклеточных матриц, а также могут заставить гепатоциты повысить выработку белков острой фазы.
Острый первичный периодонтит имеет несколько возможных исходов:
- самопроизвольное заживление;
- дальнейшее усиление и распространение в кости (альвеолярный абсцесс);
- выход наружу (образование свищей или синусового тракта);
- хронизация процесса. [19]
Хронический периодонтит
Длительное присутствие микробных раздражителей приводит к сдвигу в сторону макрофагов, лимфоцитов (Т-клеток) и плазматических клеток, которые инкапсулировуются в коллагеновой соединительной ткани.
Провоспалительные цитокины (клетки иммунной системы) являются мощными стимуляторами лимфоцитов. Активированные Т-клетки продуцируют множество цитокинов, которые снижают выработку провоспалительных цитокинов, что приводит к подавлению процесса разрушения кости. Напротив, полученные из Т-клеток цитокины могут одновременно усиливать выработку факторов роста соединительной ткани, что оказывает стимулирующее и пролиферативное воздействие на фибробласты и микроциркуляторное русло.
Возможность подавления деструктивного процесса объясняет отсутствие или замедленную резорбцию кости и восстановление коллагеновой соединительной ткани во время хронической фазы заболевания. Следовательно, хронические поражения могут оставаться бессимптомными в течение длительного времени без существенных изменений на рентгенограмме. [21]
В результате во время этих острых эпизодов микроорганизмы могут быть обнаружены в костной ткани, окружающей периодонт, с быстрым увеличением рентгенологических проявлений. Эта рентгенографическая картина обусловлена разрушением апикальной кости, которое происходит быстро во время острых фаз и относительно неактивно на протяжении хронического периода. Следовательно, прогрессирование заболевания не является непрерывным, а происходит прерывистыми скачками после периодов "стабильности".
Цитологические исследования показывают, что около 45% всех хронических периодонтитов эпителизированы. Когда эпителиальные клетки начинают разрастаться, они могут делать это во всех направлениях случайным образом, образуя неправильную эпителиальную массу, в которую попадают сосудистая и инфильтрированная соединительная ткань. При некоторых поражениях эпителий может врастать во вход корневого канала, образуя пломбоподобное уплотнение на апикальном отверстии.
Классификация и стадии развития периодонтита
Классификация периодонтитов главным образом отображает причину воспаления, и что именно происходит в тканях пародонта. Самой распространённой классификацией, используемой на практике, является классификация И.Г. Лукомского: [17]
- Острый верхушечный (апикальный) периодонтит:
- серозный;
- гнойный.
- Хронический верхушечный (апикальный) периодонтит:
- фиброзный;
- гранулирующий;
- гранулематозный.
- Обострение хронического периодонтита.
Также при постановке диагноза используется классификация по МКБ-10:
K04.4 Острый апикальный периодонтит пульпарного происхождения:
K04.5 Хронический апикальный периодонтит:
- апикальная или периапикальная гранулема;
- апикальный периодонтит БДУ.
K04.6 Периапикальный абсцесс с полостью:
- зубной (дентальный) абсцесс с полостью;
- дентоальвеолярный абсцесс с полостью.
K04.7 Периапикальный абсцесс без полости:
- зубной (дентальный) абсцесс БДУ;
- дентоальвеолярный абсцесс БДУ;
- периaпикальный абсцесс БДУ.
K04.8 Корневая киста:
- апикальная (периодонтальная) киста;
- периaпикaльная киста;
- остаточная корневая киста.
Осложнения периодонтита
Осложнения периодонтита зависят от причинного зуба, локализации воспалительного очага, формы и стадии заболевания. Условно можно разделить все осложнения на несколько групп. [8]
Осложнения, вызванные распространением инфекции из периодонтального очага:
- Одонтогенный периостит — распространение воспалительного процесса на надкостницу альвеолярного отростка и тела челюсти из периодонтального (одонтогенного) очага.
- Одонтогенный абсцесс — формирование ограниченного полостного гнойного очага, возникающего в результате гнойного расплавления подслизистой, подкожной, межмышечной, межфасциальной клетчатки, лимфоузлов, мышечной ткани или кости. Формирование абсцессов преимущественно происходит в околочелюстных мягких тканях.
- Одонтогенная флегмона — формирование разлитого гнойного воспаления клетчатки, расположенной под кожей, слизистой оболочкой, между мышцами и фасциями.
- Одонтогенный гайморит — формирование воспаления в гайморовой пазухе, вызванное распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный лимфаденит — формирование воспаления в регионарных лимфатических узлах, вызванного распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный остеомиелит — гнойное воспаление челюстной кости (одновременно всех её структурных компонентов) с развитием участков остеонекроза.
Осложнение, вызванное деструктивными изменениями в перерадикулярной кости:
- Вторичная адентия — потеря одного или нескольких зубов, причиной которой служит разрушение костной ткани, окружающей корень зуба, препятствующее дальнейшему функционированию такого зуба.
Осложнение, вызванное формированием свищевого хода:
- Кожные свищи — образование свищевого хода, открывающегося на поверхность кожи.
Диагностика периодонтита
Диагностика периодонтита проводится на основании жалоб пациента, анамнеза заболевания, оценки общесоматического статуса, осмотра головы и шеи, полости рта, зуба, его перкуссии, зондирования и термопробы, электроодонтодиагностики (ЭОМ) и рентгенологического исследования. [10]
ЭОМ — это метод стоматологического исследования, основанный на определении порогового возбуждения болевых и тактильных рецепторов пульпы зуба при прохождении через неё электрического тока.
Диагностические признаки острого периодонтита:
Диагностические признаки хронического периодонтита:
Диагностические признаки обострения хронического периодонтита
Чаще всего клиническая картина соответствует острому периодонтиту, за исключением того, что всегда рентгенологически выявляются изменения в тканях периодонта, характерные для той или иной формы периодонтита. [12]
Лечение периодонтита
Лечение периодонтита направлено на устранение причин, механизмов и проявлений заболевания. Методы лечения бывают терапевтическими, хирургическими и комбинированными.
Терапевтическое лечение
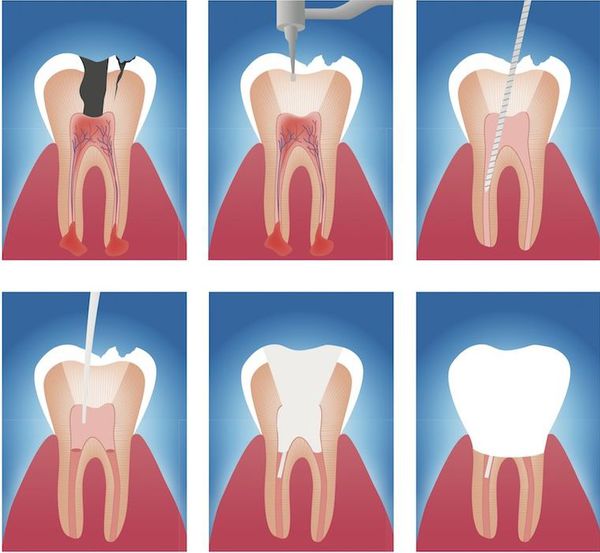
Данный метод лечения нацелен на устранение патогенной микрофлоры, находящейся в эндодонте — комплексе поражённых тканей, включающем пульпу и дентин, которые связаны между собой морфологически и функционально. Поэтому иначе такое лечение называют эндодонтическим. [16]
Этапы эндодонтического лечения:
- адекватное обезболивание;
- изоляция зуба или нескольких зубов, в которых будут проводится манипуляции, от полости рта;
- создание эндодонтического доступа (иссечение твёрдых тканей зуба или пломбировочного материала, закрывающих доступ в систему корневого канала;
- прохождение и определение длинны корневого канала (это длинна от устья до верхушки корня);
- создание корневого канала определённого диаметра и формы;
- введение в корневой канал лекарственных препаратов;
- пломбирование корневого канала;
- восстановление анатомии и функции зуба с помощью пломбировочного материала или ортопедической конструкции.
Хирургическое лечение
К оперативному лечению прибегают только в случаях неэффективности или невозможности терапевтического лечения.
К хирургическим методам лечения относятся:
- удаление части корня зуба (резекция) — позволяет сохранить зуб, даже если у верхушки корня присуствовала киста;
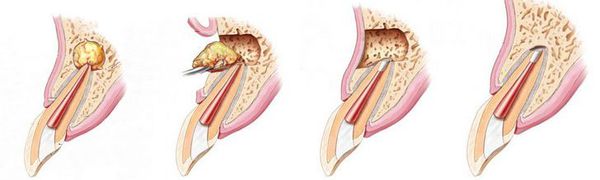
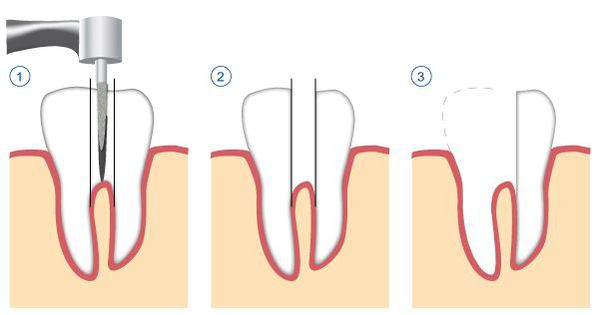
- удаление зуба целиком, с последующим замещением утраченного зуба.
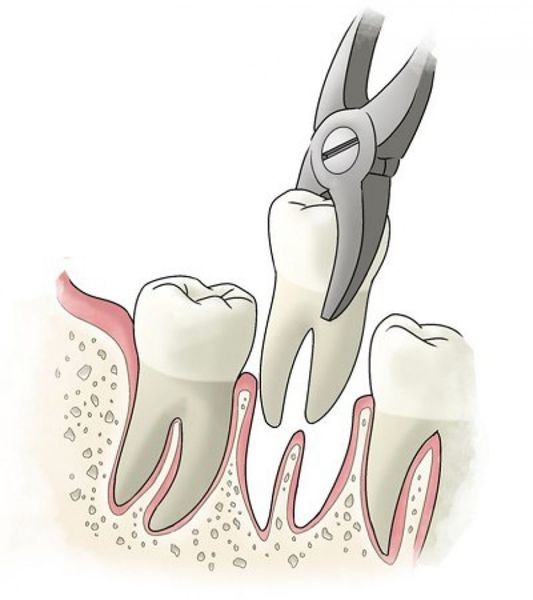
Прогноз. Профилактика
Течение и прогноз периодонтита, безусловно, зависят от своевременности обращения к стоматологу и качества проведенного им лечения. При эффективном лечении каналов происходит восстановление участка разрушенной кости, и зуб сохраняет свои функциональные свойства. При несвоевременном обращении пациента или безуспешном лечении высока вероятность потери зуба, а осложнения хронического периодонтита могут представлять серьёзную угрозу здоровью и жизни.
Для профилактики периодонтита необходимо тщательно ухаживать за полостью рта, регулярно проводить осмотры у врача-стоматолога и своевременно лечить одонтогенные очаги инфекции, такие как кариес и пульпит. [2] [5] [6]
Что такое остеомиелит челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дунаевской Н. В., стоматолога-ортопеда со стажем в 16 лет.
Над статьей доктора Дунаевской Н. В. работали литературный редактор Вера Васина , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
При острой форме остеомиелита в области повреждённого зуба возникает боль, которая усиливается при надавливании на челюсть. Наблюдается выраженный отёк, покраснение и припухлость, лицо становится несимметричным. Пациент жалуется на головные боли и общую слабость, температура тела повышается до 39 °C.
![Остеомилеит челюсти [19]](https://probolezny.ru/media/bolezny/osteomielit-chelyusti/osteomileit-chelyusti-19_s.jpg)
Распространённость
Острым и хроническим остеомиелитом болеют люди всех возрастов и обоих полов. Однако чаще заболевание встречается у мужчин, потому что они, как правило, несвоевременно обращаются за медицинской помощью [8] . Средний возраст пациентов составляет 39 лет [7] .
Выделяют следующие виды остеомиелита челюсти:
- Одонтогенные — развиваются из-за инфекции в зубе и составляют 74,2 % от всех случаев остеомиелита [18] .
- Травматические — возникают после травмы, например при переломе челюсти. Зачастую заболевание развивается, когда пациент обращается в больницу только на 7–10-й день после повреждения [5] .
- Гематогенные — инфекция попадает с током крови из какого-либо органа. Встречаются при хронических и острых инфекциях: скарлатине, дифтерии и хроническом тонзиллите.
Согласно статистике, 15 % больных остеомиелитом поступают в отделение в состоянии алкогольного опьянения и при опросе указывают на частый приём алкогольных напитков, 13 % сейчас или в прошлом употребляли наркотики, следовательно страдают иммунодефицитами.
У 45,7 % больных остеомиелитом, поступивших в стационар, выявлено обострение хронического процесса и нагноение мягких тканей, из которых 47,6 % случаев составляют флегмоны, а 52,4 % — абсцессы.
У 13 % пациентов с остеомиелитом челюсти выявляются гепатиты В и С, а у 2 % — ВИЧ-инфекция [5] .
Причины остеомиелита челюсти
- Позднее обращение к стоматологу — зуб долго болел, но дискомфорт подавлялся домашними методами лечения, например полосканиями с содой и солью.
- Хронические инфекционные и вирусные болезни: тонзиллит, синусит, гайморит и ангина.
- Инъекции или переливание крови, при которых инфекция может попасть в кровоток. В стоматологии часто применяют плазмолифтинг — в область слизистой оболочки дёсен инъекционно вводят обогащённую тромбоцитами плазму собственной крови пациента. При нарушении правил безопасности микробы могут попасть в кровоток.
- Травматизм, частые переломы и ранения.
- Туберкулёз и сифилис суставов.
- Аллергия.
- Иммунодефицит на фоне заболеваний или длительного приёма некоторых препаратов, например при химиотерапии.
- Стрессы, физическое и нервное истощение. При длительном стрессе нарушаются защитные функции организма и человек становится восприимчивым к инфекциям [17] .
- В очень редких случаях — нарушение функции височно-нижнечелюстного сустава.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остеомиелита челюсти
Симптомы зависят от типа остеомиелита, течения болезни и степени поражения тканей.
Симптомы острой формы остеомиелита подразделяются на два вида:
После острой стадии наступает подострая. На десне образуется гнойничок или свищ, через который гнойные выделения и воспалительная жидкость выходят наружу.
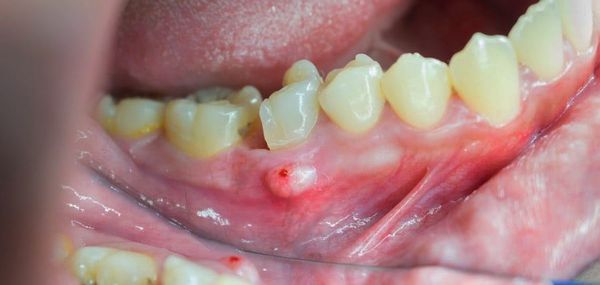
Затем боль утихает, но очаг инфекции остаётся, поэтому сохраняется высокая температура и нарастает слабость. Если в этот период не обратиться к врачу, то инфекция распространится по всему организму и человек может погибнуть.
Хроническая форма длится от нескольких месяцев до нескольких лет. Описанные выше симптомы то появляются, то стихают или даже полностью исчезают. При длительном течении болезни зубы становятся подвижными, челюсть утолщается и могут измениться контуры лица.
Как правило, при хроническом остеомиелите пациенты не обращают внимания на болезненные симптомы, а повышение температуры и слабость связывают с простудными заболеваниями [4] .
Патогенез остеомиелита челюсти
Выделяют три теории происхождения остеомиелита:
- Инфекционно-эмболическая теория. Основоположники этой теории считали, что костная ткань воспаляется из-за нарушения кровоснабжения. Инфекция оседает в кровеносных сосудах и закупоривает мелкие капилляры. В результате этого питательные вещества и кислород не поступают к кости, возникает гнойное воспаление и некроз. Данная теория признана некорректной после того, как было подробно исследовано строение кровеносной системы, костей и окружающих тканей [7] .
- Нервно-трофическая теория. Её приверженцы полагают, что остеомиелит развивается при обострениях болезней зубов, например при периодонтите. Также к болезни приводят нарушения в работе иммунной системы. При частых обострениях заболеваний зубов наступает сенсибилизация — иммунные клетки перестают распознавать инфекцию и развивается гнойно-некротический процесс.
- Гематогенная теория. Первоначально воспаление развивается в костном мозге и проявляется отёком и покраснением кожи. Из-за отёка увеличивается внутрикостное давление и, как следствие, сдавливаются сосуды в костном канале. Это приводит к закупорке сосудов и развитию гнойно-некротического процесса [13][14][15] .
Остальные причины — травмы, аллергия, стрессы, нарушение функции височно-нижнечелюстного сустава — провоцируют развитие остеомиелита без хронического воспаления в зубе. Такой остеомиелит можно отнести к неодонтогенному: травматическому и аллергическому. Но и в этом случае заболевание развивается на фоне нарушенного движения крови по сосудам, ухудшения её свёртываемости и гнойно-некротических процессов.
Классификация и стадии развития остеомиелита челюсти
Остеомиелит классифицируют в зависимости от распространённости, источника инфицирования и рентгенологических признаков.
Виды остеомиелита челюсти
Отдельно выделяют нетипичный остеомиелит челюсти, когда процесс протекает бессимптомно: температура тела не повышается, костная ткань разрушается незначительно, свищи не образуются. Такую форму называют первично-хроническим остеомиелитом [7] [8] .
Стадии остеомиелита челюстей
- Острая — длится 14 суток.
- Подострая — наступает на 15–20-е сутки.
- Хроническая — от 30 суток до нескольких лет.
- Обострение хронического остеомиелита [8] .
Осложнения остеомиелита челюсти
Среди осложнений остеомиелита можно выделить местные и общие. Местные возникают непосредственно в полости рта, а общие затрагивают весь организм. Общие осложнения приводят к тяжёлым последствиям, долго лечатся и иногда заканчиваются гибелью пациента.
Местные осложнения:
- разрушение кости;
- выпадение зубов из-за увеличения их подвижности;
- хроническое воспаление в полости рта;
- появление кист внутри челюсти, что характерно для острой фазы заболевания;
- контрактура височно-нижнечелюстного сустава — состояние, при котором сложно или невозможно открыть рот; ;
- флегмона — разлитое гнойное воспаление мягких тканей;
- лимфаденит — множественное увеличение лимфатических узлов [4][9] .
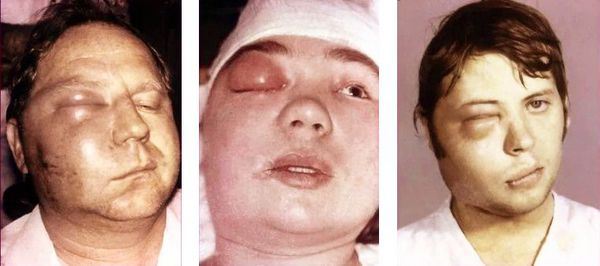
Общие осложнения:
Диагностика остеомиелита челюсти
Диагностика заболевания включает:
- сбор жалоб;
- визуальный осмотр;
- лабораторные исследования;
- инструментальные методы.
Сбор жалоб
- спрашивает о недавних травмах челюстно-лицевой области;
- выясняет, есть ли общие соматические заболевания, например сахарный диабет, болезни мочеполовой системы и желчнокаменная болезнь;
- уточняет, когда возникли симптомы, проявились ли они впервые или уже были раньше;
- узнаёт, как давно пациент посещал стоматолога.
Осмотр
Врач обращает внимание на бледность кожи и асимметричность лица, вызванную отёком мягких тканей. При ощупывании выявляется, что регионарные лимфатические узлы с поражённой стороны увеличены и болезненны. Пациент с трудом открывает рот, язык обложен налётом, изо рта исходит неприятный запах [7] .
При осмотре полости рта заметны покраснение и отёк слизистой оболочки в области больного зуба и близлежащих тканей. Зуб разрушен, подвижен при пальпации, боль усиливается при постукивании по нему. Подвижными и болезненными также могут быть несколько неповреждённых зубов в зоне поражения.
Лабораторные исследования
- Общий анализ крови. На активный воспалительный процесс указывают:
- повышение СОЭ до 40–70 мм/ч;
- лейкоцитоз, сдвиг лейкоцитарной формулы влево;
- положительная проба на С-реактивный белок;
- уменьшение альбуминов и повышение глобулинов;
- рост показателей активности щелочной и кислой фосфатазы.
- Биохимический анализ крови — позволяет исключить сахарный диабет и оценить функции почек и печени.
- Общий анализ мочи — при остеомиелите в ней появляется белок, клетки крови, гиалиновые и зернистые цилиндры.
Инструментальные методы диагностики
Компьютерная томография (КТ) — самый информативный метод диагностики остеомиелита челюсти. Это 3D-исследование, которое позволяет определить очаг инфекции и степень выраженности воспаления, его длительность и характер. С помощью КТ можно выявить не только крупные, но и мелкие образования, единичные и групповые, а также проанализировать, насколько далеко распространилась инфекция.

В некоторых случаях в свищевой ход вводят контрастное вещество. Такой метод исследования с контрастом называется фистулографией [9] [10] .
Рентгенография в первую неделю, как правило, не выявляет изменения в кости — в этот период воспалена только верхушка корня зуба. К концу второй недели кость разрушается и становится прозрачнее.
Дифференциальная диагностика
- между видами остеомиелита: одонтогенным, травматическим и гематогенным;
- острым периоститом;
- добро- и злокачественными новообразованиями;
- поражением полости рта специфическими инфекционными заболеваниями: туберкулёзом, сифилисом, актиномикозом.
Лечение остеомиелита челюсти
Лечение проводится только в стационаре под наблюдением врача и может быть медикаментозным и хирургическим [9] . По отдельности эти методы мало результативны и даже могут навредить пациенту. Схемы лечения зависят от стадии заболевания.
Лечение острого и подострого остеомиелита
При первом посещении срочно удаляют запущенный повреждённый зуб. Затем полость рта тщательно промывают антибиотиками. Это необходимо сделать, чтобы убрать из раны микробов и гной.
В следующие дни рану обрабатывают дезинфицирующими средствами и вводят инъекции противомикробных препаратов. С их помощью удаётся воздействовать непосредственно на очаг инфекции и не дать ей распространиться. В дополнение к основному лечению применяют питательные составы с витаминами С и группы В.
На подострой стадии болезни важно сдержать распространение инфекции и не дать воспалению перейти на окружающие ткани.
Для этого применяют:
- капельницы с антибиотиками;
- препараты, снижающие или подавляющие воспаление;
- резиновый дренаж для оттока экссудата.
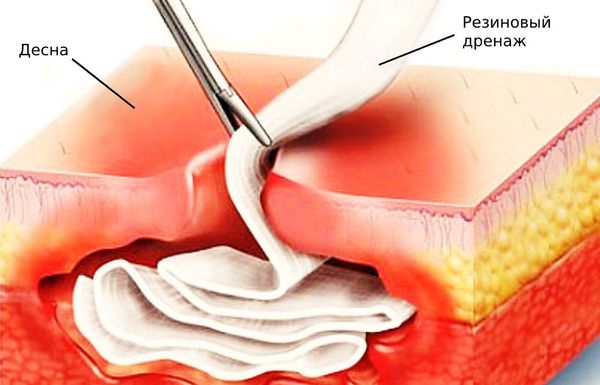
Также в кровоток вводят витаминные комплексы и препараты, очищающие организм от микробов и продуктов их жизнедеятельности. Конкретные лекарства и дозировки подбирает лечащий врач.
Дополнительной терапией после основного лечения могут стать методы физиотерапии: УВЧ-терапия или лечение непостоянными токами. Считается, что они ускоряют процессы заживления [7] [16] .
Лечение хронического остеомиелита
При появлении некротизированных полостей с распадом кости и окружающих её тканей потребуется операция. Для этого повреждённую область рассекают, поражённые участки убирают и накладывают шину. В дальнейшем с помощью рентгенологических методов врач контролирует, как восстанавливается костная ткань [11] .
Чтобы помочь организму бороться с инфекцией, дополнительно принимают антибиотики в таблетках. Чаще всего назначают Метронидазол и усиливают его эффект препаратами из группы цефалоспоринов 3–4-го поколения.
Если состояние пациента не улучшается, то добавляют фторхинолоны или Рифампицин. Основная задача антибиотиков — не дать бактериям размножаться [7] . Лекарства помогают уменьшить воспаление и удержать патологический процесс в пределах поражённого участка.
Также ротовую полость ежедневно обрабатывают бактерицидными средствами, применяют капельницы с витаминами и плазмозамещающими жидкостями, которые очищают организм от токсинов.
Дополнительно рекомендовано полоскать рот настоями ромашки, зверобоя, мяты и окопника. Фитосредства уменьшают воспаление, ускоряют выздоровление и практически не имеют побочных эффектов.
Прогноз. Профилактика
Если пациент при первых признаках остеомиелита обращается к врачу, то прогноз благоприятный. Если же болезнь запущена, то делать какие-либо выводы сложно: неизвестно, хватит ли у организма сил для борьбы с инфекцией. В тяжёлых случаях могут развиться опасные осложнения, от которых человек может погибнуть [9] .
Самым непредсказуемым является гематогенный остеомиелит. Развитие всех других форм, как правило, можно предотвратить. Для этого достаточно придерживаться простых правил:
Читайте также:

