Дифференциальная диагностика синдрома интоксикации
Обновлено: 12.05.2024
Клиника острых отравлений. Неотложная помощь при острых отравлениях.
Клиническая картина острых отравлений многих острых отравлений не имеет четких, определяющих (достоверных) симптомов и синдромов, что приводит к значительным диагностическим трудностям.
Наиболее частыми причинами отравлений в настоящее время по данным Республиканского центра г.Казани являются: этанол-содержащие жидкости, медикаменты.
Обычно не вызывает затруднений диагностика в токсикогенной фазе отравления прижигающими жидкостями (следы ожога, ожоговый шок), фосфорорганическими соединениями (узкие зрачки, гиперсаливация, бронхорея). Чаще приходится проводить дифференциальную диагностику синдромов нарушения психической активности, комы, гастроэнтероколита, сосудистой и дыхательной недостаточности, что позволяет подойти к определению группы препаратов по механизму действия.
Основными клиническими синдромами острых отравлений в соматогенную фазу интоксикации, требующими дифференциальной диагностики, являются острая почечная и печеночная недостаточность.
Хорошо налаженная лабораторная токсикологическая диагностика позволяет провести качественное и количественное определение (идентификацию) токсического вещества; исследование крови и мочи на наличие токсических препаратов.

Основными принципами лечения острых отравлений являются:
- мероприятия по выведению яда;
- специфическая (антидотная) терапия;
- мероприятия, направленные на поддержание функции жизненно важных органов и систем.
Мероприятия по выделению яда делятся на две большие группы: первая - прекращение воздействия и удаление токсических веществ из организма, удаление токсических веществ из кровеносного русла (промывание желудка, сифонные клизмы при пероральном поступлении токсического вещества; форсированный диурез);
вторая - методы внепочечного очищения - различные виды диализа (ранний гемодиализ - с целью выведения токсических веществ, гемосорбция, перитонеальный диализ).
Антидотная терапия эффективна только в ранней токсикоген-ной фазе острых отравлений. При тяжелых степенях поражения она приобретает силу лишь после реанимационных мероприятий.
Антидоты делятся на три группы:
- препараты, влияющие на физико-химическое состояние токсических веществ в организме (в желудочно-кишечном тракте и гуморальной среде): унитиол, кислота и щелочи, сорбенты (животный уголь, энтеродез и др.);
- препараты, являющиеся фармакологическими антагонистами веществ, вызывающих отравление (атропин при отравлении ФОС и др.);
- препараты, выгодно влияющие на метаболизм токсических веществ в организме (этиловый спирт при отравлении этиленгли-колем и др.).
Мероприятия, направленные на поддержание функций жизненно важных органов, проводятся по общим принципам и касаются, прежде всего, профилактики и лечения коллапса, шока, дыхательной недостаточности, судорожного синдрома, психоневрологических расстройств, гемолиза, острой почечной недостаточности, нарушений функции печени.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Категории МКБ: Токсический эффект, обусловленный контактом с ядовитыми животными (T63), Токсическое действие галогенпроизводных алифатических и ароматических углеводородов (T53), Токсическое действие других и неуточненных веществ (T65), Токсическое действие других неорганических веществ (T57), Токсическое действие других ядовитых веществ, содержащихся в съеденных пищевых продуктах (T62), Токсическое действие загрязняющих пищевые продукты афлатоксина и других микотоксинов (T64), Токсическое действие металлов (T56), Токсическое действие мыл и детергентов (T55), Токсическое действие органических растворителей (T52), Токсическое действие пестицидов (T60), Токсическое действие ядовитых веществ, содержащихся в съеденных пищевых морепродуктах (T61)
Общая информация
Краткое описание
Определение: Патологическое состояние, обусловленное токсическим действием экзототоксина или нескольких экзотоксинов на органы, системы и организм в целом [1].
Название протокола: Токсическое действие веществ, преимущественно немедицинского значения (взрослые и дети).
Код протокола:
Код (ы) по МКБ10:
T52 Токсическое действие органических растворителей.
T53Токсическое действие галогенпроизводных алифатических и ароматических углеводородов.
T55 Токсическое действие мыл и детергентов.
T56 Токсическое действие металлов.
T57 Токсическое действие других неорганических веществ.
T60 Токсическое действие пестицидов.
T61 Токсическое действие ядовитых веществ, содержащихся в съеденных пищевых морепродуктах.
T62 Токсическое действие других ядовитых веществ, содержащихся в съеденных пищевых продуктах.
T63 Токсический эффект, обусловленный контактом с ядовитыми животными.
T64 Токсическое действие, загрязняющих пищевые продукты афлатоксина и других микотоксинов.
T65 Токсическое действие других и неуточненных веществ.
Сокращения используемые в протоколе:
АД – артериальное давление
АЛТ – аланинтрансфераза
АСТ – аспартаттрансфераза
АЧТВ – активированное частичное тромбопластиновое время
БАК – биохимический анализ крови
БП – брюшная полость
ГБО – гипербарическая оксигенация
ЗЧМТ – закрытая черепно-мозговая травма
ИВЛ – искусственная вентиляция легких
КТ – компьютерная томография
МАО – моноаминоксидаза
МРТ – магниторезонансная томография
ОДН – острая дыхательная недостаточность
ОНМК – острое нарушение мозгового кровообращения
ОПН – острая почечная недостаточность
ОССН – острая сердечнососудистая недостаточность
ОЦК – объём циркулирующей крови
ПМСП – первичная медико-санитарная помощь
ПТ – прототромбиновое время
ПТИ – протромбиновый индекс
УЗИ – ультразвуковое исследование
ФГДС – фиброгастродуоденоскопия
ФОС – фосфороорганические соединения
ЦНС – центральная нервная система
ЭКГ – электрокардиография
ЭхоКГ – эхокардиография
ЭЭГ – эхоэнцефалография
PS – пульс
Дата разработки: 2015 год
Категория пациентов: взрослые и дети.
Пользователи протокола: врачи общей практики, врачи скорой помощи, фельдшеры, терапевты, педиатры, токсикологи, реаниматологи.
Оценка на степень доказательности приводимых рекомендаций
Шкала уровня доказательности
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Классификация
Клиническая классификация:
по течению:
· острое
· хроническое
по тяжести состояния:
· лёгкой степени
· средней степени
· тяжёлой степени
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи (смотрите алгоритм приложение 2):
· cбор анамнестических данных, жалоб, оценка объективных данных (обязательный опросник при отравлении пациента/родственника/свидетелей смотрите приложение 1);
· экспресс определение уровня гликемии (при угнетении сознания);
· пульоксиметрия.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· токсикологический анализ биосред – при наличии методик определения;
· общий анализ крови (4 параметра);
· общий анализ мочи;
· БАК (определение мочевины, креатинин, определение общего белка. АЛТ, АСТ, глюкозы, билирубина, амилазы);
· коагулограмма (АЧТВ, фибриноген, ПТИ, МНО)
· исследование кислотно-щелочного состояния (метаболические нарушения);
· ЭКГ – при отравлении веществами, действующими преимущественно на сердечно-сосудистую систему.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· УЗИ органов БП, почек и малого таза;
· ФГДС – при подозрении на кровотечении из ЖКТ;
· ЭКГ, Эхо КГ (для проведения дифференциальной диагностики с сердечными патологиями);
· рентгенография органов грудной клетки (для исключения токсических пневмоний);
· КТ/МРТ головного мозга, лёгких, органов брюшной полости, почек;
· ЭЭГ – при стойких нарушениях функций ЦНС.
Диагностические критерии постановки диагноза:
Жалобы и анамнез:
Жалобы: тошнота, рвота, головная боль, головокружение.
Анамнез: ухудшение состояние связано с приемом (с воздействием) токсического агента. Анамнез может быть неполным, искаженным или отсутствовать (при угнетении сознании и отсутствии свидетелей отравления).
Физикальное обследование:
Общая оценка состояния пациента:
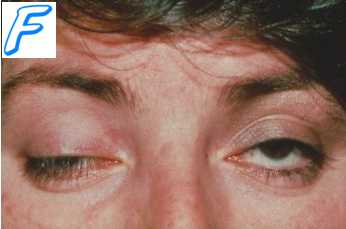
Галлюцинации, бред, делирий: атропин, спирты, опиаты, транквилизаторы, салицилаты, ФОС, скипидар, дериваты нефти, тетраэтилсвинец, марганец, хлорированные углеводороды, наперстянка, никотин, кофеин, камфара, мухоморы, соланин, сантонин, фенолы, лизергиновая кислота, эфедрин, эфедрин , марихуана, антидепрессанты.
Артериальная гипотензия: резерпин, ингибиторы МАО, хлорированные углеводороды, барбитураты, ганглиоблокаторы, диуретики, эуфиллин, опиаты, нитраты, спазмолитики, клофелин, чемеричная вода, антагонисты кальция, бета-блокеры.
Артериальная гипертензия: адреномиметики, камфара, холиноблокаторы, никотин, психостимуляторы, окись углерода, таллий, свинец, витамин D, глюкокортикоиды.
Тахикардия: атропин, адреномиметики, спирты, кофеин, окись углерода, хлористый барий, мухоморы, цианиды, никотин.
Брадикардия: сердечные гликозиды, ФОС, антагонисты кальция, резерпин, бета-блокеры, опиаты, свинец, барбитураты, хинин, физостигмин.
Судороги: стрихнин, кофеин, аналептики, антидепрессанты, салицилаты, хинин, ФОС, фенолы, бензол, скипидар, никотин, спирты, галидор, галоперидол.
Мидриаз: атропиноподобные в-ва, адреномиметики, антигистаминные, фенамин, антидепрессанты, кокаин, ноксирон, хинин, спирты, окись углерода, ботулизм, папаверин.
Миоз: опиаты,ФОС, холиномиметики, адреноблокаторы, физостигмин, пилокарпин, прозерин, резерпин, барбитураты, никотин.
Параличи и полиневриты: Окись углерода, ФОС, горький миндаль, спирты, курареподобные вещества, акрихин, свинец, таллий,сульфаниламиды, полимиксин.
Характер рвотных масс:
· с примесью крови (коррозийные вещества, салицилаты, борная кислота, антикоагулянты, иммунодепрессанты, цитостатики);
· сине-зеленая окраска (при отравлении медью);
· желтая окраска (при отравлении азотная кислота, пикриновая к-та);
· кофейная окраска (при отравлении соляной кислотой);
· черная окраска (при отравлении фосфидом цинка, висмут, серная и щавелевой кислотой, щелочи).
Запах выдыхаемого воздуха изо рта:
· специфический запах (спиртные напитки, продукты переработки нефти, фенолы, формалин, камфара, хлорированные углеводороды, фосфорорганические инсектициды, ацетон);
· синильная кислота и цианиды (запах горького миндаля);
· скипидар (запах фиалок);
· никотин (запах табака).
Лабораторные исследования:
· наличие токсического агента в крови, или его отсутствие в соматогенной фазе отравления;
· увеличение трансаминаз (АЛТ, АСТ), азотистых шлаков (мочевина, креатинин);
· увеличение гематокрита (при гиповолемии);
· изменение в коагулограмме;
· ацидоз или алкалоз.
Инструметальные исследования:
ЭКГ признаки:
Значимые признаки:
· синусовая брадикардия (фосфорорганические вещества, сердечные гликозиды, опиоиды,);
· атриовентрикулярнаяя блокада (бета - блокаторы, антагонисты кальция, сердечные гликозиды, литий);
· синусовая тахикардия (кофеин, кокаин, амфетамин, холинолитики (атропиноподобные), железо);
· расширение комплекса QRS (хинидин и хинидиноподобные, фенотиазины, гиперкалиемия).
Пульсоксиметрия:
· тахикардия;
· брадикардия;
· гипоксия.
Показания для консультаций узких специалистов: При отравлениях с развитием осложнений и обострении сопутствующей патологии.
Дифференциальный диагноз
Дифференциальный диагноз:
Таблица –1. Дифференциальная диагностика токсическое действие веществ, преимущественно немедицинского значения
| Патогномоничный признак | Острое отравление | ОНМК | ЗЧМТ | Диабетическая кома |
| Угнетение сознания | +++ | +++ | +++ | +++ |
| Наличие наволосистой следов травмы на волосистой части головы, анизокория; | -/+ | -/+ | +++ | -/+ |
| Сухость или повышенная влажность кожных покровов, запах ацетона из-за рта, гипо-гипергликемия; | -/+ | - | - | +++ |
Лечение
Цели лечения:
· устранение токсического действия, путём выведения продуктов метаболизма из организма.
Тактика лечения
· удаление невсосавшегося яда;
· удаление всосавшегося яда, токсичных продуктов;
· лечение осложнений (коррекция водно-электролитных, метаболических нарушений, лечение токсической гепатопатии, нефропатии, энцефалопатии, кардиопатии).
Немедикаментозное лечение:
· промывание желудка 5-10 литрами вод до чистых вод, или индукция рвоты (при пероральном отравлении). При нарушенном сознании - промывание желудка через зонд, после предварительной интубации трахеи;
· ингаляция кислорода;
· удаление яда с поверхности кожи (при перкутантном отравлении);
· имобиллизация конечности при укусах и ужалениях.
· режим I,II,III;
· диета №1-15.
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:
· смотрите алгоритм догоспитальной помощи (приложение 2) и СОП скорой медицинской помощи.
Медикаментозное лечение, оказываемое на стационарном уровне:
Сорбирующие вещества:
· активированный уголь 1 г/кг per os однократно для адсорбции экзотоксинов.
Коррекция кислотно-щелочного равновесия, основанная на принципах инфузионной терапии.
Коррекция водно-электролитного баланса, основанная на принципах инфузионной терапии.
Форсированный диурез.
Симптоматическая терапия.
Антидотная терапия:
| Антидот | Токсикант | Дозы и способ введения |
| Атропин (УД-В) | ФОС, мухомор. | начальная доза 0,1% 2—8 мг в/в,или в/м, или п/к. (детям 0,015—0,05 мг/кг), затем по 2 мг через каждые 15 мин до явлений переатропинизации |
| Галантамин | Химические вещества с холинолитическим механизмом действия (атропин, эфедрин, амитриптилин, дифенгидрамин) | 10-30 мг в/в. |
| Тиосульфат натрия (УД -D) | Цианиды, анилин, нитробензол, йод, ртуть, мышьяк и др. | 30% 10-20 мл или 30-50 в/в. |
| Налоксон (УД-D) | Опиаты (морфин,героин, тримеперидин и др) | 0,8 мг в/в (детям 0,01мг/кг) после устранения явлений острой дыхательной недостаточности |
| Пиридоксин (УД -В) | Гидразиновые производные (изониазид и др.) | начальная доза 5% 6-10 мл (детям до 50мг/кг в сутки) в/в медленно. Взрослым при повторных введениях до устранения судорожного синдрома дозу можно повышать до 350 мг/кг. |
| Ацетилцестеин (УД -А) | Хлорированные углеводороды, бромистый метил, паракват, нитрилы идр. | 20% 150 мг/кг в/в на 5% р-ре декстрозы; внутрь по 140 мг/кг с водой/соком. |
| Этанол | этиленгликоль, эфиры этиленгликоля | по 1,5-2 мл/кг в сутки внутрь в виде 30% р-ра, или в/в в виде 5% р-ра декстрозы или 0,9% р-ра натрия хлорида. |
| Дефероксамин | Соли железа | 15 мг/кг в/в. суточная доза не более 6 г. |
| Специфические сыворотки (противозмеиная, противокаракуртовая сыворотки) | Животные яды | По Безредко. |
При развитий осложнений – смотреть протокол по лечению пораженного органа.
Другие виды лечения:
Другие виды, оказываемые на стационарном уровне:
Гемодиализ:
Показания:
· при развитии ОПН;
· при отравлении водорастворимыми веществами;
Противопоказания:
· кровоизлияние в мозг,
· желудочно-кишечное кровотечение
· выраженная сердечно-сосудистая недостаточность.
Плазмоферез
Показания:
· при развитии печёночной недостаточности.
Противопоказания:
· кровоизлияние в мозг,
· желудочно-кишечное кровотечение
· выраженная сердечно-сосудистая недостаточность.
ГБО:
Показания:
· при развитии гипоксии мозга.
Противопоказания:
· острая вирусная инфекция;
· повышенная температура тела;
· инфекция верхних дыхательных путей;
· заболевания уха и патология барабанной перепонки;
· заболевания крови;
· неврит зрительного нерва;
· новообразования;
· тяжелая гипертоническая болезнь;
· психиатрические заболевания (в т.ч. эпилепсия);
· индивидуальная повышенная чувствительность к кислороду.
Хирургическое вмешательство: нет
Дальнейшее ведение:
· после перенесенного тяжелой степени отравления, с развитием стойких дисфункции органов и систем больной должен быть взят на диспансерный учет профильным специалистом на уровне ПМСП;
· при развитии в стационаре у больного стойких тяжелых нарушений со стороны органов и систем (острые хирургические патологии, вегетативные состояния, острая полиорганная недостаточность и др), требующих постоянного наблюдения узкого специалиста, после проведения консилиума переводиться в профильное отделение.
Индикаторы эффективности лечения:
· нормализация или тенденция к приближению к нормальным показателям имевшихся патологических изменений лабораторных показателей;
лучшения общего состояния, выздоровление пациента
Токсическое поражение (син. - токсическая гепатопатия) - воспаление и/или изменение печени в ответ на действие определенных химических веществ.
Примечание
Классификация
Общие положения
Общепризнанная классификация отсутствует.
Для описания процесса используются стандартные параметры (тип, тяжесть, форма, течение, осложнения). В случае достоверного установления той или иной морфологической формы заболевания, она выходит на первый план при классификации, поскольку определяет прогноз. Тяжесть процесса может определяться индексами и шкалами, принятыми для других форм заболеваний печени, или комплексными шкалами.
Классификация МКБ-10
- K71.0 Токсическое поражение печени с холестазом:
- холестаз с повреждением гепатоцитов;
- "чистый" холестаз (без повреждения гепатоцитов или без дополнительных уточнений).
- K71.1 Токсическое поражение печени с печеночным некрозом:
- острое;
- хроническое.
- K71.2 Токсическое поражение печени, протекающее по типу острого гепатита.
- K71.3 Токсическое поражение печени, протекающее по типу хронического персистирующего гепатита.
- K71.4 Токсическое поражение печени, протекающее по типу хронического лобулярного гепатита.
- K71.5 Токсическое поражение печени, протекающее по типу хронического активного гепатита - токсическое поражение печени с так называемым "волчаночным" гепатитом.
- K71.6 Токсическое поражение печени с картиной гепатита, не классифицированное в других рубриках.
- K71.7 Токсическое поражение печени с фиброзом и циррозом печени.
- K71.8 Токсические поражение печени с картиной других нарушений печени:
- узловая гиперплазия;
- гранулёмы печени;
- пелиоз;
- облитерирующие заболевания печени.
- K71.9 Токсическое поражение печени неуточненное.
Этиология и патогенез
Токсическое поражение печени возникает вследствие различных патологических процессов (воспаления, некроза, дистрофии, патологической регенерации) печени из-за воздействия токсичного вещества, а также при превышении дозы воздействующего вещества.
I. Основные группы токсических агентов (в зависимости от вида гепатотоксического действия)
2.1 Лекарства, которые были связаны со своеобразными реакциями гиперчувствительности:
- антибактериальные препараты (ампициллин-клавуланат, ципрофлоксацин, доксициклин, эритромицин, изониазид, нитрофурантоин, тетрациклин);
2.2 Наркотики, которые были связаны со своеобразными реакциями гиперчувствительности:
2.3.Травяные препараты или средства альтернативной (народной) медицины, с которыми были связаны своеобразные реакции гиперчувствительности:
- teucrium polium (дубровник белый/беловойлочный или седач), другие виды дубровника и чаи из различных трав буша.
II. Также этиологические причины могут быть классифицированы следующим образом (при необходимости детальной кодировки используются коды класса ХХ МКБ-10 - "Внешние причины заболеваемости и смертности")
1. Яды биологического происхождения (токсины). Поражение развивается в основном при лечении травами, приеме биологически активных добавок или при контакте с ядовитыми животными и растениями в дикой природе. Наиболее часто описываются случаи отравления бледной поганкой и травяными препаратами, используемыми в народной медицине.
2. Промышленные и бытовые химикаты:
- растворители, используемые в химчистке (производные четыреххлористого углерода);
- вещества, используемые в производстве пластмасс (винилхлорида);
- гербициды и группа промышленных химических веществ, называемых "полихлорированные бифенилы".
3. Лекарства: обезболивающие и жаропонижающие лекарственные средства, продающиеся без рецепта (аспирин, парацетамол, ибупрофен, антибиотики, противотуберкулезные средства, стероиды, эстрогены, ингаляционные анестетики и прочие). В настоящий момент описано более сотни препаратов, которые могут вызывать лекарственное поражение печени.
III. Формы повреждения.
Степени гиперферментемии отражает степень повреждения мембран гепатоцитов:
- при токсической гепатопатии I степени уровень индикаторных энзимов в сыворотке возрастает в 2-5 раз;
- при среднетяжелых поражениях - в 5-10 раз;
- при гепатопатии III степени - в десятки раз на высоте гиперферментемии.
Холестатический синдром. Редко встречается при острых токсических гепатопатиях и менее выражен в сравнении с цитолитическим синдромом. В качестве исключения выступают отравления лекарственными препаратами, для которых типичен холестатический гепатоз (фенотиазины, противотуберкулезные и антитиреоидные препараты; андрогены и анаболические стероиды, сульфаниламиды и другие).
Гранулёма. Медикаментозные печеночные гранулёмы обычно связаны с образованием гранулём в других тканях и пациенты с токсическим гранулематозным поражением печени, как правило, имеют признаки системного васкулита и гиперчувствительности. Более 50 препаратов были описаны как средства, вызывающие токсический гранулематоз печени (включая аллопуринол, фенитоин, изониазид, хинин, пенициллин, хинидин).
Сосудистые поражения. Являются результатом повреждения эндотелия сосудов. Список агентов включает в себя:
- окклюзивное поражение вен: химиотерапевтические средства, чай из трав буша;
- пелиоз: анаболические стероиды, оральные эстрогены;
- тромбоз печеночных вен: оральные контрацептивы.
Новообразования. Новообразования были описаны при длительном воздействии некоторых лекарств или токсинов. Гепатоцеллюлярная карцинома, ангиосаркома и аденомы печени наиболее часто были ассоциированы с винилхлоридом, комбинированными оральными контрацептивами, анаболическими стероидами, мышьяком, диоксидом тория (рентгеноконтрастным веществом).
Эпидемиология
Признак распространенности: Крайне редко
Данные значительно по распространенности заболевания разнятся.
В целом распространенность в популяции оценивается как 1-2 случая на 100 000 человек. В развитых странах частота составляет 0,7-1,2% пациентов с заболеваниями печени.
По некоторым источникам, в России острые медикаментозные поражения печени выявляют у приблизительно 2,7% госпитализированных больных.
Пациенты с печеночной недостаточностью, вызванной токсическим поражением печени занимают второе место по частоте после алкогольных поражений печени.
Наиболее распространенным лекарственным средством, вызывающим токсическое поражение печени, считается ацетаминофен (парацетамол). Связанная с ним заболевемость значительно выше у детей, но неблагоприятные исходы встречаются в основном у взрослых.
В азиатских странах (Корея, Китай) наиболее распространены токсические поражения печени, связанные с использованием средств народной медицины; статистика распространенности в популяции в этих странах несколько выше.
Факторы и группы риска
Факторы, влияющие на восприимчивость человека к токсическим поражениям печени:
- возраст (менее 10 или старше 40 лет);
Факторы риска:
- контакты с токсическими веществами;
- самолечение;
- использование методов народной (традиционной медицины);
- употребление в пищу сомнительных продуктов;
- отравления.
Клиническая картина
Клинические критерии диагностики
тошнота; рвота; боль в области печени; изменение размеров печени; желтуха; метеоризм; потеря веса; энцефалопатия; диспепсия; прием лекарств; применение средств народной медицины; контакт с ядами; анорексия; асцит
Cимптомы, течение
Общие положения
1. Анамнез. Факт приема длительное время или в больших дозах потенциально гепатотоксичных агентов, при исключении других этиологических факторов (включая алкоголь, наследственные заболевания печени, аутоиммунные заболевания, онкологию, вирусные и иные инфекционные поражения печени, прочие заболевания с проявлениями дисфункции печени).
2. Клиника. Легкие формы токсического поражения печени могут не проявляться характерными симптомами, вследствие чего они выявляются только с помощью анализов и, иногда, методов визуализации. Токсическое поражение печени практически невозможно диагностировать только клинически.
Для тяжелых форм характерны следующие симптомы:
- тошнота;
- рвота;
- усталость;
- желтуха;
- боль в верхнем отделе живота;
- сыпь;
- потеря веса;
- моча темного цвета;
- нарушения сознания вплоть до комы.
Поскольку токсическое поражение печени обычно сочетается с поражениями других органов и систем возникают сложности при трактовке отдельных симптомов в каждом конкретном случае.
Диагностика
1. Анамнез: получение информации о приеме чего-либо (контакте с чем-либо), в том числе о дозировке и длительности приема (контакта). Сопоставление имеющегося поражения с описанием возможной реакции на вещество в литературных данных.
2. Оценка реакции на отмену (прерывание контакта) с подозреваемым веществом.
4. УЗИ печени, сосудов, эластометрия.
5. КТ и МРТ печени.
6. Биопсия печени.
7. Радиоизотопное исследование печени (hepatocyte mass scintigraphy 99mTc-GSA).
8. Аминопириновый дыхательный тест (13C или 14C-methyl).
Лабораторная диагностика
Общие положения
1. Лабораторная диагностика направлена на выявление маркеров повреждения печени и дифференциальную диагностику с другими заболеваниями печени. Лабораторные тесты могут быть изменены у 1-4% здорового населения, у 6% населения изменения печеночных тестов не связаны с поражением печени. 11-13% пациентов с вирусным гепатитом С и стеатозом печени могут иметь нормальные показатели рутинных лабораторных печеночных тестов.
2. Факт лабораторной диагностики повреждения печени традиционно устанавливается на основании исследования уровней следующих показателей:
- билирубин;
- трансаминазы (АСТ, АЛТ);
- щелочная фосфатаза (ЩФ);
- гамма-глутамилтранспептидаза (ГГТП);
- лактадегидрогеназа (ЛДГ).
Функциональные возможности печени оцениваются на основании определения значений:
- альбумина;
- МНО (протромбина).
Более точно в количественном отношении функциональные возможности печени могут быть определены следующими методиками:
- клиренс кофеина и антипирина, синтез альбумина;
- радиоизотопные методы (см. выше).
3. Специфические биохимические тесты на определение токсического (лекарственного) вещества и/или его метаболитов в крови и/или моче. Применяются для ограниченного круга агентов.
Лабораторная диагностика типа поражения печени
Традиционно нарушения печеночных проб были сгруппированы по следующим моделям (см. раздел "Этиология и патогенез"):
- гепатоцеллюлярное повреждение (преобладают повышение АЛТ и АСТ);
- холестатическая форма (преобладает повышение ЩФ на высоте приступа);
- инфильтративный или смешанный тип.
Билирубин может быть повышен при любой форме заболевания печени, и это не помогает в определении типа поражения. Выявление повышения ГГТП настолько распространено и так часто бесполезно, что многие учреждения решили удалить этот тест на своей тестовой панели диагностики повреждений печени.
| Показатель | Гепатоцеллюлярный | Холестатический | Смешанный |
| АЛТ | ≥ 200% | норма | ≥ 200% |
| ЩФ | Норма | ≥ 200% | ≥ 200% |
| Соотношение АЛТ/ЩФ | ≥ 5 | ≤2 | 2-5 |
| Вероятные повреждающие лекарственные агенты | - Парацетамол - Аллопуринол - Амиодарон - НПВС - Препараты для лечения СПИД | - Анаболические стероиды - Клопидогрел - Хлорпромазин - Эритромицин - Гормональные контрацептивы | - Амитриптилин - Эланоприл - Кармазепин - Сульфонамид - Фенитоин |
Рекомендуемые анализы:
- общий анализ крови (лейкоцитарная формула, СОЭ, тромбоциты);
- биохимический анализ: АЛТ, АСТ, ГГТП, ЩФ, КФ, общий белок, медь, железо, витамины, содержание натрия, калия, хлоридов, бикарбонатов, кальция, глюкозы, билирубина, креатинина, мочевины, магния, фосфата;
- коагулограмма, протромбиновое время, МНО;
- гистологическое исследование биоптата печени;
- иммунологические тесты (сифилис, ЦМВ, герпес, амёбиаз, туберкулез) и ПЦР (для исключения вирусного гепатита и прочих инфекций);
- определение уровня токсического агента в крови/моче (доступно не для всех агентов);
- группа крови;
- выявление инфекционных причин - серологическое исследование на анти-HAV, анти-HBc IgM, анти-HEV HBsAg, анти-HCV;
- выявление болезни Вильсона-Коновалова - церулоплазмин;
- тест на беременность;
- выявление аутоиммунного гепатита - аутоантитела ANA, ASMA, LKMA, определение иммуноглобулинов;
- содержание аммиака (в артериальной крови, если это возможно) плохо коррелирует с клинической стадией печеночной энцефалопатии;
- ВИЧ-статус (имеет последствия для трансплантации).
Дифференциальный диагноз
- алкогольные поражения печени;
- инфекционные и паразитарные поражения печени;
- желчекаменная болезнь;
- опухоли печени, желчевыводящих путей, поджелудочной железы;
- аутоиммунные поражения печени;
- врожденная патология печени и желчевыводящих путей, включая болезни обмена;
- панкреатит;
- поражение печени при других заболеваниях (эндокринных, сердечно-сосудистых, гематологических и прочих).
Осложнения
Лечение
Общие положения
1. Отмена препарата (прерывание контакта с веществом, вызвавшим поражение печени) - главный и основой принцип.
2. На ранних сроках: удаление яда из организма (промывание желудка, применение энтеросорбентов, экстракорпоральная детоксикация, применение специфических антидотов). Поддержание жизнедеятельности организма. Выявление и коррекция осложнений.
3. Патогенетическая и симптоматическая терапия в зависимости от характера поражения. Вопрос об эффективности гепатопротекторов обсуждается.
Прогноз
Возможно использование шкал, при остром течении, например, MELD, CK-18 modified MELD, PELD (для детей), Bilirubin-Lactate-Etiology Score (BILE score) и других.
Госпитализация
В зависимости от тяжести состояния. В экстренном порядке, как правило, в отделение терапии/гастроэнтерологии или отделение реанимации и интенсивной терапии.
Хроническая свинцовая интоксикация и его соединениями (сатурнизм) – это хроническое полисиндромное заболевание, возникающее в результате длительного воздействия свинца и его соединений на организм в производственных условиях в концентрациях, превышающих ПДК, и характеризующееся поражением кроветворной, нервной, пищеварительной, репродуктивной, эндокринной, сердечно-сосудистой систем 1.
Наибольшее практическое значение имеют следующие соединения свинца (ПДК в воздухе рабочей зоны 0,1 мг/м 3 ):
· оксид свинца (II) и (IV);
· ортоплюмбат свинца;
· карбонат свинца;
· сульфат свинца;
· гидроортоарсенат свинца [2,7,8].
NB! Свинец и его соединения используются в промышленности для изготовления некоторых сплавов (баббиты, латунь), аккумуляторов, припоев, химической аппаратуры, защитных средств от ионизирующего излучения, в производстве хрусталя, а также в качестве красок (свинцовые белила, свинцовый сурик), глазури для гончарных изделий. Пути поступления свинца в организм, основной – ингаляционный, реже – желудочно-кишечный тракт, еще реже – кожные покровы. Через органы дыхания свинец наиболее часто поступает в виде пыли, аэрозолей и паров (всасывается 10-30%). В желудочно-кишечный тракт свинец поступает при несоблюдении правил личной гигиены (всасывается 5-10%) 5.
Соотношение кодов МКБ-10 и МКБ:
| МКБ-10 | |
| Код | Наименование |
Т56.0 | Токсическое действие соединений свинца |
Дата разработки протокола: 2017год.
Сокращения, используемые в протоколе:
| АЛТ | аланинаминотрансферраза |
| АСТ | аспартатаминотрансферраза |
| АД | артериальное давление |
| ВУТ | временная утрата трудоспособности |
| КТ | компьютерная томография |
| КФК | креатинфосфокиназа |
| ЛДГ | лактатдегидрогеназа |
| МСЭ | медико-социальная экспертиза |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПДК | предельно допустимая концентрация |
| РКИ | рандомизированные клинические исследования |
| РЭГ | реоэнцефалография |
| СОЭ | скорость оседания эритроцитов |
| УЗДГ | ультразвуковая допплерография |
| УЗИ | ультразвуковое исследование |
| ЩФ | щелочная фосфатаза |
| ЭКГ | электрокардиограмма |
| Эхо-КГ | эхокардиография |
| ЭЭГ | электроэнцефалография |
| ЛФК | лечебная физкультура |
Пользователи протокола: ВОП, терапевты, профессинальной патологии, токсикологи, невропатологи, гастроэнтерологи, гематологи, хирурги.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация
| А. По течению: | - острая; - хроническая свинцовая интоксикация; - остаточные явления выше перечисленных интоксикаций; - отдаленные последствия выше перечисленных интоксикаций. |
| Б. По степени тяжести: (формы) | 1 степень - начальная; 2 степень - умеренная; 3 степень - выраженная. |
| В. По пути поступления яда в организм: | - пероральный; - транскутанный; - смешанный; - ингаляционный |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии зависят от ведущих клинических синдромов, длительного стажа работы в условиях работы с токсическими соединениями свинца в концентрациях, превышающих ПДК [1,6].
Лабораторные исследования [4,15]:
· содержание свинца в крови (норма – до 3.8 мкмоль/л, повышено);
· содержание свинца в моче (норма до 0,4 мкм/л, повышено);
· содержание копропорфирина в моче (норма – до 22=Нмоль/на 1г. креатинина, повышено);
· содержание ретикулоцитов в периферической крови (норма – до 15%о, 1 ст. – до 25, 2 ст. – до 40, 3 ст. – больше 40);
· содержание эритроцитов с базофильной зернистостью в периферической крови (норма – до 15%оо, 1 ст. – до 40, 2 ст. – до 60, 3 ст. – больше 60);
· осмотическая резистентность эритроцитов(снижается);
· содержание сывороточного железа (норма 12-32 мкмоль/л, повышено или норма);
· содержание дельта-аминолевулиновой кислоты в моче (норма – до 23 мкмоль/л/на 1г креатинина, повышено);
· содержание аланинаминотрансферазы (в норме у муж. до 42, у жен до 32 ед./л, повышено);
· содержание аспартатаминотрансферазы (в норме у муж. до 38, у жен до 31ед./л, повышено);
· содержание общего билирубина (в норме до 22,2мкмоль/л, повышено);
· содержание прямого билирубина (в норме до 5,1мкмоль/л, повышено);
· содержание гемоглобина (снижается);
· содержание эритроцитов (снижается);
· цветной показатель (снижается).
· общий анализ крови (6 показателей)
· содержание меди (в норме в крови 7,9-24,5, в моче 0,06-1,26мкмоль/л), цинка (в норме в крови10,6-12,4, в моче 0.84-3,44 мкмоль/л), кадмия (в норме в крови 0,03-0,1, в моче 0,007-0,1мкмоль/л). Ртуть в моче 5-20 мкг/л.
Инструментальные исследования [1,6]:
· электрокардиография – определение электрической проводимости сердечной мышцы;
· доплер-эхокардиография – определение морфофункциональных изменений сердечной мышцы и сосудов;
· рентгенологическое исследование костной системы, включающие рентгеноморфометрию и денситометрию (длинные трубчатые кости предплечий и голеней, кости таза, ребер) – определение токсической остеопатии;
· исследования вегетативного статуса – отмечается снижение тонуса симпатической нервной системы, преобладание парасимпатических показателей;
· электромиография, электронейромиография – замедление скорости проведения возбуждения по нервному волокну, снижение мышечного ответа кистей и стоп;
· ультразвуковая допплерография – артериальная гипертония, спазм капилляров, венозная гипертензия;
· электроэнцефалография, эхоэнцефалография – характеризуется комплексом астеноневротических и вегетативных проявлений, указывающих на диффузное поражение центральной нервной системы;
· ультразвуковое исследование гепатодуаденальной зоны – возможно дистрофические изменения в печени, гепатомегалия, характерно наличие дискинезии желчевыводящих путей.
Показания для консультации специалистов:
· консультация окулиста – диагностика, дифференциальная диагностика патологии органов зрения, диагностика токсической энцефалопатии;
· консультация невропатолога – диагностика астеноневротического, астеновегетативного синдромов, полиневропатии, дистальных вегетативных расстройств;
· консультация других узких специалистов – по показаниям.

Диагностический алгоритм для первичных пациентов (на уровне ПМСП):
Синдром эндогенной интоксикации. Клиника синдрома эндогенной интоксикации.
В настоящее время одной из наиболее сложных проблем интенсивной терапии является синдром эндогенной интоксикации (СЭИ), сопровождающий значительное количество патологических состояний (шок, перитонит, панкреатит и др.), которые по мере своего развития могут приводить к летальному исходу.
Прогрессирование эндотоксикоза обусловлено накоплением в крови различных по происхождению, химической структуре и биологическому воздействию веществ, именуемых эндотоксинами. Эндотоксины способствуют развитию острой почечно-печеночной недостаточности, сердечно-сосудистой недостаточности, острого респираторного дистресс-синдрома, приводя в конечном итоге к появлению крайне тяжелого состояния - синдрома мультиорганной дисфункции.
Эндогенная интоксикация - клинический синдром, возникающий при различных по этиологии патологических состояниях, обусловленных накоплением в тканях и биологических жидкостях организма продуктов нарушенного обмена веществ, метаболитов, деструктивных клеточных и тканевых структур, разрушенных белковых молекул, pi сопровождающийся функциональными и морфологическими поражениями органов и систем организма.
Выделяют три основных звена, которые определяют тяжесть состояния больных и выраженность клинической симптоматики: токсемия, нарушение микроциркуляции, угнетение функций собственных детоксицирующих и защитных систем организма.
Основным звеном патогенеза синдрома эндогенной интоксикации является токсемия. К сожалению, четкая дифференциация токсических веществ эндогенного происхождения практически невозможна. Однако в каждом конкретном случае можно выделить "первичные" и "вторичные" эндотоксины. Так, при ожогах, синдроме длительного раздавливания, облитерирующих сосудистых заболеваниях "первичными" являются продукты белковой деградации, "вторичными" - продукты естественного метаболизма, накопление которых в организме является следствием угнетения функций естественной детоксикации и экскреции.
Эндотоксемия, нарушая тонус периферических сосудов, реологию крови, кинетические и механические свойства форменных элементов крови, приводит к тканевой гипоксии, которая является одним из важных звеньев патогенеза СЭИ, течение которого усугубляется снижением функции органов естественной детоксикации и экскреции. Токсины блокируют места связывания молекул альбумина, что ведет к снижению эффективности проводимого медикаментозного лечения, поскольку этот белок является транспортным агентом для многих фармакологических препаратов.
Клиника синдрома эндогенной интоксикации.
Сопоставление экспериментальных и клинических исследований позволило выявить следующие стадии развития синдрома эндогенной интоксикации.
I стадия синдрома эндогенной интоксикации. Реактивно-токсическая возникает в ответ на формирование первичного деструктивного очага или травматического повреждения. Лабораторными признаками этой стадии являются повышение в крови уровней молекул средней массы (МСМ), продуктов перекисного окисления липидов (ДК и МДА), возрастание ЛИИ.
II стадия синдрома эндогенной интоксикации - стадия выраженной токсемии развивается после прорыва гастогематического барьера, когда в циркулирующую кровь попадают эндотоксины, образовавшиеся в первичном очаге интоксикации, с последующим распространением и накоплением в организме. В зависимости от состояния организма, его резистентности и исходного уровня детоксицирующих и иммунных систем выделяют компенсированную и декомпенсированную стадии выраженной токсемии.
III стадия синдрома эндогенной интоксикации - мультиорганной дисфункции (СМОД) наблюдается при дальнейшем прогрессировашш патологического процесса как следствие тяжелого повреждения эндотоксинами различных органов и систем с развитием их функциональной декомпенсацш!. Клинически эта стадия Проявляется нарушением сознания, гипоксией, выраженной сердечной Недостаточностью, олигурией, паралитической непроходимостью кишечника. В крови определяется высокая концентрация креатинина, мочевины, билирубина.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

