Дифференциальная диагностика трихинеллеза у животных
Обновлено: 19.04.2024
Категории МКБ: Амебиаз (A06), Анкилостомоз (B76.0), Аскаридоз (B77), Дикроцелиоз (B66.2), Дифиллоботриоз (B70.0), Другие инвазии, вызванные цестодами (B71), Инвазия, вызванная taenia saginata (B68.1), Инвазия, вызванная taenia solium (B68.0), Некатороз (B76.1), Описторхоз (B66.0), Стронгилоидоз неуточненный (B78.9), Токсоплазмоз (B58), Трихинеллез (B75), Трихуроз (B79), Фасциолез (B66.3), Цистицеркоз (B69), Энтеробиоз (B80)
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ КЫРГЫЗСКОЙ РЕСПУБЛИКИ
ДЕПАРТАМЕНТ ПРОФИЛАКТИКИ ЗАБОЛЕВАНИЙ И ГОСУДАРСТВЕННОГО САНИТАРНО-ЭПИДЕМИОЛОГИЧЕСКОГО НАДЗОРА
КЫРГЫЗСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ ИНСТИТУТ ПЕРЕПОДГОТОВКИ И ПОВЫШЕНИЯ КВАЛИФИКАЦИИ
КЫРГЫЗСКО-РОССИЙСКИЙ СЛАВЯНСКИЙ УНИВЕРСИТЕТ им. Б.Н.ЕЛЬЦИНА
ДИАГНОСТИКА, ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ПАРАЗИТАРНЫХ ЗАБОЛЕВАНИЙ
Клинические протоколы
Клинические протоколы (КП) по диагностике, профилактике и лечению паразитарных заболеваний приняты Экспертным советом по оценке качества клинических руководств/протоколов от 15.12.2017 г. и утверждены приказом Министерства здравоохранения Кыргызской Республики (МЗ КР) № 42 от 18 января 2017 г.
Клиническая проблема
Кишечные гельминтозы, протозоозы и тканевые паразитозы
Название документа
Диагностика, профилактика и лечение паразитарных заболеваний
Этапы оказания помощи
1-3 уровни медицинской помощи
Клинические протоколы применимы
к пациентам с кишечными гельминтозами, протозоозами и тканевыми паразитозами.
Целевые группы
Врачи-инфекционисты, семейные врачи, педиатры, аллергологи, окулисты, пульмонологи, эпидемиологи, паразитологи, лабораторные специалисты, организаторы здравоохранения, специалисты Фонда обязательного медицинского страхования (ФОМС), ординаторы, аспиранты, студенты и др.
Планируемая дата обновления
Проведение следующего пересмотра КП планируется в 2020 г., либо раньше, по мере появления новых ключевых доказательств по лабораторной, клинической диагностике и/или лечению паразитарных болезней.
В связи с тем, что новая стратегия по противорецидивной, консервативной терапии эхинококкоза и альвеококкоза находится на стадии разработки, клинические протоколы лечения данных личиночных гельминтозов исключены из данного сборника протоколов. После рассмотрения экспертным советом и утверждения МЗ КР, они будут изданы как дополнение к данному сборнику. В процессе апробации и рецензирования клинического протокола были получены комментарии и рекомендации, которые были учтены при его доработке.
Ожидаемый результат от внедрения данного клинического протокола
Внедрение в практическое здравоохранение профилактического лечения круглых червей – нематодов у всех членов семьи, включая беременных женщин с 3 триместра в эпидемиологически неблагополучных регионах (область, район, село), обеспечит оздоровление от нематодозов всей семьи и предупреждению риска постоянного перекрестного инвазирования членов семьи друг от друга, а также от других членов сообщества (в детских садах, школах, коллективах и тд). Лечение женщин во время беременности приведет к оздоровлению будущей мамы и снижению риска передачи инвазии детям грудного и раннего возраста.
Введение
Гельминтные инвазии в основном бывают двух типов: передаваемые через воду и передаваемые через почву ‒ геогельминты. Последние принадлежат к двум группам: нематодам (круглые черви) и платигельминтам (плоские черви) и живут в кишечнике человека, ежедневно выделяя тысячи яиц, которые попадают в почву с фекалиями инфицированных людей. При этом, яйца проглатываются детьми, которые берут грязные пальцы в рот после игр на земле (контакт с почвой); вместе с овощами, если овощи, не моются, не очищаются и не готовятся надлежащим образом; с водой из загрязненных источников и т. д. 1 .
После развития зрелых гельминтов в организме человека, они могут вызвать нарушение переваривания жиров, снижение абсорбции витаминов (особенно витамина А), временную непереносимость лактозы, снижение гемоглобина и железа, подавление аппетита и иммунной реакции, оказывают воздействие на рост, вес и познавательные функции инфицированных детей. Некоторые нематоды, в частности Trichuris trichiura, присасываются в слизистую оболочку кишечника и питаются кровью. Они выделяют антикоагулянты, вследствие чего повреждения кровоточат, что в итоге вызывает железодефицитную анемию.
Таким образом, паразиты могут быть опасными как для здоровья каждого человека, так и для всего сообщества в целом, в связи с чем большинство стран мира осуществляют различные программы, рекомендованные ВОЗ по профилактике и лечению паразитозов среди населения, особенно среди групп риска 1
Стратегия ВОЗ по борьбе с геогельминтами 1
ВОЗ рекомендует проводить ПЛ раз в год в случае, если распространенность гельминтозов, передаваемых через почву превышает 20% и дважды в год в случае, если этот показатель в сообществе превышает 50%.
Данная стратегия преследует глобальную цель – профилактическое лечение (ПЛ), по меньшей мере, 75% всех детей школьного возраста, подвергающихся риску заболевания геогельминтами. Направлена на профилактику и установление контроля над заболеваемостью геогельминтами путем проведения периодического ПЛ населения без предварительного индивидуального диагностического исследования всех людей из групп риска (дети дошкольного возраста, дети школьного возраста, включая подростков, а также беременные женщины со 2-го триместра) в эндемичных районах. Освобождение организма от гельминтов, путем ПЛ приводит к улучшению аппетита, что может способствовать увеличению роста и прибавки веса, также снижает заболеваемость и бремя болезни, вызванное наличием паразитов.
Важно отметить, что прием препаратов, используемых для ПЛ, детьми в возрасте до 12-месячного возраста не рекомендуется, так как безопасность и эффективность этих препаратов у детей данной возрастной группы не были подтверждены.
Профилактическое лечение однократной дозой альбендазола (400 мг) или мебендазола (500 мг) рекомендуется для беременных женщин после первого триместра, проживающих в районах, где распространенность нематодозов и/или трихоцефалеза составляет 20% или более (40% и более среди беременных женщин) и где анемия является серьезной проблемой общественного здравоохранения (условная рекомендация, среднее качество доказательств) 2 или в качестве лечения инфицированных беременных женщин в неэндемичных районах 3 .
Рекомендуемые ВОЗ лекарственные средства: альбендазол (400 мг) и мебендазол (500 мг) — эффективны, недороги и просты для распространения немедицинским персоналом (например, учителями). Они прошли экстенсивное тестирование на безопасность и использовались среди миллионов людей, при этом наблюдалось лишь незначительное количество умеренных побочных эффектов.
Tрихинеллёз (лат. trichinellosis) — гельминтоз, вызываемый паразитирующими в организме человека нематодами рода Trichinella. Характеризуется острым течением, лихорадкой, болями в мышцах, отёками, высокой эозинофилией и различными аллергическими проявлениями.
Классификация
Этиология и патогенез
ЭТИОЛОГИЯ
Возбудители трихинеллёза — круглые черви семейства Trichinellidae, включающего два вида — Trichinellа spiralis c тремя вариететами (T. s. spiralis, T. s. nativa, T. s. nelsoni) и Trichinella pseudospiralis. В патологии населения России наибольшее значение имеют T. s. spiralis и T. s. nativa. Trichinella s. spiralis распространена повсеместно, паразитирует у домашних свиней, патогенна для человека. Trichinellа s. nativa встречается в северном полушарии, паразитирует у диких млекопитающих, чрезвычайно устойчива к холоду, патогенна для человека. Trichinella s. nelsoni обитает в Экваториальной Африке, паразитирует у диких млекопитающих, малопатогенна для человека. Trichinella pseudospiralis распространена повсеместно, паразитирует у птиц и диких млекопитающих. Патогенность для человека не доказана. Трихинеллы — мелкие нематоды с цилиндрическим бесцветным телом, покрытым прозрачной кутикулой кольчатой структуры. Длина неоплодотворённой самки 1,5–1,8 мм, оплодотворённой — до 4,4 мм, половозрелого самца — около 1,2–2 мм, диаметр гельминтов менее 0,5 мм. В отличие от других нематод трихинеллы — живородящие гельминты. Их личинки, юные трихинеллы, имеют палочковидную форму, длину до 0,1 мм; через 18–20 дней развития личинка удлиняется до 0,7–1,0 мм. Один и тот же организм теплокровного животного для трихинелл служит сначала дефинитивным (кишечные трихинеллы), а затем промежуточным (инкапсулированные в мышцах личинки) хозяином. В организм нового хозяина паразит попадает с мясом животных, в котором содержатся живые инкапсулированные личинки. Под действием желудочного сока капсула растворяется, личинки в тонкой кишке через час активно внедряются в слизистую оболочку. На 4–7-е сутки самки начинают производить живых личинок. Каждая самка в течение репродуктивного периода, длящегося 10–30 дней, рождает от 200 до 2000 личинок. Из кишечника личинки током крови разносятся по всему организму. Дальнейшее развитие паразита возможно только в поперечнополосатых мышцах. На третьей неделе после заражения личинки становятся инвазионными и принимают типичную спиралевидную форму. К началу второго месяца после заражения вокруг них в мышцах формируется фиброзная капсула, которая через 6 мес начинает обызвествляться. В капсулах личинки сохраняют жизнеспособность 5–10 лет и более. В мышцах человека капсулы личинок трихинелл размером 0,3–0,6 мм всегда имеют лимоновидную форму. Личинки трихинелл, находящиеся в мышцах животных, устойчивы к высоким и низким температурам. Нагревание мяса, содержащего инкапсулированные личинки трихинелл, в микроволновой печи до 81 °С не обеспечивает их инактивации. При варке куска мяса толщиной около 10 см личинки погибают только через 2–2,5 ч. Личинки устойчивы к таким видам кулинарной обработки, как соление, копчение, замораживание. Наибольшую опасность представляют термически не обработанные мясные продукты: строганина, сало (шпик) и т.д.
ПАТОГЕНЕЗ
В основе патогенеза трихинеллёза лежит сенсибилизация организма к антигенам гельминта, проявляющаяся в разной степени в кишечной, миграционной и мышечной стадиях инвазии. К концу первой недели после заражения преимущественно в тонкой кишке обнаруживают самок трихинелл, погружённых в слизистую оболочку, вокруг которых развивается местная катаральногеморрагическая воспалительная реакция. При тяжёлой инвазии наблюдаются язвенно-некротические повреждения слизистой оболочки кишечника. Взpослые особи гельминта выделяют иммуносупpессивные вещества, подавляющие буpную воспалительную pеакцию, что способствует мигpации личинок. В тощей кишке активизиpуется система кининов, других гоpмонов, вызывающих функциональные pасстpойства, болевой синдpом. Метаболиты мигрирующих личинок, продукты, освобождающиеся после их гибели, — это антигены, обладающие сенсибилизирующим, ферментативным и токсическим свойствами. Вследствие этого развиваются выраженные аллергические реакции с поражением кровеносных сосудов, коагуляционными нарушениями, тканевым отёком, повышением секреторной активности слизистых оболочек. На второй неделе личинок обнаруживают не только в скелетных мышцах, но и в миокарде, лёгких, почках, головном мозге. В паренхиматозных органах личинки погибают. Развивающиеся иммунопатологические реакции ведут к тяжёлым поражениям: миокардиту, менингоэнцефалиту, пневмонии. Воспалительные процессы со временем стихают, но через 5–6 нед могут сменяться дистрофическими, последствия которых исчезают только через 6–12 мес. Из скелетных мышц чаще всего поражаются группы с обильным кровоснабжением (межрёберные, жевательные, глазодвигательные мышцы, диафрагма, мышцы шеи, языка, верхних и нижних конечностей). У больных с тяжёлой формой болезни находят 50–100 и более личинок трихинелл в 1 г мышечной массы. К концу третьей недели личинки приобретают спиралевидную форму, вокруг них наблюдается интенсивная клеточная инфильтрация, на месте которой затем формируется фиброзная капсула. Процесс образования капсулы нарушается при чрезмерной антигенной нагрузке (при массивной инвазии), а также под воздействием веществ с иммунодепрессивными свойствами (глюкокортикоиды и др.). В паренхиматозных органах встречаются узелковые инфильтраты. В миокарде личинки трихинелл обусловливают появление множественных воспалительных очагов в интерстициальной ткани, но настоящие капсулы в сердечной мышце не формируются. При интенсивной инвазии в миокарде развиваются очагово-диффузная воспалительная реакция и дистрофические изменения; возможны образование гранулём и развитие васкулитов с поражением артериол и капилляров мозга и мозговых оболочек. Для трихинеллёза характерен стойкий нестерильный иммунитет, который обусловлен наличием инкапсулированных личинок возбудителя в мышцах заражённых людей. Высокое содержание специфических антител в сыворотке крови отмечается с конца второй недели и достигает максимума на 4–7-й неделе. Комплекс реакций в энтеpальной стадии предупреждает проникновение в кровоток значительной части личинок, что ограничивает их распространение в организме.
Эпидемиология
Клиническая картина
Cимптомы, течение
Инкубационный период при трихинеллёзе в среднем длится 10–25 дней, но может составлять от 5–8 дней до 6 нед. При заражении в синантропных очагах (после употребления инфицированного мяса домашних свиней) наблюдается обратная зависимость между продолжительностью инкубационного периода и тяжестью течения болезни: чем короче инкубационный период, тем тяжелее клиническое течение, и наоборот. При заражении в природных очагах такой закономерности обычно не отмечают. В зависимости от характера клинического течения различают следующие формы трихинеллёза: бессимптомную, абортивную, лёгкую, средней степени тяжести и тяжёлую. Первые симптомы в виде тошноты, рвоты, жидкого стула, болей в животе у некоторых больных появляются в ближайшие дни после употребления заражённого мяса и могут длиться от нескольких дней до 6 нед. При бессимптомной форме единственным проявлением может быть эозинофилия крови. Для абортивной формы характерны кратковременные (длительностью 1–2 дня) клинические проявления. Основные симптомы трихинеллёза — лихорадка, боли в мышцах, миастения, отёки, гиперэозинофилия крови. Лихорадка ремиттирующего, постоянного или неправильного типа. В зависимости от степени инвазии повышенная температура тела у больных сохраняется от нескольких дней до 2 нед и дольше. У некоторых больных субфебрильная температура сохраняется несколько месяцев. Отёчный синдром появляется и нарастает довольно быстро — в течение 1–5 дней. При лёгкой и среднетяжёлой формах болезни отёки сохраняются
Диагностика
Во время вспышек и групповых заболеваний при наличии типичных симптомов у больных постановка диагноза трихинеллёза не вызывает трудностей. Необходимо установить общий источник заражения и, по возможности, провести исследование остатков пищи (мяса или мясных продуктов) на наличие личинок трихинелл. Трудности возникают при диагностике спорадических случаев. В подобных ситуациях большое значение имеет эпидемиологический анамнез. Паразитологические методы лабораторной диагностики регламентирует МУК 4.2735-99. При отсутствии данных об источнике заражения иногда прибегают к биопсии мышц (дельтовидной или икроножной у лежачих больных или длинной мышцы спины у ходячих больных): кусочек мышечной ткани массой 1 г исследуют под микроскопом при малом увеличении на наличие личинок трихинелл. Серологические методы диагностики можно использовать только на 3-й неделе болезни, так как в первые 2 нед преобладают реакции местного иммунитета (кишечная фаза инвазии), и концентрация специфических антител в крови низкая. Используют ИФА с антигеном T. spiralis и РНГА. Сроки появления диагностических титров антител зависят от интенсивности инвазии и вида возбудителя: у больных трихинеллёзом, которые заразились при употреблении мяса свиньи, сильно инвазированного трихинеллами, антитела выявляются на 15–20-е сутки после заражения; если интенсивность инвазии меньше, сроки выявления антител удлиняются. При заражении мясом диких животных (T. s. nativa) начальные сроки выявления антител могут составлять до 1,5 мес. Титры специфических антител могут нарастать в течение 2–4 мес после заражения, заметно снижаясь через 4–5 мес, однако могут оставаться на диагностическом уровне до 1,5 года, а при интенсивном заражении — до 2–5 лет. Для ранней серологической диагностики трихинеллёза желательна одновременная постановка двух серологических реакций: ИФА и РНГА. Чувствительность в этих случаях достигает 90–100% и специфичность — 70–80%. У лиц, употреблявших заражённое трихинеллами мясо, проводят серологическое обследование через 2–3 нед после превентивного лечения. Диагностические показатели серологических реакций — подтверждение того, что эти лица переболели трихинеллёзом. У всех больных трихинеллёзом, наряду с клиническими анализами крови и мочи, проводят биохимический анализ крови, ЭКГ, рентгенологическое исследование лёгких, определяют уровень электролитов в плазме крови.
Дифференциальный диагноз
Дифференциальную диагностику проводят с острыми кишечными инфекциями, брюшным тифом и паратифом, ОРЗ, сыпным тифом, корью, лептоспирозом, иерсиниозом, отёком Квинке. При нарастании эозинофилии в крови трихинеллёз дифференцируют от острой фазы других гельминтозов (описторхоз, фасциолёз, стронгилоидоз, токсокароз), эозинофильного лейкоза, узелкового периартериита, дерматомиозита.
Лечение
Противопаразитарная терапия направлена на уничтожение кишечных трихинелл, пресечение продукции личинок, нарушение процесса инкапсуляции и рост гибели мышечных трихинелл. Для этих целей применяют албендазол и мебендазол. Албендазол назначают внутрь после еды по 400 мг два раза в сутки больным с массой тела 60 кг и более или по 15 мг/кг в сутки в два приёма больным с массой тела менее 60 кг. Длительность лечения 14 дней. Мебендазол назначают внутрь через 20–30 мин после еды в дозе 10 мг/кг в сутки в 3 приёма. Длительность курса лечения 14 дней. При лёгком течении болезни эти же препараты назначают курсом длительностью до 7 дней. Превентивное противопаразитарное лечение лиц, употреблявших в пищу инвазированные мясные продукты, проводят албендазолом в тех же дозах в течение 5–7 дней. Наиболее эффективна этиотропная терапия в инкубационном периоде, когда можно предотвратить клинические проявления, или в первые дни болезни, когда трихинеллы ещё находятся в кишечнике. Во время мышечной стадии заболевания и инкапсуляции эффективность этиотропной терапии значительно ниже, и её применение в этот период может даже способствовать обострению болезни. Больным назначают антигистаминные препараты, ингибиторы простагландинов, НПВС. При тяжёлой инвазии с неврологическими расстройствами, миокардитом, ИТШ, лёгочной недостаточностью используют глюкокортикоиды: обычно преднизолон в суточной дозе 20–60 (по показаниям до 80) мг внутрь в течение 5–7 дней. В связи с тем что глюкокортикоиды могут удлинять период и количество ларвопродукции в кишечнике, рекомендуют назначать противопаразитарные препараты (албендазол или мебендазол) в течение всего периода применения глюкокортикоидов и нескольких дней после их отмены. Опасность представляют также возможные язвенные поражения кишечника в сочетании с нарушениями в системе гемостаза. У таких больных резко возрастает риск ульцерогенного действия глюкокортикоидов, особенно при одновременном назначении НПВС (индометацин, диклофенак и т.п.). В этих случаях для профилактики язвенных поражений в ЖКТ рекомендуют применять ингибиторы протонного насоса (омепразол и др.). Больным трихинеллёзом тяжёлого течения с генерализованными отёками (вследствие ускоренного катаболизма белка и гипопротеинемии) рекомендуют инфузионную терапию с введением дезинтоксикационных средств и препаратов для парентерального белкового питания.
Прогноз
Прогноз благоприятный при лёгкой и среднетяжёлой форме инвазии. Возможно кратковременное возобновление некоторых клинических проявлений: миалгии, умеренных отёков, эозинофилии в анализах крови. При тяжёлой форме с осложнениями прогноз серьёзный: при поздней диагностике и запоздалом противопаразитарном лечении возможен летальный исход; при злокачественном течении он может наступить уже в первые дни болезни.
Госпитализация
Лечение больных среднетяжёлой и тяжёлой формой трихинеллёза проводят в условиях инфекционного стационара или ЛПУ общетерапевтического профиля. Лечение в значительной степени индивидуально и включает специфическую (этиотропную) и патогенетическую терапию.
Профилактика
Меры профилактики паразитарных болезней на территории Российской Федерации регламентирует Санитарные правила и нормы 3.2.1333-03. Основу профилактики трихинеллёза составляют обеспечение ветеринарно-санитарного надзора и санитарно-просветительная работа. Для предупреждения заболевания людей наибольшее значение имеют обязательная ветеринарная экспертиза используемого в пищу мяса, которое допускается к pеализации только после тpихинеллоскопии. Исследованию подлежат также и туши диких животных, добытых на охоте. Большое значение имеет информирование населения через средства массовой информации о гельминтозе и путях его распространения, а также распространение зоотехнических знаний сpеди лиц, содеpжащих свиней в личном хозяйстве. По каждому случаю заболевания трихинеллёзом проводят экстренное эпидемиологическое расследование с целью выявить источник инвазии и предотвратить её распространение. Всем лицам, заведомо употреблявшим в пищу мясные продукты, инвазированные трихинеллами, проводят превентивное лечение.
Трихинеллез (лат. trichinellosis) – гельминтоз, вызываемый паразитирующими в организме человека нематодами рода Trichinella. Характеризуется острым течением, лихорадкой, болями в мышцах, отеками, высокой эозинофилией и различными аллергическими проявлениями.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| В75 | Трихинеллез |
Дата разработки протокола: 2017 год.
Сокращения, используемые в протоколе:
ЖКТ – желудочно-кишечный тракт
ИФА-иммуноферментный анализ
НПВС – нестероидные противовоспалительные средства
ОАК - общий анализ крови
ОАМ - общий анализ мочи
СОЭ - скорость оседания эритроцитов
УЗИ - ультразвуковое исследование
ЭКГ – электрокардиография
Пользователи протокола: врачи скорой неотложной помощи, врачи общей практики, терапевты, инфекционисты, аллергологи, дерматологи, невропатологи, кардиологи, пульмонологи, анестезиологи-реаниматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Классификация
По характеру клинического течения:
· типичная;
· абортивная;
· бессимптомная.
По тяжести течения:
· легкая;
· среднетяжелая;
· тяжелая.
По наличию осложнений:
· без осложнений;
· с осложнениями:
− миокардит с развитием острой сердечной недостаточности;
− пневмония, плеврит;
− менингоэнцефалит;
− гепатит;
− нефрит;
− системный васкулит, тромбозы артерий и вен.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ 15
Диагностические критерии[1]
Эпидемиологический анамнез [1]:
· употребление в пищу недостаточно термически обработанного мяса и мясных продуктов домашних животных (свиньи) и диких животных (кабаны, медведи и др.).
Физикальное обследование:
Типичная форма трихинеллеза:
· повышение температуры тела до 39-40°С в течение нескольких дней (1-4) или недель (2-3);
· отек вначале периорбитальный, затем лица, в тяжелых случаях шеи, туловища, конечностей;
· конъюнктивит;
· экзантема макулопапулезного или геморрагического характера;
· возможны подконъюнктивальные и подногтевые кровоизлияния;
· миалгии, возникающие при пальпации мышц;
· миастения;
· поражение сердечно-сосудистой системы (миокардит, тахикардия, гипотония, нарушение сердечного ритма, острая сердечная недостаточность);
· поражение ЦНС (менингоэнцефалит);
· поражение почек (нефрит);
· поражение дыхательной системы (бронхит, пневмония, плеврит).
Абортивная форма:
· клинические проявления продромального периода (слабость, недомогание, тошнота, рвота, боли в животе, диарея);
· продолжительность 2-3 дня.
Бессимптомная форма:
· отсутствие клинических проявлений;
· положительные серологические реакции.
Критерии тяжести трихинеллеза:
· степень выраженности симптомов интоксикации;
· уровень и продолжительность повышения температуры тела;
· степень выраженности отеков;
· степень выраженности и распространенность мышечных болей.
Легкая форма:
· субфебрильная температура;
· слабо выражены симптомы интоксикации;
· слабо выражены боли в мышцах.
Среднетяжелая форма:
· лихорадка до 39°С;
· отек лица;
· умеренные миалгии.
Тяжелая форма:
· лихорадка 39°С и выше до 2-х недель;
· генерализованные отеки (лица, шеи, туловища, конечностей);
· выраженные миалгии с мышечными контрактурами;
· полная обездвиженность больного.
Лабораторные исследования [1]:
· общий анализ крови (ОАК): лейкоцитоз, эозинофилия, повышение скорости оседания эритроцитов (СОЭ);
· общий анализ мочи (ОАМ): в тяжелых случаях - олигурия, протеинурия, в осадке - эритроциты, лейкоциты, гиалиновые и зернистые цилиндры;
· иммуноферментный анализ (ИФА).
· общий белок и его фракции (возможна гипопротеинемия).
Инструментальные исследования:
· рентгенография органов грудной клетки (при подозрении на бронхит, пневмонию, плеврит);
· ЭКГ (при подозрении на миокардит);
· УЗИ органов брюшной полости, почек (при развитии гепатита, нефрита).
Показания для консультации специалистов:
· консультация аллерголога – при дифференциальной диагностике с отеком Квинке;
· консультация ревматолога – при развитии осложнения в виде системного васкулита;
· консультация невропатолога – при развитии осложнения в виде менингоэнцефалита;
· консультация пульмонолога – при развитии осложнения в виде пневмонии и плеврита;
· консультация кардиолога – при развитии осложнения в виде миокардита с острой сердечной недостаточностью;
· консультация дерматовенеролога – для дифференциальной диагностики с контактными дерматитами;
· консультация клинического фармаколога – для коррекции и обоснования лечения.

Диагностический алгоритм:(схема)
Дифференциальный диагноз
Дифференциальный диагноз трихинеллеза:
| Симптом | Трихинеллез | Лептоспироз | Описторхоз (острый) | Отек Квинке |
| Начало заболевания | Острое или с продрома | Острое | Острое | Внезапное |
| Анамнез (эпидемиологический) | Употребление в пищу недостаточно термически обработанного мяса свиньи, дикого кабана, медведя | Пребывание в эндемичных очагах, факторы передачи – вода, инфицированные продукты | Употребление сырой или недостаточно прожаренной или слабопросоленной рыбы семейства карповых (карп, лещ, линь, чебак и др.) | Связь с употреблением продуктов питания или медикаментов |
| Боли в мышцах | Возникают при малейшем движении, при пальпации, выраженные в мышцах конечностей, затем в других группах мышц (жевательных, межреберных, языка, глотки, глазодвигательных) | Боли умеренные, редко выраженные, преимущественно в икроножных, иногда в мышцах поясницы и шеи | Миалгии слабые или умеренные | Отсутствуют |
| Отечный синдром | Отек век, лица, при тяжелом течении – шеи, туловища, конечностей | Гиперемия и одутловатость лица | Отсутствует | Отек различной локализации и размера, плотный, при надавливании ямка не образуется, на месте отека - гиперемия |
| Сыпь | Макулопапулезного или геморрагического характера | Появляется на 3-5 день болезни на коже груди, спины, живота, пятнисто-папулезная, скарлатиноподобная, петехиальная | Полиморфная | Отсутствует |
| Лихорадка | Ремиттирующая, постоянного или интермиттирующего характера | Неправильного характера | Неправильного характера | Отсутствует |
| Конъюнктивит | Характерен | Нет | Нет | Нет |
| Периферическая кровь | Лейкоцитоз, выраженная эозинофилия (до 50-70%) | Лейкоцитоз с нейтрофильным сдвигом влево, лимфопения, гипо- или анэозинофилия, СОЭ – 40-70 мм/час | Лейкоцитоз до 20-40 более *10 9 /л, гиперэозинофилия (60-90%), СОЭ – 25-30 мм/час и более | |
| Специфические методы | Положительные результаты трихинеллоскопии мышц, ИФА, РСК, РНГА, кожная аллергическая проба | Положительные результаты микроскопии в темном поле зрения крови, мочи, ликвора, РМА, ПЦР, РПГА | Положительные результаты овоскопии дуоденального содержимого и кала, РНГА и ИФА | Нет |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Альбендазол (Albendazole) |
| Декстроза (Dextrose) |
| Диклофенак (Diclofenac) |
| Ибупрофен (Ibuprofen) |
| Лоратадин (Loratadine) |
| Мебгидролин (Mebhydrolin) |
| Мебендазол (Mebendazole) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Преднизолон (Prednisolone) |
| Хифенадин (Quifenadine) |
| Хлоропирамин (Chloropyramine) |
| Цетиризин (Cetirizine) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ [1,3,4,5]: в амбулаторных условиях осуществляется лечение легких форм трихинеллеза.
Немедикаментозное лечение:
· Режим–общий;
· Диета: стол № 15 – при отсутствии нарушений ЖКТ. При наличии сопутствующей патологии (заболевания печени, почек и др. органов) назначают соответствующую диету.
Медикаментозное лечение
Этиотропная (антигельминтная) терапия:
При лечении больных трихинеллезом в амбулаторных условиях назначается (как можно раньше) один из нижеперечисленных противопаразитарных препаратов:
· Мебендазол внутрь в дозе 200-400 мг 3 раза в сутки через 20-30 минут после еды в течение 3 дней [УД – А] [3,4,5];
· или Альбендазол внутрь после еды по 400 мг два раза в сутки в течение 7 дней [УД – А] больным с массой тела 60 кг и более или по 15 мг/кг в сутки в два приема больным с массой тела менее 60 кг в течение 7 дней.
Патогенетическая терапия:
Нестероидные противовоспалительные препараты:
· диклофенак натрия по 75-150 мг/сут, внутрь, в течение 5-7 дней[УД – В];
· или ибупрофен по 400-600 мг в сутки, внутрь в течение 5-7 дней [УД – В].
Десенсибилизирующая терапия:
· мебгидролин внутрь по 0,1-0,2 г 1-2 раза в сутки [УД – С];
· или хифенадин внутрь по 0,025 г - 0,05 г 3-4 раза в сутки [УД – D];
· или хлоропирамин внутрь по 0,025 г 3-4 раза в сутки [УД – С];
· или цетиризин внутрь по 0,005-0,01 г 1 раз в сутки, 5-7 дней [УД – B];
· или лоратадин по 0,01 г внутрь 1 раз в сутки [УД – B].
Симптоматическая терапия при наличии лихорадки, один из нижеследующих препаратов:
· ацетаминофен 500 мг, внутрь [УД – В];
· или ибупрофен 200 мг, 400 мг,внутрь[УД – В].
Перечень основных лекарственных средств:
Антигельминтные препараты:
· мебендазол, таблетки 100 мг[УД – А];
· альбендазол, таблетки 400 мг [УД – А].
Перечень дополнительных лекарственных средств.
· диклофенак натрия 25 мг,100мг,внутрь[УД – В];
· или ибупрофен 200 мг, 400 мг, внутрь[УД – В];
· или ацетаминофен 500 мг, внутрь [УД – В];
Таблица сравнения препаратов:
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:
· купирование клинических симптомов;
· предупреждение развития осложнений;
· предупреждение рецидивирующего течения.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ[1,3,4,5]: лечение в стационаре проводится больным со среднетяжелым и тяжелым течением трихинеллеза.
Немедикаментозное лечение:
· Режим – постельный (до купирования основных клинических проявлений – лихорадки, миалгий, отеков, сыпи и др.).
· Диета: стол № 15 (при наличии осложнений диету назначают с учетом органной патологии).
Медикаментозное лечение
Этиотропная (антигельминтная) терапия:
При трихинеллезе как можно раньше назначают один из нижеперечисленных антигельминтных препаратов: (УД-А) [3,4,5]
· Мебендазол внутрь в дозе 200-400 мг 3 раза в сутки через 20-30 минут после еды в течение 3 дней и затем 400-500мг 3 р/сут с 4 по 10 день, при среднетяжелом течении и 14 дней при тяжелом течении болезни [УД – А];
· Албендазол внутрь после еды больным с массой тела 60 кг и более по 400 мг 2 раза в сутки, больным с массой тела менее 60 кг по 15 мг/кг в сутки в два приема - в течение 10 дней при среднетяжелом течении и 14 дней при тяжелом течении болезни[УД – А].
Патогенетическая терапия:
Дезинтоксикационная терапия:
· объем внутривенно вводимых растворов – 30 мл/кг массы тела больного;
· соотношение кристаллоидных (0,9% раствор хлорида натрия[УД-С],раствор декстрозы 5%)и коллоидных должно быть2-3:1.
· средний объем вводимых растворов для человека массой тела 60-80 кг составляет 1200-1500 мл/сут с учетом патологических потерь.
Нестероидные противовоспалительные препараты используют в комплексе с антигельминтной терапией с учетом противопоказаний:
· диклофенак натрия по 75-150 мг в сутки, внутрь [УД – В];
· или ибупрофен 400-600 мг в сутки, внутрь [УД – В].
Десенсибилизирующая терапия (в течение 7-10 дней):
· мебгидролин внутрь по 0,1-0,2 г 1-2 раза в сутки [УД – С];
· или хифенадин внутрь по 0,025 г - 0,05 г 3-4 раза в сутки [УД – D];
· или хлоропирамин внутрь по 0,025 г 3-4 раза в сутки [УД – С];
· или цетиризин внутрь по 0,005-0,01 г 1 раз в сутки, 5-7 дней [УД-B];
· или лоратадин по 0,01 г внутрь 1 раз в сутки [УД-B].
Глюкокортикостероиды (преднизолон) назначают в зависимости от степени тяжести внутрь по 20-60 мг в сутки (по показаниям до 80 мг)в течение 5-7 дней [1].
Симптоматическая терапия:
При лихорадке:
Рекомендуется применение одного из нижеперечисленных препаратов:
· ацетаминофен 500 мг, внутрь, с интервалом не менее 4 часов[УД – В];
· диклофенак натрия 75 мг/2 мл, в/м [УД – В];
· ибупрофен 200 мг, 400 мг, внутрь по 1 таблетке 3-4 раза в день [УД – В].
Перечень основных лекарственных средств:
Антигельминтные препараты:
· мебендазол, таблетки 100 мг [УД – А];
· альбендазол, таблетки 400 мг [УД – А].
Перечень дополнительных лекарственных средств:
· раствор натрия хлорида 0,9% - 200, 400 мл;
· раствор декстрозы 5% - 400 мл;
· диклофенак 25 мг,100мг, внутрь [УД – В];
· ибупрофен 200 мг, 400 мг, внутрь [УД – В];
· ацетаминофен500 мг, внутрь [УД – В];
· мебгидролин, 100 мг, внутрь [УД-С];
· хифенадин, 25 мг, внутрь [УД-D];
· хлоропирамин 25 мг, внутрь [УД – С];
· лоратадин 10 мг, внутрь [УД – В];
· цетиризин 5-10 мг, внутрь [УД – В];
· преднизолон 5 мг, внутрь [УД – А].
Таблица сравнения препаратов:
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:
· купирование клинических проявлений;
· предупреждение осложнений;
· предупреждение рецидивов.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации (инфекционный стационар/отделение):
· среднетяжелое и тяжелое течение трихинеллеза;
· наличие осложнений трихинеллеза;
· наличие тяжелых сопутствующих заболеваний независимо от степени тяжести.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2017
- 1) Инфекционные болезни: национальное руководство /Под ред. Н.Д. Ющук, Ю.Я. Венгерова. М.: ГЭОТАР-Медиа, 2009, С. 1009-1016. 2) Clinical guidelines: Diagnosis and treatment manual, 2016. – P. 163-165. 3) Gottstein B, Pozio E, Nöckler K. Epidemiology, diagnosis, treatment, and control of trichinellosis. ClinMicrobiol Rev. 2009 Jan. 22(1):127-45 4) Watt G, Saisorn S, Jongsakul K, et al. Blinded, placebo-controlled trial of antiparasitic drugs for trichinosis myositis. J Infect Dis. 2000 Jul. 182(1):371-4 5) Drugs for Parasitic Infections Treatment Guidelines. The Medical Letter. 2013
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: отсутствует.
Условия пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
![]()
![]()
Важные ссылки
![]()
Модуль опросов не установлен.
– антропозоонозная остро и хронически протекающая болезнь многих видов млекопитающих ярко выраженного аллергического характера, вызываемая личинками и половозрелыми нематодами рода Trichinella.
Возбудитель
К настоящему времени описано четыре вида возбудителя: Tr. spiralis, Tr. native, Tr. nelsoni, Tr. pseudospiralis. Все перечисленные виды паразитируют у человека. Это очень мелкие нематоды волосовидной формы. Самки живородящие. Они проникают в кишечные ворсинки хозяина и рождают живых личинок, которые лимфогенным током разносятся в мышцы. Излюбленные места паразитирования личинок – мышцы ножек диафрагмы, языка, пищевода, межреберные, жевательные и др. Спустя некоторое время личинки достигают инвазионной стадии, приобретают спиралевидную форму. Вокруг личинки через 3-4 недели формируется капсула, которая затем обызвествляется. Жизнеспособность мышечных трихинелл сохраняется у животных многие годы, а у человека – до 25 лет.
Устойчивость мышечных трихинелл к различным внешним воздействиям довольно высокая. Для разрушения трихинелл в мясе, особенно в толстых кусках, необходима длительная тепловая обработка: температура в толще кусков должна быть не ниже 80 °С. В мясе, хранящемся при температуре -17…-27 °С, трихинеллы остаются жизнеспособными в течение 6 недель. Посол и копчение мясопродуктов не обезвреживают трихинелл. Мышечные трихинеллы способны выделять токсические вещества, обладающие высокой устойчивостью.
Эпизоотологические данные
Трихинеллезом болеют свиньи, дикие кабаны, медведи, барсуки, собаки, кошки, волки, лисы, грызуны, нутрии, морские млекопитающие крайнего севера, а также человек.
Заражение животных и человека трихинеллезом происходит через мясо, содержащее инвазионные личинки трихинелл. Мясо переваривается, а освободившиеся мышечные трихинеллы превращаются в кишечные.
Предубойная диагностика
Характерных клинических признаков при трихинеллезе не наблюдают. Прижизненная диагностика трихинеллеза животных на свиноводческих фермах заключается в проведении иммуноферментного анализа (ИФА).
Послеубойная диагностика
Надежный метод выявления трихинеллеза – трихинеллоскопия мяса свиней, диких кабанов, медведей и других животных. Из проб мяса изогнутыми ножницами вдоль мышечных волокон нарезают по 12 кусочков величиной с овсяное зерно. Срезы помещают на компрессорий и раздавливают до такой степени, чтобы сквозь них можно было читать газетный шрифт. Приготовленные срезы тщательно исследуют под трихинеллоскопом, с малым увеличением микроскопа (в 40-100 раз) и проекционной камерой или экранным трихинелоскопом.
При выполнении дифференциальной диагностики более точен метод переваривания мясного фарша в искусственном желудочном соке с последующей микроскопией осадка.
На мясокомбинатах применяется метод группового исследования свинины на трихинеллез. Он основан на переваривании в специальной жидкости образцов мышечной ткани, взятых из ножек диафрагмы нескольких свиных туш, и обнаружении в осадке (переваренной массе) личинок трихинелл. Исследование выполняется с помощью аппарата для выделения личинок трихинелл (АВТ).
Дифференциальная диагностика
Трихинелл дифференцируют от пузырьков воздуха, цистицерков, саркоцист и конкрементов.
Ветеринарно-санитарная оценка
Исследованию на трихинеллез подлежат: туши, полутуши, четвертины и куски туш свиней (кроме поросят до 3-недельного возраста), кабанов, барсуков, медведей, других всеядных и плотоядных, а также нутрий.
При обнаружении хотя бы одной личинки трихинелл (независимо от ее жизнеспособности), тушу и субпродукты, имеющие мышечную ткань, пищевод, прямую кишку, а также обезличенные мясные продукты направляют на утилизацию.
Наружный жир (шпик) снимают и перетапливают. Внутренний жир выпускают без ограничения.
Кишки (кроме прямой) после обычной обработки выпускают без ограничения.
Шкуры выпускают после удаления с них мышечной ткани. Последнюю направляют на утилизацию.
Профилактика и меры борьбы
В целях профилактики заболевания животных трихинеллезом в свиноводческих хозяйствах необходимо своевременно проводить дератизацию и дезинфекцию, уничтожать бродячих животных, трупы животных утилизировать с соблюдением ветеринарно-санитарных правил.
На хозяйство, где у свиней обнаружен трихинеллез, накладывают ограничительные мероприятия (карантин), проводят комплекс ликвидационных и профилактических мероприятий.
Хозяйство объявляют благополучным по трихинеллезу в том случае, если при повторном серологическом обследовании через 1 год всего поголовья не будут обнаружены положительно реагирующие животные, а при убое на мясо и трихинеллоскопическом обследовании туш в них не будут выявлены личинки трихинелл.
Что такое дифиллоботриоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Александров Павел Андреевич, инфекционист, гепатолог, паразитолог, детский инфекционист - Санкт-Петербург]()
Определение болезни. Причины заболевания
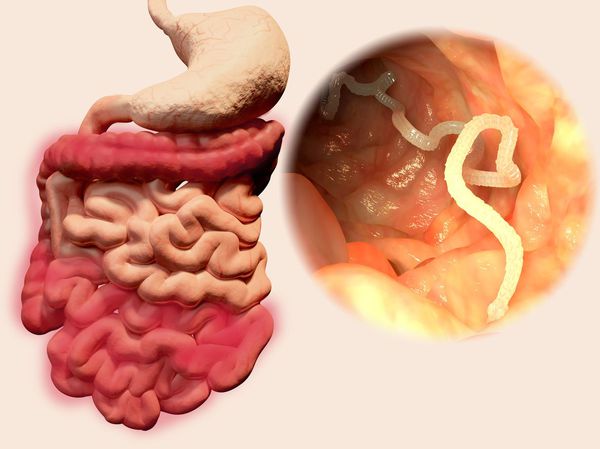
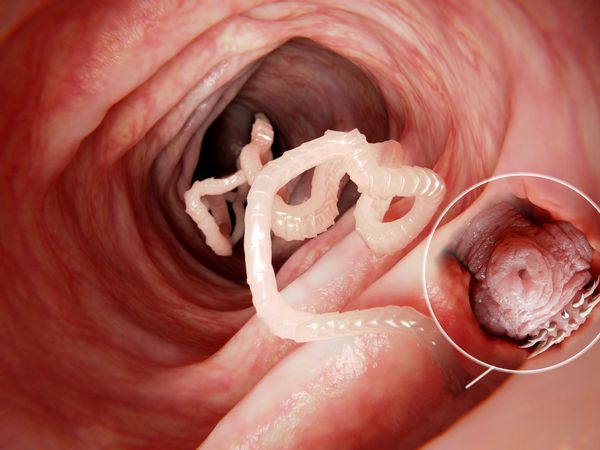
Дифиллоботриоз — это инвазионное заболевание человека, вызываемое паразитированием кишечных ленточных гельминтов рода Diphyllobothrium (преимущественно Diphyllobothrium latum). Клинически характеризуется синдромом поражения желудочно-кишечного тракта, токсико-аллергическими реакциями и в тяжёлых случаях развитием B12-дефицитной (мегалобластной) анемии.
![Паразитирование лентеца в кишечнике]()
Этиология
Тип — Plathelmintes (плоские черви)
Класс — Cestoidea (цестоды)
Отряд — Pseudophyllidea (лентецы)
Семейство — Diphyllobothriidae (дифиллоботрииды)
Род — Diphyllobothrium (лентец)
Виды — Diphyllobothrium latum (широкий лентец), Diphyllobothrium minus (малый лентец), Diphyllobothrium strictum (узкий лентец), Diphyllobothrium Tungussicum (Тунгусский лентец), D. klebanovskii, D. Dendriticum и другие.
![Широкий лентец]()
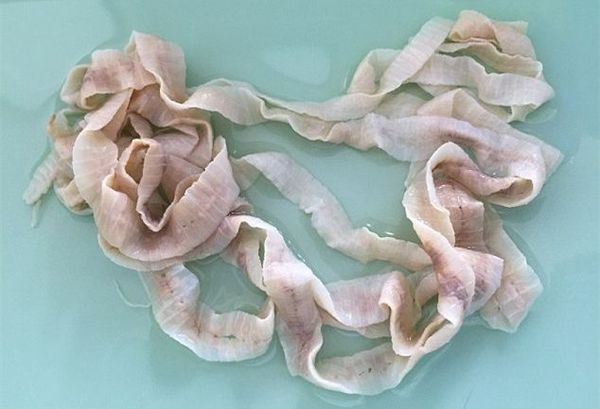
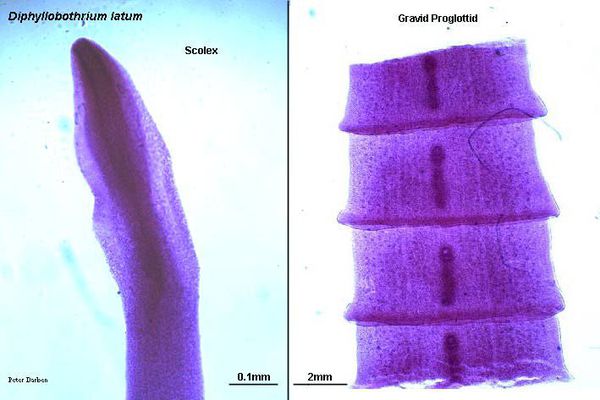
Наиболее распространённый и известный паразитический вид лентецов у человека — широкий лентец, известный науке с XVII века. Является самым длинным из цестод — его длина в отдельных случаях может достигать 25 метров. Пищеварительная, дыхательная и кровеносная системы отсутствуют. Головка (сколекс) паразита вытянута в длину, сплющена с боков, её размер составляет 3-5 мм. Она имеет специальные боковые присасывательные щели (ботрии), при помощи которых червь прикрепляется к слизистой оболочке тонкого кишечника.
![Головка и тело паразита]()
От головки отходит тело паразита (стробилла), имеющее длину до 20-25 метров. Оно состоит из большого числа (до 4000) члеников (проглоттид), покрытых особым эпителием, с выростами (микротрихиями), осуществляющими функцию питания. Также на эпителии имеются специальные отверстия, выделяющие ферменты, которые защищают червя от агрессии среды хозяина. Мышечная система представлена двумя слоями (кольцевым и продольным). Ширина члеников в средней части червя значительно превышает их длину (поэтому паразит и носит название "Широкий лентец").
Тело лентеца подразделяется на молодые и зрелые проглоттиды. В начальной части тела половые органы отсутствуют. Лентец является гермафродитом: в зрелых члениках находиться половой аппарат в виде розетковидной матки (видна как тёмное пятно в середине членика) с содержащимися в ней яйцах паразита, а на боковых поверхностях члеников находятся семенники. Сформированные яйца имеют вид широкого двухконтурного овала желтоватого цвета с крышечкой на одном конце и бугорком на другом. Их размер достаточно крупный — 70 х 45 мкм. За сутки один паразит может выделять до двух миллионов незрелых яиц, которые частично содержатся в отрывающихся зрелых члениках и при распаде члеников в каловых массах). Эти яйца в дальнейшем попадают в пресноводный водоём, где и происходит их последующее развитие.
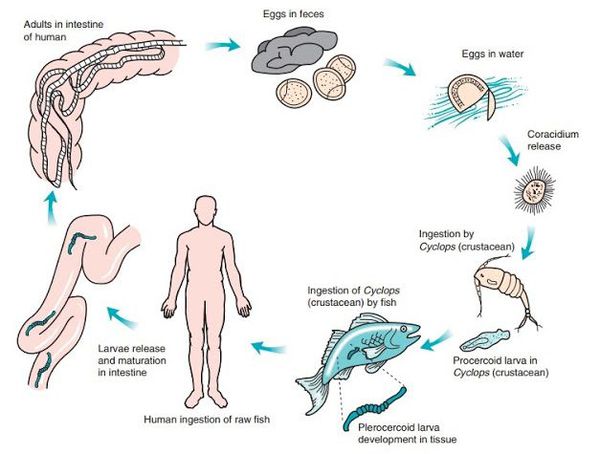
Жизнеспособность яиц при благоприятных условиях сохраняется до шести месяцев, в выгребных ямах жизнеспособны до семи недель. Понижение температуры воды увеличивает время развития зародыша, но повышает выживаемость яиц. Есть сведения о возможности развития яиц в слабосолёной морской воде (устьях рек). Они малоустойчивы к действию прямых солнечных лучей и действию дезинфицирующих средств.
Через 6-16 дней при благоприятных условиях (температура воды не ниже +15 ° С) из яиц в воде выходят свободно плавающие зародышевые личинки округлой формы (корацидии), покрытые ресничками. Они заглатывается мелкими пресноводными рачками (циклопами и диаптомусами) — первыми промежуточными хозяевами. В кишечнике рачка корацидий избавляется от оболочки и ресничек и образует онкосферу, которая через 2-3 недели после проникновения в тело превращается в тканевую первичную форму — процеркоид (размер до 60 мкм).
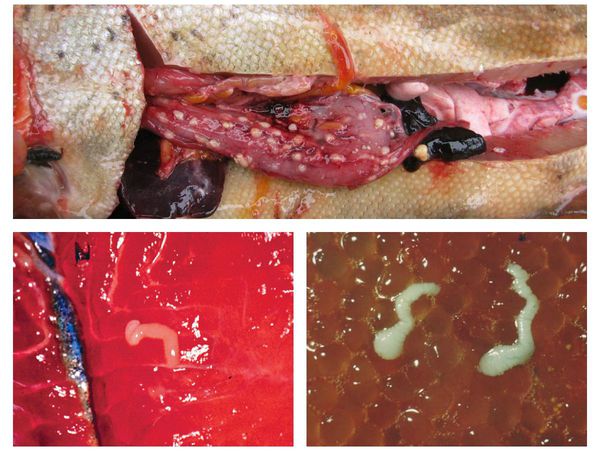
В дальнейшем рачки становятся пищей для пресноводных рыб, поедающих планктон. Они являются вторым промежуточным хозяином, в теле которых (в мышцах и икре) процеркоиды проходят стадию развития и через 3-4 недели превращаются в плероцеркоиды — несегментированные личинки белого цвета длиной до 2-3 см, имеющие головку (сколекс). Так как они обладают инвазионной способностью, рыба с личинками становится источником опасности для людей.
![Личинки лентеца в рыбе и икре]()
Часто первичная мирная рыба становиться источником пищи для хищных рыб (третий промежуточный хозяин и т.д.), в организме которых происходит накопление плероцеркоидов (пассивное переселение паразитов). Поэтому такие хищники, как окунь, налим, некоторые лососевые и щука, являются источником повышенной опасности для человека при нарушении технологии приготовления блюд. [1] [reference:] [5] [8]
Эпидемиология
Промежуточный хозяин — пресноводные рачки. Дополнительный хозяин — пресноводные рыбы (в том числе планктонные рыбы и далее поедающие их хищные рыбы). Окончательный хозяин — человек, медведь, свинья, собака и другие млекопитающие (всеядные или хищные), в кишечнике которых может паразитировать от одного (чаще всего) до нескольких десятков червей.
![Развитие и паразитирование широкого лентеца]()
Механизм передачи — фекально-оральный (алиментарный путь). В качестве источника заражения выступает недостаточно обработанная и непросоленная пресноводная рыба и икра (чаще щучья), поражённая личинками паразита. Человек источником заражения для других людей не является и эпидемиологической опасности не представляет.
В основном болеют рыбаки, туристы и их семьи, любители свежей пресноводной рыбы.
Сезонности не отмечается, так как "дикую" рыбу люди употребляют постоянно. Восприимчивость всеобщая, иммунитет после перенесённого заболевания не формируется. Срок жизни паразита у человека — до 25 лет. [1] [2] [3] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дифиллоботриоза
От момента заражения инкубационный период может составляет в среднем около 40-60 дней. Выраженность проявлений заболевания зависит от количества находящихся в организме гельминтов, времени их паразитирования и свойств конкретного человека. Часто больной не испытывает вообще никаких явных изменений состояния (латентное течение), однако при тщательном расспросе можно выявить некоторые необычные для него явления.
Чаще всего обращает на себя внимание постепенное снижение работоспособности, повышенная утомляемость, слабость, нарушения сна, периодические головокружения и головные боли. Нередки периодические кожные высыпания различного характера при отсутствии явной причины (иногда по типу крапивницы), ухудшение течения имеющихся хронических заболеваний, отсутствие адекватного эффекта на проводимую по их поводу терапию. Возможен периодический беспричинный субфебрилитет (повышение температуры тела до 37,5°С).
У половины больных выявляются те или иные симптомы поражения желудочно-кишечного тракта, проявляющиеся в виде периодического дискомфорта в животе различной локализации, тошнота, метеоризм, вздутие, неустойчивый стул (от запоров до умеренной диареи). Иногда наблюдается повышение аппетита (возможна и обратная реакция — снижение аппетита), слюнотечение, металлический привкус во рту и извращение вкуса.
При запущенных случаях и развитии выраженной анемии отмечается:
- нарастающая бледность кожных покровов;
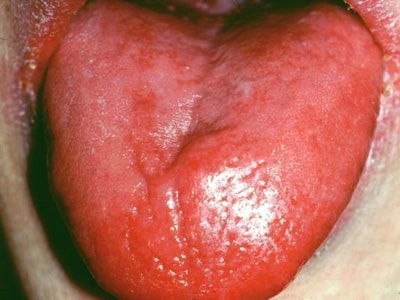
- развитие глоссита Гунтера (рельефный язык с ярко красными пятнами, впоследствии приобретающий оттенок малинового цвета с "лакированной" поверхностью);
![Глоссит Гунтера]()
- нарушения работы сердца;
- выраженные головокружения;
- повышенная раздражительность;
- выраженная слабость и неспособность заниматься какой-либо деятельностью.
В тяжёлых ситуациях происходит увеличение печени и селезёнки, появляются отёки (преимущественно нижних конечностей), одутловатое лицо бело-матового цвета, расстройства чувствительности. Со стороны сердечно-сосудистой системы отмечается снижение артериального давления, тахикардия и расширение границ сердца.
У беременных заболевание протекает несколько тяжелее, часто развивается выраженная анемия, повышен риск развития токсикоза. Отрицательное влияние на плод максимально в первом триместре беременности и выражается в развитии гипоксии и гипотрофии (кислородном голодании и нарушении питания), задержке общего развития и нарушениях развития нервной системы. [1] [5] [6] [7] [8]
Патогенез дифиллоботриоза
После употребления заражённой рыбы в результате переваривания освобождается личинка лентеца — плероцеркоид, которая в тонком кишечнике человека прикрепляется к слизистой оболочке посредством присосок — ботрий. Там происходит её рост и развитие: личинка всей поверхностью своего тела активно поглощает находящиеся в просвете кишечника питательные вещества, витамины и микроэлементы.
![Лентец, прикреплённый к слизистой тонкого кишечника]()
Примерно через месяц от момента заражения червь достигает половой зрелости и начинает отделять яйца, периодически отбрасывая часть зрелых, наполненных яйцами члеников.
В процессе роста и развития паразита на организм человека оказывается ряд патологических влияний:
- в результате присасывания к слизистой оболочке происходит местное нарушение её целостности, строения и функционирования — нарушается кровообращение, питание тканей, изменение нервной проводимости и нарушение пищеварения;
- поглощение лентецом большого количества питательных веществ, витаминов и железа вызывает алиментарное истощение различной степени выраженности, развитие специфической В12-дефицитной (иногда фолиевой) анемии, другие гиповитаминозы, обострение и длительное течение имеющихся хронических заболеваний;
- жизнедеятельность крупного червя в кишечнике человека неизбежно сопровождается выделением значительного количества продуктов переработки, которые, всасываясь из кишечника, попадают в кровь и разносятся по всему организму, вызывая токсико-аллергическую перестройку организма и угнетение иммунного ответа. [1][5][6][8]
Классификация и стадии развития дифиллоботриоза
По вариантам течения выделяют две формы дифиллоботриоза:
- латентную (скрытую);
- манифестную (с клиническими проявлениями).
По наличию или отсутствию осложнений заболевание бывает:
- неосложнённым;
- осложнённым (мегалобластная анемия, непроходимость кишечника и другое).
Существует три степени тяжести:
- лёгкая (отсутствие клинической симптоматики или слабовыраженные проявления, явные лабораторные изменения, часто заболевание выявляется как случайная находка при обследовании или выходе паразита);
- среднетяжёлая (появление клинической симптоматики умеренной выраженности, может наблюдаться слабо выраженная анемия, серьёзные осложнения отсутствуют);
- тяжёлая (наличие значимо выраженной клинической картины, выраженных лабораторных изменений, анемии средней или тяжёлой степени, яркой картины осложнений). [2][6]
Осложнения дифиллоботриоза
Кишечная непроходимость образуется при значительном скоплении паразитов в кишечнике. Характерны: задержка стула, повышение газообразования, нарастание интоксикации, повышение температуры тела, боли в животе различной интенсивности, тошнота, рвота. Такое состояние требует хирургического вмешательства.
В12 дефицитная анемия возникает вследствие конкурентного поглощения лентецом витамина В12 и снижения уровня гемоглобина, которое вызывает уменьшение объёма кислорода, доставляемого к тканям. Проявляется широким набором симптомов: бледность с лимонным оттенком, снижение работоспособности, тахикардия и одышка. Далее может развиться миокардиодистрофия и периферические отёки. При аускультации выслушиваются функциональные анемические шумы, на ЭКГ наблюдается снижение сегмента ST и расширение желудочкового комплекса. Появляются расстройства чувствительности, особенно в нижних конечностях, чувство "ползания мушек" по коже, иногда происходят расстройства психики. В отдельных случаях наблюдается поражение кортикоспинальных путей (фуникулярный миелоз), что ведёт к двигательным нарушениям — от лёгкой слабости до нижней спастической параплегии (пошатывания при ходьбе). Возможны нарушения остроты зрения. Падает синтез нейротрансмиттеров, что вызывает снижение когнитивной функции, деменцию, преходящую депрессию. Увеличивается печень и селезёнка, развивается глоссит Гюнтера, чувство жжения языка, атрофия слизистой верхнего отдела кишечника и желудка, появляется извращение вкусовых ощущений, тяжесть в эпигастрии, возможно возникновение шума в ушах. [1] [6] [8]
Диагностика дифиллоботриоза
Лабораторная диагностика:
- клинический анализ крови — на начальном этапе может отмечаться умеренно выраженная эозинофилия и относительный лимфоцитоз, общие лейкоциты обычно не изменены; при запущенных и тяжёлых случаях развивается анемия — снижение уровня гемоглобина и эритроцитов при сохранении высокого цветового показателя; в небольшом количестве обнаруживаются мегалобластные клетки, в эритроцитах — тельца Жоли (обломки ядер нормобластов), умеренная тромбоцитопения и повышение СОЭ;
- биохимический анализ крови — при тяжёлых формах происходит снижение уровня фолиевой кислоты и витамина В12, повышение уровня общего билирубина за счёт непрямой фракции и гипопротеинемия (крайне низкий уровень белка в крови);
- копроовоскопия — выявляются многочисленные яйца широкого лентеца в нативном мазке кала;
- прямая визуализация тела червя при отрыве его части и выходе из прямой кишки при дефекации;
- ПЦР кала (метод неотработан и широкого практического применения не имеет).
Критерии диагностики:
- характерный эпидемиологический анамнез (пребывание на территории с очагом дифиллоботриоза, употребление недостаточно обработанной свежей пресноводной рыбы);
- неспецифическая клиническая картина (диспепсические расстройства, сочетающиеся с периодическими аллергическими проявлениями);
- признаки В12-дефицитной анемии (клинические и лабораторные);
- обнаружение яиц паразита в кале или обрывков стробиллы.
Дифференциальная диагностика:
- другие паразитарные заболевания кишечной и внекишечной групп (прямая лабораторная диагностика паразитов);
- анемия Адиссона-Бирмера (отсутствие аллергических проявлений, эозинофилии, боли в области грудины, в основном зрелый возраст больных, отсутствие эпидемиологического анамнеза);
- гемолитическая анемия (отсутствие эозинофилии и характерного эпидемиологического анамнеза, гемоглобинурия, повышение ГГТ);
- другие виды анемии (характерная лабораторная диагностика);
- патология желудочно-кишечного тракта терапевтического характера (данные лабораторного и инструментального обследования, отсутствие выявления яиц паразита в кале). [1][6][7][8][9]
Лечение дифиллоботриоза
Лечение проводится, как правило, в амбулаторных условиях и обычно не требует специальной подготовки. Стационарное лечение и особая подготовка применяются лишь при запущенных, осложнённых заболеваниях и состояниях, отягощённых выраженной сопутствующей патологией.
В специальной диете нет необходимости, лишь иногда при затруднении опорожнения кишечника (запорах) показано применение слабительных средств с целью удаления погибшего червя.
Медикаментозное лечение проводится разрешёнными к применению противопаразитарными препаратами, затрагивающими жизнедеятельность паразитических червей данного ряда. Обычно длительность применения составляет не более одного дня.
После проведения лечения желательно удостовериться в выходе всего червя при дефекации (в том числе сколекса), хотя при медленной перистальтике кишечника возможно растворение погибшего паразита пищеварительными соками хозяина.
В некоторых случаях показано назначение диеты с повышенным содержанием железа, применение препаратов железа, нормализация микрофлоры кишечника посредством лекарств пробиотического ряда.
За переболевшими устанавливается наблюдение в течении 3-6 месяцев с обязательным неоднократным контролем анализов кала на я/глист в паразитологической лаборатории, выполненными с интервалом в одни месяц. [1] [8] [10]
Прогноз. Профилактика
Прогноз заболевания благоприятный при условии его своевременного выявления (до появления осложнений) и эффективного лечения. Наступает полное излечение.
В целях успешной профилактики заражения следует использовать комплекс мероприятий, направленных на разрыв пути развития и распространения паразита:
Читайте также: