Дифференциальный диагноз псевдотуберкулеза проводят с
Обновлено: 18.04.2024
Псевдотуберкулез — острое инфекционное зоонозное заболевание, проявляющееся синдромом общей интоксикации с лихорадкой, нередко экзантемой и поражением отдельных органов и систем (пищеварительного канала, печени, нервной системы, опорно-двигательного аппарата).
Этиология. Возбудитель — yersinia pseudotuberculosis — относится к семейству энтеробактерий, хорошо размножается во внешней среде, особенно при пониженной температуре. Он не стойкий к высыханию и высокой температуре и чувствительный к действию широко используемых дезинфицирующих средств в обычных концентрациях.
Эпидемиология. Заболевание распространено повсеместно, наблюдается в виде спорадических случаев и ограниченных эпидемических вспышек. Отдельные климато-географические зоны эндемичны по псевдотуберкулезу. Заболевание регистрируется среди всех возрастных групп населения, но чаще болеют учащиеся и дети дошкольных детских коллективов. Есть основание предполагать, что псевдотуберкулез встречается значительно чаще, чем диагностируется. Заболевание регистрируется в течение всего года, но выраженный сезонный подъем отмечается в зимне-весенние месяцы. Возбудитель выделяется более чем от 100 видов млекопитающих и птиц, многих видов членистоногих и земноводных, а также из разных объектов внешней среды (почвы, воды, овощей и т. д.). Многие виды теплокровных животных восприимчивы к псевдотуберкулезу, диапазон проявления болезни у них может быть различным — от бессимптомных до септических форм с летальным исходом.
Источником и хранителем инфекции являются мышевидные грызуны. Заражение происходит при употреблении в пищу продуктов и воды, инфицированных их выделениями. Резервуаром инфекции могут быть также объекты внешней среды. В частности, свежие овощи и фрукты, попавшие в хранилище с остатками инфицированной почвы, где возбудитель в условиях низкой температуры и достаточной влажности размножается и обсеменяет продукты. Употребление их в пищу без термической обработки может быть причиной эпидемической вспышки без участия грызунов. Заражение происходит в основном алиментарным путем через инфицированные продукты, воду и грязные руки. Роль человека в передаче инфекции не доказана.
Патогенез. Возбудители, не являясь кислотоустойчивыми, большей частью погибают в желудке. В случае преодоления микробами желудочного барьера они попадают в кишечник, размножаются в лимфоид-ном аппарате, преимущественно в терминальном отделе подвздошной кишки. Из кишечника по лимфатическим путям они попадают в ближайшие лимфатические узлы, вызывая регионарный лимфаденит без клинических симптомов. Если этот барьер оказывается несостоятельным, микробы выходят в кровяное русло, наступает гематогенная диссеминация с развитием вторичных очагов инфекции в ближайших и отдаленных лимфатических узлах, печени и других органах. Бактериемия обычно кратковременная, ее возникновение совпадает с началом болезни. Септицемия бывает редко. Определенная роль в патогенезе псевдотуберкулеза принадлежит токсемии, так как известно, что некоторые варианты возбудителей продуцируют внеклеточные токсические вещества. В развитии органных поражений определенное значение имеет сенсибилизация. Гистологически в пораженных органах и тканях выявляют множественные мелкие некротические узелки или абсцессы.
Клиника. Псевдотуберкулез отличается полиморфизмом клинической картины и цикличностью течения. Инкубационный период — от нескольких часов до 3 нед. В клинической картине болезни при псевдотуберкулезе на первый план выступает синдром общей интоксикации: слабость, головная боль, миалгии различной локализации, боль в суставах, потеря аппетита, в более тяжелых случаях — тошнота, рвота, обморочное состояние, возбуждение или заторможенность, нарушение сознания, бред. Температура тела высокая в течение первых 2—3 дней. Температурная кривая чаще имеет ремиттирующий, интермиттирующий или неправильный характер, но наблюдается и постоянный тип ее. У части больных она может быть субфебрильной или оставаться нормальной. Чем тяжелее протекает болезнь, тем выше температурная реакция, которая держится более длительно. Наряду с интоксикацией с первых дней проявляются симптомы поражения отдельных органов и систем, и в зависимости от их выраженности определяются различные клинические варианты течения болезни.
Наиболее частый вариант псевдотуберкулеза — абдоминальный, когда в клинической картине преобладают признаки поражения пищеварительного канала. Больного беспокоят тошнота, рвота, могут быть понос и боль в животе, чаще в правой подвздошной области. В таких случаях первона-
чально диагностируют гастроэнтерит, энтерит, мезаденит или острый аппендицит (когда определяются напряжение мышц передней брюшной стенки и симптомы раздражения брюшины). Наряду с основными признаками болезни нередко наблюдаются экзантема, изменения в печени, боль в суставах. Возможны обострения и рецидивы.
Значительно реже встречается артралгический или артритический вариант, когда ведущими симптомами болезни являются боль в суставах, изменение их конфигурации, припухлость, нарушение функции, ограничение движений. Все эти признаки развиваются синхронно с повышением температуры, общей слабостью, головной болью и другими признаками общей интоксикация, выраженность которых соответствует тяжести заболевания. У часто больных отмечаются симптомы поражения печени, пищеварительного канала, возможны кожные высыпания, но выраженность их незначительная.
Жечтушныи вариант болезни при псевдотуберкулезе выделяется не всеми исследователями; некоторые его рассматривают как разновидность абдоминального У таких больных на фоне выраженной общей инток-
Псевдотуберкулез может также проявляться катаральными изменениями верхних дыхательных путей. В таких случаях больные жалуются на повышение температуры, общую слабость, головную боль, першение в зеве и боль в горле, кашель. При осмотре выявляется разлитая гиперемия слизистой оболочки зева Если изменения других систем и органов отсутствуют, то обычно такой вариант псевдотуберкулеза ошибочно принимается за грипп или другие ОРЗ Диагностика облегчается в случаях, когда наряду с катаральными изменениями слизистой оболочки верхних дыхательных путей определяется увеличение печени, желтуха, скарлатиноподобная или другого характера сыпь.
Известен септический вариант, или генерализованная форма болезни, когда при выраженном синдроме общей интоксикации с высокой лихорадочной реакцией у больного возникают экзантема, желтуха, отмечаются явления энтерита или гастроэнтерита, печень увеличена, определяется болезненность в правом подреберье, пальпируются увеличенные брыжеечные лимфатические узлы, возможны аппендикулярная боль с признаками раздражения брюшины, а также симптомы поражения опорно-двигательного аппарата. При таком варианте болезни трудно определить ведущий синдром, инфекция приобретает генерализованный характер с вовлечением в патологический процесс различных органов и систем, заболевание протекает тяжело, нередко рецидивирует и продолжается в течение нескольких месяцев.
При псевдотуберкулезе с преимущественным поражением нервной системы начало болезни острое, появляются интенсивная разлитая головная боль, усиливающаяся при движениях головой, перемене положения тела, тошнота, рвота, головокружение Объективно — высокая температура тела (40 °С), выражена ригидность мышц затылка, положительные симптомы Кернига и Брудзинского, заторможенность, парезы, нарушение сна Клинически выявляются все данные для постановки синдромологического диагноза мениигоэнцефалита, который с учетом эпидемиологических данных и результатов всестороннего лабораторного обследования этиологически расшифровывается как псевдотуберкулез
Известны также стертая и латентная формы псевдотуберкулеза, выявляемые лабораторно в эпидемических очагах.
Дифференциальный диагноз. Клиническая диагностика возможна при соответствующих эпидемиологических данных и наличии у больного комплекса наиболее характерных клинических синдромов: общей интоксикации, высокой лихорадочной реакции, экзантемы и признаков поражения кишечника, печени, суставов В зависимости от клинического варианта и периода болезни псевдотуберкулез приходится дифференцировать с различными болезнями.
Абдоминальная форма псевдотуберкулеза может быть ошибочно диагностирована как дизентерия, острый аппендицит, энтеровирусные заболевания, геморрагическая лихорадка, холера.
Клинически абдоминальную форму псевдотуберкулеза трудно отличить от гастроэнтеритической формы сальмонеллеза и острой дизентерии, так как названные инфекции не имеют специфических симптомов. Однако при псевдотуберкулезе чаще устанавливается связь заболевания с употреблением овощных блюд (салатов, винегрета), при сальмонеллезе—мясных продуктов, хотя для пищевых токсикоинфекций стафилококковой природы также возможна связь с употреблением овощных блюд. Для абдоминальной формы псевдотуберкулеза не типичны характерные для дизентерии тенезмы, гемоколит, спазм сигмовидной кишки, а также изменения слизистой оболочки толстой кишки, выявляемые при ректороманоскопии. У больных дизентерией не наблюдается гиперемии ладоней и стоп, экзантемы, ар-тралгий и артритов — симптомов, типичных для псевдотуберкулеза. Окончательная диагностика проводится на основании выделения возбудителя или нарастания титра антител в сыворотке крови.
При дифференциальной диагностике псевдотуберкулезного терминального илеита, мезентериита и острого аппендицита следует учитывать несвойственное для последнего сочетание интенсивной боли в правой подвздошной области с выраженным синдромом общей интоксикации при отсутствии или очень скудных показателях раздражения брюшины. У части больных с наличием аппендикулярного синдрома, как и в случаях мезаденита при значительном увеличении брыжеечных лимфатических узлов, диагностические сомнения разрешаются при оперативном вмешательстве с применением лабораторных методов исследования
Энтеровирусные заболевания имеют некоторые сходные признаки с абдоминальным вариантом псевдотуберкулеза. При обеих инфекциях может быть острое начало с волнообразной лихорадочной реакцией в последующем, возможны боль в животе, признаки общей интоксикации и экзантема Но в отличие от псевдотуберкулеэа при энтеровирусных заболеваниях довольно часто выявляются серозный менингит с лимфоцитарным плеоцитозом, болевой синдром, как правило, связан с актом дыхания, чаще и более выраженными оказываются катаральные изменения слизистых оболочек верхних дыхательных путей, нередко обнаруживается герпангина Сочетание перечисленных симптомов с признаками поражения печени не типично для энтеровирусной инфекции
В начальный период болезни абдоминальный вариант можно принять за геморрагическую лихорадку, но при ней геморрагический синдром более выражен, сыпь, как правило, геморрагическая, возможны внутренние кровотечения, гематурия, выявляются изменения в почках (боль в пояснице, резко положительный симптом Пастернацкого, олигурия или анурия, снижение относительной плотности мочи, выраженная альбуминурия с большим количеством лейкоцитов, наличие гиалиновых и фибринных цилиндров) У таких больных при снижении температуры тела состояние не улучшается, а напротив, тяжесть его прогрессирует, рвота становится неукротимой, нарастает остаточный азот крови и может развиться уремическая кома. Важное значение в диагностике имеет эпидемиологический анамнез.
Нередко псевдотуберкулезный брыжеечный лимфаденит принимают за туберкулезный мезоаденит или туберкулез кишечника. Для обеих форм не характерно циклическое течение, чаще они развиваются на фоне туберкулеза легких в результате гематогенной диссеминации. Им не свойственны острое начало с выраженной интоксикацией и высокой лихорадкой с первых дней заболевания, гиперемия лица и шеи, ладоней и стоп, экзантема. Эпидемиологические предпосылки и положительные результаты серологических, а в последующем и бактериологических исследований решают диагностические сомнения в пользу псевдотуберкулеза.
Желтушный вариант псевдотуберкулеза приходится дифференцировать с вирусным гепатитом. Однако отсутствие преджелтушного периода при раннем появлении желтухи на высоте лихорадки и быстрое ее угасание с нормализацией температуры, а также отсутствие дальнейшего нарастания желтухи в процессе болезни, умеренное повышение уровня аминотранс-фераз или нормальные их показатели позволяют относительно легко отличить псевдотуберкулез от вирусного гепатита. Значительную помощь при этом оказывает картина периферической крови. Нейтрофильный лейкоцитоз, эозинофилия, тромбоцитопения, относительная лимфопения и повышенная СОЭ, обнаруживаемые при псевдотуберкулезе, не характерны для вирусного гепатита, протекающего с лейкопенией и нормальной или замедленной СОЭ.
Затруднения могут возникнуть при дифференциальной диагностике желтушного варианта псевдотуберкулеэа и лептоспироза. При обеих инфекциях болезнь развивается остро, после кратковременного озноба температура резко повышается, возникает гиперемия лица, может быть экзантема, рано обнаруживается гепатолиенальный синдром с желтухой, в периферической крови — нейтрофильный лейкоцитоз и повышенная СОЭ. Лептоспироз отличается наличием боли в икроножных мышцах и развитием почечного синдрома, повышением остаточного азота крови, сыпью чаще пятнисто-папулезной, нередко — различными кровотечениями. Важны эпидемиологический анамнез и данные лабораторных, бактериологических, серологических исследований.
Скарлатиноподобное течение псевдотуберкулеза напоминает скарлатину наличием только одного признака из характерной для нее триады — сыпи, тогда как два других (тонзиллит и регионарный лимфаденит) отсутствуют. К тому же при скарлатине сыпь однотипная, мелкоточечная, в то время как при псевдотуберкулезе одновременно возможна экзантема и другого характера Для скарлатины не характерны гиперемия и отечность ладоней и стоп, появление сыпи на 3-й сутки и позже, возникновение энтерита или гастроэнтерита, гепатита
Мелкоточечная сыпь при псевдотуберкулезе напоминает сыпь при краснухе Но сыпь при последней однородная, не имеет тенденции к слиянию Диагностические различия существенно дополняют увеличение заднешейных и затылочных лимфатических узлов, отсутствие симптомов поражения кишечника, печени, опорно-двигательного аппарата, умеренная выраженность синдрома общей интоксикации, в картине периферической крови — лейкопения с лимфоцитозом и увеличением количества плазмоцитов
Артралгический или артритический вариант болезни может быть ошибочно диагностирован как ревматизм. Изменения суставов, аллергический характер сыпи, нейтрофильный лейкоцитоз и повышенная СОЭ наблюдаются при обеих нозологических формах. В плане дифференциальной диагностики заслуживает внимания отсутствие при ревматизме признаков гепатита, поражений кишечника, резко выраженной интоксикации, скарлатиноподобной сыпи, а также пищевого анамнеза. Окончательный диагноз устанавливается на основании лабораторных данных.
Псевдотуберкулез, протекающий с токсикоаллергическим синдромом (артралгиями, аллергическим характером сыпи) может быть принят за лекарственную болезнь. В таких случаях большое значение имеет тщательно собранный анамнез, указывающий на связь ведущего синдрома и его нарастание с применением лекарственных средств.
Значительные затруднения возникают в диагностике спорадических случаев тяжело протекающей генерализованной формы псевдотуберкулеза, трудноотличимой от сепсиса другой этиологии. Если выявлен соот-ветствущий эпидемиологический анамнез или удается найти первичный очаг инфекции и температура принимает гектический характер с типичными для сепсиса ознобом и профузным потом, а из крови выделяется возбудитель, тогда вопрос решается относительно легко. Чаще для установления окончательного диагноза необходимы повторные посевы крови на стерильность и использование серологических методов для выявления антител к возбудителю псевдотуберкулеза.
Генерализованная форма псевдотуберкулеза может быть ошибочно диагностирована как брюшной тиф, особенно в случаях с острым началом болезни Однако в отличие от псевдотуберкулеза при брюшном тифе нет полиморфизма клинических проявлений, экзантема скудная, моно-морфная, появляется на 2-й неделе болезни, картина периферической крови также иная В окончательном решении вопроса большую помощь оказывают эпидемиологический анамнез, лабораторные данные, гемокульту-ра и бактериологические исследования по выделению возбудителя псевдотуберкулеза, а также результаты изучения уровня антител к возбудителям этих инфекций в динамике болезни.
Спорадические случаи псевдотуберкулеза,особенно в начале болезни, могут быть приняты за грипп или другое ОРЗ. Но с учетом непостоянства и ис^юччтелько малой выраженности катаральных изменений слизистых оболочек верхних дыхательных путей, наличия симптомов поражения печени н кишечника в сочетании с экзантемой, лейкоцитозом и повышенной СОЭ диагноз гриппа уже в первые дни представляется необоснованным. Эпидемиологические данные и результаты использования метода иммуно-флуоресценции позволяют избежать диагностической ошибки и провести соответствующие дополнительные исследования.
В заключительной диагностике псевдотуберкулеза решающее значение принадлежит лабораторным методам исследования — бактериологическому и серологическому. Материалом для исследования может быть слизь из зева в первые дни болезни, моча в 1-ю неделю и фекалии в течение всей болезни и во время рецидивов. Возможно транзиторное носительство бактерий псевдотуберкулеза здоровыми людьми. Из серологических методов диагностики пользуются РА и РНГА. Кровь для серологических исследований забирают в начале болезни и через 2—3 нед (3—5 мл). Диагностическим титром считается разведение сыворотки крови 1 :200 и более.
определение генетического материала, специфических белков, плазмид и др.
Алгоритм диагностики иерсиниозов
Острое начало болезни, симптомы интоксикации (озноб, лихорадка, головная боль, чувство ломоты в теле, слабость)

Диспепсические явления (тошнота, рвота, боль в животе,
особенно в правой подвздошной области, учащенный жидкий стул)

Экзантема (мелкоточечная, пятнисто-папулезная, геморрагическая, узловатая эритема)

Гиперемия, чувство жжения и отечность кистей и стоп, гиперемия лица, склерит, конъюнктивит, фарингит, “малиновый язык”, шелушение кожи

Артралгии, артриты, миалгии

В анамнезе – контакт с грызунами, работа на овощной базе/теплице, употребление в пищу салатов из свежих овощей, сырого молока и др.

Клинический диагноз – “Иерсиниоз”
Положительные результаты бактериологических, иммунологических, серологических и молекулярно-биологических исследований

Диагноз “Иерсиниоз” подтверждается
Дифференциально-диагностические признаки иерсиниоза и псевдотуберкулеза
Период максимальной заболеваемости
конец зимы, весна, начало лета
домашние животные (особенно свиньи), человек
Факторы передачи возбудителя
чаще свиное мясо и изготовленные из него продукты, реже – вода, молоко, овощи
Псевдотуберкулез — острое инфекционное зоонозное заболевание, проявляющееся синдромом общей интоксикации с лихорадкой, нередко экзантемой и поражением отдельных органов и систем (пищеварительного канала, печени, нервной системы, опорно-двигательного аппарата).
Этиология. Возбудитель — yersinia pseudotuberculosis — относится к семейству энтеробактерий, хорошо размножается во внешней среде, особенно при пониженной температуре. Он не стойкий к высыханию и высокой температуре и чувствительный к действию широко используемых дезинфицирующих средств в обычных концентрациях.
Эпидемиология. Заболевание распространено повсеместно, наблюдается в виде спорадических случаев и ограниченных эпидемических вспышек. Отдельные климато-географические зоны эндемичны по псевдотуберкулезу. Заболевание регистрируется среди всех возрастных групп населения, но чаще болеют учащиеся и дети дошкольных детских коллективов. Есть основание предполагать, что псевдотуберкулез встречается значительно чаще, чем диагностируется. Заболевание регистрируется в течение всего года, но выраженный сезонный подъем отмечается в зимне-весенние месяцы. Возбудитель выделяется более чем от 100 видов млекопитающих и птиц, многих видов членистоногих и земноводных, а также из разных объектов внешней среды (почвы, воды, овощей и т. д.). Многие виды теплокровных животных восприимчивы к псевдотуберкулезу, диапазон проявления болезни у них может быть различным — от бессимптомных до септических форм с летальным исходом.
Источником и хранителем инфекции являются мышевидные грызуны. Заражение происходит при употреблении в пищу продуктов и воды, инфицированных их выделениями. Резервуаром инфекции могут быть также объекты внешней среды. В частности, свежие овощи и фрукты, попавшие в хранилище с остатками инфицированной почвы, где возбудитель в условиях низкой температуры и достаточной влажности размножается и обсеменяет продукты. Употребление их в пищу без термической обработки может быть причиной эпидемической вспышки без участия грызунов. Заражение происходит в основном алиментарным путем через инфицированные продукты, воду и грязные руки. Роль человека в передаче инфекции не доказана.
Патогенез. Возбудители, не являясь кислотоустойчивыми, большей частью погибают в желудке. В случае преодоления микробами желудочного барьера они попадают в кишечник, размножаются в лимфоид-ном аппарате, преимущественно в терминальном отделе подвздошной кишки. Из кишечника по лимфатическим путям они попадают в ближайшие лимфатические узлы, вызывая регионарный лимфаденит без клинических симптомов. Если этот барьер оказывается несостоятельным, микробы выходят в кровяное русло, наступает гематогенная диссеминация с развитием вторичных очагов инфекции в ближайших и отдаленных лимфатических узлах, печени и других органах. Бактериемия обычно кратковременная, ее возникновение совпадает с началом болезни. Септицемия бывает редко. Определенная роль в патогенезе псевдотуберкулеза принадлежит токсемии, так как известно, что некоторые варианты возбудителей продуцируют внеклеточные токсические вещества. В развитии органных поражений определенное значение имеет сенсибилизация. Гистологически в пораженных органах и тканях выявляют множественные мелкие некротические узелки или абсцессы.
Клиника. Псевдотуберкулез отличается полиморфизмом клинической картины и цикличностью течения. Инкубационный период — от нескольких часов до 3 нед. В клинической картине болезни при псевдотуберкулезе на первый план выступает синдром общей интоксикации: слабость, головная боль, миалгии различной локализации, боль в суставах, потеря аппетита, в более тяжелых случаях — тошнота, рвота, обморочное состояние, возбуждение или заторможенность, нарушение сознания, бред. Температура тела высокая в течение первых 2—3 дней. Температурная кривая чаще имеет ремиттирующий, интермиттирующий или неправильный характер, но наблюдается и постоянный тип ее. У части больных она может быть субфебрильной или оставаться нормальной. Чем тяжелее протекает болезнь, тем выше температурная реакция, которая держится более длительно. Наряду с интоксикацией с первых дней проявляются симптомы поражения отдельных органов и систем, и в зависимости от их выраженности определяются различные клинические варианты течения болезни.
Наиболее частый вариант псевдотуберкулеза — абдоминальный, когда в клинической картине преобладают признаки поражения пищеварительного канала. Больного беспокоят тошнота, рвота, могут быть понос и боль в животе, чаще в правой подвздошной области. В таких случаях первона-
чально диагностируют гастроэнтерит, энтерит, мезаденит или острый аппендицит (когда определяются напряжение мышц передней брюшной стенки и симптомы раздражения брюшины). Наряду с основными признаками болезни нередко наблюдаются экзантема, изменения в печени, боль в суставах. Возможны обострения и рецидивы.
Значительно реже встречается артралгический или артритический вариант, когда ведущими симптомами болезни являются боль в суставах, изменение их конфигурации, припухлость, нарушение функции, ограничение движений. Все эти признаки развиваются синхронно с повышением температуры, общей слабостью, головной болью и другими признаками общей интоксикация, выраженность которых соответствует тяжести заболевания. У часто больных отмечаются симптомы поражения печени, пищеварительного канала, возможны кожные высыпания, но выраженность их незначительная.
Жечтушныи вариант болезни при псевдотуберкулезе выделяется не всеми исследователями; некоторые его рассматривают как разновидность абдоминального У таких больных на фоне выраженной общей инток-
Псевдотуберкулез может также проявляться катаральными изменениями верхних дыхательных путей. В таких случаях больные жалуются на повышение температуры, общую слабость, головную боль, першение в зеве и боль в горле, кашель. При осмотре выявляется разлитая гиперемия слизистой оболочки зева Если изменения других систем и органов отсутствуют, то обычно такой вариант псевдотуберкулеза ошибочно принимается за грипп или другие ОРЗ Диагностика облегчается в случаях, когда наряду с катаральными изменениями слизистой оболочки верхних дыхательных путей определяется увеличение печени, желтуха, скарлатиноподобная или другого характера сыпь.
Известен септический вариант, или генерализованная форма болезни, когда при выраженном синдроме общей интоксикации с высокой лихорадочной реакцией у больного возникают экзантема, желтуха, отмечаются явления энтерита или гастроэнтерита, печень увеличена, определяется болезненность в правом подреберье, пальпируются увеличенные брыжеечные лимфатические узлы, возможны аппендикулярная боль с признаками раздражения брюшины, а также симптомы поражения опорно-двигательного аппарата. При таком варианте болезни трудно определить ведущий синдром, инфекция приобретает генерализованный характер с вовлечением в патологический процесс различных органов и систем, заболевание протекает тяжело, нередко рецидивирует и продолжается в течение нескольких месяцев.
При псевдотуберкулезе с преимущественным поражением нервной системы начало болезни острое, появляются интенсивная разлитая головная боль, усиливающаяся при движениях головой, перемене положения тела, тошнота, рвота, головокружение Объективно — высокая температура тела (40 °С), выражена ригидность мышц затылка, положительные симптомы Кернига и Брудзинского, заторможенность, парезы, нарушение сна Клинически выявляются все данные для постановки синдромологического диагноза мениигоэнцефалита, который с учетом эпидемиологических данных и результатов всестороннего лабораторного обследования этиологически расшифровывается как псевдотуберкулез
Известны также стертая и латентная формы псевдотуберкулеза, выявляемые лабораторно в эпидемических очагах.
Дифференциальный диагноз. Клиническая диагностика возможна при соответствующих эпидемиологических данных и наличии у больного комплекса наиболее характерных клинических синдромов: общей интоксикации, высокой лихорадочной реакции, экзантемы и признаков поражения кишечника, печени, суставов В зависимости от клинического варианта и периода болезни псевдотуберкулез приходится дифференцировать с различными болезнями.
Абдоминальная форма псевдотуберкулеза может быть ошибочно диагностирована как дизентерия, острый аппендицит, энтеровирусные заболевания, геморрагическая лихорадка, холера.
Клинически абдоминальную форму псевдотуберкулеза трудно отличить от гастроэнтеритической формы сальмонеллеза и острой дизентерии, так как названные инфекции не имеют специфических симптомов. Однако при псевдотуберкулезе чаще устанавливается связь заболевания с употреблением овощных блюд (салатов, винегрета), при сальмонеллезе—мясных продуктов, хотя для пищевых токсикоинфекций стафилококковой природы также возможна связь с употреблением овощных блюд. Для абдоминальной формы псевдотуберкулеза не типичны характерные для дизентерии тенезмы, гемоколит, спазм сигмовидной кишки, а также изменения слизистой оболочки толстой кишки, выявляемые при ректороманоскопии. У больных дизентерией не наблюдается гиперемии ладоней и стоп, экзантемы, ар-тралгий и артритов — симптомов, типичных для псевдотуберкулеза. Окончательная диагностика проводится на основании выделения возбудителя или нарастания титра антител в сыворотке крови.
При дифференциальной диагностике псевдотуберкулезного терминального илеита, мезентериита и острого аппендицита следует учитывать несвойственное для последнего сочетание интенсивной боли в правой подвздошной области с выраженным синдромом общей интоксикации при отсутствии или очень скудных показателях раздражения брюшины. У части больных с наличием аппендикулярного синдрома, как и в случаях мезаденита при значительном увеличении брыжеечных лимфатических узлов, диагностические сомнения разрешаются при оперативном вмешательстве с применением лабораторных методов исследования
Энтеровирусные заболевания имеют некоторые сходные признаки с абдоминальным вариантом псевдотуберкулеза. При обеих инфекциях может быть острое начало с волнообразной лихорадочной реакцией в последующем, возможны боль в животе, признаки общей интоксикации и экзантема Но в отличие от псевдотуберкулеэа при энтеровирусных заболеваниях довольно часто выявляются серозный менингит с лимфоцитарным плеоцитозом, болевой синдром, как правило, связан с актом дыхания, чаще и более выраженными оказываются катаральные изменения слизистых оболочек верхних дыхательных путей, нередко обнаруживается герпангина Сочетание перечисленных симптомов с признаками поражения печени не типично для энтеровирусной инфекции
В начальный период болезни абдоминальный вариант можно принять за геморрагическую лихорадку, но при ней геморрагический синдром более выражен, сыпь, как правило, геморрагическая, возможны внутренние кровотечения, гематурия, выявляются изменения в почках (боль в пояснице, резко положительный симптом Пастернацкого, олигурия или анурия, снижение относительной плотности мочи, выраженная альбуминурия с большим количеством лейкоцитов, наличие гиалиновых и фибринных цилиндров) У таких больных при снижении температуры тела состояние не улучшается, а напротив, тяжесть его прогрессирует, рвота становится неукротимой, нарастает остаточный азот крови и может развиться уремическая кома. Важное значение в диагностике имеет эпидемиологический анамнез.
Нередко псевдотуберкулезный брыжеечный лимфаденит принимают за туберкулезный мезоаденит или туберкулез кишечника. Для обеих форм не характерно циклическое течение, чаще они развиваются на фоне туберкулеза легких в результате гематогенной диссеминации. Им не свойственны острое начало с выраженной интоксикацией и высокой лихорадкой с первых дней заболевания, гиперемия лица и шеи, ладоней и стоп, экзантема. Эпидемиологические предпосылки и положительные результаты серологических, а в последующем и бактериологических исследований решают диагностические сомнения в пользу псевдотуберкулеза.
Желтушный вариант псевдотуберкулеза приходится дифференцировать с вирусным гепатитом. Однако отсутствие преджелтушного периода при раннем появлении желтухи на высоте лихорадки и быстрое ее угасание с нормализацией температуры, а также отсутствие дальнейшего нарастания желтухи в процессе болезни, умеренное повышение уровня аминотранс-фераз или нормальные их показатели позволяют относительно легко отличить псевдотуберкулез от вирусного гепатита. Значительную помощь при этом оказывает картина периферической крови. Нейтрофильный лейкоцитоз, эозинофилия, тромбоцитопения, относительная лимфопения и повышенная СОЭ, обнаруживаемые при псевдотуберкулезе, не характерны для вирусного гепатита, протекающего с лейкопенией и нормальной или замедленной СОЭ.
Затруднения могут возникнуть при дифференциальной диагностике желтушного варианта псевдотуберкулеэа и лептоспироза. При обеих инфекциях болезнь развивается остро, после кратковременного озноба температура резко повышается, возникает гиперемия лица, может быть экзантема, рано обнаруживается гепатолиенальный синдром с желтухой, в периферической крови — нейтрофильный лейкоцитоз и повышенная СОЭ. Лептоспироз отличается наличием боли в икроножных мышцах и развитием почечного синдрома, повышением остаточного азота крови, сыпью чаще пятнисто-папулезной, нередко — различными кровотечениями. Важны эпидемиологический анамнез и данные лабораторных, бактериологических, серологических исследований.
Скарлатиноподобное течение псевдотуберкулеза напоминает скарлатину наличием только одного признака из характерной для нее триады — сыпи, тогда как два других (тонзиллит и регионарный лимфаденит) отсутствуют. К тому же при скарлатине сыпь однотипная, мелкоточечная, в то время как при псевдотуберкулезе одновременно возможна экзантема и другого характера Для скарлатины не характерны гиперемия и отечность ладоней и стоп, появление сыпи на 3-й сутки и позже, возникновение энтерита или гастроэнтерита, гепатита
Мелкоточечная сыпь при псевдотуберкулезе напоминает сыпь при краснухе Но сыпь при последней однородная, не имеет тенденции к слиянию Диагностические различия существенно дополняют увеличение заднешейных и затылочных лимфатических узлов, отсутствие симптомов поражения кишечника, печени, опорно-двигательного аппарата, умеренная выраженность синдрома общей интоксикации, в картине периферической крови — лейкопения с лимфоцитозом и увеличением количества плазмоцитов
Артралгический или артритический вариант болезни может быть ошибочно диагностирован как ревматизм. Изменения суставов, аллергический характер сыпи, нейтрофильный лейкоцитоз и повышенная СОЭ наблюдаются при обеих нозологических формах. В плане дифференциальной диагностики заслуживает внимания отсутствие при ревматизме признаков гепатита, поражений кишечника, резко выраженной интоксикации, скарлатиноподобной сыпи, а также пищевого анамнеза. Окончательный диагноз устанавливается на основании лабораторных данных.
Псевдотуберкулез, протекающий с токсикоаллергическим синдромом (артралгиями, аллергическим характером сыпи) может быть принят за лекарственную болезнь. В таких случаях большое значение имеет тщательно собранный анамнез, указывающий на связь ведущего синдрома и его нарастание с применением лекарственных средств.
Значительные затруднения возникают в диагностике спорадических случаев тяжело протекающей генерализованной формы псевдотуберкулеза, трудноотличимой от сепсиса другой этиологии. Если выявлен соот-ветствущий эпидемиологический анамнез или удается найти первичный очаг инфекции и температура принимает гектический характер с типичными для сепсиса ознобом и профузным потом, а из крови выделяется возбудитель, тогда вопрос решается относительно легко. Чаще для установления окончательного диагноза необходимы повторные посевы крови на стерильность и использование серологических методов для выявления антител к возбудителю псевдотуберкулеза.
Генерализованная форма псевдотуберкулеза может быть ошибочно диагностирована как брюшной тиф, особенно в случаях с острым началом болезни Однако в отличие от псевдотуберкулеза при брюшном тифе нет полиморфизма клинических проявлений, экзантема скудная, моно-морфная, появляется на 2-й неделе болезни, картина периферической крови также иная В окончательном решении вопроса большую помощь оказывают эпидемиологический анамнез, лабораторные данные, гемокульту-ра и бактериологические исследования по выделению возбудителя псевдотуберкулеза, а также результаты изучения уровня антител к возбудителям этих инфекций в динамике болезни.
Спорадические случаи псевдотуберкулеза,особенно в начале болезни, могут быть приняты за грипп или другое ОРЗ. Но с учетом непостоянства и ис^юччтелько малой выраженности катаральных изменений слизистых оболочек верхних дыхательных путей, наличия симптомов поражения печени н кишечника в сочетании с экзантемой, лейкоцитозом и повышенной СОЭ диагноз гриппа уже в первые дни представляется необоснованным. Эпидемиологические данные и результаты использования метода иммуно-флуоресценции позволяют избежать диагностической ошибки и провести соответствующие дополнительные исследования.
В заключительной диагностике псевдотуберкулеза решающее значение принадлежит лабораторным методам исследования — бактериологическому и серологическому. Материалом для исследования может быть слизь из зева в первые дни болезни, моча в 1-ю неделю и фекалии в течение всей болезни и во время рецидивов. Возможно транзиторное носительство бактерий псевдотуберкулеза здоровыми людьми. Из серологических методов диагностики пользуются РА и РНГА. Кровь для серологических исследований забирают в начале болезни и через 2—3 нед (3—5 мл). Диагностическим титром считается разведение сыворотки крови 1 :200 и более.
В диагностике инфекционного мононуклеоза учитываются данные анамнеза и эпиданамнеза, наличие характерных клинических признаков болезни (симптоматики), гематологические показатели, положительные результаты серологических и иммунологических исследований.
Гемограмма
В типичных случаях ИМ характерен лейкоцитоз до 10-20 х 10 9 /л, абсолютный лимфомоноцитоз до 90-95%, в том числе наличие не менее 12% широкоплазменных базофильных лимфоцитов с большим ядром (атипичных мононуклеаров). Атипичные мононуклеары у 95% больных острым ИМ обнаруживают с начала периода клинических проявлений инфекции. Их уровень в крови достигает пика на 2-3-й неделе болезни и может сохраняться до 1,5-2 мес.
Полное исчезновение атипичных мононуклеаров обычно происходит к началу 4-го месяца от начала заболевания. В небольшом количестве атипичные мононуклеары могут появляться при других инфекциях:
- цитомегаловирусной,
- герпетической 6 типа,
- острых респираторных вирусных инфекциях,
- ветряной оспе,
- кори,
- инфекционных гепатитах,
- токсоплазмозе и др.).
Диагностическим критерием для ИМ считается выявление атипичных мононуклеаров в количестве, превышающем 12% от общего числа лейкоцитов периферической крови.
Узнать больше
Серологические методы диагностики ИМ
- Реакции гетерогемагглютинации Пауля-Буннеля и Хоффа- Бауэра направлены на обнаружение неспецифических гетерофильных антител, образующихся в результате поликлональной активации В- лимфоцитов. Реакция Пауля-Буннеля с эритроцитами барана (диагностический титр 1:32) и более чувствительная реакция Гоффа-Бауэра с эритроцитами лошади бывают положительными у 75 % молодых лиц через 2 недели и у 90 % — через 4 недели от начала клинических проявлений заболевания.
Уровень гетерофильных антител снижается по окончании острого периода заболевания и может сохраняться (в низких титрах) еще в течение 9 месяцев. Неспецифичность вышеуказанных реакций снижает их диагностическую ценность. В тоже время отсутствие гетерофильных антител при наличии у больного мононуклеозоподобного синдрома, позволяет предположить его иную этиологию (ЦМВ, ВИЧ, токсоплазмоз и др.).
- Метод ИФА является "золотым стандартом" для диагностики всех форм ВЭБ инфекции, в том числе и ИМ. Он позволяет определить антитела к вирусу Эпштейн Барр в различные периоды болезни.
Антитела к капсидному антигену вируса — анти-УСА 1дМ у больных ИМ появляются уже в конце инкубационного периода и определяются на протяжении всего заболевания. Их титр в периоде ранней реконвалесценции (4-6 недели) постепенно снижается до полного исчезновения к концу 6 месяца. Сохранение анти-УСА 1дМ в крови больного в высоких титрах дольше 3 месяцев свидетельствует о затяжном течении ИМ.
- Реакция непрямой иммунофлюоресценции (РНИФ) — для выявлению ядерного антигена (EBNA) вируса в тканях.
Иммуногенетическая диагностика ИМ
Для выявления ДНК вируса используется ПЦР. Для ПЦР диагностики могут быть использованы: кровь, моча, СМЖ, соскоб с ротоглотки. Выявление ДНК вируса подтверждает наличие его активной репликации ВЭБ, но не отображает фазу инфекционного процесса (для установления фазы инфекционного процесса необходимо исследование специфических антител).
Вспомогательные методы диагностики
Бактериологические исследования мазков из ротоглотки используют в первую очередь для проведения дифференциальной диагностики ИМ и дифтерии ротоглотки и диагностики вторичных бактериальных осложнений.
Биохимическое исследование крови с определением содержания билирубина и уровней активности аминотрансфераз, лактатдегидрогеназы используют для диагностики развития гепатита.
ИФА-диагностика ВИЧ-инфекции проводится всем больным с ИМ или при подозрении на него троекратно (в остром периоде, затем через 3 и 6 месяцев) для исключения острой ВИЧ-инфекции, протекающей с мононукпеозоподобным синдромом.
Дифференциальный диагноз
Инфекционный мононуклеоз характеризуется сочетанием основных пяти клинических синдромов:
- общетоксических явлений,
- двусторонней ангины и аденоидита,
- генерализованной лимфополиаденопатии, ,
- специфических изменений гемограммы.
В некоторых случаях возможны желтуха и/или экзантема пятнисто-папулезного характера.
В зависимости от периода заболевания, его клинических проявлений, длительности течения и наличия осложнений возможен довольно широкий круг диагностического поиска.
В начальном периоде ИМ может возникнуть необходимость дифференциальной диагностики с заболеваниями, протекающими с лихорадкой, катаральными изменениями в ротоглотке, лимфаденопатией (грипп и другие ОРВИ, корь, краснуха).
В периоде разгара при наличии некротических и гнойных изменений в ротоглотке ИМ дифференцируют с дифтерией ротоглотки, с бактериальной "вульгарной" ангиной.
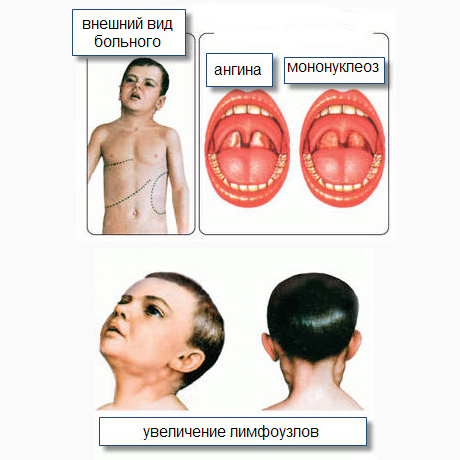
Бактериальный (стрепто-стафилококковый) тонзиллит — “вульгарная ангина”
Характерно острое начало с выраженной интоксикации и явлений тонзиллофарингита. При этом наблюдается строгая корреляция между уровнем интоксикации и выраженностью морфологических изменений в ротоглотке и регионарных (преимущественно в подчелюстных) лимфоузлах.
При этом лимфаденит может сопровождаться периаденитом: лимфатические узлы плотной консистенции, резко болезненны при пальпации, кожа над ними гиперемирована. Полимфаденопатия и гепатолиенальный синдром, а тем более гепатит не характерны. Гемограмма характеризуется нейтрофильным лейкоцитозом с палочко-ядерным сдвигом, значительным увеличением СОЭ.
Антибактериальная терапия препаратами пенициллиновой группы высоко эффективна.
При появлении экзантемы дифференциальный диагноз может проводиться с:
Желтушный синдром при ИМ требует проведения дифференциального диагноза с вирусными гепатитами.
Острый мононуклеозоподобный синдром (интоксикация, тонзиллит, аденоидит, генерализованная лимфополиаденопатия, гепатолиенальный синдром, экзантема, типичные изменения гемограммы) может возникать также при острой ВИЧ-инфекции, ЦМВ-инфекции, токсоплазмозе и др.). При этих заболеваниях наличие атипичных мононуклеаров в гемограмме не превышает 12%, реакции гетероагглютинации отрицательны. Наиболее информативным для верификации соответствующих диагнозов является использование серологических и иммуногенетических методов исследования.
Выраженная и стойкая генерализованная лимфаденопатия, увеличение селезенки при ИМ могут потребовать проведения дифференциального диагноза с лимфопролиферативными заболеваниями.
Лимфогранулематоз
Первым симптомом лимфогранулематоза обычно является значительное увеличение размеров лимфатических узлов на шее, в подмышечных впадинах или в паху. При этом поражение лимфатических узлов может быть изначально односторонним, с последующим распространением процесса на другую сторону. Увеличенные лимфатические узлы безболезненны, их размеры не уменьшаются со временем и при лечении антибиотиками.
Характерно увеличение медиастинальных лимфоузлов, что проявляется затруднением дыхания, одышкой, сухим кашлем вследствие их давления на трахею и бронхи. Лимфопролиферативный процесс сопровождается высокой длительной лихорадкой неправильного или волнообразного типов, проливными потами, кожным зудом, спленомегалией и прогрессирующим снижением массы тела.
Гемограмма не имеет выраженной специфичности. Подтверждением диагноза служит обнаружение специфических для лимфогранулематоза гигантских клеток Березовского-Штернберга при гистологическое исследование биоптатата лимфоузлов.
Лечение инфекционного мононуклеоза
Лечение ИМ проводят с учетом клинических проявлений, тяжести и периода заболевания.
Лечение легких форм мононуклеоза проводится на дому. Пациенты со среднетяжелыми и тяжелыми формами госпитализируются в инфекционный стационар. Всем больным необходим постельный режим на весь острый период, ограничение физической нагрузки в периоде реконвалесценции.
Диета — стол №13 (общий стол для лихорадящих больных). В случаях развития гепатита рекомендуют стол №5.
Проводят дезинтоксикационную терапию, десенсибилизирующее, симптоматическое и общеукрепляющее лечение. Показаны частые полоскания ротоглотки растворами неспиртовых антисептиков (растворы фурацилина, йодинола, хлоргексидина). По показаниям возможно назначение нестероидных противовоспалительных препаратов.
Антибиотики при отсутствии бактериальных осложнений не назначают.
При наличии бактериальных осложнений назначается антибиотикотерапия. Предпочтение отдается цефалоспоринам, макролидам. Противопоказано
назначение аминопенициллинов (ампициллин, ампиокс, амоксициллин) из-за опасности возникновения токсикоаллергических реакций, обусловленных поликлональной активацией иммунной системы. Противопоказаны также левомицетин и сульфаниламиды в виду их токсического действия на процессы кроветворения.
Кортикостероиды (преднизолон или дексаметазон) в виду их имммуносупрессивного действия назначают парентерально, коротким курсом — только при угрозе или развитии грозных осложнений (в первую очередь асфиксии, нейтропении, тромбоцитопении, гемолитической анемии). Проводят дезинтоксикационную терапию, десенсибилизирующее,
симптоматическое и общеукрепляющее лечение. Показаны частые полоскания ротоглотки растворами неспиртовых антисептиков (растворы фурацилина, йодинола, хлоргексидина). По показаниям возможно назначение нестероидных противовоспалительных препаратов.
Категорически запрещается назначение физиопроцедур, а также местного лечения лимфоаденопатий в виде компрессов и мазевых апликаций.
Этиотропная (противовирусная) терапия на сегодняшний день не разработана. Широко обсуждаемое и рекламируемое использование нуклеотидных аналогов в лечении Эпштейн-Барр вирусной инфекции не имеет достоверного подтверждения их эффективности. Обсуждается целесообразность назначения ацикловира при ЭБВИ лицам, страдающим злокачественными заболевания крови.
Выписка больных из стационара производится после их клинического выздоровления.
После перенесенного ИМ пациенты подлежат диспансерному наблюдению в течение 6 месяцев, с контролем гемограммы, биохимическим исследованием крови (определение активности аминотрансфераз), серологическим обследованием на ВИЧ-инфекцию с периодичностью 1, 3 и 6 месяцев. Реконвалесценты с длительно сохраняющимися лимфоаденопатией и изменениями гемограммы должны быть консультированы гематологом для исключения острого лейкоза, лимфогранулематоза.
Рекомендуется ограничение физической нагрузки в течение до 3 месяцев после перенесенного острого ИМ (из за угрозы разрыва капсулы селезенки).
Меры специфической профилактики не разработаны. Неспецифическую профилактику осуществляют повышением общей и иммунологической резистентности организма (закаливание, витаминотерапия, полоскание носоглотки и ротоглотки, проветривание рабочих и жилых помещений).
Читайте также:

