Дисбактериоз кишечника после лапароскопии
Обновлено: 13.05.2024
Повреждение органов желудочно-кишечного тракта при лапароскопии. Диагностика
Несмотря на постоянно разрабатывающийся лапароскопический инструментарий и соответствующие методики, повреждения желудочно-кишечного тракта остаются нередким, до сих пор потенциально непредотвратимым осложнением лапароскопии. За последние три десятилетия риск данного осложнения увеличился приблизительно с 3 до 13 случаев на 10 000 процедур.
Большинство травм кишечника происходит во время установки иглы Вереша или основного троакара, если кишка прикреплена спайками к передней брюшной стенке в связи с перенесенными хирургическими вмешательствами. Другие желудочно-кишечные повреждения могут быть результатом оперативных приемов, включая разделение спаек, диссекцию ткани, повреждения при деваскуляризации и термические травмы.
Большое количество осложнений и высокая операционная летальность связаны с поздней диагностикой или нераспознанным повреждением желудочно-кишечного тракта. Подозрение на такое повреждение должно возникать, если после операции у женщины появились возрастающее чувство тошноты, боль в области живота, вздутие живота или повышение температуры тела.
Внезапная слабость в сочетании с быстрым изменением лейкоцитарной формулы (будь то повышение или снижение количества лейкоцитов) со сдвигом влево, а также рентгенологические данные, позволяющие выявить кишечную непроходимость или остаточный воздух под диафрагмой, часто помогают диагностировать повреждение. Углекислый газ быстро всасывается. Если воздух обнаружен под диафрагмой более чем через 36 ч после хирургического вмешательства, особенно если это сопровождается клинической симптоматикой, необходимо дальнейшее обследование ввиду подозрения на повреждение желудочно-кишечного тракта.
Пока еще не разработаны методики, позволяющие полностью предотвратить желудочно-кишечные повреждения в момент установки лапароскопических портов. Однако хорошо известно, что у женщин, ранее уже перенесших хирургическое вмешательство на брюшной полости, повышается риск повреждения органов желудочно-кишечного тракта при лапароскопии, поскольку спайки с передней брюшной стенкой обнаруживают приблизительно у 25% таких пациенток. По этой причине нужны определенные меры для снижения риска повреждений органов желудочно-кишечного тракта у этих больных.
Две широко распространенные методики для пациенток с высокой степенью операционного риска — открытая лапароскопия, впервые описанная Хассоном, и закрытый способ операции в левом верхнем квадранте по Палмеру. К сожалению, желудочно-кишечные повреждения не исключены и при использовании этих подходов.
Еще один альтернативный метод заключается в применении оптического троакара. Назначение данных устройств — увеличение безопасности благодаря визуализации каждого слоя брюшной стенки во время установки порта. К сожалению, сами эти устройства также могут наносить повреждения органам желудочно-кишечного тракта, хотя определенной статистики повреждений, связанных с их применением, нет.
Повреждения органов желудочно-кишечного тракта иглой Вереша при лапароскопии
Стандартный закрытый метод установки лапароскопических портов начинают со слепого введения иглы калибра 14 (диаметром 1,6 мм) с изогнутым концом, которую обычно называют иглой Вереша. Хотя форма кончика данного инструмента помогает снизить риск перфорации свободной подвижной петли кишечника, но не предотвращает перфорацию прилегающей кишки или кишки с ограниченной подвижностью, связанной с ее нормальным анатомическим прикреплением (например, поперечной ободочной кишки). Как правило, перфорация кишечника иглой Вереша не требует репарации до тех пор, пока прокол не начинает кровоточить или пока через него не начинает поступать кишечное содержимое.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Кишечная непроходимость после операции в гинекологии
После абдоминального или тазового хирургического вмешательства у большинства больных наблюдается кишечная непроходимость той или иной степени. Точный механизм нарушения моторики ЖКТ неизвестен, но, по-видимому, оно связано с открытием перитонеальной полости, манипуляциями с кишечным трактом и продолжительными хирургическими вмешательствами.
Инфицирование, перитонит и нарушение баланса электролитов также могут привести к кишечной непроходимости. У большинства больных, подвергающихся операциям по поводу злокачественных новообразований половых органов, степень кишечной непроходимости минимальна и функционирование ЖКТ восстанавливается относительно быстро, позволяя возобновить нормальный прием пищи через несколько дней после операции. Больные с длительным ослаблением перистальтики, метеоризмом, тошнотой и рвотой нуждаются в дальнейшем обследовании и более агрессивном лечении.
При кишечной непроходимости характерно вздутие. Вначале необходимо провести физикальное исследование, оценивая качество кишечных звуков, болезненные ощущения или реакцию на пальпацию живота. Возможно, симптомы могут быть связаны с более серьезной кишечной непроходимостью или другим осложнением со стороны ЖКТ.
Для исключения тазового абсцесса или гематомы, которые могут поддерживать кишечную непроходимость, необходимо исследование органов таза. Проводят рентгенографию в положении пациентки лежа на спине и стоя. При этом часто определяются растянутые петли тонкой и толстой кишки с уровнями жидкости. Свободный газ в брюшной полости на рентгенограммах выявляется в течение 7—10 дней после операции и не указывает на перфорацию внутренних органов.
Для исключения дистальной обструкции толстой кишки или псевдообструкции (синдром Огилви) при расширении слепой кишки проводят ректальное исследование, ректосигмоидоскопию или ирригоскопию.
При послеоперационной кишечной непроходимости проводят декомпрессию ЖКТ и коррекцию водно-электролитных нарушений.
• Для удаления жидкости и газов из желудка устанавливают назогастральный зонд. Постоянная назогастральная аспирация желудочного содержимого позволяет эвакуировать воздух, попавший в желудок при глотательных движениях и служащий основным источником газа в тонкой кишке.
• Проводят коррекцию водно-электролитных нарушений. При кишечной непроходимости значительное количества жидкости выходит в третье пространство, т. е. скапливается в кишечнике и брюшной полости. Рвота приводит к метаболическому алкалозу и другим нарушениям баланса электролитов. Необходимы тщательный мониторинг и своевременное возмещение потерь жидкости и электролитов.
• В большинстве случаев моторика восстанавливается через несколько суток после начала лечения. Улучшение характеризуется уменьшением вздутия живота, нормализацией кишечных шумов, отхождением газов, самостоятельным стулом. Если данных физикалыюго исследования для оценки состояния больной недостаточно, повторяют рентгенографию брюшной полости.
• После нормализации функционирования ЖКТ назогастральную трубку удаляют и разрешают прием жидкой пищи.
• Если у больной не наблюдают никаких признаков улучшения в течение 48—72 ч, выясняют другие причины непроходимости. Такими причинами могут быть перитонит, нераспознанные повреждения мочеточников, ЖКТ или водно-электролитные нарушения, прежде всего гипокалиемия. При стойкой кишечной непроходимости обычно оценивают пассаж водорастворимого контраста по ЖКТ
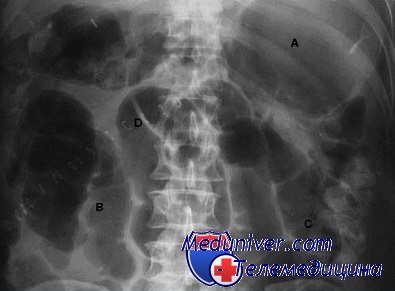
Кишечная непроходимость на рентгенограмме органов брюшной полости
Тонкокишечная непроходимость после операции
Тонкокишечная непроходимость после абдоминальной хирургии встречается примерно у 1—2 % больных, но может быть и чаще после радикальных операций по поводу злокачественных новообразований половых органов, вследствие обширного хирургического вмешательства или значительных манипуляций с тонкой кишкой. Чаще всего причиной тонкокишечной непроходимости бывает образование спаек на месте оперативного вмешательства.
Если тонкая кишка склеивается в перекрученном состоянии, частичная или полная непроходимость может стать следствием расширения либо отека стенки кишки. Изредка причиной тонкокишечной непроходимости могут стать ущемление тонкой кишки в грыже послеоперационного рубца, необнаруженные повреждения тонкой кишки или брыжейки толстой кишки. В начале консервативной терапии можно применять методы, характерные для лечения кишечной непроходимости.
Вследствие риска окклюзии мезентериальных сосудов и ишемии или прободения необходимо обращать пристальное внимание на усиление абдоминальной боли, прогрессирующее растяжение кишечника, лихорадку, лейкоцитоз или ацидоз, т. к. может потребоваться немедленное хирургическое вмешательство.
В большинстве случаев послеоперационная тонкокишечная непроходимость бывает лишь частичной и симптомы, как правило, устраняются консервативным лечением.
• После нескольких дней консервативного лечения может потребоваться дальнейшее обследование.
• Назначают ирригоскопию и серию исследований верхних отделов ЖКТ, включая топкую кишку. В качестве альтернативы для определения локализации непроходимости можно использовать КТ абдоминальной и тазовой полостей с гастроинтестинальным контрастом, а также провести исследование на наличие или отсутствие лимфатической кисты либо повреждения мочеточника. В большинстве случаев полной непроходимости не выявляют, хотя о локализации обструкции может свидетельствовать сужение сегмента тонкой кишки.
• Далее проводится назогастральная декомпрессия и в/в замещение жидкости, что устраняет отек стенки кишки или перекручивание брыжейки.
• При увеличении времени, необходимого для устранения осложнения, и при плохом питательном статусе больной может потребоваться ППП.
• Консервативное лечение послеоперационной тонкокишечной непроходимости, как правило, приводит к полному излечению. Однако, если признаки непроходимости сохраняются, то после полного обследования и адекватного лечения может потребоваться диагностическая лапаротомия, чтобы оценить и устранить обструкцию. В большинстве случаев необходимо разделение спаек на веем протяжении, но может потребоваться резекция тех сегментов тонкой кишки, где спаечный процесс плохо устраняется или вызывает сильное склерозирование, а также наложение анастомоза.
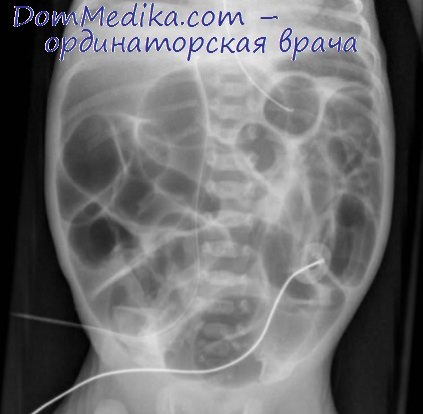
Рентгенография ОБП при кишечной непроходимости
Толстокишечная непроходимость после операции
Чрезвычайно редко после операций по поводу злокачественных новообразований половых органов развивается толстокишечная непроходимость. К толстокишечной непроходимости у оперированных больных чаще всего приводит поздняя стадия рака яичника (РЯ); причиной непроходимости служит сдавление толстой кишки извне опухолью малого таза. Клинически недиагностированные поражения толстой кишки (например, рак) также могут привести к непроходимости. Если подозрение па непроходимость подтверждается метеоризмом, расширением толстой и слепой кишки при рентгенографии, необходимо дальнейшее исследование с помощью ирригоили колоноскопии.
Расширение слепой кишки на рентгенограмме более чем на 10 — 12 см в диаметре требует немедленной оценки и проведения декомпрессии с помощью колэктомии или колостомии. В некоторых случаях при эндоскопии можно установить стент в просвет кишки. Хирургическое вмешательство следует проводить сразу же после диагностики непроходимости. Для лечения консервативные методы нецелесообразны, т. к. осложнение в виде прободения толстой кишки имеет чрезвычайно высокий коэффициент смертности.
Видео техники проведения очистительной клизмы
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Запор после лапароскопии яичников: как решить проблему?
Запор после лапароскопии яичников: как решить проблему? | Фитомуцил Норм
Фитомуцил Норм

Любая операция — большой стресс для организма. Даже после малоинвазивной лапароскопии могут развиться осложнения. В период реабилитации после хирургического вмешательства на яичниках у многих женщин возникают проблемы со стулом: кал становится сухим и твердым, выводится с трудом, заполняет кишечник и давит на близлежащие органы. Это негативно сказывается на восстановлении, причиняет сильный дискомфорт и ухудшает самочувствие. Рассмотрим, с чем связана деликатная проблема и как избавиться от запора после лапароскопии яичников.
Почему возникают трудности с дефекацией?
Нарушение стула после лапароскопии — довольно распространенное явление. Операция проводится под общей анестезией, которая приводит к атонии кишечника. Мощное обезболивающее замедляет все процессы, происходящие в организме, поэтому на восстановление нормальной работы желудочно-кишечного тракта уходит в среднем 2-4 дня.
Кроме того, при проведении лапароскопии яичников брюшную полость заполняют углекислым газом. Это подавляет перистальтику кишечника, что является одной из главных причин запора. Газ мешает пищеварительной системе нормально функционировать.
Также в период реабилитации женщинам часто выписывают антибиотики для снижения риска инфицирования и других осложнений. Антибактериальные препараты губят полезную микрофлору кишечника, из-за чего пища плохо переваривается. В результате из пищевого комка не всасываются ценные вещества, он становится твердым и застревает в нижних отделах кишечника.

Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Как нормализовать стул после операции?
Для устранения запора после лапароскопии яичников нужно придерживаться специальной диеты. Из рациона следует исключить следующие продукты: хлеб, хурму, гранат, крепкий чай, сладости. В меню стоит включить вареную свеклу, капусту, морковь, сухофрукты, абрикосы, сливы, мед.
Лечение запоров также включает прием слабительных препаратов. После лапароскопии следует избегать средств с сенной и другими компонентами, которые провоцируют спазмы. Предпочтение лучше отдавать комплексам на растительной основе. К таким относится Фитомуцил Норм. В нем содержится мякоть плодов сливы домашней и оболочка семян подорожника сорта Plantago Psyllium. Средство действует мягко, не вызывает поноса, вздутия, метеоризма, спазмов. Купить препарат можно в аптеке. Инструкция по приему есть на упаковке.


202909


Запор после операции: причины, симптомы и методы борьбы
Запор после операции: причины, симптомы и методы борьбы | Фитомуцил Норм
Запор после операции — последствие операционной травмы и наркоза. По статистике, с такой проблемой сталкиваются более 80% пациентов. Задержка каловых масс может спровоцировать интоксикацию и оказывает угнетающее воздействие на организм. Фитомуцил Норм
Фитомуцил Норм
Запор после операции — реакция на операционную травму и наркоз. По статистике, с такой проблемой сталкиваются более 80% пациентов. Задержка каловых масс может спровоцировать интоксикацию и оказывает угнетающее воздействие на организм. Для нормальной регенерации тканей и быстрого выздоровления необходимо как можно скорее восстановить оптимальную частоту стула.
Причины запоров после операции
Запоры после операции возникают по разным причинам. К ним относят:
перенесенный во время хирургического вмешательства стресс,
угнетающее действие наркоза,
применение медикаментов, влияющих на кишечную перистальтику,
гиподинамию в период реабилитации.
Проблемы с дефекацией зависят от вида проведенной операции и степени нарушения функции органов, которые она затрагивает. Так, после хирургического вмешательства на желчном пузыре происходят изменения состава желчи, нарушение ее секреции, выброс в двенадцатиперстную кишку. Это приводит к запору и рвоте у больного. Таким образом, запоры после операции на кишечнике объясняются множеством причин.
Запор после операции — одна из самых распространенных проблем раннего восстановительного периода.
Предоперационная подготовка может нарушать перистальтику, ограничение в употреблении пищи и воды накануне — приводить к нехватке жидкости и нарушению циклических процессов пищеварения. Немаловажен и фактор боли: многие пациенты вынуждены соблюдать постельный режим и даже сдерживать позывы к дефекации, опасаясь напряжения брюшной стенки и болей в процессе опорожнения кишечника. Антибактериальная терапия способна привести к нарушению кишечной микрофлоры и дисбактериозу. В связи с этим возникают такие симптомы, как вздутие живота, запоры, боли.
Врачи выделяют несколько основных механизмов, меняющих перистальтику и способствующих уплотнению каловых масс после оперативного вмешательства. Так, одна из причин запора после операции — предоперационная подготовка.
Накануне плановой операции пациенту проводится очистительная клизма или назначаются сильные слабительные препараты. Предусмотрено и голодание, которое необходимо для профилактики осложнений, связанных с наркозом.
Это не лучшим образом сказывается на перистальтике кишечника, в результате чего в течение нескольких дней после вмешательства собственная нормальная дефекация не возобновляется.
И предоперационная подготовка, и послеоперационная профилактика нередко предусматривает антибактериальную терапию. Даже в том случае, если операция проводилась не по причине воспалительно-инфекционного заболевания, антибиотики могут потребоваться для профилактики присоединения бактериальной инфекции к ране.
Таким образом, список показаний к применению антибиотиков очень широк. А они, как известно, провоцируют дисбактериоз и связанный с ним запор. Если имеет место эта причина, запор развивается и в позднем послеоперационном периоде.
Свою роль могут сыграть болевые и эмоциональные факторы. Психогенный послеоперационный запор связан с боязнью человека вставать, посещать туалет. Переживание за возможное расхождение швов вынуждает отказываться от дефекации сознательно, подавлять естественные позывы.
Функциональная активность кишечника меняется в ответ на вторжение и травму, ведь именно так ткани организма воспринимают хирургическое вмешательство.
Симптомы послеоперационного запора:
отсутствие дефекации в течение 1–2 дней,
избыточное отхождение газов,
ложные болезненные позывы,
ощущение наполненности в прямой кишке.
Помимо запора, могут возникнуть тошнота и рвота, кровотечения, повышение температуры. Эти симптомы могут быть признаками воспаления и требуют немедленного лечения.
Чем опасен запор после операции
Задержка стула нередко приводит к серьезным последствиям в послеоперационном периоде. Одним из осложнений послеоперационного запора является развивающаяся интоксикация. Она мешает нормальному послеоперационному восстановлению, ослабляет защитные силы организма и значительно ухудшает самочувствие. Запор — настоящая помеха полноценной реабилитации и причина увеличения времени пребывания в стационаре.
Важно понимать, что запор не всегда характеризуется полным отсутствием дефекации. О нарушении работы кишечника говорят уже тогда, когда имеет место плотный, фрагментированный кал в небольшом объеме. В таком случае возникает вероятность развития осложнений в виде травмирования слизистых оболочек прямой кишки, появления анальных трещин, обострения геморроя.
Даже небольшое кровотечение из аноректальной области при этом может ухудшить ситуацию в условиях недавно перенесенной кровопотери. Поэтому запор после хирургического вмешательства усугубит анемию или спровоцирует ее развитие.
Анемия, в свою очередь, характеризуется такими симптомами, как головокружение и слабость. В условиях восстановления эти симптомы могут вынуждать человека дольше необходимого придерживаться постельного режима.
Запор у взрослых после операции часто осложняется усилением болевого синдрома. Особенно это характерно для абдоминальной хирургии: перенесенные вмешательства в брюшную полость и без этого сопровождаются болью и приемом анальгетиков. Развитие запора и сопутствующих ему симптомов — чувства тяжести, вздутия живота — усугубляет проблему.
В некоторых случаях запор вынуждает принимать анальгетики и спазмолитики длительное время, в связи с чем развивается порочный круг: препараты влияют на перистальтику кишечника, усиливается проблема с работой кишечника, возникает боль, что вынуждает снова принимать обезболивающие.
Запор нередко становится причиной потери аппетита, что связано с болями в животе, тошнотой от интоксикации и плохим самочувствием. А характер питания во многом определяет скорость восстановления после такого стресса, как операция. Отказ даже от разрешенной пищи может вызвать развитие состояний, связанных с нехваткой витаминов, микроэлементов, важных кислот.
Одно из наиболее опасных осложнений запора — дивертикулез толстой кишки. Представляет собой выпячивание стенок кишечника из-за их перерастяжения.
Это касается препаратов, относящихся к группе стимулирующих слабительных. Развитие привыкания состоит в формировании синдрома ленивого кишечника. Проблема потребует долгой и сложной коррекции, поэтому бесконтрольно принимать лекарственные средства не стоит ни в коем случае.

Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Лечение запоров после хирургического вмешательства
Восстановление функции пищеварительной системы после полостных операций направлено на решение нескольких задач:
нормализация перистальтики кишечника;
улучшение состояния и функции слизистых оболочек желудка;
профилактика и лечение дисбактериоза, связанного с антибактериальной терапией;
профилактика послеоперационных осложнений;
улучшение самочувствия пациента.
Симптомами запора выступают задержка стула в течение 1–2 дней, вздутие живота, повышенное газообразование, ложные позывы к дефекации, чувство распирания в прямой кишке, боли в животе. При наличии регулярного стула о запоре могут говорить плотная консистенция каловых масс, чувство неполного опорожнения кишечника, а также необходимость сильного натуживания во время дефекации.

Врач обязательно расскажет, как наладить стул после операции. Это относится не только к пациентам, которые перенесли вмешательства на кишечнике, но и к людям, оперированным по поводу заболеваний органов малого таза. Есть несколько методов восстановления процессов опорожнения кишечника:
Медикаментозный. Врач назначит пищеварительные ферменты, пробиотики, препараты для улучшения моторики кишечника. Целесообразно прибегать к обезболивающим препаратам, они помогут лучше перенести ранний послеоперационный период. Комплексное лечение поможет вернуть нормальные функции желудочно-кишечного тракта, обеспечить лучшее усвоение полезных веществ из пищи, а также выведение продуктов жизнедеятельности. Важно помнить, что это временная мера, позволяющая поддержать ослабленный операцией организм. Если по окончании курса терапии проблема возвращается, нужно проконсультироваться со специалистом повторно.
Диетический. После операции требуется особый режим питания, который позволяет постепенно активизировать работу пищеварительной системы, предупредить осложнения и запоры. Как правило, в стационаре для каждого пациента организован особый стол. Принципы питания — частое, дробное употребление пищи. Основу рациона составляют злаковые каши на воде, рыба, мясо и птица на пару, овощи. В первые несколько суток в зависимости от вида операции может быть рекомендовано употребление только бульонов, протертой пищи. Важно строго соблюдать предписания врача и отказаться от мучных изделий, жирных, жареных блюд, маринадов, сладостей, кофе и крепкого чая.
Специалист также предложит оптимальный питьевой режим. Многое определяется спецификой операции, однако к общим рекомендациям можно отнести прием достаточного объема чистой питьевой воды — до 1,5–2 литров.

Фитооздоровительный. Вернуть нормальную функцию кишечника после проведения хирургического вмешательства могут помочь растительные слабительные. Принимают препараты с мягким действием, чтобы исключить боли, спазмы. В послеоперационном периоде важно исключить диарею, поэтому лучше использовать слабительные, которые действуют деликатно и способствуют размягчению стула и его комфортному выведению.
В сочетании с пробиотическими бактериями — бифидобактериями и лактобактериями — такой метод восстановления работы кишечника даст быстрые результаты. Это особенно актуально в случаях антибактериальной терапии и высоких рисков развития дисбактериоза.
Как нормализовать дефекацию после хирургического вмешательства
Чтобы предотвратить осложнения и восстановить нормальную частоту стула, необходимо соблюдать диету. В первые сутки после операции список разрешенных продуктов ограничивается яблочным соком, некрепким чаем, небольшим количеством куриного бульона. На вторые-третьи сутки в рацион включают тыкву и кабачки, натуральный йогурт без крахмала.
Если в первые три дня организм нормально реагирует на пищу, в рацион постепенно включают следующие продукты:
овощи и фрукты с высоким содержанием клетчатки,
гречневую кашу и цельнозерновые овсяные хлопья,
нежирное мясо и рыбу в отварном виде,
кисломолочные продукты с малым содержанием жира,
грейпфруты и красные яблоки.
Запрещены соленья, копчености, сдоба, бобовые, шоколад, газированная вода и все продукты, стимулирующие газообразование в кишечнике.
Чтобы облегчить выведение кала после операции, необходимо соблюдать следующие правила.
На завтрак есть каши из круп грубого помола, сваренные на воде с добавлением молока. Для вкуса и пользы можно добавить немного сухофруктов: инжира, чернослива или кураги.
Есть не менее 5–6 раз в сутки через равные промежутки, каждый день принимать пищу в одно и то же время.
Включать в меню супы-пюре на овощном или мясном бульоне, салаты из свежих овощей и фруктов. Если больной перенес операцию на кишечнике, нельзя есть капусту, болгарский перец, баклажаны и бобовые, т.к. они вызывают газообразование.
Мясные и рыбные блюда должны быть отварными или приготовленными на пару. Соль следует использовать в умеренных количествах, по возможности отказаться от нее совсем.
Пить не менее полутора литров воды ежедневно. После операции противопоказаны газированная вода и сладкие напитки. Лучше отдать предпочтение некрепкому черному или зеленому чаю.
Польза слабительного после операции
Для быстрого и безопасного восстановления стула после операции врачи назначают слабительные. Специалисты советуют использовать препараты с натуральным составом: они не содержат искусственных добавок и реже вызывают аллергические реакции.
растворимые волокна в кишечнике впитывают воду, приобретают консистенцию геля и размягчают кал;
нерастворимые волокна оказывают стимулирующее воздействие на стенки кишечника и улучшают перистальтику;
оболочка семян подорожника и пектин плодов сливы усиливают пребиотический эффект и способствуют восстановлению полезной микрофлоры кишечника.
Подробная информация о правилах приема и рекомендуемых дозировках указана в инструкции. Перед применением проконсультируйтесь со специалистом.
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.


Запоры после колоноскопии кишечника
Запоры после колоноскопии | Фитомуцил Норм
Запор кишечника после колоноскопии - распространенное явление с характерными симптомами. Для избавления от этого состояния и его осложнений важно соблюдать правильный режим питания и выбирать эффективные слабительные от запоров. Фитомуцил Норм.
Фитомуцил Норм
Очищение кишечника перед исследованием и сама колоноскопия приводят к нарушению микрофлоры. Возможно также травмирование слизистой оболочки. Изменяется и питание. Ведь предварительно пациент должен придерживаться щадящей диеты, которая увеличит эффективность метода. Данные факторы являются основными причинами запоров после колоноскопии кишечника. Живот может быть вздут, больные часто отмечают появление метеоризма.
О колоноскопии и возможных последствиях
Колоноскопия — это эндоскопический метод диагностики. Позволяет осмотреть внутреннюю поверхность толстой кишки и поставить точный диагноз. Иногда одновременно с обнаружением патологии удается и устранить ее, например, удалить небольшой полип или инородное тело.
Обычно относительно тяжелые осложнения связаны с экстренной колоноскопией. Это объясняется отсутствием у человека возможности тщательно подготовиться, а также общим тяжелым состоянием пациента. Именно поэтому диагностическая процедура чаще выполняется в плановом порядке.
Впрочем, запланированная колоноскопия не гарантирует отсутствия осложнений. В числе наиболее распространенных — нарушения работы желудочно-кишечного тракта, сохраняющиеся некоторое время. Запор как последствие колоноскопии, которое имеет место после проведения исследования, может быть связан и с особенностями подготовки, и с самой процедурой.
К тому же есть определенные показания к проведению диагностики: заболевания желудочно-кишечного тракта, которые сами по себе вызывают запор, или подозрения на них. В таком случае после колоноскопии проблема не исчезает.
Подготовка к процедуре предполагает очищение кишечника с помощью осмотических слабительных. Они обеспечивают необходимые для осмотра условия, однако их применение, как и необходимость длительного голодания, может стать причиной нарушений в работе кишечника. Эти нарушения сохраняются в течение нескольких дней после процедуры. Кроме того, в подавляющем большинстве случаев диагностика проводится под наркозом, обычно кратковременным, что может привести к нарушению тонуса мускулатуры кишечника и задержке стула в первое время после обследования.

Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Профилактика запора после колоноскопии
Профилактика запора после колоноскопии начинается еще на этапе подготовки. Так, врач назначит подходящее слабительное средство для полного очищения и даст рекомендации относительно приема других препаратов.
Придерживаться специальной диеты важно за некоторое время до диагностической процедуры. Это поможет улучшить визуализацию внутренней поверхности кишечника, исключить образование большого количества газов и снизить вероятность осложнений. Отсутствие тщательной подготовки может привести к необходимости повторного проведения процедуры, поэтому пренебрегать подготовкой не стоит.
Для того чтобы предупредить нарушения в работе кишечника после эндоскопического вмешательства, важно придерживаться рекомендаций специалиста. Врач может назначить следующие препараты:
анальгетики для купирования болей;
пеногасители, сорбенты для устранения повышенного газообразования: при низких рисках развития запора;
пребиотики для нормализации кишечной микрофлоры.
Если отсутствуют противопоказания к умеренной физической активности, важно двигаться. Подойдут легкие упражнения, пешие прогулки. От тяжелых нагрузок лучше отказаться.
Соблюдение питьевого режима имеет большое значение в профилактике запоров в целом и после колоноскопии в частности. Важно выпивать до 2 литров воды в сутки, чтобы обеспечить нормальную работу кишечника и нормальную консистенцию каловых масс. Если вы принимаете диуретические препараты, узнайте у врача, какой объем жидкости требуется в день именно вам.
При определении необходимого объема воды нужно учитывать всю жидкость, которую мы употребляем в сутки: чай, супы, овощи, фрукты (в них тоже содержится вода). Но ничто из вышеперечисленного не может полностью заменить воду, лишь снизит необходимый объем.
После вмешательства важно придерживаться специального режима питания. Подойдут принципы послеоперационных диет, но не со столь жесткими ограничениями. Так, в ежедневном меню должны присутствовать крупы, нежирные сорта мяса и рыбы, кисломолочные продукты. Отказаться нужно от копченостей, маринадов, острой пищи, жареного и жирного, а также от готовых к употреблению продуктов — колбасных, кондитерских изделий и пр.
Если запор может возникнуть на фоне заболевания пищеварительной системы, заручитесь рекомендациями врача по профилактике.
Диета при запоре после колоноскопии
Питание при запоре после колоноскопии имеет основополагающее значение. Особый рацион поможет нормализовать работу кишечника и вернуть регулярный стул.
Врачи выделяют несколько ключевых принципов питания после эндоскопических вмешательств:
Механическая защита слизистых оболочек и стенок кишечника. Этим объясняется необходимость отказа от твердых частиц пищи. В первые сутки актуально употребление протертых блюд.
Уменьшение газообразования. Чтобы исключить болевой синдром, связанный с растяжением стенок кишечника, важно отказаться от продуктов, вызывающих повышенное газообразование.
Размягчение каловых масс. Условие особенно важно для пожилых пациентов. Этому способствует достаточное количество клетчатки в рационе.
Дробное питание. Порции должны быть меньше, а употреблять пищу нужно чаще — до 6 раз в день. Благодаря этому пища лучше усвоится, а нагрузка на пищеварительную систему будет невысокая.
Индивидуальный подход. При составлении рациона учитываются индивидуальные особенности и состояние здоровья человека. Так, даже разрешенные к употреблению продукты при наличии аллергии на них у пациента строго исключаются из меню. То же самое относится к ферментопатии.
К разрешенным продуктам относят нежирные сорта мяса, рыбы, птицу. Предпочтение нужно отдавать запеченным или отварным блюдам. Допускается употребление паровых котлет.
Рацион может включать паровые омлеты, картофельное пюре, вчерашний хлеб, неострые сорта сыра, а также крупы — гречневую и овсяную.

Обеспечат организм необходимым объемом растительных волокон салаты из свежих овощей. В них можно добавлять зелень — укроп и петрушку. Из фруктов разрешены яблоки и груши. В качестве десерта подойдут творожные пудинги, муссы, сладкие кисели, соки, ягоды. Пить можно отвар шиповника, зеленый чай, отвар ромашки, минеральную воду без газа, обычную питьевую воду.
Читайте также:

