Дисбактериоз от воспаления желчного пузыря
Обновлено: 01.05.2024
Нарушение двигательной функции кишечника является одной из самых частых проблем, возникающих на фоне заболеваний билиарной системы (желчного пузыря и протоков). Недостаточное поступление желчи в просвет кишечника обусловливает появление запора, сопровождающегося рядом других негативных симптомов и способствующего развитию интоксикации организма. Поэтому задержка стула при расстройствах функции билиарного аппарата требует коррекции питания и проведения ряда лечебных мероприятий.
Роль желчного пузыря в организме
Желчный пузырь – орган пищеварительной системы, в норме не превышающий 6–12 см в длину и 4–5 см в ширину. Он является своеобразным резервуаром для концентрированной желчи, регулярно вырабатываемой клетками печени – гепатоцитами.
Помимо сбора и временного хранения вырабатываемого секрета желчный пузырь выполняет абсорбционную, концентрационную и сократительную функции. Другими словами, в нем происходит:
- всасывание содержащейся в печеночной желчи воды,
- накопление желчных кислот,
- их равномерный выброс после приема пищи.
В последнем случае происходит сокращение гладкой мускулатуры органа и хранящаяся в нем пузырная желчь дозированными порциями направляется в двенадцатиперстную кишку. Попадая в кишечник, она выполняет ряд функций:
- перестраивает пищеварение с желудочного на кишечное, нейтрализуя фермент желудочного сока;
- смешивает жиры;
- активирует липазу – жирорасщепляющий катализатор;
- обеспечивает всасывание жирорастворимых витаминов, солей кальция и аминокислот;
- усиливает работу микроскопических желез слизистой оболочки, отвечающих за выработку защитной слизи;
- препятствует развитию патогенной микрофлоры;
- стимулирует пристеночное пищеварение с участием ферментов, вырабатываемых железами стенки кишечника, и двигательную активность тонкой кишки.
Однако при этом следует учитывать, что для хорошего пищеварения необходимо 2 обязательных условия: нормальная сократительная функция желчного пузыря и стабильность количественного и качественного соотношения компонентов желчи.

При каких заболеваниях желчного пузыря возможна задержка стула
Основная причина развития так называемого желчного запора – недостаточное поступление желчи в кишечник. Оно обусловливается нарушением моторной функции желчного пузыря и, как следствие, изменением биохимических свойств желчи.
Существует несколько заболеваний билиарной системы, способных спровоцировать задержку стула:
- дискинезия желчевыводящих путей. Функциональное нарушение, связанное с нарушением деятельности печеночных и пузырных сфинктеров (мышечных колец) и расстройством сократительной функции органа;
- перегиб желчного пузыря. Это врожденная или приобретенная патология из-за деформации органа в различных отделах;
- холецистит. Воспалительное заболевание, развивающееся вследствие инфицирования желчного пузыря кишечной палочкой, кокковой микрофлорой, протеем, лямблиями или вирусом гепатита;
- желчнокаменная болезнь. Многофакторная патология, возникающая из-за нарушения соотношения компонентов желчи (снижения секреции желчных кислот и увеличения выработки холестерина или билирубина);
- постхолецистэктомический синдром. Представляет собой последствие удаления желчного пузыря и перестройки в работе желчевыделительной системы.
Особенности запора при различных заболеваниях желчного пузыря
Задержка стула, возникающая вследствие нарушения двигательной функции кишечника, при различных заболеваниях желчного пузыря может сопровождаться не совсем однородной клинической симптоматикой.
Запоры при дискинезии желчевыводящих путей
При снижении тонуса желчного пузыря и уменьшении сократительной активности сфинктеров может развиваться спастический запор. Для него характерно затрудненное выделение твердого фрагментированного (так называемого овечьего) кала. Пациенты могут жаловаться на вздутие, метеоризм, периодические спастические боли в животе, вызываемые спазмом мускулатуры внутренних органов. Из-за длительной задержки каловых масс в кишечнике усиливаются процессы гниения, развивается интоксикация организма. Она проявляется слабостью, повышенной утомляемостью и общим снижением работоспособности.
При повышенной сократительной функции желчного пузыря и ускоренном выведении желчи может развиваться атонический запор, возникать ощущение неполного опорожнения кишечника. В данной ситуации плотные каловые массы большого диаметра вызывают боли при дефекации, могут травмировать слизистую оболочку и привести к образованию трещин анального отверстия.
Запоры при перегибе желчного пузыря
При деформации желчного пузыря из-за недостаточного поступления желчи или его полного прекращения происходит нарушение переваривания и всасывания жиров. Как следствие, каловые массы приобретают вид твердых сухих комков. Из-за проблем с дефекацией в кале нередко обнаруживаются кровяные прожилки. Также для данного состояния характерны жалобы пациентов на тошноту, привкус горечи во рту и различные по интенсивности боли в животе.
Запоры при холецистите
При инфекционном воспалении желчного пузыря стул может отсутствовать до 3–4 дней. Патологическое состояние нередко сопровождается газообразованием и клиническими симптомами, аналогичными проявлениям запора при перегибе органа.
Запоры при желчнокаменной болезни
Задержка стула при ЖКБ, возникающая вследствие уменьшения сократительной активности кишечника, носит рефлекторный характер. В данной ситуации могут развиваться спастические запоры.
Запоры после холецистэктомии
Проблемы с дефекаций являются одним из основных последствий удаления желчного пузыря. Развиваясь из-за нарушения оттока желчи в кишечник, снижения активности пищеварительных ферментов и недостаточного переваривания жиров, запоры после холецистэктомии протекают по атоническому типу. В испражнениях могут присутствовать непереваренные кусочки пищи, слизь и прожилки крови.
Диагностика
Для выяснения истинной причины запора пациенту назначается диагностическое обследование. Оно может включать в себя:
- клинические и биохимические анализы крови и мочи;
- копрограмму (анализ кала);
- УЗИ органов брюшной полости;
- холецистографию (рентген желчного пузыря);
- колоноскопию (эндоскопическое исследование толстого кишечника);
- дуоденальное зондирование (исследование содержимого двенадцатиперстной кишки).
Особенности лечения запора при заболеваниях желчного пузыря
Лечение запоров, развивающихся на фоне вышеупомянутых заболеваний, предполагает индивидуальный комплексный подход, который может включать в себя следующие мероприятия:
- коррекцию питания (соблюдение лечебной диеты № 5 и 5а);
- организацию оптимального питьевого режима (в день следует выпивать примерно 1,5–2 литра чистой воды);
- увеличение физической и двигательной активности;
- лечебную гимнастику;
- массаж;
- физиотерапевтические процедуры (электростимуляцию кишечника – воздействие электрическим током, при котором кишка сокращается, имитируя естественные позывы);
- медикаментозную терапию. Может включать прием слабительных средств, а также препаратов, способствующих усилению образования желчи (холеретиков) и стимулирующих сократительную функцию желчного пузыря (холекинетиков).
МИКРОЛАКС ® при желчном запоре
Одним из мягких средств, способствующих опорожнению кишечника при желчном запоре, является МИКРОЛАКС ® . Это препарат, выпускаемый в гигиеничном формате одноразовой микроклизмы. Действуя непосредственно на каловые массы, он вытесняет связанную воду и способствует наступлению слабительного действия через 5–15 минут 1 . МИКРОЛАКС ® не оказывает системного влияния на организм. Препарат разрешен к применению беременным, кормящим женщинам и детям с рождения.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
1 Согласно инструкции по медицинскому применению препарата МИКРОЛАКС ® .

Слабительные продукты при запорах
Следует знать, что существует растворимая клетчатка, которая впитывает воду и превращается в гель, обволакивая каловые массы (к ней относят камедь и пектин), и нерастворимая.
Диагностика и лечение заболеваний кишечника и желчного пузыря в Москве
В нашей клинике ведет прием врач гастроэнтеролог Кабаева Ольга Сергеевна с опытом работы более 10 лет.
Гастроэнтеролог нашей клиники проведет диагностику, назначит грамотное лечение и проконсультирует по всем вопросам, связанным с заболеваниями кишечника и желчного пузыря. Записаться на прием к врачу гастроэнтерологу в Москве можно через форму на нашем сайте или по телефону.
Записаться на прием
Оставьте свои контактные данные и администратор Вам перезвонит.
Согласно статистике, более 90% жителей цивилизованных стран, страдает от заболеваний органов пищеварения. Среди них лидирующее положение, помимо болезней желудка, занимают патологии кишечника и билиарной системы (состоит из желчного пузыря и протоков).
Причины заболеваний кишечника и желчного пузыря
Вызвать кишечные патологии способны:
- патогенные микроорганизмы (чаще всего – хеликобактер пилори и кишечная палочка);
- заболевания желудка;
- неправильное питание (переедание, голодание, злоупотребление жирными блюдами, соленой и острой пищей, мучными изделиями, фаст-фудами);
- недостаточное потребление овощей и фруктов, богатых клетчаткой;
- воздействие токсических веществ;
- алкогольные напитки;
- курение;
- лишний вес;
- частые стрессовые состояния и депрессии;
- неконтролируемый прием лекарственных препаратов (особенно антибиотиков);
- нарушение иннервации;
- малоподвижный образ жизни;
- наследственная предрасположенность.
Заболевания желчного пузыря обычно провоцируют:
- патогенные микроорганизмы (бактерии, вирусы, грибки, простейшие);
- нарушение иннервации органа;
- врожденные аномалии;
- опухоли.
Клинические проявления заболеваний кишечника и желчного пузыря
Сбои в работе кишечника приводят к ухудшению усвоения питательных веществ, что сопровождается:
- тяжестью и болями (они не связаны с приемом пищи, ослабляются после опорожнения) различного характера в области живота и анального отверстия;
- коликами;
- тошнотой после еды;
- рвотой через час-два после еды (рвотная масса может иметь каловый запах);
- метеоризмом;
- урчанием;
- запорами или поносами (они могут чередоваться);
- тенезмами (ложными позывами в туалет);
- появлением слизи и крови в стуле;
- зловонным запахом кала;
- кишечными кровотечениями;
- обезвоживанием;
- ухудшением аппетита;
- потерей веса;
- понижением уровня гемоглобина;
- сухостью кожи;
- быстрой усталостью.
У женщин может наблюдаться нарушение менструального цикла.
Нарушения в работе кишечника ослабляют иммунитет (одна из функций кишечника – поддержание иммунной системы), что усугубляет состояние, так как организм не может в полной мере сопротивляться инфекциям.
Патологии желчного пузыря проявляются:
Классификация заболеваний кишечника и желчного пузыря
Болезни кишечника
Все виды патологий кишечника можно разделить на несколько групп:
- наследственные – характеризуются непереносимостью некоторых продуктов, что объясняется недостаточным синтезом определенных ферментов;
- инфекционные – возбудителями служат вирусы, бактерии, простейшие;
- паразитарные – следствие гельминтной инвазии;
- воспалительные – чаще всего развиваются хронические воспаления, вызванные аутоиммунными патологиями;
- вызванные нарушением микрофлоры;
- сосудистые – поражают кровеносные сосуды, подходящие к кишечнику;
- нейрогенные (функциональные) – результат сбоев в работе нервной системы;
- опухолевые – связаны с образованием опухолей (доброкачественных или злокачественных);
- спаечные – обычно диагностируются у женщин и развиваются вследствие воспалений матки или яичников.
Наследственные
Целиакия (глютеновая болезнь, глютеновая энтеропатия) – неспособность усваивать продукты, в состав которых входит клейковина.
Инфекционные
Холера – опасное инфекционное заболевание, возбудителем которого служит бактерия вида Vibrio cholerae (холерный вибрион).
Дизентерия – кишечная инфекция, имеющая 2 разновидности:
- шигеллез – возбудителем являются бактерии шигеллы;
- амебиаз – причиняют дизентерийные амебы (простейшие организмы).
Ботулизм – опасное заболевание, при котором происходит отравление нейротоксином, выделяемым микробом клостридией. Возбудитель размножается в продуктах при отсутствии кислорода (обычно в консервах).
Пищевое отравление – приводит к интоксикации организма.
Паразитарные.
Лямблиоз, или гирдиаз – болезнь, которую вызывают лямблии – простейшие, паразитирующие в тощей и двенадцатиперстной кишке.
Тениоз, или тениодоз – результат проникновения в организм свиного солитера (свиного цепня).
Аскаридоз – причиняют аскариды, поселяющиеся в тонком кишечнике.
Воспалительные
Наиболее распространены воспаления, поражающие слизистые оболочки:
- колит (толстого кишечника);
- энтерит (тонкого кишечника);
- проктит (прямой кишки);
- тифлит (слепой кишки);
- сигмоидит (сигмовидной кишки)
- аппендицит (червеобразного отростка толстого кишечника);
- гастроэнтерит (желудка и тонкого кишечника);
- гастроэнтероколит (желудка, тонкого и толстого кишечника);
- гастродуоденит (желудка и двенадцатиперстной кишки);
- энтероколит (толстого и тонкого кишечника);
- дуоденит (двенадцатиперстной кишки);
- язвенная болезнь (воспаление двенадцатиперстной кишки, при котором на слизистой образуются язвы);
- болезнь Крона (способно охватить все отделы желудочно-кишечного тракта, но чаще всего поражает подвздошную кишку и верхнюю часть толстого кишечника);
- дивертикулит (воспаляются дивертикулы).
Нарушение микрофлоры
Дисбактериоз – изменение состава кишечной микрофлоры.
Сосудистые.
Геморрой – варикозное расширение вен прямой кишки.
Нейрогенные.
Синдром раздраженного кишечника (спастический колит, дискинезия) – нарушение правильного функционирования кишечника, вызванное сбоями в нервной регуляции.
Спаечные.
Непроходимость кишечника – сужение просвета, затрудняющее или делающее невозможным прохождение пищи.
Опухолевые
Самые распространенные доброкачественные образования – дивертикулы (выпячивания наружной стенки кишечника) и полипы (выпячивания на внутренней стенке кишечника).
Самые распространенные злокачественные опухоли – колоректальный рак (онкология толстой кишки), рак тонкой кишки.
Болезни желчного пузыря
Среди заболеваний билиарной системы выделяют:
- инфекционные;
- воспалительные;
- вызванные нарушением иннервации;
- опухолевые;
- врожденные патологии.
Основные заболевания
Холецистит – воспаление желчного пузыря.
Холангит – воспаление желчных протоков.
Холестероз – накопление холестерина на стенках желчного пузыря.
Желчекаменная болезнь (ЖКБ) – образование камней в желчном пузыре.
Дискинезия желчевыводящих путей (встречается чаще всего) – ускорение или замедление перистальтики желчного пузыря, нарушающее отхождение желчи, результат сбоев в иннервации, отсутствуют органические повреждения.
Перегиб желчного пузыря – врожденная патология, понижает функциональные способности органа.
Опухолевые
Полипы - доброкачественные образования.
Дивертикулы - выпячивания наружной стенки органа.
Онкология - аденокарцинома, плоскоклеточный, скиррозный, солидный, низкодифференцированный рак.
Диагностика заболеваний кишечника и желчного пузыря
При появлении любой неприятной систематики следует обратиться к гастроэнтерологу. Врач выслушает жалобы, изучит анамнез болезни, выполнит пальпацию и перкуссию.
Чтобы установить точный диагноз, придется пройти диагностическое обследование (методы врач подбирает индивидуально):
- анализы крови и кала;
- абдоминальное ультразвуковое исследование;
- эндоскопию - осматривают кишечник при помощи оптической трубки, которую вводят через пищевод;
- колоноскопию – оптическую трубку вводят через анальное отверстие;
- фиброскопию – осмотр кишечника при помощи гибкого прибора, позволяет исследовать отделы, недоступные для других методов диагностики;
- ректоскопию - эндоскопический осмотр прямой кишки;
- ирригоскопию - рентген кишечника с использованием контрастного вещества;
- компьютерную или магнитно-резонансную томографию.
При болезнях билиарной системы диагностическое обследование включает:
- общий и биохимический анализ крови и мочи;
- копрограмму;
- дуоденальное зондирование – через ротовую полость в 12-перстную кишку вводят зонд, чтобы набрать желчь;
- химический анализ желчи;
- посев желчи;
- УЗИ органов брюшной полости;
- холангиографию и холецистографию – рентген желчного пузыря с использованием контрастного вещества;
- холангиопанкреатографию – исследование желчного пузыря при помощи одновременного использования эндоскопа и рентгена;
- холесцинтиграфию – оценивает движение желчи;
- биопсию (при подозрении на злокачественный процесс);
- компьютерную томографию.
Методы лечения болезней кишечника и желчного пузыря
Врач подбирает медикаменты в зависимости от причины болезни:
- анальгетики – купируют болевой синдром;
- противовоспалительные средства – снимают воспаления;
- спазмолитики – устраняют спазмы и купируют боль;
- антибиотики – уничтожают патогенных бактерий;
- противомикозные средства – уничтожают грибки;
- противогельминтные препараты – избавляют от кишечных паразитов;
- прокинетики – активируют кишечную перистальтику;
- пробиотики и пребиотики – восстанавливают кишечную микрофлору;
- слабительные препараты (при запорах);
- холеретики – стимулируют желчеобразование;
- холекинетики – повышают мышечный тонус желчного пузыря
- вяжущие медикаменты – образуют пленку, защищающую слизистую оболочку от неблагоприятных воздействий;
- ферменты – улучшают усвоение пищи;
- сорбенты – связывают токсические вещества;
- гепатопротекторы – защищают печень;
- иммуносупрессоры (при сбоях в функционировании иммунной системы) – подавляют иммунный ответ.
Помимо таблеток и инъекций, широко используют ректальные свечи и клизмы.
Чтобы усилить действие медикаментов, врач может назначить физиотерапевтические процедуры: восходящий душ, колоногидротерапию, гальванический ток, диатермию, ионофорез, ванны (кислородные, хвойные, радоновые), аппликации (грязевые, парафиновые, озокеритовые).
Важное значение при лечении заболеваний кишечника имеют соблюдение диеты (врач подбирает индивидуально) и изменение образа жизни.
В тяжелых ситуациях (при прободной язве, кишечной непроходимости, аппендиците, прорыве дивертикула, желчекаменной болезни, полипах, опухолях) необходима операция.
При раке сочетают хирургическое лечение с химиотерапией и лучевой терапией.
Если вам требуется консультация и лечение кишечника в клинике в Москве, узи и лечение желчного пузыря, записывайтесь в клинику РИЧ к квалифицированному врачу гастроэнтерологу.
На сервисе СпросиВрача доступна консультация гастроэнтеролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте!
В копрограмме- без патологии
Необходим очный осмотр проктолога и аноскопия- оценка слизистой прямой кишки и сфинктера
Елена, был у 5 разных проктологов. Находят геморрой при чем все разной степени. Настороженности по слизистой нет. И копрограмму я не прикладывал

Здравствуйте. По мне так дисбиоз есть кишечника нужно пробиотики. Есть клостридии которые так же требуют лечения антибактериального. (метронидазол). Стоит данную терапию подбирать совместно гастроэнтерологом курсом повторно то есть посетить. По желчному однозначно удалять нужно полипоз тем более, это предраковое состояние. Будьте здоровы
Данил, полипы в желчном мне диагностировали лет 20 назад, с тех пор делал несколько УЗИ - изменений нет. Удалить всегда успею. Насчёт дисбактериоза, как я понимаю, он сам по себе не возникает, в моем случае, как я полагаю, а я не спец, источник кроется в ДЖВП. Может, я не прав, но хотелось бы лечить причину, а не следствие

Дисбактериоз в любом случае придется лечить вам либо будут симптомы беспокоить данные. И параллельно лечить ДЖВП. И он точно не от Дискенезии.

Ну вот на фоне сильного стресса могло такое случиться вполне к примеру, либо лечение антибиотиками тоже как вариант.
Данил, лечения антибиотиками не было. На фоне стресса? Может быть. Но каких только про- и пребиотиков я не пил ха полтора года. Вот сейчас Линекс дал небольшое улучшение. Что дальше делать?


Марина, что могло быть причиной дисбактериоза? Насколько я понимаю, дисбактериоз откуда ни возьмись не появляется. ДЖВП, выбросы жёлчи могли этому способствовать? Про и пребиотиков я пропил бесчисленное множество. Действительно лучше стало после Одестона.

Рекомендую Альфанормикс (200мг) по 2 табл 2 раза в день после еды 10дней пропить вместе с препаратом Энтерол по 1 табл 2 раза в день за 1 час до еды, а после антибиотика и Энтерола - пробиотик Пробиолог по 1 табл 2 раза в день во время еды 2-3 недели.

Здравствуйте!
Имеет место джвп, застой желчи, полипы-все это факторы предрасполагают развитие сибр в тонком кишечнике (это и подтверждает ваши жалобы и повышение кальпротектина умеренно).
Вам показана санация кишечника .
Жжение может быть в результате выделения с калом "слизи".
Сейчас:
-альфанормикс 400 мг*2 раза в день 10 жней
-энтерол 500 мг*2 раза в день 14 дней
-дюспаталин 200 мг*2 раза в день 4 недели (для нормализации моторики)
Постеризан свечи от жжения, местно если есть раздражение-бепантен или неотанин крем.
Выздоравливайте!
Татьяна, почему возникает слизь? Это вследствие дисбактериоза? Почему слизь вызывает жжение? Дюспаталин мне никак не помог, я его уже принимал в течение месяца. От Пастеризана жжение только усиливается в несколько раз, так, что можно на стенку лезть, пробовал неоднократно. Бепантен тоже облегчения не приносит.

Здравствуйте.
У вас клиника сибра.
Вам показано лечение кишечным антисептиком альфа нормиксом 200 мг 2 т 2 раза в течение 10 дней.
Екатерина, спасибо за ответ! Что насчёт ДЖВП? Что принимать после Альфа Нормикса? Или микрофлора сама должна прийти в норму?
Здравствуйте проверьте паразитоз
Кал на антигены к лямблиям описторхам токсокарам астрицам аскаридам и дисбактериоз кишечника с чувствительностью к антибиотикам или фагам
Диета, хофитол или урсосан 14 дней

Суть в том, что призагибе илеттщастоц дклучи, а туда в таком случае легко может сесть воспаление. Поэтому надо пить чистой воды без газа 30 мл на кг веса в сутки стабильно но не менее 10 12 ст в день+ поллитра минералки без газа, есть строг в одно. И то ж е время . Тогда желчь будет вовремя стабильно выделяться,не опзоаьтетя холецистит,ксмнти, жировой гепатоз. Стол 5 .
Сейчас Пить тримедат 200*3 РД полмесяца потом по 199*3 РД полмесяца
Хофитол по 1*3 РД 2 мес


Нпвс тут пить не надо , посадите желудок .
Против метеоризма попейте эспумизан 2*3 РД 10-12 дн, также полезен Максилак по 1 на ночь 3_4 Нед ( при плохом оттоке желчи начинает усиленно размножаться условно патогенная флора, она может давать газы)
Желательно бы конечно сделать биохимию крови, копрограмму

Добрый вечер.Вам необходимо дообследоваться, сделать ФГС, сдать б/х крови, липидный спектр.Сейчас стол номер 5 по Певзнеру(почитайте в интернете), режим труда и отдыха, Медикаметозно помогут следующие препараты :Гептрал по 1 таблетке(800мг) в сутки 14 дней
Тримедат по 1 табл/3 раза в день 14 дней
Креон25 тыс единиц(это дозировка)по 1 таблетке до еды или во время 14 дней

Anzor-s, ЗДРАВСТВУЙТЕ !
Страшного ничего нет ! Холецистит при наличии камней в желчном пузыре , это действительно проблема и решается только оперативным путём ! А в Вашем случае, когда камни отсутствуют , о холецистите можно говорить лишь условно ! Он связан с небольшой дискинезией желчевыводящих путей, а что касается метеоризма, то это так же связано с этим и с недостаточным поступлением в кишечник панкреатического сока !Ни в каких серьёзных обследованиях и в особом лечении Вы не нуждаетесь !
Вам необходимо в течение 2 - х недель принимать ХОЛЕНЗИМ по1 таблетке 3 раза в день, после каждого приёма пищи !В холензиме химии нет, он изготовлен из поджелудочной железы и кишечника мелко и крупнорогатого скота !
Этот препарат Вам понравится, но постоянно его принимать нет смысла ! Сделайте перерыв после 2 - х недельного перелома, до следующего дискомфорта в подреберье !
Повода для переживаний нет, проблему легко можно устранить !
Удачи Вам !
Возникнут вопросы, - напишите !

Плановое оперативное лечение(лапароскопическая холецистэктомия),если нет противопоказаний.Питание дробное .Диета номер 5 по Певзнеру пока, спазмолитики при болях,а так же органичить немного физ.нагрузку

Добрый день! Основное лечение - режим питания по часам, как в санатории, в рамках диеты 5.
Медикаменты - Одестон 200 мг*3р/сут за 30 мин до еды, Эрмиталь 10000 ЕД во время еды *3р/сут, Спарекс 200 мг за 30 мин до еды *3р/сут. Все вместе 14 дней. Если боли не копируются спарексом, то заменить на 5 дней на бускопан.

Заочно можно предложить тысячу схем, и ни одна не поможет. А очно можно не за один раз подобрать идеальное лечение.

Здравствуйте!Прежде чем назначать Лечение Необходимо проанализировать результаты общего анализа крови и биохимии крови.С диагнозом хронический холецистит,дискинезия желчевыводящих путей Лечение может отличаться и зависеть от стадии болезни.Сдайте кровь на общий анализ и биохимию:глюкоза,АСТ,АЛТ,амилаза,билирубин,ЩФ.По результатам возможно назначение адекватной терапии

Здравствуйте! В качестве дообследования рекомендую сдать анализ крови на антитела к лямблиям, гельминатм аскаридам. Придерживаться диеты№5, Одестон по 1 табл 3 раза в день за 15-30 минут до еды 14 дней, Дюспаталин (200мг) по 1 табл 2 раза в день за 20 минут до еды 10-14 дней при болях, Мезим-форте по 1-2 табл по требованию. В дальнейшем - профилактические курсы препарата Хофитол по 2табл 3 раза в день за 15-30 минут до еды 2-3 недели 2 раза в год чередовать с приемом желчегонных сборов по 1/2 стакана 3 раза вдень за 15-30 минут до еды 14 дней. Здоровья Вам и удачи1

Тюбажи по Демьянову. Лучше в дневном стационаре. Диета стол номер 5. Урсосан или хофитол. По 1 т-3 раза до еды 10 дней. Но - шпа 80 мг до еды2-3 раза. 5 дней.
Что такое холецистит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, хирурга со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический холецистит — это воспаление желчного пузыря, длящееся более полугода и характеризующееся изменением свойств желчи, дисфункцией желчных протоков и образованием конкрементов (камней). [1]
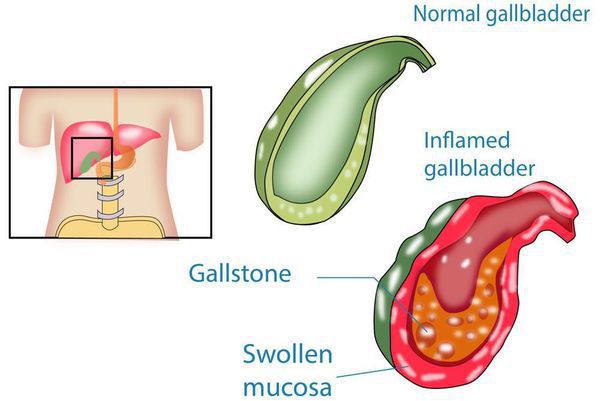
Формирование нерастворимых образований в системе выведения желчи является длительным процессом. Оно чаще протекает у женщин. Это связывают с определёнными особенностями желчных кислот, а также обмена холестерина, которые взаимосвязаны с женскими половыми гормонами — эстрогенами и прогестероном.
Существует несколько этиопатологических факторов, при которых повышается риск развития желчнокаменной болезни. К ним относятся:
- пол — как уже отмечалось, чаще возникает у женщин;
- генетическая предрасположенность — появляются особенности метаболизма соединений, которые являются структурной основой камней;
- систематическое нарушение диеты;
- хронический процесс воспаления, протекающий в желчном пузыре и протоках;
- нарушение процесса выхода желчи на фоне развития дискинезии структур и путей. [2]
Главными причинами хронического холецистита нужно считать:
- длительно существующее нарушение диеты (более шести месяцев), тонуса сфинктеров желчевыводящих путей и физико-химических свойств желчи с образованием конкрементов (в 90% случаев);
- инфицирование желчи и/или желчного пузыря патогенной (шигеллами и сальмонеллами) или условно-патогенной микрофлорой (кишечной палочкой, стрептококками и стафилококками), а также паразитами (аскаридами, лямблиями и другими);
- наличие в анамнезе двух и более приступов острого холецистита (боли в правом подреберье, нарушение пищеварения, повышение температуры тела и другие симптомы), неоднократно купированные консервативной терапией.
Кроме того, причиной хронического холецистита могут быть токсины и генерализованные аллергические реакции. [3] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического холецистита
Главенствующим синдромом по праву нужно назвать болевой. Пациент чаще всего чувствует боль в области правого подреберья (иногда в эпигастрии — области желудка). Она может быть как незначительной тянущей, так и сильной с чувством жжения и распирания. Те же ощущения могут локализоваться в области надплечья и/или во всей верхней конечности справа, правой половине шеи и нижней челюсти. Обострение может длиться от 20 минут до 5-6 часов. Боль появляется не сама по себе, а после воздействия вышеописанных провоцирующих факторов.
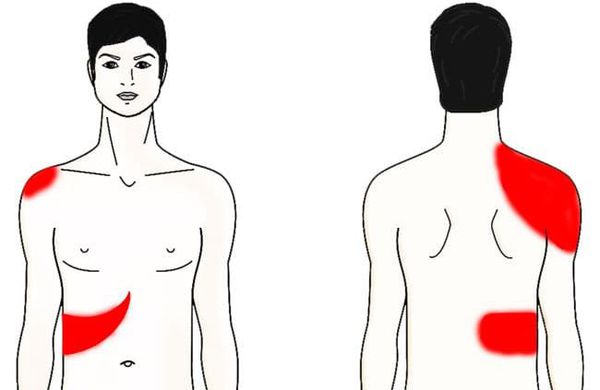
Следующим немаловажным синдромом является диспепсический — нарушение пищеварения. К наиболее частым проявлениям последнего стоит отнести диарею (частый жидкий стул), тошноту, рвоту с примесью желчи, нарушение (снижение) аппетита, вздутие живота.
Интоксикационный синдром характеризуется резким и значительным повышением температуры тела (до 39-40 о С), ознобом, потливостью и выраженной слабостью.
Вегетативная дисфункция также может сопутствовать обострению хронического холецистита, проявляясь эмоциональной нестабильностью, приступами сердцебиения, лабильностью артериального давления, раздражительностью и т.д.
У 10-20% пациентов с некалькулёзным (бескаменным) хроническим холециститом симптоматика может сильно варьировать и проявляться следующими признаками:
- боли в области сердца;
- нарушение сердечного ритма;
- затруднение глотания;
- боли по ходу всего пищевода и/или по всей области живота с метеоризмом и/или запорами.
Если говорить об обострении калькулёзного хронического холецистита, то следует отметить желтушный синдром:
- желтушность кожных покровов;
- иктеричность склер;
- потемнение мочи;
- обесцвечивание кала.
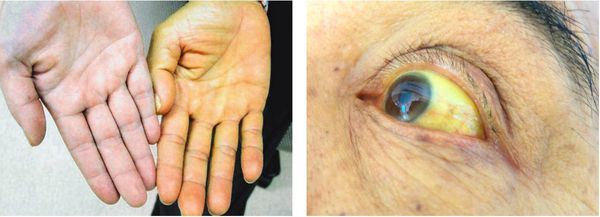
Этому способствует закрытие (обтурация) желчных протоков камнями, ранее находящимися и сформированными в желчном пузыре — так называемая "механическая желтуха". [5]
Патогенез хронического холецистита
Развитие хронического холецистита начинается задолго до появления первых симптомов. Этиологические факторы воздействуют комплексно и длительно. Главным, как говорилось выше, является неправильное питание. Именно оно способствует формированию холестероза желчного пузыря (появлению холестериновых полосок/бляшек в его стенке), которые впоследствии перерастают в полипы и/или конкременты.
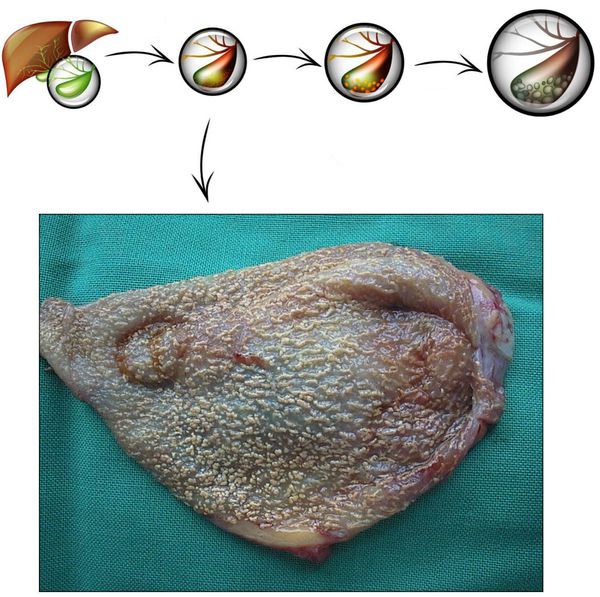
После этого и параллельно этому происходит нарушение тонуса стенки желчного пузыря и дисфункция сфинктерного аппарата желчевыводящих путей, по причине чего желчь застаивается, чем усугубляется формирование камней и диспепсия.
Симптомы хронического холецистита начинают проявляться при чрезмерном повреждении стенки желчного пузыря камнями (или обтурации желчных протоков конкрементами) и инфицировании желчи. Параллельно происходит изменение физико-химических свойств и биохимического состава желчи (дисхолии и дискринии), а также снижается внешнесекреторная функция печени вследствие угнетения активности клеток печени, что также усугубляет уже сформированные дисхолию и дискринию. [6]
Пути попадания патогенной флоры в желчный пузырь:
- энтерогенный — из кишечника при нарушениях моторики сфинктера Одди и повышении внутрикишечного давления (кишечная непроходимость);
- гематогенный — через кровь при хронических инфекционных (гнойных) заболеваниях различных органов и систем;
- лимфогенный — через лимфатические сосуды, по путям оттока лимфы от органов брюшной полости.
Классификация и стадии развития хронического холецистита
В Международной классификации болезней (МКБ-10) хронический холецистит кодируется как К81.1.
Главенствующим признаком, которым можно охарактеризовать и классифицировать хронический холецистит, конечно же, является наличие или отсутствие конкрементов (камней) в желчном пузыре. В связи с этим выделяют:
- калькулёзный холецистит;
- некалькулёзный (бескаменный) холецистит (здесь преобладают воспалительные явления и/или моторно-тонические расстройства желчного пузыря и его протоков).
Как уже отмечалось ранее, 85-95% людей (чаще всего женщины 40-60 лет), страдающих хроническим холециститом, имеют камни в жёлчном пузыре (т.е. больны хроническим калькулёзным холециститом). Образование конкрементов может быть либо первичным (при изменении физико-химических свойств желчи), либо вторичным (после первичного инфицирования желчи и развития воспаления). [5] [6]
Если говорить о причинном факторе воспалительного процесса, нужно выделить следующие формы заболевания (по частоте встречаемости):
- бактериальный;
- вирусный;
- паразитарный;
- аллергический;
- иммуногенный (немикробный);
- ферментативный;
- неясного происхождения (идиопатический).
Течение воспалительного процесса также бывает неодинаковым и зависит от многих факторов, включая индивидуальные особенности каждого организма. В связи с этим выделяют четыре типа хронического холецистита:
- редко рецидивирующий (один приступ в год или реже);
- часто рецидивирующий (более двух приступов в год);
- монотонный (латентный, субклинический);
- атипичный (не входящий ни в одну из вышеописанных категорий).
Фазы воспаления значительно разнятся между собой, каждый пациент это может почувствовать на себе:
- обострение (яркая клиническая картина, выраженность всех симптомов);
- затихающее обострение;
- ремиссия (стойкая, нестойкая).
Тяжесть течения основного заболевания и каждого из обострений тоже может варьироваться:
- лёгкая форма;
- средняя форма;
- тяжёлая форма;
- с осложнениями и без.
Осложнения хронического холецистита
Холецистит хронической формы развивается длительное время и его обострение происходит "не на ровном месте". Что же способствует этому обострению? В первую очередь неправильное питание: чрезмерное употребление жирной, жареной, солёной пищи, алкоголя и, как ни странно, даже голод приводят к застою и повышенной вероятности инфицирования желчи. Именно эти факторы являются главной причиной обострения и развития осложнений. Также к причинам обострения можно отнести пожилой возраст, хронические заболевания ЖКТ, дисфункцию желчных путей, хронический стресс, наличие камней в желчном пузыре и даже генетическую предрасположенность.
Однако обострение хронического холецистита (имеется ввиду желчная колика) является лишь звеном в развитии таких грозных осложнений, как:
- холедохолитиаз — закупорка конкрементом общего желчного протока, образованного соединением пузырного и общего печёночного желчных протоков, с формированием механической желтухи;
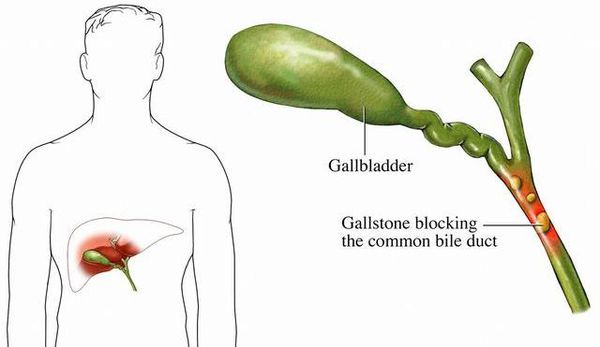
- деструкция стенки желчного пузыря с угрозой перфорации (вследствие повреждения желчного пузыря камнями и/или пролежнями от последних);
- холецистопанкреатит — формирование воспаления не только в желчном пузыре, но и в поджелудочной железе вследствие нарушения тонуса сфинктера Одди и/или закупоркой его камнем и невозможностью поступления панкреатического и желчного соков в двенадцатиперстную кишку;
- холангит — воспаление общего желчного протока с расширением последнего и возможным развитием гнойного процесса;
- водянка желчного пузыря (при длительно существующем заболевании в латентной форме, с редкими рецидивами лёгкой/стёртой формы и сохранении окклюзии пузырного протока);
- пузырно-кишечные свищи — формирование соустья между желчным пузырём и кишечником по причине длительно существующего воспаления в первом и прилегании этих органов друг к другу;
- абсцесс печени и подпечёночного пространства;
- рак желчного пузыря. [8]
Диагностика хронического холецистита
В связи с большим количеством возможных грозных осложнений хронического холецистита очень важно как можно раньше распознать болезнь самому и подтвердить в медицинском учреждении наличие данного заболевания.
Обследование начинается с осмотра пациента врачом-хирургом: обращается внимание на наличие желтушности кожных покровов, иктеричность склер, вынужденное положение больного в связи с выраженным болевым и интоксикационным синдромами и т.д.). Затем осмотр продолжается опросом пациента и пальпацией брюшной стенки: уточняются данные о соблюдении диеты, особенности и локализация болевого синдрома, определяются симптомы Мерфи, Мюсси и Шоффара (болезненные ощущения при определённых способах "прощупывания"), характерные для воспаления желчного пузыря.
В общем анализе крови можно проследить признаки неспецифического воспаления: увеличенная скорость оседания эритроцитов (СОЭ) и увеличенное количество лейкоцитов (лейкоцитоз) со сдвигом формулы влево.
Биохимический анализ крови может выявить повышение активности ферментов печени, а именно АЛаТ, АСаТ, ГГТП и щелочной фосфатазы.
Более подробную информацию для постановки диагноза хронического холецистита можно получить, конечно же, с помощью визуализирующих методик:
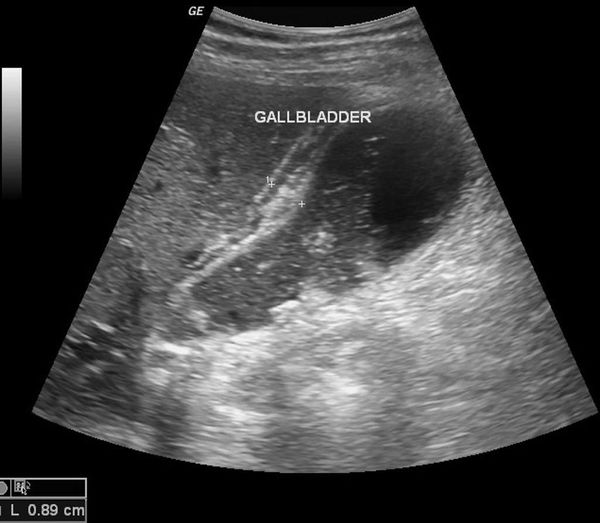
1. УЗИ органов брюшной полости (гепатобилиарной зоны) — определяется размер желчного пузыря, толщина его стенки, наличие деформации и конкрементов в просвете, расширенные внутри- и внепечёночные желчные протоки, различные нарушения моторики.
2. Холецистография и холеграфия — рентгенконтрастные исследования желчного пузыря и его протоков. За 12-16 часов до обследования пациент принимает контрастное вещество перорально (обычно накануне вечером). Выполняется несколько снимков в разных проекциях, после чего обследуемый получает желчегонный завтрак (яичные желтки и сливочное масло), и спустя 20 минут также выполняется несколько снимков. Производятся эти исследования с целью определения положения, формы, величины и смещаемости желчного пузыря, способности концентрации и выталкивания желчи (моторики).
3. Дуоденальное зондирование проводится с целью взятия пробы желчи, определения флоры и её чувствительности к антибиотикам для адекватного лечения. [9]
Лечение хронического холецистита
Лечение хронического холецистита может быть как консервативным, так и хирургическим.
В связи с тем, что 85-95% больных хроническим холециститом имеют калькулёзную (каменную форму) заболевания, с чем и связано развитие грозных осложнений, удаление желчного пузыря является единственно возможным и самым эффективным способом профилактики последних.
Операция при холецистите
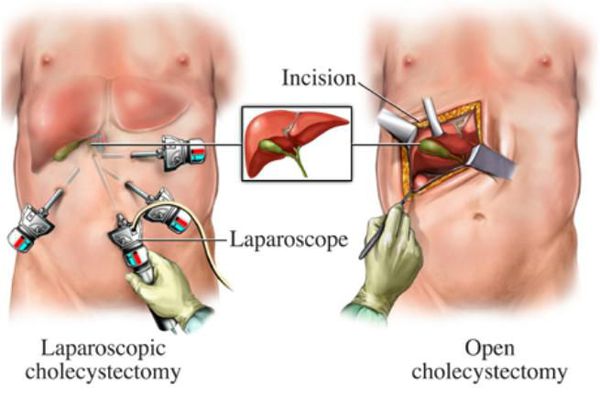
Оперативное лечение хронического холецистита (холецистэктомия) является плановой операцией, а в случае тяжёлого обострения — экстренной или даже операцией "по жизненным показаниям". В зависимости от тяжести течения заболевания, её длительности, количества рецидивов, их интенсивности и состояния пациента удаление желчного пузыря может осуществляться несколькими методиками:
- классическая холецистэтомия (через разрез передней брюшной стенки длиной около 15 см в правом подреберье);
- мини-холецистэктомия (разрез в правом подреберье длиной 4-6 см);
- лапароскопическая холецистэктомия (с использованием лапароскопического инструментария, т.е. через "проколы" — четыре разреза размером по 5-10 мм);
- мини-лапароскопическая холецистэктомия (три прокола размером по 3-5 мм) — используется в редких случаях при крайней необходимости достижения максимального косметического эффекта.
Реабилитация после холецистэктомии
После удаления желчного пузыря пациенту необходимо регулярно посещать врача в течение следующих трёх месяцев, на 3–6–12 месяц нужно сдавать анализы крови и проходить УЗИ органов брюшной полости. Также следует принимать желчегонные препараты, питаться небольшими порциями 3–5 раз в сутки и исключить жирную пищу. Если не перестроить питание, агрессивная желчь, которая течёт в кишечник, повышает риски рака прямой кишки.
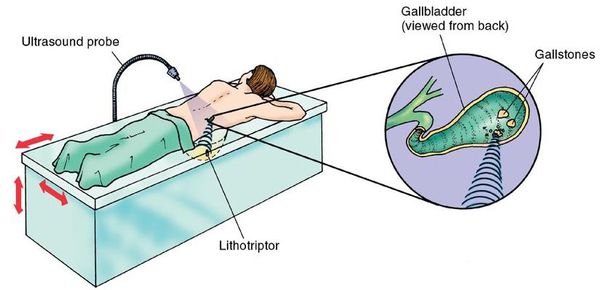
Ультразвуковая литотрипсия
При противопоказаниях к операции или при нежелании пациента оперироваться можно воспользоваться нехирургическим методом дробления камней — ультразвуковой литотрипсией. Однако измельчение и выведение камней не является излечением, и в 95-100% случаев конкременты формируются повторно через некоторое время.
Медикаментозная терапия
В период обострения применяются обезболивающие (нестрероидные противовоспалительные средства — НПВС) и спазмолитические препараты для снятия спазма мускулатуры желчного пузыря и его протоков.
Профилактику инфицирования и санацию очага проводят антибиотикотерапией (цефалоспорины). Дезинтоксикацию осуществляется при помощи растворов глюкозы и хлорида натрия. Также необходимо лечение диспепсического синдрома: обычно для этого используются ферментные препараты. [10]
Диета
Когда заболевание находится в стадии ремиссии, необходимо строгое соблюдать диету: отказаться от острой, жирной и жаренной пищи.
Физиотерапия и народные методы лечения
Пациенты, страдающие хроническим бескаменным холециститом, лечатся у гастроэнтеролога. Возможно проведение физиотерапии (электрофорез, грязелечение, рефлексотерапия, пребывание на бальнеологических курортах) и фитотерапии (приём отваров тысячелистника, пижмы, крушины).
Лечебная гимнастика при холецистите
Убедительных доказательств о пользе специальной гимнастики при лечении или для профилактики холецистита не существует. Более того, использование лечебной гимнастики может быть опасным. Чаще заболевание встречается в виде хронического калькулёзного холецистита, физическая нагрузка в таком случае может привести к осложнениям, таким как механическая желтуха. Пациенту вполне достаточно снизить вес и заниматься обычной лечебной физкультурой.
Прогноз. Профилактика
Нарушение диеты в повседневной жизни встречается сплошь и рядом, поэтому формирование конкрементов в желчном пузыре не является чем-то удивительным. Вероятность проявления симптомов и осложнений от образования камней в желчном пузыре на самом деле низкая. Очень часто камни в желчном пузыре обнаруживаются при обследовании пациентов с другими патологиями ЖКТ и других органов и систем.
Практически все пациенты, перенёсшие удаление желчного пузыря, больше никогда не испытывают симптомов, если только последние не были вызваны исключительно камнями в желчном пузыре.
Профилактические мероприятия не могут дать 100% гарантию предотвращения развития болезни, но значительно снизят риски её возникновения. Первично, конечно же, необходимо пропагандирование здорового образа жизни:
- соблюдение диеты;
- отказ от пристрастия к перееданию, жирной, острой и жареной пищи;
- ограничение или полный отказ от алкоголя;
- регулярные занятия физической культурой.
Нужно стремиться максимально избегать стрессов, недосыпаний, длительных и частых периодов голода.
Для профилактики обострений уже поставленного диагноза хронического холецистита необходимо:
- строжайшее соблюдение диеты и правил дробного питания;
- избегание гиподинамии, стрессов и тяжёлой физической нагрузки;
- два раза в год наблюдения у хирурга;
- не избегать санаторно-курортного лечения. [11]
Читайте также:

