Дизентерийная амеба лечение народными средствами
Обновлено: 24.04.2024
Этиология. С 1930 г. бациллы, выделяемые от больных дизентерией, официально были объединены в род Shigella, семейство Enterobacteriaceae. Идентификация шигелл осуществляется по их биохимическим и антигенным свойствам (О — антигенам), в соответствии с чем выделяют четыре группы шигелл (см. таблицу 1).
По своим морфологическим свойствам шигеллы представляют собой неподвижные, грамотрицательные бактерии. Общим и важнейшим свойством всех представителей рода Shigella является инвазивность, т. е. способность бактерий к инвазии в эпителиальные клетки кишечника с последующим размножением и паразитированием в них. Различные виды шигелл сильно отличаются по своим исходным биологическим свойствам, что, собственно, и определяет степень их вирулентности и патогенности для человека. Наиболее высокой вирулентностью обладают Sh. dysenteriae 1, что обусловлено прежде всего их способностью продуцировать один из мощнейших природных токсинов — Шига-токсин. Некоторые другие виды шигелл также способны продуцировать шига-подобные токсины, но с существенно более низкой активностью. Исключительно высокие вирулентные свойства Sh. dysenteriae 1 определяют крайне низкую инфицирующую дозу, которая составляет всего десятки или сотни микробных клеток. Для других видов шигелл инфицирующая доза определяется на один-два порядка выше.
Шигеллы относительно устойчивы к факторам внешней среды и способны длительно сохраняться на предметах домашнего обихода, в воде они сохраняют свою жизнеспособность до двух-трех недель, а в высушенном и замороженном состоянии — до нескольких месяцев. Высокие же температуры, наоборот, способствуют быстрой их гибели: при температуре +60°С — в течение 10 мин, а при кипячении — мгновенно. Достаточно высокую чувствительность шигеллы проявляют к дезинфицирующим средствам, ультрафиолетовым и прямым солнечным лучам.
Несмотря на разнообразие возбудителей шигеллезов, наибольшее эпидемическое значение для большинства стран мира имеют Sh. flexneri и Sh. sonnei. Хотя шигеллы распространены повсеместно (антропонозная инфекция), наиболее высокие показатели заболеваемости регистрируются в странах и регионах с низкой санитарией и высокой плотностью населения, что существенно облегчает возможность передачи возбудителя от человека к человеку. По расчетным данным, ежегодно в мире регистрируется около 140 млн случаев заболеваний шигеллезами. Восприимчивость к шигеллезной инфекции у лиц разных возрастных групп неодинакова. Наиболее восприимчивы к ним дети до двух-трех лет.
Патогенез. Основу патогенеза инфекционных заболеваний составляют особенности и характер взаимодействия микробов не только с клетками макроорганизма, но и с неспецифическими и специфическими защитными системами организма.
Шигеллы обладают достаточно выраженными вирулентными свойствами, вследствие чего заболевание может развиваться и при невысокой инфицирующей дозе (в сравнении с такими энтеропатогенными бактериями, как сальмонеллы и кишечные палочки). Благодаря относительной резистентности к действию желудочного сока и желчных кислот, шигеллы, не теряя своей вирулентности, проходят через желудочный барьер и проксимальные отделы тонкой кишки. В патогенезе заболевания выделяют тонко- и толстокишечные фазы, степень выраженности которых в конечном итоге и определяет вариант течения заболевания. У больных с типичным, колитическим вариантом острой дизентерии, тонкокишечная фаза клинически вообще не манифестируется, и заболевание изначально проявляется поражением дистального отдела толстой кишки. Тонкокишечная фаза обычно бывает непродолжительной и ограничивается двумя-тремя днями. Первичная транслокация шигелл через эпителиальный барьер осуществляется специализированными М-клетками, способными транспортировать как сами бактерии, так и их антигены в лимфатические образования кишечника (фолликулы, Пейеровы бляшки) с последующим их проникновением в эпителиальные клетки и резидентные макрофаги. Высвобождаемые в процессе транслокации шигелл токсические субстанции (экзо- и эндотоксины, энтеротоксины и т. д.) инициируют развитие синдрома интоксикации [3], который при шигеллезах всегда предшествует развитию диарейного синдрома.
Ключевым фактором вирулентности шигелл является их инвазивность, т. е. способность к внутриклеточному проникновению, размножению и паразитированию в клетках слизистой оболочки толстой кишки (преимущественно в дистальном отделе) и резидентных макрофагах собственной пластинки (см. рисунок 1). Посредством макроцитопиноза шигеллы проникают в цитоплазму эпителиальных клеток, где очень быстро лизируют фагосомальную мембрану, что приводит к повреждению клеток и их гибели. Последующее распространение шигелл происходит через базолатеральные мембраны эпителиальных клеток. Повреждение и разрушение эпителиальных клеток сопровождаются развитием воспалительной инфильтрации полиморфно-ядерными лейкоцитами собственной пластинки, формированием язв и эрозий слизистой оболочки толстой кишки, что клинически проявляется развитием диареи экссудативного типа. Способность к инвазии и внутриклеточному размножению шигелл кодируется генетическими механизмами, экспрессия которых происходит только в условиях in vivo. Несмотря на инвазивность, шигеллы не способны к глубокому распространению, в силу чего системной диссеминации возбудителя при шигеллезах, как правило, не происходит (за исключением Sh. dysenteriae 1).
Моторика кишечника является важным защитным механизмом, ограничивающим и препятствующим прикреплению и инвазии шигелл к эпителиальным клеткам, что наглядно демонстрируют затягивание и утяжеление инфекционного процесса у лиц, получающих препараты, подавляющие моторику кишечника.
Наблюдаемые у больных с шигеллезами дисбиотические изменения в составе нормальной микрофлоры толстого кишечника оказывают существенное влияние на скорость репарации слизистой в стадии реконвалесценции и восстановление функциональной активности кишечника.
После перенесенного заболевания у больных формируется непродолжительный (до одного года) типо- и видоспецифический иммунитет, в силу чего возможно реинфицирование.
Клиника. Клиническая картина шигеллезов весьма вариабельна, что нашло свое отражение в применяемой клинической классификации заболевания (см. таблицу 2). Хотя считается, что Sh. sonnei, как менее вирулентные штаммы шигелл, чаще вызывают более легкие формы заболевания, следует помнить, что этиология шигеллеза лишь предопределяет, но не определяет особенностей течения заболевания у конкретных больных (по форме, варианту и тяжести течения).
Хроническая форма дизентерии в настоящее время встречается достаточно редко и, по данным литературы, не превышает в 1-2% случаев, хотя существует мнение, что столь низкий ее удельный вес может быть обусловлен недостаточно разработанными критериями диагностики. Значительно чаще врачи в своей практической деятельности встречаются с острыми формами шигеллезов, которые и представляют наибольший интерес в плане адекватной оценки выявляемой у больного клинической картины заболевания, полноты обследования, правильности и своевременности проводимой терапии.
Инкубационный период при шигеллезах может варьировать от 8—12 ч (при гастроэнтеритическом варианте) до пяти дней (при колитическом варианте заболевания), составляя, в среднем, два–три дня.
Если примесь слизи в стуле является типичным признаком острой дизентерии, то кровь может присутствовать в микроскопических количествах и обнаруживаться только при копроцитоскопическом исследовании. Визуализируемая примесь крови в стуле определяется в виде прожилок. При более тяжелом течении заболевания дефекация может заканчиваться выделением небольшого количества слизи с прожилками крови.
Критериями тяжести течения колитического варианта острой дизентерии являются выраженность интоксикационного синдрома и характер поражения дистального отдела слизистой толстого кишечника (см. таблицу 3). Выраженного обезвоживания у больных при колитическом варианте острой дизентерии не выявляется ввиду отсутствия рвоты и скудного характера стула.
Гастроэнтероколитический вариант дизентерии также характеризуется острым началом заболевания: с озноба, лихорадки, головной боли и одновременным появлением синдрома гастроэнтерита — спастических болей в эпигастральной области, тошноты, рвоты, жидкого водянистого стула. Клинические признаки колита в первые сутки заболевания, как правило, отсутствуют и появляются лишь спустя один—три дня, что соответствует патоморфологическим этапам поражения слизистой желудочно-кишечного тракта. В зависимости от кратности рвоты и интенсивности диарейного синдрома, у больных достаточно рано выявляются признаки обезвоживания организма (сухость слизистых ротоглотки, бледность кожных покровов и цианоз, заостренные черты лица, снижение артериального давления, олигоурия и др.). С момента распространения патологического процесса на слизистую толстого кишечника проявления гастроэнтерита постепенно купируются: рвота прекращается, уменьшается объем испражнений, в стуле появляются патологические примеси (слизь и кровь). В зависимости от характера поражения слизистой дистального отдела толстой кишки, больные могут отмечать появление тенезмов и ложных позывов. При пальпации живота в первые дни заболевания отмечается урчание по ходу толстого кишечника, а в последующие дни появляется и нарастает болезненность и спазм сигмовидной кишки.
Тяжесть течения гастроэнтероколитического варианта дизентерии определяется на основании выраженности интоксикации и обезвоживания организма. В большинстве случаев оно не превышает II-III степени.
Редким вариантом течения острой дизентерии является гастроэнтеритический, характеризующийся большим сходством с пищевыми токсикоинфекциями.
Осложнения. Хотя наиболее высок риск развития осложнений у больных дизентерией, вызванной Sh. dysenteriae 1, на современном этапе прослеживается отчетливая тенденция к увеличению тяжелых форм дизентерии, обусловленных другими видами шигелл (в частности, Sh. flexneri), что, соответственно, отражается и на возможности развития осложнений. К числу наиболее грозных осложнений относятся: инфекционно-токсический шок; перфорация кишечника с развитием перитонита; энцефалический синдром (синдром фатальной энцефалопатии или синдром Ekiri), который преимущественно развивается у детей и иммунокомпрометированных пациентов при дизентерии, обусловленной Sh. sonnei или Sh. flexneri; бактериемия, выявляющаяся при дизентерии Sh. dysenteriae 1 в 8% случаев и крайне редко — при инфицировании другими видами шигелл (у детей до года, ослабленных, истощенных и иммунокомпрометированных пациентов); гемолитико-уремический синдром, развивающийся через неделю от начала заболевания и характеризующийся микроангиопатической гемолитической анемией, тромбоцитопенией и острой почечной недостаточностью. Нередко у больных могут развиваться осложнения, связанные с активизацией вторичной микрофлоры: пневмонии, отиты, инфекции мочевыводящих путей и др. К числу редких, но вероятных осложнений относятся реактивный артрит и синдром Рейтера (около 2% заболевших, экспрессирующих HLA-B27). В последние годы обсуждается возможная роль шигеллезов в формировании синдрома раздраженного кишечника.
Диагностика и дифференциальная диагностика. Специфическая диагностика шигеллезов основана на выделении и идентификации шигелл из испражнений больного и проведения серологических и/или иммунологических исследований, направленных на обнаружение антигенов шигелл или антител к ним. Без лабораторного подтверждения диагноз дизентерии может быть установлен только при типичной клинической картине.
Хотя диагностическая ценность эндоскопического исследования толстой кишки (ректороманоскопия и фиброколоноскопия) у больных с подозрением на шигеллезы ограничена, полученная при ее проведении информация позволяет: а) объективно оценить характер поражения слизистой толстой кишки; б) проводить дифференциальную диагностику и в) контролировать эффективность проводимой терапии.
В зависимости от характера поражения выделяют следующие варианты проктосигмоидита: катаральный, катарально-геморрагический, эрозивный, эрозивно-язвенный и фибринозный, которые, как правило, соответствуют тяжести течения заболевания.
При проведении дифференциальной диагностики в первую очередь необходимо исключить другие острые кишечные инфекционные заболевания, для которых типично развитие экссудативной диареи, а именно энтероинвазивные эшерихиозы, сальмонеллез, иерсиниоз (Y. enterocolitica), кампилобактериоз (Campylobacter jejuni), инфекция Clostridium difficile и амебиаз (протозойное заболевание, обусловленные Entamoeba histolytica). Кроме этого, необходимо помнить, что под маской шигеллезов могут дебютировать такие заболевания, как неспецифический язвенный колит и болезнь Крона.
Лечение. Лечение больных дизентерией может осуществляться не только в условиях специализированного инфекционного отделения, но и амбулаторно, что определяется клиническими и эпидемиологическими показаниями. В первую очередь следует госпитализировать пациентов со среднетяжелыми и тяжелыми формами заболевания, при затяжном и хроническом течении — пациентов с тяжелыми сопутствующими заболеваниями, детей до одного года и пожилых, а также лиц, представляющих эпидемическую опасность (независимо от варианта и тяжести течения заболевания) — работников пищевых предприятий и лиц, к ним приравненных.
Учитывая характер поражения слизистой кишечника, пациенты с дизентерией, особенно в острый период болезни, нуждаются в строгом соблюдении лечебного питания. Из рациона следует исключить любые продукты, оказывающие раздражающее (механическое, химическое и др.) действие. Ввиду формирующейся у больных недостаточности лактозы, из диеты исключается цельное молоко. Расширение диеты осуществляют постепенно, только по мере выздоровления больного. И все же переход на обычное питание следует осуществлять не ранее полного выздоровления, характеризующееся репарацией слизистой (см. таблицу 3).
Поскольку антибактериальная терапия всегда рекомендовалась для лечения больных дизентерией, серьезную проблему на сегодняшний день представляет формирование у шигелл резистентности к антимикробным препаратам, особенно в тех странах, где осуществляется их безрецептурная продажа и самолечение [5]. Недавно проведенные в нашей стране исследования [6] подтвердили высокую частоту резистентности у Sh. flexneri и Sh. sonnei к цефотаксиму (96,6 и 94,2%, соответственно), тетрациклину (97,7 и 92,8%), левомицетину (93,2 и 50,7%), ампициллину (95,5 и 26,1) и ампициллину/сульбактаму (95,5 и 23,2%). Резистентность не была выявлена лишь к ципрофлоксацину, норфлоксацину и налидиксовой кислоте.
Выбор антимикробного препарата и схема его применения у больных дизентерией определяются вариантом и тяжестью течения заболевания. При гастроэнтеритическом варианте антимикробная терапия не показана и больным назначают лишь патогенетическую терапию. При легком течении колитического и гастроэнтероколитического вариантов дизентерии больным целесообразно назначать фуразолидон по 0,1 г четыре раза в день или налидиксовую кислоту (невиграмон) по 0,5-1,0 г четыре раза в день в течение трех—пяти дней. Наиболее эффективными средствами для лечения больных со среднетяжелым и тяжелым течением дизентерии являются препараты фторхинолонового ряда (ципрофлоксацин, норфлоксацин и др.), цефалоспорины III поколения (цефотаксим), которые назначают в общетерапевтических дозах в течение пяти—семи дней. При тяжелом течении может проводиться комбинированная антибактериальная терапия (фторхинолоны и аминогликозиды; цефалоспорины и аминогликозиды).
Кроме антибактериальной терапии важное место в лечении больных дизентерией занимает патогенетическое лечение, включающее проведение дезинтоксикации и регидратации. В острый период заболевания больным целесообразно назначать десмол и смекту, обладающие противовоспалительным и мембраностабилизирующим действием на слизистую кишечника. После купирования интоксикационного синдрома больным показаны препараты, нормализующие процессы пищеварения и всасывания (дигестал, мезим-форте, панзинорм, фестал, холензим, ораза и др.). Коррекцию микробиоценоза кишечника следует проводить только в периоде реконвалесценции, когда купирована островоспалительная реакция. В этот же период больным показаны физиотерапевтические процедуры, ускоряющие процесс репарации слизистой толстого кишечника.
Литература
В. А. Малов, доктор медицинских наук, профессор
А. Н. Горобченко, кандидат медицинских наук
ММА им. И.М. Сеченова
Амебиаз -- протозойная инфекция, характеризующаяся язвенным поражением толстой кишки, возможностью образования абсцессов в различных органах и склонностью к затяжному и хроническому течению . Это заболевание характеризуется эндемичностью (заболевание, свойственное данной местности) и преимущественно распространено в районах с жарким климатом.
Возбудитель заболевания -- дизентерийная амеба. Жизненный цикл дизентерийной амебы включает две стадии -- вегетативную (трофозоит) и покоя (циста), которые могут переходить одна в другую в зависимости от условий обитания в организме хозяина.
Дизентерийная амеба в организме больного человека встречается в трех формах.
1. Большая вегетативная форма -- крупная амеба, очень подвижная. Ее можно обнаружить в острый период болезни или при обострении в кровянисто-слизистых комочках испражнений.
2. Малая вегетативная форма обнаруживается в стуле больных после прекращения острого периода заболевания, характеризуется меньшей величиной и меньшей подвижностью. Этой формой поддерживается цистообразование.
3. Циста -- овальной формы, имеет 1--4 ядра, покрыта плотной оболочкой. Вегетативные формы вне человеческого организма быстро погибают, однако и цисты во внешней среде достаточно устойчивы: в испражнениях они могут сохраняться до 4 недель, в воде -- до 8 месяцев, что имеет основное эпидемиологическое значение. Высушивание на них действует губительно.
Источником инфекции является человек, больной острой и хронической формой амебиаза, выздоравливающий, цистоноситель. Путь передачи -- фекально-оральный. Возможны различные пути распространения амебиаза -- пищевой, водный, контактно-бытовой. Факторами передачи возбудителя чаще являются пищевые продукты, особенно овощи и фрукты, реже -- вода, предметы домашнего обихода, белье, посуда, игрушки и т. д. Рассеиванию цист амеб способствуют мухи и тараканы.
Человек заражается амебной формой дизентерии через рот и только цистами. Цисты, попав в желудочно-кишечный тракт, под воздействием панкреатического сока освобождаются от оболочки, превращаются в вегетативные формы, которые и внедряются в стенку толстой кишки, преимущественно восходящей части ободочной и слепой, где образуется язвенный процесс. Иногда язвы возникают в прямой и сигмовидной кишках. Язвы бывают глубокие, часто проникающие до серозного покрова, вследствие чего может быть прободение кишечной стенки.
Гематогенная диссеминация амеб вызывает развитие внекишечного амебиаза с формированием абсцессов в печени, легких, головном мозге и других органах. Длительный, хронически протекающий кишечный амебиаз может послужить причиной образования кист, полипов и амебом. Амебомы представляют собой опухолевидные образования в стенке толстой кишки.
Амебиазом болеют люди различного возраста, но, по статистическим данным, чаще мужчины в возрасте 20--50 лет.
Дизентоерийные амебы, паразитируя в кишечнике, поражают преимущественно его слизистую оболочку. В результате воспалительного процесса происходит образование язв. Диаметр язв различный -- от нескольких миллиметров до 2--2,5 см. Дно язв покрыто гноем. В тяжелых случаях возможны перфорация кишечной стенки и развитие гнойного перитонита. Заживление язв влечет за собой разрастание соединительной ткани, стеноз и даже полную непроходимость кишечника.
Возможно гематагенное распространение амеб, что приводит к внекишечному амебиазу. Чаще всего поражается печень, в ней возникают очаги некроза, которые затем абсцедируются. Амебные абсцессы могут развиваться в легких, коже, головном мозге и других органах.
Формы заболевания, симптомы, течение болезни
Различают три основные формы заболевания:
1) кишечный амебиаз; 2) внекишечный амебиаз; 3) кожный амебиаз.
Кишечный амебиаз, или амебная дизентерия -- основная и наиболее часто встречающаяся кишечная форма инфекции. Инкубационный период продолжается от 1--2 недель до 3 месяцев и более. Заболевание может протекать в легкой, средне-тяжелой и тяжелой формах.
Самочувствие больных остается удовлетворительным. Температура тела нормальная или незначительно повышена. Интоксикация не выражена. Могут беспокоить незначительная слабость, недомогание, быстрая утомляемость, снижение аппетита, кратковременные боли в животе.
Основным симптомом заболевания является расстройство стула. Вначале стул каловый, обильный, со слизью, 4--6 раз в сутки. Затем частота стула увеличивается до 10--20 раз. Стул теряет каловый характер и представляет собой стекловидную слизь, позже туда примешивается кровь, и испражнения приобретают вид "малинового джема". В острой фазе болезни возможны постоянные схваткообразные боли в животе.
В случаях поражения прямой кишки появляются мучительные тенезмы. Живот при пальпации мягкий, болезненный по ходу толстого кишечника.
Острые проявления кишечного амебиаза сохраняются обычно не более 4--6 недель. Затем даже без специфического лечения состояние больных улучшается, колитический синдром купируется. Ремиссия может быть от нескольких недель до нескольких месяцев. Вслед за ней наступает возврат большинства симптомов амебиаза и заболевание приобретает хронический характер.
Длительность хронического амебиаза без специфического лечения возможна десятилетиями. Возможно рецидивирующее и непрерывное течение.
При рецидивирующем течении периоды обострения сменяются периодами ремиссии, во время которых больной чувствует себя хорошо, жалоб не предъявляет.
При непрерывной форме периоды ремиссии отсутствуют, заболевание сопровождается то усилением, то ослаблением клинических симптомов.
При хроническом течении амебиаза развивается астенический синдром. Аппетит понижен или отсутствует, беспокоит неприятный вкус во рту. Больные худеют.
В период обострения стул может быть до 20--30 раз в сутки. Болевой синдром отсутствует или нечетко выражен. Живот обычно втянут. Развиваются симптомы поражения сердечно-сосудистой системы: тахикардия, приглушенность тонов сердца. Может быть незначительное увеличение и болезненность печени.
В запущенных случаях развивается истощение, в результате которой наступает смерть.
При кишечной форме амебиаза возможны различные осложнения: периколиты, перфорация стенки кишечника с последующим перитонитом, гангрена слизистой оболочки, кровотечение, острый специфический аппендицит, стриктуры (сужение) кишечника, выпадение прямой кишки.
Из внекишечных форм амебиаза наиболее часто встречается амебиаз печени. Он может возникнуть в результате перенесенного кишечного амебиаза. Протекает в острой форме или хронически. Может протекать в 2-х формах -- амебный гепатит и абсцесс печени.
Амебный гепатит характеризуется болями в правом подреберье, увеличением, уплотнением печени, незначительным повышением температуры. Желтухи может и не быть.
При развитии абсцесса печени эти же симптомы более выражены. Боли в правом подреберье интенсивнее, усиливаются при дыхании, перемене положения тела. Беспокоит слабость, потливость.
Характерен внешний вид больного: исхудание, заостренные черты лица, снижение тургора кожных покровов. Кожа приобретает землистый оттенок, иногда развивается желтуха. Со стороны сердечной системы -- приглушенность тонов сердца, снижение артериального давления, тахикардия.
Амебные абсцессы печени могут осложняться гнойными перитонитами, плевритами, перикардитами. Летальность достигает 25 % и выше.
При амебиазе возможно развитие амебной пневмонии, абсцесса легких. Описаны амебные абсцессы селезенки, почек, женских половых органов.
Возможно развитие амебиаза кожи, когда на кожных покровах перианальной области, ягодиц, промежности появляются эрозии, язвы.
Лечебные препараты от амёбиаза
Для лечения амебиаза применяют различные препараты. Все они разделены на три основные группы.
Первая группа -- препараты прямого контактного действия, оказывающие губительное действие на возбудителя.
К ним относятся ятрен и дийодохин. Ятрен назначают по 0,5 г 3 раза в день в течение 10 дней. После перерыва курс можно повторить.
Дийодохин применяют по 0,25--0,3 г 3--4 раза в день в течение 10 дней.
Вторая группа -- препараты, действующие на тканевые формы амебы. Эффективны при кишечном и внекишечном амебиазе.
Эметин солянокислый. Суточная доза -- 1 мг/кг. Вводят внутримышечно и подкожно в течение 5--6 дней. При необходимости курс можно повторить через 45 дней.
Дигидроэметин назначают по 1,5 мг/кг в сутки внутримышечно или подкожно в течение 10 дней. Этот препарат менее токсичный и более эффективный по сравнению с эметином.
Амбильгар (пиридазол) превосходит по своему эффекту эметин и дигидроэметин. Применяется по 25 мг/кг в сутки в течение 7--10 дней. Может давать побочные явления в виде головной боли, нервно-психических нарушений.
Выраженным противопротозоидным действием обладает делагил (хлорохин, резохин). Он хорошо всасывается в кишечнике и концентрируется в печени, поэтому эффективен как при кишечном амебиазе, так и при абсцессе печени. Назначают его в течение 3 недель по определенной схеме:
1 неделя -- по 0,75 г в сутки;
2 неделя -- по 0,5 г в сутки;
3 неделя -- по 0,25 г в сутки.
Есть еще одна схема лечения делагилом: в первые 2 дня по 1 г в день, в последующие 19 дней -- по 0,5 г в день.
Третья группа -- препараты, которые применяются при лечении всех форм амебиаза.
Назначают метронизадол (флагил, трихопол). При кишечном амебиазе назначают по 0,4 г 3 раза в день в течение 5 дней. При внекишечном амебиазе 1 день -- по 0,8 г препарата 3 раза в день, в последующие 5 дней -- по 0,4 г 3 раза в день. Некоторые авторы предлагают 10-дневные курсы метронидазола.
Для химиопрофилактики амебиаза в очагах применяют фурамид. Курс лечения -- 5 дней. Применяют по 2 таблетки 3 раза в день. Для профилактики фурамид назначают по 2 таблетки в день в течение всего периода, пока существует опасность заражения амебиазом.
Используют антибиотики широкого спектра действия, но их применяют как вспомогательное средство (это тетрациклин, мономицин, метациклин и др.); а при абцессах печени, легких, мозга и других органов -- в сочетании с противоамебными средствами. При амебиазе кожи используют мазь с ятреном.
Необходима патогенетическая и симптоматическая терапия.
При развитии анемии назначают препараты железа, кровезаменители, реже -- гемотрансфузин, обязательно показан комплекс витаминов: аскорбиновая кислота, витамины группы В.
При тяжелом течении амебиаза проводят инфузионную терапию. Внуривенно вводят глюкозо-солевые растворы, реополиглюкин и др.
Народные средства от амебиаза
В Китае амебную дизентерию издавна лечат ягодами облепихи или боярышника. Настой готовят из расчета 1/4 фунта ягод на 2 стакана кипятка. Настой охладить, процедить и пить несколько дней.
Для лечения амебной дизентерии издавна применяли чеснок. Настойку чеснока готовят из расчета 40 г чеснока на 100 г водки. Употребляют по 10--15 капель 3 раза в день за 30 минут до еды.
Из препаратов растительного происхождения для лечения амебной дизентерии можно использовать травы, обладающие противовоспалительным, антисептическим и противопоносным действием. Они подробнее описаны в разделах "Дизентерия", "Сальмонеллез".
Показаны также растения, богатые витаминами: это шпажник черепитчатый, гречиха посевная, ель обыкновенная, клевер луговой, клюква болотная, морошка, пихта сибирская, рябина обыкновенная, шиповник коричный, яблоня лесная.
Важное значение имеет витаминотерапия (витамины С, группы В, РР, К). Показана стимулирующая терапия в виде переливаний плазмы, крови, гемотерапии. Диета больных должна включать слизистые супы, простые каши, мясные паровые блюда, простоквашу, кефир, сухари, фруктовые соки.
1. Корневище лапчатки прямостоячей -- 25,0 г.
Корневище кровохлебки -- 25,0 г.
Трава пастушьей сумки -- 50,0 г.
Отвар принимают по 1/2 стакана за 20--30 минут до еды 3--4 раза в день.
2. Трава горца птичьего -- 20,0 г.
Трава лапчатки гусиной -- 20,0 г.
Листья подорожника -- 40,0 г.
Настой принимают по 1/2--3/4 стакана 3--4 раза в день за 20--30 минут до еды.
3. Тополь черный (осокорь). Принимать по 40 капель настойки на 1 стакан теплой воды или сырого молока за 1 час до еды 3 раза в день в течение 20--30 дней.
4. Эвкалипт шаровидный, прутьевидный, пепельный подавляет рост дизентерийной амебы. 5 vk 1%-ного спиртового раствора, разведенных в 30 мл воды, ежедневно 3 раза в день за 40 минут до еды.
5. Настой плодов тмина: 20 г залить 200 мл горячей кипяченой воды и нагревать на кипящей водяной бане в течение 15 минут, охладить при комнатной температуре 45 минут, процедить. Объем полученного настоя довести кипяченой водой до 200 мл. Хранить в прохладном месте не более 2 суток. Принимать по 1/2--1/3 стакана 2--3 раза в день после еды.
6. Черемуха обыкновенная -- 10 г на 200 мл горячей кипяченой воды. Принимать по 1/2 стакана в день за 30 минут до еды.
7. Щавель конский -- 5 г заливают 200 мл горячей кипяченой воды, закрывают крышкой и нагревают в кипящей воде (водяной бане) в течение 30 минут, охлаждают при комнатной температуре 10 минут, процеживают. Объем полученного отвара доводят кипяченой водой до 200 мл. Приготовленный отвар хранят в прохладном месте не более 2 суток. Принимают по 1/3 стакана 2--3 раза в день за 30 минут до еды.
8. Настойка чеснока по 10--20 капель 2--3 раза в день с молоком за 30 минут до еды.

Амебиаз - протозойное инфекционное заболевание, характеризующееся возникновением язвенных поражений в области толстой кишки.
Амебиаз, симптомы которого заключаются в частности в образовании абсцессов в различных органах, склонен к затяжной и хронической форме течения болезни. Отметим, что заболевание является эндемическим, соответственно, для него характерно сосредоточение в конкретно определенной местности, распространение происходит в тех областях, для которых характерен жаркий климат.
Возбудителем амебиаза является гистологическая, или дизентерийная, амеба, средой обитания которой является толстая кишка. Примечательно,что, помимо данного типа амебы, в этой области нередко выявляются также и амебы непатогенного типа.

Амебная дизентерия, или дизентерийный амебный колит, является основной и при этом наиболее частой формой клинического проявления кишечного амебиаза. Течение может быть острым или хроническим, формы - тяжелая, среднетяжелая или легкая. Основные проявления острой амебной дизентерии заключаются в частом жидком стуле (от 4-6 раз в сутки в начале заболевания и до 10-20 раз сутки в дальнейшем), который имеет примеси крови и слизи.
Острый процесс длится 4-6 недель, после наступает стадия ремиссии в несколько недель, а затем заболевание возобновляется и переходит уже в хроническую форму. При отсутствии адекватного лечения длительность заболевания может составлять не один год.
Для лечения амебиаза с использованием рецептов народной медицины можно применять травы с противовоспалительным, антисептическим и закрепляющим действием. Рекомендуются также растения, богатые витаминами (шпажник, гречиха, ель, клевер, клюква, морошка, пихта, рябина, яблоня, шиповник).
❗ Заболевание амебиазом очень серьезное, поскольку его следствием могут стать язвы прямой кишки с прободениями, что жизненно опасно,поэтому лечение следует проводить только под руководством врача, включая и народные методы.
Багульник избавит от амеб

- Настой с багульником и алтеем. Взять по 0,5 ч. ложки листьев и цветков багульника болотного, 0,5 ст. ложки корня алтея лекарственного, 250 мл воды. Смешать высушенные и измельченные листья, цветы и корни растений, залить кипятком, настоять 1 час, процедить. Принимать по 1 ст. ложке каждые 2 часа.

Все части багульника болотного богаты летучим эфирным маслом, в состав которого входят багульниковая камфара (высокотоксичный ледол, получивший свое название от латинского названия багульника), валериановая кислота, терпен, цимол, геранилацетат, спирт, углеводороды и другие компоненты, обладающие горько-жгучим вкусом и бальзамическим запахом.
Эфирное масло багульника оказывает парализующее действие не только на таких одноклеточных, как амебы, но и на гельминтов.
❗ Хотя препараты багульника хорошо переносятся даже при длительном применении и не вызывают острых токсических симптомов, они противопоказаны при беременности, гломерулонефрите, гепатите, панкреатите и детям до 14 лет. Передозировка может вызвать серьезные побочные эффекты со стороны нервной системы: возбуждение, а затем и угнетение ЦНС. При появлении даже легкой раздражительности, головокружения или повышенной возбудимости препараты багульника немедленно отменяют.
Передозировка может вызвать воспаление слизистой оболочки желудочно-кишечного тракта, зато правильная концентрация как раз и уничтожает амеб в кишечных стенках. Применять препараты с багульником следует после консультации с врачом или опытным фитотерапевтом.
Корень алтея лекарственного содержит много слизи. В нем содержатся активные соединения в тех же количествах, что и в семенах льна. Попадая в организм, растительные слизи оказываются на слизистых оболочках и не дают им раздражаться. Это защищает кишечник от агрессивного воздействия багульника, снимает воспаление, вызванное паразитами, и способствует регенерации тканей пораженной кишки.
В составе данного рецепта алтей удачно компенсирует побочные эффекты от ядовитого багульника, а также залечивает слизистую.
Голубика

Еще в древнейших медицинских источниках обнаруживаются свидетельства того, что голубика являлась бесценной ягодой, которой поддавались практически все заболевания. Помимо того, что лесная голубика богата микро- и макроэлементами. а также витаминами, в ее состав входят эфирные масла и гликозид арбутин, обладающие дезинфицирующими, противовоспалительными и мочегонными свойствами.
Также в составе растения есть фенольные соединения, которые обеспечивают бактерицидное и противопаразитарное действие.
Кровохлебка

Мы уже рассказывали об этом растении, когда говорили про лямблиозы. Кровохлебка эффективна против всех протозойных инфекций и способна остановить даже сильный и кровавый поносы. Ценно в ней при амебиазе также то, что она хорошо заживляет слизистую от повреждений. Главное - выдержать курс лечения до конца.
Микроклизмы вылечили колит

Эфирное масло чайного дерева - продукт уникальный по своему химическому составу. Оно обладает сильным противовирусным и антибактериальным действием. Это непревзойденное средство борьбы с грибковыми поражениями всех видов, а также инвазиями, как глистными, так и протозойными, к которым относится и амеба.

При постановке микроклизм от амебиаза действующее вещество быстрее доставляется к месту обитания паразитов, а потому наблюдается хороший терапевтический эффект. Надо помнить, что эфирное масло это продукт очень высокой концентрации, поэтому применяют его в очень малых дозах, отмеряют буквально по каплям.
С маслом чайного дерева нужна особая осторожность - при превышении дозы можно вызвать самый настоящий ожог слизистых.
Микроклизмы с льняным маслом способствуют быстрейшему восстановлению слизистой кишечника, а также насыщают организм омега-3 кислотами в процессе всасывания из толстой кишки, оказывая общее положительное воздействие на организм, иммунитет и процессы заживления.
Глисты меняют наше поведение?!
Все чаще стали слышны разговоры о том, что паразиты, особенно глисты, способны навязывать определенную модель поведения своему хозяину, вызывая нежелание последнего лечиться от гельминтов. Вопрос об их влиянии на психику хозяина интересует многих.
Действительно, паразиты не только подрывают иммунитет человека, но и существенно меняют его психику. Поэтому зачастую требуется помощь родственников, чтобы пробудить у человека желание лечиться.
Изменение психического состояния при наличии паразитов уже давно замечено и активно изучается. Американские ученые обнаружили, что при наличии некоторых разновидностей глистов у человека даже может поменяться представление о прекрасном. По-видимому, причина этого кроется в токсинах, выделяемых паразитами. В ходе исследовании выяснилось, что пораженным глистами детям чаще, чем другим, нравился постимпрессионизм. Они находили близкими к жизни, наполненными внутренним смыслом картины Гогена, Ван Гога, Тулуз-Лотрека, Сезанна. Может, и сами художники писали свои полотна под влиянием паразитов?
Но это нам остается только предполагать.
Неоспоримо одно - больным паразитозами присуще нарушение сна. Токсины, выделяемые паразитами, действуют на ЦНС, что создает ее раздражение: часто возникают беспокойство и нервозность, а нарушение сна обусловлено активизацией печени с целью вывести токсины из организма.
Отмечается также бруксизм - непроизвольное скрежетание зубами у спящих детей. Не случайно этот симптом считается явным признаком наличия глистов.
Вывод один - от паразитов нужно избавляться, и как можно скорее, а способов излечения, даже в народной медицине предостаточно. При этом также важны профилактика и информированность населения, ведь знание путей заражения позволит избежать неприятных последствий.
И, конечно, же, все действия по выведению паразитов следует согласовывать с врачом-инфекционистом или паразитологом и лечиться под их строгим контролем.
Лямблиоз
Лямблиоз - это распространенное паразитарное заболевание, которое встречается у людей любого возраста и вызывается простейшими организмами, лямблиями. Поражается паразитами преимущественно тонкий кишечник. Инфицирование происходит фекально-оральным путем. Для того чтобы произошло заражение, достаточно даже 5-10 цист лямблий.
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Что такое лямблиоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Лямблиоз — это острое и хроническое паразитарное заболевание человека в виде манифестных форм или носительства, вызываемое кишечными лямблиями, которые колонизируют слизистую оболочку преимущественно тонкого кишечника, нарушают процессы пристеночного пищеварения и способствуют развитию и усугублению поражения желудочно-кишечного тракта и других заболеваний.
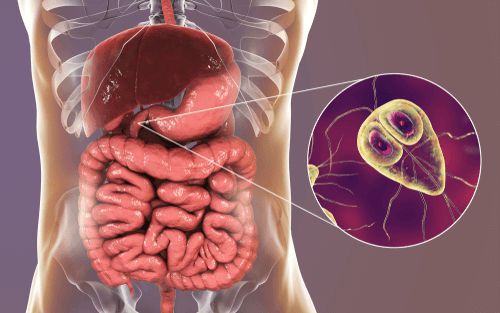
Этиология
Возбудитель — лямблия. Данный род паразитов включает в себя шесть типов, но заболевание человека вызывает только один тип — кишечная лямблия (Giardia duodenalis, Giardia lamblia, Giardia intestinalis). Это жгутиковое микроскопическое простейшее, впервые описанное чешским медиком-анатомом Д.Ф. Лямблем в 1859 году. Оно имеет до восьми генетических подтипов, но для человека патогенны только А и В (также имеют подтипы).
Вид — Giardia lamblia
Возбудитель лямблиоза (кишечная лямблия) существует в виде двух жизненных форм:
- вегетативная (трофозоиты) — стадия активного размножения внутри организма;
- цистная — образуется при неблагоприятных условиях среды.
Трофозоиты — это анаэробные, грушевидные микроорганизмы размерами 9-18 мкм. Они обитают в верхних отделах тонкого кишечника. Подвижны (имеют характерное движение в виде вращения вокруг продольной оси — боковое движение), тело спереди расширено и закруглено, сзади сужено и заострено. Имеют в составе два ядра (между ними пролегают опорные нити — аксостили) и парные органоиды — четыре жгутика и два медиальных тела.
Трофозоиты не имеют цитостома — органа заглатывания пищи и пищеварительной вакуоли, поэтому они всасывают пищу, переваренную хозяином (в основном, углеводы), всей поверхностью тела. Это называется осмотическим питанием.
Как выглядят лямблии:
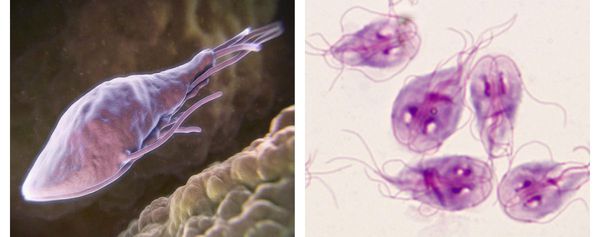
В передней их трети тела расположен присасывательный диск в виде специального углубления. С его помощью лямблии прикрепляются к ворсинкам слизистой оболочки тонкого кишечника. Цитоплазматическая мембрана задней поверхности имеет по краям булавовидные выросты, что также создаёт дополнительную прикрепляющую составляющую.
Размножаются путём продольного деления. Слабо устойчивы в условиях окружающей среды при покидании организма хозяина: при комнатной температуре даже в отсутствии агрессивных факторов быстро погибают.
Цистная форма неподвижна. Паразиты имеют овальную форму, лишены свободных жгутиков (сложно свёрнутые), их размеры достигают 10-14 мкм, окружены толстой, несколько отделённой от тела оболочкой (данная особенность имеет значение при распознавании вида).
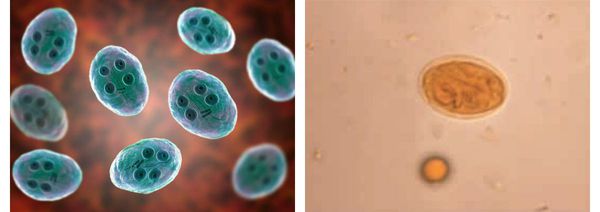
Зрелые цисты внутри имеют четыре ядра, незрелые — два ядра. Образуются в нижних отделах кишечника в процессе выхода из организма с фекалиями. Очень устойчивы во внешней среде: могут сохраняться месяцами в воде при температуре 4-20°C, при хорошей влажности способны сохраняться на контаминированных (обсеменённых) продуктах питания до недели. При кипячении цисты погибают мгновенно, а при высушивании и низкой влажности гибель наступает в течении суток. Устойчивы к бытовому хлорированию воды, действию щелочей и кислот, ультрафиолетовому излучению. Низкие температуры переносит относительно хорошо, но при этом снижая свою жизнеспособность. [1] [3] [6] [9]
Эпидемиология
Распространение заболевания повсеместное, преимущественно в странах с влажным тёплым климатом. Только официально выявляемые случаи в России приближаются к 150 тысячам в год.
Сезонность выражена неярко, некоторый всплеск заболеваемости отмечается в тёплое время года. Возрастной состав больных склоняется в сторону детей.
Источник заражения — люди (больные различными формами лямблиоза и паразитоносители), причём наибольшая заразность наблюдается в подостром периоде заболевания, когда в 1 г фекалий может содержаться до нескольких десятков миллионов цист. Лямблии животных (нечеловеческие типы паразитов) не имеют доказательной базы в плане распространения и заражения человека.
Факторами передачи паразитов выступает загрязнённая цистами термически не обработанная питьевая вода, пища, грязные руки (возможна прямая передача от человека к человеку). Определённую роль в передаче лямблий играют насекомые (тараканы, мухи) и животные (собаки, кошки) — они являются механическими переносчиками (паразиты располагаются на их теле, шерсти, лапках, транзитом в кишечнике).
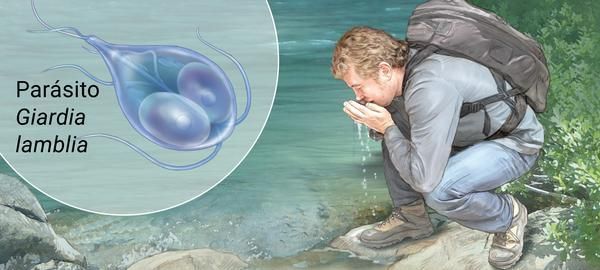
Механизм передачи — фекально-оральный (водный, пищевой и контактно-бытовой пути). Наиболее часто передача осуществляется:
- через водопроводную воду;
- при употреблении плохо промытых зелени и овощей (или промытых под водопроводной водой без последующей термической обработки);
- при нарушении правил санитарной гигиены, особенно в детских коллективах.
Доза заражения — от 10 до 100 цист (в зависимости от индивидуальных свойств иммунной реактивности кишечника). Возможны случаи невосприимчивости к паразитам: цисты лямблий, встречая агрессивно настроенную среду кишечника, проходят транзитом и выделяются в окружающую среду в неизменённом виде.
Иммунитет после лямблиоза нестойкий и ненапряжёный, возможно повторное заражение. Повышенный риск заболевания имеют лица с патологией иммунитета кишечника и дефицитом IgA. [2] [3] [5] [8] [10]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы лямблиоза
Инкубационный период длится от нескольких дней до месяца и более. Чаще всего при заболевании не наблюдается вообще никаких клинических проявлений, особенно у взрослых.
К основным возможным симптомам лямблиоза относятся:
- Симптомы интоксикации и вегетативных изменений — повышенная утомляемость, плаксивость, раздражительность, нарушение ритма сна, головокружения, аритмии, субфебриллитет и другие.
- Симптомы поражения ЖКТ — дискомфорт и боли различной интенсивности и характера в различных отделах живота, тошнота, снижение аппетита, появление чувства горечи во рту, нарушения стула (запоры и поносы), налёт на языке и неприятный запах изо рта, снижение массы тела и другое.
- Симптомы поражения кожи — аллергические высыпания различного характера и локализации, атопический дерматит, бледность и шероховатость кожи, повышенная сухость покровов, хейлит (воспалительные изменения кожи губ и их слизистой), заеды (трещинки в уголках рта), нетипичное/неконтролируемое течение хронических патологий кожи.
- Усиление развития и обострения заболеваний, прямо не связанных с лямблиозом — бронхиальная астма, псевдоаллергические явления, гастриты, язвы желудка и двенадцатиперстной кишки, холецистит, неспецифический язвенный колит, артриты и другое.
- Симптомы мальабсорбции (потери питательных веществ) — авитаминозы, отставание в физическом и умственном развитии, дистрофия (эти проявления более характерны для детей).
Лямблиоз у детей
Как правило, у детей первыми симптомами лямблиоза становится появление субфебрильной или фебрильной температуры (37,1–38,0°C или 38,0–39,0°C), болей в животе, тошноты, иногда рвоты, метеоризма, жидкого стула. Живот при этом болезнен, вздут, урчит по ходу кишечника. Грудные дети становятся беспокойными, кричат, нарушается сон, симптомы лямблиоза усиливаются во время и после кормления, возможно появление аллергодерматозов и опрелостей. В динамике при отсутствии лечения это может приводить к нарушению роста и психоэмоционального развития, частым простудным или аллергическим заболеваниям, развитию хронических проблем органов ЖКТ.
У детей более позднего возраста и взрослых яркие симптомы лямблиоза наблюдаются редко — на первый план выходит постепенное развитие диспепсических явлений со стороны ЖКТ умеренного характера:
- метеоризм;
- дискомфорт и боли в животе преимущественно в околопупочной области и правом подреберье;
- нарушения стула в различных сочетаниях;
- появление налёта на языке;
- иногда горечь во рту и кожные проявления (усиление выраженности угревой сыпи, хронических полиэтиологических заболеваний, например, псориаза и дерматитов);
- возможны вегетативные расстройства, головные боли, головокружения, неустойчивость артериального давления, повышения температуры тела, чувствительность лимфоузлов.
Лямблиоз у беременных
Лямблиоз у беременных не имеет каких-либо специфичных отличий от лямблиоза у остальных людей, но может приводить к повышению риска развития у беременной В-12 дефицитной анемии и снижению веса плода (гипотрофии). [1] [3] [5] [7] [10]
Патогенез лямблиоза
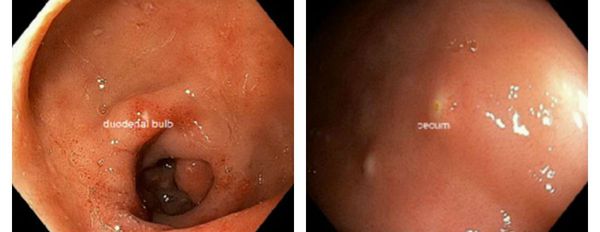
Характерен так называемый "симптом манной крупы" — белёсые полусферические выбухания слизистой оболочки двенадцатиперстной кишки, представляющие собой зоны очагового отёка со скоплением увеличенного количества лейкоцитов.
Посредством механического раздражения и выделения паразитами продуктов жизнедеятельности (токсическое влияние) происходит стимуляция образования слизи, повышение регенераторной функции кишечника, нарушение выработки факторов нейрогуморальной регуляции пищеварения (холецистоцикин и других) и двигательной активности гепатогастродуоденальной области. Это ведёт к дезорганизации висцеро-висцеральных связей области двенадцатиперстной кишки, поджелудочной железы и желчевыводящей системы, а также к нарушению функционирования органов ЖКТ, нарушению микробиоценоза кишечника, активизации анаэробной флоры, расстройствам расщепления и всасывания белков, жиров, углеводов, витаминов и микроэлементов.
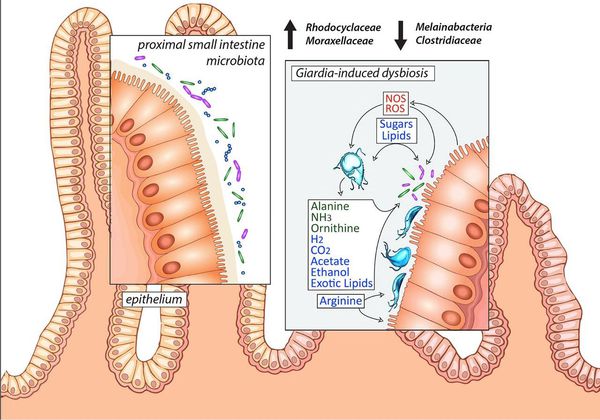
Возникает воспаление слизистой кишечника по типу реакций гиперчувствительности замедленного типа, происходит воздействие на иммунорегуляторные белки (мимикрия), снижение выработки иммуноглобулинов (в частности IgA) из-за нарушения всасывания белков и снижение фагоцитарной активности. Всё это в совокупности со всасываемыми продуктами жизнедеятельности лямблий становится причиной истощения иммунной системы (как кишечника, так и общего иммунитета), развития хронического поражения кишечника, провоцирует длительное обострение имеющихся хронических заболеваний и усугубление ряда аллергозависимых дерматозов. [1] [4] [7] [8]
Классификация и стадии развития лямблиоза
По клинической форме лямблиоз бывает:
- бессимптомным (носительство);
- кишечным — преимущественно симптомы кишечной формы, но можгут быть и гастритические проявления (дискомфорт в животе, неустойчивый стул, тошнота);
- билиарно-панкреатическим (рефлекторный) — дискомфорт в эпигастрии и правом подреберье, привкус горечи во рту, повышенная частота развития плохо контролируемых гастродуоденитов и панкреатитов;
- астено-невротическим — слабость, вялость, повышенная утомляемость, раздражительность, эмоциональная неустойчивость;
- токсико-аллергическим — периодические высыпания на теле, обострение хронических кожных заболеваний и бронхиальной астмы, эозинофилия;
- смешанным.
Течение лямблиоза бывает трёх типов:
- острым — до одного месяца;
- подострым — 1-3 месяца;
- хроническим — более трёх месяцев.
По наличию осложнений лямблиоз бывает:
Выделяют три степени заболевания:
Осложнения лямблиоза
Возможны специфические и неспецифические осложнения лямблиоза.
К специфическим относятся:
-
— зудящие обширные высыпания на теле;
- отёк Квинке — выраженный отёк подкожной клетчатки, иногда сопровождающийся зудоим и чувством удушья;
- офтальмопатия — нарушения восприятия органом зрения;
- артрит — дискомфорт и боли в суставах;
- гипокалиемическая миопатия — слабость определённых групп мышц.
К неспецифическим осложнениям относятся:
- наслоение интеркуррентных заболеваний (вторичная флора);
- белково энергетическая недостаточность (гипо- и авитаминоз, снижение веса, анемия и другие). [1][2][8][10]
Диагностика лямблиоза
Лабораторная диагностика лямблиоза включает в себя:
- Клинический анализ крови — в остром периоде наблюдается эозинофилия, базофилия и повышение СОЭ; в последующие периоды — умеренная эозинофилия или нормальное значение эозинофилов, иногда незначительная базофилия.
- Биохимический анализ крови — иногда отмечается повышение уровня общего билирубина и амилазы.
- Копроовоскопическое исследование кала — "золотой стандарт" диагностики. Оно позволяет выявить цисты (наиболее часто) и вегетативные формы лямблий (в редких случаях). В виду прерывистого цистообразования показано неоднократное исследование с некоторым интервалом (семь дней). Существует широко распространённое заблуждение о том, что кал нужно сдавать "тёплым" (свежим). На самом деле, в этом нет никакой необходимости. Так как данное исследование предполагает обнаружение цист лямблий, которые очень устойчивы во внешней среде, период от дефекации до исследования никоим образом не влияет на информативность результата анализа.
- Иммунохроматографический метод и ПЦР-диагностика кала (выявление антигенов и нуклеиновых кислот паразита) — имеет хорошую информативность и вполне может применяться в комплексе с другими методами исследований.
- ИФА-диагностика — малоинформативное исследование, так как локализация лямблий в просвете кишечника не создаёт условий для полноценного иммунного ответа, который наблюдается в основном у детей при остром заболевании, что создаёт значительное число ошибочных результатов как гипо-, так и гирпедиагностики.
- Дуоденальное зондирование (выявление вегетативных форм лямблий в двенадцатиперстной кишке) — может применяться в сложных диагностических случаях и при подозрении на коинвазирование (например, описторхами при описторхозе).
- УЗИ органов брюшной полости и ФГДС — позволяют выявить признаки нарушения моторики гепатобилиарной области. [2][3][5][6][9]
Дифференциальная диагностика предполагает исключение следующих заболеваний:
- паразитарные заболевания другой этиологии (как кишечной, так и внекишечной локализации);
- хронический гастродуоденит (симптомосходная симптоматика);
- кишечные инфекции (сальмонеллёз, дизентерия, ротавирус и другие);
- дисбиоз кишечника (сборное понятие, характеризующееся неустойчивостью стула, дискомфортом в животе различного характера, снижением веса и другими симптомами). [1][5][9]
Лечение лямблиоза
Лечение острой формы лямблиоза, которая возникает в основном у детей, должно осуществляться в стационаре и включать в первую очередь дезинтоксикационную и дегидратационную терапию, а также щадящее питание.
Медикаментозная терапия
При подтверждении диагноза проводится этиотропное лечение одним из противолямблиозных препаратов (нитрогруппа) в сочетании с желчегонными средствами, и лекарствами, улучшающими микрофлору кишечника.
При длительном хроническом течении в виду персистирующей колонизации лямблиями слизистой оболочки тонкого кишечника и местным иммунодефицитом курс лечения должен быть комплексным, включающим:
- диета (потреблять меньше углеводов);
- средства этиотропного воздействия (химиопрепарат);
- приём желчегонных препаратов;
- иммунотерапию (усиление фагоцитоза и восполнение дефицита IgA);
- устранение дисбиоза кишечника (пробиотики).
К сожалению, в последнее время всё чаще встречаются штаммы лямблий, устойчивых к различным видам противопаразитарной терапии, поэтому средняя вероятность успешной эрадикационного лечения не превышает 85%.
Гигиена при лечении лямблиоза
Лямблиоз редко передаётся между членами семьи, если соблюдать простейшие гигиенические правила: мыть руки после посещения уборной, перед едой и после контакта с животными.
Лечение народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Без адекватного лечения лямблиоз может привести к различным осложнениям: крапивнице, отёку Квинке, нарушениям зрения, артриту и слабости мышц.
Лечение лямблиоза у детей
Новорождённых от лямблиоза, как правило, не лечат, так как нет подходящих препаратов. В основном рекомендуется улучшать микрофлору и работу кишечника.
Детей старшего возраста лечат так же, как и взрослых, но подбирают необходимую дозировку и форму препарата.
Лечение лямблиоза у беременных
Беременным лечение, как правило, противопоказано (потенциальный вред препаратов превышает пользу от лечения), в основном предпочтение отдаётся улучшению флоры и работы кишечника.
Контроль излеченности
После курса лечения проводится паразитологический контроль методом копроовоскопии или ПЦР не ранее двух недель после завершения курса лечения длительностью в три месяца со сдачей анализа раз в месяц. [1] [3] [4] [5]
Прогноз. Профилактика
При назначении адекватного лечения прогноз благоприятен, осложнения редки.
Специфической профилактики не разработано. Основной упор следует делать на меры соблюдения санитарных норм:
Читайте также:

