Для инфекционного эндокардита несправедливо утверждение
Обновлено: 18.04.2024
Постковидный синдром проявляется в целом спектре разнообразных симптомов и сбоев в работе сердечно-сосудистой, вегетативной, нервной систем, а также выражается в нарушении функций желудочно-кишечного тракта 1 . При попадании в организм вирус COVID-19 негативно влияет на определенные рецепторы, которые больше всего присутствуют в сосудах легких, в сердце, почках, кишечнике, тем самым ставя под удар работу всех этих органов. Как правило, пациенты, перенесшие COVID-19, жалуются на повышение артериального давления, тахикардию, слабость, боль в мышцах и суставах, тревожность, повышенную утомляемость и раздражительность. Все эти симптомы говорят о наличии постковидного синдрома, который проявляется уже через 1-2 недели после перенесенного инфекционного заболевания, а к 30 дню его симптомы у себя обнаруживает каждый второй пациент, не видя улучшений вплоть до 110 дня после выздоровления 3 . Выраженность и продолжительность постковидного синдрома зависит от степени интоксикации организма, тяжести течения заболевания, уровня вовлечения нервной системы, возраста, наличия осложнений и сопутствующих заболеваний.
Как показали последние исследования, нехватка калия и магия в крови, микроэлементов, которые выводятся из организма при коронавирусной инфекции, могут провоцировать развитие постковидного синдрома. У 20% пациентов, перенесших COVID-19 и проходивших лечение в стационаре, выявляется дефицит калия – гипокалиемия 2 . Как правило, незначительное снижение уровня калия в крови не вызывает острых симптомов, однако если показатель калия в плазме крови составляет
В зоне особого риска при коронавирусе находятся пациенты, страдающие артериальной гипертензией, а таких в нашей стране порядка 45% 4 . При этом более чем у 30% пациентов, перенесших COVID-19, могут возникать нарушения со стороны регуляции артериального давления вплоть до развития гипертонического криза, проявлениями которого могут быть резкое повышение артериального давления, головокружение, головная боль) 5 . Основными факторами риска повышения артериального давления при постковидном синдроме считают пожилой̆ возраст, избыточную массу тела, сопутствующие хронические заболевания – например, сахарный диабет.
Несмотря на то, что постковидный синдром может затянуться на несколько месяцев, принося реальный дискомфорт человеку, существует ряд профилактических мер, которые помогут организму быстрее восстановиться и снизить риск возникновения сердечно-сосудистых осложнений.
Что важно помнить о постковидном синдроме:
- Основные симптомы: слабость, одышка, повышение артериального давления, тахикардия, быстрая утомляемость, нарушение памяти, раздражительность, проблемы со сном, запор, диарея, боль в мышцах и суставах.
- От постковидного синдрома страдает каждый второй пациент, перенесший коронавирусную инфекцию. Он развивается в течение 1-2 недель и может длиться до полугода.
- У каждого пятого пациента, перенесшего COVID-19 и проходившего лечение в стационаре, наблюдается недостаток калия. Следует сделать биохимический анализ крови и при выявлении низких уровней калия (
- Людям, страдающим от артериальной гипертензии, обратиться к специалисту, чтобы подобрать препараты для нормализации артериального давления. При невозможности или нежелании принимать несколько препаратов в день, обсудить со специалистом назначение фиксированных комбинированных препаратов (двойной или тройной комбинации): вместо 3-4-х таблеток в день нужно будет принимать 1-2 капсулы.
Код вставки на сайт
Постковидный синдром проявляется в целом спектре разнообразных симптомов и сбоев в работе сердечно-сосудистой, вегетативной, нервной систем, а также выражается в нарушении функций желудочно-кишечного тракта 1 . При попадании в организм вирус COVID-19 негативно влияет на определенные рецепторы, которые больше всего присутствуют в сосудах легких, в сердце, почках, кишечнике, тем самым ставя под удар работу всех этих органов. Как правило, пациенты, перенесшие COVID-19, жалуются на повышение артериального давления, тахикардию, слабость, боль в мышцах и суставах, тревожность, повышенную утомляемость и раздражительность. Все эти симптомы говорят о наличии постковидного синдрома, который проявляется уже через 1-2 недели после перенесенного инфекционного заболевания, а к 30 дню его симптомы у себя обнаруживает каждый второй пациент, не видя улучшений вплоть до 110 дня после выздоровления 3 . Выраженность и продолжительность постковидного синдрома зависит от степени интоксикации организма, тяжести течения заболевания, уровня вовлечения нервной системы, возраста, наличия осложнений и сопутствующих заболеваний.
Как показали последние исследования, нехватка калия и магия в крови, микроэлементов, которые выводятся из организма при коронавирусной инфекции, могут провоцировать развитие постковидного синдрома. У 20% пациентов, перенесших COVID-19 и проходивших лечение в стационаре, выявляется дефицит калия – гипокалиемия 2 . Как правило, незначительное снижение уровня калия в крови не вызывает острых симптомов, однако если показатель калия в плазме крови составляет
В зоне особого риска при коронавирусе находятся пациенты, страдающие артериальной гипертензией, а таких в нашей стране порядка 45% 4 . При этом более чем у 30% пациентов, перенесших COVID-19, могут возникать нарушения со стороны регуляции артериального давления вплоть до развития гипертонического криза, проявлениями которого могут быть резкое повышение артериального давления, головокружение, головная боль) 5 . Основными факторами риска повышения артериального давления при постковидном синдроме считают пожилой̆ возраст, избыточную массу тела, сопутствующие хронические заболевания – например, сахарный диабет.
Несмотря на то, что постковидный синдром может затянуться на несколько месяцев, принося реальный дискомфорт человеку, существует ряд профилактических мер, которые помогут организму быстрее восстановиться и снизить риск возникновения сердечно-сосудистых осложнений.
Инфекционный эндокардит (ИЭ) относится к числу тяжелых заболеваний с высоким уровнем летальности. В отсутствии лечения смертность при ИЭ составляет 100%. В последние годы отмечается значительный рост числа больных эндокардитом в нашей стране и за рубеж
Инфекционный эндокардит (ИЭ) относится к числу тяжелых заболеваний с высоким уровнем летальности. В отсутствии лечения смертность при ИЭ составляет 100%. В последние годы отмечается значительный рост числа больных эндокардитом в нашей стране и за рубежом. По данным различных авторов, сегодня выросла заболеваемость в пожилом и старческом возрасте, а также среди лиц в возрасте до 30 лет, использующих внутривенное введение наркотиков [1, 2].
Известно, что ИЭ представляет собой заболевание инфекционной природы с первичной локализацией возбудителя на клапанах сердца, пристеночном эндокарде, протекающее с проявлениями системной инфекции, сосудистыми осложнениями и иммунной реакцией [3, 4, 5].
В данной работе обобщен опыт диагностики и ведения больных ИЭ на базе общетерапевтического отделения Александровской больницы Санкт-Петербурга за период 1998–2003 гг. Диагностика заболевания осуществлялась в соответствии с критериями Duke [8]. Диагноз ИЭ оценивался как достоверный при наличии двух главных критериев, а именно:
- при выделении типичного для ИЭ возбудителя при посевах крови больного;
- при определении эхокардиографических признаков поражения эндокарда - подвижные вегетации на клапанах сердца, абсцессов в области протеза клапана; образования внутрисердечных фистул и др., в сочетании с тремя или/и пятью вспомогательными критериями, к которым относились сосудистые осложнения (эмболии крупных артерий, септические инфаркты легких, внутричерепные кровоизлияния и др.), иммунологические феномены (гломерулонефрит, узелки Ослера, геморрагический васкулит и др.), а также фебрильная лихорадка, гепато-спленомегалия и другие проявления системной инфекции.
Нами было проведено обследование 105 больных ИЭ, из них у 80 человек в возрасте от 18 до 30 лет (первая группа) основным фактором риска заболевания являлась инъекционная наркомания.
Во второй группе больных (25 чел.) основными предрасполагающими факторами развития ИЭ были врожденные и приобретенные пороки сердца, а также протезированные клапаны.
У лиц старшей возрастной группы дополнительным фактором риска являлись дегенеративно-дистрофические изменения клапанов сердца.
Взаимосвязь характера поражения клапанов сердца и факторов риска ИЭ представлена в таблице 1.
По данным эхокардиографического исследования, у 100% больных первой группы были выявлены подвижные вегетации на створках трикуспидального клапана (ТК), что сопровождалось формированием его недостаточности I—III степени.
Во второй группе больных ИЭ отмечалось поражение левых камер сердца с образованием вегетаций на створках аортального и митрального клапанов. Изолированное поражение митрального клапана наблюдалось у двух человек с ревматическим пороком сердца (митральный стеноз), у одной больной с врожденным дефектом межжелудочковой перегородки и в единственном случае обструктивной формы гипертрофической кардиомиопатии.
Среди лиц пожилого и старческого возраста у девяти человек (36%) определялось изолированное поражение аортального клапана в отсутствии признаков аортального стеноза. Наряду с этим, у пяти больных (20%) в возрасте от 72 до 87 лет ИЭ развился на фоне аортального порока атеросклеротического генеза, причем у всех пятерых было выявлено сочетанное поражение аортального и митрального клапанов. Дегенеративно-дистрофические изменения других клапанов сердца определялись у 100% больных старшей возрастной группы.
Образование вегетаций на створках аортального клапана наблюдалось у двух больных с третичной формой сифилиса на фоне имеющегося аортального порока, связанного со специфическим процессом в аорте.
В двух случаях мы наблюдали развитие эндокардита протезированных клапанов.
При сопоставлении результатов посевов крови в двух группах больных определялись существенные различия как в частоте выделения микробной флоры, так и в видовом составе возбудителей эндокардита. По нашим данным, возбудителем ИЭ у больных-наркоманов в 71,3% наблюдений (57 чел.) являлся золотистый стафилококк, тогда как во второй группе, наряду с кокковой флорой, чаще обнаруживались грамотрицательные микроорганизмы (28%). Отрицательные результаты посевов крови значительно реже наблюдались в первой, чем во второй, группе больных ИЭ: 18,7% и 56% — соответственно. Данные относительно этиологической структуры ИЭ в обследуемых группах больных представлены в таблице 2.
Клиническая характеристика и особенности течения ИЭ
Клиническое течение и характер осложнений инфекционного эндокардита во многом зависят от локализации клапанных вегетаций — в правых или левых камерах сердца, а также степени вирулентности возбудителя заболевания.
Течение ИЭ у больных-наркоманов отличалось особой тяжестью и полисиндромностью. Причиной госпитализации у большинства больных были острые осложнения основного заболевания. Значительная часть больных поступала в реанимационное отделение стационара с клиническими симптомами одно- или двухсторонней многофокусной пневмонии, причиной которой являлась септическая тромбоэмболия ветвей легочной артерии (72% больных). Течение пневмонии сопровождалось тяжелой дыхательной недостаточностью, нередко с развитием респираторного дистресс-синдрома (РДСВ) и очагами деструкции в легких (12%). Проявления вторичной нефропатии, которые обнаруживались у 100% больных в первой группе, иногда ошибочно трактовались как обострение хронического гломеруло- или пиелонефрита, мочекаменной болезни, что служило поводом для госпитализации этих больных в урологическое и нефрологическое отделения.
Во второй группе больных основной причиной госпитализации была длительная фебрильная лихорадка в сочетании с анемией и гепатолиенальным синдромом. Наряду с этим, у пяти человек (20%) поводом для госпитализации послужила прогрессирующая сердечная недостаточность.
Основные клинические синдромы, наблюдаемые у больных ИЭ первой и второй групп, представлены в таблице 3.
По нашим наблюдениям, характерной особенностью клинического течения ИЭ у больных-наркоманов являлась высокая частота септической ТЭЛА с формированием множественных очагов инфильтрации в легких. У многих больных легочные тромбоэмболии носили рецидивирующий характер (31,3% больных) и нередко осложнялись развитием деструктивных очагов в легких.
Образование вегетаций у 100% больных первой группы сопровождалось недостаточностью трехстворчатого клапана I—III степени с формированием потоков регургитации. Вместе с тем, у большинства пациентов не определялось тяжелых нарушений центральной гемодинамики, связанных с дисфункцией ТК. В данной группе больных характерной клинической особенностью был обратимый характер нарушений гемодинамики на фоне проводимой терапии. Острая сердечная недостаточность с дилятацией полостей сердца и снижением фракции выброса до 40% и ниже наблюдалась у 28 больных (35,3%) в связи с присоединением острого миокардита или на фоне сочетанного поражения клапанов сердца.
Вторичная нефропатия являлась одним из самых распространенных синдромов в первой группе больных ИЭ. Острая почечная недостаточность наблюдалась у 16 больных, причем у 10 из них она носила обратимый характер и была связана с острым ДВС-синдромом, а также с острой сердечной недостаточностью с отеками. Инфекционно-токсическая нефропатия регистрировалась в 73,8% наблюдений и сопровождалась мочевым синдромом — гематурией, протеинурией, лейкоцитурией — при достаточном уровне клубочковой фильтрации.
Характерной особенностью ИЭ во второй группе было подострое течение заболевания с длительным периодом лихорадки на догоспитальном этапе, причем в пожилом и старческом возрасте лихорадка носила субфебрильный характер с редкими подъемами температуры до фебрильных цифр.
Большинство больных подострым инфекционным эндокардитом (ПИЭ) поступали в стационар в стадии развернутой клинической картины заболевания с клиническими признаками тромбоэмболии сосудов большого круга кровообращения. В данной группе больных наиболее распространенными следует признать такие осложнения, как церебральные эмболии с развитием ишемических и геморрагических инсультов, эмболии почечных сосудов с болевым синдромом и гематурией, а также формирование острых очаговых изменений в миокарде, связанных с эмболией коронарных сосудов или прикрытием устьев коронарных артерий вегетациями [9].
Септические тромбоэмболии церебральных сосудов нередко сопровождались развитием гнойного менингоэнцефалита с летальным исходом. Вместе с тем, при посевах крови у 56% больных второй группы не получено роста микробной флоры. Обращает на себя внимание тот факт, что септицемия у больных с положительными результатами посевов крови в 28% наблюдений была обусловлена грамотрицательной микрофлорой. В этой категории больных источником бактериемии являлись очаги хронической инфекции в мочеполовой системе, а у двух больных (по данным аутопсии) был выявлен двухсторонний апостематозный нефрит.
У значительного числа больных ПИЭ (62%) определялись признаки острой недостаточности кровообращения с застойными хрипами в легких, легочной гипертензией, увеличением полостей сердца и периферическими отеками.
В этой группе больных чаще, чем в первой, наблюдалась преренальная азотемия и ОПН, связанные с развитием острой недостаточности кровообращения.
Острый диффузный миокардит, типичными проявлениями которого были различные нарушения ритма, диагностирован у 27% больных второй группы.
Анемия со снижением уровня гемоглобина до 80 г/л и менее выявлена у 100% больных второй группы. Значительное увеличение СОЭ (более 45 мм/ч) наблюдалось у 85,8% больных подострым ИЭ.
Кожные изменения в виде геморрагических высыпаний, пурпуры Шенлейн-Геноха, а также другие проявления иммунного воспаления в обеих группах больных встречались нечасто — 6,3 и 4% в первой и второй группах, соответственно.
Лечение больных ИЭ
Консервативная терапия больных ИЭ проводилось с использованием антибиотиков широкого спектра действия в сочетании со средствами дезинтоксикационной, антикоагулянтной и метаболической терапии. В составе антибактериальной терапии больные получали цефалоспорины III-IV поколений в комбинации с аминогликозидами и метронидазолом. Из группы цефалоспоринов назначались: цефтриаксон (лонгацеф) 2 г в сутки внутривенно (в/в), или цефотаксим (тальцеф) 2 г в сутки в/в, или цефепим (максипим) 2 г в сутки в/в в сочетании с аминогликозидами (амикацин в суточной дозе 1,5 г в/в) и метронидазолом по 1,5-2 г в сутки в/в. В случае, если такая терапия оказывалась неэффективной или существовали противопоказания к вышеперечисленным препаратам, применялись антибиотики группы линкозаминов: клиндамицин 1,2 г в сутки в/в или линкомицин 3 г в сутки в/в в сочетании со фторхинолонами (ципрофлоксацин 400 мг в сутки в/в). В условиях отделения реанимации в течение пяти–семи дней проводилась терапия имипинемом (тиенамом) в дозе 2—4 г в сутки в/в или рифампицином в суточной дозе 0,45—0,6 г в/в. Средняя продолжительность курса антибиотикотерапии в обследуемой группе больных составила 28 + 3,5 дней.
Дезинтоксикационная терапия включала в себя внутривенные инфузии реополиглюкина, гемодеза, поляризующих смесей в сочетании с петлевыми диуретиками. Объем вводимой жидкости составлял в среднем 2-2,5 л в сутки. В течение всего периода инфузионной терапии осуществлялся контроль за функциональным состоянием почек, электролитным составом крови, суточным диурезом. В условиях отделения реанимации у всех больных осуществлялся мониторинг ЦВД. Инфузионная терапия проводилась в течение всего острого периода заболевания до купирования проявлений интоксикационного синдрома. Средняя продолжительность курса составила 22 + 4,5 дня.
Развитие легочной эмболии, особенно в сочетании с признаками острого ДВС-синдрома в стадии гиперкоагуляции, служило основанием для назначения антикоагулянтной терапии. Начальная доза гепарина составляла 10 тыс. ЕД внутривенно, струйно, за-тем — по 1000 ЕД в час внутривенно, капельно с переходом на подкожное введение до 30 тыс. ЕД в сутки. Введение гепарина осуществлялось под контролем показателей коагулограммы и времени свертывания крови. Одновременно проводились внутривенные трансфузии свежезамороженной плазмы по 300 мл в сутки с добавлением 2500–5000 ЕД гепарина. Анемия тяжелой степени (Нb менее 80 г/л, Ht ≤25) корригировалась переливаниями эритроцитарной массы (пять–семь доз). При наличии гипопротеинемии использовалось введение растворов аминокислот, альбумина или нативной плазмы. Выявление клинических и рентгенологических признаков отека легких на фоне рецидивирующего течения септической ТЭЛА служило показанием для назначения кортикостероидов (преднизолон от 120 до 200 мг в сутки внутривенно капельно). Терапия антикоагулянтами прямого действия в сочетании с трансфузиями криоплазмы проводилась до стойкого улучшения показателей гемостаза. Критериями нормокоагуляции являлись уровень фибриногена в плазме 3-4 г/л, отсутствие тромбоцитопении, нормализация ВСК, АЧТВ, тромбинового времени, а также отрицательные паракоагуляционные тесты. По нашим данным, купирование проявлений острого ДВС-синдрома на стадии гиперкоагуляции у 75% больных отмечалось на седьмой–десятый день от начала комплексной терапии.
У части больных формировалась резистентность к проводимой антибактериальной терапии, которая характеризовалась нарастанием интоксикации, фебрильной лихорадкой, прогрессирующей анемией, а также высевами из крови возбудителя ИЭ – золотистого стафилококка — в 65% наблюдений. При рентгенологическом обследовании данной категории больных с большой частотой определялись очаги деструкции легочной ткани, а у трех больных гнойный выпот в плевральной полости.
Длительное применение антибиотиков широкого спектра действия у 70,3% больных (38 чел.) сопровождалось развитием побочных эффектов антибактериальной терапии. Кандидоз полости рта глотки, пищевода, а также кишечный дисбактериоз III-IV стадии был выявлен у 36 больных (66,7%). Применение антибиотиков с гепатотоксическими свойствами (цефалоспорины, линкозамины, метронидазол) у двух больных (3,7%) с хроническим гепатитом С и В приводило к прогрессированию печеночной недостаточности, которая сопровождалась высокой ферментемией (АЛТ 1500 ЕД, АСТ 1000 ЕД) и желтухой.
Развитие застойной сердечной недостаточности с появлением акроцианоза, влажных хрипов в базальных отделах легких, периферических отеков в сочетании с кардиомегалией и падением фракции выброса до 50—45% наблюдалось у пяти больных (9,3%) на фоне массивной инфузионной терапии.
Длительная антикоагулянтная терапия в 20,4% (11 чел.) наблюдений сопровождалась повышением толерантности плазмы к гепарину, что клинически выражалось в развитии периферических флеботромбозов, в то время как гепарининдуцированной тромбоцитопении в обследуемой группе больных мы не наблюдали.
Положительные результаты консервативной терапии были получены у 70,2% больных (56 чел.) с поражением ТК и лишь у 32% пациентов (6 чел.) из второй группы. Исходом ИЭ в обеих группах больных являлось формирование недостаточности клапанов сердца.
Госпитальная летальность при ИЭ у наркозависимых лиц составила 29,4% (24 чел.), тогда как у больных с поражением левых камер сердца (вторая группа) уровень смертности составил 68% (19 чел.).
По данным аутопсии, основными причинами смерти больных ИЭ были:
- септикопиемия с формированием гнойных очагов в печени, почках селезенке, головном мозге с развитием полиорганной недостаточности (46,2%);
- сердечная недостаточность на фоне полипозно-язвенного эндокардита с разрушением клапанов сердца, а также острый миокардит с дилятацией полостей сердца (39,4%);
- вторичная нефропатия с развитием почечной недостаточности, отеком легких, отеком головного мозга (14,4%).
Таким образом, характерные особенности ИЭ у лиц с наркотической зависимостью — это острое течение заболевания с поражением правых камер сердца и рецидивами септической ТЭЛА. Возбудителем ИЭ у инъекционных наркоманов в 71,3% является высоковирулентный золотистый стафилококк. Формирование недостаточности трехстворчатого клапана I—III степени стало самым распределенным осложнением ИЭ у наркоманов. При этом у большинства больных не наблюдается тяжелых нарушений центральной гемодинамики, приводящих к развитию острой недостаточности кровообращения.
Подострый ИЭ у больных с предрасполагающими заболеваниями сердца, а также у лиц пожилого и старческого возраста протекает с преимущественным поражением левых камер сердца, причем в старшей возрастной группе преобладает моноклапанное поражение. Наличие сопутствующей патологии у лиц старше 60 лет маскирует течение основного заболевания, чем и обусловлены поздняя диагностика и высокая смертность больных. Для затяжного течения ИЭ характерна низкая высеваемость возбудителя, по сравнению с острыми формами заболевания. Развитие тромбоэмболий сосудов большого круга кровообращения является характерной клинической особенностью подострого ИЭ.
Положительный эффект от проводимой консервативной терапии наблюдается у большинства больных ИЭ с поражением ТК, тогда как при подостром эндокардите левых камер сердца консервативная терапия является малоэффективной у большинства больных.
Госпитальная летальность в обеих группах больных обусловлена диссеминацией возбудителя с формированием гнойных очагов и полиорганной недостаточностью, а также развитием острой недостаточности кровообращения и вторичной нефропатии.
Литература
- Буткевич О. М., Виноградова Т. Л. Инфекционный эндокардит. - М., 1997.
- Симоненко В. Б., Колесников С. А. Инфекционный эндокардит: современное течение, диагностика, принципы лечения и профилактики. - Клин. мед., 1999. - 3. - С. 44-49.
- Тазина С. Я., Гуревич М. А. Современный инфекционный эндокардит. - Клин. мед.,1999. - 12. - С. 19-23.
- Bansal R. C. Infective endocarditis. Med Clin North America 1995; 79 (5): 1205-1239.
- Bayer A. S., Bolger A. F., Taubert K. A. et al. Diagnosis and management of infective endocarditis and its complications. Circulation 1998; 98: 2936-2948.
- McKinsey D. S., Ratts T. E., Bisno A. I. Underlying cardiac lesions in adults with infective endocarditis. The changing spectrum. Amer J Med 1987; 82: 681-688.
- Lamas C. C. Eykyn S. J. Suggested modifications to the Duke criteria for the clinical diagnosis of native valve and prosthetic valve endocarditis: analysis of 118 pathologically proven cases. Clin Infect Dis 1997; 25: 713-719.
- Durack D. T., Lukes A. S., Bright D. K. et al. New criteria for diagnosis of Infective Endocarditis Utilization of Specific Echocardiographic Finding. Amer J Med 1994; 96: 200-209.
- Тюрин В. П., Дубинина С. В. Инфекционный эндокардит у лиц пожилого и старческого возраста. - Клин. мед., 2000. - 4. - С. 53-56.
В. И. Уланова
В. И. Мазуров, доктор медицинских наук, профессор
Медицинская академия последипломного образования, Санкт-Петербург
В статье представлен обзор научной литературы, содержащий данные о патогенезе, диагностике и лечении сердечно-сосудистых последствий перенесенной новой коронавирусной инфекции. Поражение сердца наблюдается у 7-28% госпитализированных пациентов с COVID-19.
Резюме. В статье представлен обзор научной литературы, содержащий данные о патогенезе, диагностике и лечении сердечно-сосудистых последствий перенесенной новой коронавирусной инфекции. Поражение сердца наблюдается у 7-28% госпитализированных пациентов с COVID-19. Поражение миокарда при воздействии коронавирусной инфекции может быть реализовано посредством двух патологических механизмов: прямое повреждение миокарда вследствие взаимодействия SARS-CoV-2 с миокардиальными рецепторами ангиотензинпревращающего фермента 2, а также косвенное повреждение миокарда, которое может быть вызвано цитокинами и другими провоспалительными факторами, нарушением микроциркуляции, гипоксическими изменениями кардиомиоцитов. Частыми аритмическими осложнениями COVID-19 бывают фибрилляция предсердий и желудочковая экстрасистолия. Несмотря на многочисленные публикации о поражении сердца в острой фазе этого заболевания, данные о сохраняющихся после выздоровления нарушениях недостаточны, клинические рекомендации по ведению таких пациентов отсутствуют. На основе приведенного клинического случая описаны механизмы комбинированной терапии бисопрололом и амлодипином частой желудочковой экстрасистолии, возникшей после перенесенного СОVID-19.
Пандемия COVID-19, вызванная коронавирусом SARS-CoV-2, продемонстрировала широкий спектр его проявлений, включая сердечно-сосудистые. Встречаемость поражения сердца при этом колеблется от 7% до 28% госпитализированных пациентов, что зависит от тяжести заболевания анализируемого контингента 1. В зависимости от особенностей повреждения миокарда, включая инфаркт миокарда 1-го или 2-го типа, миокардит, васкулит, лекарственное воздействие или другие механизмы, у выздоровевших пациентов могут длительное время наблюдаться субклинические или явные сердечно-сосудистые нарушения. Последствиями тяжелого острого респираторного синдрома могут быть сердечная недостаточность, аритмии, боли в груди, одышка [6]. Так, в исследовании Yvonne M. J. Goërtz и соавт., основанном на анкетировании 2113 больных, перенесших COVID-19, показано, что через 79 дней от начала болезни у 44% лиц сохранялись жалобы на стеснение в груди, у 32% – на сердцебиение [7].
Порой сложно дифференцировать изменения, обусловленные инфекцией, и обострение хронического сердечно-сосудистого заболевания (ССЗ), предшествовавшего ей. Известно, что наличие коморбидных ССЗ, например, артериальной гипертензии, увеличивает риск тяжелого течения COVID-19 и влияет на его прогноз [8]. В настоящее время нет систематизированных данных, описывающих динамику состояния у пациентов, перенесших сердечно-сосудистые осложнения после COVID-19. Национальным институтом здравоохранения и медицинского обслуживания Соединенного королевства (NICE) выделен постковидный синдром, характеризующийся признаками и симптомами, которые развиваются во время или после COVID-19, продолжаются более 12 недель и не объясняются альтернативным диагнозом. Среди сердечно-сосудистых проявлений постковидного синдрома наиболее часто регистрируются кардиалгии, в том числе ощущения сдавления в груди, и учащенное сердцебиение [9].
Вопросы клинической оценки сердечно-сосудистых проявлений постковидного синдрома и тактики его лечения неизбежно встают перед врачами общей практики, терапевтами, кардиологами. Назначение лекарственных препаратов должно быть пересмотрено с учетом особенностей патогенеза заболевания.
Механизмы сердечно-сосудистого поражения при COVID-19
Поражение миокарда при воздействии коронавирусной инфекции может быть реализовано посредством двух патологических механизмов [10]. Во-первых, это прямое повреждение миокарда вследствие взаимодействия SARS-CoV-2 с миокардиальными рецепторами ангиотензинпревращающего фермента 2 (АПФ2). Во-вторых, косвенное повреждение миокарда может быть вызвано цитокинами и другими провоспалительными факторами, нарушением микроциркуляции, гипоксическими изменениями кардиомиоцитов [11, 12]. Помимо перечисленного, нельзя не упомянуть и о лекарственном воздействии препаратов, применяемых при COVID-19, которые удлиняют интервал QT и могут иметь проаритмическую предрасположенность [13].
.jpg)
Исследования показали, что при проникновении SARS-CoV-2 в клетку большую роль играют ионы кальция. Предполагается, что вирусу необходимо два иона Ca 2+ для слияния с клеткой на этапе входа (рис. 1). Некоторые блокаторы кальциевых каналов, такие как нимодипин, мемантин, уменьшают проникновение вируса в клетку [14].
SARS-CoV-2 вызывает ряд патофизиологических процессов, включающих гиперсимпатикотонию, гиперкоагуляцию, системное воспаление, эндотелиальную дисфункцию [15, 16]. Гиперактивация симпатической нервной системы неизбежно развивается у больных COVID-19 за счет многих факторов: гиперактивации иммунной системы, выделения огромного количества цитокинов, интерлейкина-6, факторов некроза опухоли альфа, гипоксии, что, в свою очередь, способствует повреждению миокарда и более тяжелому течению заболевания. Частыми осложнениями COVID-19 бывают фибрилляция предсердий, желудочковая экстрасистолия [17]. Магнитно-резонансное исследование сердца пациентов, излечившихся от COVID-19, обнаруживает отек миокарда, фиброз и нарушение функции левого и правого желудочков [18, 19], что может быть морфологическим субстратом сердечно-сосудистых проявлений перенесенной коронавирусной инфекции.
Лечение сердечно-сосудистых осложнений, связанных с COVID-19
Лечение острого воспаления и повреждения сердца при COVID-19 достаточно широко исследуется и описано в литературе. Так, опуб-ликованное научное заявление Американской кардиологической ассоциации рекомендует применять начальный протокол лечения кардиогенного шока у пациентов с фульминантным миокардитом, включающий введение инотропов и/или вазопрессоров и механическую вентиляцию легких [20]. Лечение долгосрочных проявлений поражений сердца, обусловленных COVID-19, изучено недостаточно и преимущественно заключается в симптоматической терапии [21].
Клинический случай
Больная Д., 43 года, обратилась впервые к кардиологу 15 апреля 2021 г. с жалобами на колющие, ноющие, иногда жгучие боли в области сердца и в межлопаточной области, не связанные с какими-либо провоцирующими факторами, продолжительностью от нескольких минут до 1-2 часов, купирующиеся самостоятельно; чувство учащенного сердцебиения, лабильность артериального давления (АД), перебои в сердце. Подобные симптомы появились с конца октября 2020 г. и усилились в течение последних 2 недель. Ранее жалоб со стороны сердечно-сосудистой системы не было, считала себя практически здоровой, отмечала высокую толерантность к физическим нагрузкам, при ежегодных медицинских осмотрах патологии не выявляли.
При осмотре состояние удовлетворительное. Сознание ясное, ориентирована. Кожные покровы чистые, отеков нет. ИМТ 36 кг/м 2 . В легких перкуторно над всеми полями ясный легочный звук, дыхание везикулярное, хрипы не выслушиваются. Часто-та дыхательных движений в покое 18 в 1 минуту. При перкуссии левая граница смещена до срединно-ключичной линии. Тоны сердца приглушены, ритмичные. Частота сердечных сокращений (ЧСС) – 90 в 1 минуту. Пульс – 80 в 1 минуту. Артериальное давление – 150/90 мм рт. ст. Язык чистый, влажный. Живот симмет-ричный, в акте дыхания участвует, при пальпации мягкий, безболезненный. Печень не увеличена. Мочеиспускание свободное, безболезненное.
Анализы крови и мочи – без особенностей. Кровь на тропонины – 0,001 нг/мл. Кровь на IgG к SARS-CoV-2 (ИФА) – положительный, коэффициент позитивности (КП) – 15,9.
.jpg)
.jpg)
Больной было назначено лечение: рациональная диета с ограничением соли, селективные β-адрено-блокаторы и дигидропиридиновые блокаторы кальциевых каналов с титрацией и последующим переводом на фиксированную комбинацию – Конкор АМ, метаболические препараты, иглорефлексотерапия, физиотерапия, массаж шейно-воротниковой зоны. На фоне проводимого лечения отмечалась положительная динамика, АД в пределах нормы – 130/80 мм рт. ст. По данным суточного мониторирования ЭКГ в динамике: средняя ЧСС – 64 уд./мин, одиночных желудочковых экстрасистол – 68 в сут.
Лечение сердечно-сосудистых проявлений после перенесенного COVID-19 представляет собой непростую задачу. В настоящее время клинические рекомендации по лечению постковидного синдрома не разработаны. Большинство доступных отчетов о наблюдениях за больными с аритмией содержат сведения о развитии осложнения в острой фазе коронавирусной инфекции [22], поэтому значение COVID-19 в патофизиологии нарушений ритма у выздоровевших пациентов неизвестно.
В представленном клиническом случае у пациентки, ранее не наблюдавшейся по поводу ССЗ, сразу после перенесенного COVID-19 появились жалобы на частые перебои в работе сердца и впервые возникла артериальная гипертензия. При обследовании выявлена частая желудочковая экстрасистолия. Известно проаритмическое действие некоторых препаратов, применяющихся для лечения коронавирусной инфекции. В анализируемом случае для лечения двусторонней пневмонии применялся курс антибиотикотерапии, включавший цефалоспорины и фторхинолоны. Токсическое влияние фторхинолонов на сердце проявляется в появлении аритмий на фоне удлинения интервала QT, что встречается также при применении макролидов, гидроксихлорохина. Механизм данного нарушения был описан в работе J. Kang и соавт. [23]. Доказано индуцирование фторхинолонами мутаций в гене, названном human ether-a-go-go-related, или HERG, который контролирует одну из субъединиц калиевых каналов, участвующую в переносе ионов ионизированного калия в кардиомиоцит. Мутация приводит к нарушению проникновения калия внутрь клетки и увеличению периода реполяризации, удлинению интервала QT на электрокардиограмме, а клинически может приводить к желудочковой аритмии. Для азитромицина также описано влияние на калиевые и магниевые каналы, изменяющее содержание ионов в эукариотических клетках миокарда [24].
Несмотря на то, что в момент обследования у пациентки интервал QT не был удлинен, необходимо было назначать препараты, которые, обладая антиаритмическим действием, не увеличивают период реполяризации. Известно, что эффективными средствами лечения желудочковых нарушений ритма сердца у больных с приобретенными формами синдрома удлинения интервала QT являются бета-блокаторы в сочетании с препаратами магния [25]. Кроме того, в описываемом случае не исключается многофакторное влияние перенесенной инфекции на патогенез наблюдаемых нарушений ритма. Так, в исследовании S. T. Lau и соавт. описывалось, что у пациентов, выздоравливающих после инфекции, вызванной вирусами группы SARS, отмечалось сердцебиение в виде тахикардии в покое или при легкой физической нагрузке. Возможными причинами, по мнению авторов, были нарушение функции легких и сердца, дисфункция щитовидной железы, анемия, вегетативная дисфункция и состояние тревоги [26].
Применение бета-адреноблокаторов у пациентов с артериальной гипертензией и желудочковой экстрасистолией обусловлено их следующими эффектами: уменьшением сердечного выброса в результате ослабления сократительной способности миокарда левого желудочка и урежением ЧСС, торможением секреции ренина, увеличением высвобождения вазодилатирующих веществ, уменьшением общего периферического сосудистого сопротивления и влиянием на сосудо-двигательные центры продолговатого мозга. Эта группа препаратов оказывает положительное влияние на ренин-ангиотензин-альдостероновую систему наряду со способностью подавлять активность симпатоадреналовой системы [27], что обусловливает их эффективность при сердечно-сосудистых проявлениях постковидного синдрома. Так, по наблюдениям P. Gao у критически тяжелых больных, госпитализированных по поводу COVID-19, желудочковые тахиаритмии ассоциировались с 3-кратным увеличением риска летальности, в то время как прием бета-адреноблокаторов снижал ее на 80% [28]. Важным является использование кардиоселективных препаратов, не оказывающих негативного влияния на гладкую мускулатуру бронхов. Например, одним из самых высокоселективных бета-блокаторов является бисопролол, селективность которого к β1-адренорецепторам более чем в 3 раза превосходит таковую у метопролола.
Учитывая возможные метаболические нарушения в кардиомиоцитах вследствие гипоксии, обусловленной COVID-19, целесообразным было назначение кардиотропных препаратов и препаратов с антиангинальным эффектом. В этом отношении стоило обратить внимание на группу дигид-ропиридиновых блокаторов кальциевых каналов, ярким представителем которых является амлодипин. Он в незначительной степени влияет на сократимость миокарда и не влияет на функцию синусового узла и атриовентрикулярную проводимость, что наряду с его антигипертензивным и антиангинальным действием оказывает благоприятный эффект на состояние миокарда после повреждения [29]. В исследовании Chi Peng, включающем 4569 пациентов, госпитализированных по поводу COVID-19, процент смертности у больных, принимавших блокаторы кальциевых каналов, был в 3 раза меньше в сравнении с теми, кто их не принимал [30].
Частым проявлением постковидного синдрома являются нарушения, обусловленные прямым действием коронавируса на симпатическую нервную систему [31], симптомы чего наблюдались у нашей пациентки. На фоне лечения мы наблюдали уменьшение жалоб на головную боль, головокружение, раздражительность, эмоциональную лабильность. Целесообразность указанной терапии подтверждается исследованием И. Л. Запесочной и соавт. [32], которые описали положительный эффект комбинированного назначения кардиоселективного бета-адреноблокатора бисопролола и дигидропиридинового блокатора кальциевых каналов амлодипина на параметры церебрального кровотока, проявляющегося улучшении допплерографических показателей.
Таким образом, у пациентов с кардиологическими проявлениями постковидного синдрома оптимальным решением является применение фиксированной комбинации амлодипина и бисопролола, которая представляется на сегодняшний день наиболее эффективной и безопасной в силу особенностей препаратов, ее составляющих. Влияя на различающиеся механизмы проникновения вируса в клетку, эта комбинация препаратов приводит к снижению инфекционности SARS-CoV-2, положительно влияет на исходы заболевания и уменьшает сердечно-сосудистые проявления постковидного синдрома.
Вывод
Лечение сердечно-сосудистых проявлений перенесенной новой коронавирусной инфекции COVID-19 должно быть основано на патофизио-логических механизмах выявленных нарушений. Применение комбинированного сочетания селективных бета-блокаторов и дигидропиридиновых блокаторов кальциевых каналов при желудочковых нарушениях ритма и артериальной гипертензии существенно расширяет возможности терапии постковидного синдрома.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
Л. В. Мельникова* , 1 , доктор медицинских наук, профессор
Т. В. Лохина**, доктор медицинских наук
Н. В. Беренштейн**, кандидат медицинских наук
М. Г. Иванчукова**
* ФГБОУ ДПО РМАНПО Минздрава России, Москва, Россия
** ПИУВ – филиал ФГБОУ ДПО РМАНПО Минздрава России, Пенза, Россия
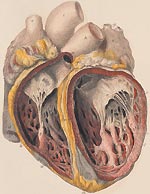
Инфекционный эндокардит — название заболевания, которым обозначают поражение миокарда, вызванное микробами или грибками, которое приводит к нарушению функций и деструкции клапанного аппарата.
Если инфекционным процессом поражен артериовенозный шунт, то это инфекционный эндартериит. Типичным признаком являются вегетации, расположенные на створках клапанов или на эндокарде свободных стенок сердца. Это описание врачи начинали описывать еще в 17-м веке.
При остром течении заболевания без правильной терапии происходит поражение сердца, вероятны осложнения и летальный исход. Если течение затяжное (также называется подострым), то диагностика может быть осложнена. Могут быть маски эндокардита в виде анемии, нефрита, тяжелой СН. Тогда влияние эндокардита на организм обнаруживается поздно, и очень важную роль имеет терапия антибактериальными препаратами.
Течение болезни и эффект от терапии зависят от того, что спровоцировало инфекционный процесс, а также от пораженного отдела эндокарда. Болезнь развивается во многих случаях при сердечной патологии, особенно если поражен митральный клапан. Располагающими к рассматриваемой болезни факторами являются предшествующее протезирование клапана и в/в введение определенных веществ.
В развитых странах, по статистике, на 10000 населения эндокардитом болеют от 2,6 до 7 людей. На сегодня болезнь всё чаще встречается у людей зрелого возраста – от 40 лет.
Этиология
Эндокард может воспалиться под влиянием микроорганизмов. Зачастую это грамположительные бактерии, иногда и грамотрицательные. Именно по этой причине инфекционный эндокардит известен также как бактериальный. В 90 случаях из 100 болезнь вызвана стафилококками, стрептококками, энтерококками. Также возбудителями болезни могут быть грибы, хламидии, риккетсии.
Острый инфекционный эндокардит обычно вызван золотистым стафилококком, который поражает нормальные створки, потому возникают метастатические очаги. Причиной подострого ИЭ зачастую является зеленящий стрептококк. Метастатические очаги при этом не формируются.

Патогенез
Инфекционный эндокардит возникает вследствие взаимодействия трех факторов:
- бактериемии, возникающей при ряде обстоятельств (преходящей бактериемии);
- состояния организма человека;
- тропности микроорганизма к эндокарду и степени вирулентности.
Если в результате воздействия высокоскоростного и турбулентного потока крови возникло повреждение эндотелия, он известен как первичный. Далее возникает адгезия тромбоцитов. Всё больше откладывается фибрин, в зоне пораженного эндотелия формируется тромб. Циркулирующие микроорганизмы оседают в области небактериального эндокардита и размножаются.
Преходящая бактериемия часто возникает при обычной чистке зубов, сопровождающейся кровотечением, удалении зубов и прочих стоматологических вмешательствах.
Микроорганизмы, которые являются возбудителями эндокардиты, попадают в кровь в основном с поверхности слизистых или из очагов инфекции. В организме может индуцироваться прокоагулянтное состояние. Важную роль в прогрессировании процесса играют цитокины, высвобождающиеся в результате повреждения сердечных структур.
Вегетации чаще расположены в левых отделах сердца — на аортальном и митральном клапанах. В патогенезе имеет важное значение такой фактор как бактериемия, а также метастазы инфекции (в разных органах формируются абсцессы микро размеров).
Симптомы
От пациентов с ИЭ поступают различные жалобы. В основном такие:
- озноб
- лихорадка
- повышенная утомляемость
- потливость в ночные часы
- артралгии
Нужно учитывать, что такие симптомы характерны также для эндартериита артериовенозного шунта.
Симптомы инфекционного эндокардита:
- высыпания на коже
- повышение температуры тела (в основном до субфебрильных значений)
- увеличение селезенки
- изменения дистальных фаланг пальцев и ногтей
- артралгии
- протеинурия
- анемия
- тромбоэмболии и тромбоваскулиты
- повышение уровня у-глобулинов
- увеличение СОЭ
Сердечные проявления ИЭ
- шумы
- диффузный миокардит
- абсцесс фиброзного кольца
- инфаркт миокарда
Внесердечные проявления ИЭ
На сегодняшний день отмечают такие особенности болезни:
- у человека может не быть лихорадки
- может начаться длительная лихорадка, при которой не будет явного поражения клапанов сердца
- чаще всего инфекционный эндокардит фиксируют у людей пожилого возраста, у тех, кто потребляет наркотики, у больных с протезированными клапанами сердца
- может быть длительное течение с поражением одного органа или ткани
- лицам из группы высокого риска часто рекомендована профилактика при помощи антибиотиков
Диагностика
ИЭ подозревают, если у человека есть лихорадка с ознобом, в сердце есть шумы, меняется форма пальцев, увеличивается селезенка, находят изменения в моче, фиксируют эмболию. Важное значение имеет выделение возбудителя заболевания, чтобы подтвердить диагноз и выбрать противомикробные препараты.
Нельзя сказать, что диагностика ИЭ простая. У человека может не быть лихорадки, если есть СН или выраженная почечная недостаточность. Также лихорадки часто не наблюдают у тех, кто принимает антибиотики или антипиретики. Врачи могут не зафиксировать сердечный шум, он отсутствует примерно у 15% лиц с ИЭ.
Анализ крови
Больше чем у 50% пациентов находят умеренно выраженную нормохромную анемию, особенно при подострой форме инфекционного эндокардита. Почти у 100% больных СОЭ выше нормы, значение иногда достигает 70-80 мм/ч. Даже при эффективной терапии СОЭ будет повышена на протяжении от 3 до 6 месяцев. При нормальной СОЭ нельзя отбрасывать диагноз ИЭ. Типичным проявлением болезни является со сдвигом лейкоцитарной формулы влево, при этом хотя количество лейкоцитов может находиться в пределах нормы или быть сниженным. Часто увеличивается концентрация сиаловых кислот и диспротеинемия с увеличением уровня у-глобулинов.
Для ИЭ характерны такие изменения крови как иммунные комплексы. Их концентрация зависит от длительности болезни, выраженности внесердечных признаков, о которых писали выше. Типично обнаружение СРБ. При адекватном лечении он нормализуется раньше СОЭ.
Анализ мочи
При анализе мочи находят протеинурию и микрогематурию, причиной чего может быть повышение температуры или появление тромбоэмболии. Если развивается гломерулонефрит, в моче находят выраженную стойкую протеинурию и гематурию. При инфекционном эндокардите вероятно прогрессирование нефрита с развитием почечной недостаточности.
Гемокультура
При подостром течении ИЭ бактериемия постоянная. Чтобы обнаружить ее, лучше всего 3 раза провести забор крови из вены в объеме 16-20 мл с интервалом 1 ч между первой и последней венепункциями. Когда будет выявлен возбудитель эндокардита, определяют чувствительность его к антибиотикам.
Примерно у 50; больных кровь при терапии антибиотиками бывает стерильной. Такое может быть также, если возбудителями ИЭ являются грибы и хламидии, а также некоторые бактерии. Чтобы получить результаты, иногда увеличивают время инкубации, применяют серологические исследования с реакцией непрямой иммунофлюоресценции.
Электрокардиография
ЭКГ обнаруживает в 4-16 случаях из 100 нарушения проводимости. Они появляются как результат абсцесса миокарда или очагового миокардита на фоне ИЭ. Если есть эмболическое поражение венечных артерий, можно обнаружить на ЭКГ изменения, как при инфаркте миокарда, то есть будет выражен зубец 0.
Эхокардиография
ЭхоКГ выявляет вегетации, размер который от 4-5 мм. Также вегетации можно выявить, причем более успешно, при чреспищеводной ЭхоКГ. ЭхоКГ позволяет обнаружить перфорацию створок, абсцессы, разрыв синуса Вальсальвы. Этот метод актуален за динамикой процесса и эффективностью проводимой терапии.
Лечение
При выявлении инфекционного эндокардита человека госпитализируют. Ему нужно соблюдать постельный режим, пока не пройдет острая фаза воспаления. Человека лечат в стационаре, пока температура тела и выше описанные лабораторные показатели не нормализуются. Также для выписки из стационара нужно бактериологическое исследование крови и анализ динамики регрессирования симптоматики.
Для лечения ИЭ всегда применяют антибиотики. Назначают лекарство с бактерицидным действием. В вегетациях нужно создать высокую концентрацию препарата. Антибиотики вводятся в/в, курсы лечения длительные. В зависимости от выявленного возбудителя инфекционного эндокардита, выбирают определенные антибиотики. Если возбудитель — грамположительные бактерии, применяют полусинтетические пенициллины, бензилпенициллин, ванкомицин или цефалоспорины I и II поколения.
Если возбудителем ИЭ являются грамотрицательные бактерии, проводят лечение аминогликозидами, цефалоспоринами III поколения, карбапенемами, фторхинолонами. При болезни, вызванной грибками, актуально применение амфотерицина В и флуконазола. Образование вегетаций минимизируется при терапии тиклопидином и ацетилсалициловой кислотой. В случаях, когда данные о возбудителе воспалительного процесса нельзя получить, проводится эмпирическая терапия. При острой форме инфекционного эндокардита назначают оксациллин в комбинации с ампициллином (2 г внутривенно каждые 4 часа) и гентамицином (1,5 мг на 1 кг тела внутривенно каждые 8 часов). При подостром инфекционном эндокардите используют следующую комбинацию: ампициллин по 2 г внутривенно каждые 4 часов в сочетании с гентамицином по 1,5 мг/кг внутривенно каждые 8 часов.
Этиотропное лечение не всегда обеспечивает полное выздоровление. В трети случаев приходится применить хирургические методы лечения. Клапаны протезируют, вегетации удаляют. Абсолютные показания к хирургическому лечению инфекционного эндокардита:
- Устойчивость к антибактериальной терапии в течение 3 недель
- Нарастание сердечной недостаточности или ее рефрактерность к лечению
- Грибковая инфекция
- Абсцессы миокарда, фиброзного клапанного кольца
- Деструкция клапана с развитием его выраженной недостаточности
- Эндокардит искусственного клапана
Относительные показания к хирургическому лечению инфекционного эндокардита:
- Сохранение лихорадки, несмотря на проводимое лечение
- Повторные эмболизации вследствие деструкции вегетации
- Увеличение размеров вегетации в течении прохождения терапии
Прогноз
Если не проводить адекватную терапию, острая форма ИЭ заканчивается смертью за срок до 6 недель. При подостром течении без лечения человек умирает за пол года. Прогноз хуже при:
Читайте также:

