Для лабораторной диагностики парагонимоза используют следующие методы
Обновлено: 13.05.2024
Диагностика церебрального парагонимоза. Лечение типичного парагонимоза
А. А. Смирнова (1960) на основании 34 наблюдений выделила четыре клинические формы церебрального парагонимоза: 1) энцефалитическую, 2) менингиальную, 3) эпилептическую и 4) туморозную. За рубежом несколько позже была предложена похожая классификация, которая базировалась в основном на патоморфологических изменениях - описывали менингоэнцефалитическую и гранулематозную формы церебрального парагонимоза, а также форму с организацией и обызвествлением кист (S. J. Oh, 1968).
Действительно, разделение поражения мозговых оболочек и вещества мозга вряд ли оправдано - в клинике симптомы менингита, как правило, предшествуют симптомам энцефалита, и М. В. Даниленко, объединяя менингоэнцефалит в единый симптомокомплекс, описывал его у 38,1% больных с легочной формой парагонимоза. Следует упомянуть и о повреждении зрительного нерва: ряд авторов у 80% больных с церебральным парагонимозом отмечали его атрофию, сопровождавшуюся гемианопсией (Н. Higashi et al., 1971).
Поражение спинного мозга - более редкая патология. Морфологический субстрат здесь тот же: кисты и околопаразитарные гранулемы (G. Diaconita, P. Nagi, 1957). В клинике из-за экстрадурального расположения и известных особенностей топографии позвоночного канала эти образования часто симулируют опухоли спинного мозга (Т. R. Moon et al., 1964, S. J. Oh, 1968, 1969).
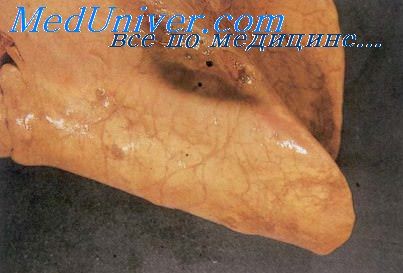
Конечно, внепульмональные локализации паразитарных кист, учитывая аэрофильность возбудителя, должны считаться эктопичными, но следует признать, что анаэробный гликолиз, составляющий основу жизнедеятельности парагонима, позволяет ему длительное время существовать без доступа воздуха. Неуди-вительно поэтому появление описаний кист в подкожной клетчатке, брюшинной полости, стенке желудка, печени, матке и других органах (Е. Ко, 1940; S. Novokawa et al., 1957; Т. Abe, T. Kitsuki, 1959; A. Takemoto et al., 1959; Т. Suzuki et al., 1977).
В целом клиника типичного легочного парагонимоза имеет достаточно характерные черты, и диагностика его в эндемичных районах представляет затруднения только в отдельных случаях. Значительную помощь в верификации инвазии может оказать серологическое исследование и обнаружение яиц парагонима в мокроте, содержимом желудочно-кишечного тракта и других выделениях организма.
Для лечения типичного парагонимоза предлагались многие антигельминтные препараты, оказавшиеся в итоге малоэффективными. Определенный успех был достигнут в 60-е годы при использовании битионола (син. - актомер, битин), недостатком которого являлись длительность курса и наличие широкого спектра побочных реакций.
В настоящее время для консервативной терапии применяется празиквантель (бильтрид, азинокс), выгодно отличающийся кратковременностью курса лечения (1-дневная экспозиция при дозе 40-50 мг на 1 кг веса), высокой эффективностью и слабо выраженными побочными реакциями. В ряде случаев при эктопичном паразитизме бывает показано хирургическое вмешательство.
- Вернуться в оглавление раздела "Микробиология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Парагонимоз - зооантропонозное заболевание из группы биогельминтозов, вызываемое легочным сосальщиком, обычно паразитирующим в легких, реже – мозге и других органах. Парагонимоз может проявляться абдоминальным синдромом, кожным зудом, бронхопневмонией, кровохарканьем, легочным кровотечением, симптомами менингита, судорожными припадками, снижением остроты зрения. Диагноз парагонимоза устанавливают на основании клинической картины, результатов микроскопии мокроты, копроовоскопии, рентгенографии, КТ и МРТ легких и черепа, биопсии, лапароскопии. Лечение парагонимоза проводится противогельминтными средствами; при неэффективности – показано оперативное удаление кист, резекция легкого.
МКБ-10
Общие сведения
Парагонимоз – хроническая паразитарная инвазия, развивающаяся при заражении трематодами рода Paragonimus и протекающая с преимущественным поражением легких. Парагонимоз является природно-очаговым заболеванием с охватом стран Юго-Восточной Азии (Китая, Японии, Кореи, Индонезии, Филиппин, полуострова Индокитай), Центральной и Южной Америки (Перу, Эквадора, Венесуэлы, Колумбии), Западной Африки и Дальнего Востока России (Приамурья и Приморского края). Формированию очагов парагонимоза способствует традиционное употребление населением в пищу термически необработанного мяса пресноводных ракообразных. Вне этих регионов заболеваемость парагонимозом носит спорадический характер.

Причины парагонимоза
Парагонимоз вызывается легочными сосальщиками, включающими несколько близких видов трематод рода Paragonimus. Наиболее часто возбудителем выступает P. westermani, представляющий собой плоского гельминта красно-коричневого оттенка, имеющего форму апельсинового семени. Тело гельминта длиной 7-12 мм имеет кутикулу, покрытую шипиками, а также ротовую и брюшную присоски. Паразит является гермафродитом, после перекрестного оплодотворения откладывает незрелые яйца длиной до 0,12 мм.
Сложный цикл развития трематод проходит со сменой хозяев: основными являются человек и животные (свиньи, собаки, кошки, ондатры, выдры, крысы), первыми промежуточными служат пресноводные моллюски; дополнительными – пресноводные крабы, раки и креветки. Парагонимоз имеет фекально-оральный механизм передачи. Яйца трематод выделяются из организма основного хозяина в окружающую среду с испражнениями, реже с мокротой и дозревают в воде. Вылупившиеся личинки (мирацидии) активно внедряются в ткани моллюсков и последовательно проходят через стадии спороцисты, редии и церкарии. Церкарии способны активно или пассивно проникать в тела крабов и раков, инцистироваться в мышцах и внутренних органах, развиваясь там до инвазионных метацеркарий.
Имеется высокая естественная восприимчивость людей к парагонимозу. Инвазия происходит при поедании сырого мяса зараженных ракообразных (пищевой путь) или при употреблении загрязненной воды (водный путь). В тонкой кишке личинки освобождаются от оболочек, перфорируют кишечную стенку и осуществляют сложную миграцию в легкие через брюшную полость, диафрагму, листки плевры. В легочной паренхиме они формируют вокруг себя фиброзные кисты размером до 10 см, локализующиеся по периферии и у корней легких. Каждая парагонимозная киста заполнена воспалительным экссудатом с примесью крови и слизи, обычно содержит пару паразитов и их яйца, сообщается с бронхиолой. Половая зрелость легочного сосальщика наступает через 5-6 недель после заражения, кладка яиц происходит через 65-90 дней, продолжительность жизни - достигает 5 и более лет.
Трематоды, их яйца и личинки оказывают механическое воздействие на ткани хозяина, провоцируют развитие воспалительных и токсико-аллергических реакций. Миграция личинок через органы брюшной полости и диафрагму вызывает в них кровоизлияния и некроз. Вскрытие парагонимозных кист сопровождается гематогенной диссеминацией трематод и их яиц в ЦНС, мезентеральные лимфоузлы, печень, предстательную железу, кожу и другие органы. Яйца вместе с мокротой откашливаются или проглатываются, попадая в ЖКТ. Полость кисты после выхода или гибели гельминта зарубцовывается, в очагах поражения постепенно развиваются склеротические процессы, наблюдается обызвествление.
Симптомы парагонимоза
Инкубационный период парагонимоза - от нескольких дней до 2-3 недель, клинические проявления зависят от стадии заболевания. Во время миграции метацеркарий из кишечника в брюшную полость отмечается абдоминальный синдром с явлениями энтерита, острого гепатита, доброкачественного асептического перитонита, симптомами острого живота. Возможно появление кожного зуда. Внедрение личинок трематод в легочную ткань проявляется развитием острого бронхита, бронхопневмонии, геморрагического плеврита.
Острый легочный парагонимоз характеризуется лихорадкой (39-40˚С), одышкой, болью в грудной клетке, кашлем с выделением мокроты с примесью крови (кровохарканьем), в половине случаев - легочным кровотечением. У больных отмечается утомляемость, раздражительность, тахикардия. При остром поражении мозга наблюдаются симптомы менингита, менингоэнцефалита: повышение внутричерепного давления, головокружения, сильная головная боль, судорожные припадки с потерей сознания, сужение полей и снижение остроты зрения. В подкожной жировой клетчатке шеи, грудной клетки и живота могут появляться плотные малоболезненные узлы, содержащие гельминтов и яйца. При внелегочной локализации парагонимоза высока частота осложнений и летальность.
Осложнениями легочного парагонимоза является пневмоторакс, легочное кровотечение, плевральные шварты с ограничением подвижности легкого и диафрагмы, в случае присоединения бактериальной инфекции – формирование абсцесса или эмпиемы легкого. Следствием тяжелого поражения головного мозга могут стать эпилепсия, атрофия зрительного нерва, парезы, параличи.
Диагностика парагонимоза
В диагностике парагонимоза используются данные эпидемиологического анамнеза, клинической картины, лабораторных (общего анализа крови, микроскопии мокроты, копроовоскопии) и инструментальных исследований (рентгенографии, КТ и МРТ легких, КТ черепа, биопсии кисты, лапароскопии), результаты аллергопробы с антигенами пангонимусов. В острой стадии парагонимоз диагностируется редко, характерным признаком может служить сочетание изменений в легких с неврологической симптоматикой.
Лечение и прогноз парагонимоза
В ранней стадии парагонимоза проводится десенсибилизирующая терапия антигистаминными препаратами, при тяжелых органных поражениях – короткий курс кортикостероидов. Специфическое лечение парагонимоза включает прием противогельминтных средств (празиквантел, битионол), принимаемых после стихания острых аллергических реакций. При поражении ЦНС лечение парагонимоза проводится только в стационаре. Применяются противосудорожные, мочегонные препараты. При хроническом парагонимозе показаны общеукрепляющие и сердечно-сосудистые средства. В случае неэффективности консервативной тактики проводится резекция легкого, удаление кист легких и мозга.
При своевременном лечении неосложненных случаев легочного парагонимоза наступает выздоровление; при распространенном поражении, развитии пневмосклероза - прогноз серьезный; при множественных кистах головного мозга – крайне неблагоприятный. Профилактика парагонимоза в очагах сводится к исключению из пищи сырого мяса ракообразных, кипячению питьевой воды, охране водоемов от фекального загрязнения.
Парагонимоз - паразитарное заболевание человека.
Что провоцирует / Причины Парагонимоза:
Возбудитель - Paragonimus westermani и другие виды семейства Pargonimidae. Окончательные хозяева паразита и источники инвазии - кошки, собаки, свиньи, дикие плотоядные животные и человек, выделяющие во внешнюю среду яйца гельминта. Последние, попадая в воду, трансформируются в личинку, которая развивается в промежуточном (пресноводные моллюски) и дополнительных хозяевах (пресноводные раки и крабы).
Человек заражается парагонимозом при употреблении в пищу недостаточно обработанных раков и крабов. В организме человека личинки мигрируют из пищеварительного тракта в серозные полости, достигают легких (через диафрагму, возможно гематогенпо), где в течение 3 мес созревают и выделяют яйца.
Восприимчивость к парагонимозу высокая. Распространен преимущественно в тропических районах Юго-Восточной Азии,
Патогенез (что происходит?) во время Парагонимоза:
Миграция личинок сопровождается сенсибилизацией организма человека к паразитарным аллергенам. В зоне локализации гельминтов в легких развиваются кровоизлияния, вокруг попарно расположенных паразитов образуются полиморфноядерные инфильтраты, затем возникают полости (кисты), заполненные продуктами жизнедеятельности гельминта и распадающимися тканями. Кисты достигают 1-8 см в диаметре, могут сообщаться с бронхами. С течением времени они фиброзируются и кальцифицируются. Наблюдаются воспалительные изменения в плевре, может возникать экссудат.
Симптомы Парагонимоза:
Инкубационный период 2-3 нед. Начальный период болезни характеризуется симптомами энтерита, гепатита, асептического перитонита, связанными с миграцией личинок. Спустя несколько дней развивается плевролегочный синдром, обусловленный паразитированием в легких молодых гельминтов.
Больные отмечают лихорадку, ознобы, боли в грудной клетке, сухой кашель, сменяющийся выделением скудной, иногда кровянистой мокроты. Физикальное исследование обнаруживает признаки пневмонии, бронхита, сухого или экссудативного плеврита.
Спустя 2-3 мес развивается хронический плевролегочный парагонимоз, протекающий со сменой периодов обострений и ремиссий. В период обострения больные жалуются на ознобы, повышенную потливость, лихорадку неправильного типа, выраженную общую слабость. Значительно усиливается кашель, сопровождающийся выделением большого количества мокроты (до 500 мл в сутки) коричневого цвета с темными слизисто-кро-вянистыми комочками, в которых обнаруживаются яйца паразитов.
У ряда больных возникает экссудативный плеврит, отличающийся длительным и доброкачественным течением. Плевральная жидкость приобретает желтоватый и геморрагический характер, в ней закономерно обнаруживаются яйца гельминта.
Рентгенологически в период обострения в легких выявляются участки инфильтрации, сходные с таковыми при очаговой пневмонии; в более поздние сроки в центре инфильтратов появляются небольшие полости, формируются кисгы, окруженные перифокальной инфильтрацией. В случае фибрози-рования и кальцификации стенок кисты выявляются кольцеобразные тени до 2-10 мм в диаметре.
При множественной и продолжительной инвазии развиваются фибр аз легочной ткани, легочная гипертензия, симптомокомплекс легочного сердца. Возможны легочные кровотечения.
Тяжелым осложнением парагонимоза легких является метастатическое распространение гельминтов с развитием кнстозного поражения головного мозга, проявляющееся признаками объемного процесса.
Диагноз парагонимоза легких основан на клинико-рентгено-логических данных и подтверждается обнаружением яиц гельминта в мокроте, реже в фекалиях, а также положительными результатами сероиммунологических исследований (PCК, внут-рикожная аллергическая проба).
Диагностика Парагонимоза:
Дифференциальный диагноз проводится с очаговой пневмонией, туберкулезом легких, злокачественными новообразованиями.
Лечение Парагонимоза:
Назначают празиквантель перорально в течение 2 дней по 20 мг/кг массы тела в сутки, битионол (битин, акто-мер), перорально в суточной дозе 30-40 мг/кг массы тела в течение 10 дней. При необходимости проводят повторные курсы терапии. Менее выраженный терапевтический эффект наблюдается при использовании эметина, хлоксила.
Прогноз серьезный, при поражении головного мозга - плохой.
Профилактика Парагонимоза:
Профилактика предусматривает контроль за качеством приготовления пищи из крабов и раков, соблюдение правил личной гигиены.
К каким докторам следует обращаться если у Вас Парагонимоз:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Парагонимоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Парагонимоз (paragonimosis, эндемическое кровохарканье) - зооантропонозный природно-очаговый биогельминтоз из группы трематодозов с фекально-оральным механизмом передачи возбудителя. Характеризуется преимущественным поражением органов дыхания с рецидивирующим течением.
Что провоцирует / Причины Парагонимоза человека:
Возбудитель парагонимоза - ленточный сосальщик Paragonimus westermani. Тело яйцевидной формы, красно-коричневого цвета, длиной 7,5-13 мм, шириной 4-8 мм, толщиной 3,5-5 мм. Поверхность тела покрыта шипиками. Брюшная присоска около середины тела. Яйца золотисто-коричневые, овальные, с крышечкой. Размеры яиц - 63 - 84 x 45 - 54 мкм.
У людей чаще всего встречается Paragonimus westermani, обитающий на Дальнем Востоке, а также Paragonimus skrjabini (в Китае), Paragonimus heterotremus (в Юго-Восточной Азии), Paragonimus philippinensis (на Филиппинах), Paragonimus mexicanus (в Центральной Америке и ряде стран Южной Америки), Paragonimus africanus (в Нигерии и Камеруне) и Paragonimus uterobilateralis (в Нигерии и других странах Западной Африки). На территории США обитает Paragonimus kellicotti, однако поражение людей этим гельминтом встречается редко.
Окончательные хозяева паразита - свиньи, собаки, кошки, крысы, ондатры, многие дикие плотоядные и человек; в организме окончательного хозяина половозрелые гельминты локализуются преимущественно в мелких бронхах, образуя фибриозные капсулы. С мочой и фекалиями яйца парагонима выделяются во внешнюю среду. При попадании в воду внутри яйца формируется личинка - мерацидий, который внедряется в промежуточного хозяина - пресноводного моллюска. Через 5 месяцев, после развития и бесполого размножения личинок в воду выходят церкарии, внедряющиеся в тело дополнительных хозяев - пресноводных раков и крабов, где формируется инвазионная для окончательных хозяев личинка - метацеркарий. В кишечнике окончательного хозяина метацеркарии освобождаются от оболочек и продвигаются в легкие, иногда в головной мозг и другие органы, где в интервале от 0,5 до 3 месяцев достигают половой зрелости. Метацеркарии при 56 °С погибают через 20 мин, при 70 °С - через 5 мин.
Патогенез (что происходит?) во время Парагонимоза человека:
Выделяют абдоминальный и плевролёгочный парагонимоз.
Абдоминальный парагонимоз обусловлен миграцией личинок из кишечника в брюшную полость. Отмечают симптомы энтерита, гепатита, иногда доброкачественного асептического перитонита.
Плевролёгочный парагонимоз обусловлен паразитированием молодых гельминтов.
Факторы передачи возбудителя человеку - термически необработанное мясо пресноводных раков и крабов.
Естественная восприимчивость людей высокая.
В основе патогенеза лежат воспаление и склероз ткани легких (иногда - других органов) под воздействием гельминтов. Клинические проявления зависят от давности заболевания и, возможно, от интенсивности инвазии, хотя это и не доказано. Сначала вокруг взрослых паразитов и их яиц развивается острая воспалительная реакция, при этом в инфильтрате преобладают эозинофилы. В дальнейшем вокруг очага формируется фиброзная капсула. Кисты, расположенные в легочной паренхиме, прорываются в бронхиолы. Их содержимое представлено кровью, яйцами гельминтов и воспалительным экссудатом. Если киста расположена субплеврально, может сформироваться эмпиема плевры, содержащая большое количество эозинофилов. Со временем в очагах поражения усиливаются склеротические процессы, а воспаление стихает. Некоторые очаги обызвествляются.
Легочные сосальщики помимо паренхимы легких нередко проникают в другие ткани - плевру, брюшную стенку, органы брюшной полости, головной мозг, вызывая там воспалительные изменения и склероз. Особенно опасно поражение головного мозга.
Сообщалось о частом развитии на фоне парагонимоза тяжелых бактериальных инфекций.
Поражение брюшной стенки и печени характерно для инвазии, вызванной Paragonimus skrjabini.
Симптомы Парагонимоза человека:
Продолжительность инкубационного периода 2 - 3 недели, при массивной инвазии может сокращаться до нескольких дней.
В период миграции личинок специфические проявления отсутствуют. Возможны энтерит, гепатит, доброкачественный асептический перитонит, симптомы аллергии, включая миокардит и кожный зуд. Уже в ранней стадии парагонимоза появляются симптомы поражения легких в виде летучих инфильтратов, воспаления легких, экссудативного плеврита.
При остром плевролегочном парагонимозе возникают лихорадка с температурой 39 - 40 °С, боли в груди, одышка, кашель с гнойной мокротой, которая иногда содержит примесь крови. Через 2 - 3 месяца наступает хроническая стадия со сменой периодов обострений и облегчения, которая может длиться в течение 2 - 4 лет.
В хронической фазе развивается очаговый фиброз легких; рентгенологически выявляют очаги затемнения с просветлениями в центре. Возможны диффузный пневмосклероз, легочное сердце, легочное кровотечение, рак легких. Занос паразитов в мозг приводит к энцефалиту и менингоэнцефалиту, объемному процессу, напоминающему опухоль. При диссеминации яиц возможен полисерозит.
Поражение легких редко приводит к смерти, однако при внелегочной локализации гельминтов частота осложнений и летальность высоки. Согласно одному исследованию, внелегочные очаги поражения отмечались у 30,7% госпитализированных больных парагонимозом, поражение головного мозга - у 8,4%.
Различают острое и хроническое поражение головного мозга. Для острого характерно внезапное развитие неврологической симптоматики, обычно на фоне легочной патологии. При хроническом нередки эпилептические припадки и стойкие неврологические нарушения; при рентгенографии черепа обнаруживают кальцификаты в виде "мыльных пузырей".
При заражении личиночными формами парагонимусов (P. westermani ichunensis, P. miyazakii, P. huatungensis и др.) острая стадия болезни не отличается от обычного легочного парагонимоза. В хронической стадии болезнь также протекает с обострениями, сопровождающимися эозинофилией крови и ремиссиями. Рентгенологически обнаруживают мигрирующие пневмонические очаги, экссудативный плеврит на фоне усиления сосудистого рисунка. Выпот в полость плевры также может быть то право-, то левосторонним, возможен полисерозит. При длительном течении болезни могут развиться плевральные спайки с ограничением подвижности легкого и диафрагмы.
Осложнениями личиночного парагонимоза являются пневмоторакс, легочное кровотечение, иногда нагноительный процесс с образованием абсцесса легочного или эмпиемы плевры.
Заражение P. szechuanensis протекает с образованием плотных узлов в подкожной клетчатке (иногда нескольких, содержащих гельминтов и их яйца) шеи, грудной клетки, в области живота. Узлы плотные, разной величины, мало болезненные при пальпации. Кожа над узлами обычно не изменена. Инвазия сопровождается субфебрилитетом, умеренной эозинофилией крови, иногда кашлем, потерей аппетита. При поражении подкожной клетчатки грудной клетки описаны случаи гидропневмоторакса, гидроперикарда.
Наиболее тяжелым осложнением легочного парагонимоза является гематогенный занос яиц гельминтов в головной мозг с последующим развитием энцефалита, менингоэнцефалита, синдрома поражения головного мозга (церебральный парагонимоз). Осложнениями легочной формы являются пневмоторакс, легочное кровотечение, иногда нагноительный процесс с образованием абсцесса легкого или эмпиемы плевры. При своевременном лечении и отсутствии осложнений прогноз личиночного парагонимоза относительно благоприятный; легочный без лечения приводит к истощению и легочной недостаточности, при поражении мозга – прогноз неблагоприятный.
Диагностика Парагонимоза человека:
Диагноз личиночного парогонимоза подтверждается серологическими реакциями со специфическим антигеном. При заражении P. szechuanensis диагноз устанавливают на основании результатов биопсии узла. В биоптате обнаруживают личинки паразита.
Лечение Парагонимоза человека:
Лечение парагонимоза проводят празиквантелем (бильтрицидом) в дозе 60-70 мг/кг массы тела в сутки в три приема после еды с промежутком не менее 4 ч в течение 1-2 дней или в дозе 40 мг/кг по той же схеме в течение 4-5 дней.
Прогноз при своевременном лечении и отсутствии осложнений (пневмоторакс, кровотечения) относительно благоприятный; легочный парогонимоз без лечения приводит к легочной недостаточности, истощению. При поражении головного мозга прогноз серьёзный.
Профилактика Парагонимоза человека:
Профилактика парогонимоза заключается в правильной кулинарной обработке мяса пресноводных раков, крабов и плотоядных животных, охране водоемов от фекального загрязнения, отказа от питья сырой воды из природных водоемов. Меры иммунопрофилактики не разработаны.
К каким докторам следует обращаться если у Вас Парагонимоз человека:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Парагонимоза человека, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Мелиоидоз (ложный сап, болезнь Уитмора) - острая инфекционная болезнь, протекающая в виде тяжелого сепсиса с образованием множественных абсцессов в различных органах или в виде относительно доброкачественных легочных форм.
Что провоцирует / Причины Мелиоидоза:
Возбудитель мелоидоза - Pseudomonas pseiidomallei (бацилла Уитмора). Представляет собой грамотрицательную, биполярно окрашивающуюся палочку длиной 2-6 мкм и шириной 0,5-1 мкм. Аэроб имеет жгутики, подвижен, хорошо растет на питательных средах. Возбудитель длительно сохраняется во внешней среде. Во влажной среде выживает до 30 дней, в гниющих материалах - 24 дня, в воде - до месяца и более. Погибает при нагревании и под воздействием дезинфицирующих средств. Различают 2 антигенных типа возбудителя: тип I (азиатский), широко распространенный повсюду, включая Австралию, и тип II (австралийский), распространенный преимущественно в Австралии. Патогенность этих типов существенно не различается. Возбудитель чувствителен к левомицетину, тетрациклину, канамицину, некоторым сульфаниламидным препаратам.
В эндемичных по мелиоидозу регионах основным резервуаром возбудителя в природе являются почва и вода, загрязненные выделениями инфицированных животных. В этих районах возбудитель может быть выделен из почвы, стоячих водоемов, прудов, рисовых плантаций. Животные выделяют возбудителя с мочой и испражнениями, сами инфицируются при употреблении кормов и воды. Мелиоидозная инфекция может наблюдаться у многих видов животных: крыс, мышевидных грызунов, кроликов, коров, собак, кошек, кенгуру и др. Членистоногие не участвуют в передаче инфекции. В эндемичных районах мелиоидоз распространен широко, о чем свидетельствует тот факт, что у 7-10% взрослого населения этих районов обнаруживают антитела к возбудителю мелиоидоза. Заражение человека может наступать при употреблении инфицированной пищи или воды, а также аэрогенным путем (воздушно-пылевым). Часто инфицирование наступает при загрязнении мелких повреждений кожи почвой. Заражение человека от человека наблюдается крайне редко. Описан случай половой передачи инфекции больным хроническим простатитом (в секрете предстательной железы выявлен возбудитель мелиоидоза) супруге, которая никогда не была в эндемичных районах. Выявлено заболевание медицинской сестры, которая не была в эндемичных районах, но работала в палатах для больных мелиоидозом. Это указывает на возможность внутрибольничной инфекции лиц с ослабленным иммунитетом.
Патогенез (что происходит?) во время Мелиоидоза:
Воротами инфекции являются мелкие повреждения кожи или слизистой оболочки органов пищеварения или респираторного тракта. Лимфогенно возбудитель достигает регионарных лимфатических узлов, где размножается иногда с образованием гнойного очага. При септических формах мелиоидоза возбудитель проникает в кровь и гематогенно распространяется по различным органам и системам, образуя там множество вторичных очагов с казеозным распадом и абсцессами. Большинство очагов развивается в легких, единичные абсцессы - в других органах. При подостром течении очаги в легких характеризуются большими размерами, а вторичные очаги обнаруживаются во всех органах и тканях - коже, подкожной клетчатке, печени, селезенке, почках, в костях, в мозговых оболочках, головном мозге, в лимфатических узлах. Вторичные очаги состоят из центральной зоны казеозного некроза, окруженной грануляционной тканью. Кальцификаты не развиваются. Септическое течение мелиоидоза наблюдается у резко ослабленных лиц. При хорошей реактивности макроорганизма чаще возникают относительно доброкачественно протекающие легочные абсцессы, при которых воспалительные изменения и абсцессы развиваются лишь в легких. Вероятно, мелиоидоз может протекать и в виде латентной инфекции. Например, в США наблюдались случаи мелиоидоза у лиц, которые несколько лет назад возвратились из эндемичных районов Юго-Восточной Азии. После перенесенного мелиоидоза в крови появляются антитела. Случаи повторного заболевания мелиоидозом не описаны.
Симптомы Мелиоидоза:
Инкубационный период мелоидоза продолжается всего 2-3 дня (по данным лабораторных заражений со времени повреждения кожи и до развития болезни). Основные клинические формы:
1) септическая (острая, подострая, хроническая);
2) легочная (инфильтративная, абсцедирующая);
3) рецидивирующая;
4) латентная.
Очень быстрое развитие септической инфекции наблюдается у ослабленных лиц (наркоманы, диабетики, больные алкоголизмом и др.). В этих случаях быстро нарастают лихорадка и признаки общей интоксикации. Одновременно появляются признаки поражения легких и множественные поражения других органов. Отмечается фарингит, пустулезная сыпь по всему телу, жидкий водянистый стул, выраженная одышка, цианоз. У части больных появляются гнойные артриты, менингит, нарушение сознания. При рентгенографии легких отмечаются узелковые затенения диаметром около 10 мм, склонные к слиянию в более крупные инфильтраты. Эти формы болезни обычно не поддаются терапии.
При подострых и хронических формах мелоидоза отмечается более длительное течение с образованием вяло текущих абсцессов в различных органах и тканях. Эти формы периодически дают ремиссии, однако без этиотропной терапии больные также умирают в течение месяца (подострые формы) или через несколько месяцев (хронические формы).
Легочная форма мелоидоза может начинаться внезапно, но чаще это заболевание развивается исподволь, иной раз выявляется даже случайно при рентгенологических исследованиях. Основные признаки этой формы мелиоидоза - повышение температуры тела, кашель с гнойной, иногда кровянистой мокротой, нарастающая слабость, исхудание, боли в груди. Лихорадка имеет обычно неправильный или интермиттирующий характер с ознобом и потом. У больных появляются кашель с большим количеством гнойной мокроты, колющие боли в грудной клетке, понижается аппетит, отмечается слабость; потеря массы тела составляет в среднем 10-15 кг. Гемограмма: нейтрофильный лейкоцитоз, повышенная СОЭ. При рентгенологическом исследовании изменения очень сходны с туберкулезными. Поражаются чаще верхние доли, у большинства больных с образованием тонкостенных полостей диаметром 1-4 см. У некоторых больных может быть несколько полостей (2-3 и более). Иногда поражение легких протекает в виде инфильтратов без казеозного распада и образования полостей.
Рецидивирующий мелиоидоз. Возбудитель мелиоидоза может длительно сохраняться в организме в виде латентной инфекции. Активизация латентной инфекции может проявляться в виде острого септического или легочного заболевания или в виде хронического локализованного гнойного заболевания. Рецидив развивается через длительное время после первичного инфицирования. Описан случай рецидива через 26 лет после заражения. Рецидив может быть спровоцирован хирургическим вмешательством, тяжелой гриппозной пневмонией, лучевой терапией и пр. Необходимо учитывать активизацию латентной мелиоидозной инфекции у больных СПИДом.
Диагностика Мелиоидоза:
Диагноз ставится комплексно, учитываются эпизоотические данные, клинические признаки, патологоанатомические изменения и результаты бактериологических исследований. Для выделения чистой культуры делают высевы из патматериала на МПА, МПБ, МПЖ. Биопробу ставят, вводя материал морским свинкам под кожу (самцам можно в брюшную полость), животные погибают на 10-20-й день (у самцов развивается орхит и перитонит, при подкожном введении – язва на месте инъекции).
Клинический диагноз септических форм мелиоидоза не представляет больших трудностей. Имеет значение пребывание в эндемичной местности, тяжелое течение болезни, прогрессирующая дыхательная недостаточность, множественные пустулезные элементы на коже, множественные абсцессы в подкожной клетчатке, мышцах и внутренних органах.
Пневмонические формы мелиоидоза можно диагностировать на основании эпидемиологических предпосылок, подострого течения пневмонии с поражением верхних долей, с ранним образованием тонкостенных полостей, кашля с гнойной или кровянистой мокротой, похудания, неправильной лихорадки с периодически возникающими ознобами.
Из лабораторных методов используют выделение возбудителей (из крови, гноя абсцессов, мокроты). Используют серологические реакции. РСК со специфическим антигеном считается диагностической уже в титре 1:8 и выше. Отрицательная РСК не исключает возможности мелиоидоза. Более чувствительна реакция гемагглютинации, которая рано становится положительной в титрах 1:16-1:64.
Дифференцируют от сапа, туберкулеза легких, глубоких микозов.
Лечение Мелиоидоза:
Используется длительная этиотроппая терапия. Наиболее эффективными являются тетрациклины, левомицетин и бактрим (бисептол). Тетрациклин назначают в дозе 3 г в сутки (40 мг/кг), левомицетин по 0,75 г через 6 ч (40 мг/кг сут) в течение не менее 30 дней. Co-trimoxazoie (триметоприм - сульфаметоксазол) назначают в дозе 4 мг/кг триме-таприма и 20 мг/кг сульфаметоксазола в сутки в течение 60-150 дней. При тяжелых септических формах в настоящее время рекомендуют назначать 4-6 г тетрациклина в сутки (80 мг/кг), 4~6 г левомицетина (80 мг/кг сут) и одного из следующих препаратов: триметоприм - сульфаметоксазол (9 мг/кг триметоприма и 45 мг/кг сульфаметоксазола), канамицин (30 мг/кг) или новобиоцин (60 мг/кг). Антибиотики следует вводить парентерально [Sandford J. Р., 1989, 1993].
Прогноз. До введения в практику антибиотиков смертность при септических формах приближалась к 100%, при современных методах лечения при септических формах умирает около 50% и более. При других формах мелиоидоза прогноз более благоприятный. Вероятность отдаленных рецидивов около 20%.
Профилактика Мелиоидоза:
Специфическая профилактика не разработана. Больные мелиоидозом подлежат изоляции и госпитализации. В эндемичной местности проводят мероприятия по уничтожению грызунов и защите от них продуктов. Запрещается употребление сырой воды и купание в стоячих водоемах.
При подозрении на мелиоидоз больных животных изолируют и исследуют бактериологически. В неблагополучном хозяйстве проводят дезинфекцию, дератизацию и дезинсекцию. Убой на мясо больных и подозрительных по заболеванию животных запрещают.
К каким докторам следует обращаться если у Вас Мелиоидоз :
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Мелиоидоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

