Для пневмококковой пневмонии характерно все за исключением
Обновлено: 25.04.2024
Пневмококковые инфекции — группа бактериальных заболеваний, которые проявляются проявляющихся гнойно-воспалительными изменениями в разных органах и системах, чаще всего проходящих в легких по типу крупозной пневмонии и в ЦНС по типу гнойного менингита.
Пневмококки постоянно живут в верхних дыхательных путях взрослых и детей, потому их относят к условно-патогенным микроорганизмам. У большинства здоровых детей пневмококки обнаруживают в посевах слизи из ротоглотки. Носители данного возбудителя это в основном дети раннего возраста и пожилые люди. Предполагают, что во время носительства формируется иммунитет – скорее типоспецифический, чем напряженный. Болезнь в этих случаях может развиться, только если резко снизилась иммунная реактивность организма во время тяжелых форм гриппа и ОРВИ, долговременного применения кортикостероидных гормонов, цитостатиков и т. д.
Эпидемии возникают из-за клонов пневмококков с большей вирулентностью и инвазивностью. Они зарождаются при неблагоприятных условиях внешней среды у ослабленных детей. Этому способствует скученность (например, в детских коллективах), холодное время года, повышенная заболеваемость ОРВИ). Инфекцию всегда переносит человек – как больной, так и носитель. Пути передачи пневмококковой инфекции: воздушно-капельный, контактно-бытовой.
Заболеванию подвержены дети с дефицитом типоспецифических антител. Особенно тяжело протекает болезнь у малышей с серповидно-клеточной анемией или дефицитом С3.
Что провоцирует / Причины Пневмококковой инфекции у детей:
Изначальное название пневмококков – Diphcoccus pneumoniae. На сегодня возбудитель переименован на Streptococcus pneumonia и отнесен к семейству Streptococcaceae, роду Streptococcus.
Пневмококки представляют собой грамположительные овальные или сферические кокки, размер которых от 0,5 до 1,25 мкм. Располагаются они попарно, иногда – короткими цепочками. Ранее кокки назывались ланцетовидными диплококками за свою форму ланцета (дистальный конец каждой пары заостренный). Пневмококки имеют хорошо организованную капсулу. Выделяют более 85 сероваров пневмококков по полисахаридному составу капсулы.
Пневмококки имеют капсульные антигены, а также соматические, которых насчитывается три. Разрушение пневмококков сопровождается высвобождением эндотоксина. Во внешней среде пневмококки устойчивы. Могут сохраняться 1-2 месяца в высушенной мокроте, а на зараженных пеленках около 1-2 недель. Мгновенно погибают при кипячении. Около 10 минут могут жить при температуре среды 50-60 ˚С. Пневмококки имеют высокую чувствительность к распространенным дезинфицирующим средствам.

Патогенез (что происходит?) во время Пневмококковой инфекции у детей:
По лимфе и крови пневмококки распространяются из первичного очага поражения, что приводит к пролонгированной бактериемии. Она может проходить без симптомов или как инфекционно-токсический синдром. Если организм ребенка ослаблен, пневмококки могут преодолеть гематоэнцефалический барьер и вызвать менингит/ менингоэнцефалит.
Распространение инфекции контактным бронхогенным путем может привести к гнойному плевриту, среднему отиту, гаймориту, перикардиту, мастоидиту, эпидуральному абсцессу, эмпитеме. Пневмококковая бактериемия в некоторых случаях может привести к гнойному артриту, остеомиелиту, абсцессу мозга.
Тяжелые формы пневмококковой инфекции свойственны в основном грудничкам. Тяжесть болезни зависит от вирулентности возбудителя и от реактивности макроорганизма. Болезнь проходит особенно тяжело в случае массивной бактериемии. В тяжелых случаях пневмококкые заболевания сопровождаются развитием реологических и гемодинамических нарушений вплоть до возникновения острой надпочечниковой недостаточности, диссеминированного внутрисосудистого свертывания крови, отека и набухания вещества мозга.
Симптомы Пневмококковой инфекции у детей:
Пневмококковую инфекцию у детей классифицируют по критерию очага поражения. Выделяют такие виды:
- крупозная пневмония
- пневмококковый менингит
- эндокардит
- остеомиелит .
Такая форма как крупозная пневмония представляет собой острое воспаление легких с быстрым вовлечением в процесс доли легкого и прилегающего участка плевры. Болезни подвержены в основном дети школьного возраста и подростки. Крайне редко случается крупозная пневмония у грудничков. Морфологические изменения при данном заболевании происходят по стадиям. Патологический процесс, как правило, начинается в задних и заднебоковых отделах правого легкого в виде небольшого фокуса воспалительного отека, который быстро увеличивается, формируя фазу гиперемии и серозной экссудации (стадия прилива) с размножением в экссудате пневмококков. Далее наступает фаза миграции лейкоцитов и выпадения фибрина (стадия гепатизации) с последующим постепенным рассасыванием элементов экссудата — лейкоцитов и фибрина на стадии разрешения.
Крупозная пневмония у детей начинается остро с таких симптомов как озноб и боли в боку, которые становятся сильнее при глубоких вдохах, сухой кашель, слабость, головная боль, повышенная температура (доходит до 39 - 40 °С), разбитость, возбужденность, в некоторых случаях бредовые состояния.
Вскоре появляются такие симптомы:
- гиперемия щек;
- короткий болезненный кашель с выделением небольшого количества вязкой стекловидной мокроты;
- учащенное поверхностное дыхание;
- раздувание крыльев носа;
- герпетические высыпания на крыльях носа;
- герпетические высыпания на губах; губ (в некоторых случаях);
- цианоз кончиков пальцев (в некоторых случаях).
Наблюдается отставание грудной клетки при дыхании на стороне поражения. Если процесс локализирован в нижней доле правого легкого, болит не только грудная клетка, но и живот, потому есть шанс спутать крупозную пневмонию у детей с болезнями брюшной полости, такими как перитонит, аппендицит, панкреатит и прочие. У детей может отмечаться частый жидкий стул, повторная рвота, вздутие живота. Эти симптомы также могут указывать на острую кишечную инфекцию, что утрудняет диагностический процесс.
Когда процесс локализирован в верхней доле правого легкого, могут возникнуть такие менингеальные симптомы как судороги, ригидность мышц затылка, резкая головная боль, частая рвота и проч. В тяжелых состояниях возможен бред.
Изменения в легких претерпевают весьма характерное развитие. В типичных случаях в первые сутки на пораженной стороне отмечают отметить тимианический оттенок перкуторного звука, потом всего за несколько часов звук становится притупленным. Под конец первых суток заболевания на высоте вдоха выслушивают крепитацию и мелкопузырчатые влажные или сухие хрипы.
Пик крупозной пневмонии приходится на 2-3-й день от начала заболевания. На пике притупление в зоне поражения становится резко выраженным и над очагом поражения начинает выслушиваться бронхиальное дыхание, иногда шум трения плевры, голосовое дрожание и бронхофония. При этом кашель становится сильнее, более влажным и болезненным. Мокрота в некоторых случаях становится красновато-коричневого оттенка. Одышка нарастает, а цианоз губ и лица усиливается.
Анализ крови на пике болезни показывает нейтрофильный лейкоцитоз, увеличение содержания палочкоядерных до 10— 30%, может быть сдвиг формулы до юных и миелоцитов. В частых случаях выявляется токсическая зернистость нейтрофилов, типичны анэозинофилия, умеренный моноцитоз, повышение СОЭ.
Рентген показывает основные стадии развития крупозной пневмонии. На стадии прилива видно небольшое прозрачности в зоне пораженного участка, усиление легочного рисунка из-за полнокровия сосудов. Стадия гепатизации отмечается выраженным понижением прозрачности участка пораженного легкого, картина похожа на ателектаз (спадение доли легкого). На стадии разрешения ренгенограмма показывает медленное восстановление прозрачности пораженного участка легкого. В некоторых случаях бывает жидкость в плевральной полости, что называется плевропневмонией. Болезнь длится в общем примерно 3-4 недели (зависит от каждого индивидуального случая). Лихорадочный период (повышенная температура) длится от 7 до 10 суток. Структура и функции легких полностью восстанавливаются спустя 1-1,5 месяца.
Пневмококковый менингит является самой тяжелой формой гнойного менингита у детей. Болезнь характерна для детей от 6 до 12-ти месяцев. До 5-ти месяцев жизни это заболевание встречается крайне редко. У детей старшего возраста пневмококковый менингит обычно возникает после травмы черепа или хронических заболеваний придаточных пазух носа, а также болезнь характерна для детей с нарушениями иммунитета (как врожденными, так и приобретенными). В группе риска – дети с онкологическими заболеваниями или серповидно-клеточной анемией. Поражение мозговых оболочек – вторичное явление, сначала следуют другие проявления инфекции, вызванной пневмококками.
Пневмококковый менингит, как правило, имеет острое начало, температура тела сильно повышена. Но если ребенок ослаблен, температура может достигать субфебрильных значений, а в редких случаях остается в норме. У детей проявляется беспокойство, они срыгивают и кричат. Среди первых симптомов часто отмечают тремор, судороги, выбухание большого родничка, гиперестезию, а в тяжелых случаях и потерю сознания. Менингеальный синдром неярко выраженный и часто неполный. В большинстве случаев болезнь начинается сразу как менингоэнцефалит. В таких случаях с первых суток отмечают нарушение сознания, судороги, тремор конечностей, резкое психомоторное возбуждение, что переходит в сопор и кому.
Спинномозговая жидкость гонойная, мутная, зеленовато-серого оттенка. Отстаивание приводит к выпадению осадка. В жидкости наблюдается нейтрофильный плеоцитоз, высокое содержание белка, пониженное количество сахара и хлоридов.
Анализ крови показывает лейкоцитоз с резким сдвигом влево, моноцитоз, анэозинофилию. Вероятная также умеренная анемия. СОЭ выше нормы.
Пневмококки в ряде случаев выступают возбудителями гнойного артрита, среднего отита, перикардита, остеомиелита, первичного перитонита, эндокардита и пр. Эти болезни могут быть как самостоятельными, так и возникают на фоне пневмонии, трахеита, бронхита. Они характерны в основном для детей раннего возраста. По симптоматике они неотличимы от болезней, вызванных иными гноеродными бактериями.
Диагностика Пневмококковой инфекции у детей:
Диагностика пневмококковой инфекции у детей требует выделения возбудителя из очага поражения или крови больного ребенка. При подозрении на крупозную пневмонию берут мокроту для исследования. При подозрении на сепсис для анализов используют кровь, а при подозрении на другие болезни пневмококковой природы берут воспалительный экссудат или гнойное отделяемое.
Патологический материал отправляют на микроскопическое исследование. Основанием для предварительной диагностики выступает обнаружение грамположительпых диплококков ланцетовидной формы, окруженных капсулой. Далее устанавливают принадлежность обнаруженных кокков к пневмококкам с помощью комбинированных типоспецифических сывороток, содержащих в высоких титрах антитела ко всем серотипам пневмококка. В первые несколько суток от начала пневмококкового менингита есть шанс найти возбудитель в спинномозговой жидкости. В ней он может располагаться внеклеточно или внутриклеточно. Чтобы выделить чистую культуру, делают посев исследуемого материала на кровяной, асцитический или сывороточный агар.
Пневмококк на питательных средах дает рост мелких прозрачных колоний. Чтобы выделить чистую культуру, в некоторых случаях применяют биологическую пробу. Для этой цели заражают белых мышей внутрибрюшинно исследуемым материалом. Если в материале есть патогенные пневмококки, мыши погибают через сутки-двое.
Лечение Пневмококковой инфекции у детей:
Лечение пневмококковой инфекции должно быть комплексным. Выраженные формы требуют лечения антибиотиками.
Легкие и среднетяжелые формы (такие как бронхит, назофарингит и отит) можно лечить фепоксиметилпенициллином (вепикомбином). Доза 50000—100000 ЕД на 1 кг тела в сутки, разделенная на 4 приема (принимают внутрь). Или назначается пенициллин в аналогичной дозе, 3 раза в сутки, вводится внутримышечно. Курс – от 5 до 7 дней. Другой вариант – назначается азитромицин (сумамед) из расчета 10 мг/кг в день, курс 3 суток.
Больных крупозной пневмонией или менингитом лечат цефалоспориновым антибиотиком 3-го и 4-го поколения. В ходе антибиотикотерапии рекомендуется проверять чувствительность выделенных пневмококков к назначенному препарату и при необходимости его заменять. В последние годы часто выделяют штаммы пневмококков, которые устойчивы ко многим антибиотикам.
Тяжелые формы пневмококковой инфекции лечат не только антибиотиками, но и инфузионной, патогенетической, общеукрепляющей и симптоматической терапией по принципам, аналогичным таковым при иных инфекционных заболеваниях.
При пневмококковом менингите летальные исходы составляют 10-20%. При других формах болезни летальные исходы случаются редко. Смертью болезнь может кончиться у детей с врожденным или приобретенным иммунодефицитом, длительно леченных иммуносупрессивными препаратами, у детей с врожденными уродствами.
Профилактика Пневмококковой инфекции у детей:
Ее вводят детям от 2-х лет из группы риска по пневмококковой инфекции: детям с асготенией, иммунодефицитами, хронической патологией почек, серповидно-клеточной анемией, хронической патологией сердца. Вакцина вводится единоразово подкожно или внутримышечно, доза составляет 0,5 мл. Эта вакцина редко вызывает побочные реакции, обладает высокой иммуногенностыо. После вакцинации антитела в крови сохраняются до 5-ти лет. Противопоказанием к введению пневмококковой вакцины является гиперчувствительность к составным компонентам вакцины.
Детям с иммунодефицитным состоянием в случае контакта с больным пневмококковой инфекцией можно вводить гамма-глобулин по 0,2 мл/кг внутримышечно.
К каким докторам следует обращаться если у Вас Пневмококковая инфекция у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пневмококковой инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
МКБ-10

Общие сведения
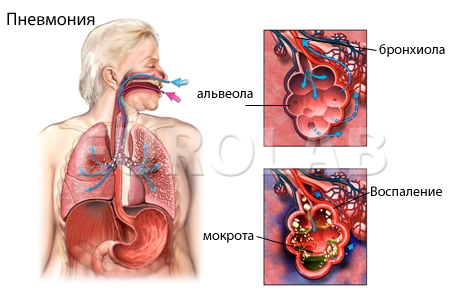
Пневмония - воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.

Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии - сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) - характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
Классификация
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
Диагностика
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины - очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких.Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани - 70 %;
- формирование участка локального пневмосклероза - 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике (Пособие для врачей)/ Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е.,С.А. Рачина// Клиническая микробиология и антимикробная химиотерапия. – 2010 – Т. 12, №3.
3. Внутренние болезни в 2-х томах: учебник/ Под ред. Мухина Н.А., Моисеева В.С., Мартынова А.И. - 2010.
4. Пневмонии: сложные и нерешенные вопросы диагностики и лечения/ Новиков Ю.К.// Русский медицинский журнал. – 2004 - №21.
Пневмония пневмококковая – это разновидность воспаления легких, встречающаяся чаще всего. Причиной этого заболевания становится Str. pneumoniae. Примерно 5-25% населения, совершенно здорового, – это переносчики пневмококка, по большей части, это касается детей.
Причины возникновения и патогенез заболевания
Пневмококк наиболее часто становится причиной воспаления большей части доли легкого, а также иногда всей доли. Но нередко пневмококк становится первопричиной возникновения очаговой пневмонии.
В медицинской литературе описаны четыре патологоанатомические фазы протекания долевой пневмококковой пневмонии.
1. Фаза прилива, микробного отека, покраснения. Ее характеризует значительное наполнение сосудов кровью, сильная экссудация серозной жидкости. В экссудате определяются пневмококки. Такая фаза длится 12-72 часа.
2. Фаза красного опеченения. Для нее характерно полное заполнение экссудатом альвеол той части легкого, которая поражена болезнью. Причем, в экссудате определяют белки плазмы (фибриноген), а, как следствие диапедеза, увеличено число эритроцитов. Участок легкого, в котором есть воспаление, безвоздушный, плотный, приобретает красноватую окраску и внешне походит на печень. Длительность этого периода 1-3 суток.
3. Фаза серого опеченения. В этой фазе в экссудате из альвеол определяют значительно больше лейкоцитов (по большей части это нейтрофилы), а вот эритроциты значительно уменьшаются в количестве. Легкое, как и раньше, плотное, серовато-желтое на разрезе, очень заметна зернистость легкого. В результате микроскопических анализов определяют увеличение нейтрофильных лейкоцитов и фагоцитированных пневмококков. Эта фаза длится 2-6 суток.
4. Фаза разрешения. В это время в альвеолах неуклонно рассасывается экссудат. Причина этого – воздействие макрофагов и лейкоцитов. Медленно происходит растворение фибрина, легочная ткань перестает быть зернистой. Со временем ткань легкого восстанавливает свою воздушность. Сколько продлится этот период, будет зависеть от того, насколько распространен воспалительный процесс, реактивности организма, а также способов терапии и оттого, насколько лечение интенсивно.
Проявления болезни
Постановка диагноза пневмококковая пневмония
Для долевой пневмококковой пневмонии характерны определенные физикальные проявления, которые прямо обусловлены патоморфологической фазой болезни.
При первой стадии накопления экссудата – это притупленный тимпанический звук выше очага воспаления, удлиненный выдох при жестком дыхании, несильная начальная крепитация. В некоторых случаях слышны оба типа хрипов: влажные и сухие. При второй стадии уплотнения (еще называемой опеченением) сильно увеличивается дрожание голоса, проявляется бронхофония. Во время проведения выстукивания слышится тупой звук, не слышно везикулярное дыхание, крепитации нет, часто слышен шум от трения плевры. На последней стадии неуклонно приходит в норму дрожание голоса, бронхофония прекращается, возникает redux крепитация – звучная, обильная и на большом протяжении). Кроме того, хрипы звучные мелкопузырчатые, а бронхиальное дыхание со временем переходит в жесткое, а потом в везикулярное. Но важно учитывать тот факт, что при пневмококковой пневмонии эти фазы могут не протекать в указанной последовательности, а в отдельных участках легких могут наблюдаться одновременно разные проявления. Если пневмококковая пневмония носит очаговый характер, симптомы намного меньше выражены. Так, в некоторых случаях слышится притупленный перкуторный звук выше очага поражения. А, как следствие сопутствующего очагового бронхита, слышны крепитация и мелкопузырчатые хрипы.
Данные рентгенологии
Во время стадии уплотнения или опеченения определяются самые яркие изменения в ткани легкого. При долевой пневмонии характерно весьма интенсивное затемнение доли легкого. Во время томографического исследования наблюдается воспалительная инфильтрация, а на ее фоне ясно видны бронхи. Этот симптом надежно разграничивает пневмонию и ателектаз легкого. Локальное уплотнение или очаговая тень выявляют очаговую пневмококковую пневмонию.
Лабораторные исследования
Самые явные и показательные изменения в результатах общего анализа крови. Чаще всего сильно проявляется лейкоцитоз – лейкоциты повышаются до 20-30х109/л, определяют, что уровень нейтрофилов намного выше нормы, лейкоцитарная формула очень сдвинута влево (до миелоцитов и промиелоцитов). Во время пика болезни пропадают эозинофилы, намного меньше нормы лимфоцитов и тромбоцитов. Когда приходит завершающая стадия, число лимфоцитов, эозинофилов и тромбоцитов приходит в норму. Очень показательно увеличение СОЭ. Биохимический анализ крови проявляет симптомы воспаления: несколько выше уровень а,- и у-глобулинов, серомукоида, сиаловых кислот, фибрина, гаптоглобина.
Критерии постановки диагноза
Диагноз пневмококковая пневмония ставится, если наличествуют нижеперечисленные признаки.
- Болезнь возникает весьма остро, чувствуется озноб; выражена лихорадка. Пациент испытывает грудные боли, задыхается, сильно кашляет.
- Показательные данные физикального исследования и рентгенологии легких.
- В препаратах мокроты, которые окрашены по Граму, наличествуют грамположительные ланцетовидные диплококки – они создают недлинные цепочки. При этом нужно выявить 10 и более диплококков или типичных пневмококков. Последним доказательством того, что выявленные стрептококки принадлежат к пневмококку является реакция набухания его капсулы. Такая реакция бывает, когда добавляют поливалентную пневмококковую антисыворотку.
- Нарастают титры противопневмококковых антител в парных сыворотках крови пациенте, которые брали в первый день болезни и на 10-14 день.
Терапия пневмококковой пневмонии
Если пневмония протекает легко, позволительно применять бактерицидные антибиотики перорально. Феноксиметилпенициллин, ампициллин (амоксициллин), цефалоспорины первого поколения. Если есть индивидуальная непереносимость вышеуказанных лекарств, назначают эритромицин, в некоторых случаях бисептол или его аналог гросептол. Допустима и терапия с назначением пенициллина. Если диагностирована средняя степень тяжести пневмонии или тяжелое протекание болезни, первостепенно назначение пенициллина. Препарат вводят внутримышечно, по 1-2 млн ЕД через 4 часа. В случае, когда пневмонию осложняют эмпиема плевры, абсцесс легкого, инфекционный эндокардитом, препараты не очень хорошо проникают в ткани. Тогда дозу пенициллина стоит увеличить в два раза. Сейчас признано много штаммов пневмококка, резистентных к пенициллину. Если имеем дело с таким случаем, нужно назначать цефалоспорины, имипенем, ванкомицин.
Средства против кашля
Средства от кашля прописывают пациентам с диагнозом острая пневмония с начала болезни. Чрезмерно кашель несет опасность возникновения пневмоторакса. Все средства от кашля относят к двум категориям: наркотические или ненаркотические. Применение противокашлевых препаратов наркотического характера моет привести к привыканию или к угнетению дыхательного центра. Рекомендованные препараты и дозы:
- Таблетки муколитические – состоят из кодеина 0.02 г; натрия гидрокарбоната 0.2 г; корня солодки 0.2 г; травы термопсиса 0.01 г.
- Кодеина фосфат – принимают 2 - 3 р/день по 0.1 г.
- Кодтерпин – таблетки, которые состоят из кодеина 0.015 г; натрия гидрокарбоната 0.25 г; терпингидрата 0.25 г.
- Метилформин (кодеин) – принимают 2 - 3 р/день по 0.015 г.
- Этилморфин (дионин) – прописывают в таблетках 2 - 3 р/день по 0.01 г.
Врачи считают, что применение ненаркотических препаратов от кашля предпочтительнее, поскольку не приводит к привыканию или к угнетению дыхательного центра. Рекомендованные препараты и дозы:
- Глауцина гидрохлорид – получают из травы мачека желтого, принимают в форме таблеток 2 - 3 р/день по 0.05 г.
- Ледин – произведен из травы багульник, вызывает подавление кашлевого центра, приводит к расширению бронхов, его прописывают в форме таблеток 3 р/день по 0.05 г.
- Битиодин – угнетает действие кашлевых рецепторов на слизистой оболочке дыхательных путей, а также кашлевой центр в продолговатом мозге. Применяют в форме таблеток 3 р/день по 0.01 г . – активное действие против кашля не уступает действию кодеина, он подавляет кашлевой центр в продолговатом мозге, принимают 3 или 4 р/день по 0.1 г .
- Тусупрекс – препарат подаквляет деятельность кашлевого центра, принимается в форме таблеток 3 р/день по 0.01-0.02.
Противовоспалительные препараты пациентам назначают, чтобы уменьшился воспалительный отек и улучшились микроциркуляции. Принимать при значительном повышении температуры тела – 39-40 °С, показаны ацетилсалициловая кислота или парацетамол 2 - 3 р/день по 0.5 г.
Если ярко выражены боли в плевре, целесообразно выписывать метиндол-ретард 1 - 2 р/день по 0.075 г, вольтарен 2 или 3 р/день по 0.025 г, а также иные нестероидные противовоспалительные препараты. Но не забывать, что они влияют на работу иммунной системы, уменьшая способность к фагоцитозу. Поэтому во время острой фазы их применяют короткое время. Если сильны боли в грудной клетке, пациенту рекомендуют принимать анальгин.
Сердечно-сосудистые препараты
- Камфорное масло – важное средство, необходимое в случае острой пневмонии. Камфара тонизирует сердечно-сосудистую и дыхательную системы, усиливает сокращение миокарда, производит отхаркивающий эффект. Препарат оказывает сильное бактерицидное действие. В литературе говорится о свойстве камфары улучшать вентилирование альвеол. Камфара показана к применению, если у пациента пневмония протекает тяжело. Рекомендовано подкожно 3 - 4 р/день по 2-4 мл. Но может иметь побочный эффект – возникновение инфильтратов. – препарат, получаемый соединением сульфокамфорной кислоты с новокаином. 1%-ый раствор вводят внутримышечно, подкожно или внутривенно 2 или 3 раза/день. Достоинством препарата является то, что он имеет важные терапевтические свойства камфары, но не приводит к возникновению инфильтратов. – 25%-ый раствор диэтиламида никотиновой кислоты. Оказывает стимулирующее действие на дыхательный и сосудодвигательный центры. Показан 3 раза/день подкожно, внутримышечно и внутривенно по 2-4 мл, если у пациента диагностировали выраженную артериальную гипотензию или крупозную пневмонию.
Все эти препараты нормализуют движение крови в малом круге кровообращения.
Если очень снижается способность левого желудочка сокращаться, можно рекомендовать сердечные гликозиды, но учитывая чувствительность воспаленного миокарда. Вводить капельно небольшие дозы внутривенно.

Пневмококковая инфекция - группа инфекционных заболеваний человека, вызываемых пневмококком, имеющих всеобщую распространенность, поражающих преимущественно детское население и проявляющиеся разнообразными симптомами с возможным развитием менингита , пневмонии , сепсиса .
Возбудитель - пневмококк или Streptococcus pneumoniae. Пневмококки малоустойчивы во внешней среде. Погибают от действия обычных дезинфицирующих средств, при t - 600 погибают в течение 10 минут. Однако устойчивы к высушиванию. В высушенной мокроте сохраняют жизнеспособность в течение 2х месяцев.
На сегодня существует большая проблема устойчивости пневмококков к ряду антибактериальных препаратов, что создает дополнительные сложности в лечении заболевания.
Причины возникновения пневмококковой инфекции
Источником инфекции являются: 1) больные клинически выраженной формой болезни, 2) носители пневмококков.
Основной механизм заражения - аэрогенный, а путь - воздушно-капельный. Инфицирование происходит при чихании, кашле, разговоре с источником инфекции. Наиболее подвержены заражению лица, находящиеся в непосредственном контакте с источником инфекции (при чихании и кашле - это аэрозольное облако 3 метра в диаметре).
Восприимчивость человека к пневмококковым инфекциям высокая. Возможны семейные вспышки и вспышки в детских коллективах.
Группы риска заражения:
1) Дети до 2х лет, иммунные клетки которых не способны бороться с возбудителем. Дети первого полугодия жизни имеют материнские антитела, количество которых спустя 6 мес. жизни сильно снижается, в связи с чем увеличивается риск развития инфекции.
2) Дети и взрослые с иммунодефицитом (хронические заболевания органов дыхания, сердечнососудистой системы, сахарный диабет, почечная недостаточность, цирроз печени; ВИЧ-инфекция, онкологические болезни, заболевания крови).
3) Возрастной иммунодефицит (лица преклонного возраста старше 65 лет).
4) Лица с табачной и алкогольной зависимостью.
Симптомы пневмококковой инфекции
Инкубационный период (с момента заражения до развития болезни) - от 1 до 3х дней.
Проявления болезни: 1) Пневмококковая пневмония (воспаление легких)
2) Пневмококковый менингит (воспаление мягкой мозговой оболочки)
3) Пневмококковый отит (воспаление среднего уха)
4) Пневмококковый сепсис (заражение крови)
Пневмококковая пневмония
Пневмококковый менингит
Пневмококковый менингит начинается остро с повышения температуры тела до 40°, появляется диффузная головная боль распирающего характера. У большинства больных несколько позже присоединяются многократная рвота, повышенная чувствительность ко всем видам раздражителей. В течение первых 12-24 часов от начала заболевания менингитом формируется развернутая картина менингеального и общемозгового синдромов. Появляются и быстро нарастают менингеальные симптомы. Сознание сначала сохранено, а затем сменяется состоянием оглушенности, стопора, комы.
Пневмококковый отит
Пневмококковый отит характеризуется температурой, болью в области уха, гиперакузией (повышением чувствительности к слуховым раздражителям).
Пневмококковый сепсис
Пневмококковый сепсис проявляется инфекционно-токсическим синдромом (температура, слабость, головные боли), увеличением селезенки (что больной часто не чувствует), симптомы поражения различных органов и систем (легких, сердца, кишечника, почек, мозговых оболочек).
Осложнения пневмококковой инфекции
Осложнения связаны с развитием той или иной клинической формы заболевания. При развитии пневмонии стоит опасаться острой дыхательной недостаточности, сердечной недостаточности. При менингите - отек головного мозга с опасностью синдрома вклинения (остановка сердечной и легочной деятельности). В случае сепсиса летальность достигает до 50% и можно ожидать любого из осложнений.
После перенесенной пневмококковой инфекции формируется малонапряженный, кратковременный, типоспецифический иммунитет, который не защищает от повторного заражения другим серотипом пневмококка.
Профилактика пневмококковой инфекции

1) Специфическая - вакцинация детей раннего возраста.
Существует две вакцины для проведения иммунизации: Превенар-13 и Пневмо 23.
Превенар-13 используется для вакцинации детей с 2х месяцев до 5 лет, а Пневмо-23 с 2х лет и старше. Вакцины не содержат возбудителей, а содержат очищенные полисахариды наиболее часто встречаемых типов пневмококков. Кроме того, введение вакцины имеет лечебный эффект в виде санации от пневмококка дыхательных путей и снижения числа носителей пневмококка.
2) Неспецифическая (изоляция больных, поддержание иммунитета, витаминопрофилактика, своевременное лечение ОРЗ, занятия спортом, закаливание).
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Ямало-Ненецкому автономному округу, 2006-2022 г.
Читайте также:

