Эхинококкоз селезенки у ребенка
Обновлено: 22.04.2024
Симптомы эхинококкоза у ребенка
Течение болезни независимо от локализации (расположения) поражения может быть условно разделено на 3 стадии. Для каждой из них характерны свои симптомы.
- Латентная, или бессимптомная, стадия — длится с момента проникновения возбудителя эхинококкоза в организм до появления первых симптомов болезни. У больных нет никаких жалоб, и эхинококковые кисты (патологические (отсутствующие в норме) полости в ткани какого-либо органа, в данном случае печени, содержащие жидкость и ограниченные стенкой со всех сторон) обнаруживаются случайно, при профилактических осмотрах или во время операций по поводу других заболеваний. Единственный клинический признак (симптом) – эпизоды крапивницы, сопровождаемые зудом.
- Стадия появления симптомов заболевания— киста достигает значительных размеров и начинает сдавливать окружающие ткани, появляются соответствующие симптомы:
- постоянные тупые, тянущие боли в правом подреберье;
- диспептические расстройства;
- гепатомегалия (увеличение печени).
- нагноение кисты;
- механическая желтуха (пожелтение кожи, слизистых оболочек и склер (белков глаз) вследствие повышения в крови и тканях уровня билирубина (желчного пигмента (красящего вещества)), возникшего из-за непроходимости желчных протоков (ходов, по которым движется желчь));
- портальная гипертензия;
- разрыв кисты с опорожнением в брюшную полость или полые органы (желудок, кишечник);
- печеночная недостаточность (совокупность симптомов, характеризующихся нарушением или угнетением функций печени вследствие повреждения ее ткани);
- обызвествление (отложение в тканях солей кальция, растворенных в крови и тканевых жидкостях) стенок кисты.
- При локализации в легких они могут находиться вблизи:
- плевры (тонкой гладкой оболочки, покрывающей легкое) — при этом возникает болевой синдром,
- бронхиального ствола — при этом возникает кашель с мокротой, в которой могут быть обнаружены прожилки крови, у мокроты может быть неприятный запах, также развивается одышка, сосудистые расстройства (например, легочное кровотечение).
- может присутствовать тянущая боль непосредственно при мочеиспускании с выделением элементов возбудителя (различных частей тела возбудителя),
- дизурические расстройства (расстройства мочеиспускания) — болезненное, или учащенное, или редкое мочеиспускание, или мочеиспускание преимущественно ночью.
Инкубационный период эхинококкоза у ребенка
Формы эхинококкоза у ребенка
Выделяют 2 формы эхинококкоза.
- Кистозный эхинококкоз, известный также как гидатидная болезнь, или гидатидоз, вызываемый инфекцией Echinococcus granulosus.
- Альвеолярный эхинококкоз,вызываемый инфекцией E.multilocularis.
Также выделяют более редкие формы:
- эхинококкоз почек;
- эхинококкоз головного мозга;
- эхинококкоз средостения (анатомического пространства, находящегося в средних отделах грудной полости);
- эхинококкоз кишечника.
- эхинококкоз костей,
- эхинококкоз подкожной клетчатки.
- эхинококкоз молочной железы.
Причины эхинококкоза у ребенка
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Врач педиатр поможет при лечении заболевания
Диагностика эхинококкоза у ребенка
- Анализ жалоб и анамнеза заболевания:
- когда (как давно) появились боли в животе, слабость, рвота, изжога, кашель, было обнаружено снижение веса;
- был ли контакт с животными или их шкурами (если в семье пациента кто-либо занимается выделкой шкур), а также употреблял ли ребенок в пищу загрязненные ягоды, овощи и воду, плохо термически обработанное мясо.
- Общий анализ крови: выявляется эозинофилия (повышенная концентрация эозинофилов (клеток крови, способствующих развитию аллергической реакции) в крови).
- Биохимический анализ крови: выявляется диспротеинемия (нарушение соотношения белков крови) — снижение альбуминов (простых, растворимых в воде белков), протромбина (сложного белка, являющегося важным показателем функции свертывающей системы крови) и ростом гамма-глобулинов (антител (клеток, используемых иммунной системой для обнаружения и нейтрализации чужеродных объектов)). Это свидетельствует о нарушении белоксинтетической функции (производства белков) печени.
- Микроскопическое исследование мочи на наличие возбудителя эхинококка.
- Серологическая проба Касони – диагностическая аллергическая проба для диагностики эхинококкоза, в ходе которой внутрикожно вводится эхинококковый антиген (генетически чужеродное вещество, вызывающее реакцию со стороны иммунитета человека). Положительная проба будет свидетельствовать о наличии в организме человека антител (клеток, используемых иммунной системой для обнаружения и нейтрализации чужеродных объектов) против возбудителя эхинококкоза.
- Микроскопическое исследование мокроты на наличие возбудителя эхинококкоза.
- Иммунологические методы исследования (диагностические методы исследования, основанные на специфическом взаимодействии антигенов (чужеродных объектов) и антител (клеток, используемых иммунной системой для обнаружения и нейтрализации чужеродных объектов)):
- реакция непрямой гемагглютинации (РНГА) — метод выявления антигенов и антител, основанный на способности эритроцитов (красных клеток крови), на поверхности которых предварительно адсорбированы (собраны) антигены или антитела, агглютинировать (склеиваться и выпадать в осадок) в присутствии гомологичных сывороток (полученные из сывороток иммунизированных (вакцинированных, то есть имеющих антитела к определенному возбудителю (в данном случае речь идет о возбудителе эхинококкоза)) людей (людей, которым были привиты определенные известные антитела)) или соответствующих антигенов;
- реакция латекс-агглютинации — происходит агглютинация антителами частиц латекса, на поверхности которых собран антиген;
- двойная диффузия в геле — метод состоит в том, что антиген и антитело помещают в лунки, проделанные в тонком слое геля на небольшом расстоянии друг от друга. Зона преципитации (зона образования осадка, возникающего в ходе проводимой пробы) проницаема для антигенов и антител, не взаимодействующих с теми, которые образовали преципитат. В результате может образоваться несколько зон преципитации, каждая из которых соответствует индивидуальному антигену и антителам к нему;
- иммуноэлектрофорез (ИЭФ) и встречный иммуноэлектрофорез (ВИЭФ) — методы исследования антигенного состава биологических материалов;
- реакция флюоресцирующих антител (РФА) — основывается на реакции антигена с антителами, связанными с флюоресцирующими (превращающими поглощенный свет в видимое излучение) красителями, которые дают характерное свечение при облучении коротковолновым светом;
- реакция сколекс-преципитации - в результате взаимодействия сколекса (головки эхинококка) с антителом происходит осаждение в виде так называемых преципитатов;
- иммуноферментный анализ (ИФА) – обнаружение антигенов возбудителя, а также специфических антител IgG (класса антител, обеспечивающего защиту от микроорганизмов и токсинов (продуктов их жизнедеятельности)) в сыворотке крови.
- Ультразвуковое исследование (УЗИ) брюшной полости – неинвазивное (без проникновения через кожу или слизистые оболочки) исследование организма человека с помощью ультразвуковых волн. Позволяет выявить наличие кист (патологических (отсутствующих в норме) полостей в ткани какого-либо органа (в данном случае печени), содержащих жидкость и ограниченных стенкой со всех сторон) их размеры и количество.
- Магнитно-резонансная томография (МРТ) – диагностический метод, применяющийся, в основном, для выявления патологических процессов в мягких тканях (мышцах, внутренних органах). Позволяет выявить наличие кист, их размеры и количество.
- Биопсия печени – микроскопическое исследование ткани печени, полученной при помощи тонкой иглы под контролем УЗИ. Проводится для дифференциальной (отличительной) диагностики кист и опухолей или абсцессов (ограниченных очагов воспаления легочной ткани с ее распадом и образованием полости, заполненной гноем).
- Рентгенологическое исследование – обнаружение образований (кист) в органах и определение размеров. Исследование с помощью рентгеновских лучей, применяемое для диагностики патологических изменений органов брюшной полости. При рентгенографии органов брюшной полости пациент размещается между рентгеновской трубкой и пленкой. По результатам данного обследования можно сказать о наличии кист, их размерах и количестве.
- Компьютерная томография (КТ) — обнаружение кист в органах и определение размеров, структуры и плотности.
Лечение эхинококкоза у ребенка
Выделяют консервативное (безоперационное) и хирургическое лечение заболевания, а также общие рекомендации.
- Общие рекомендации.Диетотерапия — стол №5 по Певзнеру (диета с повышенным содержанием легкоусвояемого белка, витаминов, минеральных веществ и ограничением жиров (особенно животных)).
- Консервативное лечениепроводится с целью устранения симптомов заболевания, а также является противорецидивным (направленным против повторного развития заболевания), в то время как оперативный метод является основным методом лечения эхинококкоза.
- Анальгетические (обезболивающие) и противорвотные препараты – применяются для устранения/облегчения боли, тошноты и рвоты.
- Гепатопротекторы (препараты, защищающие ткань печени от повреждения) — применяются для нормализации функций печени.
- Лечение противопаразитарными препаратами при эхинококкозе неэффективно и применяется для профилактики обсеменения (заражения) других органов больного эхинококкозом человека во время и после операции, а также у людей, проживающих на территориях с высокой заболеваемостью эхинококкозом, с положительными серологическими (основанными на определении антител (клеток, используемых иммунной системой для обнаружения и нейтрализации чужеродных объектов) к возбудителю эхинококка) реакциями, но отсутствием эхинококковых кист (патологических (отсутствующих в норме) полостях в ткани какого-либо органа (в данном случае печени), содержащих жидкость и ограниченных стенкой со всех сторон) при полном инструментальном обследовании.
- Радикальные операции (с целью полного устранения причины патологического процесса): резекция (удаление пораженного участка) печени, перицистэктомия (удаление кисты вместе с капсулой).
- Условно радикальные операции (операции, при которых причина патологического (отсутствующего в норме) процесса устраняется полностью, но имеется риск рецидива – повторного возникновения заболевания): резекция кисты с обработкой оставшегося участка противопаразитарными средствами (препаратами, направленными на уничтожение паразитов (существ, живущих за счет других)).
- Паллиативные операции (операции, при которых полное излечение пациента не достигается, облегчается лишь его состояние): криовоздействие (локальное (местное) действие на орган низких температур, применяемое для разрушения и удаления пораженной ткани), химиотерапия (местное введение токсичных (ядовитых) препаратов, уничтожающих паразитов).
- Операции, направленные на устранение осложнений: дренирование (удаление жидкости) полости распавшейся кисты, брюшной полости, желчевыводящих путей (трубчатых образований, по которым движется желчь – жидкость, вырабатываемая печенью).
Осложнения и последствия эхинококкоза у ребенка
- Инфицирование и нагноение кист любой локализации (расположения) с образованием абсцессов (ограниченных очагов воспаления легочной ткани с ее распадом и образованием полости, заполненной гноем).
- Амилоидоз (отложение особого вещества – амилоида (крахмала), представляющего собой смесь белков и сахаридов) паренхиматозных органов (неполых органов, таких как печень, почки, легкие).
- Механическая желтуха (пожелтение кожи, слизистых оболочек и склер (белков глаз) вследствие повышения в крови и тканях уровня билирубина (желчного пигмента (красящего вещества)), возникшего из-за непроходимости желчных протоков (ходов, по которым движется желчь)).
- Цирроз печени.
- Расширение вен передней брюшной стенки, пищевода.
- Портальная гипертензия.
- Асцит.
- Отеки нижних конечностей.
- Массивное кровотечение, возникающее в результате поражения легкого эхинококком и в итоге вызывающего повреждение и разрушение ткани легкого.
- Растущая киста в центральной нервной системе может сопровождаться эпилептиформными приступами (сходными с эпилептическими припадками (спонтанными приступами судорог, иногда сопровождающимися нарушением или потерей сознания)), слепотой, парезами, параличами.
- Кисты (патологические (отсутствующие в норме) полости в ткани какого-либо органа (в данном случае печени), содержащие жидкость и ограниченные стенкой со всех сторон), локализующиеся (располагающиеся) в сердце, вызывают нарушения сердечной деятельности — может наступить разрыв желудочков сердца.
- Эхинококковый пузырь яичников может прорасти в трубу и вызвать ее разрыв и кровотечение.
- Возможно формирование аспергиллом (шаровидных образований из плотного сплетения аспергилл (плесневых грибов)) в полости, оставшейся после удаления кисты.
- Разрыв эхинококкового пузыря, который может наступить при грубой пальпации (ощупывании), резком движении, поднятии тяжести, а иногда и самопроизвольно. Следствием этого могут быть:
- усиление аллергических реакций (повышение температуры, крапивница, эозинофилия (повышенная концентрация эозинофилов (клеток крови, способствующих развитию аллергической реакции) в крови);
- анафилактический шок;
- диссеминация сколексов (частей возбудителя) в другие органы и ткани с образованием новых эхинококковых пузырей;
- развитие острых воспалительных реакций (перитонит, менингит, плеврит и др.);
- болевой шок, коллапс (угрожающее жизни состояние, характеризующееся падением кровяного давления и ухудшением кровоснабжения жизненно важных органов).
Профилактика эхинококкоза у ребенка
Дополнительно эхинококкоза у ребенка
В России наиболее высокая заболеваемость населения эхинококкозом регистрируется в Башкортостане, Татарстане, в Республике Саха (Якутия), на территории республик Северного Кавказа, в Ставропольском, Краснодарском, Алтайском, Красноярском и Хабаровском краях, Волгоградской, Самарской, Ростовской, Оренбургской, Челябинской, Томской, Омской, Магаданской, Амурской областях и Чукотском автономном округе.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Грачёва Елизавета Викторовна, врач-невролог.
Оганесян Татьяна Сергеевна, врач-гастроэнтеролог.
Певцова Анастасия Владимировна, врач-методист, акушер-гинеколог, медицинский редактор.
Ельчанинова Ольга Николаевна, редактор.
Что делать при эхинококкозе?
- Выбрать подходящего врача педиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Эхинококкоз – это паразитарная инвазия личиночной стадией ленточного гельминта эхинококка, протекающая с поражением внутренних органов (печени, легких, сердца, головного мозга и др.) и образованием в них эхинококковых кист. Неспецифические симптомы эхинококкоза включают слабость, крапивницу, преходящее повышение температуры; специфические зависят от места локализации паразита и могут быть представлены локальными болями, тошнотой, желтухой, кашлем, очаговой неврологической симптоматикой, кардиалгией, аритмией и пр. Диагностика эхинококкоза основывается на данных инструментальных исследований (рентгена, сцинтиграфии, УЗИ, КТ) и серологических проб. Лечение эхинококкоза хирургическое.
МКБ-10
![Эхинококкоз]()
Общие сведения
Эхинококкоз – гельминтное заболевание из группы цестодозов, вызываемое паразитированием в организме человека эхинококка в стадии онкосферы. В мире наибольшая заболеваемость эхинококкозом отмечается в Австралии, Новой Зеландии, Северной Африке, Южной Америке, Южной Европе, Центральной Азии. В России гельминтоз встречается в Поволжье, Приуралье, Ставропольском и Краснодарском крае, Западной Сибири, на Дальнем Востоке.
В эндемичных регионах заболеваемость населения эхинококкозом достигает 5-10%. Распространенность эхинококкоза тесно связана с развитием животноводства. Учитывая тот факт, что при эхинококкозе могут поражаться различные внутренние органы, а единственно радикальным методом лечения является операция, заболевание лежит в сфере интересов торакоабдоминальной хирургии, нейрохирургии, кардиохирургии.
![Эхинококкоз]()
Причины эхинококкоза
Эхинококкоз человека вызывается личиночной стадией ленточного гельминта Echinococcus granulosus - лавроцистой. Окончательными хозяевами половозрелых гельминтов выступают животные (собаки, лисицы, волки, львы, рыси и др.), в кишечнике которых паразитируют цестоды. Человек, домашние и дикие травоядные животные (рогатый скот, свиньи, лошади, олени, лоси и др.) являются промежуточными хозяевами личиночных стадий и одновременно биологическим тупиком, поскольку не выделяют яйца эхинококка в окружающую среду и не могут служить источником инвазии.
Взрослые особи эхинококка – это мелкие гельминты длиной 2,5-8 мм и шириной 0,5-10 мм, имеющие головку с четырьмя присосками и двумя рядами крючьев, шейку и несколько члеников. В зрелых члениках содержатся яйца эхинококка с онкосферами и шестикрючной личинкой-зародышем внутри. Онкосферы выживают в большом диапазоне температур (от -30°С до +30°С), несколько месяцев сохраняются в почве, но вскоре погибают под действием солнечного света.
Из кишечника окончательного хозяина яйца с испражнениями выделяются во внешнюю среду. Заражение людей эхинококкозом происходит алиментарным (при употреблении загрязненных фекалиями овощей и фруктов, воды) или контактным путем (при разделке туш или контакте с животными, инвазированными эхинококком). Высокий риск заболеваемости эхинококкозом имеют лица, занятые животноводством и уходом за животными (животноводы, охотники, работники скотобоен и др.).
Патогенез
В ЖКТ человека под действием пищеварительных ферментов оболочка яйца и онкосферы растворяется, и наружу выходит личинка. С помощью крючьев она внедряется в слизистую кишки, откуда попадает в венозный кровоток и в портальную систему. Большая часть онкосфер оседает в печени; иногда через нижнюю полую вену онкосферы попадают в правые отделы сердца, а оттуда – в малый круг кровообращения и легкие. Реже через легочные вены и левые отделы сердца зародыши оказываются в большом круге кровообращения и могут быть занесены в любой орган: головной мозг, селезенку, почки, мышцы и др. В результате инвазии примерно в 70-80% случаев развивается эхинококкоз печени, в 15% - эхинококкоз легких, в остальных случаях происходит поражение других органов.
После оседания зародыша эхинококка в том или ином органе начинается пузырчатая или гидатидозная стадия развития паразита. Эхинококковый пузырь представляет собой кисту, покрытую двухслойно оболочкой, состоящей из внутреннего (зародышевого) и наружного (хитинового) слоев. Киста медленно увеличивается в размерах (примерно на 1 мм в месяц), однако спустя годы может достигать гигантских размеров. Внутри эхинококкового пузыря содержится прозрачная или беловатая опалесцирующая жидкость, в которой плавают дочерние пузыри и сколексы. Дочерние пузыри эхинококка могут образовываться и снаружи хитиновой оболочки; их общее количество может достигать 1000.
Проявления эхинококкоза связаны с сенсибилизирующим влиянием паразитарных антигенов и механическим давлением кисты на органы и ткани. Паразитирование эхинококка сопровождается выделением продуктов обмена, что приводит к развитию интоксикации и аллергической реакции замедленного типа. В случае полного разрыва кисты происходит истечение ее содержимого в плевральную или брюшную полость, что может вызвать анафилактический шок. Увеличивающаяся в размерах эхинококковая киста давит на окружающие структуры, нарушая функции пораженного органа. В некоторых случаях развивается нагноение кисты; реже возможно самопроизвольная гибель эхинококка и выздоровление.
Симптомы эхинококкоза
Эхинококкоз может бессимптомно протекать годами и десятилетиями; в случае возникновения клинической симптоматики патогномоничные признаки отсутствуют. Независимо от локализации паразита в организме, эхинококкоз проходит в своем развитии три стадии:
- I - бессимптомную. Течение латентного периода начинается от момента внедрения онкосферы в ткани и продолжается до тех пор, пока не появляются первые клинические признаки эхинококкоза.
- II - стадию клинических проявлений. Во время II стадии больных беспокоят боли в месте локализации кисты, слабость, крапивница, кожный зуд, а также специфические симптомы, обусловленные паразитированием кистозной формы эхинококка в том или ином органе.
- III - стадию осложнений. В стадии осложненного эхинококкоза может произойти разрыв кисты и истечение содержимого в брюшную или плевральную полость с развитием перитонита, плеврита. При нагноении эхинококковой кисты присоединяются высокая лихорадка, тяжелая интоксикация. Сдавление кистой органов и тканей может вызывать развитие механической желтухи, асцита, вывихов, патологических переломов.
Эхинококкоз печени
Для эхинококкоза печени характерны жалобы на тошноту, снижение аппетита, периодически возникающую диарею, тяжесть и боли в правом подреберье. Объективно обнаруживается гепатоспленомегалия; иногда эхинококковая киста печени пальпируется в виде округлого плотного образования. В случае сдавления кистой желчных протоков развивается механическая желтуха; при компрессии воротной вены возникает асцит, портальная гипертензия. Присоединение вторичной бактериальной флоры может приводить к формированию абсцесса печени. Наиболее тяжелым осложнением эхинококкоза печени служит перфорация кисты с развитием клиники острого живота, перитонита и тяжелых аллергических реакций. При этом происходит диссеминация эхинококков, в результате чего развивается вторичный эхинококкоз с множественный локализацией.
Эхинококкоз легких
Эхинококкоз легких протекает с повышением температуры тела, интоксикационным синдромом, болью в груди, кашлем, кровохарканьем. Давление кисты на легочную ткань приводит к формированию ателектазов легких. При прорыве пузыря в бронхи развивается сильный кашель, цианоз, нередко - аспирационная пневмония. Крайне опасным осложнением легочного эхинококкоза является прорыв кисты в плевру и перикард, что может привести к анафилактическому шоку, резкому смещению средостения, тампонаде сердца и внезапной смерти. Инфицирование эхинококковой кисты сопровождается формированием абсцесса легкого.
Эхинококкоз сердца
При эхинококкозе сердца беспокоят загрудинные боли, напоминающие стенокардию. Компрессия кистами венечных артерий может вызвать развитие инфаркта миокарда. Часто возникают нарушения ритма и проводимости: желудочковая тахикардия, неполная и полная блокады ножек пучка Гиса, полная поперечная блокада сердца. Причинами гибели пациента с эхинококкозом сердца могут стать злокачественные аритмии, сердечная недостаточность, тампонада сердца, кардиогенный шок, ТЭЛА, постэмболическая легочная гипертензия и др.
Эхинококкоз головного мозга
Клинка эхинококкоза головного мозга характеризуется гипертензионным синдромом и очаговой неврологической симптоматикой (нарушением чувствительности, парезами конечностей, эпилептиформными приступами).
Диагностика
Правильной диагностике эхинококкоза способствует подробно собранный эпидемиологический анамнез, указывающий на тесный контакт человека с животными, эндемичность заражения. При подозрении на эхинококкоз любой локализации назначаются серологические исследования крови (ИФА, РНИФ, РНГА), позволяющие обнаружить специфические антитела к эхинококку. Специфичность и чувствительность тестов достигает 80-98%. Примерно в 2/3 случаев оказывается информативной кожно-аллергическая проба - реакция Казони.
Диапазон инструментальной диагностики эхинококкоза включает ультразвуковые, рентгеновские, томографические, радиоизотопные методы. Перечень исследований зависит от локализации поражения:
- При эхинококкозе печени информативны УЗИ гепатобилиарной системы, ангиография чревного ствола (целиакография), МРТ печени, сцинтиграфия, диагностическая лапароскопия и др.
- Распознать эхинококкоз легких позволяет проведение рентгенографии легких и КТ грудной клетки, бронхоскопии, диагностической торакоскопии.
- Ведущими методами диагностики эхинококкоза головного мозга служат КТ или МРТ.
- При подозрении на поражение сердца выполняется ЭхоКГ, коронарография, вентрикулография, МРТ сердца.
При прорыве эхинококковой кисты в просвет полых органов сколексы паразита могут быть обнаружены в исследуемом дуоденальном содержимом, мокроте. Также в этих случаях прибегают к выполнению бронхографии, холецистографии, пункционной холангиографии. Эхинококковую кисту необходимо дифференцировать от альвеококкоза, бактериальных абсцессов, кист непаразитарной этиологии, опухолей печени, легких, головного мозга и пр.
Лечение эхинококкоза
Радикальное излечение эхинококкоза возможно только хирургическим путем. Оптимальным способом является проведение эхинококкэктомии – вылущивания кисты без нарушения целостности хитиновой оболочки. При наличии крупного пузыря вначале производится его интраоперационная пункция с аспирацией содержимого. Остаточная полость тщательно обрабатывается антисептическими растворами, тампонируется, дренируется или ушивается наглухо. В процессе операции важно не допустить попадания содержимого пузыря на окружающие ткани во избежание диссеминации эхинококка.
В случае невозможности иссечения кисты при эхинококкозе легкого выполняется клиновидная резекция, лобэктомия, пневмонэктомия. Аналогичная тактика используется при эхинококкозе печени. Если иссечение эхинококковой кисты печени представляется технически невозможным, осуществляется краевая, сегментарная, долевая резекция, гемигепатэктомия. В до- и послеоперационном периоде назначается противопаразитарная терапия препаратами празиквантел, альбендазол, мебендазол.
Прогноз и профилактика
В случае радикального удаления эхинококковых кист и отсутствия повторного заражения прогноз благоприятный, рецидивов эхинококкоза не возникает. В случае интраоперационной диссеминации сколексов через 1-2 года может возникнуть рецидив заболевания с формированием множественных эхинококковых пузырей и неблагоприятным прогнозом.
Эхинококкоз - лечение в Москве
![]()
Комментарии к статье
Вы можете поделиться своей историей болезни, что Вам помогло при лечении эхинококкоза.
Эхинококкоз печени - это одно из наиболее распространенных паразитарных заболеваний, в основе которого лежит образование кист в печени. Основными признаками данной патологии являются общая слабость, существенное снижение аппетита, уменьшение массы тела, чувство тяжести в области печени, тошнота после употребления жареной или жирной пищи, расстройство стула. Для диагностики эхинококкоза печени применяются общий анализ крови, иммунологические методы, УЗИ органов брюшной полости, магнитно-резонансная томография, ОФЭКТ печени, лапароскопия и др. Наиболее эффективное лечение – оперативное иссечение кист; также применяются противогельминтные препараты.
МКБ-10
![Эхинококкоз печени]()
Общие сведения
Эхинококкоз печени – паразитарная патология, которая вызвана ленточным червем Echinococcus. Его личинки внедряются и размножаются в ткани органа, формируя кисты. Данное заболевание считается одним из наиболее распространенных гельминтозов. Встречаемость эхинококкоза в разных странах мира существенно различается. Болезнь в основном наблюдается в регионах, где активно занимаются сельскохозяйственной деятельностью.
Эхинококк паразитирует в человеческом организме исключительно в виде личинки, поражая не только печень, но и другие органы, такие как мозг и легкие. При этом вовлечение в процесс печени происходит в 65% всех случаев данного заболевания. Изучением патологии занимаются гастроэнтерология, инфектология. Лечение эхинококкоза входит в сферу деятельности таких специалистов, как инфекционист, гастроэнтеролог, гепатолог и хирург.
![Эхинококкоз печени]()
Причины
До внедрения в организм человека жизненный цикл эхинококка включает несколько стадий, которые следуют одна за другой. Заключительным хозяином среди домашних питомцев являются собаки и гораздо реже - кошки. Паразит обитает в кишечнике этих животных в виде зрелых червей. Их яйца с фекалиями переходят в водоемы, почву, на фрукты, овощи и так далее. В дальнейшем существует несколько вариантов попадания яиц в организм человека:
- Часть яиц проглатывается грызунами небольших размеров. В печени этих животных личинки эхинококка начинают созревать. После поедания грызунов дикими хищниками последние также заражаются паразитами. Поэтому при плохой термической обработке дичи охотники могут заболеть эхинококкозом печени.
- Другая часть яиц эхинококка оказывается в пищеварительной системе животных сельскохозяйственного предназначения, таких как свиньи, крупный рогатый скот и др. Яйца проникают в организм млекопитающего вместе с кормом, травой или водой, поражая его органы. Поэтому употребление в пищу мяса без соответствующей обработки может стать причиной развития эхинококкоза печени.
- Наиболее распространенным и актуальным для человека является третий путь попадания паразита в организм. Он отмечается при недостаточном соблюдении гигиенических правил, что особенно актуально для детей. Эхинококк может попасть в желудочно-кишечный тракт при употреблении немытых фруктов или игре с домашними животными, после которой не были тщательно вымыты руки.
В человеческом организме личинки изначально всасываются в кровь из кишечника и переходят в печень. В дальнейшем они способствуют возникновению эхинококкоза печени. Однако, многие паразиты не проходят из крови через печеночный барьер, распространяясь с кровотоком в другие органы.
Симптомы эхинококкоза печени
Эхинококкоз печени является хроническим заболеванием, которое не имеет резко выраженной симптоматики, заставляющей человека вовремя обратиться к врачу. После заражения симптомы начинают появляться не сразу, а через несколько месяцев или лет.
Чаще всего пациентов беспокоит общая слабость, уменьшение толерантности к физической нагрузке, снижение работоспособности, боли в голове, мелкая точечная сыпь на коже, периодическое незначительное повышение температуры. Данные клинические признаки являются следствием попадания в кровь токсических продуктов жизнедеятельности эхинококка и реакции организма на внедрение паразитов. Развитие эхинококка в печени происходит в несколько стадий, каждая из которых имеет свои клинические особенности.
Первая стадия
На первом этапе симптомов может вообще не наблюдаться. Поэтому зараженный человек чувствует себя нормально и ведет активный образ жизни. На данной стадии эхинококк внедряется в печеночную ткань и формирует защитную капсулу. Единственным проявлением заболевания может служить небольшой дискомфорт в правом подреберье после приема большого количества пищи.
Вторая стадия
Второй этап характеризуется четкой клинической симптоматикой. У больных нарушается аппетит и постепенно уменьшается масса тела. При приеме лекарственных средств у зараженных людей может наблюдаться более частое развитие побочных реакций, что связано со снижением детоксикационной функции печени на фоне эхинококкоза.
Специфичными симптомами, которые характерны для эхинококкоза печени, являются тошнота или рвота, тяжесть в области правого подреберья и диарея. Тошнота, как правило, развивается после употребления жирной, жаренной и острой пищи. Дискомфорт в правой половине живота беспокоит после еды или на фоне физической нагрузки. Больные эхинококкозом печени периодически отмечают диарею, которая связана с нарушением переваривания жирных кислот в кишечнике вследствие угнетения выработки желчи гепатоцитами.
Третья стадия
На третьем этапе развития эхинококкоз печени проявляется осложнениями, которые связаны с нарушением целостности эхинококковой кисты и распространением яиц паразита в другие органы. Как правило, при попадании паразита в кровь возникает аллергическая реакция, которая сопровождается спазмом бронхов и развитием дыхательной недостаточности. Кроме того, эхинококк может распространяться в костную ткань, мозг, легкие и другие органы, вызывая нарушение их функций.
Одним из самых частых осложнений считается нагноение содержимого кисты, которое при разрыве может выходить в брюшную или плевральную полость, вызывая гнойный перитонит или плеврит. При большом размере кистозной полости она может ущемлять близко расположенные сосуды и желчные протоки. Из кровеносных сосудов чаще всего сдавливается воротная вена, что проявляется повышением давления в венозной системе органов брюшной полости. В результате увеличивается селезенка и появляется асцит.
Реже эхинококковая киста сдавливает нижнюю полую вену, что приводит к развитию сердечной недостаточности. Это осложнение выражается одышкой, отеками нижних конечностей, почечной дисфункцией и нарушением кровоснабжения внутренних органов. Частым осложнением эхинококкоза печени является сдавление желчных путей, что сопровождается нарушением оттока желчи. Симптомы застоя желчи - пожелтение кожных покровов, зуд и расстройства стула с изменением его цвета.
Диагностика
Для диагностики эхинококкоза печени используются лабораторные и инструментальные методы обследования. Также осуществляется тщательный расспрос пациента, который позволяет уточнить возможные пути заражения данным паразитом. Как правило, высокий риск заболевания отмечается у людей, которые занимаются сельским хозяйством и часто контактируют с домашними животными.
- Лабораторная диагностика. Проводится общий анализ крови, клинический анализ мочи, иммунологические тесты (реакция связывания комплемента, реакция непрямой агглютинации) и аллергическая проба Каццони. В общем анализе крови отмечается повышение количества эозинофилов и увеличение скорости оседания эритроцитов. Иммунологические тесты используются для определения наличия антител к эхинококку в крови и содержимом кисты. Именно они позволяют точно диагностировать эхинококкоз печени. Поскольку при данном заболевании может нарушаться функция гепатоцитов, для ее оценки проводятся биохимические пробы печени.
- Инструментальная диагностика. Из инструментальных методов важную роль играет УЗИ печени и желчного пузыря, обзорная рентгенография органов брюшной полости, магнитно-резонансная томография и однофотонная эмиссионная компьютерная томография печени (ОФЭКТ печени). Данные визуализационные методики обследования позволят выявить кисту и определить ее размеры. Также они дают возможность оценить размеры печени, визуализировать расширенные желчные протоки, увеличенную селезенку или асцит.
- Инвазивная диагностика. Для того чтобы получить содержимое кисты и обнаружить паразитов, рекомендуется пункционная биопсия печени – но только с соблюдением методики, исключающей обсеменение окружающих тканей личинками эхинококка. Из инвазивных методик может быть использована лапароскопия, при помощи которой можно непосредственно осмотреть органы брюшной полости видеоэндоскопом.
Лечение эхинококкоза печени
Эхинококкоз печени является паразитарным заболеванием, которое никогда не проходит самостоятельно. При этом консервативные методы не позволяют добиться полного выздоровления. Поэтому единственным эффективным способом лечения является хирургическое вмешательство. На подготовительном этапе, перед операцией и в послеоперационном периоде показано назначение противогельминтного препарата мебендазола. Этот препарат тормозит рост кисты, уменьшает ее размеры, значительно снижает риск рецидивов патологии.
Наиболее эффективным методом лечения является оперативное удаление паразита. Операция сопряжена с высоким риском диссеминации личинок на окружающие ткани, поэтому должна проводиться специалистом, владеющим методикой малоинвазивных апаразитарных вмешательств, использующим современные инструменты. Из хирургических методик применяются иссечение кист печени и эндоскопическое дренирование кисты печени. После удаления кисты в образовавшуюся полость вводят гермициды (наиболее эффективны для предотвращения рецидива эхинококкоза печени 80-100% глицерин и 30% раствор хлорида натрия).
Прогноз и профилактика
Профилактика эхинококкоза печени направлена на предотвращение заражения данным паразитом. Необходимо тщательное мытье рук после контакта с животными и перед любым употреблением пищи. Также следует проводить полноценную термическую обработку мяса, что позволяет уничтожить находящиеся в нем личинки эхинококка.
Эхинококкоз печени при своевременном и грамотном оперативном вмешательстве излечим, однако при выявлении на поздних стадиях заболевания даже на фоне проведенного лечения значительно снижает качество жизни, а в некоторых случаях патология может приводить и к смерти пациента. Рецидивы возникают примерно у 7% больных.
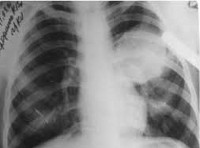
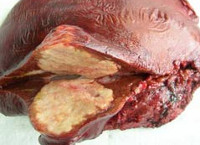
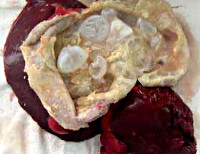
Цель: анализ результатов диагностики и лечения больных эхинококкозом селезенки, определение критериев выбора метода оперативного пособия. Материал и методы. Анализировали результаты хирургического лечения эхинококкоза селезенки у 51 больного – 33 женщин и 18 мужчин (средний возраст 49 ± 4,2 года). Три пациента были ранее оперированы по поводу эхинококкоза селезенки в других лечебных учреждениях. Изолированный процесс установлен в 22 (43,13%) наблюдениях. Были также выявлены сочетанные поражения: селезенка и печень (n = 15), селезенка и брюшная полость (n = 4), селезенка и забрюшинная клетчатка (n = 4), селезенка, печень и легкие (n = 2), селезенка, печень и почка (n = 1), селезенка и легкие (n = 1). В подавляющем большинстве наблюдений паразитарные кисты имели размеры от 5 до 15 см. Тотальное и множественное эхинококковое поражение селезенки было отмечено в 12 (23,53%) наблюдениях. Лапаротомным доступом (86,3%) выполнили спленэктомию (n = 25), перицистэктомию (n = 11), идеальную эхинококкэктомию (n = 8). Лапароскопически (11,76%) выполнили перицистэктомию в 4 наблюдениях, спленэктомию – в 2. Чрескожное дренирование под контролем УЗИ осуществили 1 (1,96%) пациенту. Результаты. Селезенку удалось сохранить в 24 (47,5%) наблюдениях. При резекции селезенки применяли радиочастотную абляцию аппаратом Cool-tip™. Для обработки остаточной полости после удаления хитиновой оболочки применяли ультразвуковую кавитацию и криодеструкцию. Прослежены ближайшие и отдаленные результаты. Рецидив эхинококкоза отмечен у 1 пациента. Заключение. Операцией выбора при эхинококковом поражении селезенки следует считать идеальную эхинококкэктомию или перицистэктомию. При невозможности выполнения предпочтение следует отдавать резекции селезенки, обеспечивающей сохранение органа. Применение современных хирургических технологий (криодеструкция, радиочастотная абляция) позволяет избежать рецидива заболевания.
Ключевые слова
Об авторах
ФГБУ “Институт хирургии им. А.В.Вишневского” Министерства здравоохранения Российской Федерации
Россия
канд. мед. наук, старший научный сотрудник отделения хирургии печени и поджелудочной железыФГБУ “Институт хирургии им. А.В.Вишневского” Министерства здравоохранения Российской Федерации
Россия
доктор мед. наук, ведущий научный сотрудник отделения хирургии печени и поджелудочной железыФГБУ “Институт хирургии им. А.В.Вишневского” Министерства здравоохранения Российской Федерации
Россия
доктор мед. наук, профессор, руководитель отделения хирургии печени и поджелудочной железыФГБУ “Институт хирургии им. А.В.Вишневского” Министерства здравоохранения Российской Федерации
Россия
доктор мед. наук, старший научный сотрудник отдела лучевых методов диагностики и леченияФГБУ “Институт хирургии им. А.В.Вишневского” Министерства здравоохранения Российской Федерации
Россия
канд. мед. наук, старший научный сотрудник отделения ультразвуковых методов диаг ностики и леченияФГБУ “Институт хирургии им. А.В.Вишневского” Министерства здравоохранения Российской Федерации
Россия
доктор мед. наук, заместитель директораСписок литературы
1. Альперович Б.И., Сорокин Р.В., Толкаева М.В., Будков С.Р. Хирургическое лечение рецидивного эхинококкоза печени. Анналы хирургической гепатологии. 2006; 11 (1): 7–11.
2. Вишневский В.А., Кахаров М.А., Ахмедов С.М. Современная диагностика и лечение эхинококкоза печени. Душанбе: Империал-Групп, 2009. 134 с.
3. Помелов В.С., Кубышкин В.А., Цвиркун В.В., Ионкин Д.А., Вуколов А.В. Органосберегающие операции при доброкачественных кистах селезенки. Хирургия. Журнал им. Н.И. Пирогова. 1996; 2: 28–30.
4. Белышева Е.С., Быченко В.Г., Лотов А.Н., Мусаев Г.Х., Синицын В.Е., Харнас С.С., Терновой С.К. Магнитно- резонансная томография в комплексной диагностике гидатидозного эхинококкоза печени. Mедицинская визуализация. 2003; 2: 6–12.
5. Барта И. Селезенка. Анатомия, физиология, патология и клиника. Будапешт: издательство АН Венгрии, 1976. 264 с.
6. Пулатов А.Т., Хамиджанов Э.Х. Эхинококкоз селезенки у детей. Хирургия. 1988; 11: 62–65.
7. Can D., Oztekin O., Oztekin O., Tinar S., Sanci M. Hepatic and splenic hydatid cyst during pregnancy: a case report. Arch. Gynecol. Obstet. 2003; 268 (3): 239–240.
8. Uranus S. Current spleen surgery. Munchen: W. Zuckschwerdt Publishers, 1995. 100 p.
9. Ветшев П.С., Мусаев Г.Х. Современный взгляд на состояние проблемы эхинококкоза. Анналы хирургической гепатологии. 2006; 11 (1): 26–30.
10. Мусаев Г.Х., Фатьянова А.С., Бекшоков А.С., Бучулаева Н.А., Бабаева О.К. Возможности хирургического лечения рецидивного эхинококкоза. Хирургия. Журнал им. Н.И. Пирогова. 2006; 6: 77–80.
11. Вишневский В.А., Ефанов М.Г., Икрамов Р.З., Чжао А.В. Эхинококкоз печени. Хирургическое лечение. Доказательная гастроэнтерология. 2013; 2: 18–25.
12. Письмо Федерального центра Госсанэпиднадзора Минздрава РФ от 25.10.2013 №21ФЦ/4689 о предоставлении сведений об инфекционных и паразитарных заболеваниях.
13. Петровский Б.В., Милонов О.Б., Деенич П.Г. Хирургия эхинококкоза. М.: Медицина, 1985. 216 с.
14. Кубышкин В.А., Ионкин Д.А. Опухоли и кисты селезенки. М.: Медпрактика-М, 2007. 287 с.
15. Aлимов Т.У., Ибасов А.Ю. Спонтанный разрыв эхинококковой кисты селезенки. Хирургия. 1983; 6: 103–105.
16. Olivero S., Foco A., Enrichens F., Olivero G. Resezione splenica per cisti da echinococco rotta. Minerva Chir. 1987; 42 (3): 131–135.
17. Жуков М.Д., Савостин Ю.Н., Арбанакова Л.С. Одно моментная операция при эхинококкозе легкого и селезенки у ребенка. Вестник хирургии им. И.И. Грекова. 1988; 11: 81–82.
18. Bhatnagar V., Agarwala S., Mitra D.K. Conservative surgery for splenic hydatid cyst. J. Pediat. Surg. 1994; 29 (12): 1570–1571.
19. Каримов Ш.И., Кротов Н.Ф., Расулов А. Лапароскопическая эхинококкэктомия. Эндоскопическая хирургия. 1997; 1: 67–69.
20. Rodriguez-Leal G.A., Moran-Vilota S., Milke-Garcia Mdel P. Splenic hydatidosis: a rare differential diagnosis in a cystic lesion of the spleen. Rev. Gastroenterol. Mex. 2007; 72 (2): 122–125.
21. Liatas J., Frisancho O., Vasquez J. Primary hydatid cyst of the spleen. Rev. Gastroenterol. Peru. 2010; 30 (3): 224–227.
23. Мусаев Т.М., Равшанов Т.Р. Гигантская эхинококковая киста селезенки. Хирургия. Журнал им. Н.И. Пирогова. 1988; 12: 130–131.
24. Бетанели М.А. Спленэктомия: показания, техника, осложнения: дис. . канд. мед. наук. Тбилиси, 1989. 173 с.
25. Черемесинов О.В., Журавлев В.А., Русинов В.М., Воробьев Д.Н., Щербакова Н.А. Эхинококкоз брюшной полости: выбор метода диагностики и лечения. Анналы хирургической гепатологии. 2005; 10 (1): 67–72.
26. Степанова Ю.А., Кармазановский Г.Г., Ионкин Д.А., Шуракова А.Б., Щеголев А.И., Дубова Е.А. Лучевая диагностика очаговых образований селезенки. Медицинская визуализация. 2012; 1: 137–139.
27. Gharbi H.A., Hassine W., Brauner M.W., Dupuch K. Ultrasound examination of the hydatid liver. Radiology. 1981; 139 (2): 459–463.
28. Keogan M.T., Edlman R.R. Technologic advances in abdominal MR imaging. Radiology. 2001; 220 (2): 310–320.
29. Фомин В.С., Еремеев В.А. Доброкачественные заболевания и травмы селезенки. Учебное пособие для врачей. М.: МГМСУ, 2014. 75 с.
30. Sharif M.F., Mahmood A., Murtaza B., Malik I.B., Khan A., Asghar Z., Arif A. Primary perisplenic hydatid cyst. J. Coll. Physicians Surg. Pak. 2009; 19 (6): 380–382.
31. Ионкин Д.А., Кригер А.Г., Кармазановский Г.Г., Степа- нова Ю.А., Яшина Н.И., Шуракова А.Б., Щеголев А.И., Дубова Е.А. Большие, гигантские и сочетанные очаговые поражения селезенки. Диагностическая и интервенционная радиология. 2011; 5 (4): 91–101.
32. Ионкин Д.А., Икрамов Р.З., Андреенков С.С., Степанова Ю.А., Жаворонкова О.И., Шуракова А.Б. Резекция селезенки с применением радиочастотной абляции. Анналы хирургической гепатологии. 2011; 16 (4): 108–113.
33. Тимошин А.Д., Шестаков А.Л., Юрасов А.В. Малоинвазивные вмешательства в абдоминальной хирургии. М.: Триада-Х, 2003. 216 с.
34. Харнас С.С., Лотов А.Н., Кондрашин С.А., Мусаев Г.Х., Ширяев А.А. Лечение пациентов с непаразитарными кистами селезенки. Анналы хирургической гепатологии. 2008; 13 (2): 36–43.
35. Гаврилин А.В., Вишневский В.А., Ионкин Д.А. Чрескожные вмешательства при жидкостных образованиях селезенки. Анналы хирургической гепатологии. 2000; 5 (2): 270–271.
36. Борсуков А.В., Долгушин Б.И., Косырев В.Ю., Махотина М.С., Нечушкин М.И., Петровский А.В., Шолохов В.Н. Локальное лечение под ультразвуковой и/ или комбинированной навигацией. В кн.: Малоинвазивные технологии под ультразвуковой навигацией в современной клинической практике. Практическое руководство для последипломной профессиональной подготовки врачей. Под ред. Борсукова А.В., Шолохова В.Н. Смоленск: Смоленская городская типография, 2009. C. 107–140.
Читайте также: