Энцефалит миелит или энцефаломиелит неуточненный что это
Обновлено: 23.04.2024
Энцефаломиелит — опасное поражение спинного и головного мозга, при котором иммунитет человека вырабатывает белки против собственной нервной ткани.
Симптомы энцефаломиелита
Существует несколько разновидностей энцефаломиелита в зависимости от того, какой именно участок мозга был поврежден. Поэтому симптомы также могут различаться, хотя эти различия больше видны при тяжелой форме заболевания. На начальном этапе различия минимальны. К признакам заболевания относят:
- усталость, вялое состояние, сонливость, недомогание без видимых причин, депрессия, которые могут сменяться приступами активности;
- головные и мышечные боли, регулярные боли в области позвоночника;
- повышенная температура тела при отсутствии простудных заболеваний;
- симптоматика простудного заболевания, например, заложенность носа, боль в горле;
- проблемы с пищеварением;
- нарушения речи;
- судороги, парезы или параличи, припадки, схожие по своей форме с эпилептическими, неврит лицевого нерва;
- появление на коже высыпаний, снижение чувствительности кожи;
- недержание мочи, сложности с мочеиспусканием или другая патология, связанная с функционированием органов малого таза;
- ухудшение зрение, пелена, черные точки перед глазами, пациент может испытывать регулярные боли в области глаз, особенно при движении;
- нарушения глотательной функции и функции дыхания.
Симптомы обычно появляются резко и являются ярко выраженными, сама болезнь развивается очень быстро.
Причины и факторы развития
Заболевание вызывает инфекция или интоксикация, но точные причины его развития полностью не изучены. Но существуют некоторые факторы риска, способные повлиять на состояние здоровья пациента и спровоцировать энцефаломиелит. К ним относят:
- Черепно-мозговые травмы, ушибы и сотрясения головного мозга.
- Вирусные инфекции, преимущественно характеризующиеся появлением на теле человека различных высыпаний (герпес, ветрянка, краснуха и др.).
- Бактериальные инфекции: токсоплазмоз, хламидиоз и др.
- Простудные заболевания, ОРВИ, грипп и др.
- Различные виды аллергии.
- Введение некоторых вакцин, в частности, против бешенства, кори, дифтерии и др.
- Сниженный иммунитет, регулярные стрессы, переутомление, травмы.
Считается, что вирус энцефаломиелита заразен, и здоровый человек может заболеть после тесного контакта с больным. Также вирус может проникнуть через желудочно-кишечный тракт или капельным путем. В группе риска находятся и пациенты с наследственной предрасположенностью.
Рассеянный энцефаломиелит
Рассеянный или острый энцефаломиелит по своей симптоматике похож на рассеянный склероз. Но если рассеянный склероз — хронический с периодами ремиссии, то энцефаломиелит является обратимым. Поэтому важно правильно поставить диагноз: только тогда можно подобрать эффективное лечение.
Эта форма энцефаломиелита характеризуется повышением температуры тела, болями в мышцах, речевыми нарушениями, ухудшением зрения, головными болями, головокружением и тошнотой. Пациенты сталкиваются с различными двигательными нарушениями: от тремора и гипертонуса до паралича, проблем с координацией и невозможностью ходить по заданной траектории. В особо тяжелых ситуациях пациент даже не может самостоятельно глотать еду.
Большинство изменений под действием терапии являются обратимыми и при грамотном лечении полностью исчезают.
Способы лечения рассеянного энцефаломиелита
К счастью для пациентов, энцефаломиелит поддается лечению и в ряде ситуаций исчезает полностью. Одни из главных условий: раннее начало терапии (буквально в первые дни после появления симптомов), точная диагностика (только точно определив пораженную область головного или спинного мозга можно подобрать корректную программу реабилитации) и стационарное лечение (любые попытки заняться самолечением могут лишь ухудшить ситуацию).
Программа лечения:
- Прием медикаментов. Пациентам назначают антибиотики, гормональные, жаропонижающие, антигистаминные, противовирусные и обезболивающие препараты, курс витаминов, анальгетики и др. Дозировку и график приема определяет врач. Ряд медикаментов направлен на коррекцию конкретных нарушений: восстановление функции дыхания, улучшение кровообращения головного мозга, нормализацию работы сердечно-сосудистой системы и др.
- Физиотерапия. Хорошие результаты дает массаж, лечебная физкультура, электростимуляция и другие процедуры, которые врач подбирает индивидуально.
- Коррекция образа жизни. Не только во время лечения, но и в дальнейшей жизни пациент не должен употреблять алкоголь, также стоит избегать перегревов и переохлаждений, резкой смены температуры, переутомления.
Мы добиваемся хороших результатов и стремимся вернуть абсолютное здоровье всем нашим пациентам. Вы можете обратиться к нам, если у вас рассеянный энцефаломиелит, диссеминированный миелит или другая форма заболевания.
Менингит - воспаление оболочек головного и спинного мозга. Воспаление твёрдой мозговой оболочки обозначают термином "пахименгит", а воспаление мягкой и паутинной мозговых оболочек - "лептоменингит".
Наиболее часто встречают воспаление мягких мозговых оболочек, при этом используют термин "менингит". Его возбудителями могут быть различные патогенные микроорганизмы: вирусы, бактерии, простейшие.
Классификация
а) По этиологии различают бактериальные (менингококковый, пневмококковый, стафилококковый, туберкулёзный и др.), вирусные (острый лимфоцитарный хориоменингит, вызванный энтеровирусами Коксаки и ЕСНО, эпидемического паротита и др.), грибковые (кандидозный, криптококкозный и др.), протозойные (при токсоплазмозе, малярии) и другие менингиты.
б) По характеру воспалительного процесса в оболочках и изменений в ликворе различают серозный и гнойный менингит. При серозном менингите в ликворе преобладают лимфоциты, при гнойном - нейтрофилы.
в) По патогенезу менингиты разделяют на первичные и вторичные. Первичный менингит развивается без предшествующей общей инфекции или инфекционного заболевания какого-либо органа, а вторичный бывает осложнением инфекционного заболевания (общего или локального).
г) По распространённости процесса в оболочках мозга выделяют генерализованные и ограниченные менингиты (например, на основании головного мозга - базальные менингиты, на выпуклой поверхности больших полушарий головного мозга - конвекситальные менингиты).
д) В зависимости от темпа начала и течения заболевания выделяют молниеноносные, острые, подострые (вялотекущие) и хронические менингиты.
е) По степени тяжести клинической картины выделяют лёгкую, средней тяжести, тяжёлую и крайне тяжёлую формы.
Энцефалит - воспаление вещества головного мозга. В настоящее время энцефалитом называют не только инфекционное, но и инфекционно-аллергическое, аллергическое и токсическое поражение головного мозга.
Классификация
Классификация энцефалитов отражает этиологические факторы, связанные с ними клинические проявления и особенности течения.
а) По срокам возникновения
• Первичные - самостоятельные заболевания, вызываемые преимущественно нейротропными вирусами:
- вирусные (полисезонные): герпетический, энтеровирусный, гриппозный, цитомегаловирусный, при бешенстве и др.;
- арбовирусные (трансмиссивные): клещевой, комариный (японский), австралийский долины Муррея, американский Сент-Луис;
- вызванные неизвестным вирусом: эпидемический (Экономо);
- микробные и риккетсиозные:
- сыпном тифе и др.
• Вторичные - заболевания, возникающие на фоне основного заболевания:
- после коревой, краснушной, паротитной вакцинации;
- бактериальные и паразитарные:
- малярийный и др.;
б) По темпу развития и течению:
в) По локализации:
г) По распространённости:
• лейкоэнцефалит (поражение белого вещества);
• полиоэнцефалиты (поражение серого вещества);
д) По морфологии:
• отёк-набухание головного мозга;
• грубые очаговые симптомы.
Энцефалитам, вызванным нейротропными вирусами, свойственны эпидемичность, контагиозность, сезонность и климатогеографические особенности распространения. В зависимости от преимущественной локализации энцефалиты делятся на стволовые, мозжечковые, мезэнцефальные, диэнцефальные. Часто наряду с веществом головного мозга страдают и некоторые отделы спинного мозга; в таких случаях говорят об энцефаломиелите. Энцефалиты могут быть диффузными и очаговыми, по характеру экссудата - гнойными и серозными.
Микрофлора, высеваемая из первичного источника инфекции в основном смешанная и непостоянная. Чаще всего преобладает кокковая флора: стафилококки, стрептококки, реже - пневмококки и диплококки, ещё реже - протей и синегнойная палочка. Возникновение осложнений и вариант развития воспалительной реакции зависят от вирулентности возбудителя.
Отогенные внутричерепные осложнения возникают, когда воспалительный процесс проникает из уха в полость черепа контактным (через верхнюю стенку барабанной полости, антрум, лабиринтит) или сосудистым (через вены и пазухи твердой мозговой оболочки) путем.
Клиническая картина энцефалита характеризуется менингеальными и очаговыми неврологическими проявлениями. При энцефалите регистрируют признаки поражения паренхимы головного мозга, симптомы очагового поражения нервной системы (поражения черепно-мозговых нервов).
Срочная элиминация основного очага воспаления в органе слуха и абсцесса в веществе головного мозга.
Определение и общие сведения
Миелит - воспаление спинного мозга, при котором поражено как белое, так и серое вещество.
Этиология и патогенез
Выделяют инфекционные, интоксикационные и травматические миелиты.
• Инфекционные миелиты могут быть первичными, вызванными нейровирусами (Неrреs zostеr, вирусы полиомиелита, бешенства, энтеровирусы), обусловленными туберкулёзным или сифилитическим поражением. Вторичные миелиты возникают как осложнение общеинфекционных заболеваний (корь, скарлатина, тиф, пневмония, грипп) или какого-либо гнойного очага в организме и сепсиса. Нередки случаи поствакцинального миелита.
• Интоксикационные миелиты встречают редко, они могут развиваться вследствие тяжёлых экзогенных отравлений или эндогенной интоксикации.
• Травматические миелиты возникают при открытых и закрытых травмах позвоночника и спинного мозга с присоединением вторичной инфекции.
Клиническая картина
Характер неврологических симптомов зависит от уровня патологического процесса.
• При миелите поясничной части спинного мозга выявляют периферический парапарез или параплегию нижних конечностей с атрофиями, реакцией перерождения, отсутствием глубоких рефлексов, тазовые расстройства в виде истинного недержания мочи и кала.
• При миелите грудной части спинного мозга возникают спастический паралич ног с гиперрефлексией, клонусами, патологическими рефлексами, выпадением брюшных рефлексов, тазовые нарушения в виде задержки мочи и кала, переходящей в недержание.
• При внезапно развивающихся поперечных миелитах мышечный тонус независимо от локализации очага может быть низким в течение некоторого времени вследствие явлений диашиза.
• При поражении спинного мозга на уровне шейного утолщения развиваются верхняя вялая и нижняя спастическая параплегии.
• Миелит в верхнешейной части спинного мозга характеризуется спастической тетраплегией, поражением диафрагмального нерва с расстройством дыхания, иногда бульбарными нарушениями.
Нарушения чувствительности в виде гипестезии или анестезии носят проводниковый характер, всегда с верхней границей, соответствующей уровню поражённого сегмента. Быстро, иногда в течение первых дней, развиваются пролежни на крестце, в области больших вертелов, бедренных костей, стоп. В более редких случаях воспалительный процесс охватывает только половину спинного мозга, что даёт картину синдрома Броун-Секара.
Описаны формы подострого некротического миелита, для которого характерно поражение пояснично-крестцовой части спинного мозга с последующим распространением патологического процесса вверх, развитием бульбарных нарушений и летальным исходом. В ликворе при миелитах обнаруживают повышенное содержание белка и плеоцитоз. Среди клеток могут быть полинуклеары и лимфоциты. При ликвородинамических пробах блок отсутствует. В крови отмечают увеличение СОЭ и лейкоцитоз со сдвигом формулы влево.
Течение и прогноз
Течение заболевания острое, процесс достигает наибольшей выраженности через несколько дней, а затем на протяжении нескольких недель остаётся стабильным. Восстановительный период продолжается от нескольких месяцев до 1-2 лет. Быстрее и раньше всего восстанавливается чувствительность, затем функции тазовых органов. Двигательные нарушения регрессируют медленно. Нередко остаются стойкие параличи или парезы конечностей. Самыми тяжёлыми по течению и прогнозу бывают шейные миелиты вследствие тетраплегии, близости жизненно важных центров, дыхательных нарушений. Неблагоприятный прогноз при миелитах нижнегрудной и пояснично-крестцовой локализации вследствие тяжёлого поражения, плохого восстановления функций тазовых органов, присоединения вторичной инфекции.
Диагностика
Острое начало заболевания с быстрым развитием поперечного поражения спинного мозга на фоне общеинфекционных симптомов, наличие воспалительных изменений в ликворе при отсутствии блока субарахноидального пространства делает диагноз достаточно ясным. Однако очень важно своевременно диагностировать эпидурит, его клиническая картина в большинстве случаев неотличима от миелита, но при этом заболевании показано неотложное хирургическое вмешательство. В сомнительных случаях следует прибегать к эксплоративной ламинэктомии. При диагностике эпидурита следует иметь в виду наличие гнойного очага в организме, появление корешковых болей, синдром нарастающей компрессии спинного мозга. СГБ отличается от миелита отсутствием проводниковых нарушений чувствительности, спастических явлений и тазовых расстройств. Опухоли спинного мозга отличаются медленным течением, с чётко очерченной стадией корешковых болей, наличием белково-клеточной диссоциации в ликворе, блока при ликвородинамических пробах. Гематомиелия и гематорахис возникают внезапно, не сопровождаются подъёмом температуры тела.
При остром поперечном поражении спинного мозга необходима дифференциация от острого нарушения спинномозгового кровообращения. Можно заподозрить рассеянный склероз, однако для него характерны избирательное поражение белого вещества, быстрый и значительный регресс симптомов через несколько дней или недель, наличие признаков рассеянного поражения спинного и головного мозга. Хронический менингомиелит отличается более медленным развитием, отсутствием повышения температуры тела и нередко обусловлен сифилитическим поражением, что устанавливают с помощью серологических реакций.
Во всех случаях следует назначать антибиотики широкого спектра действия в максимально высоких дозах. Для уменьшения болей и при высокой температуре тела показаны антипиретики. Применяют глюкокортикоиды. Особое внимание следует обратить на предупреждение развития пролежней и восходящей урогенитальной инфекции.
В первый период заболевания задержку мочи иногда удаётся преодолеть применением антихолинэстеразных препаратов; если же это оказывается недостаточным, необходима катетеризация с промыванием мочевого пузыря антисептическими растворами.
Для предупреждения развития контрактур с первого дня болезни следует проводить пассивную лечебную физкультуру и укладывать больного в постели, разогнув ноги в тазобедренных и коленных суставах и согнув в голеностопных, для чего используют валики и специальные шины. После острого периода (2-4 нед в зависимости от тяжести заболевания) нужно переходить к более активным восстановительным мероприятиям: массажу, пассивной и активной лечебной физкультуре, иглотерапии, физиотерапии. Показаны витамины группы В, неостигмина метилсульфат, бендазол, галантамин, биостимуляторы, рассасывающие препараты. При резкой спастичности применяют диазепам, хлордиазепоксид, баклофен, толперизон, тизанидин. В дальнейшем рекомендовано санаторно-курортное лечение.
Клиническая микробиология [Электронный ресурс] / Донецкая Э.Г.-А. - М. : ГЭОТАР-Медиа, 2011.
Болезни уха, горла, носа в детском возрасте [Электронный ресурс] / Под ред. М.Р. Богомильского, В.Р. Чистяковой - М. : ГЭОТАР-Медиа, 2008.
Оториноларингология [Электронный ресурс] / Под ред. В.Т. Пальчуна - М. : ГЭОТАР-Медиа, 2009.
Рассеянный энцефаломиелит (РЭМ) — острый аутоиммунный воспалительный процесс, диффузно поражающий различные участки центральной и периферической нервной системы и приводящий к обратимой демиелинизации. Клинически рассеянный энцефаломиелит характеризуется быстро нарастающей вариабельной полиморфной неврологической симптоматикой (сенсорными и моторными нарушениями, расстройством функции ЧМН и тазовых органов, нарушением сознания и речи). Основу диагностики составляет сопоставление клинических данных и результатов МРТ головного мозга. Лечение рассеянного энцефаломиелита комплексное, осуществляется стационарно, в остром периоде может потребовать проведения реанимации.
Общие сведения
Рассеянный энцефаломиелит - острая аутоиммунная воспалительно-демиелинизирующая патология с диссеминированным поражением как центральной, так и периферической нервной системы. Отличием РЭМ от ряда других демиелинизирующих заболеваний является обратимый характер патологических изменений и возможность полного исчезновения образовавшегося неврологического дефицита под действием терапии. Впервые рассеянный энцефаломиелит был описан еще 250 лет назад английским терапевтом, наблюдавшим признаки энцефаломиелита у перенесших оспу пациентов. В современной неврологии это достаточно распространенное заболевание. Так, по данным 2011 года только среди взрослого населения Москвы было диагностировано 50 случаев РЭМ. Рассеянный энцефаломиелит может поражать людей различных возрастных групп, но у детей наблюдается чаще, чем у взрослых. В детском возрасте он имеет обычно более легкое течение.

Причины рассеянного энцефаломиелита
Первичный рассеянный энцефаломиелит, как правило, имеет вирусную этиологию. Попытки идентифицировать специфического возбудителя привели к тому, что отечественными учеными из крови и ликвора пациентов был выделен вирус, близкий к вирусу бешенства и не имеющий аналогов среди известных вирусов. Он получил название вирус ОРЭМ. Однако подобный вирус определяется далеко не у всех заболевших.
Зачастую рассеянный энцефаломиелит возникает после перенесенной ОРВИ: ветряной оспы, краснухи, гриппа, кори, инфекционного мононуклеоза, герпетической или энтеровирусной инфекции. Вторичный рассеянный энцефаломиелит может носить токсический, поствакцинальный или постинфекционный характер. Поствакцинальный РЭМ может развиваться после вакцинации против бешенства, коклюша, дифтерии, кори. Известны случаи энцефаломиелита после введения антигриппозной вакцины. В редких случаях РЭМ возникает через некоторое время после перенесенной бактериальной инфекции (микоплазменной пневмонии, токсоплазмоза, хламидиоза, риккетсиоза).
Помимо указанных этиофакторов, важное значение в возникновении рассеянного энцефаломиелита имеет неблагополучный преморбидный фон — истощение иммунной системы вследствие хронических стрессов, переохлаждения, перенесенной травмы, болезни или операции. Кроме того, исследователи полагают наличие наследственной предрасположенности, выражающейся в сходстве белков нервных тканей с белками некоторых инфекционных агентов или в особенностях функционирования иммунной системы.
Патогенез рассеянного энцефаломиелита
Основным патогенетическим субстратом РЭМ является аутоиммунная реакция. В результате сходства белковых антигенов, входящих в состав инфекционных агентов, с миелином и другими белками нервной ткани, иммунная система начинает продуцировать антитела к собственным структурным элементам нервной системы. Этот процесс имеет системный характер и приводит к разрушению миелина как в спинном и головном мозге, так в спинномозговых корешках и периферических нервных волокнах. В результате демиелинизации утрачивается функция пораженных нервных структур.
Морфологически отмечается периваскулярная инфильтрация макрофагами, лимфо- и моноцитами, диссеминированное воспаление, периваскулярная демиелинизация, дегенерация олигодендроцитов. Поражается преимущественно белое вещество церебральных и спинальных структур, но возможно вовлечение и серого мозгового вещества. Очаги демиелинизации в ЦНС могут быть визуализированы при помощи МРТ.
Следует отметить, практически полное патогенетическое сходство РЭМ и рассеянного склероза. Основное отличие между ними состоит в том, что первый является острым и преимущественно обратимым процессом, а второй — хроническим прогрессирующим заболеванием с периодами ремиссий и обострений. Однако дебют рассеянного склероза может полностью имитировать картину РЭМ. Рассеянный энцефаломиелит, в свою очередь, может приводить к хронизации демиелинизирующего процесса с исходом в рассеянный склероз.
Симптомы рассеянного энцефаломиелита
В типичных случаях рассеянный энцефаломиелит манифестирует тяжелой энцефалопатией. У 50-75% больных развиваются нарушения сознания, варьирующие от оглушенности до комы. Отмечается психомоторное возбуждение, головокружение, головная боль, тошнота, менингеальный синдром. Нередко развернутой клинической картине предшествует период продрома в виде миалгий, лихорадки, головной боли, общей разбитости. Характерно быстрое нарастание неврологической симптоматики, выраженность которой в течение нескольких дней достигает максимума.
Очаговая симптоматика рассеянного энцефаломиелита весьма вариабельна и зависит от топики очагов поражения. Может наблюдаться атаксия, гемиплегия, глазодвигательные расстройства и поражение других черепно-мозговых нервов, ограничения зрительных полей, афазия или дизартрия, сенсорные нарушения (гипестезия, парестезия), тазовые расстройства. Поражение зрительного нерва протекает по типу ретробульбарного неврита. По различным данным от 15% до 35% случаев РЭМ сопровождаются генерализованными или парциальными эпиприпадками. Примерно в четверти случаев отмечается спинальная симптоматика (периферические парезы, синдром Броун-Секара). Может возникать корешковый болевой синдром, полиневропатия, полирадикулопатия. При развитии тяжелых поражений ствола мозга с бульбарными нарушениями пациентам необходимо реанимационное пособие.
Помимо острого монофазного течения рассеянный энцефаломиелит может иметь возвратное и мультифазное течение. О возвратном рассеянном энцефаломиелите говорят, когда спустя 3 и более месяцев после первого эпизода РЭМ происходит возобновление его клиники без появления новой симптоматики и свежих очагов демиелинизации по данным МРТ. Мультифазный рассеянный энцефаломиелит характеризуется возникновением нового эпизода болезни не ранее, чем через 3 мес. после разрешения предыдущего и не ранее 1 мес. после окончания терапии стероидами, при условии выявления на МРТ новых очагов на фоне разрешения старых воспалительных участков.
Диагностика рассеянного энцефаломиелита
Яркая клиническая картина, острое течение, полиморфность и полисистемность симптомов, указания на предшествующую инфекцию или иммунизацию дают неврологу возможность предварительно диагностировать РЭМ. Дифференцировать рассеянный энцефаломиелит необходимо от энцефалита, вирусного менингита, миелита, внутримозговой опухоли, ОНМК, рассеянного склероза, концентрического склероза Бало, ревматических поражений ЦНС вследствие системного васкулита и др.
Дополнительно проводится консультация офтальмолога, офтальмоскопия, периметрия. Люмбальная пункция может выявить повышенное давление ликвора. Исследование цереброспинальной жидкости определяет повышение уровня белка, лимфоцитарный плеоцитоз. ПЦР-исследование ликвора, как правило, дает отрицательный результат. Примерно в 20% случаев цереброспинальная жидкость остается без изменений.
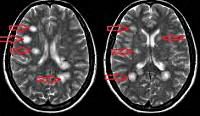
Наиболее достоверным методом, позволяющим диагностировать рассеянный энцефаломиелит, является МРТ головного мозга. В режимах Т2 и FLAIR определяются плохо очерченные асимметричные гиперинтенсивные очаги в белом, а нередко и в сером веществе мозга. Они могут иметь малый (менее 0,5 см), средний (0,5-1,5 см) и крупный (более 2 см) размер. В некоторых случаях регистрируются крупные сливные очаги с перифокальным отеком, вызывающие масс-эффект — смещение окружающих структур. Возможно дополнительное вовлечение зрительных бугров. В крупных воспалительных участках могут отмечаться кровоизлияния. Накопление контрастного вещества в очагах имеет различную интенсивность. В 10-30% случаев очаги выявляются в спинном мозге.
Лечение рассеянного энцефаломиелита
Базовая патогенетическая терапия РЭМ проводится противовоспалительными стероидными препаратами. В зависимости от тяжести состояния лечение начинают высокими или средними возрастными дозами преднизолона. По мере регресса симптоматики осуществляют постепенное снижение дозы. Лечение кортикостероидами продолжают от 2-х до 5-ти недель. Отрицательным эффектом стероидной терапии является иммуносупрессия. Для его нивелирования параллельно назначают внутривенное введение иммуноглобулинов. В тяжелых случаях необходим плазмаферез — аппаратное удаление из крови иммунных комплексов и антител.
Этиологическое лечение рассеянного энцефаломиелита проводят противовирусными препаратами (аналогами интерферона). В редких случаях доказанной бактериальной этиологии РЭМ назначают антибиотики (ампициллин+оксациллин, цефазолин, гентамицин и пр.). При развитии заболевания на фоне ревматизма проводят бициллинотерапию.
Симптоматическая терапия является жизненно необходимым элементом лечения. По показаниям осуществляют реанимационные мероприятия, ИВЛ, нормализацию гемодинамики. Если рассеянный энцефаломиелит сопровождается выраженными общемозговыми симптомами, то необходима профилактика отека мозга (введение магнезии, ацетазоламида или фуросемида). Выраженная дисфагия является показанием к зондовому питанию, задержка мочи — к катетеризации мочевого пузыря, парез кишечника — к клизмам, судороги — к назначению антиконвульсантов и т. п.
Терапия неврологических нарушений в острой фазе рассеянного энцефаломиелита включает введение витаминов гр. В, аскорбиновой к-ты, антихолинэстеразных средств (галантамина, неостигмина), при мышечной спастике — толперизона гидрохлорида. В период реконвалесценции применяют рассасывающие препараты (гиалуронидазу, экстракт алоэ), ноотропы (пиритинол, пирацетам, гинкго билобу), нейропротекторы (мельдоний, семакс, этилметилгидроксипиридина сукцинат). Для восстановления двигательной функции прибегают к массажу и ЛФК, транскраниальной магнитной стимуляции.
Прогноз рассеянного энцефаломиелита
Острый период РЭМ длится в среднем 1,5-2 недели. Примерно у 67% пациентов через несколько недель наступает полное клиническое выздоровление. У некоторых пациентов сохраняется в различной степени выраженная стойкая симптоматика — парезы, сенсорные нарушения, расстройства зрения. В отдельных случаях возможно тяжелое течение энцефаломиелита с развитием бульбарных нарушений, приводящих к летальному исходу. Прогноз осложняется, если отмечается рассеянный энцефаломиелит с возвратным и мультифазным течением, хронизация процесса демиелинизации с развитием рассеянного склероза. Причем признаки, позволяющие предсказать будущий переход РЭМ в рассеянный склероз, пока не определены.
Демиелинизирующие заболевания – это большая группа болезней, при которых разрушаются миелиновые оболочки структур центральной и периферической нервной системы. Они имеют мультифакториальную природу, возникают при сочетании отягощенной наследственности и внешних факторов риска. Самые распространенные нозологии: рассеянный склероз, разные клинические формы рассеянного энцефаломиелита и полинейропатий. Диагностика демиелинизирующих патологий требует проведения МРТ, нейрофизиологических и иммунологических исследований. Лечение включает гормонотерапию, иммуносупрессию, экстракорпоральную гемокоррекцию, мультидисциплинарную реабилитацию.
МКБ-10


Общие сведения

Причины
Общепринята мультифакториальная теория демиелинизирующих заболеваний, согласно которой они возникают при сочетании внешних и внутренних провоцирующих факторов. Большинство патологий связаны с наследственными причинами. Лучше всего эти закономерности изучены у больных рассеянным склерозом (РС), за развитие которого отвечают как минимум 2 гена из комплекса HLA. К экзогенным факторам риска относятся следующие:
- Инфекции. Специфический возбудитель рассеянного энцефаломиелита – вирус ОРЭМ. Зачастую демиелинизацию провоцируют вирусы кори, краснухи, инфекционного мононуклеоза. Особого внимания заслуживает ВИЧ-инфекция: энцефалопатия и деменция развиваются у 15-20% больных на стадии СПИДа.
- Метаболические нарушения. Демиелинизирующие процессы по типу миелинолиза развиваются при накоплении продуктов азотистого обмена на фоне ХПН, декомпенсированном сахарном диабете, патологии цикла обмена мочевины.
- Церебральная ишемия. Поражение миелиновых оболочек провоцируется эпизодами нарушения мозгового кровообращения. Они характерны для людей с осложненным течением артериальной гипертензии, повторными гипертензивными кризами, тяжелыми аритмиями.
- Интоксикация. В развитии демиелинизирующих заболеваний играют роль отравления химическими растворителями, лакокрасочной продукцией, угарным газом. К провоцирующим факторам относят передозировки лекарственных препаратов, которые влияют на регуляцию кардиореспираторной деятельности и вызывают гипоксию.
- Вакцинация. Описаны единичные случаи поражения ЦНС после проведения иммунизации АКДС и КПК, при факультативной вакцинации против гриппа и бешенства. Такие патологии вызваны индивидуальной реакцией организма на прививку и чаще развиваются у пациентов с отягощенной наследственностью.
Патогенез
Миелин представляет собой наружную оболочку нервных волокон и состоит из нескольких слоев плазмолеммы. Он обеспечивает электроизоляцию и питание нервов, чтобы импульсы могли быстро достигать разных структур нервной системы. Демиелинизация – патологический процесс утраты миелина при относительной сохранности аксонов. Ее следует отличать от миелинопатий – заболевания, при котором нарушаются первичные процессы образования миелиновых оболочек.
В зависимости от типа повреждения выделяют 4 вида демиелинизации: дизиммуновоспалительная, вирусная, метаболическая и гипоксически-ишемическая. Дизиммуновоспалительные формы встречаются при рассеянном склерозе и близких к нему патологиях. Она проявляется избирательной очаговой деструкцией миелина, появлением липофитов и пролиферацией микроглиоцитов. При этом большинство аксонов в ЦНС продолжают функционировать.
Вирусные демиелинизирующие заболевания развиваются при накоплении в нервной ткани патогенов, которые постепенно разрушают миелиновые оболочки. Гипоксически-ишемическое повреждение сопряжено с хроническими эпизодами гипоперфузии мозга либо с поражением ЦНС нейротоксическими агентами. Метаболическая демиелинизация может быть связана с резкими колебаниями уровня натрия. В этом случае развивается центральный понтинный миелинолиз.

Классификация
С учетом этиопатогенеза демиелинизирующие заболевания подразделяются на первичные, которые возникают без четкой причины под влиянием аутоиммунных механизмов, и вторичные – результат повреждающего действия вирусных или токсических агентов. В практической неврологии широко применяется классификация по локализации поражения и клиническому течению. Согласно ей, выделяют такие варианты демиелинизирующих болезней:
1. Поражения ЦНС. В этом случае повреждение локализовано в белом веществе головного и спинного мозга. Заболевания отличаются тяжелым течением, неуклонным прогрессированием и нарушением всех неврологических функций. По скорости развития они подразделяются на подгруппы:
- Острые. К этой категории относят первичный рассеянный энцефаломиелит и его отдельные формы: оптикомиелит, диссеминированный миелит, полиоэнцефалит. Острое течение типично для параинфекционных и вакцинальных энцефалопатий.
- Подострые. Такой тип течения характерен для рассеянного склероза, который проявляется в виде цереброспинальной, церебральной, оптической и других клинических форм.
- Хронические. В эту группу демиелинизирующих заболеваний входят энцефалиты Даусона, Петте-Деринга, диффузный лейкоэнцефалит Шильдера.
2. Поражение периферических нервов. Чаще всего диагностируется первичный полирадикулоневрит при болезни Гийена-Барре. Также к группе периферических демиелинизирующих патологий относят инфекционные и токсические нейропатии, диабетическую полинейропатию.
Симптомы демиелинизирующих заболеваний
Рассеянный склероз
Дебют происходит в молодом возрасте. Начальные симптомы представлены парестезиями в одной или нескольких конечностях, мышечной слабостью в руках и ногах, периодическими нарушениями зрения. Пациенты отмечают легкую дискоординацию движений, неустойчивость походки. Иногда в начале болезни проявляются расстройства функций тазовых органов: недержание мочи, частые позывы на мочеиспускание.
По мере прогрессирования рассеянного склероза возникают парезы или параличи конечностей, нарушаются функции черепно-мозговых нервов (ЧМН), усиливаются поражения чувствительных нервных волокон. Присоединяется спастичность мышц, которая усиливается при вертикализации пациента и во время ходьбы. Для РС типичен синдром диссоциации: несоответствие между поражениями внутренних органов и клиническими симптомами.
Острый рассеянный энцефаломиелит
Клинические проявления демиелинизирующего заболевания соответствуют энцефалопатии. Патология манифестирует нарушениями сознания разной степени тяжести – от оглушенности до комы. Пациентов беспокоят сильные головные боли, тошнота, рвота, которая не приносит облегчение. Неврологическая симптоматика достигает максимума в течение нескольких дней, из-за чего больные госпитализируются в отделение интенсивной терапии.
Очаговые проявления вариабельны и зависят от локализации поражения. Демиелинизирующая патология проявляется нарушениями координации, параличами половины дела, нарушениями зрения, речи и других функций, которые контролируются ЧМН. До 35% случаев сопровождается эпилептическими приступами, около 25% пациентов страдают от корешкового болевого синдрома, дисфункции тазовых органов.
Синдром Гийена-Барре
Главным признаком заболевания является симметричные мышечная слабость, которая начинается в ногах и постепенно распространяется на мышцы туловища, верхних конечностей, лица и шеи. Она сопровождается шаткостью походки, покалыванием в руках и ногах, болями в спине. В процесс вовлекаются мышцы, отвечающие за глотание и артикуляцию, поэтому развивается дисфагия, дизартрия. При параличе дыхательной мускулатуры возможна асфиксия.
Другие виды полинейропатий
Повреждения периферических нервов проявляются сочетанием моторных, сенсорных и вегетативных симптомов. Большинство случаев демиелинизирующего заболевания начинается с мышечной слабости в дистальных отделах конечностей, которая постепенно распространяется на вышележащие отделы тела и может достигать дыхательной мускулатуры. Характерно угнетение или полное отсутствие сухожильных рефлексов.
Осложнения
Демиелинизирующие болезни сопровождаются неврологическим дефицитом, который неумолимо прогрессирует. На поздних стадиях пациенту устанавливают группу инвалидности из-за двигательных или когнитивных нарушений. При остро протекающих заболеваниях (концентрическом склерозе, рассеянном энцефаломиелите) летальный исход возможен в первые месяцы. Диффузно-диссеминированный склероз завершается смертью через 3-7 лет от появления симптоматики.
Для демиелинизации характерно тотальное поражение мышц, поэтому как минимум у трети больных развивается дыхательная недостаточность, нарушение пережевывания и глотания пищи, расстройства речевой функции. Особенно тяжело протекает бульбарный синдром, вызванный поражением (ЧМН). Присоединяются расстройства вегетативной нервной системы, которые проявляются аритмиями, колебаниями артериального давления. нарушениями перистальтики и работы тазовых органов.
Диагностика
Для выявления демиелинизирующих заболеваний пациенту требуется полное обследование у врача-невролога. На первичной консультации большое внимание уделяется сбору анамнеза, поскольку у 80% людей выявляются факторы риска в виде перенесенных инфекций, ятрогенных вмешательств, интоксикации и прочих экзогенных вредностей. Осмотр дополняется оценкой неврологического статуса. Диагностическая программа состоит из следующих методов:
- Магнитно-резонансная томография. Нейровизуализация головного и спинного мозга является основным методом для диагностики демиелинизации в ЦНС, определения ее топографии и размеров. Внимание врачей привлекает сочетание накапливающих и не накапливающих контрастное вещество очагов в рамках одного МРТ-снимка.
- Нейрофизиологическая диагностика. При судорожном синдроме обязательно проводят классическую электроэнцефалографию и ЭЭГ с депривацией сна для выявления эпилептиформной активности. Признаки патологии периферических нервов требуется выполнение электронейромиографии, которая определяет локализацию патологии и скорость прохождения нервных импульсов.
- Иммунологические анализы. Обязательным при РС считается исследование крови и ликвора на олигоклональные антитела IgG. Чтобы определить возможные провоцирующие факторы, проводится анализ на антитела к нативной ДНК, кардиолипину, волчаночному антикоагулянту. Отличить РС от оптиконевромиелита позволяет исследование на антитела к аквапорину-4.
- Дополнительные методы. Базовая диагностическая программа включает общие анализы крови и мочи, расширенный биохимический анализ крови, определение острофазовых показателей. Для исключения хронических инфекций выполняются серологические и молекулярно-генетические реакции.
- Консультации специалистов. Зрительные нарушения требуют консультации офтальмолога, проведения офтальмоскопии, биомикроскопии глаза и визометрии. При снижении слуха пациента направляют на консультацию к отоларингологу с обязательным проведением аудиометрии, исследованием слуховых вызванных потенциалов.
Дифференциальная диагностика
Дифференциальная диагностика демиелинизирующих процессов сложна из-за разнообразия клинической картины, отсутствия четких клинико-морфологических критериев. При обследовании исключают вирусные и бактериальные энцефалиты, системные болезни соединительной ткани, паранеопластический синдром. В сложных случаях симптоматику дифференцируют с проявлениями митохондриальных заболеваний, для чего назначают биопсию мышц и ДНК-диагностику.

Лечение демиелинизирующих заболеваний
Консервативная терапия
Схема лечения подбирается индивидуально для каждого больного с учетом вида заболевания, его стадии, степени тяжести и клинических особенностей. Пациенты с умеренными проявлениями неврологического дефицита и стабильным развитием болезни проходят лечение в домашних условиях под наблюдением врача. При более тяжелых формах требуется госпитализация в неврологический стационар или реанимационное отделение. При демиелинизирующих заболеваниях показано несколько направлений консервативной терапии:
- Иммуносупрессия. Поскольку патология носит аутоиммунный характер, для купирования симптоматики назначают лечение глюкокортикостероидами. Для быстрого купирования обострения показана гормональная пульс-терапия с парентеральным введением лекарств. При их неэффективности применяются цитостатики, интерфероны, моноклональные антитела.
- Коррекция неврологических симптомов. Для ликвидации мышечной спастичности применяются миорелаксанты центрального действия, антиконвульсанты. Чтобы уменьшить координационные нарушения, используют препараты против системного головокружения. Коррекцию психоэмоционального статуса проводят антидепрессантами и анксиолитиками.
- Экстракорпоральные методы. Для удаления циркулирующих антител и иммунных комплексов проводят каскадную фильтрацию плазмы, криоаферез, лимфоцитаферез и другие методы гемоккоррекции. Терапия ускоряет наступление ремиссии и увеличивает ее продолжительность.
При вторичных формах демиелинизирующих процессов, связанных с конкретным этиологическим фактором, по возможности устраняют первопричину. Пациентам назначают противовирусную или антибактериальную терапию нейроинфекций, рациональную гипогликемическую терапию, медикаментозные и экстракорпоральные методы лечения ХПН. При токсических формах полинейропатии необходимо прекратить контакт с ядовитым веществом и ввести соответствующие антидоты.
Экспериментальное лечение
Ведутся клинические испытания блокатора ионов кальция (4-амидопирина) для купирования симптоматики демиелинизирующих процессов в ЦНС. Доказано, что препарат ускоряет проводимость по миелиновым нервным волокнам и уменьшает явления неврологического дефицита. Он действует на кальциевые каналы аксолеммы волокон, благодаря чему регулирует потенциал действия.
В 2017 году группа американских ученых представила уникальный метод генной терапии, который основан на подавлении активности иммунных клеток и ликвидации аутоиммунных повреждений миелина. Исследователи создали безопасный вирус с генетическим кодом MOG, который встраивается в ДНК печени и снижает агрессию Т-киллеров на головной мозг. Терапия находится в стадии разработки и требует длительной подготовки к клиническим исследованиям.
Реабилитация
Пациентам требуется комплексный уход и медико-социальная реабилитация. Эти меры направлены на повышение качества жизни, нормализацию физического и интеллектуального функционирования человека. Лечебная физкультура (ЛФК) улучшает силу скелетной мускулатуры, тренирует сердечно-сосудистую и дыхательную системы. Рекомендованы когнитивные тренировки, занятия с логопедом и клиническим психологом.
Прогноз и профилактика
Несмотря на усовершенствование знаний об этиопатогенезе и возможностях лечения, демиелинизирующие болезни пока представляют неразрешимую проблему для неврологии. Комплексная терапия замедляет или останавливает их прогрессирование, однако методы полного излечения не разработаны. Осторожный оптимизм внушают направления иммунотерапии и генной терапии, которые влияют на первопричину развития заболеваний.
Эффективные меры первичной профилактики отсутствуют. Чтобы снизить риск активации аутоиммунных процессов, пациентам с генетическими факторами риска рекомендуется избегать токсических воздействий, нейроинфекций, полипрагмазии лекарственных препаратов. Необходим рациональный подход к плановой вакцинации, которая предупреждает корь, краснуху и другие инфекции, выступающие триггерами демиелинизирующей болезни.
1. Неврология. Национальное руководство/ под ред. Е.И. Гусева, А.Н. Коновалова, В.И. Скворцовой. – 2018.
2. Редкие демиелинизирующие заболевания центральной нервной системы/ Т.Е. Шмидт// Неврологический журнал. – 2016. – №. 5.
3. Дифференциальная диагностика миелитов при демиелинизирующих заболеваниях/ И.С. Бакулин// Нервные болезни. – 2015. – №. 4.
4. Демиелинизирующие заболевания/ Ю.И. Стаднюк, Д.С. Лезина, О.В. Воробьева// Лечение заболеваний нервной системы. – 2012. – №2.
Миелит – общее название для любых воспалительных процессов спинного мозга. Симптомы напрямую зависят от уровня и степени поражения; чаще всего это боль (ее иррадиация), параличи, расстройство тазовых функций, нарушение чувствительности и прочие. Диагностика миелита включает в себя неврологическое обследование и оценку параметров спинномозговой жидкости, взятой на анализ путем люмбальной пункции. Также могут назначаться КТ или МРТ спинного мозга, миелография. Лечение включает в себя назначение антибиотиков, противовоспалительных средств, анальгетиков, миорелаксантов, а также ЛФК, массажа и физиотерапевтических процедур.
Общие сведения
Миелит – это общее название всех воспалений спинного мозга, которые могут затрагивать как серое, так и белое вещество. То есть, миелитом называется любой спинальный воспалительный процесс. В зависимости от формы и распространенности воспаления выраженность симптомов может значительно различаться, но заболевание все равно остается достаточно тяжелым. Миелит дает высокий процент осложнений и трудно лечится. Это заболевание сложно назвать широко распространенным, оно встречается не более чем в 5 случаях на 1 млн. человек.
Выделить какие-либо особенности в структуре заболеваемости миелитом нельзя, пол или возраст практически не влияют на риск развития болезни. Некоторые исследователи приводят доказательства того, что чаще всего миелитом заболевают люди в возрасте от 10 до 20 лет и лица пожилого возраста.
Причины миелита
Иногда точно установить причину развития миелита не представляется возможным, но в большинстве случаев, основные "пусковые факторы" все-таки известны. Единственная используемая в клинической неврологии классификация миелита основана именно на этиологии, то есть причине возникновения. Согласно этой классификации, выделяют три варианта заболевания: инфекционный, травматический и интоксикационный.
Инфекционный миелит. Составляет почти половину всех случаев. Этот вид, в свою очередь, разделяется на две группы: первичный (в случае, если инфекция изначально проникла только в спинной мозг) и вторичный (если воспаление возникло после проникновения в спинной мозг инфекции из других очагов). Причинами инфекционного миелита чаще всего оказываются: вирус простого герпеса I и II типа, цитомегаловирусная инфекция, микоплазмы, сифилис, ВИЧ, энтеровирусные инфекции. Несколько реже этиологическим фактором может быть менингококковая инфекция и бореллии. Вторичный инфекционный миелит возникает преимущественно при остеомиелите позвоночника и при заносе инфекции с кровью.
Травматический, интоксикационный и другие виды миелита. Интоксикационный миелит возникает под воздействием ядов, тропных к клеткам спинного мозга. Такое воспаление может возникать как при остром отравлении (к примеру, рядом лекарственных средств и психотропных препаратов), так и при хроническом действии отравляющего вещества (чаще всего это касается вредного производства).
Миелит, возникший вследствие травмы позвоночника, имеет два компонента. Во-первых, непосредственное механическое воздействие на спинной мозг неизбежно приводит к нарушению его функций. Во-вторых, при травмировании микроорганизмы могут попасть в спинной мозг через рану. Помимо этого, спинальное воспаление может быть вызвано некоторыми системными заболеваниями. Чаще всего можно встретить миелит на фоне рассеянного склероза (в этом случае миелит правомерно будет назвать симптомом основной болезни), ряда аутоиммунных заболеваний и васкулита. Также миелит часто развивается как компонент паранеопластического синдрома, возникающего на ранних стадиях роста злокачественной опухоли.
Патогенез
Провоцирующий фактор – будь то инфекция или травма – вызывает отек спинного мозга. Это можно считать отправной точкой, с которой начинается весь патологический процесс. Отек нарушает кровообращение в тканях, возникают сосудистые тромбы. Это, в свою очередь, увеличивает отек. Механизм развития миелита идет по так называемому "порочному кругу", столь характерному для множества неврологических болезней. Расстройство кровообращения (или даже прекращение его в определенных участках) в конце концов становится причиной размягчения и некроза тканей спинного мозга.
Симптомы миелита
Клиническая картина миелита целиком и полностью зависит от места локализации воспаления. Уровень поражения определяют сегментами или отделами спинного мозга (в каждом из которых несколько сегментов). К примеру, миелит может быть грудным, верхнешейным, поясничным и т. д. Как правило, миелит охватывает сегмент спинного мозга по всему поперечнику, нарушая работу всех проводниковых систем. Это значит, что нарушаются обе сферы: и двигательная, и чувствительная.
Как уже говорилось, клиника миелита разнится в зависимости от уровня воспаления. Миелит верхних сегментов шейного отдела спинного мозга характеризуется спастическим тетрапарезом. Он наиболее опасен: всегда есть вероятность повреждения диафрагмального нерва. Это, в свою очередь, грозит остановкой дыхания. Распространение воспаления с верхнешейных сегментов вверх на структуры продолговатого мозга может привести к бульбарным расстройствам. Миелит на уровне шейного утолщения проявляется сочетанием вялого пареза рук со спастическим парезом ног. Нижние сегменты шейного отдела поражаются чаще, чем верхние, и их воспаление не так опасно. В ряде случаев оно грозит стойкими двигательными нарушениями (опасности для жизни миелит этой локализации, как правило, не несет).
Грудной отдел спинного мозга страдает, пожалуй, чаще всего. Поражение этой области вызывает развитие спастического паралича ног. Последний представляет собой паралич-напряжение. Мышцы при этом приобретают излишний тонус, могут появляться судороги. Ответ на проверку коленных и ахилловых рефлексов при грудном миелите всегда слишком активный. Стоит помнить, что при быстро развившемся поперечном миелите сначала может наблюдаться пониженный тонус мышц, затем, через некоторое время, расстройства приобретают характер спастического паралича.
Пояснично-крестцовый отдел спинного мозга также часто поражается миелитом. Симптоматика миелита этой локализации включает периферический парез в ногах и расстройство тазовых функций по типу недержания мочи и кала. Параллельно с этим мышцы, которые иннервируются пораженными нервами, лишенные нормальной регуляции и питания, постепенно атрофируются.
Нарушения чувствительности наблюдаются при любом варианте миелита. Единственное незыблемое правило: подобного рода расстройства всегда возникают ниже места поражения. Сенситивные нарушения заключаются в снижении или полном отсутствии болевой чувствительности, пониженной реакции на прикосновение, холод и т. д. Могут возникать парестезии – "несуществующие ощущения", например, "мурашки", холод или ощущение ветра.
Диагностика
Нетравматичных методов диагностики миелита (разумеется, если нужно установить точную причину, а не предварительный диагноз) нет. Наиболее полную информацию дает люмбальная пункция. При остром процессе назначают КТ или МРТ позвоночника и миелографию.
Как правило, данных анамнеза, знания симптомов и результатов анализа спинномозговой жидкости бывает вполне достаточно для безошибочной постановки диагноза. Ликворная пункция также дает возможность провести дифференциальную диагностику, то есть уточнить диагноз, сравнив полученные данные с признаками похожих по клинике заболеваний. Миелит нужно дифференцировать с синдромом Гийена-Барре, гематомиелией, эпидуритом, опухолями и острым нарушением кровообращения спинного мозга.
Лечение миелита
При выборе лечения невролог должен опираться на информацию о возможной причине возникновения заболевания и особенностях развития миелита у данного больного. Во всех случаях при миелите назначаются антибиотики широкого спектра действия (обычно принимать антибиотики нужно большими дозами), противовоспалительные средства (почти всегда – глюкокортикоиды), анальгетики, жаропонижающие препараты. По необходимости (отталкиваясь от состояния больного) могут назначаться миорелаксанты и уросептики. При задержке мочи применяют антихолинэстеразные препараты, катетеризацию мочевого пузыря и его промывания антисептиками.
Огромное значение в лечении миелита и его последствий имеет лечебная физкультура (в период постельного режима – в постели, а позже – в зале или палате), массаж (перкуссионный) и физиопроцедуры. Для восстановления функции поврежденных нервных клеток (насколько это возможно) обязательно применение витаминных препаратов (группы В). Желательно, чтобы это были инъекционные средства. С целью предупреждения пролежней под крестец и другие костные выступы подкладывают различные приспособления (ватные тампоны, круг), меняют положение тела, протирают кожу камфорным спиртом или мыльно-спиртовым раствором. С этой же целью назначают УФО на крестцово-ягодичную и голеностопную область.
Прогноз и профилактика
Прогноз при миелите, опять же, зависит от уровня и степени поражения. Верхнешейный миелит нередко становится причиной смерти больных; поясничный и грудной (без своевременного лечения) с высокой долей вероятности могут привести к инвалидизации. При благоприятном течении болезни выздоровление наступает через 2-3 месяца, а полное восстановление – через 1-2 года. В этот период рекомендуется: санаторно-курортное лечение (если оно будет назначено грамотно, то длительность восстановления ощутимо сократится), витаминотерапия, профилактика пролежней, физиотерапевтические процедуры (УФО), лечебная физкультура, назначение антихолинэстеразных препаратов.
С учетом количества причинных факторов развития миелита, специфической профилактики этого заболевания не может быть по определению. В какой-то степени предупредить заболевание помогает вакцинация. К неспецифической профилактике миелита можно отнести своевременное устранение хронических очагов инфекции в организме (например, гайморита или кариеса).
Читайте также:

