Энцефалит у детей история болезни
Обновлено: 15.04.2024
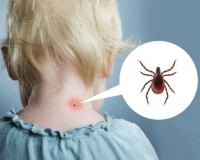
Клещевой энцефалит также называется весенне-летним или таежным. Это природно-очаговое вирусное заболевание (возбудитель которого циркулирует среди животных), при котором наступает поражение центральной нервной системы, и при котором проявляются общемозговые, менингеальные и очаговые симптомы.
Клещевой энцефалит у детей бывает:
- центрально-европейский клещевой энцефалит
- дальневосточный вирусный энцефалит (также называется русским весеннее-летним энцефалитом)
- клещевой вирусный энцефалит неуточненный
- другой клещевой вирусный энцефалит.
Эпидемиология
Заболевание называется природно-очаговым, когда возбудитель находится среди животных и насекомых и распространяется ими. Клещевой энцефалит относится именно к таким заболеваниям. На территории России очаги данной болезни находятся в тайге на Дальнем Востоке, в Сибири, на Урале, в некоторых районах Европейской части страны.
Иксодовые клещи являются основными хранителями и переносчиками инфекции. На Ввостоке это Ixodes persulcatus, а на западе это Ixodes ricirtus. На части территорий болезнь могут вызывать другие виды клещей. Эти насекомые пожизненно содержат возбудитель болезни, откладывают зараженные яйца, из которых потом появляются зараженные клещи (трансовариальный путь передачи инфекции).
Клещи в дикой природе заражают грызунов, ежей, бурундуков и прочих животных и птиц. Зараженные животные с того момента также могут распространять инфекцию. Человек заражается инфекцией при укусе инфицированным клещом. Вместе со слюной клеща вирус попадает в кровь ребенка (а также вероятность заражения возрастает при раздавливании заразного клеща). Вирус можно занести с места укуса на слизистую.
На некоторых территориях в цепочке заражения может участвовать крупный рогатый скот, чье мясо и молоко потом употребляет человек вместе с инфекцией.
Рост заболеваемости отмечается весной и летом, т.к. именно в эти времена года иксодовые клещи наиболее активны. Заболеваемость клещевым энцефалитом среди детей ниже, чем среди взрослых, но все же есть. Также бывают эпидемии в лагерях отдыха, которые расположены рядом с зонами обитания клещей (леса). Наиболее подвержены заболеванию среди детской аудитории дети 7-14 лет.
Что провоцирует / Причины Клещевого энцефалита у детей:
Возбудитель болезни относится к роду флавивирусов. Вирион сферической формы имеет диаметр от 40 до 50 нм. Вирус содержит РНК и может размножаться во многих тканевых культурах. Среди животных, на которых проводились опыты в лабораториях, наибольшую чувствительность к вирусу имеют хомяки, белые мыши, обезьяны и хлопковые крысы.
Клещевым энцефалитом могут заразиться домашние животные. Вирус можно убить с помощью обыкновенных дезинфицирующих средств, с помощью повышения температуры среды. Вирус в высохшем виде может сохранять свои свойства месяцами и даже годами.
Патогенез (что происходит?) во время Клещевого энцефалита у детей:
Места первичной локализации вируса это кожа, подкожная клетчатка и желудочно-кишечный тракт. С помощью лимфы и крови вирус распространяется по организму, попадая даже в ЦНС. Там он вызывает поражение серого вещества головного и спинного мозга. Также поражаются твердые и мягкие мозговые оболочки. Проявляется интоксикация, наступает поражение висцеральных органов, например, надпочечников, селезенки и пр. Также в опасности сердечно-сосудистая система, которую может затронуть вирус.
Наибольшие морфологические изменения вирус вызывает в центральной нервной системе. Фиксируют отечность и полнокровность мягких и твердых оболочек мозга. На разрезе вещество головного и спинного мозга дряблое, отечное, с точечными кровоизлияниями. Гистологическое исследование позволяет определить рассеянные периваскулярные инфильтраты, дегенеративно-дистрофические изменения в нервных клетках (вероятен даже полный некроз) и пр.
Значимые изменения происходят в стволе головного мозга, передних рогах спинного мозга, гипоталамической области, зрительном бугре и в мозжечке.
Воспаление может также быть в других органах ребенка.
Симптомы Клещевого энцефалита у детей:

С первого дня лицо больного краснеет (гиперемия), сосуды склер красные (инъекция сосудов). Начинается светобоязнь. Могут болеть глазные яблоки, конечности (не всегда), поясница. Проявляется заторможенность и сонливость. Скоро проявляются признаки раздражения мозговых оболочек; ригидность затылочных мышц, положительные симптомы Кернига и Брудзинского. Стоит отметить, что симптомы Брудзинского характерны не только для заболевания клещевым энцефалитом. Эта группа симптомов делится на: верхний, средний, нижний, щечный. Что касается симптома Кернига, он также характерен не только для клещевого энцефалита, в общем он свидетельствует о раздражении оболочек мозга.
На 2 или 3 сутки заболевания проявляется энцефалитический синдром с нарушением сознания. В легких случаях он может проявляться как легкий сопор (угнетение сознания с утратой произвольной и сохранностью рефлекторной деятельности). В тяжелых случаях энцефалитический синдром проявляется как генерализированные судороги вплоть до развития эпилептического статуса. Случаются признаки психомоторного возбуждения с бредом и галлюцинациями. В частых случаях случается тремор рук, подергивания мышц лица и конечностей. Под тремором рук подразумевают быстрые сокращения мышц, что внешне похоже на подрагивание конечностей. Фиксируется снижение мышечного тонуса и угнетение рефлексов.
На фоне проявления симптомов диффузного энцефалита у некоторых больных детей могут появиться признаки очаговости.
Когда наступает поражение белого вещества головного мозга, есть вероятность появления спастических парезов конечностей. Под парезом подразумевают ослабление мышцы или группы мышц конечностей. Нередко гемипарезы сопровождаются центральными парезами лицевого и подъязычного нервов на стороне поражения. Очаговость может проявляться различными гиперкинезами, возникающими в результате раздражения белого вещества одного из полушарий мозга быстро образующейся рубцовой тканью. Гиперкинезы часто проявляются клоническими судорогами локальных мышечных групп.
Когда вирус поражает серое вещество спинного мозга, появляется полиомиелитический синдром с вялыми параличами. Чаще всего появляется парез шейно-плечевой мускулатуры и мышц рук. Если случается двухстороннее поражение, голова ребенка свисает, ограничиваются движения в плечах и руках. На 2-3 неделе заболевания обнаруживается мышечная атрофия. Парезы ног довольно редки. В периоде восстановления возможны развитие контрактур, искривление туловища, деформация пораженных рук и ног.
Спинномозговая жидкость при клещевом энцефалите вытекает под повышенным давлением, прозрачная, с умеренным лимфоцитарным цитозом. Количество белка изначально в норме, при выздоровлении слегка повышено.
На высоте проявления симптомов в крови наблюдают умеренный лейкоцитоз со сдвигом влево до палочкоядерных, повышенную СОЭ. При проявлении пастических параличей изменения в крови могут не наблюдаться.
Клещевой энцефалит может быть типичным и атипичным. Типичные случаи характерны поражением ЦНС. Атипичные формы включают стертые и сублинические, а также случаи молниеносной болезни, которые оканчиваются летально спустя всего 1-2 дня, пока симптомы еще не проявились. Тяжесть болезни определяют по степени поражения центральной нервной системы.
Период лихорадки при данном заболевании длится от 5 до 10 суток, редко – 3-4 недели или больше.
Смерть от болезни может наступить в первые 3 суток болезни. Она вызывается параличом дыхательного и сосудодвигательного центров и явлениями общего токсикоза с отеком и набуханием вещества мозга.
Если течение болезни благоприятное, состояние больных становится лучше, когда температура тела падает, со временем постепенно сводятся на нет симптомы поражения нервной системы. Течение болезни может быть длительным, постепенно прогрессирующим, рецидивирующим. Возможны также стойкие психические расстройства, параличи, контрактуры, деформации и др.
Клинической разновидностью клещевого энцефалита является так называемый двухволновый вирусный менингоэнцефалит, именуемый также молочной лихорадкой. Этой болезнью заражаются через пищу, если употребляемое молоко было заражено клещами. Но не исключен путь заражения через укусы Ixodes ricinus. Заразиться в таком случае могут целые семьи. Случаи зафиксированы как в России, так и в Белорусси, Швеции, Норвегии, Чехословакии и Финляндии.
Если заражение произошло через молоко, болезнь проявляется только на 4-5 день. Если заражение спровоцировал укус клеща, инкубационный период длится от 4 до 20 суток. Лихорадка у большинства больных протекает двумя последовательными волнами. Первая волна длится 2-10 суток, вторая волна длится около недели. Реже бывает только одна волна, длительность которой 5-30 дней.
Первая лихорадочная волна сопровождается такими симптомами как головные боли и головокружения, нарушения сна, отсутствие или снижения аппетита, покраснение сосудов кожи лица, инъекция (переполнение кровью) сосудов склер и конъюнктив. Есть вероятность менингеальных симптомов. Состояние становится лучше, когда температура тела больного ребенка падает. Но остается вялость, плохой аппетит и головная боль. Через 5-8 суток начинается повторное повышение температуры (вторая волна). Симптомы повторяются. Головные боли имеют резкий характер. Рвота может быть многократной. При движении глазных яблок возникают боли.
Прослушиваются глухие сердечные тона. Артериальное давление снижается. Появляются менингеальные симптомы, болезненность походу нервных стволов, гиперестезия, симптомы натяжения, снижение мышечного тонуса, резкое снижение сухожильных рефлексов, иногда симптомы орального автоматизма, дрожание, нистагм, дизартрия. Походка больного неустойчива.
Течение болезни благоприятное. Функции нервной системы восстанавливаются на 100% на 2—3-м месяце.
Диагностика Клещевого энцефалита у детей:
Диагностику клещевого энцефалита проводят по таким признакам как острое начало болезни, выраженные симптомы интоксикации, рано появляющиеся признаки диффузного или очагового поражения головного мозга, появление вялых параличей и гиперкинезов. Подсказку диагноза дает весенне-летний сезон, в особенности если больной находился какое-то время в местах обитания клещей.
Также диагностика проводится по обнаружению на коже ребенка места укуса клеща. Помогает поставить диагноз наличие специфических антител класса IgM (используется метод ИФА). Выделение вируса из крови и спинномозговой жидкости больных проводят путем внутримозговото заражения новорожденных белых мышей материалом от больного или в культуре ткани (куриные фибро-бласты).
Лечение Клещевого энцефалита у детей:
Неэффективно назначение антибиотиков. В качестве этиотропного лечения в ранние периоды болезни вводят специфический иммуноглобулин человека против клетевого энцефалита. Доза рассчитывается так: 0,5 мл на 1 кг тела больного в сутки (курс 2-3 дня). Дегидратация проводится с помощью 25% раствора магния сульфата, маннитола, лазикса, 20% раствора глюкозы и т. д. Для дезинтоксикации показаны такие препараты как реополиглюкин и альбумин.
Врачи могут назначать симптоматическую терапию. Для лечения тяжелых случаев используют глюкокортикостероиды в дозах согласно возрасту ребенка на протяжении 5—10 дней. Если у больного проявляются расстройства дыхания, больной переводится на искусственную вентиляцию легких. Восстановительный период после излечения проходит с назначение массажа, гимнастики, физиотерапевтических процедур. Врачи советуют также лечение на курортах.
Профилактика Клещевого энцефалита у детей:
Если обнаружен очаг заболевания в дикой природе, места опыляют инсектицидами. Для профилактики с/г животных также используют обработку хлорофосом (актуально для коров, коз, овец и пр.).
Личная профилактика заключается в ношении спецодежды и смазывании кожи средствами, которые отпугивают клещей. После прогулок в лесах и парках в теплые времена года следует тщательно осмотреть одежду и тело, особенно чувствительные его участки, чтобы выявить клещей. Молоко (коровье и козье) употребляют в пищу после кипячения, что позволяет убить инфекцию.
В очагах инфекции, если есть эпидемиологические показания, применяют активную иммунизацию. А также – для лиц, имеющих дело в работе с вирусами. Используют такие вакцины:
Вакцину вводят два раза, интервал между вакцинациями от 1 до 3 месяцев. Ревакцинация проводится через 9-12 месяцев. Также для профилактики применяют иммуноглобулин человека против клещевого энцефалита. С целью экстренной постэкспозиционной профилактики клещевого энцефалита можно применять иммуномодулятор с противовирусной активностью анаферон детский. Дети в возрасте до 12 лет должны принять 1 таблетку 3 р. в день, а дети от 12 лет принимают 2 таблетки 3 р. в день на протяжении 21 дня (условно принятое значение длительности инкубационного периода).
Анаферон детский применяют и в комплексном лечении клещевого энцефалита начиная с периода ранней реконвалесценции для потенцирования противовирусного действия и предупреждения активации персистирующего вируса. Препарат назначают в течение 1 мес при лихорадочной форме и до 3 мес при менингеальной и очаговой форме. Детям до 12 лет — по 1 таблетке 3 раза в день, детям старше 12 лет — по 2 таблетки 3 раза в день.
К каким докторам следует обращаться если у Вас Клещевой энцефалит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Клещевого энцефалита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Энцефалит у детей — это воспаление ткани головного мозга, вызванное инфекционными, аутоиммунными или паранеопластическими факторами. Заболевание проявляется очаговыми нарушениями, судорожным синдромом, менингеальными знаками. Неспецифические симптомы включают лихорадку, недомогание, респираторные и диспепсические расстройства. Диагностика представлена современными методами нейровизуализации (МРТ, КТ), вирусологическим и серологическим исследованием спинномозговой жидкости (СМЖ), биопсией мозговой ткани. Этиотропное лечение ацикловиром назначается при герпетическом энцефалите, в остальных случаях применяют поддерживающую терапию.
МКБ-10
Общие сведения
Среди всех инфекционных болезней у детей нейроинфекции, которые обычно проявляются энцефалитом, составляют 3-5%. Заболевание возникает у пациентов любого возраста, в современной неонатологии нередки случаи внутриутробного церебрального воспаления. Половых различий среди заболевших нет. Ситуация осложняется тем, что типичные детские инфекции, такие как ветрянка и корь, при неблагоприятных условиях дают осложнения в виде энцефалита.

Причины
Основной этиологический фактор болезни — заражение детей нейротропными вирусами (арбовирусами, энтеровирусами, герпесвирусами). У школьников среди причин энцефалита повышается удельный вес экзантематозных инфекций (краснухи, кори, ветряной оспы), что обусловлено тесным взаимодействием в коллективе и высокой контагиозностью этих возбудителей. Симптомы энцефалита могут возникать под влиянием таких факторов, как:
- Бактериальная инфекция. Мозговые поражения встречаются при сифилисе (чаще врожденном), генерализованной стрептококковой или стафилококковой инфекции, что характернее для детей с отягощенной наследственностью или сниженным иммунитетом. Энцефалиты бывают при протозойных инфекциях: малярии, токсоплазмозе.
- Вакцинация. Существует риск воспаления нервной ткани после проведения АКДС, введения антирабической вакцины. Состояние типично для детей в возрасте 3-7 лет. Оно появляется спустя 1-2 недели после прививки. В 70% случаев наблюдаются легкие формы с быстрым самостоятельным восстановлением неврологических функций.
- Опухоли. Энцефалит иногда возникает при нарушениях работы иммунной системы и образовании аутоантител на фоне злокачественных новообразований. Состояние носит название паранеопластического процесса. Помимо повреждения мозга, у больных детей отмечаются полиорганные нарушения.
Патогенез
В пораженном отделе головного мозга у детей развивается острое или подострое воспаление, которое сопровождается отечностью тканей. Под токсическим влиянием продуктов распада вирусов и биологически активных веществ повышается проницаемость капилляров, в результате чего происходят петехиальные кровоизлияния. Такие патологические изменения вызывают общемозговые симптомы энцефалита.
Вирусы обладают прямым патогенным влиянием на нейроны, они провоцируют гибель клеток или появление в цитоплазме включений, которые нарушают образование нейромедиаторов и передачу импульсов. При этом определяются очаговые симптомы повреждения, которые зависят от локализации дефекта. В редких случаях болезнь заканчивается церебральным геморрагическим некрозом.
Классификация
С учетом распространенности поражения бывают полиоэнцефалиты (воспаление серого мозгового вещество), лейкоэнцефалиты (воспаление белого вещества) и панэнцефалиты (диффузный процесс). По локализации очага выделяют полушарные, стволовые, мозжечковые и другие виды. В клинической практике чаще всего используют классификацию по этиологическому фактору, согласно которой различают 2 формы:
- Первичный. Вызван попаданием в организм ребенка нейротропных вирусов, бактерий и простейших. В таком случае болезнь начинается с воспалительного процесса в головном или спинном мозге. Сюда относят клещевой энцефалит, японский комариный энцефалит, эпидемический летаргический энцефалит.
- Вторичный. Возникает как осложнение инфекций другой локализации либо развивается в асептических условиях под действием аутоиммунных процессов. Самые распространенные варианты: коревой, гриппозный, поствакцинальный.
Симптомы энцефалита у детей
Для энцефалита типична полиморфность клинических признаков, а его начальные этапы могут протекать в стертой форме, что затрудняет диагностику церебрального воспаления в практике современной педиатрии и детской неврологии. Патология в основном манифестирует общеинфекционными проявлениями: у детей повышается температура тела, беспокоят интенсивная головная боль, ломота в мышцах и суставах.
В зависимости от происхождения болезни, в продромальном периоде энцефалитов зачастую бывают симптомы со стороны желудочно-кишечного тракта, дыхательных органов. Возможна заложенность носа и слизистые выделения, гнусавость голоса, покашливание. Среди пищеварительных признаков выделяют рвоту и диарею, что более характерно для поражения энтеровирусами.
На вовлечение в процесс мозговой ткани указывает очаговая неврологическая симптоматика: расстройства чувствительности отдельных частей тела, парезы и параличи, нарушения зрения и обоняния. При тяжелом течении патологии у детей возможен судорожный синдром. Менингеальные знаки выражены незначительно, они присоединяются в случаях вовлечения в процесс мозговых оболочек с развитием менингоэнцефалита.
Осложнения
При обширных церебральных поражениях у ребенка есть риск возникновения эпилептического статуса, который сопровождается непрекращающимися судорожными припадками и потерей сознания. Тяжелые энцефалиты иногда вызывают угнетение сознания вплоть до глубокой комы. Среди отдаленных последствий заболевания называют стойкий неврологический дефицит (до 32% от всех случаев патологии), обусловленный необратимым повреждением участка нервной ткани.
Диагностика
При первичном обследовании детский невролог обращает внимание на общее состояние ребенка, наличие общемозговых и очаговых проявлений. При физикальном осмотре оценивают деятельность сердечно-сосудистой и дыхательной системы, проверяют рефлексы, мышечный тонус и когнитивные функций. Симптомы не позволяют поставить окончательный диагноз, поэтому проводятся инструментальные и лабораторные методики:
- МРТ головного мозга. Самый чувствительный метод для выявления воспаления на ранней стадии. О наличии патологии свидетельствует отечность отдельных областей мозговой коры, небольшие участки демиелинизации, изменения в зоне базальных ядер и таламуса.
- КТ головного мозга. Менее информативный способ нейровизуализации, который рекомендуется при отсутствии оборудования для МРТ. Компьютерную томографию полезно делать детям перед люмбальной пункцией, чтобы исключить противопоказания к ней (мозговой отек, гидроцефалию, опухоли).
- Биопсия головного мозга. Инвазивный метод диагностики применяется у детей в осложненных случаях, когда врачи не могут установить этиологию энцефалита либо при неэффективности стандартной интенсивной терапии. Биопсия производится целенаправленно после определения очага поражения на МРТ или КТ.
- Исследование СМЖ. Микроскопический, бактериологический и вирусологический анализы выполняются, чтобы найти причину развития энцефалита. Для точной диагностики герпесвирусов и энтеровирусов показано ПЦР-исследование ликвора. Серологические реакции СМЖ используются для оценки динамики болезни.
Лечение энцефалита у детей
Консервативная терапия
При любой форме энцефалита назначается патогенетическое лечение, которое направлено на стабилизацию витальных функций и активизацию собственных защитных сил организма ребенка. На первом месте стоит коррекция обезвоживания и электролитных нарушений, борьба с отеком мозга, десенсибилизирующая терапия. В случае высокой лихорадки используются антипиретики и физические методы охлаждения.
Важно место в лечении занимает устранение гипоксии, для чего ребенку проводят оксигенотерапию с повышенным содержанием кислорода в смеси, по показаниям выполняют интубацию и ИВЛ. Внутривенно вводят антиоксиданты, которые нейтрализуют свободные радикалы и продукты анаэробного распада молекул. В целях коррекции иммунитета рекомендованы рекомбинантные интерфероны, другие иммуностимуляторы.
Этиотропная терапия энцефалита возможна только при инфицировании герпесвирусами. Поскольку симптомы этого вида заболевания неспецифичны, введение препаратов группы ацикловира практикуют всем детям до установления этиологического фактора. Если подтверждено заражение вирусами герпеса лечение продолжают минимум 14 дней в возрастных дозировках.
Реабилитация
После ликвидации острых инфекционных проявлений ребенку необходимо длительное поддерживающее лечение, чтобы устранить остаточные симптомы. Из медикаментов назначают нейрометаболические препараты, миорелаксанты, лекарства на основе леводопы. Восстановить двигательную активность помогает лечебная физкультура, массаж, механотерапия. Для коррекции когнитивных нарушений требуется помощь логопеда, психолога.
Прогноз и профилактика
Восстановление после перенесенного энцефалита занимает длительное время, но при правильном подборе лечения и реабилитации у большинства детей симптомы полностью исчезают. Стойкие нарушения двигательной функции или органов чувств бывают после тяжелых форм заболевания. С целью профилактики энцефалитов необходимо своевременно выявлять и лечить детские инфекционные заболевания, проводить иммунизацию против клещевого энцефалита в эпидемически неблагоприятных регионах.
2. Клещевой энцефалит у детей: диагностика, лечение профилактика/ Н.В. Скрипченко// Инфекционные болезни. — 2010.
3. Вирусные энцефалиты у детей: прогнозирование исходов/ Н.В. Скрипченко, М.В. Савина, В.Н. Команцев, Г.П. Иванова // Детские инфекции. — 2009.
МКБ-10
Общие сведения
Энтеровирусный энцефалит, как и другие вирусные поражения центральной нервной системы, чаще встречается у детей младшего возраста. По разным данным, на долю энтеровирусов приходится от 12% до 20% всех энцефалитов. Патология протекает относительно благоприятно по сравнению с другими нейроинфекциями, однако при несвоевременном оказании медицинской помощи есть риск тяжелых неврологических осложнений. В связи с этим раннее выявление и лечение энцефалитов — приоритетная задача детской неврологии.

Причины
Естественным хозяином энтеровирусов является человек. Возбудители передаются воздушно-капельным путем от больного с активной формой инфекции, фекально-оральным способом от вирусоносителя. Вирусы имеют чрезвычайно маленькие размеры — 17-28 нм. Они устойчивы в окружающей среде, длительное время сохраняются в воде (даже в хлорированной), если в ней присутствует достаточное число органических соединений.
Патогенез
На начальном этапе инфицирования энтеровирусы размножаются в лимфоидных образованиях верхних дыхательных путей (при воздушно-капельном заражении) или пейеровых бляшках и брыжеечных лимфоузлах (при первичном проникновении возбудителя в кишечник). Этот этап сопровождается характерными клиническими признаками. При отсутствии сильного иммунного ответа вирусы попадают в кровь, наступает генерализованная стадия инфекции.
Высокая частота энтеровирусных поражений ЦНС обусловлена способностью возбудителя легко преодолевать гематоэнцефалический барьер (ГЭБ). При этом повреждаются нейроны некоторых мозговых зон с сопутствующим нарушением или выключением части неврологических функций. Воспалительный процесс в ЦНС также приводит к накоплению токсинов, продуктов распада вирусов, что повышает проницаемость капилляров, вызывает петехиальные кровоизлияния.
Симптомы энтеровирусного энцефалита
Воспаление мозга манифестирует спустя 3-12 суток после инфицирования. Продромальный период выражен слабо, поэтому энтеровирусный энцефалит начинается внезапно, в течение нескольких дней достигает разгара. Первым симптомом болезни выступает лихорадка (38,5-40°С), которая имеет волнообразный характер: температура нормализуется к 3-6 дню заболевания, затем опять повышается на несколько суток. В среднем у детей наблюдается 2-4 лихорадочных волны.
К типичным признакам энтеровирусного энцефалита относят головную боль диффузного характера, 20-40% детей предъявляют жалобы на боль в околопупочной области, тошноту, рвоту. Пациенты становятся вялыми, сонливыми, в тяжелых случаях происходит глубокое угнетение сознания. Менингеальные знаки (ригидность затылочных мышц, симптомы Кернига, Брудзинского) выражены слабо, они возникают при распространении процесса с нервной ткани на мозговые оболочки.
При значительных очаговых поражениях у детей появляются разнообразные проявления неврологического дефицита, которые зависят от локализации патологии. Чаше всего это манифестирует парезами, нарушениями чувствительности, шаткой или неустойчивой походкой. Нередко отмечаются расстройства речевой функции, потеря способности читать или писать, шум в ушах, другие нарушения слуха.
Из внешних признаков болезни при энтеровирусной инфекции у детей встречается пятнистая или геморрагическая кожная сыпь. В ходе осмотра ротовой полости выявляется гиперемия зева, зернистость задней стенки глотки, красные высыпания на слизистой. Также могут увеличиваться лимфатические узлы. В 10-30% случаев при обследовании ребенка в более поздние сроки болезни определяются увеличение печени и селезенки.
Осложнения
Около 10% случаев энтеровирусных энцефалитов имеют серьезные негативные последствия. В остром периоде патологии у детей существует вероятность нарушения ликвородинамики, отека мозга, что чревато вклинением ствола, развитием жизнеугрожающих неврологических расстройств. Поражение церебральной нервной ткани может сопровождаться генерализованными судорожными приступами, переходящими в эпилептический статус.
В периоде восстановления после энтеровирусного энцефалита или менингоэнцефалита возможны фиброзные изменения структур ЦНС, что становится причиной появления парезов и параличей, гипертензионного синдрома, эпилептиформных расстройств. Нередко у детей остаются резидуальные симптомы в виде повышенной утомляемости, снижения способности к обучению, расстройств памяти и концентрации внимания. Продолжительное время сохраняется эмоциональная лабильность.
Диагностика
При клиническом обследовании пациента детский невролог выявляет типичные для энцефалита симптомы, однако он не может точно определить энтеровирусную или другую этиологию воспаления. Важное значение имеет сбор эпидемиологического анамнеза. Для диагностики заболевания у детей необходим полный комплекс исследований, в который входят следующие методы:
- Нейровизуализация. Для верификации диагноза назначается МРТ головного мозга, которая показывает очаги демиелинизации, признаки воспаления, изменения со стороны базальных ядер. При невозможности проведения МРТ, а также для исключения гидроцефалии или церебрального отека выполняется КТ головного мозга.
- Люмбальная пункция. При исследовании определяется повышение давления ликвора (до 300-400 мм. вод. ст. и выше), нейтрофильный плейоцитоз в первые 2-3 дня болезни, который затем сменяется лимфоцитарной клеточной реакцией. Незначительно повышается уровень белка, содержание глюкозы в пределах нормы.
- Лабораторная диагностика. Для подтверждения энтеровирусной этиологии воспалительного процесса детям проводится вирусологическое исследование фекальных масс, производится серологическая диагностика (реакция нейтрализации) с парными сыворотками крови с 14-дневным интервалом. Информативным методом считается ПЦР, для экспресс-анализа рекомендована РСК.
Лечение энтеровирусного энцефалита
Специфические этиотропные препараты при энтеровирусных поражениях головного мозга не разработаны, поэтому у детей применяется патогенетическая терапия. Схема лечения побирается индивидуально с учетом степени тяжести, периода заболевания, наличия осложнений или сопутствующих патологий. При энцефалитах используются следующие группы препаратов:
- Инфузионные растворы. Внутривенные вливания кристаллоидных и коллоидных растворов в соотношении 3:1 необходимы для восстановления системного кровотока, профилактики шока, дезинтоксикации организма.
- Диуретики. Дегидратационная терапия показана для устранения внутричерепной гипертензии, предупреждения отека-набухания головного мозга. С этой целью вводятся осмодиуретики, салуретики, онкодегидратанты.
- Кортикостероиды. Гормоны рекомендуются как противоотечные, противовоспалительные средства, стабилизаторы гематоэнцефалического барьера. У детей они применяются в возрастных дозах с постоянным контролем состояния.
- Нейрометаболиты. Для купирования оксидантного стресса, восполнения энергодефицита, защиты мозговой ткани от дальнейшего повреждения в терапевтическую схему включаются ноотропы, витамины группы В, антиоксиданты.
- Иммуномодуляторы. Для усиления иммунного ответа против энтеровирусной инфекции используются препараты интерферона, интерфероновые индукторы, синтетические иммуностимуляторы.
Важным моментом лечения энтеровирусного энцефалита является адекватная кислородная поддержка. При неосложненном течении болезни, отсутствии отека головного мозга эффективны ингаляции увлажненного кислорода. При патологическом типе дыхания или нарушениях сознания показана ИВЛ в режиме умеренной гипервентиляции, которая способствует восстановлению перфузии церебральных тканей.
После ликвидации острой клиники энцефалита и стабилизации общего состояния, пациенту требуется восстановительная терапия в детском неврологическом отделении. Помимо метаболических препаратов, по мере выздоровления назначается лечебная физкультура, физиотерапевтические процедуры, массаж. При необходимости реабилитацию дополняют занятиями с детским логопедом.
Прогноз и профилактика
Энтеровирусный энцефалит отличается более благоприятным течением в сравнении с бактериальными или грибковыми мозговыми воспалениями. Около 90% детей успешно выздоравливают без тяжелых резидуальных последствий, однако у остальных наблюдается неврологический дефицит. Прогноз заболевания во многом определяется локализацией и размерами поражения церебральной ткани, полнотой оказанной медпомощи, объемом реабилитационной программы.
Специфическая профилактика разработана только для полиомиелита — обязательная вакцинация детей на первом году жизни. К неспецифическим превентивным мерам относят тщательную обработку пищевых продуктов, употребление качественной питьевой воды, обучение ребенка правилам личной гигиены. Общественная профилактика включает контроль за загрязненностью окружающей среды канализационными отходами, обеззараживание сточных вод.
2. Менингиты и энцефалиты/ Д. А. Валишин, Р. Т. Мурзабаева, А. П. Мамон, М. А. Мамон, Л. В. Мурзагалеева. — 2012.
Энцефалит (др.-греч. ἐνκεφαλίτις, воспаление мозга) - группа заболеваний, характеризующихся воспалением. В настоящее время энцефалитом называют не только инфекционное, но и инфекционно-аллергическое, аллергическое и токсическое поражение головного мозга.
Что провоцирует / Причины Энцефалита:
Для энцефалитов, вызванных нейротропными вирусами, свойственны эпидемичность, контагиозность, сезонность и климатогеографические особенности распространения. По излюбленной локализации патологического процесса выделяют энцефалиты с преимущественным поражением белого вещества – лейкоэнцефалиты (группа подострых прогрессирующих лейкоэнцефалитов), энцефалиты с преобладанием поражения серого вещества - полиоэнцефалиты (эпидемический летаргический энцефалит); энцефалиты с диффузным поражением нервных клеток и проводящих путей головного мозга - панэнцефалиты (клещевой энцефалит, комариный, австралийский, американский). В зависимости от преимущественной локализации энцефалиты делят на стволовые, мозжечковые, мезэнцефальные, диэнцефальные. Часто наряду с веществом головного мозга поражаются и некоторые отделы спинного мозга - в таких случаях говорят об энцефаломиелите. Энцефалиты могут быть диффузными и очаговыми, по характеру экссудата гнойными и негнойными.
Патогенез (что происходит?) во время Энцефалита:
Пути проникновения вируса в организм различны. Чаще наблюдается гематогенный путь распространения. При комарином и клещевом энцефалитах вирус, попадая при укусе в кровеносные сосуды, поступает с током крови в различные органы, в том числе и мозг. В головном мозге наиболее ранимыми оказываются структуры на дне III желудочка, подкорковые узлы, кора большого мозга, клеточные образования мозгового ствола и спинного мозга. Возможны также контактный, алиментарный, воздушно-капельный пути передачи инфекции от человека к человеку или от животного.
Тропизм вирусов к нервной ткани обеспечивается специфическими рецепторами структуры вируса. Взаимодействие вирус - клетка хозяина является сложным процессом, включающим многие патофизиологические механизмы. Клиническая картина заболевания, его тяжесть и особенности течения зависят от способности организма отвечать на воздействие инфекционного агента, а также от биологической природы вируса. Иммунный ответ зависит от многих факторов, в том числе от антигенных свойств вируса, генетически детерминированной силы иммунного ответа макроорганизма, его реактивности в данный момент. В последние годы открыт новый класс имунных клеток, не относящихся ни к Т-, ни к В-лимфоцитам. Эти клетки называются естественными киллерами, они играют существенную роль в противовирусном иммунитете, обеспечивая цитотоксическую функцию. Большое значение имеет интерферон природного происхождения, продуцируемый иммунными клетками. Интерферон является иммунорегулятором, а также одним из эффективных факторов неспецифической противовирусной защиты, блокирующих репликацию вируса. Патогенез энцефалитов определяется, кроме непосредственного разрушения нейронов вирусом, токсическим действием, а также неспецифическими изменениями: поражением сосудистой стенки с повышением ее проницаемости, развитием отека, ликвородинамических и сосудистых нарушений.
Патоморфология
Гистологические изменения при энцефалитах не имеют специфического характера и могут встречаться при различных заболеваниях нервной системы. Они развиваются как универсальная реакция мозга на повреждающий агент вне зависимости от его природы. Тем не менее ответ мозга, вызываемый патологическим агентом, может варьировать с преобладанием той или иной реакции, что зависит от особенностей повреждающего фактора и состояния иммунологической реактивности организма. Тканевые реакции при энцефалитах в острый период заболевания заключаются в явлениях резкого отека, геморрагии, пролиферации микроглии, иногда в виде узелков, дегенерации нейронов (тигролиз, атрофия, нейронофагия) и нервных волокон (демиелинизация, дегенерация, распад осевых цилиндров). Отмечается диффузная инфильтрация нервной ткани, особенно периваскулярных пространств, мононуклеарами, плазматическими клетками, полинуклеарами. Определяются изменения сосудистой стенки в виде пролиферативного эндартериита. В хронической стадии преобладают изменения дегенеративного характера, продуктивная глиальная реакция с образованием узелков или рубцов.
Симптомы Энцефалита:
Симптомы энцефалита различны в зависимости от возбудителя, локализации патологического процесса, течения заболевания. Однако имеются общие характерные для энцефалита клинические симптомы.
Продромальный период свойственен всем инфекционным заболеваниям. Он продолжается от нескольких часов до нескольких дней и проявляется повышением температуры (лихорадкой), симптомами раздражения верхних дыхательных путей или желудочно-кишечного тракта.
Характерны общемозговые симптомы: головная боль, обычно в области лба и орбит, рвота, светобоязнь, эпилептические припадки. Нарушения сознания от легких степеней (вялость, сонливость) до комы. Возможны психомоторное возбуждение и психосенсорные расстройства.
Развиваются очаговые симптомы поражения ЦНС. Они зависят от локализации патологического процесса и формы энцефалита, могут проявляться симптомами выпадения (парезы конечностей, афазия) и раздражения (эпилептические припадки).
Кроме типичной клинической картины энцефалита, часто встречаются бессимптомные, абортивные формы, реже - молниеносные. При асимптомных вариантах отсутствуют менингеальные симптомы, однако отмечаются умеренная головная боль и лихорадка неясного происхождения, нерезко выраженные преходящие эпизоды диплопии, головокружения, парестезии и т.п. Изменения цереброспинальной жидкости уточняют природу заболевания.
При абортивной форме неврологические признаки отсутствуют, заболевание проявляется симптомами острой респираторной или гастроинтестинальной инфекции. На фоне умеренной головной боли, небольшой температуры может появиться ригидность шейных мышц, что говорит о необходимости люмбальной пункции.
Молниеносная форма протекает от нескольких часов до нескольких дней и заканчивается летально. Заболевание начинается высокой температурой, интенсивной диффузной головной болью. Быстро наступает нарушение сознания, больные впадают в коматозное состояние. Выражена ригидность шейных мышц. Смерть наступает от бульварных нарушений или вследствие острой сердечной недостаточности.
Диагностика Энцефалита:
Наиболее важным и диагностически ценным является исследование цереброспинальной жидкости, в которой обнаруживают лимфоцитарный плеоцитоз (от 20 до 100 клеток в 1 мкл), умеренное увеличение белка. Ликвор вытекает под повышенным давлением. В крови отмечаются лейкоцитоз, увеличение СОЭ. На ЭЭГ выявляются диффузные неспецифические изменения, доминирует медленная активность (тета- и дельта-волны). При наличии эпилептических припадков регистрируется эпилептическая активность. Магнитно-резонансная томография выявляет локальные гиподенсные изменения головного мозга. Иногда наблюдается картина объемного процесса при геморрагических энцефалитах, особенно височной доли. На глазном дне нередко выявляются застойные диски зрительных нервов.
Этиологический диагноз основывается, кроме типичных клинических проявлений, на результатах бактериологических (вирусологических) и серологических исследований. Идентификация вируса может быть трудной, а иногда и невозможной. Вирус можно выделить из испражнений и других сред, однако наибольшее значение имеет выявление специфических антител с помощью серологических реакций: реакции нейтрализации (РН), реакции связывания комплемента (РСК), реакции торможения гемагглютинации (РТГА), полимеразной цепной реакции (ПЦР).
Лечение Энцефалита:
Патогенетическая терапия
Производится пероральное и парентеральное введение жидкости с учетом водно-электролитного баланса и кислотно-основного состояния.
При тяжёлом течении болезни применяют глюкокортикоиды. Если у больного нет бульбарных нарушений и расстройств сознания, то преднизолон применяется в таблетках из расчета 1,5-2 мг/кг в сутки. Назначается препарат равными дозами в 4-6 приемов в течение 5-6 дней, затем дозировка постепенно снижается (общий курс лечения 10-14 дней). При бульбарных нарушениях и расстройствах сознания преднизолон вводится парентерально из расчета 6-8 мг/кг. Люмбальная пункция при этом противопоказана. Для борьбы с гипоксией через носовые катеторы вводится увлажненный кислород (по 20-30 минут каждый час), проведится гипербарическая оксигенация (10 сеансов под давлением р 02-0,25 МПа), также внутривенно введится оксибутират натрия по 50 мг/кг в сутки или седуксен по 20-30 мг в сутки.
Показания. Аллергические реакции, гемотрансфузионный шок, анафилактический шок, анафилактоидные реакции, отек мозга, бронхиальная астма, астматический статус, острый гепатит, печеночная кома.
Противопоказания. Гиперчувствительность, предшествующая артропластика, патологическая кровоточивость, чрессуставной перелом кости, асептический некроз формирующих сустав эпифизов костей. С осторожностью. Паразитарные и инфекционные заболевания вирусной, грибковой или бактериальной природы: простой герпес, ветряная оспа, корь; амебиаз, стронгилоидоз (установленный или подозреваемый); системный микоз; активный и латентный туберкулез, язвенная болезнь желудка и 12-перстной кишки, эзофагит, гастрит, острая или латентная пептическая язва, дивертикулит, артериальная гипертензия, гиперлипидемия, сахарный диабет, тяжелая хроническая почечная и/или печеночная недостаточность, нефроуролитиаз.
Побочные действия. Тошнота, рвота, повышение или снижение аппетита, брадикардия, бессонница, головокружение.
Также, при лечении энцефалита, для дегидратации и борьбы с отеком и набуханием мозга используют диуретики (10-20 % раствор маннитола по 1-1,5 г/кг внутривенно; фуросемид 20-40 мг внутривенно или внутримышечно, 30 % глицерол 1-1,5 г/кг внутрь, диакарб, бринальдикс).
Показания. Отёк мозга, гипертензия, острая почечная недостаточность, эпилепсия, болезнь Меньера, глаукома, подагра.
Противопоказания. Гиперчувствительность, острая почечная недостаточность, печеночная недостаточность, гипокалиемия, ацидоз, гипокортицизм, болезнь Аддисона, уремия, сахарный диабет, беременность (I триместр), нефрит, гипохлоремия, геморрагичесий инсульт.
Побочные действия. Гипокалиемия, миастения, судороги, обезвоживание, тахикардия, тошнота, рвота.
Рядом российских фармакологов и клиницистов утверждается существование высокоэффективного противовирусного препарата йодантипирина. Заявляется, что он обладает этиотропным эффектом в отношении флавивирусной инфекции, однако следует отметить, что в нигде в мире с противовирусной целью данный препарат не применяется, и отсутствуют какие-либо достоверные данные доказательной медицины, подтверждающие его клиническую эффективность.
Показания: Клещевой энцефалит (лечение и профилактика у взрослых).
Противопоказания: Гиперчувствительность, гиперфункция щитовидной железы.
Побочные действия: Аллергические реакции, отеки, тошнота.
Этиотропная терапия
Этиотропная терапия заключается в назначении гомологичного гамма-глобулина, титрованного против вируса клещевого энцефалита. Препарат оказывает четкий терапевтический эффект, особенно при среднетяжелом и тяжелом течении болезни. Гамма-глобулин рекомендуется вводить по 6 мл внутримышечно, ежедневно в течение 3 суток. Лечебный эффект наступает через 12-24 ч после его введения: температура тела снижается, состояние больного улучшается, головные боли и менингеальные явления уменьшаются. Чем раньше вводится гамма-глобулин, тем быстрее наступает лечебный эффект. В последние годы для лечения клещевого энцефалита применяются сывороточный иммуноглобулин и гомологичный полиглобулин, которые получают из плазмы крови доноров, проживающих в природных очагах клещевого энцефалита. В первые сутки лечения сывороточный иммуноглобулин рекомендуется вводить 2 раза с интервалами 10-12 ч по 3 мл при легком течении, по 6 мл - при среднетяжелом и по 12 мл - при тяжелом. В последующие 2 дня препарат назначают по 3 мл однократно внутримышечно. Гомологичный полиглобулин вводится внутривенно по 60-100 мл. Считается, что антитела нейтрализуют вирус, защищают клетку от вируса, связываясь с ее поверхностными мембранными рецепторами, обезвреживают вирус внутри клетки, проникая в нее путём связывания с цитоплазматическими рецепторами.
Также применяют противовирусные препараты - нуклеазы, задерживающие размножение вируса. Используют РНК-азу внутримышечно на изотоническом растворе по 30 мг 5-6 раз в день. На курс - 800-1000 мг препарата. Антивирусное действие оказывает препарат цитозинарабиноза, который вводят внутривенно в течение 4-5 дней из расчета 2-3 мг на 1 кг массы тела в сутки.
Инфузионная терапия
При выраженных явлениях интоксации проводится инфузионная терапия. При отеке головного мозга, бульбарных нарушениях наиболее быстрый эффект оказывает внутривенное введение преднизолона (2-5 мг/кг) или дексазона, гидрокортизона. При психомоторном возбуждении, эпилептических припадках внутривенно или внутримышечно вводится седуксен - 0,3-0,4 мг/кг, натрия оксибутират - 50-100 мг/кг, дроперидол - от 0,5 до 6-8 мл, гексенал - 10 % раствор 0,5 мл/кг (с предварительным введением атропина); в клизмах - хлоралгидрата 2 % раствор 50-100 мл.
В комплекс терапии следует включать антигистаминные препараты - раствор кальция хлористого, димедрол, дипразин, пипольфен или супрастин, витамины группы В, особенно В6 и В12, АТФ. При развитии вялых парезов показано применение дибазола, галантамина, прозерин, оксазила.
Симптоматическая терапия
- Жаропонижающие препараты
- Противовоспалительные (глюкокортикоиды)
- Противосудорожная терапия (бензонал, дифенин, финлепсин)
- Дезинтоксикационная терапия (солевые растворы, белковые препараты, плазмозаменители)
- Реанимационные мероприятия (ИВЛ, кардиотропные препараты)
- Предупреждение вторичных бактериальных осложнений (антибиотики широкого спектра действия)
Восстановительное лечение
После выписки из стационара при наличии неврологических нарушений проводится курсовое восстановительное лечение. Больным могут назначаться витамины группы В, экстракт алоэ, церебролизин (противопоказан при наличии судорог), аминалон, пирацетам, пиридитол, пантогам.
Лечение паркинсонизма. Эффективным методом лечения паркинсонизма является прием L-ДОФА (предшественник дофамина). Препарат проникает через гематоэнцефалический барьер и компенсирует недостаток дофамина в базальных ганглиях.
Наиболее эффективно комбинированное лечение, которое позволяет выравнивать баланс путем усиления дофаминергической системы (применение L-ДОФА или L-ДОФА-содержащих препаратов и медитана) и подавления холинергической системы (с помощью циклодола).
Лечение L-ДОФА проводится по определенной схеме, предусматривающей постепенное увеличение дозировки и количества препарата в течение нескольких недель. Для уменьшения раздражения стенок желудочно-кишечного тракта препарат назначают после еды. Начальная доза 0,125 г в сутки, с постепенны мповышением на 0,125-0,25 г в сутки. Лечебный эффект наблюдается на разных дозировках обычно от 2 г до 5-6 г в сутки. При длительном применении препарата в течение многих лет его эффективность снижается.
Противопоказанием к проведению такого лечения являются кровоточащие язвы желудка, тяжелые заболевания печени и почек, декомпенсированное состояние сердечно-сосудистой системы, глоукома, психические заболевания.
Положительные результаты применения L-ДОФА или её производных отмечаются примерно у 70 % больных. Некоторые из них возвращаются к труду.
Лечение гиперкинезов. Назначают метаболические препараты, α-адреноблокаторы, нейролептики (галоперидол, аминазин) и транквилизаторы.
Лечение Кожевниковской эпилепсии. Также назначают метаболические препараты, антиконвульсанты (депакин, тегретол, смесь Серейского), транквилизаторы (элениум, мепробамат, триоксазин, гиндарин, мебикар) и нейролептики (аминазин).
Профилактика Энцефалита:
Для защиты человека и животных от этих заболеваний разработаны эффективные вакцины. Профилактика включает также борьбу с переносчиками. Специфической терапии не существует. Изредка встречаются также неинфекционные, т.н. вторичные энцефалиты, возникающие как осложнение или последствие отравления свинцом, эпидемического паротита (свинки), кори, ветряной оспы, гриппа и других заболеваний.
К каким докторам следует обращаться если у Вас Энцефалит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Энцефалита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Энцефалит – группа заболеваний, характеризующихся воспалительным поражением вещества головного мозга в результате вирусной или бактериальной инфекции.
Что провоцирует / Причины Энцефалита у детей:

Различают 2 группы энцефалита, вызываемые разными возбудителями: первичные энцефалиты, обусловлены непосредственным воздействием вируса на клетки и их поражением, к ним относят клещевой и комариный энцефалит, а также энцефалит без очерченной сезонности (энгеровирусные, аденовирусные, герпетические, энцефалиты при бешенстве) и эпидемический энцефалит.
К группе вторичных энцефалитов относятся все инфекционно-аллергические энцефалиты (параинфекционные, поствакцинальные, прививочные и др.), ведущая роль и развитие которых принадлежит различным комплексам антиген-антитело или аутоантителам, формирующим аллергическую реакцию в ЦНС, а также ряд демиелинизирующих заболеваний нервной системы (энцефаломиелит острый рассеянный, болезнь Шильдера). Поствакцинальные энцефалиты развиваются после прохождения вакцинации, вызывают редкое поражение мозга аллергического характера.
Патогенез (что происходит?) во время Энцефалита у детей:
По течению энцефалит может быть острым, подострым и хроническим. Для острых энцефалитов характерно внезапное начало заболевания с высокой температурой тела, бредом, спутанностью сознания или его потерей, судорожным синдромом, менингеальными симптомами. Появляются признаки очагового поражения головного мозга – парез, паралич, гиперкинез, наблюдаются изменения состава спинномозговой жидкости, повышается ее давление.
Симптомы Энцефалита у детей:
Первичные энцефалиты
Эпидемический энцефалит. Дети в первые 10 лет жизни болеют редко, но заболевание у них (особенно в возрасте до 5 лет) протекает тяжело. Возбудитель эпидемического энцефалита не определен. Поражаются преимущественно структуры мозга, которые примыкают непосредственно к ликворным путям. В острой стадии эпидемического энцефалита часто отмечаются птоз, косоглазие, двоение в глазах, парез взора в сочетании с нарушением сна, чаще в виде резкой сонливости, спячки на фоне гриппоподобного заболевания. Для хронической стадии, которая может развиться через несколько месяцев и даже лет после острой, характерен синдром паркинсонизма. У детей повышается температура тела, появляются озноб, рвота, судороги, менингеальный синдром. У детей старшего возраста симптоматика развивается постепенно. Уже в острой стадии болезни, кроме глазодвигательных и вегетативных нарушений, наблюдаются симптомы поражения мозговой системы, главным образом в виде гиперкинеза (хореического, атетоидного, миоклонического). Иногда отмечаются нарушения пирамидной и мозжечковой систем, появляется психомоторное беспокойство, часто возникают вестибулярные нарушения. В хронической стадии у детей и подростков нередко отмечаются изменения психики, снижение интеллекта, изменение характера, патологические влечения (склонность к бродяжничеству, воровству, гиперсексуальность и др.).
Клещевой и комариный энцефалиты. Переносится данное заболевание кровососущими насекомыми от больных животных и птиц. Эта инфекция обусловлена сезонностью цыкла жизни насекомых, георасположенностью, природной очаговостью. Инкубационный период составляет 7-21 день. Выделяют следующие клинические формы клещевого энцефалита:
Полиомиелитическая и полиоэнцефаломиелитическая формы могут принимать хронически прогрессирующее течение. Заболевание начинается обычно остро: повышение температуры тела, головная боль, рвота, нарушение сознания. При полиоэнцефаломиелитической форме отмечаются нарушения фонации, глотания, часто отмечаются расстройства дыхания и кровообращения, спинальным порезом, параличем мышц шеи и верхних конечностей, может быть летальный исход.
Менингеальная форма является наиболее частой, сопровождается повышенным давлением. При этой форме обычно отмечается полное выздоровление.
Для церебральной формы с преимущественным поражением больших полушарий характерны различные расстройства сознания и эпилептические припадки.
Стертая форма протекает как острое лихорадочное заболевание, без четких неврологических симптомов.
Клинические симптомы развиваются быстро, с высоким подъемом температуры тела, выраженными общеинфекционными симптомами, имеет тяжело протекание, сопровождается бредом, галлюцинациями, психомоторным возбуждением, иногда коматозным состоянием. Могут быть эпилептические припадки. Значительно выражена гипертония мышц, иногда наблюдается децеребрационная ригидность. Вместе с тем у детей чаще, чем у взрослых, бывает менингеальная форма с благоприятным течением.
Энтеровирусные энцефалиты. Вызываются различным типом вирусов ECHO и Коксаки. Различают следующие формы энтеровирусных энцефалитов: стволовую, мозжечковую, полушарную.
При стволовой форме характерны общемозговые симптомы – головная боль, повышение температуры тела, рвота, нарушение сознания, возможно поражение лицевого нерва.
При мозжечковой форме в тяжелых случаях ребенок не может ходить, стоять, сидеть, нарушается речь.
При полушарной форме обычно отмечаются общемозговые симптомы, эпилептические припадки с последующим развитием пареза и паралича, могут отмечаться гиперкинезы (непроизвольные движения). У маленьких детей часто возникают эпилептические припадки, бессознательное состояние. Течение энтеровирусных энцефалитов обычно благоприятное, только в отдельных случаях (при поражении продолговатого мозга) может быть летальный исход.
Герпетические энцефалиты. 10% всех энцефалитов у детей вызываются вирусами герпеса, чаще всего 2 типа. У новорожденных может отмечаться герпетический сепсис с поражением печени, селезенки и мозга. Течение заболевания очень тяжелое. Наблюдаются выраженные общеинфекционные и общемозговые симптомы, эпилептические припадки, парез и параличи, менингеальные симптомы.
Полисезонные энцефалиты у детей встречаются в течение всего года. Уже на 2-3-й день появляются очаговые симптомы. У детей младшего возраста отмечается более тяжелое течение с частыми припадками, бессознательным состоянием, грубыми очаговыми симптомами, иногда летальным исходом. У детей старшего возраста летальный исход наблюдается редко, наступает полное выздоровление, но чаще остаются те или иные очаговые симптомы, нарушения психики, эпилептические припадки.
Вторичные энцефалиты
К вторичным энцефалитам относят энцефалиты при экзантемных инфекциях и поствакцинальные. Характерно отсроченное появление неврологических симптомов, отмечается диффузное поражение центральной нервной системы с преимущественным поражением белого вещества мозга. Воспалительные очаги располагаются главным образом вокруг вен среднего и малого калибра (перивенозный энцефалит).
Коревой энцефалит. Проявляется на 3-4-й день высыпания, поражая белое вещество полушарий. Симптоматика выражена расстройствами сознания различной степени – спутанность, оглушенность, глубокое бессознательное состояние, кома. Вторым по частоте симптом являются судороги, проявляются уже в первые дни болезни, переходят в паралич или парез соответствующих конечностей. Возможны психосенсорные нарушения, галлюцинации, развитие синдрома паркинсонизма, ожирение, слепота по типу ретробульбарного неврита с последующим восстановлением зрения. Наблюдается спинальный паралич или парез, нарушение функции тазовых органов, воспалительные изменения мозговых оболочек, возможен переход в менингоэнцефаломиелит.
Краснушный энцефалит. Неврологические расстройства возникают, как правило, на 3-4-й день высыпания либо с 1 по 15-й день заболевания, редко могут проявится за 1-12 дней до возникновения сыпи. Краснушный энцефалит может развиваться и без кожных высыпаний. Заболевание начинается в острой форме с появления высокой температуры тела, головной боли, рвоты, расстройства сознания, это связано с отека-набуханием мозга. После чего появляются двигательные нарушения в виде миоклонии, опистотонуса, хореоатетоза, центрального пареза, поражения черепных нервов, мозжечковые, нарушения, атаксия, гипертермия, центральные расстройства дыхания и сердечно-сосудистой деятельности. Часто дети подвергаются расстройствам сознания: легкая спутанность или глубокая кома.
Энцефалит при коклюшно-дифтерийно-столбнячной вакцинации. Энцефалиты, которые возникают после адсорбированной коклюшно-дифтерийно-столбнячной вакцины (АКДС), имеют широкую симптоматику: поражение черепных нервов, судороги, галлюцинации, параличи или парезы, гиперкинезы, атрофия зрительных нервов и др. Заболевание протекает в тяжелой форме с высокой вероятностью летальности, у больных детей наблюдается множество остаточных явлений, проявляющихся эпилептическими припадками и задержкой развития.
Для коревого поствакцинального энцефалита характерны симптомы в виде судорог, расстройств координации. Излечение проходит индивидуально в одних случаях имеется благоприятный результат, в других есть выраженные остаточные явления.
Энцефалит при антирабических прививках. У детей первых лет жизни нервная система поражается редко, в отличие от детей школьного возраста. Заболевание портекает в острой или подострой формах. В виде общего недомогания развиваются различные неврологические нарушения. Могут наблюдаться симптомы миелита, энцефаломиелита, менингоинцефаломиелита, энцефалополирадикулоневрита. Наиболее тяжелое течение наблюдается при восходящем параличе Ландри (начинаясь с поражения нижних конечностей и распространяясь вверх по спинному мозгу).
Диагностика Энцефалита у детей:
В диагностировании энцефалитов сначала проводиться анализ на основании симптоматики. Тщательное изучение клинической картины заболевания, даже при отсутствии лабораторного подтверждения, у большинства больных позволяет поставить правильный диагноз. Далее следует ряд анализов, по которым можно подтвердить диагноз:
Анализ ликвора – проводится забор спинномозговой жидкости, в которой при энцефалите обнаруживается повышенное количество лимфоцитов, белка, сахара иногда с примесью крови (ветряночный, краснушный энцефалит).
Серологический анализ – при энцефалите в крови есть антитела, которые помогают распознать вирус.
Компьютерная томография головного мозга и магнитно-резонансная томография головного мозга – позволяют увидеть воспаленные очаги или кровоизлияния в мозге.
Электроэнцефалограмма – фиксирует повышение или снижение электрической активности головного мозга.
Биопсия головного мозга – в случае неэффективности иных методов определения вируса делают забор образцов ткани мозга. Данная процедура проводится под контролем МРТ.
Вирусологический анализ носоглоточных смывов – определяет уровень специфических антител (ветряночный, краснушный энцефалит).
Основанием для постановки диагноза поствакцинальных диагнозов служат хронологические совпадения с вакцинацией и отрицательные результаты выделения возможных возбудителей энцефалита.
Лечение Энцефалита у детей:
Лечение первичных энцефалитов
В остром периоде необходима обязательная госпитализация. Терапия энцефалитов должна быть комплексная.
При клещевом энцефалите в первые три дня болезни вводят противоклещевой человеческий у-глобулин в дозе 1,5-3 мл 1-2 раза в сутки. Положительный эффект при первичном энцефалите оказывает введение рибонуклеазы из расчета 2,5-3 мг/кг н сутки в/м 4 раза в день в течение лихорадочного периода и еще 2 дней после снижения температуры. Возможно применение и дезорибоиуклеазы в дозе 0,5 мг/кг в сутки по той же схеме.
В лечении клещевого энцефалита используется антибактериальная терапия: бензилпенициллин (курс 15 дней), доксициклин (курс 10 дней), цефотаксим (клафоран) (курс 1 мес.), лендацин (цефтриаксон) (курс 14-28 дней) в возрастных дозах. Все препараты вводят внутривенно. При хроническом течении клещевого энцефалита проводят повторные курсы антибиотиков, преимущественно цефалоспоринов.
При смешанных инфекциях (вирусно-бактериальных) необходимо применение антибиотиков: левомицетина, цефотаксима (клафорана), цефтазидима (фортума), цефтриаксона (роцефи-ма), меропенема (меронема) и др.
В остром периоде заболевания показана дегидратационная терапия. Предпочтительна длительная внутривенная инфузия большого объема жидкости. Одновременно больному в мочевой пузырь помещают постоянный катетер. Затем в течение 2 ч проводят внутривенную водную нагрузку инфузионной смесью из синтетических низкомолекулярных кровезаменителей (гемодез, реополиглюкин) и глюкозосолевых растворов. При отсутствии признаков почечной недостаточности, с 3-го часа лечения переходят к следующему этапу форсированного диуреза. Назначают внутривенно калийсодержащие препараты. Также в курс лечения входят мочегонные средства. При отеке мозга положительный эффект оказывают и осмотические диуретики, которые вводят в виде раствора в дозе 0,5-1 г сухого вещества на 1 кг массы тела.
В первые 2 нед. болезни показано внутримышечное введение витаминов (Bt, В6, В12, С) и препаратов нейропротекторного действия (пирацетам, пантогам, инстенон) в возрастных дозах. Иногда назначают преднизолон из расчета 1-2 мг/кг вместе с препаратами калия. Симптоматическое лечение включает применение гипотензивных средств при гипертонии, для купирования судорожных приступов, нормализации сердечно-сосудистой деятельности. При гипертермии показан парацетамол, анальгин в возрастных дозах. При развитии судорог назначают седуксен, оксибутират натрия, а при сердечной недостаточности – строфантин, дигоксин или дофамин. В случае развития периферических параличей показаны прозерин и препараты кальция. При наличии гиперкинезов назначаются циклодол, паркопан в возрастных дозах. Для первичной терапии назначают мидантан по 1-2 таблетки 3 раза в день. С этой же целью используют юмекс (селегилин) по 1 таблетке 3 раза в день в течение 4-5 нед. При неэффективности названных препаратов назначают небольшие дозы леводопы (70-80 мг в сутки). Иногда добавляют холинолитики (акинетон, норакин) из расчета 2-5 мг/кг. При неэффективности консервативной терапии паркинсонического синдрома используют стереотаксические операции.
Для предупреждения остаточных явлений первичного энцефалита проводится восстановительная терапия: массаж, лечебная гимнастика, физиотерапия, хвойные и сероводородные ванны, занятия с психотерапевтом.
Вторичные энцефалиты
Основу лечения коревого энцефалита составляет гормональная терапия. Используются предмизолон или гидрокортизон парентерально в течение 2-4 нед. (вне зависимости от тяжести состояния) из расчета 2-3 мг/кг. Назначают также десенсибилизирующие препараты – димедрол, пипольфен, тавегил, супрастин в возрастных дозах внутрь 2-3 раза в день; проводится дегидратация. Для повышения устойчивости организма назначают большие дозы аскорбиновой кислоты – 900-1000 мг парентерально или внутрь. С целью нормализации обменных процессов в мозге применяется пантогама, пиридитола, пирацетама (нопропила), глутаминовой кислоты в возрастных дозах 2-З раза в день в течение месяца. В остальном осуществляется патогенепческая терапия.
Лечение краснушного энцефалита в целом такое же, как и у других экзантемных энцефалитах. Проводится кортикостероидная, противовоспалительная терапия; устраняется отек и набухание мозга дегидратацией, дезинтоксикацией. В остальном лечение проводится посиндромно.
В случае появления при АКДС-вакцинации любых симптомов, указывающих на вовлечение ЦНС, отменяются следующие вакцинации. При судорожных приступах проводится противосудорожная терапия. Если судороги повторяются, применяется активная комплексная терапия – противосудорожная, дегидратационная, десенсибилизирующая с обязательным включением кортикостероидных гормонов. Своевременность лечения обычно позволяют добиться успеха. При необходимости курсы лечения повторяют. Противосудорожная терапия продолжается длительно, не менее 3 лет после прекращения припадков. Ввиду возможности развития в дальнейшем эпилепсии данная группа детей находится под диспансерным наблюдением.
При коревом поствакцинальном энцефалите в случае возникновения судорог рекомендуется противосудорожная терапия препаратами в возрастных дозах, дегидратация, десенсибилизация. В остальных случаях проводится посиндромная терапия.
Энцефалит при антирабических прививках. Для данной формы заболевания наибольшее значение имеет десенсибилизирующая терапия. В остром периоде болезни назначаются антигистаминные препараты – димедрол, пипольфен, супрастин, диазолин, обычно под защитой антибиотиков применяют гормоны, чаще преднизолон 1-2 мг/кг, с одновременным назначением препаратов калия. В тяжелых случаях вводится внутривенно или внутримышечно гидрокортизон. Дегидратационная терапия включает лазикс, маннитол, гипотиазид, диакарб, сульфат магния, глицерин. Обязательно применяется витаминотерапия (комплекс витаминов В, аскорбиновая кислота). Для лечения и профилактики осложнений применяют антибиотики. Проводится симптоматическая терапия (противосудорожные средства) и восстановительное лечение.
Профилактика Энцефалита у детей:
Специфической профилактической терапии по всем группам энцефалита не существует, только для отдельных видов. Так, профилактика эпидемического энцефалита основывается на изолировании больного и дезинфекции его жилья, одежды и личных вещей. Большое значение имеет профилактика таких энцефалитов, как клещевого, комариного. Кроме неспецифической профилактики (защита себя от укусов насекомых при помощи плотной одежды для похода в лесные массивы, использование защитных средств, высокая обувь) при клещевом энцефалите проводятся предохранительные прививки. Не стоит самостоятельно удалять клеща, необходимо обратиться за медицинской помощью.
К каким докторам следует обращаться если у Вас Энцефалит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Энцефалита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

