Энцефалопатия головного мозга что это такое при вич
Обновлено: 25.04.2024
ВИЧ — вирус иммунодефицита человека
КТ — компьютерная томография
МРТ — магнитно-резонансная томография
ПМЛ — прогрессирующая многоочаговая лейкоэнцефалопатия
ЦМВИ — цитомегаловирусная инфекция
Одним из самых тяжелых вторичных заболеваний, возникающих при ВИЧ-инфекции, является прогрессирующая многоочаговая лейкоэнцефалопатия (ПМЛ). Эту инфекцию вызывает полиомавирус JC. Возбудитель широко распространен: антитела к нему обнаруживаются у 80% людей, однако реактивация вируса и клинические проявления возникают только при выраженном снижении клеточного иммунитета. Как правило, симптомы ПМЛ появляются у больных с уровнем лимфоцитов CD4 менее 100 В 1 мкл, но отмечены случаи развития заболевания и при количестве CD4, превышающем 200 В 1 мкл. ПМЛ диагностируется примерно у 2—5% больных инфекцией, вызванной вирусом иммунодефицита человека (ВИЧ) [1].
Вирус JC инфицирует и разрушает олигодендроциты головного мозга, продуцирующие миелин. Это приводит к множественной демиелинизации в полушариях головного мозга, мозжечке и стволе мозга. Для клинической картины ПМЛ характерны когнитивные расстройства, снижение остроты зрения, афазия, атаксия, моно- и гемипарезы, эпилептиформные припадки, а также другие признаки очаговых поражений головного мозга. Болезнь медленно прогрессирует в течение нескольких недель и даже месяцев и, как правило, приводит к летальному исходу [1, 2].
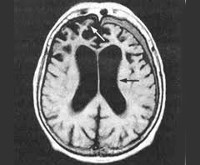
Прижизненная диагностика ПМЛ затруднена. Для заболевания не характерны изменения показателей периферической крови. При исследовании спинномозговой жидкости признаки воспаления отсутствуют, может отмечаться небольшое повышение уровня белка и двузначный цитоз. Возможно обнаружение JC-вируса в ликворе методом полимеразной цепной реакции. Однако чувствительность метода составляет около 80%, специфичность 90—99% [3]. Для установления диагноза наибольшее значение имеют лучевые методы исследования головного мозга, предпочтение отдается магнитно-резонансной томографии (МРТ), так как при компьютерной томографии (КТ) очаги пониженной плотности плохо визуализируются. Изменения на магнитно-резонансной томограмме при ПМЛ всегда начинаются с небольшого, единичного очага демиелинизации, постепенно приобретая картину многоочагового поражения мозга. Очаги могут располагаться в любой части головного мозга, как правило, они асимметричны [4].
Специфическое лечение ПМЛ с доказанной эффективностью в настоящее время отсутствует. Пока антиретровирусная терапия (АРВТ) является основным методом лечения ПМЛ при ВИЧ-инфекции. Но даже на фоне АРВТ прогноз у пациентов с развившейся клинической симптоматикой ПМЛ неблагоприятный. Средняя продолжительность жизни составляет 1—6 мес, крайне редко отмечаются случаи стабилизации и улучшения состояния больных на протяжении более 2 лет [5].
В виду трудности диагностики и лечения ВИЧ-инфицированных пациентов с ПМЛ, высокой летальности, наличия реальной возможности стабилизации их состояния представляем наш положительный опыт лечения ВИЧ-инфицированной пациентки с установленным диагнозом ПМЛ.
Пациентка Д., 33 года, поступила 20.06.14 в ГБУЗ ИКБ № 2 ДЗМ (ИКБ № 2) в профильное отделение для больных ВИЧ-инфекцией переводом из Научно-исследовательского института скорой помощи им. Н.В. Склифосовского (НИИ им. Н.В. Склифосовского) в тяжелом состоянии с направительным диагнозом: очаговые поражения головного мозга. ВИЧ-инфекция, стадия вторичных заболеваний. При поступлении уровень сознания — оглушение, выраженные нарушения когнитивных функций, выраженная дизартрия, тетрапарез.
23.06 состояние пациентки ухудшилось: в речевой контакт практически не вступала, стала заторможена, пассивно лежала в кровати, уровень сознания — оглушение. Больная переведена в отделение интенсивной терапии (ОИТ) для больных ВИЧ-инфекцией. Количество лимфоцитов CD4 339 в 1 мкл (20%), нагрузка ВИЧ в крови 160 761 копий/мл. В крови методом полимеразной цепной реакции обнаружена ДНК цитомегаловируса (ЦМВ) — 93 копий/мл. В ликворе зафиксирован подъем уровня белка до 0,69 г/л, цитоз до 5 лейкоцитов в 1 мкл, в мазке из 10 клеток все лимфоциты. В анализе ликвора на оппортунистические инфекции методом ПЦР обнаружена ДНК JC-вируса. Другие инфекции (ДНК ЦМВ, ДНК вируса Эпштейна—Барр, ДНК вируса герпеса VI типа, ДНК вируса простого герпеса I и II типа, ДНК Candida albicans, glabrata, krusei, parapsilosis, tropiccalis, ДНК Varicellae zoster virus, ДНК Toxoplasma gondii, ДНК Cryptococcus neoformans, Mycobacterium tuberculosis complex) не обнаружены. РНК ВИЧ в ликворе 341 копия в 1 мл.
Пациентка находилась в ОИТ с 23.06 по 10.09.14, где проводилась внутривенная дезинтоксикационная, антибактериальная, противоотечная, фунгицидная, седативная терапия, бисептол, цимевен, с последующим переходом на вальцит. Начата АРВТ по схеме: лопинавир/ритонавир, зидовудин и ламивудин в стандартных дозировках. Затем в связи с развитием цитопении (анемия, лейкопения) зидовудин заменен абакавиром.
У пациентки восстановилось сознание, она стала контактна, адекватна, ориентирована, критична. Дизартрия незначительная. По остальным органам и системам без динамики. К моменту выписки клинически значимых изменений в общем и биохимическом анализах крови не отмечалось. На фоне АРВТ нагрузка ВИЧ в крови снизилась до 709 копий в 1 мл, однако уровень лимфоцитов CD4 составлял 163 в 1 мкл (19%). После курса лечения цимевеном ДНК ЦМВ в клетках крови не обнаружена. В ликворе положительная динамика в виде снижения цитоза до 1 клетки в 1 мкл, снижения уровня белка с 0,69 до 0,55 г/л, РНК ВИЧ 20 копий в 1 мл. При последующих исследованиях ликвора ДНК JC-вируса обнаружить не удавалось. На повторном снимке МРТ головного мозга отмечалась отрицательная динамика в виде увеличения зоны патологических изменений с распространением диффузного билатерального симметричного поражения средних ножек мозжечка, определения патологической зоны в правой ножке мозга.
По настоятельной просьбе родственников пациентка выписана на амбулаторное лечение с диагнозом: ВИЧ-инфекция, стадия 4 В, фаза прогрессирования вне АРВТ: прогрессирующая мультифокальная лейкоэнцефалопатия, клинически проявляющаяся цитомегаловирусная инфекция (ЦМВИ) с поражением центральной и периферической нервной системы. Снижение массы тела более 10%. Осложнения: анемия.
За период наблюдения пациентка дважды госпитализирована в ИКБ № 2 с 17.09 по 23.10 и с 05.05.15 по 25.07 в связи с различными нарушениями сознания (переставала вступать в контакт, появлялись словесные эмболы, страх смерти, эпизоды возбуждения, агрессии, инверсия сна, дизартрия). При обследовании в период госпитализаций данные, подтверждающих присоединение вторичных заболеваний, не выявлялись. В отделении проводилась инфузионная, противоотечная, противогрибковая, антибактериальная, противосудорожная, ноотропная терапия, по назначению психиатра получала галоперидол и циклодол. АРВТ по прежней схеме беспрерывно.
При МРТ головного мозга (от 05.07.15) картина очаговых и диффузных изменений вещества (в лобных долях интрасубкортикально очаги повышенного МР-сигнала без признаков перифокального отека до 0,4×0,3 см, в гемисферах мозжечка — диффузные зоны повышенного МР-сигнала без признаков перифокального отека).
В настоящее время пациентка наблюдается амбулаторно в КДО СПИД с диагнозом: ВИЧ-инфекция, стадия 4 В, фаза ремиссии на фоне АРВТ: прогрессирующая мультифокальная лейкоэнцефалопатия. В анамнезе клинически проявляющаяся ЦМВИ с поражением нервной системы. Сопутствующий диагноз: энцефалопатия сложного генеза. Психоорганический синдром в связи с ВИЧ-инфекцией.
Продолжает получать АРВТ по прежней схеме (лопинавир/ритонавир, абакавир и ламивудин), карбамазепин (финлепсин). Состояние стабильное, без ухудшений, выраженные когнитивные расстройства не наблюдаются, ограниченно себя обслуживает. Сохраняется вялый парапарез нижних конечностей. В показателях общего и биохимического анализов крови значительных отклонений нет. От 07.06.16: количество лимфоцитов СD4 1115 кл/мкл (26%), РНК ВИЧ в крови не определяется.
Данное клиническое наблюдение подтверждает сложность диагностики ПМЛ, в связи с отсутствием специфической симптоматики и необходимостью подтверждения диагноза дополнительными инструментальными и лабораторными методами, не всегда доступными в повседневной практике.
В связи с отсутствием специфической профилактики и этиотропного лечения ПМЛ, ВИЧ-инфицированным пациентам необходимо своевременное начало АРВТ. Несмотря на неблагоприятный прогноз заболевания, у пациентов, приверженных АРВТ, при иммунологической и вирусологической эффективности лечения возможно замедление развития ПМЛ, стабилизация состояния и сохранение качества жизни пациента.
ВИЧ-энцефалопатия — это осложнение вируса иммунодефицита человека (ВИЧ), возникающее в результате воспаления головного мозга. Это может повлиять как на объем, так и на структуру мозга, потенциально проявляясь различными симптомам психического здоровья и когнитивными нарушениями. Другие названия ВИЧ-энцефалопатии включают:
Последние два названия связаны с тем фактом, что это состояние может вызвать снижение когнитивных способностей и привести к деменции.
Что такое ВИЧ-энцефалопатия?
ВИЧ — это вирус, который поражает и ослабляет иммунную систему, что может увеличить риск и последствия потенциальных осложнений. Одним из таких осложнений является ВИЧ-энцефалопатия. Обычно это происходит из-за воздействия на мозг вируса или оппортунистических инфекций, таких как токсоплазмоз.
ВИЧ-энцефалопатия обычно появляется , когда ВИЧ достигает последних стадии, поэтому может проявляться через много лет после инфицирования. Это состояние чаще встречается у людей, которые не принимают эффективные препараты от ВИЧ, и тех, у кого очень низкое количество CD4-клеток, являющихся типом белых кровяных клеток, которые борются с инфекциями. ВИЧ-энцефалопатия встречается реже у людей, которые проходят раннее и непрерывное лечение.
ВИЧ-энцефалопатия — симптомы
Симптомы ВИЧ-энцефалопатии могут включать :
- потеря памяти
- трудности с концентрацией внимания
- замедленное мышление
- изменения личности
- депрессия
- раздражительность
- потеря двигательных навыков или плохая координация
ВИЧ-энцефалопатия — причины
Исследователи до сих пор точно не понимают механизм, который вызывает развитие ВИЧ-энцефалопатии. Однако большинство доказательств свидетельствуют о том, что это связано с воспалением и повреждением, которое возникают, когда вирус проходит через гематоэнцефалический барьер и поражает мозг. Некоторые данные также свидетельствуют, что ВИЧ может мутировать в головном мозге, что делает его отличным от вируса, циркулирующего в остальной части тела. Это может привести к тому, что некоторые методы лечения будут менее эффективными.
ВИЧ-энцефалопатия по стадиям
Всемирная организация здравоохранения (ВОЗ) перечисляет ВИЧ-энцефалопатию как симптом последней стадии ВИЧ.
Кроме того, это самая тяжелая из трех стадии ВИЧ-ассоциированного нейрокогнитивного расстройства:
- Бессимптомные нейрокогнитивные нарушения : эта форма не имеет симптомов когнитивного снижения.
- Легкое нейрокогнитивное расстройство, связанное с ВИЧ : могут наблюдаться легкие симптомы когнитивного расстройства.
- ВИЧ-энцефалопатия : проявляется тяжелыми симптомами когнитивного снижения.
ВИЧ-энцефалопатия — диагностика
Диагностика ВИЧ-энцефалопатии затруднена, поскольку многие факторы могут способствовать появлению симптомов. К ним относятся :
- дефицит питательных веществ
- депрессия
- побочные эффекты медикаментозных препаратов
- оппортунистические инфекции
При постановке диагноза врачи могут использовать следующие диагностические тесты :
- тесты психического статуса
- нейропсихологическое тестирование
- основные тесты физических способностей или движений
- МРТ-сканирование
- компьютерная томография
- анализы крови
- анализы спинномозговой жидкости
Лечение ВИЧ-энцефалопатии
Без лечения ВИЧ-энцефалопатия может привести к летальному исходу. Данные свидетельствуют , что ни одно специфическое лечение не способно вылечить все осложнения ВИЧ-энцефалопатии. Людям могут потребоваться различные препараты, такие как опиоиды, противосудорожные препараты, антидепрессанты и антиретровирусная терапия, для лечения различных симптомов.
Антиретровирусная терапия является основным методом лечения ВИЧ. Это комбинация препаратов, которая уменьшает количество вируса в крови. Исследования показывают, что лекарственные средства могут обратить вспять некоторые повреждения, возникающие в результате ВИЧ-энцефалопатии, что потенциально может повысить баллы по тестам, которые анализируют навыки мышления.
В статье, опубликованной в 2021 году , антиретровирусная терапия описывается как наиболее эффективное лечение ВИЧ-энцефалопатии, отмечая, что лечение снижает распространенность тяжелых случаев. Эффекты лечения:
- обращение вспять некоторых повреждений мозга от ВИЧ
- улучшение результатов нейропсихологических и когнитивных тестов
- отсрочка появления симптомов, указывающих на повреждение головного мозга
Однако эффективность антиретровирусной терапии при более легких формах когнитивного снижения, связанного с ВИЧ, неясна. Отсутствие доказательств связано с тем фактом, что когнитивные трудности в таких случаях незначительны, поэтому они иногда остаются не диагностированными.
Домашний уход
Поскольку общение может быть сложным для людей с этим заболеванием, опекунам и членам семьи полезно установить зрительный контакт, прежде чем говорить с ними. Эксперты также советуют воспитателям говорить медленно, сохраняя уважительный тон голоса.
ВИЧ-энцефалопатия -профилактика
Люди, которые используют антиретровирусную терапию для борьбы с ВИЧ, менее склонны к развитию ВИЧ-энцефалопатии. Исследования показывают, что менее 5% людей , принимающих антиретровирусную терапию, имеют данное осложнение. Лучший способ для человека предотвратить это заболевание — начать лечение как можно скорее после постановки диагноза ВИЧ.
ВИЧ-энцефалопатия — прогноз
Среднее время выживания людей с ВИЧ-энцефалопатией, которые не принимают антиретровирусную терапию, составляет 3-6 месяцев . Другие факторы, которые могут негативно повлиять на мировоззрение человека, включают увеличение возраста, снижение количества клеток CD4, снижение уровня тромбоцитов и снижение индекса массы тела. Антиретровирусная терапия может замедлить прогрессирование заболевания и увеличить продолжительность жизни.
Заключение
ВИЧ-энцефалопатия является возможным осложнением ВИЧ. У человека с этим состоянием наблюдается воспаление головного мозга, которое приводит к нейрокогнитивной дисфункции различной степени тяжести. Это состояние обычно появляется на более поздних стадиях ВИЧ. В настоящее время нет специфического лечения данного заболевания, но антиретровирусная терапия может замедлить ее прогрессирование.


Редактор, автор статей.
Врач невролог в СЗЦДМ, г. Санкт-Петербург
Антидепрессанты вызывают привыкание — правда или ложь

Симптом Лермитта — что нужно знать

Клинически изолированный синдром: что нужно знать
Этот сайт использует cookie для хранения данных. Продолжая использовать сайт, Вы даете свое согласие на работу с этими файлами. OK
ВИЧ-энцефалопатия развивается в результате действия ВИЧ на ЦНС. В отсутствие антиретровирусной терапии ВИЧ-энцефалопатия возникает 15-20% ВИЧ-инфицированных. С появлением высокоактивной антиретровирусной терапии (ВААРТ) частота этого осложнения сократилась. Такие термины, как СПИД-дементный комплекс, СПИД-дементный синдром, СПИД-деменция и ВИЧ-ассоциированный когнитивно-моторный комплекс по сути являются синонимами ВИЧ-энцефалопатии. ВИЧ- энцефалопатия развивается только на поздней стадии ВИЧ-инфекции, на фоне глубокого иммунодефицита (при числе лимфоцитов CD4 менее 200 мкл-1). Ожидается, что в развивающихся странах в связи с продлением ожидаемой продолжительности жизни заболеваемость ВИЧ-энцефалопатией будет расти (Valcour, 2004).
При ВИЧ-энцефалопатии происходит активная репликация ВИЧ в макрофагах и клетках микроглии головного мозга. В нейронах вирус не обнаруживается, однако в результате различных иммунопатологических механизмов они претерпевают функциональные и структурные изменения. В отношении репликации вируса и образования его новых штаммов ЦНС частично обособлена от гематолимфатической системы (Eggers, 2003). Вирусная нагрузка при ВИЧ-энцефалопатии в паренхиме головного мозга и спинномозговой жидкости высокая, но слабо коррелирует с тяжестью заболевания.
Клиническая картина
ВИЧ-энцефалопатия представляет собой подкорковую деменцию, которая обычно развивается в течение нескольких недель или месяцев. Острая симптоматика указывает на другую этиологию энцефалопатии. Лихорадка, истощение, действие транквилизаторов, а также плохое физическое состояние, например при оппортунистической инфекции, могут сопровождаться картиной деменции. В этих случаях диагноз ВИЧ- энцефалопатии можно поставить только после повторных осмотров, после того состояние будет оценено в динамике.
Иногда проявления энцефалопатии сначала замечают родственники, а не сам пациент, поэтому расспросить их очень важно. Обычные жалобы — замедленность мышления, забывчивость, затруднение концентрации внимания, недостаток мотиваций, легкие симптомы депрессии, эмоциональная холодность. Жалобы и симптомы перечислены в табл. 1 и 2.
| Таблица 1. Симптомы ВИЧ-энцефалопатии, включая данные анамнеза, собранные со слов близких пациента | |
| Когнитивные | Забывчивость, затруднение концентрации внимания, замедленность мышления (восприятия, обработки информации). |
| Эмоциональные | Утрата мотиваций, безынициативность, отстранение от общества, неспособность распоряжаться своими финансами и организовывать свою жизнь, подавленность, эмоциональная холодность. |
| Двигательные | Замедленность и нарушение тонких движений (например, письма, застегивания пуговиц), нарушения походки. |
| Вегетативные | Нарушения мочеиспускания (императивные позывы), утрата полового влечения, эректильная дисфункция. |
Нарушения сознания, ригидность затылочных мышц, очаговые и асимметричные неврологические симптомы (например, гемипарез, афазия) для ВИЧ-энцефалопатии не характерны. Психотические симптомы без когнитивных или двигательных нарушений опровергают диагноз ВИЧ-энцефалопатии. Психоз и ВИЧ-энцефалопатия редко развиваются одновременно. Редко бывают проявлением ВИЧ-энцефалопатии и парциальные и генерализованные эпилептические припадки.
| Таблица 2. Проявления ВИЧ-энцефалопатии | |
| Неврологические симптомы | На ранней стадии: нарушения походки, замедление быстро чередующихся движений, гипомимия; возможны также тремор и старческая походка маленькими шажками. На поздней стадии: усиление сухожильных рефлексов, симптом Бабинского, замедление саккад, нарушения функции сфинктеров, включая недержание мочи и кала. Ладонноподбородочный, хватательный и глабеллярный рефлексы. Возможна сопутствующая полинейропатия. В терминальной стадии: спастическая тетраплегия и недержание мочи и кала. |
| Психоневрологические симптомы | Замедление психомоторики (например, перечисления месяцев в обратном порядке), нарушение кратковременной памяти (затруднено воспроизведение на слух перечисленных предметов, чисел), нарушение гибкости мышления (затруднено произношение по буквам простых слов в обратном порядке). |
| Психиатрические симптомы | На ранней стадии: эмоциональная холодность, утрата сильных личностных черт, повышенная отвлекаемость, безынициативность. На поздней стадии: затруднено перечисление событий в прямом порядке, дезориентация во времени, пространстве и ситуации. В терминальной стадии: мутизм. |
Для градации ВИЧ-энцефалопатии по степени функциональных нарушений можно использовать классификацию Мемориального центра Слоуна и Кеттеринга (Price, 1988).
| Классификация ВИЧ-энцефалопатии по степени тяжести | |
| Стадия 0 | (Норма). Нормальные психические и двигательные функции. |
| Стадия 0,5 | (Сомнительная/субклиническая энцефалопатия). Нет нарушений работоспособности и повседневной активности; нормальная походка; возможны замедление движений глаз и конечностей. |
| Стадия 1 | (Легкая энцефалопатия). Работоспособность и повседневная активность сохранны, за исключением трудных задач, однако имеются несомненные признаки функциональных, интеллектуальных или двигательных нарушений; ходьба без посторонней помощи возможна. |
| Стадия 2 | (Умеренная энцефалопатия). Способность к самообслуживанию сохранна, но выполнение более сложных бытовых задач затруднено; для ходьбы может требоваться трость. |
| Стадия 3 | (Тяжелая энцефалопатия). Серьезные нарушения интеллекта (больной не способен следить за новостями и запоминать события, касающиеся его лично, не может поддерживать разговор, имеется выраженная заторможенность); двигательные нарушения (не может ходить без посторонней помощи, обычно замедляются движения рук и появляется скованность рук. |
| Стадия 4 | (Терминальная стадия). Состояние, близкое к мутизму. Интеллектуальные и социальные навыки на рудиментарном уровне; речь почти или полностью отсутствует; парапарез или параплегия с недержанием мочи и кала. |
Диагностика
Диагноз ВИЧ-энцефалопатии ставится на основании клинической картины и результатов лабораторных исследований. Какого-либо лабораторного исследования, достаточного для постановки диагноза ВИЧ- энцефалопатии, не существует: диагноз по большей части ставится методом исключения (табл. 3).
В клинической картине когнитивные и психические нарушения всегда сочетаются с двигательными, хотя последние могут быть слабыми (см. табл. 2). Для выявления и оценки тяжести когнитивных нарушений при ВИЧ-энцефалопатии удобно пользоваться шкалой ВИЧ-деменции (Power, 1995).
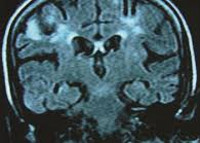
Лабораторные и инструментальные исследования направлены в основном на исключение других причин неврологических нарушений. МРТ предпочтительнее, чем КТ; нередко она выявляет очаговые диффузные изменения повышенной плотности в белом веществе головного мозга. Эти изменения указывают на лейкоэнцефалопатию.
Кроме того, иногда наблюдаются атрофия вещества мозга с расширением желудочков и борозд мозга. Однако ни один из этих симптомов не специфичен для ВИЧ-энцефалопатии. Кроме того, иногда МРТ при ВИЧ-энцефалопатии никаких изменений не выявляет. В отличие от прогрессирующей мультифокальной лейкоэнцефалопатии очаги в белом веществе не распространяются на корковые U-волокна, т.е. не достигают коры. Отек, сдавление тканей и усиление контраста для ВИЧ-энцефалопатии не характерны и должны навести на мысль о других заболеваниях.
При исследовании СМЖ обнаруживается нормальное или сниженное число лейкоцитов. Общий белок и уровень альбумина могут быть немного повышены (вследствие повреждения гематоэнцефалического барьера). Олигоклональные иммуноглобулины и повышенный индекс IgG свидетельствуют об аутохтонном образовании иммуноглобулинов в ЦНС. Однако эти симптомы не специфичны и часто обнаруживаются на бессимптомной стадии ВИЧ-инфекции.
Хотя существует статистически значимая связь между высокой вирусной нагрузкой в СМЖ и ВИЧ- энцефалопатией, диагностического значения в каждом конкретном случае она почти не имеет. На электроэнцефалограмме отклонений нет или обнаруживаются лишь легкие признаки генерализованного замедления электрической активности. Умеренное или сильное генерализованное замедление активности, а также очаговые неправильные дельта-волны для ВИЧ-энцефалопатии не характерны.
Лечение
Таблица 3. Дифференциальный диагноз ВИЧ-энцефалопатии и методы обследования
| Заболевание | Метод диагностики и комментарии |
| Нейросифилис | Исследование на антитела и исследование СМЖ (плеоцитоз > 45/3). (серологические данные могут быть нетипичными для активного нейросифилиса). |
| Цитомегаловирусный энцефалит | СМЖ (плеоцитоз, иногда нейтрофильный; снижен уровень глюкозы, повышен уровень общего белка). Исследование СМЖ методом ПЦР на цитомегаловирус, выявление антигена цитомегаловируса (pp65) в крови. Исследование крови и СМЖ на антитела (уровень и индекс IgG могут быть повышены). МРТ (возможно субэпендимальное усиление плотности и накопление контраста). Развивается в основном на фоне поражения других органов (ретинита, колита, пневмонии, эзофагита). |
| Токсоплазмоз | КТ/МРТ (один или несколько очагов, чаще всего в области базальных ядер или таламуса, давление на соседние ткани, отек, нередко усиление контраста (очаговое или кольцевидное). Специфичные к токсоплазме IgG в крови и СМЖ (полное отсутствие антител бывает редко). (Иногда токсоплазмоз протекает как диффузный микроглиальный узловой энцефалит). |
| Первичная лимфома ЦНС | КТ/МРТ (один или несколько очагов, чаще всего рядом с желудочками, объемное образование, отек, почти всегда усиление контраста (чаще очаговое, чем кольцевидное). Цитологическое исследование СМЖ. Исследование СМЖ методом ПЦР на вирус Эпштейна-Барр (ВИЧ-ассоциированная лимфома ЦНС, вызванная вирусом Эпштейна-Барр). Позитронно-эмиссионная томография или однофотонная эмиссионная томография (очаговое накопление изотопа). |
| Энцефалит, вызванный вирусом varicella-zoster | СМЖ (выраженные признаки воспаления). IgG, специфичные к вирусу varicella-zoster, в крови и СМЖ (IgM могут отсутствовать). Исследование СМЖ методом ПЦР на вирус varicella-zoster. У большинства больных имеется опоясывающий лишай (в настоящее время или в анамнезе). |
| Криптококковый менингит | СМЖ (давление нередко повышено, число клеток и уровень белка могут быть нормальными), контрастирование мазка тушью. Выявление криптококкового антигена в крови и СМЖ, посев на среды для грибов. |
| Туберкулезный менингит и другие бактериальные инфекции | СМЖ, посев, ПЦР на микобактерии. Исследования в зависимости от ситуации. |
| Прогрессирующая мультифокальная лейкоэнцефалопатия | МРТ (один или несколько очагов в белом веществе, объемного образования нет, отека нет, усиления контраста нет). Исследование СМЖ методом ПЦР на вирус JC. |
| Интоксикация | Определение уровней препаратов в крови/скрининг на наркотики. |
| Метаболическая энцефалопатия и плохое общее состояние | Определение уровней электролитов, показателей функции почек и печени, гормонов (щитовидной железы, кортизола), анализ крови. Гипоксемия? (газы крови). Плохое общее состояние? (постельный режим, истощение, гипертермия). |
| Депрессия с псевдодеменцией | Психиатрическое обследование. |
| Другие формы подкорковой деменции | Нормотензивная гидроцефалия, паркинсонизм, другие нейродегенеративные состояния, подкорковая атеросклеротическая энцефалопатия. |
Учитывая патогенез ВИЧ-энцефалопатии, лечение должно быть направлено на подавление репликации вируса в ЦНС. Необходимость проникновения противовирусных средств в СМЖ пока не доказана. Ряд клинических (Letendre, 2004), вирусологических (de Luca, 2002), патологоанатомических и электрофизиологических исследований показал, что препараты, достигающие в СМЖ высоких концентраций, более эффективны. Однако авторы не обнаружили связи между числом препаратов, проникающих в СМЖ, и их концентрацией в СМЖ со степенью подавления вирусной нагрузки в СМЖ (Eggers, 2003). Неврологическое и когнитивное улучшение на фоне ВААРТ сильнее зависит от подавления вирусной нагрузки в СМЖ, чем в плазме (Marra, 2003).
За отсутствием проспективных контролируемых клинических испытаний авторы считают, что у больных с ВИЧ-энцефалопатией очень важно включать в антиретровирусную схему как можно больше препаратов, проникающих в ЦНС. Авторы предлагают любой из следующих препаратов: зидовудин, ламивудин (достигает высоких концентраций в СМЖ в желудочках головного мозга; неопубликованные данные), невирапин и индинавир.
В нескольких небольших исследованиях при ВИЧ-энцефалопатии изучалось применение селегелина, нимодипина, лексипафанта и антиоксидантного средства CPI-1189. Эти препараты действуют на молекулярные механизмы патогенеза ВИЧ-энцефалопатии и используются в сочетании с антиретровирусной терапией. На фоне некоторых из этих препаратов отмечена тенденция к клиническому и нейропсихическому улучшению, однако ни один из них пока нельзя рекомендовать для всех больных.
Прогноз
Правильно подобранная ВААРТ может привести к значительному клиническому улучшению у больных с ВИЧ-энцефалопатией. Улучшение может проявляться восстановлением работоспособности у больных, которые до лечения не могли обходиться без посторонней помощи. Авторы наблюдали такой эффект в течение всего периода наблюдения (четыре года), параллельно с сохранением достаточно низкой виремии в плазме. В первые месяцы лечения рентгенологические признаки лейкоэнцефалопатии могут усиливаться, однако со временем, в течение одного-двух лет постепенно уменьшаются.
В то же время данные аутопсий и клинический опыт показывают, что у некоторых больных развивается клинически выраженное поражение ЦНС несмотря на эффективную ВААРТ и снижение вирусной нагрузки в крови (Brew, 2002; одно неопубликованное наблюдение). Даже при быстром снижении вирусной нагрузки на фоне ВААРТ у многих больных с ВИЧ-энцефалопатией отмечается очень медленное снижение вирусной нагрузки в СМЖ (Eggers, 2003). Исходя из этого, мы рекомендуем у больных с ВИЧ- энцефалопатией в течение первого-второго года ВААРТ измерять вирусную нагрузку в СМЖ. Если на фоне полного подавления вирусной нагрузки в крови репликация вируса в ЦНС будет сохраняться, следует подумать о пересмотре схемы антиретровирусной терапии.
ВИЧ-деменция – стойкое прогрессирующее снижение интеллектуальных функций, развивающееся на фоне ВИЧ-инфекции. Проявляется триадой синдромов: интеллектуально-мнестическими нарушениями, изменениями поведенческих реакций, двигательными расстройствами. К основным симптомам относятся снижение динамики и целенаправленности познавательной деятельности, забывчивость, трудности концентрации внимания и абстрагирования. Диагностика включает беседу, неврологический осмотр, лабораторное, инструментальное и патопсихологическое обследование. Проводится противовирусная и симптоматическая медикаментозная терапия.
Общие сведения

Причины ВИЧ-деменции
ВИЧ-деменция – результат активности вируса иммунодефицита, JC вируса, вызывающего прогрессирующую мультифокальную лейкоэнцефалопатию, и некоторых других возбудителей, поражающих нервную систему при значительной иммуносупрессии. Точные причины энцефалопатии ВИЧ-инфицированных пациентов не выявлены, но определены факторы риска:
- Возраст. Деменция часто формируется у младенцев, рожденных от инфицированных матерей и перенесших интенсивную медикаментозную терапию. Другим возрастным пиком является пожилой и старческий период – после 55-60 лет вероятность слабоумия возрастает ежегодно.
- Отсутствие лечения. Пациенты, не получающие адекватную противовирусную терапию, наиболее подвержены энцефалопатии. Группу риска составляют жители стран с низким уровнем медицинской помощи и люди, добровольно отказывающиеся от своевременной диагностики и лечения инфекции ВИЧ.
- Токсическое поражение ЦНС. Слабоумие чаще развивается при наркотической и алкогольной зависимости. Осложнение возникает в результате поражения ЦНС токсинами.
Патогенез
ВИЧ обладает лимфо- и нейротропностью – поражает лимфоциты крови, ответственные за активность иммунной системы, а также определенные клетки нервной системы. Неврологическая симптоматика является наиболее ранней в клинической картине у 25% больных. При деменции определяется поврежденность астроцитов, эндотелиальных клеток сосудистых сплетений оболочек мозга и эпендимы желудочков. Наиболее отчетливые морфологические изменения обнаруживаются в субкортикальных структурах – белом веществе, подкорковых ядрах, зрительном бугре, стволе и в спинном мозге. Кора сохраняется относительно нетронутой. Вирусное поражение приводит к васкулиту головного и спинного мозга, воспалению мезенхимы нервной ткани, вторичной демиелинизации. Формируется картина рассеянного склероза, вакуольной миелопатии – возникает триада синдромов, включающая дефицит памяти и интеллекта, изменения поведения, двигательные расстройства.
Классификация
Классификация используется с целью определения стадии болезни, уточнения тактики лечения и составления прогноза. Основанием для различения видов ВИЧ-деменции является выраженность интеллектуальных, двигательных и поведенческих расстройств, способность пациента к выполнению ежедневных ритуалов, самообслуживанию. Выделяют шесть стадий болезни:
- Нулевая. Психические и двигательные функции в норме. Деменция отсутствует.
- Субклиническая. Отмечаются легкие когнитивные нарушения, замедленность двигательных актов. Больной может испытывать трудности при выполнении профессиональных задач. С повседневными бытовыми делами справляется самостоятельно.
- Легкая. Развивается замедленность психических функций, снижается концентрация и устойчивость внимания, с трудом запоминается объемный и слабоструктурированный материал, нарушается координация движений. Большинство бытовых навыков остаются сохранными, становятся недоступными действия, требующие точности движений, применения физической силы, высокого уровня интеллекта.
- Средней тяжести. Обнаруживается умеренный интеллектуально-мнестический дефект – больной не усваивает новый материал, неспособен самостоятельно действовать в незнакомой обстановке. Самостоятельно передвигается, справляется с простыми ежедневными ритуалами.
- Тяжелая. Формируются выраженные нарушения мышления, памяти, речи, движений. Затруднено общение с окружающими, ориентация в пространстве, координация. Ходьба возможна при помощи ходунков, поддержки со стороны. Пациент нуждается в уходе.
- Финальная. Определяются глубокие нарушения интеллекта, практически полное отсутствие двигательной активности. Больной не может принимать пищу, контролировать физиологические отправления, впадает в вегетативную кому.
Симптомы ВИЧ-деменции
В симптоматике доминируют признаки, характерные для субкортикальных деменций – снижение, колебания динамики психической деятельности и нарушения памяти. Пациенты становятся забывчивыми, медлительными, плохо концентрируются на выполнении сложных задач. Проявления нарастающего интеллектуально-мнестического дефицита на ранних стадиях замечаются у людей, занятых умственным трудом. У пожилых людей, детей раннего возраста когнитивное снижение часто выявляется на средних стадиях болезни.
В эмоциональной сфере нарастают симптомы апатии, депрессии. Больные становятся медлительными, социально отгороженными. Иногда развиваются атипичные аффективные реакции – психозы, истероподобные припадки. Поведение характеризуется стремлением к изоляции либо наоборот чрезмерной расторможенностью и дурашливостью. В двигательной сфере нарушения прогрессируют от мышечной слабости и снижения скорости движений в конечностях к частичному и полному параличу. У больных возникает тремор, походка становится неустойчивой и шаткой, движения дискоординированные, неуклюжие. Речь обедняется как результат интеллектуального снижения и дизартрии – нарушений смыслового и моторного компонента.
Осложнения
Отсутствие своевременного лечения ВИЧ-инфекции сопровождается быстрым нарастанием когнитивного дефицита и двигательных расстройств. На заключительной стадии развивается вегетативное состояние – частичный или полный паралич, неспособность есть, разговаривать, контролировать деятельность мочевого пузыря и кишечника. Исход прогрессирующей ВИЧ-энцефалопатии – кома, смерть. Выраженный иммунодефицит быстро завершается летальным исходом, деменция зачастую не успевает перейти в тяжелую и финальную стадии. При медленном течении болезни к стандартным проявлениям слабоумия присоединяются симптомы психоза – бред, галлюцинации, моторное возбуждение.
Диагностика
При диагностике ВИЧ-деменции врачи работают в нескольких направлениях: устанавливают наличие вируса (если диагноз отсутствует), определяют факт инфицирования ЦНС, чтобы исключить другие причины слабоумия, оценивают выраженность когнитивных, поведенческих, двигательных нарушений. Обследования проводятся врачом-инфекционистом, невропатологом, психиатром, клиническим психологом. Используются следующие методы:
- Беседа. Каждый специалист проводит опрос пациента и/или родственников, акцентируя внимание на специфических симптомах. Характерны жалобы на забывчивость, медлительность, трудности при письме, чтении, выполнении бытовых задач, апатию, социальную отгороженность.
- Осмотр. Неврологическое обследование направлено на выявление двигательных дисфункций. Обнаруживается тремор, нарушения координации и глазодвигательных функций, гипертонус мышц, генерализованная гиперрефлексия. Поздние стадии сопровождаются наличием очаговых симптомов, гиперкинезов.
- Лабораторные тесты. Наличие ВИЧ определяется по результатам иммуноферментных анализов и ПЦР. Инфицирование ЦНС подтверждается данными анализа спинномозговой жидкости, забор которой выполняется методом люмбальной пункции.
- Инструментальные исследования. Наиболее информативным методом, позволяющим определить факт поражения и структурные изменения ЦНС, является МРТ головного мозга (дополнительно назначается КТ и ПЭТ). Для поздних этапов болезни характерна диффузная гиперинтенсивность белого вещества, атрофия мозга, расширение желудочковой системы.
- Психодиагностика. Проводится патопсихологическое исследование когнитивной сферы. По итогам проб устанавливается снижение и неустойчивость динамики психомоторных процессов, недостаточность механической и смысловой памяти, функций активного внимания, преобладание конкретно-ситуационного типа мышления, недостаточная способность к абстрагированию.
Лечение ВИЧ-деменции
Терапия деменции основана на применении противовирусных препаратов с доказанной высокой эффективностью. По данным последних исследований, наиболее оправдано применение зидовудина – лекарственные средства на его основе препятствуют прогрессированию инфекционного процесса, тормозят развитие интеллектуального дефицита, а при раннем начале лечения отсрочивают развитие СПИД-энцефалопатии на период от 6 до 12 месяцев. Ограничением данного препарата является возникновение плохо переносимых побочных эффектов у ряда больных.
Относительное восстановление памяти и внимания происходит при последовательном или одновременном приеме зидовудина и диданозина. Положительный эффект становится заметен после 10-12 недель приема лекарств. К другим медикаментам с аналогичным действием относятся ламивудин, ставудин, залцитабин. Параллельно с противовирусной терапией проводится симптоматическое лечение деменции. Используются препараты, улучшающие мозговые функции (антагонисты NMDA-рецепторов), антидепрессанты, атипичные нейролептики.
Прогноз и профилактика
У ВИЧ-инфицированных пациентов с признаками деменции, не получающих лечения, прогноз неблагоприятный – высока вероятность летального исхода в течение года. При адекватной регулярной терапии процессы снижения познавательных функций и развития моторных нарушений замедляются, состояние больного стабилизируется, а в отдельных случаях наблюдается улучшение (регресс симптоматики). Снизить вероятность инфицирования клеток ЦНС при ВИЧ можно с помощью своевременной противовирусной терапии. Также существуют меры, позволяющие замедлить развитие деменции. Необходимо сохранять интеллектуальную, физическую и социальную активность. В режим дня нужно включить регулярные физические нагрузки, соответствующие уровню подготовленности, занятия творчеством, чтение научной и классической литературы с последующим обсуждением прочитанного.
Неврологические проявления ВИЧ-инфекции (нейроСПИД) — обобщенное клиническое понятие, включающее многообразные первичные и вторичные синдромы и заболевания нервной системы, обусловленные ВИЧ. Проявлениями нейроСПИДа могут выступать менингоэнцефалит, полиневропатия, энцефало- и миелопатия, оппортунистические нейроинфекции, опухоли ЦНС, церебральные сосудистые нарушения и т. п. Диагностируется нейроСПИД при сопоставлении результатов анализов на ВИЧ, данных неврологического осмотра, нейропсихологического тестирования, ликворологических и томографических исследований, ЭФИ нервно-мышечного аппарата. Лечение нейроСПИДа осуществляется в рамках терапии ВИЧ-инфекции с назначением специфической и симптоматической терапии имеющихся неврологических проявлений.
Общие сведения

Причины возникновения нейроСПИДа
Несмотря на общепризнанность нейротропности ВИЧ, конкретные патогенетические механизмы его воздействия на нервную систему (НС) до конца не ясны. Предполагается, что нейроСПИД обусловлен как прямым, так опосредованным воздействием вируса на НС. Прямое влияние связывают с тропностью ВИЧ к CD4-рецепторам, которые имеются не только в мембране лимфоцитов, но и в глиальных клетках мозговой ткани.
Опосредованное воздействие ВИЧ реализуется несколькими путями. Во-первых, это развитие оппортунистических инфекций и опухолевых процессов за счет резкого снижения иммунного статуса организма. Во-вторых, предполагают наличие аутоиммунных механизмов (например, в развитии асептического менингита и полиневропатии при нейроСПИДе), связанных с синтезом антител к нервным клеткам, имеющим встроенный ВИЧ-антиген. Существует также гипотеза о нейротоксическом действии продуцируемых ВИЧ химических веществ. Кроме того, развитие нейроСПИДа возможно вследствие повреждения эндотелия мозговых сосудов провоспалительными цитокинами, приводящего к расстройству микроциркуляции и гипоксии, обуславливающей гибель нейронов.
Следует отметить, что отсутствие полной ясности в этиопатогенезе ВИЧ-инфекции и нейроСПИДа в частности, наличие существенного количества ложноположительных реакций на ВИЧ при его лабораторной диагностике, а также сложности с выделением вируса привели к появлению среди медиков и специалистов в области иммунологии лиц, считающих неправомочным само понятие ВИЧ-инфекция. При этом сторонники ВИЧ-отрицания признают существование синдрома иммунодефицита как такового, но опасаются, что с введением понятий ВИЧ-инфекция и нейроСПИД под эти диагнозы массово попадают пациенты с различными другими заболеваниями.
Классификация нейроСПИДа
В соответствии с прямым или опосредованным воздействием ВИЧ на нервную систему принято различать первичный и вторичный нейроСПИД. К базовым клиническим формам, которые включает первичный нейроСПИД, относят: острый асептический менингит, ВИЧ-энцефалопатию (СПИД-деменцию), ВИЧ-миелопатию (вакуолярную миелопатию), васкулярный нейроСПИД, поражения периферической НС (дистальная симметричная невропатия, синдром Гийена-Барре, множественная мононевропатия, хроническая воспалительная демиелинизирующая полинейропатия, синдром конского хвоста), поражение мышц (миопатии).
Вторичный нейроСПИД включает оппортунистические нейроинфекции и опухоли. Первые отличаются большим многообразием: церебральный токсоплазмоз, криптококковый менингит, герпесвирусная нейроинфекция (опоясывающий герпес, цитомегаловирусный и герпесвирусный энцефалиты, цитомегаловирусная полирадикулопатия, герпесвирусный миелит и ганглионевриты), прогрессирующая мультифокальная лейкоэнцефалопатия, туберкулезные поражения НС, нейросифилис. Наиболее часто встречающимися опухолями центральной НС при нейроСПИДе являются: первичная лимфома головного мозга, лимфома Беркитта, глионейробластома, диссеминированная саркома Капоши.
Симптомы нейроСПИДа
Первичный нейроСПИД зачастую имеет бессимптомное субклиническое течение. В 10-20% случаев неврологические симптомы дебютируют в первые 2-6 недель от заражения ВИЧ (период сероконверсии). В этот период на фоне фебрилитета, лимфаденопатии и кожных высыпаний у части пациентов манифестируют признаки асептического менингита и острой радикулоневропатии. Другие клинические формы первичного нейроСПИДа (ВИЧ-энцефалопатия, ВИЧ-миелопатия) возникают преимущественно в развернутой стадии ВИЧ-инфекции на фоне системных проявлений и выраженной иммуносупрессии. Вторичный нейроСПИД развивается в фазе симптомной хронической ВИЧ-инфекции (стадия вторичных заболеваний), которая наступает в период от 2 до 15 лет с момента первых клинических проявлений. Отдельные неврологические симптомы (головная боль, полиневропатия, нарушения сна, астения, депрессия, миопатия) могут быть вызваны токсичной антиретровирусной терапией.
Острая радикулоневропатия связана с острой воспалительной демиелинизацией корешков спинномозговых и черепных нервов. Характерны вялый тетрапарез, полиневритический тип нарушений чувствительности, корешковый синдром, поражение лицевого (реже глазодвигательного) нервов, бульбарные расстройства. Фаза нарастания симптомов может длиться от нескольких дней до месяца, затем после 2-4 недель стабильного состояния начинается регресс симптоматики. У 70% пациентов с этой формой нейроСПИДа отмечается полное восстановление, у 15% - выраженные остаточные парезы.
ВИЧ-энцефалопатия является самым частым проявлением первичного нейроСПИДа. Включает когнитивные, поведенческие и двигательные расстройства. Последние бывают представлены мозжечковой атаксией, тремором, пирамидной недостаточностью, вторичным паркинсонизмом, гиперкинезами. Отдельные симптомы и умеренный когнитивный дефицит отмечаются примерно у 75% пациентов со СПИДом. У 3-5% больных энцефалопатия выступает начальным синдромом нейроСПИДа. Морфологическим субстратом является мультифокальный гигантоклеточный энцефалит с поражением преимущественно лобных и височных долей, подкорковых структур, моста и мозжечка.
ВИЧ-миелопатия проявляется нижним спастическим парапарезом и тазовыми расстройствами. Отличается медленным течением и вариативностью тяжести клинических симптомов от легкого пареза до грубой плегии с недержанием мочи и кала. Это проявление нейроСПИДа отмечается у 20% пациентов с ВИЧ. Морфологически выявляется вакуолизация белого спинномозгового вещества, наиболее выраженная в грудных сегментах. Однако на МРТ позвоночника изменения зачастую не фиксируются.
Васкулярный нейроСПИД обусловлен васкулитом церебральных сосудов и зачастую приводит к развитию ишемического инсульта, отличительной чертой которого является волнообразное течение и частая трансформация в геморрагический инсульт. Характерны предшествующие инсульту ТИА, а также повторные инсульты, вследствие мультифокального поражения сосудов.
Диагностика нейроСПИДа
Учитывая частую встречаемость нейроСПИДа, консультация невролога рекомендована всем больным ВИЧ-инфекцией. В связи с тем, что первыми симптомами ВИЧ-энцефалопатии зачастую выступают когнитивные нарушения, исследование неврологического статуса целесообразно дополнять нейропсихологическим обследованием. Среди практических неврологов должна существовать определенная настороженность в отношении впервые обратившихся пациентов из групп риска, поскольку неврологические проявления у них могут являться симптомами первичного нейроСПИДа. В таких случаях следует обращать внимание на наличие у больного признаков иммуносупрессии и системных симптомов (снижения массы тела, лимфаденопатии, выпадения волос и т. п.).
Наряду с обязательными в диагностике ВИЧ-инфекции исследованиями крови путем ИФА, иммуноблоттинга и определения вирусной нагрузки при помощи ПЦР, в диагностике нейроСПИДа широко используются электрофизиологические, томографические и ликворологические методы. При необходимости проводятся консультации психиатра, нейрохирурга и др. специалистов. Диагностика и анализ результатов лечения поражений периферической НС при нейроСПИДе осуществляются преимущественно с помощью ЭФИ нервно-мышечной системы (ЭМГ, ЭНМГ, исследование ВП).
С целью диагностики поражений центральной НС при нейроСПИДе, для анализа их течения и эффективности проводимой терапии широко используются методы компьютерной томографии и магнитно-резонансной томографии. КТ головного мозга особенно информативна в диагностике вторичных объемных процессов церебральной локализации. МРТ головного мозга более эффективно визуализирует диффузные и мелкоочаговые изменения (участки атрофии и демиелинизации), расположенные в глубинных отделах мозга патологические очаги. Однако результаты аутопсии показывают, что современные методы нейровизуализации способны отображать не все морфологические изменения, происходящие в мозговой ткани при нейроСПИДе.
Немаловажное значение в диагностике нейроСПИДа имеет исследование цереброспинальной жидкости, полученной при люмбальной пункции. У серопозитивных пациентов даже при отсутствии неврологической симптоматики в ликворе зачастую наблюдается умеренный лимфоцитоз, повышение уровня белка и снижение концентрации глюкозы. При наличии неврологических проявлении эти изменения, наряду со снижением уровня CD4-лимфоцитов, говорят о возможном развитии нейроСПИДа. Иммунологические исследования ликвора, как правило, выявляют повышенное содержание IgG.
Лечение нейроСПИДа
Основу терапии и профилактики развития нейроСПИДа составляет лечение ВИЧ-инфекции. Эффективная антиретровирусная терапия (АРТ) фармпрепаратами, способными проходить через ГЭБ, позволяет блокировать репликацию ВИЧ, остановить нарастание иммунодефицита и таким образом уменьшить тяжесть клинических проявлений нейроСПИДа, снизить риск возникновения оппортунистических нейроинфекций и повысить эффективность их терапии. К наиболее апробированным средствам, применяемым при нейроСПИДе, относятся зидовудин, ставудин, абакавир. Учитывая токсичность большинства антиретровирусных препаратов, АРТ назначается по индивидуально подобранной схеме только при наличии показаний и с согласия пациента.
Параллельно с АРТ осуществляется специфическая и симптоматическая терапия возникшей клинической формы нейроСПИДа. Так, при ВИЧ-энцефалопатии применяют холина альфосцерат и мягкие ноотропы (мебикар, цитиколин, пирацетам, фенибут), при инсульте — антикоагулянты и пентоксифиллин, при полиневропатии — цитиколин, комбинированные препараты витаминов группы В, при острых психических нарушениях — антипсихотические средства (клозапин). При поражениях периферической НС отмечена эффективность плазмафереза. В лечении миопатий используют плазмаферез и кортикостероидную терапию.
При оппортунистических нейроинфекциях применяют этиотропные препараты: при криптококовых менингитах — фторцитозин с амфотерицином, токсоплазменных энцефалитах — кларитромицин, азитромицин, спирамицин, при герпетических поражениях — ацикловир, валацикловир, ганцикловир, абакавир, саквинавир. Лечение опухолей, возникающих как проявление вторичного нейроСПИДа, может потребовать хирургического вмешательства. Вопрос о необходимости операции рассматривается совместно с нейрохирургом.
Читайте также:

