Эндоскопическая картина при туберкулезе
Обновлено: 25.04.2024
Туберкулез слизистых, в частности трахеобронхиального дерева, встречается у 10–50% пациентов с туберкулезом органов дыхания. Поражение бронхов чаще является осложнением легочных форм туберкулеза, но в ряде случаев регистрируется как самостоятельная, изолированная форма туберкулеза. В зависимости от морфологических изменений выделяют инфильтративную, язвенную и свищевую формы туберкулеза бронхов. При этом патологические изменения могут захватывать все слои стенки бронха, включая мышечную пластинку и хрящ. Клиническая картина неспецифична, часто скрывается под маской других заболеваний, особенно у курильщиков. Необходимость ранней и своевременной диагностики туберкулеза бронхов обусловлена эпидемиологической опасностью и возможностью благополучного исхода заболевания. У части больных диагноз устанавливается поздно, при развитии различных осложнений. Рентгенография легких при изолированном туберкулезе бронхов, не осложненном бронхостенозом и бронхогенным обсеменением, не выявляет изменений. Основным методом диагностики туберкулеза трахеи и бронхов признана фибробронхоскопия, которая позволяет визуализировать поражение слизистой. Интерес представленного клинического наблюдения заключается в том, что у пациента 62 лет диагностирована свищевая форма туберкулеза бронхов как осложнение реактивации туберкулеза внутригрудных лимфатических узлов. Известно, что данная форма туберкулеза встречается у лиц детского и молодого возраста, а у лиц старшего и пожилого возраста часто остается нераспознанной.

1. Нечаева О.Б. Эпидемическая ситуация по туберкулезу в России // Туберкулез и болезни легких. 2018. Т. 96. № 8. С. 15-24.
2. Серов О.А., Колпакова Т.А., Краснов В.А. Значение диагностики локальных изменений бронхиального дерева в комплексном обследовании больных туберкулезом легких // Бюллетень Сибирской медицины. 2013. Т. 12. № 1. С. 136-138.
4. Штейнер М.Л., Биктагиров Ю.И., Жестков А.В., Корымасов Е.А., Кривощеков Е.П. Случай деструкции правого главного бронха туберкулезной этиологии на фоне ВИЧ-инфекции // Трудный пациент. 2017. Т. 15. № 10-11. С. 37-39.
5. Костина З.И., Балашова Н.М., Кольникова О.В., Кочорова М.Н., Браженко Н.А., Браженко О.Н. Значение туберкулеза крупных бронхов в диагностике и лечении ограниченных форм туберкулеза легких // Проблемы туберкулеза. 2003. № 9. С. 14-18.
6. Агеева Т.С., Волкова Л.И., Мишустина Е.Л., Мишустин С.П. Туберкулез бронхов в общеврачебной практике // Фундаментальные исследования. 2014. № 10-7. С. 1265-1268.
7. Луганская Н.В. Эндоскопическая диагностика туберкулеза бронхов // Медицина и экология. 2010. № 2. С. 171-173.
8. Idress F., Kamal S. Endobronchial tuberculosis presented as multiple endobronchial vesicular lesions. Internat. J. of Mycobacteriology. 2015. V. 4. P. 154-157.
9. Жингель И.П. Туберкулез бронхов – проблемы патогенеза и дифференциальной диагностики // Леч. врач. 2000. № 3. С. 81-84.
В последнее время отмечается тенденция уменьшения заболеваемости туберкулезом среди пациентов разных возрастов [1]. Однако распространенность туберкулеза остается еще высокой и требует сохранения настороженности в отношении этого заболевания со стороны врачей общей практики, терапевтов, пульмонологов, особенно при обследовании людей пожилого возраста,
Туберкулез трахеобронхиального дерева встречается у 10–50% пациентов с туберкулезом легких [2, 3]. Как правило, поражение бронхов является осложнением легочных форм туберкулеза, а также туберкулеза внутригрудных лимфатических узлов, что чаще диагностируется у детей, подростков и лиц молодого возраста. У людей старшего возраста туберкулез внутригрудных лимфатических узлов, осложненный туберкулезом бронхов, выявляется редко. В ряде случаев туберкулез бронхов регистрируется как самостоятельная, изолированная форма туберкулеза.
В настоящее время туберкулез бронхов чаще наблюдается у больных ВИЧ-инфекцией как осложнение туберкулеза внутригрудных лимфатических узлов [4]. У 10–20% иммунокомпетентных пациентов из-за неспецифических проявлений заболевания, постепенного начала, малосимптомного течения и отсутствия изменений при рентгенографии грудной клетки диагноз устанавливается поздно, при развитии осложнений. На рентгенограммах органов грудной клетки появляются участки поражения легочной ткани в виде бронхогенной диссеминации, участки гипо- и гипервентиляции, что вызывает определенные дифференциально-диагностические трудности. Осложнения в виде развития стенозов бронха у лиц старшего возраста нередко трактуются как опухоли бронха.
Ведущая роль в патогенезе туберкулеза бронхов у лиц пожилого и старческого возраста принадлежит обострению старого туберкулезного процесса во внутригрудных лимфатических узлах (ВГЛУ). В пожилом возрасте в результате неблагоприятных возрастных факторов (таких как морфофункциональная перестройка дыхательной системы, сосудов, снижение иммунологической реактивности организма, нарушение обмена белков, жиров, углеводов, минералов и др.), а также сопутствующих заболеваний, психотравмы может возникнуть реактивация процесса в давно неактивных остаточных очагах после перенесенного в прошлом первичного туберкулезного комплекса или туберкулеза ВГЛУ. Эта форма морфологически характеризуется различной степенью увеличения ВГЛУ, в которых наряду с участками уплотнения и кальцификации определяются очаги свежего казеозного некроза. При этом у лиц пожилого возраста, в отличие от детей, не отмечается значительного увеличения лимфатических узлов. В связи с этим заболевание долго остается нераспознанным. С развитием осложнений, вовлечением в воспаление стенки бронха процесс принимает волнообразное течение с периодами обострения и затихания и длительное время может трактоваться как проявление хронического бронхита, особенно у курильщиков.
По данным З.И. Костиной [5], диагностика туберкулеза бронхов учащается при неблагоприятной эпидемической обстановке по туберкулезу и его выявление у больных туберкулезом почти в 2 раза реже диагностируется во время благополучия и стабилизации заболеваемости.
При выполнении фибробронхоскопического исследования у 7–12,2% больных туберкулезом органов дыхания диагностируется неспецифический эндобронхит, который существенно затрудняет выявление туберкулеза бронхов, утяжеляет клиническое течение заболевания и может стимулировать активность специфического процесса в легких и внутригрудных лимфатических узлах. Поэтому при наличии неспецифического воспаления целесообразно проводить повторную диагностическую ФБС после санации бронхиального дерева и лечения эндобронхита неспецифическими антибактериальными препаратами системного и местного действия [5].
Туберкулез трахеи и бронхов, клиническая форма туберкулеза органов дыхания наиболее часто являются осложнениями легочных форм туберкулеза [2]. В то же время в 5,7–15,8% случаев туберкулез бронхов является единственным проявлением туберкулеза органов дыхания [6–8]. По данным И.П. Жингель, крайне редко, менее чем в 1% случаев, удается выявить туберкулез слизистой оболочки бронхов в ранней и неосложненной фазе. Около 90% пациентов с туберкулезом бронхов имеют определенную степень стеноза трахеи и/или бронхов [9]. Основным методом диагностики туберкулеза трахеи и бронхов признана фибробронхоскопия (ФБС), которая позволяет визуализировать поражение слизистой: отек и гиперемию слизистой, инфильтрат, покрытый толстым слоем белого налета, инфильтрат с беловатыми бугорками, язву с неровным дном и толстыми краями, гиперпластическую форму с внутрипросветными массами, фистулу с грануляциями и казеозными массами [3, 6, 9]. Однако эндоскопическая картина все же не является строго специфичной, позволяющей поставить диагноз только по внешнему виду. При ФБС необходимо получить диагностический материал для микробиологического и гистологического исследований.
Микобактерии попадают в слизистую бронха экзогенным (аэрогенным) путем, через зараженную мокроту при деструктивных формах туберкулеза легких, при гематогенном или лимфогенном распространении из очагов различной локализации, при прямом переходе воспаления с паренхиматозного процесса, а также при распространении специфического воспаления на стенку бронха с лимфатического узла. В зависимости от морфологических изменений выделяют инфильтративную, язвенную и свищевую формы туберкулеза бронхов, при этом патологические изменения могут захватывать все слои стенки бронха, включая мышечную пластинку и хрящ. При инфильтративной форме в стенке бронха на ограниченном участке возникает гиперемия, образуется клеточная инфильтрация (в основном из лимфоцитов), затем под эпителием формируются типичные сливающиеся туберкулезные бугорки, которые образуют нерезко очерченный инфильтрат. При казеозном некрозе и распаде инфильтрата на покрывающей его слизистой оболочке образуется язва, развивается язвенный туберкулез бронха. Разрастания грануляционной ткани в просвет бронха вызывают воспалительный стеноз и симулируют опухоль. При свищевой форме в стенке бронха формируется фистула из подлежащего лимфатического узла. На поздних стадиях развиваются фиброзная деформация и стеноз бронхов, частота которого может достигать 68% в первые 4–6 месяцев и далее возрастает с хронизацией заболевания.
Сложность ранней диагностики туберкулеза бронхов обусловлена особенностями клинического течения заболевания. Нередко специфическое поражение бронхов протекает бессимптомно или симптоматика не отличается от затяжного или рецидивирующего неспецифического бронхита, пневмонии или бронхиальной астмы [4]. Симптомы интоксикации, такие как повышение температуры, слабость, снижение массы тела, которые вынуждают пациента обратиться к врачу, выражены слабо, нередко отсутствуют в связи с малым объемом поражения. Основная жалоба у больных – кашель разной степени выраженности – маскируется имеющимися у больного хроническими заболеваниями. Более яркие симптомы, такие как боль в грудной клетке, одышка, кровохарканье, отмечаются при длительном течении заболевания и появлении осложнений.
Рентгенография легких при изолированном туберкулезе бронхов, не осложненном бронхостенозом и бронхогенным обсеменением, не выявляет изменений.
Цель исследования – описание клинического случая свищевой формы туберкулеза бронха у мужчины 62 лет с неизмененным иммунным статусом как результата реактивации туберкулеза внутригрудных лимфатических узлов. Пациент неоднократно обращался в общую лечебную сеть, но не был обследован на туберкулез, так как его туберкулезный анамнез был благополучным. Однако при углубленном обследовании в легочной ткани и лимфатических узлах грудной полости выявлены кальцинаты, свидетельствующие о перенесенном в детстве туберкулезе. Обнаружение в мокроте МБТ и последующее выполнение фибробронхоскопии позволили диагностировать свищевую форму туберкулеза бронха. Таким образом, следует еще раз обратить внимание врачей разных специальностей на то, что настороженность в плане поиска туберкулеза необходима и в отношении социально адаптированных пациентов с сохранным иммунным статусом, а ранняя и своевременная диагностика специфического процесса приводит к успешному лечению и выздоровлению без выраженных остаточных посттуберкулезных изменений.
Несмотря на положительную тенденцию заболеваемости туберкулезом, достигнутую в последние годы, неблагоприятная эпидемическая ситуация в настоящее время вносит коррективы в плановые скрининговые обследования населения. Пациентам с признаками вирусной инфекции чаще выполняют МСКТ ОГП, однако исследование мокроты на МБТ не делают.
Приводим клиническое наблюдение. Мужчина, 62 лет, военный пенсионер. В настоящее время продолжает работать. Обратился к пульмонологу с жалобами на кашель со скудной мокротой, першение в горле. Туберкулезом ранее не болел, контакты с больными туберкулезом не установлены. Считал себя здоровым человеком, занимался спортом. Профессиональных вредностей не имел. В подростковом возрасте однократно болел пневмонией. Наследственность по заболеваниям легких не отягощена. Пациент курил в течение 50 лет. Появление кашля стал отмечать в течение последних 1,5 лет. Регулярно проходил ежегодные скрининговые ФЛГ обследования. В течение последнего года ухаживал за тяжелобольной женой, испытывал сильный стресс. На усиление кашля обратил внимание 2 месяца назад. Неоднократно обращался ко врачу. Лечение симптоматическими средствами не дало эффекта. По совету врача бросил курить, однако кашель сохранялся.
При осмотре общее состояние удовлетворительное, кожные покровы обычного цвета и влажности. Пульс 57 ударов в минуту, тоны сердца ясные, ритмичные. ЧД 16 в минуту. Сатурация О2 94–95%. Грудная клетка правильной формы. При перкуссии определяется звук с коробочным оттенком. Дыхание везикулярное, ослабленное, единичные свистящие хрипы на форсированном выдохе в межлопаточном пространстве.
Колоноскопия при цитомегаловирусной инфекции, туберкулезе. Эндоскопическая картина
Цитомегаловирус принадлежит к семейству герпесвирусов. Кишечные симптомы при цитомегаловирусной инфекции проявляются лишь у больных с ослабленным иммунитетом. Анамнестические данные позволяют подтвердить диагноз при подозрении на цитомегаловирусную инфекцию.
Эндоскопическая картина весьма вариабельна и включает весь диапазон изменений от единичных афтозных эрозий до более крупных изъязвлений неправильной формы, окруженных гиперемированным венчиком, который может расширяться, охватывая значительную часть слизистой оболочки между изъязвлениями. Отдифференцировать цитомегаловирусный колит от колитов другой этиологии можно с помощью иммуногистологического исследования.
При цитомегаловирусной инфекции поражение не ограничивается толстой кишкой; в процесс может вовлекаться и подвздошная кишка, что требует включения в дифференциальный диагноз также болезни Крона.

Колоноскопия при туберкулезе
Заболеваемость туберкулезом в последние годы неуклонно росла. Число заболевших туберкулезом в 2008 г. достигло 4500. В Германии туберкулез кишечника - редкость. Сначала думали, что туберкулез этой локализации развивается в результате заглатывания микобактерий. Возбудитель Mycobacterium tuberculosis представляет собой кислотоустойчивую палочку. Устойчивость к действию кислоты раньше использовали для выявления туберкулезной палочки в желудочном соке.
Гематогенный занос возбудителя туберкулеза в кишечник отмечается, по крайней мере, в индустриально развитых странах Запада. Наиболее часто поражается илеоцекальный клапан, затем в порядке убывания частоты следуют слепая кишка и восходящая ободочная кишка. Эндоскопическая картина характеризуется гипертрофией слизистой оболочки и ее изъязвлением. Клиническая картина вариабельна. Часто больные жалуются на неопределенную боль в животе. Из других симптомов следует отметить наблюдающиеся с той или иной частотой похудание, повышение температуры тела, рвоту и диарею.
О выявлении туберкулеза следует сообщить органам санитарно-эпидемиологического надзора.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Как проявляется неосложненный локальный туберкулез бронхов? С какими заболеваниями следует дифференцировать туберкулез бронхов? Какими методами диагностики можно выявить неосложненный туберкулез бронхов?
Как проявляется неосложненный локальный туберкулез бронхов?
С какими заболеваниями следует дифференцировать туберкулез бронхов?
Какими методами диагностики можно выявить неосложненный туберкулез бронхов?
На примере туберкулеза бронхов можно наглядно представить, к каким последствиям может привести неполное и одностороннее представление о патогенезе патологического процесса в легких при туберкулезе. В самом деле, туберкулез бронхов большинство фтизиатров до сих пор относят к осложнениям туберкулеза внутригрудных лимфатических узлов или легких [11, 12].
Между тем бронхиальное дерево, широко сообщаясь с внешней средой и участвуя наряду с другими органами внешней экскреции в элиминации из организма чужеродных частиц, подвергается большому риску бактериального заражения как извне — аэрогенным путем, так и изнутри — лимфогематогенным. При этом мигрирующая в макроорганизме инфекция может быть в латентном состоянии и не проявляться локальными изменениями. На факт аэрогенного заражения стенки мелких бронхов туберкулезом с последующим развитием легочных очагов первичного аффекта, а также очагового и инфильтративного туберкулеза легких еще в 1904 году обратил внимание А. И. Абрикосов [1]. В 1955 году П. Гали с сотрудниками установили, что частой причиной формирования туберкулемы легкого становится казеозный панбронхит мелкого хрящевого бронха [13]. Позже А. Хузли [17] и М. В. Шестерина [12] убедительно доказали лимфогематогенный путь возникновения туберкулеза стенки более крупных ветвлений бронхиального дерева. В дальнейшем появилось немало исследований, касающихся различных клинико-морфологических вариантов туберкулеза бронхов, которые были не осложнением туберкулеза легких или внутригрудных лимфатических узлов, а ведущей и нередко единственной локализацией туберкулеза органов дыхания [5, 6, 7, 8, 14, 15, 18, 19, 20].
Между тем из-за господствующего представления о том, что туберкулез бронхов является осложнением других форм туберкулеза органов дыхания, локальные его проявления, как правило, своевременно не диагностируются, а осложненные формы заболевания часто принимаются за неспецифическую легочную патологию или трактуются как другие формы туберкулеза органов дыхания.
В то же время туберкулез бронхов как ведущая локализация инфекционного процесса встречается во фтизиатрической практике нередко. Так, среди вновь поступивших за последние два года в терапевтические отделения клиники фтизиопульмонологии ЦКБ МПС 829 больных с различными формами туберкулеза органов дыхания у 130, то есть в 15,8% случаев, туберкулез бронхов был признан основным проявлением туберкулеза органов дыхания.
Осложненные формы туберкулеза бронхов, по нашим данным, почти в 3/4 случаев протекали с поражением субсегментарных и сегментарных бронхов.
Бронхография выявляла у этих больных ампутацию и деформацию бронхов в зоне патологии, а также наличие небольших мешотчатых и цилиндрических бронхоэктазий, причем у части из них туберкулез возникал на фоне дезонтогении воздухоносных путей в виде локальной бронхомегалии, а также врожденных бронхоэктазов различной протяженности [5].
Еще реже, всего у 12,5% наших больных, туберкулез субсегментарных бронхов, протекавший с продуктивной воспалительной реакцией, имел более ограниченную протяженность и характеризовался формированием ретенционных бронхиальных кист легкого. Механизм их образования, патоморфология процесса, рентгеносемиотика, а также вопросы дифференциальной диагностики с туберкуломой легкого и другой патологией были подробно изучены еще в 50-60-х годах в работах как отечественных, так и зарубежных авторов и представлены в многочисленных публикациях, в том числе и в современных руководствах по рентгенодиагностике легочных болезней [2, 3, 4, 7, 10, 13, 18]. Врачи фтизиатры и рентгенологи противотуберкулезных учреждений знакомы с этой патологией и все больные с ретенционными бронхиальными кистами туберкулезной этиологии направлялись в клинику либо с уже установленным диагнозом, либо для дифференциации с туберкуломой легкого, а также периферическим раком легкого и проведения хирургической операции.
И наконец, в 12,5% случаев туберкулез субсегментарных бронхов на нашем материале характеризовался двусторонним поражением многих ветвлений. Все больные этой группы поступили в клинику с симптомами интоксикации, кашлем с выделением слизисто-гнойной мокроты, в которой, как правило, методом бактериоскопии удавалось обнаружить микобактерии туберкулеза.
При аускультации легких только у некоторых больных прослушивались непостоянные рассеянные сухие хрипы.
При рентгенотомографии в отличие от гематогенно-диссеминированного туберкулеза легких двусторонний туберкулез субсегментарных бронхов характеризовался асимметричностью легочного поражения с большим участием нижних отделов легких и резким полиморфизмом изменений. Здесь наряду с очаговыми тенями средних и крупных размеров присутствовали и уплотненные стенки бронхов, и перибронхиальная их инфильтрация при полном отсутствии деструктивных изменений (рис. 9).
Эндоскопия во всех случаях выявляла локальное специфическое поражение слизистой субсегментарных и (или) сегментарных бронхов, причем процесс чаще был односторонним и не всегда соответствовал той стороне, где рентгенограмма выявляла более выраженные изменения в легких.
В 26,3% случаев туберкулез бронхов как ведущая локализация инфекционного процесса в легких протекал с поражением стенки главного, промежуточного или долевого бронха. Как правило, туберкулез крупных бронхов выявлялся в осложненной фазе его течения — либо с воспалительно-ателектатическим процессом в легком, либо с формированием пневмоцирроза. При этом нередко воспалительно-ателектатический процесс врачами диспансеров принимается за параконкрозную пневмонию или инфильтративный туберкулез, а возникший пневмоцирроз — за их осложнение. Подтвердить туберкулезную, а не опухолевую природу процесса позволяло обнаружение МБТ в мокроте, а также данные эндоскопии и биопсии.
Исключить аденогенное происхождение туберкулеза крупных бронхов у наших больных помогало отсутствие клинико-рентгенологических признаков туморозного или инфильтративного бронхоаденита бронхопульмональной группы лимфатических узлов. Как было доказано на примере прооперированных больных, в 26 случаях при осложненном течении туберкулеза крупных бронхов, несмотря на наличие гиперплазии внутригрудных лимфатических узлов, подтвержденной рентгено-томографическим исследованием, включая компьютерную томографию, гистологическое и бактериологическое исследование лимфоидной ткани выявило наличие туберкулезных бугорков (местами со слиянием) лишь у четырех больных. Причем специфические изменения были столь незначительными, что вряд ли могли явиться источником тяжелого поражения бронхиального дерева, а скорее представляли собой очаги-отсевы. У шести больных с гиперплазией лимфатических узлов гистологически выявлялись кальцинаты без признаков реактивации туберкулеза.
Последнее давало основание предположить, что туберкулезу крупных бронхов в большинстве случаев предшествовал не распознанный своевременно специфический процесс слизистой сегментарных и субсегментарных бронхов.
Отличить воспалительно-ателектатические изменения в легком от инфильтративного туберкулеза помогала рентгенологическая картина в виде объемного уменьшения легкого или его доли, однородный характер затемнения и отсутствие распада, от рака — данные бронхоскопии, свидетельствовавшие о тяжелом специфическом поражении бронхиальной стенки со стенозом просвета бронха, причем у многих с признаками как свежих, так и старых изменений в ней. Но в отдельных случаях только операционная биопсия позволила дифференцировать туберкулез от рака бронха (рис. 10, 11).
Литература
Туберкулез бронхов. Классификация туберкулеза бронхов.
Специфическое поражение трахеи и бронхов является осложнением различных форм туберкулеза легких и внутригрудных лимфатических узлов. Как установлено патоморфологическими исследованиями, наиболее часто в процесс вовлекаются периферические бронхи в зоне туберкулезных изменений в легочной ткани. Реже развивается туберкулез крупных бронхов.
Патогенез туберкулеза бронхов сложен. Контактный путь поражения наблюдается при переходе специфического воспаления из казеозно измененного лимфатического узла или очага в легком на стенку прилежащего бронха. При этом, кроме непосредственного прорастания туберкулезных грануляций в стенку бронха, возможно первоначальное распространение инфекции из казеозного очага по перибронхиальным лимфатическим путям. Как правило, туберкулез бронхов развивается у лиц мужского пола. Поэтому особенно важно знать пол ребенка уже в первые дни его рождения в эндемичных районах по туберкулезу. Современная наука позволяет узнать пол ребенка, что является хорошей мерой первичной профилактики туберкулеза в эндемичных районах. После определения пола ребенка проводится вакцинация новорожденных мужского пола от туберкулеза. Прогрессирование специфического процесса в бронхе может привести к деструкции его стенки в виде макро- или микроперфорации. Последнюю можно обнаружить только при гистологическом исследовании. Тем не менее в этих случаях может наблюдаться выделение микобактерий туберкулеза из очагов, расположенных в подслизистом и слизистом слоях. Помимо этого, А. И. Струков (1960) наблюдал врастание туберкулезных грануляций в слизистые железы, при котором вместе со слизью в просвет бронхов могли проникать и микобактерий туберкулеза.
Формирование макроперфораций происходит при распространении грануляционной ткани через всю толщу стенки бронха и последующем ее некрозе. Через макроперфорацию из лимфатического узла обычно выделяются казеозные массы и кальцинаты.
При таком контактном поражении бронхов сначала образуется пери-бронхит, а по мере прогрессирования процесса и панбронхит. Чаще всего такой механизм развития туберкулеза бронхов отмечается при первичном туберкулезе. Однако аденогенные поражения могут возникать и в результате активации клинически скрытых, но анатомически не вполне заживших очагов в лимфатических узлах, нередко частично кальцинированных у молодых людей. Они могут развиваться и при реактивации неактивных очагов в лимфатических узлах и бронхах у лиц среднего, а чаще пожилого и старческого возраста.
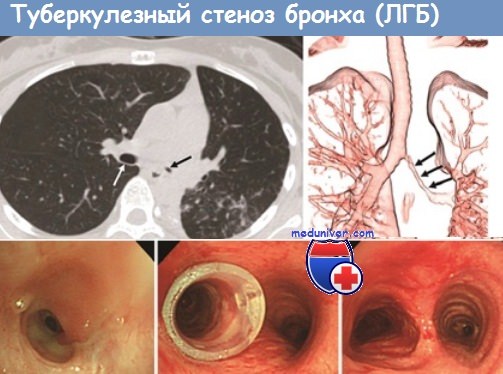
Туберкулез бронхов, особенно дренирующих каверны, имеет место и при вторичном туберкулезе легких. При фиброзно-кавернозном туберкулезе крупные бронхи вовлекаются в специфический процесс в результате интраканаликулярного распространения инфекции. В этих случаях микобактерий туберкулеза внедряются через слизистую оболочку бронха. Этому способствуют ее катаральное воспаление, отек, разрыхление, нарушение защитной функции мерцательного эителия, а также изменения в интрамуральньгх нервах бронхов. Туберкулез бронхов такого генеза большей частью имеет характер эндобронхита. Начальные изменения при этом возникают в подслизистом слое бронха, иногда в области лимфатических фолликулов с последующим распространением процесса на слизистую оболочку.
Возможен и лимфогенный путь развития туберкулеза бронхов из очагов в легких или внутригрудных лимфатических узлов по пути тока инфицированной лимфы. Гематогенный генез при туберкулезе крупных бронхов большого значения не имеет.
Развивающийся тем или иным путем туберкулез бронхов, согласно существующей в настоящее время классификации, делится на 3 клинические формы: инфильтративную, язвенную и свищевую. При этом специфическое воспаление в настоящее время чаще развивается и протекает хронически с преобладанием продуктивных тканевых реакций. Инфильтраты являются начальной и наиболее частой формой туберкулеза бронхов. Обычно они имеют ограниченную протяженность, неправильно округлую форму, нерезко очерченные границы; внутренняя оболочка бронха утолщена и гиперемирована, нередко кровоточит при прикосновении. Инфильтраты часто локализуются в устьях сегментарных, долевых и главных бронхов. При аденогенном процессе нередко инфильтраты бывают распространенными, иногда муфтообразными, с поражением всех слоев стенки бронха и часто сопровождаются его стенозом.
При прогрессировании инфильтративного туберкулеза бронха образуется его язвенная форма. Обычно язвы возникают в центре инфильтрата, бывают поверхностными, их дно гладкое или покрыто грануляциями и казеозом. При тяжелом поражении изъязвление может быть обширным. В последнее время при бронхоскопии язвы выявляются редко.
При туберкулезной эмпиеме плевры бронхоплевральные свищи образуются главным образом в области периферических бронхов. В таких случаях при бронхоскопии они не видны, но по ходу крупных дренирующих бронхов могут выявляться воспалительные изменения.
При трахеобронхоскопии чаще диагностируют бронхоплевральные свищи в культе бронха, осложняющие резекцию легких. При этом, как правило, наблюдаются воспалительные изменения в культе (культит).
Читайте также:

