Эпидемическая болезнь сопровождающаяся лихорадкой пневмонией
Обновлено: 24.04.2024
Респираторный синцитиальный вирус человека (РСВ, Human respiratory syncytial virus) - вирус, вызывающий инфекции дыхательных путей. Он является одним из основных возбудителей респираторных инфекций у детей младшего возраста и главным возбудителем пневмонии и бронхиолита у грудных детей.
Характерная особенность РСВ-инфекции - умеренное поражение верхних отделов дыхательного тракта и более тяжелое поражение нижних отделов.
Период протекания
Минимальный инкубационный период (дней): 2
Максимальный инкубационный период (дней): 8
Этиология и патогенез
Патогенез
Очевидно, что РСВ, как и другие респираторные вирусы, имеет определенную тропность к эпителию дыхательных путей детей младшего возраста. Другой особенностью РСВ является его распространение на более мелкие дыхательные пути с последующим развитием бронхиолита и на ткань легких с последующим развитием вирусной пневмонии.
Эпидемиология
Наиболее тяжело заболевание протекает у детей первого года жизни. По имеющимся данным, в США заражение РСВ во время первого эпидемического сезона отмечается у приблизительно 60% младенцев и ежегодно госпитализируется до 90 тысяч детей этой возрастной группы.
РСВ-инфекция активирует систему иммунной защиты, эффективность которой снижается со временем значительно быстрее, чем в случае других вирусных инфекций. Поэтому человек может быть заражен данным вирусом несколько раз. В некоторых случаях новорожденные могут быть инфицированы несколько раз даже в период одного эпидемического сезона. Тяжелые инфекции помимо младенцев часто отмечаются среди пожилых людей.
В странах с умеренным климатом ежегодные эпидемии наблюдаются в зимнее время, в странах с тропическим климатом заболевания РСВ в основном регистрируются в период дождей.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
младший детский возраст, отягощенный фон, начало в виде бронхиолита, фебрильная температура, одышка, тахипноэ, крепитация в фокусе.
Cимптомы, течение
Синдром острой бронхиальной обструкции сравним или даже превалирует над признаками интоксикации. Тяжесть состояния больного в этот период определяется в первую очередь нарастающей дыхательной недостаточностью как за счет бронхиолита, так и пневмонии.
Диагностика
Лабораторная диагностика
Вирусологический метод практически не применяется. Заключается в проведении с первых дней болезни исследования смывов со слизистой носоглотки для выделения вируса респираторно-синцитиальной инфекции на культуре ткани.
Общий анализ крови: характерные для пневмонии лейкоцитоз, увеличение СОЭ. При присоединении бактериальной инфекции изменения становятся более выраженными.
Биохимия: в некоторых случаях повышение С-реактивного белка.
Дифференциальный диагноз
Дифференциальная диагностика особенно важна вследствие необходимости выбора дальнейшей тактики лечения. Осуществляется в первую очередь с бронхиолитом, а также с пневмониями другой этологии (включая бактериальные).
Осложнения
Частым (у 40% больных) осложнением бывает острый средний отит, развивающийся в результате обструкции Обструкция - непроходимость, закупорка
слуховой трубы.
Лечение
У взрослых
1. Оксигенотерапия.
2. Антибактериальная терапия только при доказанном присоединении бактериального возбудителя.
3. Бронхолитики рутинно не используются.
У детей
2. Элиминация назального секрета (отсасывание содержимого из носо- и ротоглотки), проводимая перед каждым кормлением, перед каждым сеансом оксигенотерапии или при необходимости (заложенность носа, признаки скопления секрета в носо- и ротоглотке).
3. Регидратация. При необходимости восполнение и коррекция ОЦК парентерально (в/в).
4. Рутинное использование кортикостероидов, брохолитиков, солевых растворов в ингаляциях не рекомендуется. Данные по применению их в случаях тяжелого течения противоречивы.
5. Гипертонические солевые растворы (3%) в отдельных исследованиях показали свою умеренную эффективность в снижении сроков пребывания в стационаре и улучшении клинических исходов заболевания.
6. Ингаляции адреномиметиками допустимы в случаях тяжелого течения. Данные по оценке их эффективности и целесообразности применения противоречивы. Некоторые авторы указывают на снижение процента госпитализации при применении данной методики.
7. Рибаверин применяется при тяжелом течении и неблагоприятном фоне. Назначают в виде аэрозоля через небулайзер или дыхательный контур ИВЛ 12-18 часов в сутки в течение 3-7 дней. Эффективность применения рибавирина оспаривается.
8. Назначение антибиотиков при недоказанном присоединении бактериальной инфекции не рекомендуется.
9. Доказательств эффективности ингаляции фермента ДНКазы нет.
Дети не должны выписываться из стационара или сниматься с амбулаторного наблюдения педиатра, пока они не могут поддерживать ежедневный пероральный прием жидкости на таком уровне, чтобы предотвратить обезвоживание, и пока они не достигнут дыхательной стабильности. Рекомендации относительно безопасного уровня насыщения кислородом, необходимого для снятия наблюдения, различаются.
Прогноз
Госпитализация
Ввиду высокого риска возникновения осложнений и дыхательной недостаточности, рекомендовано стационарное лечение для пациентов групп риска вне зависимости от возраста.
Профилактика
Для детей
Кормление грудью, избегать воздействия табачного дыма и загрязнения воздуха; ограничение контактов с болеющими ОРВИ членами семьи, детьми в детских учреждениях, детьми на прогулках. Частое мытье рук. В больницах - строгое соблюдение политики изоляции.
Назначение препарата Palivizumab (торговая марка Synagis) для профилактики (но не для лечения) острого бронхиолита и, следовательно, бронхопневмонии у детей показано согласно рекомендациям Американской академии педиатрии (AAP). Начинать профилактику следует с ноября по март и она должна быть продолжена в течение всего срока действия этого эпидсезона. Обычно применяется одна в/м инъекция в месяц на протяжении всего эпидемиологического сезона.
Показания к использованию препарата Palivizumab:
1. Недоношенность:
- менее 28 недель беременности и менее 12 месяцев возраста ребенка к началу эпидсезона;
- 29-32 недели беременности и менее 6-месячного возраста к началу эпидсезона;
- 32-35 недель беременности и менее 3-месячного возраста к началу эпидсезона, если есть фактор риска (контакт с другими детьми, брат или сестра младше 5 лет).
2. Хронические заболевания легких у недоношенных:
- хронические заболевания легких, требующие проведения оксигенотерапии и медикаментозной терапии (во время первого и второго эпидсезонов);
- хронические заболевания легких, требующие проведения оксигенотерапии и медикаментозной терапии, в течение 6 месяцев, предшествующих эпидсезону, для первого эпидсезона РСВ.
3. Врожденные пороки сердца:
- врожденный порок сердца синего типа, в течение первых 24 месяцев жизни;
- умеренная, вплоть до тяжелой, легочная гипертензия в течение первых 24 месяцев жизни;
- застойная сердечная недостаточность, требующая медикаментозной терапии, в течение первых 24 месяцев жизни;
- дети, которые подверглись операции на открытом сердце в течение эпидсезона - одна дополнительная доза после искусственного кровообращения (если только они по-прежнему отвечают одному из других критериев).
Другие условия, при которых профилактика препаратом Palivizumab может быть рассмотрена, но пока имеет недостаточно данных для однозначных рекомендаций:
- иммунокомпрометированные дети;
- подтвержденный диагноз муковисцидоза.
Следует отметить, что курс профилактики Palivizumab стоит достаточно дорого и приведенные выше рекомендации AAP (2009) были написаны на основе оценки общей экономической эффективности для профилактики тяжелых заболеваний РСВ-этиологии. Вопросы стоимости по сравнению с выгодами по-прежнему исследуются и обсуждаются.
Экспериментальные инактивированные, живые аттенуированные и субъединичные РСВ-вакцины оказались неэффективными и не получили практического применения.
Открытие и изучение легионеллеза - ранее неизвестного заболевания - тесно связано с конгрессом организации "Американский легион", который проходил в Филадельфии в июле 1976 года. Из 4400 человек, принимавших участие в этом мероприятии, заболел 221 человек, притом в 34 случаях наступил летальный исход. Этиология заболевания оставалась неизвестной еще пять месяцев, пока Me Dode (1977) не выделил неизвестную палочку из легочной ткани человека, умершего во время вспышки. Этиологическая роль выделенного микроорганизма была доказана с помощью изучения сывороток больных и контрольных сывороток здоровых людей. Высокий уровень специфических антител к неизвестному микробу в сыворотках больных подтвердил диагноз.
Первое название - "болезнь легионеров" - заболевание получило с легкой руки журналистов и репортеров, которые широко комментировали эту вспышку в прессе и на телевидении. В настоящее время термин "болезнь легионеров" сохраняется лишь за заболеваниями, вызванными L.pneumophila и сопровождающимися клинической пневмонией.
Заболевание вызывается грамотрицательными бактериями из семейства Legionellaceae, насчитывающего около 30 видов. Наибольшее эпидемиологическое значение имеет вид L.pneumophila, состоящий из 11 сероваров. Легионеллы являются естественными обитателями пресноводных водоемов, колонизируют они и различные искусственные водные объекты: душевые установки, ванны, плавательные бассейны, системы кондиционирования воздуха, водопровод (особенно ту его часть, которая состоит из резины). Их находят и в теплых водах, сбрасываемых электростанциями. Легионеллы хорошо размножаются в местах обитания сине-зеленых водорослей, которые занимают все большее число водоемов (водоросли являются для легионелл поставщиком энергии и углерода). Микроорганизмы могут размножаться и внутри простейших - амеб при 30°С и выше. Убедительных данных о распространении легионелл среди птиц, животных, членистоногих нет. Возможность передачи от больного человека здоровому не доказана. Возбудитель до 100-150 дней может сохраняться в жидкой среде: в водопроводной воде до года, в дистиллированной - 2-4 месяца. Микроорганизмы быстро погибают под воздействием 70-градусного спирта, 1%-ного раствора формалина. Для дезинфекции воды используют гипохлорид кальция в концентрации 3,3 мг свободного хлора на 1 л.
Заражение людей происходит воздушным путем. Основным фактором передачи служит водный аэрозоль, образующийся при функционировании различных систем промышленного, бытового, лабораторного и др. назначения.
Заражение в быту чаще связано с пользованием комнатными увлажнителями воздуха, душевыми установками, питьевыми бачками и т.д. Легионеллы могут также передаваться с пылью, поднимающейся в воздух при земляных и строительных работах. Для эпидемических вспышек характерна летне-осенняя сезонность. Спорадические заболевания встречаются на протяжении всего года. Чаще болеют люди пожилого и старческого возраста, а также лица с неблагоприятным преморбидным фоном (диабет, новообразования, болезни крови), курение, алкоголизм, применение иммунодепрессантов и т.д.
Вспышки этого заболевания регистрируются во многих странах: США, Великобритании, Испании, Италии, Франции, Португалии, Израиле и др., в том числе и в России.
Чаще, чем в других странах, вспышки регистрируются в США в связи с несколькими причинами: 1) после вспышки в Филадельфии усилия американских врачей и ученых сконцентрировались на этой проблеме; 2) заболевание может быть эндемичным для Штатов; 3) по сравнению с другими странами в Штатах используются наиболее современные диагностикумы; 4) в Штатах имеется широкая сеть кондиционирования воздуха - практически все учреждения, госпитали, жилые дома, квартиры и т.д. используют кондиционеры.
Примеры. Вермонт (США), 1979 г., выявлено 69 случаев заболевания в больнице. Летальность - 25%. Возбудитель выделен из водной системы охлаждения воздуха.
Кеенгспорт, штат Теннесси (США), 1979 г., выявлено 33 случая пневмонии. Летальность - 9%. Возбудитель выделен из водной системы охлаждения воздуха. Рядом проводились земляные работы.
Манхэттен, штат Нью-Йорк (США), 1980 г., выявлено 38 случаев заболевания среди сотрудников одного учреждения, занимающего одно здание. Летальность составила 8%.
Юклейр (США), 1979 г., вспышка в июле в гостинице среди 12 человек. Летальность - 33%. Возбудитель выявлен из водной системы охлаждения воздуха.
Венидорм (Испания), 1980 г., заболели туристы в отеле "Риопарк". Двое умерли. Возбудитель был обнаружен в головках душа в отеле.
Кингстон (Великобритания), 1980 г., вспышка среди 12 пациентов в больнице, находившихся в отделении, где имелся кондиционер.
Чаще всего групповые заболевания возникают в гостиницах, учреждениях, оборудованных водными системами кондиционирования воздуха.
В марте-апреле 1987 г. наблюдалась крупная вспышка инфекции на заводе резиновых изделий в Армавире. Предполагаемыми местами концентрации возбудителя были системы оборотного водоснабжения для кондиционирования и охлаждения, а также душевые установки.
Клиническая картина. Легионеллы, попадая в организм человека аэрогенным (воздушным) путем, повреждают различные отделы респираторного тракта, но чаще нижние (бронхиолы, альвеолы), что сопровождается легочной инфильтрацией. Микроорганизмы могут попадать и в кровь. При их гибели, в результате выделения эндотоксина, возможно развитие инфекционно-токсического шока.
Инкубационный период составляет 2-10 суток (чаще 5-7 дней). Основные клинические формы две - острое респираторное заболевание без пневмонии (лихорадка Понтиак) и собственно "болезнь легионеров" - тяжелая легионеллезная пневмония.
Легкие формы болезни напоминают респираторную вирусную инфекцию: кратковременная лихорадка (до 2-5 дней), незначительные симптомы интоксикации, сухость и боль в горле, кашель.
Легионеллезная пневмония, как правило, начинается остро с тех же жалоб, но температура поднимается быстро до высоких цифр (39-40°С), нарастает интоксикация, появляются боли в грудной клетке, кашель (вначале сухой, затем со слизисто-кровянистой мокротой). В дальнейшем быстро нарастает одышка, появляется цианоз губ, кончиков пальцев рук, больные принимают вынужденное сидячее положение. Развивается пневмония и инфекционно-токсический шок с прогрессирующей сердечно-сосудистой и легочной недостаточностью. Возможен геморрагический синдром (носовое, легочное кровотечение, геморрагическая сыпь на теле, кровоизлияния в слизистую оболочку). Возникает почечная недостаточность. В этих случаях прогноз, как правило, неблагоприятный.
Легионеллез, сопровождающийся поражением легких, может протекать также в средне-тяжелой и легкой формах. В этих случаях заболевание мало чем отличается от пневмоний, вызванных другими возбудителями.
В периферической крови у больных легионеллезом отмечается нейтрофильный лейкоцитоз со сдвигом влево, лимфопения, тромбоцитопения, повышенное и резко повышенное СОЭ.
Дифференцируют легионеллез с гриппом, ОРВИ, бактериальными (чаще стафилококковыми и пневмококковыми пневмониями), тяжелыми формами легочного орнитоза, Ку-лихорадкой, микоплазмозом и другими заболеваниями, протекающими с заболеванием легких.
Для подтверждения диагноза проводят серологические, бактериологические исследования. Наибольшее распространение получил метод непрямой иммунофлуоресценции и реакции микроагглютинации. Для первой в качестве антигена используют убитую культуру легионелл в суспензии желточных мешков куриных эмбрионов. Титры антител определяют при помощи люминесцентного микроскопа по интенсивности свечения образовавшихся иммунных комплексов. Рекомендуется исследовать парные сыворотки, так как антитела появляются с 6-7 дня, а титр их нарастает к 5-й неделе заболевания.
Для бактериологического исследования используют плевральную жидкость или кусочки легочной ткани (мокрота и кровь менее пригодны), а также почву, воду. Материал вводят внутрибрюшинно морским свинкам. Спустя 4-8 дней животных забивают. Из внутренних органов (селезенки) делают суспензию, которую засевают на угольно-дрожжевой кровяной агар или вносят в куриный эмбрион. Спустя 3-5 дней инкубации при 35-36°С делают мазки.
Лечение. В комплексной терапии легионеллеза первостепенную роль играют антибиотики. Лучшим этиологическим средством является эритромицин. Получены неплохие результаты при сочетании эритромицина с рифампицином. Перспективным представляются препараты группы макролидов (сумамед, ровамицин), а также производные оксихинолиновой кислоты - таривид. Показана дезинтоксикационная терапия (гемодез, реополиглюкин, сывороточный альбумин, аскорбиновая кислота), вдыхание увлажненного кислорода через носовой катетер, бронхорасширяющие и отхаркивающие средства (эуфиллин, солутан, бромгексин, терпингидрат и др.). Глюкокортикоидные препараты используют при развернутой клинической картине инфекционно-токсического шока, осложненного острой дыхательной недостаточностью. При неотложных состояниях проводят весь комплекс интенсивных реанимационных мероприятий в палатах интенсивной терапии или реанимации.
Профилактика. Охрана источников водоснабжения от загрязнения микроорганизмами, обеззараживание воды, ванных помещений, плавательных бассейнов и т.д. Дезинфекция проводится формалином и хлорсодержащими дезинфицирующими препаратами. Больных целесообразно размещать в отдельных палатах или боксах, где проводится текущая дезинфекция. Средства специфической профилактики находятся в стадии разработки.
Татьяна ЛИСУКОВА, кандидат медицинских наук
Ксения ЧЕКАЛИНА, доктор медицинских наук, ЦНИИ Эпидемиологии МЗ РФ
Болезни органов дыхания у детей занимают одно из первых мест в структуре детской заболеваемости. В частности, внебольничной пневмонией (ВП), согласно результатам исследований, проведенных с должным рентгенологическим контролем в России, болеют от 4 до 17 на 1000 детей, в возрасте от 1 месяца до 15 лет. Наиболее часто ею болеют дети до 4-5 лет (40 детей на 1000 первых лет жизни).
Заболеваемость ВП повышается в периоды эпидемий гриппа, и имеет тенденцию к устойчивому росту с увеличением тяжелых и осложненных форм. Распространенности пневмоний в детской популяции способствуют иммунологические, функциональные и анатомические особенности организма ребенка, а также широкий спектр инфекционных возбудителей. Даже в экономически развитых странах пневмонии остаются одной из частых причин смертности (в среднем 13,1 на 100 тыс. детского населения). Причем погибают, в основном, дети раннего возраста, а также дети и подростки с нарушением противоинфекционной защиты.
Согласно принятой в России классификации, пневмония у детей определяется как острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или физикальным данным при наличии очаговых или инфильтративных изменений на рентгенограмме. Наличие этих признаков с высокой долей вероятности свидетельствует о бактериальной этиологии болезни.
Основным морфологическим признаком пневмонии является воспаление альвеол. Морфологическая картина воспаления включает в себя гиперемию сосудов и серозный отек стромы легкого, размножение возбудителя, белковый выпот в основном за счет фибрина, лейкоцитарная инфильтрация, диапедез эритроцитов, эпителиальный и лейкоцитарный некроз.
Диагностика пневмонии нередко вызывает ряд трудностей. В типичных ситуациях (критерии ВОЗ) для пневмонии характерно: инфекционный токсикоз, сохранение лихорадки более 3-х дней, синдром дыхательных расстройств - одышка при отсутствии бронхиальной обструкции (у детей до 2-х месяцев -свыше 60 дых/мин, 2-12 месяцев - свыше 50 дых/мин, 1-5 лет - свыше 40 дых/мин); синдром консолидации легочной паренхимы (бронхиальное или ослабленное дыхание, укорочение перкуторного звука в зоне поражения); рентгенологический синдром (наличие очаговых, сегментарных изменений на рентгенограмме органов грудной клетки).
При аускультации не всегда возможно выслушать крепитирующие хрипы, т.к. нередко при одновременном поражении бронхиального дерева выслушиваются обильные влажные разнопузырчатые хрипы, которые затрудняют прослушивание ребенка (при обильных проводных хрипах так же возникают сложности с правильной оценкой аускультативной картины). В зависимости от стадии патологического процесса крепитация может быть на вдохе (стадия отека и прилива), не выслушиваться совсем (стадия красного и серого опеченения) или выслушиваться на выдохе (стадия разрешения). Трудно услышать хрипы при локализации воспаления в прикорневой зоне. Поэтому врачу иногда приходиться ориентироваться в большей степени на симптомы инфекционного токсикоза, требующие более углубленного обследования ребенка.
симптоматики
| o 50% детей с пневмонией не имеют одышки; o 30% детей не имеют локальной физикальной |
По данным многочисленных исследований сложности диагностики пневмоний возникают в результате того, что 50% детей с пневмонией не имеют одышки; 30% детей не имеют локальной физикальной симптоматики; микоплазменные пневмонии дают рассеянные мелкопузурчатые хрипы, напоминающие крепитацию.
При подозрении на бактериальное воспаление проводится общий клинический анализ крови (лейкоцитоз за счет нейтрофилов, ускоренная СОЭ).
Проведение рентгеновского исследования легких в остром периоде показано больным с тяжелым течением заболевания, в остальных случаях его можно провести после нормализации температуры при условии адекватно подобранной антибиотикотерапии.
Госпитализация больного необходима при тяжелом состоянии (втяжение нижней части грудной клетки; кряхтящее, стонущее дыхание; отказ от питья; отказ от еды; вялость или возбуждение; резкая бледность; цианоз), возраст ребенка до 6 месяцев, социальные аспекты (невозможность адекватного поведения родителей, сложности с регулярным врачебным контролем, материальные проблемы у родителей).
У маленьких детей желательно проводить консультацию ЛОР врача для исключения воспаления среднего уха, которое также может давать симптомы выраженного беспокойства и интоксикации.
Чаще типичная клиническая картина характерна для пневмоний, вызываемых пневмококком (наиболее частый диагносцируемый возбудитель).
Вирусные и бактериальные пневмонии у детей удается разграничивать при помощи следующих признаков: вирусная или микоплазменная инфекция сопровождается распространенным поражением всех слизистых оболочек дыхательных путей (ринит, ларингит, фарингит, бронхит, трахеит). Секрет водянистый или слизистый. Интоксикация выражена не сильно, температура чаще субфебрильная. Для микоплазменной этиологии характерным признаком является мучительный, приступообразный кашель. Физикальное исследование скудно - в картине преобладают множественные влажные и/или сухие хрипы с обеих сторон. При рентгенологическом исследовании находят тени различных размеров, формы и плотности в одной или нескольких долях. Нередко обнаруживают плевральный выпот, чаще междолевой, ателектатические или эмфизематозные участки. Рентгенологические изменения держаться довольно долго, несмотря на улучшение состояния больного. Возможны миалгии, артралгии. В анализе крови картина подтверждает небактериальную природу заболевания - вне зависимости от лейкоцитоза или лейкопении, выявляется лимфоцитоз или лимфопения (в зависимости от стадии процесса) и чаще нейтропения в абсолютных показателях, СОЭ повышена незначительно. Микоплазменная пневмония сопровождается положительными серологическими реакциями на микоплазменные антигены.
Клинически вирусная и микоплазменная пневмония могут не отличаться. Чаще микоплазменные пневмонии бывают сегментарными. Отличить ее от вирусной сложно при формировании одиночного крупного очага. При диффузном поражении легких, когда корни значительно расширены, нечетко ограничены, усилен сосудистый рисунок в прилегающей зоне (тяжистость, очаговые тени) возникает подозрение на вирусную этиологию заболевания. Особенно часто такая картина свойственна пневмониям при кори, ветряной оспе.
Считается, что от 5% до 15% внебольничных пневмоний вызывается хламидиями, а в период эпидемии эти показатели могут увеличиваться до 25%. Летальность при хламидийных пневмониях составляет 9,8%. Сезонной закономерности распространения этой инфекции не установлено.
В отличие от бактериальных пневмоний, начало заболевания при хламидийной пневмонии может быть как острым, так и постепенным. При подостром течении заболевание начинается с поражения верхних дыхательных путей, ухудшения общего состояния и познабливания. Температура может быть нормальной или субфебрильной в течение 6-10 дней и лишь потом повышается до высоких цифр. При остром начале заболевания симптомы интоксикации появляются уже в первый день и достигают максимума к 3-му дню болезни. У больных с постепенным началом болезни интоксикация наиболее выражена на 7-12 день от начала заболевания. Характерными признаками интоксикации для хламидийной пневмонии являются умеренная головная боль, миалгия, слабость.
При физикальном обследовании у пациентов с хламидийной пневмонией перкуторные изменения могут быть скудными. Аускультативно выслушивается ослабленное дыхание и влажные хрипы, реже - жесткое дыхание и сухие хрипы.
При рентгенографии органов грудной клетки выявлялись как типичные пневмонические инфильтрации, так и интерстициальные изменения. При микоплазменных пневмониях чаще наблюдается двустороннее поражение легких с усилением легочного рисунка и перибронхиальной инфильтрацией, при хламидийных пневмониях, наоборот, - чаще полисегментарная инфильтрация и реже интерстициальные изменения.
Пневмонии, вызванные грамотрицательными микроорганизмами встречаются не более, чем в 5% от общего числа всех пневмоний, протекают тяжело и плохо поддаются лечению, что приводит нередко к летальному исходу. Заболеваемость гемофильной палочкой повышается в зимние и весенние месяцы и чаще свойственна детям раннего возраста. Пневмонии обычно предшествуют выраженные катаральные процессы со стороны носоглотки. Клиническая картина пневмонии не отличается от бактериальных пневмоний другой этиологии. Чаще поражаются нижние доли легких. Однако нередкие осложнения в виде плеврита, перикардита, артрита, менингита, сепсиса. Высокий лейкоцитоз (до 15х10 9 /л) со сдвигом влево - не более 50% случаев. Нередко течение может быть длительным. Всегда поражаются надгортанник, мелкие бронхи и бронхиолы, с картиной ларинготрахнобронхита.
Пневмонии, вызванные клебсиеллой, синегнойной палочкой и протеем протекают обычно крайне тяжело, нередко с летальным исходом. Чаще эти пневмонии развиваются на неблагоприятном фоне (иммунодефицит, пороки, муковисцидоз и т.д.). Для этих пневмоний характерно выделение густой, вязкой мокроты с прожилками крови. Нередко инфекционный процесс приводит к деструкции легочной ткани. Обычно поражаются верхние доли легких.
Легионеллы - грамотрицательные палочки, являющиеся облигатными патогенами, вызывает пневмонию редко (2-10%); однако легионеллезная пневмония занимает второе место (после пневмококковой) по частоте смертельных исходов заболевания.
В практической деятельности, несмотря на перечисленные различия пневмоний в зависимости от этиологического фактора, только по клиническому, лабораторному и рентгенологическому обследованию очень трудно бывает четко определить этиологию возбудителя. В организме существуют стерильные участки -полость среднего уха, придаточные пазухи носа, трахея, бронхи и альвеолы. Полость носа, рта, рото- и носоглотка колонизированы бактериями. Ведущими возбудителями инфекций стерильных отделов дыхательных путей являются бактерии, живущие в нестерильных отделах. Но из 300 видов бактерий, заболевания могут вызвать лишь пневмококк, гемофильная палочка, моракселла катаралис, золотистый стафилококк. Заболевание может возникнуть при заражении атипичными возбудителями (хламидиями, микоплазмами, легионеллами). Поэтому установление наличия микроорганизмов в секрете из горла и даже мокроте не доказывает возбудителя пневмонии за исключением случаев, когда в них обнаруживают редко выявляемые микроорганизмы (клебсиелла, протей, синегнойная палочка). Каждый обнаруженный в мокроте микроорганизм может быть либо возбудителем пневмонии, либо составной частью нормальной микрофлоры в носоглотке, либо показателем носительства. Кроме того, даже при наличии бактерий, возбудителем может оказаться вирус. Единственным надежным путем определения возбудителя является легочная пункция, но она не безопасна и применение ее встречает немало возражений. При наличии плеврального выпота обнаружение в нем микроорганизмов имеет важное диагностическое значение. При бронхоскопии посев лаважной жидкости также является диагностически значимым.
При адекватном лечении большинство неосложненных пневмоний разрешается за 2-4 недели, осложненных - за 1-2 месяца. Затяжное течение диагностируется в случаях отсутствия положительной динамики процесса (обычно сегментарного) в сроки от 1,5 до 6 месяцев.
Учитывая эмпирическое назначение антибиотиков, решение с какого препарата необходимо начать лечение остается за врачом. Чаще лечение начинают с амоксициллина с клавулановой кислотой или сульбактамом (препарата, повышающего резистентность к микробам, продуцирующим бета-лактамазу), цефалоспоринов 2 поколения или макролидов. Каждый антибиотик имеет ряд особенностей, который надо учитывать при выборе. Так, амоксициллин с клавулановой кислотой достаточно часто вызывает аллергические реакции и диспептический синдром, напрямую связанный с клавулановой кислотой (в настоящее время созданы препарат с пониженным содержанием этой кислоты, что привело к уменьшению побочных эффектов), цефалоспорины (цефалексин, цефиксим), по мнению В.К. Таточенко, должны быть отнесены к резервным препаратам, хотя ряд других авторов считают обоснованным их применение в качестве стартовой терапии (в частности - зинацеф, цефаклор).
Макролиды обладают высокой эффективностью и в то же время считаются одной из наиболее безопасных групп антибактериальных препаратов. Они не оказывают токсического влияния на органы и ткани макроорганизма и реже по сравнению с другими антибиотиками вызывают аллергические реакции, что является важным при лечении детей. Обладая бактериостатическим механизмом антимикробного действия, различные макролидные препараты отличаются по своим фармакокинетическим свойствам, а также по антимикробной активности и переносимости.
Установлено, что макролидные антибиотики обладают высокой активностью по отношению к ряду пневмотропных бактерий: Streptococcus pneumoniae, Streptococcus pyogenes, Mycoplasma pneumoniae, Chlamydia pneumoniae, Branchamella catarrhalis, Staphylococсus aureus и др. Азитромицин и кларитромицин действуют и на Haemophilus influenzae. Некоторые штаммы бактерий, резистентные к пенициллину и другим антибиотикам, сохраняют чувствительность к макролидам.
При назначении макролидов надо учитывать их влияние на ферменты системы цитохрома Р450 в печени. По степени угнетения цитохрома Р450 они располагаются в следующем порядке: кларитромицин > эритромицин > рокситромицин > азитромицин > спирамицин.
Поэтому ряд препаратов, включая сердечные гликозиды, теофиллин и ацетилцистеин должны назначаться с некоторой осторожностью, что ограничивает применение макролидов у детей с бронхиальной астмой и другими бронхообструктивными болезнями, поскольку может способствовать повышению их концентрации в крови. Мидекамицин в отличие от эритромицина является слабым ингибитором микросомальной системы цитохрома Р450, возможно поэтому он не оказывает существенного влияния на концентрацию теофиллина и антигистаминных препаратов, что позволяет применять его по показаниям у детей с аллергическими заболеваниями.
Выбор пути введения препарата зависит от многих факторов; безусловно, что если больной ребенок не может принимать препарат внутрь (рвота, психологические проблемы, отсутствие пероральной формы выбранного антибиотика) следует вводить препарат парентерально. Начинать лечение сразу с инъекционных форм нецелесообразно, так как наряду с психотравмирующем фактором происходит и удорожание лечения, повышается опасность возможного переноса инфекций, развитие послеинъекционных осложнений. Рассуждение некоторых врачей о более частом развитии дисбактериоза кишечника не имеет никакого реального доказательства, так как известно, что независимо от пути введения препарата, антибиотик в итоге попадает в кровяное русло и только таким путем вызывает воздействие на микробную флору кишечника, а не влияет непосредственно на нее, проходя транзитом через весь желудочно-кишечный тракт. При перечисленных выше проблемах с приемом препаратов внутрь, возможно проведение так называемой ступенчатой антибиотикотерапии: лечение начинается с парентерального введения препарата, с последующим переходом на прием пероральной формы того же препарата (если она есть).
Продолжительность антибиотикотерапии (АБТ) при типичных возбудителях - три дня после нормализации температуры (в общей сложности 5-7 дней); при атипичных - 14 дней. Если эффективность проводимой терапии низкая и происходит замена антибиотика, то сроки лечения устанавливаются по той же схеме. Ожидать улучшения всех симптомов невозможно; возможно сохранение слабости, сниженного аппетита, кашля еще в течение нескольких дней. Рентгенологическая картина разрешается медленнее, чем наступает клиническое выздоровление - в среднем 3-4 недели при типичной пневмонии и более длительно при "атипичных". Очень важно врачу знать, что регулярное применение жаропонижающих средств затрудняет оценку эффективности АБТ.
Оценка эффективности АБТ проводится через 48 часов. В течение первых двух суток идет подавление роста и размножения чувствительных микроорганизмов, затем, в ответ на уменьшение интоксикации улучшается общее самочувствие; нормализуется температура; улучшаются лабораторные показатели.
Превентивное назначение антибиотиков при ОРВИ не предотвращает возможность развития бактериальных осложнений. Частое применение антибиотиков при вирусных инфекциях приводит к формированию устойчивости бактерий к ним.
Назначение аминогликозидов, цефалоспоринов III поколения и фторхинолонов в качестве стартовой терапии необоснованно. Благодаря широкому спектру антибиотиков в настоящее время целесообразно проведение монотерапии. При необходимости значительного расширения спектра действия антибиотиков иногда возможно применять "защищенный" амоксициллин с макролидами.
В настоящее время убедительно доказано, что применение витаминов, биогенных стимуляторов повышает риск нежелательных лекарственных явлений, увеличивает стоимость лечения и при этом отсутствует какое либо терапевтическое воздействие. Некоторые врачи назначают блокаторы гистаминовых рецепторов для предупреждения аллергических реакций на антибиотики, хотя известно, что аллергический процесс будет происходить независимо от приема противоаллергических лекарств, но клинические проявления его могут быть завуалированы, что в итоге приведет к более тяжелым последствиям. Применение препаратов 1-го поколения тем более нежелательно в связи с их атропиноподобным эффектом, что приводит к образованию трудноотходящей густой мокроты. При правильно подобранных дозах и сроках антибиотикотерапии дисбиоз кишечника, как правило, не развивается и назначение нистатина, пробиотиков не является обязательным в лечении пневмоний.
Вирусная пневмония – это инфекционное поражение нижних отделов дыхательных путей, вызываемое респираторными вирусами (гриппа, парагриппа, аденовирусами, энтеровирусами, респираторно-синцитиальным вирусом и др.). Вирусные пневмонии протекают остро с внезапным повышением температуры тела, ознобами, интоксикационным синдромом, влажным кашлем, плевральными болями, дыхательной недостаточностью. При диагностике учитываются физикальные, рентгенологические и лабораторные данные, связь пневмонии с вирусной инфекцией. Терапия базируется на назначении противовирусных и симптоматических средств.
МКБ-10
Общие сведения
Вирусная пневмония – острое воспаление респираторных отделов легких, вызываемое вирусными возбудителями, протекающее с синдромом интоксикации и дыхательных расстройств. В детском возрасте на долю вирусных пневмоний приходится порядка 90% всех случаев воспаления легких. В структуре взрослой заболеваемости преобладают бактериальные пневмонии, а вирусные составляют 4–39% от общего числа (чаще болеют лица старше 65 лет). Частота возникновения вирусных пневмоний тесно связана с эпидемиологическими вспышками ОРВИ – их подъем приходится на осенне-зимний период. В пульмонологии различают первичную вирусную пневмонию (интерстициальную с доброкачественным течением и геморрагическую со злокачественным течением) и вторичную (вирусно-бактериальную пневмонию – раннюю и позднюю).
Причины
Спектр возбудителей вирусной пневмонии чрезвычайно широк. Наиболее часто этиологическими агентами выступают респираторные вирусы гриппа А и В, парагриппа, аденовирус. Лица с иммунодефицитами более других подвержены вирусным пневмониям, вызванным вирусом герпеса и цитомегаловирусом. Реже диагностируются пневмонии, инициированные энтеровирусами, хантавирусом, коронавирусом, метапневмовирусом, вирусом Эпштейна-Барр. SARS-ассоциированный коронавирус является возбудителем тяжелого острого респираторного синдрома (ТОРС), более известного как атипичная пневмония. У детей младшего возраста вирусные пневмонии нередко вызываются респираторно-синцитиальным вирусом, а также вирусами кори и ветряной оспы.
Первичная вирусная пневмония манифестирует в первые 3 суток после инфицирования, а спустя 3-5 дней присоединяется бактериальная флора, и пневмония становится смешанной - вирусно-бактериальной. К числу лиц, имеющих повышенный риск заболеваемости вирусной пневмонией, относятся дети раннего возраста, пациенты старше 65 лет, лица с ослабленным иммунитетом, сердечно-легочной патологией (пороками сердца, тяжелой артериальной гипертензией, ИБС, хроническим бронхитом, бронхиальной астмой, эмфиземой легких) и другими сопутствующими хроническими заболеваниями.
Патогенез
Передача вирусов осуществляется воздушно-капельным путем при дыхании, разговоре, чиханье, кашле; возможен контактно-бытовой путь заражения через контаминированные предметы обихода. Вирусные частицы проникают в респираторные отделы дыхательных путей, где адсорбируются на клетках бронхиального и альвеолярного эпителия, вызывают его пролиферацию, инфильтрацию и утолщение межальвеолярных перегородок, круглоклеточную инфильтрацию перибронхиальной ткани. При тяжелых формах вирусной пневмонии в альвеолах обнаруживается геморрагический экссудат. Бактериальная суперинфекция значительно утяжеляет течение вирусной пневмонии.
Симптомы вирусной пневмонии
В зависимости от этиологического агента вирусные пневмонии могут протекать с различной степенью тяжести, осложнениями и исходами. Воспаление легких обычно присоединяется уже с первых дней течения ОРВИ.
Заболеваемость вирусной пневмонией на фоне гриппа значительно увеличивается в периоды эпидемий респираторной инфекции. В этом случае на фоне типичной симптоматики ОРВИ (лихорадки, резкой слабости, миалгии, явлений катара верхних дыхательных путей) появляется заметная одышка, диффузный цианоз, кашель с мокротой ржавого цвета, хрипы в легких, боль в груди при вдохе. У детей выражены общий токсикоз, беспокойство, могут возникать рвота, судороги, менингеальные знаки. Гриппозная пневмония обычно носит двусторонний характер, о чем свидетельствуют аускультативные данные и рентгенологическая картина (очаговые затемнения в обоих легких). Легкие случаи вирусной пневмонии, вызванной вирусом гриппа, характеризуются умеренно выраженной симптоматикой и заканчивается выздоровлением.
Парагриппозная пневмония чаще поражает новорожденных и детей раннего возраста. Она носит мелкоочаговый (реже сливной) характер и протекает на фоне катаральных явлений. Респираторные нарушения и интоксикационный синдром выражены умеренно, температура тела обычно не превышает субфебрильные значения. Тяжелые формы вирусной пневмонии при парагриппе у детей протекают с выраженной гипертермией, судорогами, анорексией, диареей, геморрагическим синдромом.
Особенностью респираторно-синцитиальной пневмонии служит развитие тяжелого обструктивного бронхиолита. Поражение нижних отделов респираторного тракта знаменуется повышением температуры тела до 38–39 о С, ухудшением общего состояния. Вследствие спазма и закупорки мелких бронхов слизью и десквамированным эпителием дыхание становится резко затрудненным и учащенным, развивается цианоз носогубной и периорбитальной области. Кашель частый, влажный, однако ввиду повышенной вязкости мокроты – малопродуктивный. При данной разновидности вирусной пневмонии обращает внимание несоответствие интоксикации (выражена умеренно) степени дыхательной недостаточности (крайне выражена).
Энтеровирусные пневмонии, возбудителями которых выступают вирусы Коксаки и ЕСНО, протекают со скудными физикальными и рентгенологическими данными. В клинической картине на первый план выходят сопутствующие менингеальные, кишечные, сердечно-сосудистые нарушения, затрудняющие диагностику.
Осложнения
Тяжелые формы вирусных пневмоний протекают с постоянной высокой лихорадкой, дыхательной недостаточностью, коллапсом. Среди осложнений часты гриппозный энцефалит и менингит, отит, пиелонефрит. Присоединение вторичной бактериальной инфекции нередко приводит к возникновению абсцессов легкого или эмпиемы плевры. Возможен летальный исход в течение первой недели заболевания.
Диагностика
Правильно распознать этиологическую форму пневмонии и идентифицировать возбудителя поможет тщательное изучение анамнеза, эпидемиологической обстановки, оценка физикальных и лабораторно-рентгенологических данных. Вирусные пневмонии обычно развиваются в периоды эпидемических вспышек ОРВИ, протекают на фоне катарального синдрома, сопровождаются признаками дыхательной недостаточности различной степени выраженности. Аускультативно в легких выслушиваются мелкопузырчатые хрипы.
При рентгенографии легких обнаруживается усиление интерстициального рисунка, наличие мелкоочаговых теней чаще в нижних долях. Подтвердить вирусную этиологию пневмонии помогает исследование мокроты, трахеального аспирата или промывных вод бронхов методом флуоресцирующих антител. В крови в остром периоде отмечается четырехкратное нарастание титров АТ к вирусному агенту. Всесторонняя оценка объективных данных пульмонологом позволит исключить атипичную, аспирационную пневмонию, облитерирующий бронхиолит, инфаркт-пневмонию, бронхогенный рак и др.
Лечение вирусной пневмонии
Госпитализация показана только детям до 1 года, пациентам старшей возрастной группы (от 65 лет), а также имеющим тяжелые сопутствующие заболевания (ХОБЛ, сердечную недостаточность, сахарный диабет). Больным назначается постельный режим, обильное питье, витаминизированное, высококалорийное питание.
Этиотропная терапия назначается в зависимости от вирусного возбудителя: ремантадин, осельтамивир, занамивир - при гриппозной пневмонии, ацикловир – при герпес-вирусной пневмонии, ганцикловир – при цитомегаловирусной инфекции, рибавирин – при респираторно-синцитиальной пневмонии и поражении хантавирусом и т. д. Антибактериальные средства добавляются только при смешанном характере пневмонии или развитии гнойных осложнений. В качестве симптоматического лечения применяются отхаркивающие, жаропонижающие средства. В целях облегчения отхождения мокроты проводятся лекарственные ингаляции, дренажный массаж. При выраженном токсикозе осуществляется внутривенная инфузия растворов; при развитии дыхательной недостаточности – кислородотерапия.
Прогноз и профилактика
В большинстве случаев вирусная пневмония заканчивается выздоровлением в течение 14 дней. У 30-40% пациентов отмечается затяжное течение заболевания с сохранением клинико-рентгенологических изменений на протяжении 3-4 недель с последующим развитием хронического бронхита или хронической пневмонии. Заболеваемость и смертность от вирусной пневмонии выше среди детей раннего возраста и пожилых пациентов.
Профилактика вирусной пневмонии тесно связана с иммунизацией населения, в первую очередь, профилактической сезонной вакцинацией против гриппа и наиболее опасных детских инфекций. Неспецифические меры по укреплению иммунитета включают закаливание, витаминотерапию. В периоды эпидвспышек ОРВИ необходимо соблюдать меры личной предосторожности: по возможности исключить контакты с больными респираторными инфекциями, чаще мыть руки, проветривать помещение и т. п. Особенно эти рекомендации касаются контингента повышенного риска по развитию и осложненному течению вирусной пневмонии.
1. Эпидемиология, клиника и лечение тяжелых форм вирусно-бактериальных пневмоний: учебное пособие/ Хапий Х.Х. и соавт. - 2014.
2. Внебольничная пне вмония у взрослых: практические рекомендации по диагностике, лечению и профилактике/ Пособие для врачей. - 2010.
4. Особенности клинического течения, лечения тяжелой вирусно-бактериальной пневмонии на фоне высоковирулентного гриппа A(H1N1) на Севере: Автореферат диссертации/ Савш П.А. - 2017.с
МКБ-10
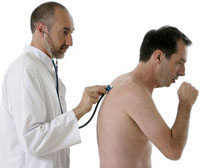

Общие сведения
Пневмония - воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.

Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии - сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) - характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
Классификация
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
Диагностика
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины - очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких.Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани - 70 %;
- формирование участка локального пневмосклероза - 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике (Пособие для врачей)/ Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е.,С.А. Рачина// Клиническая микробиология и антимикробная химиотерапия. – 2010 – Т. 12, №3.
3. Внутренние болезни в 2-х томах: учебник/ Под ред. Мухина Н.А., Моисеева В.С., Мартынова А.И. - 2010.
4. Пневмонии: сложные и нерешенные вопросы диагностики и лечения/ Новиков Ю.К.// Русский медицинский журнал. – 2004 - №21.
Читайте также:

