Эрозия шейки матки причины стафилококк
Обновлено: 22.04.2024
Стафилококк в мазке у женщин – это обнаружение во влагалищной микрофлоре условно-патогенной бактерии. Для её выявления необходим забор слизистых выделений, во время гинекологического осмотра.
Мазок отправляется на бактериологическое исследование, которое определяет наличие или отсутствие условно-патогенной микрофлоры.
То, что в мазке женщины обнаруживается эта бактерия, не является какой-либо патологией, но лишь в том случае, когда её содержание не превышает 1% от общего числа присутствующих там микроорганизмов.
Норма и отклонения от нормы определяются степенью чистоты мазка.
Симптомы стафилококка в мазке у женщин

Если количество стафилококков, выявленных в женском мазке минимальное, то никаких признаков заболевания она испытывать не будет.
Однако, при наличии располагающих факторов, стафилококки могут начать активный рост, что приведет к возникновению следующих симптомов:
Зуд в области половых органов.
Выделения различного характера, чаще всего с неприятным запахом.
Болезненные ощущения во время полового акта.
Невозможность полноценного ночного отдыха, так как чувство зуда и жжения усиливается в ночные часы.
Повышенная раздражительность, нервозность.
Возможны высыпания в области малых половых губ, по типу гнойничков.
Тем не менее, все эти симптомы возникают лишь в том случае, если количество стафилококков в мазке значительно превышают норму. Кроме того, завышение показателей часто служит сигналом того, что у женщины имеется какая-либо инфекция, передающаяся половым путем. Поэтому есть смысл пройти полное обследование и устранить причину роста стафилококка во влагалище. Как правило, на фоне роста кокковой флоры, наблюдается увеличение числа лейкоцитов в мазке, при минимальном содержании лактобактерий.
Причины стафилококка в мазке у женщин
Попасть во влагалище стафилококк может несколькими путями, среди которых:
Выполнение интимной гигиены. Бактерия в норме существует на коже даже абсолютно здорового человека, при мытье, она вместе с водой способна проникнуть на слизистые оболочки влагалища. При наличии благоприятных для нее условий, бактерия начнет размножение. Кроме того, стафилококк может быть занесен из кишечника в результате неправильного подмывания или ухода за собой после акта дефекации.
Попадание во влагалище из-за неквалифицированных действий медицинских работников. В результате, например, гинекологического осмотра с использованием нестерильных инструментов может произойти инфицирование. Оперативное вмешательство – ещё один путь заражения бактерией. Хотя такой путь инфицирования достаточно редок и составляет не более 1%.
Незащищенный половой акт.
На протяжении длительного времени стафилококк может абсолютно никак не проявлять своего присутствия. Однако под действием ряда провоцирующих факторов, бактерия начинает активно размножаться.
Факторы риска
Толчком к развитию воспалительного процесса могут стать:
Заболевания половой сферы;
Длительная лекарственная терапия;
Рецидивы хронических болезней;
Ослабление иммунной защиты, ВИЧ;
Травмирование слизистой оболочки влагалища;
Сбои в гормональной системе;
Частой причиной появления стафилококка в мазке становится регулярное использование тампонов. Именно синтетические материалы, из которых изготавливаются эти средства гигиены, являются благоприятным местом для размножения бактерии. Как результат – увеличение числа стафилококков и подавление ими полезной микрофлоры влагалища.
Лечение стафилококка в мазке у женщин
Устранять бактерию в большинстве случаев нет необходимости, так как в минимальных количествах она не в состоянии вызвать инфекционный процесс. Однако, если её показатели превышают норму, необходимо пройти терапевтический курс, который в первую очередь должен быть направлен на устранение того фактора, что привел к сдвигу во влагалищной флоре.
Стоит понимать, что анализ мазка на флору и обнаружение в нем превышение стафилококковой инфекции – это лишь начальный этап в диагностике заболевания. Для уточнения диагноза потребуется проведение дополнительных исследований, например, проведение диагностики методом ПЦР, что позволяет выявить даже скрыто протекающие инфекции половых путей.
Схема лечения подбирается индивидуально и зависит от характера болезни. Чаще всего женщине назначают противовоспалительные средства и местное лечение. Оно сводится к регулярной санации влагалища с использованием антисептических растворов. Для этого применяют мирамистин, хлорфиллипт, стрептомицин.
Выбор вагинальных свечей осуществляется врачом. Это зависит от характера болезни. Часто назначают, такие свечи, как Тержинан, Пимафуцин, Генферон или Вокадин. Они обладают широким спектром действия, способны подавлять как микробную, так и грибковую флору.
Профилактика стафилококка у женщин
Для того, чтобы не допустить попадания стафилококковой инфекции в полость влагалища, необходимо соблюдать несложные правила, среди которых:
Практиковать защищенный половой акт с использованием презерватива.
Своевременно избавляться от гинекологических воспалительных процессов.
Грамотно осуществлять интимную гигиену, в частности, при подмывании, движения должны быть направлены спереди назад. То же самое правило касается выполнения гигиенических процедур после акта дефекации. Руки всегда должны быть чистыми.
Следует отказаться не только от регулярного использования тампонов, но и от ношения синтетического белья.
Для прохождения диагностических процедур в области половой системы, следует обращаться только в проверенные клиники, где соблюдают санитарно-гигиенические требования.
Не следует проводить спринцевания, без врачебных рекомендаций.
Важно отказаться от приема антибактериальных средств без рецепта врача.
Соблюдение этих правил позволит полезным бактериям, присутствующим во влагалище не допустить роста стафилококка, и он будет обнаруживаться в мазке в минимально допустимых титрах.

Автор статьи: Лапикова Валентина Владимировна | Гинеколог, репродуктолог
Стафилококк во влагалище – это присутствие в слизистых оболочках органа стафилококка, бактерии шаровидной формы, способной вызывать воспалительные процессы. В пределах допустимых значений, у женщины может присутствовать такой транзиторный вид стафилококка, как эпидермальный. У здоровой женщины он не вызовет заболевания, так как нормально функционирующая иммунная система сдержит рост этой бактерии.
Менее 10% женщин являются носительницами золотистого стафилококка во влагалище, и при этом бактерии у них также не вызывают воспаления, благодаря сильному местному иммунитету. В остальных 90% золотистый стафилококк во влагалище вызывает инфекционно-воспалительный процесс.
Симптомы стафилококка во влагалище

Если имеются проблемы в иммунной системе и стафилококк во влагалище начал активно размножаться, это приведет к развитию следующих симптомов:
Болевые ощущения, локализующиеся в области малого таза.
Выделения с примесями гноя и имеющие неприятный запах.
Обильные выделения могут вызывать зуд и жжение в области половых органов.
При поражении мочевого пузыря и мочевыводящих путей может наблюдаться жжение и боль во время мочеиспускания.
Неприятные, часто болезненные ощущения во время интимной близости.
Наличие гнойничков в области половых органов, чаще всего фурункулов.
Общее недомогание и слабость.
Нарушения сна и неврозы.
Появление оранжевых чашуек на коже половых губ.
Частые обострения кандидозного вагинита, со всеми сопутствующими симптомами.
Причины стафилококка во влагалище
Стафилококки постоянно окружают человека и живут на коже, предметах быта, в пыли, в воздухе.
Попасть на слизистую влагалища они могут несколькими путями:
Во время совершения гигиенических процедур, стафилококк может попасть на слизистую влагалища, например, из кишечника. Особенно, если интимная гигиена осуществляется неправильно.
Во время медицинского осмотра, при недостаточном соблюдении санитарно-гигиенических норм.
Во время полового акта.
Кроме того, чтобы бактерия начала активно размножаться, ей необходимы определенные условия. Таковыми становятся:
Снижение иммунных сил организма на фоне инфекционного заболевания, при обострении хронической болезни и пр.;
Нарушения работы эндокринной системы, сахарный диабет;
Травмирование тканей, например, во время родовой деятельности или проведении диагностических методик;
Болезни половой сферы, например, эндометрит, миома и пр.;
Некачественный или неправильный гигиенический уход;
Нарушения микрофлоры влагалища, гибель лактобактерий и превалирование кислой среды.
Все эти факторы способствуют тому, что даже никак себя ранее не проявлявший стафилококк начинает расти и размножаться, вызывая воспалительный процесс.
Лечение стафилококка во влагалище
Для того, чтобы подтвердить или опровергнуть наличие стафилококка во влагалище, женщине необходимо будет сдать мазок на бактериальный посев. Когда диагноз подтверждается, врачом назначается лечение. Оно направлено на устранение патогенной флоры, на её восстановление, а также на коррекцию и поддержание иммунных сил организма.
Поэтому врачами практикуется следующая терапевтическая схема:
Прием антибактериальных средств в таблетированной форме. Наибольшей популярностью пользуются препараты пенициллинового ряда, а также комбинированные средства. Выбор конкретного наименования лекарства будет зависеть от проведенного бактериального посева и чувствительности бактерии к определенному препарату.
Местное лечение с использованием антибактериальных свечей. Нередко назначаются вагинальные таблетки.
Местное лечение с использованием антисептических препаратов, используемых для спринцевания. Это может быть Мирамистин, раствор перманганата калия, перекиси водорода.
Восстановление нормальной микрофлоры влагалища, для чего используются вагинальные таблетки – Вагилак, Гинофлор, Экофемин.
Лечение сопутствующего заболевания, если таковое имеется с помощью этиотропных средств.
В качестве дополнительных рекомендаций врачи советуют женщине воздержаться от половой жизни на время лечения. Если имеется постоянный половой партнер, то ему также необходимо пройти исследование и, при необходимости, терапию.
Кроме того, женщине следует придерживаться щадящей диеты с исключением острой, жареной и жирной пищи.
Профилактика стафилококка во влагалище

Профилактические мероприятия должны быть направлены не только на то, чтобы не допустить инфицирования влагалища стафилококком, но и на то, чтобы сдерживать его рост и развитие при возможном бессимптомном носительстве.
Среди наиболее действенных профилактических мер считаются следующие:
Тщательная интимная и личная гигиена, с обязательным мытьем рук;
Отказ от приема любых лекарственных средств без рецепта врача, особенно антибактериального действия;
Отказ от некачественного нижнего белья из синтетических материалов, которое способно не только травмировать кожу, но и становиться благоприятной средой для развития бактерий;
Своевременное лечение заболеваний половой сферы;
Избегание частых стрессов, травм половых органов;
Использование надежных методов контрацепции, таких как презервативы;
Отказ от вредных привычек, некачественной пищи, поддержание физической формы;
Использование личных средств гигиены.
Эти несложные правила помогут избежать заражения и поддерживать микрофлору влагалища, а также состояние иммунной системы в норме. Что касается прогноза на выздоровление, то при своевременном лечении он благоприятный.

Автор статьи: Лапикова Валентина Владимировна | Гинеколог, репродуктолог
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 18 лет.
Над статьей доктора Батаршиной О. И. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Цервицит — это воспалительное заболевание шейки матки, которое развивается под влиянием различных агентов (как инфекционных, так и неинфекционных) [2] .
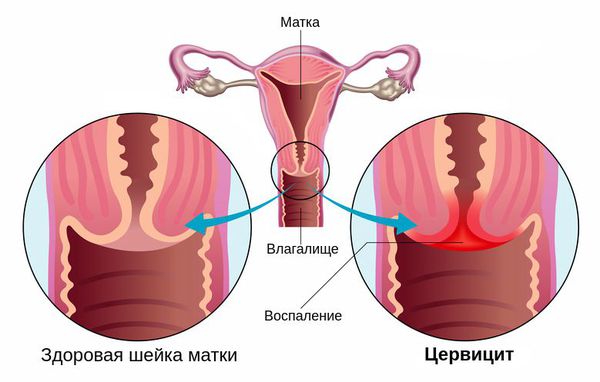
Распространённость цервицита у женщин достигает 10-45 %. Наиболее часто его вызывают возбудители, передаваемые половым путём, такие как гонокок, хламидия, трихомонада, вирус герпеса, бледная трепонема и др. [7] [8] [11] . Также причиной возникновения цервицита являются различные заболевания, аллергические реакции на противозачаточные спермициды, латекс в составе презервативов или продукты женской гигиены, такие как мыла, гели для душа или дезодоранты.
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цервицита
Возможно как симптомное, так и бессимптомное течение заболевания [31] .
При бессимптомном процессе диагноз "цервицит" может быть поставлен:
- при неудовлетворительных результатах мазков — повышенном уровне лейкоцитов (клеток крови, отвечающих за иммунный ответ на внедрение инфекционных агентов);
- на основан ии визуального осмотра шейки матки врачом-гинекологом — покраснения и отёка шейки матки.
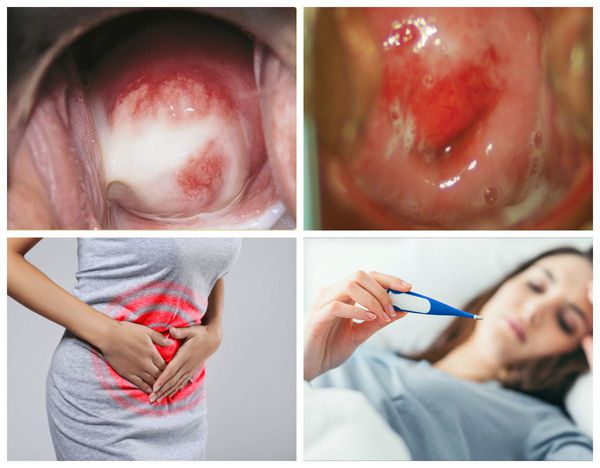
При симптомном течении заболевания женщину могут беспокоить:
- сероватые или бледно-жёлтые выделения из влагалища;
- аномальные кровянистые выделения во время или после полового контакта, а также в перерывах между менструациями [31] ;
- боль во время секса;
- затруднённое, болезненное или частое мочеиспускание;
- тазовая боль или, в редких случаях, лихорадка.
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Шейка матки представляет собой гладкомышечный орган длиной 2-3 см, образованный соединительной тканью. Основная функция данной части матки — барьерная. Она реализуется за счёт секрета (выделений) слизистой , которая препятствует попаданию патогенных возбудителей в матку, маточные трубы и малый таз. В состав секрета входят как иммуноглобулины всех классов ( IgG, IgM, IgA и др. ), так и вещества, обладающие высокой расщепляющей и бактерицидной активностью.
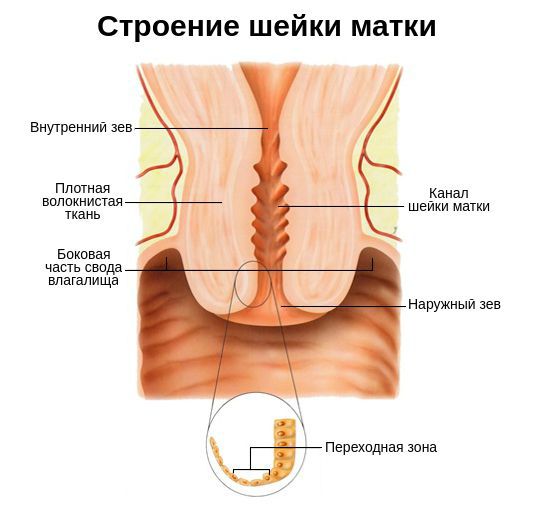
Также шейку матки защищает микрофлора влагалища . Она состоит из анаэробных и аэробных бактерий, причём первых в десять раз больше, чем вторых. Такое соотношение создаёт определённый уровень кислотности слизистой, который не позволяет патогенным микроорганизмам внедряться в полость матки [8] .
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
- в первой фазе менструального цикла под воздействием эстрогенов синтезируется гликоген, стимулируется выработка слизистого секрета, выполняющего барьерную функцию [4][17][27] ;
- во второй фазе цикла под воздействием прогестерона происходит подкисление среды влагалища и размножение лактобактерий.
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
- полнокровие сосудов;
- повышение уровня лейкоцитов (лейкоцитарная инфильтрация);
- просачивание крови сквозь стенки сосудов в зону воспаления (экссудация);
- дистрофические изменения с вакуолизацией цитоплазмы и ядер клеток.
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
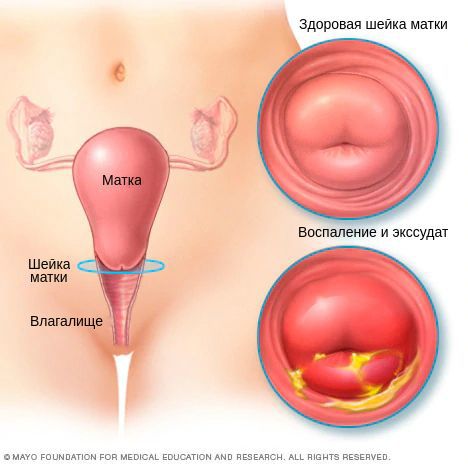
Хронический цервицит
При проникновении возбудителей в межклеточное пространство крипт шейки матки (небольших трубчатых углублений), труднодоступных для лечения, возникает хронический цервицит. Причиной хронизации заболевания нередко является поражение шейки матки хламидийной инфекцией. В 24-40 % случаев хронический цервицит возникает на фоне длительного и вялотекущего бактериального вагиноза. При осмотре гинекологом шейка матки выглядит покрасневшей, отёчной, легко травмируется. Микроскопически наблюдается инфильтрация подэпителиальной ткани лимфоцитами, плазмоцитами, полнокровие сосудов. Наряду с дистрофическими процессами в ткани преобладают процессы непрямого деления клеток, разрастания ткани и замещения одного вида клеток другим. Часто при хроническом цервиците нарушаются процессы ороговения клеток, что проявляется уплотнением тканей и изменением процесса гликогенизации клеток [6] [11] .
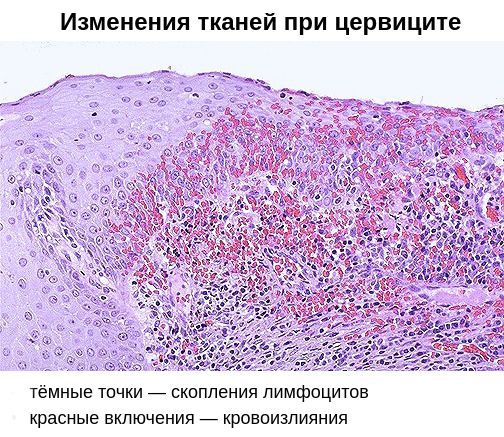
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
- гонококковыми;
- хламидийными;
- трихомонадными;
- кандидозными;
- вирусными.
Неинфекционные цервициты рассматриваются и классифицируется в зависимости от причины, вызвавшей воспаление. Они бывают аллергическими, атрофическими (сенильными) и др. [8] .
Кроме того, по локализации цервицит подразделяют на:
- экзоцервицит — протекает преимущественно на поверхности шейки матки;
- эндоцервицит — в основном затрагивает эпителий канала шейки матки (цервикальный канал).
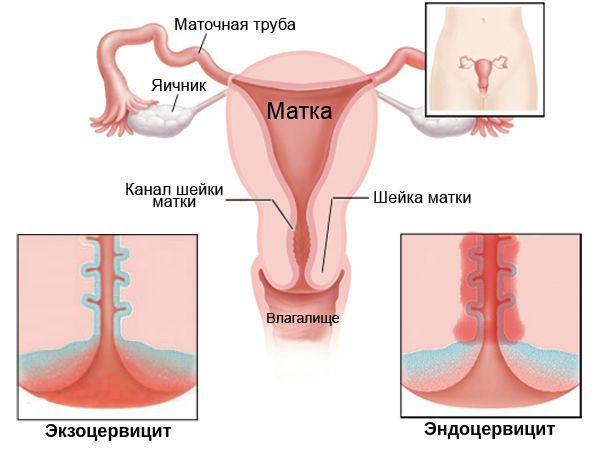
По длительности протекания процесса цервицит может быть:
- острым — процесс воспаления длится не более шести недель;
- хроническим — болезнь протекает с периодическими ремиссиями и обострениями.
Осложнения цервицита
Выявление причины цервицита имеет важное значение, поскольку при наличии инфекционного агента возбудитель способен распространяться за пределы шейк и матки и вызывать эндометрит , а также воспаление в теле матки, маточных трубах и малом тазе. В ряде случаев это приводит к бесплодию или препятствует вынашиванию плода [25] [27] .
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
- внутриутробная задержка развития плода;
- вторичная плацентарная недостаточность (часто на фоне плацентита — воспаления плаценты);
- локальные и генерализованные (распространённые) инфекционные поражения плода.
Генерализованные формы внутриутробной инфекции чаще развиваются в первом триместре беременности, так как плод ещё не может препятствовать распространению воспалительного процесса. В третьем триместре воспалительные изменения вызывают сужение или обтурацию (закрытие просвета) каналов и отверстий, что ведёт к аномальному развитию уже сформировавшегося органа — псевдоуродствам ( гидроцефалии , гидронефрозу и др.) [29] .
Длительное воспаление шейки матки становится фоном для развития злокачественных процессов . Это связано с нарушением регенерации слизистой оболочки шейки матки, которое наблюдается при хроническом цервиците. Наиболее значимыми факторами, влияющими на регенерацию, являются вирусы и хламидии [10] . Учёные доказали, что формирование рака шейки матки происходит только на фоне сохранившейся в криптах вирусной инфекции, которая активируется более чем через год после первичного обнаружения возбудителя [30] .
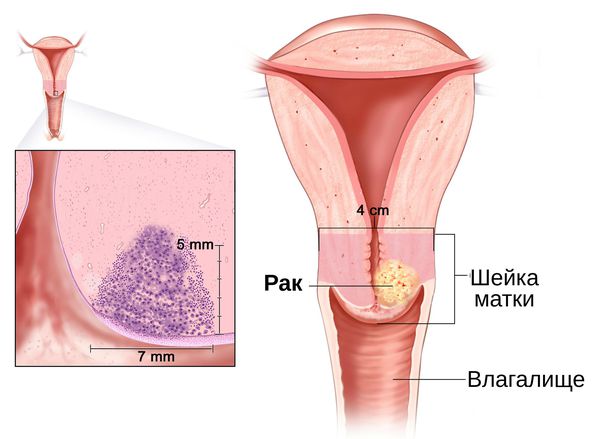
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
- покраснение слизистой, отёк;
- обильные выделения грязно-серого или зеленоватого цвета;
- творожистое отделяемое (при грибковом поражении шейки матки и влагалища).
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
- фолликулярный кольпит, "лунный ландшафт" — для хламидиоза;
- очаговый кольпит — для трихомониаза;
- диффузный кольпит — для неспецифической бактериальной инфекции;
- симптом "манной крупы" — для герпетической инфекции [17] .
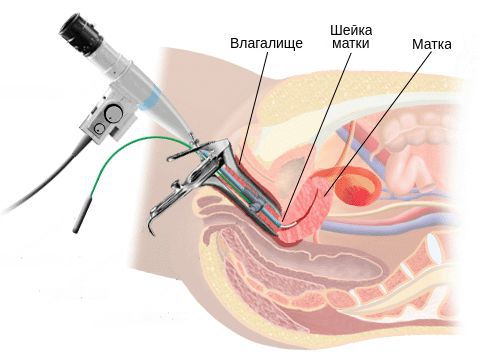
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
ПЦР-диагностика позволяет обнаружить специфических возбудителей, вызвавших воспалительный процесс, таких как микоплаз мы, уреаплазмы, гарднереллы, хламидии, вирус герпеса и др. [31] . Для этого исследования врач-гинеколог должен взять мазок из шейки матки.
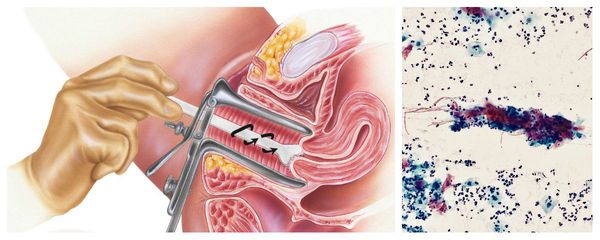
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Определяющим звеном при выборе тактики лечения является природа возбудителя цервицита: вирусные воспаления шейки матки предполагают использование противовирусных препаратов, бактериальные воспаления — приём антибактериальных средств. При этом важно учитывать чувствительность выявленных инфекционных агентов к антибиотикам [1] [2] [3] .
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Иногда антибиотикотерапия сопровождается назначением фитопрепаратов, биологически активных добавок. Также рекомендуются общеукрепляющие физические нагрузки, нормализация режима труда и отдыха [9] [24] .
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Нормали зация микробиоценоза влагалища с помощью пробиотиков [15] в сочетании с иммунокоррекцией (с учётом данных иммунограммы) [5] [16] [19] также целесообразны, поскольку изменённый уровень кислотности среды и возникающий дефицит иммунных факторов способствуют частым рецидивам воспалительного процесса [40] [43] [44] .
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
- ДМВ-терапия — лечение дециметровыми волнами частотой от 300 МГц до 3 ГГц, проводится каждый день, предполагает 10-15 процедур продолжительностью 10 минут;
- магнитотерапия — воздействие магнитного поля низкой или высокой частоты, проводится каждый день, предполагает 10-20 процедур продолжительностью 10-20 минут;
- диадинамотерапия — лечение высокочастотным электрическим током, проводится каждый день до появления ощущения болезненной вибрации, предполагает 12-15 процедур;
- СМТ-терапия — лечение низкочастотным электрическим током, проводится каждый день, предполагает 12-15 процедур;
- электрофорез с солями магния — воздействует на область малого таза, проводится каждый день, предполагает 10-15 процедур продолжительностью 20 минут;
- дарсонвализация и лазеротерапия с использованием влагалищных датчиков — проводятся каждый день, предполагает 10-12 процедур [32] .
Деструктивные методы лечения цервицита
Цервицит — это воспалительный процесс, поэтому его лечат медикаментозно. Физические или химические методы применяются при атипии в клетках, покрывающих шейку матки или выстилающих цервикальный канал. Прижигание кислотами, жидким азотом, лазерная вапоризация, аргоноплазменная абляция, электрохирургическая эксцизия для лечения цервицита не используются .
Прогноз. Профилактика
Прогноз заболевания при своевременно начатом лечении благоприятный. При бессимптомном цервиците и отсутствии инфекций, передаваемых половым путём, у пациенток остаётся риск появления выраженных клинических признаков заболевания [30] .
Помимо основного лечения назначаются консультации других специалистов для коррекции различных нарушений (нейроэндокринных, гормональных, иммунных), выявления соматических заболеваний и факторов риска. Это позволит предотвратить повторное развитие цервицита [28] .
С целью профилактики воспаления шейки матки рекомендуется:
- один раз в шесть месяцев посещать гинеколога;
- использовать барьерные средства контрацепции;
- не допускать хронизации заболеваний мочеполовой системы.
Псевдоэрозия шейки матки – состояние, при котором цилиндрический эпителий цервикального канала располагается на влагалищной поверхности шейки матки, в норме покрытой многослойной эпителиальной тканью. В большинстве случаев протекает бессимптомно и случайно выявляется при гинекологическом осмотре. Могут иметь место необычные выделения, болезненность при половом акте. Для диагностики применяют кольпоскопию, соскоб или биопсию шейки матки, цитологические исследования. Лечение при бессимптомном течении не требуется, назначается наблюдение и периодическое обследование, в случае осложнений производят криодеструкцию, электрокоагуляцию, лазерное или химическое прижигание.
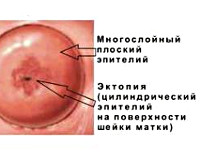

Общие сведения
Псевдоэрозия шейки матки известна также как эктопия эпителия или эндоцервикоз. Термины отражают суть процесса, приводящего к такому состоянию – проникновение цервикального однорядного эпителия на влагалищную часть шейки. Собственно эрозии (разрушения или повреждения эпителиального покрова) не происходит. Эксперты Всемирной организации здравоохранения не считают такое явление патологическим процессом, оно расценивается как физиологически вариабельное состояние. Практически всегда эктопия регистрируется у женщин младше 35-40 лет, больше половины лиц находятся в возрасте 20-23 лет. Эндоцервикоз возникает у подавляющего большинства беременных и самопроизвольно исчезает через 1-2 года после родов. Замечена корреляция между данным процессом и использованием комбинированных оральных контрацептивов – последние способствуют эктопии эпителия.

Причины
Предпосылкой псевдоэрозии шейки матки считается аномалия формирования женских половых органов во время эмбрионального развития. Однорядный цилиндрический эпителий на внутриутробном этапе покрывает внутреннюю поверхность как матки, так и влагалища. Незадолго до рождения такой покров замещается многослойным плоским эпителием, в норме сохраняясь только в цервикальном канале, но у некоторых женщин он остается и на незначительном участке влагалищной части шейки матки. Размеры этой зоны могут изменяться со временем под воздействием различных факторов:
- Гормональный фон. Клетки эпителия половых органов женщины являются гормоночувствительными, по-разному реагируя на работу эндокринной системы. Этим объясняется частое обнаружение псевдоэрозии в период полового созревания, при беременности или использовании гормональных контрацептивов.
- Инфекционные факторы. Заболевания, передающиеся половым путем, или неспецифическое воспаление женских половых органов (кольпиты, цервициты) провоцируют расширение зоны цервикальной эктопии.
- Химические факторы. Раздражение шейки матки химическими соединениями, входящими в состав вагинальных суппозиториев, лубрикантов, смазки для презервативов может стать причиной развития данного состояния.
- Механическое раздражение. Появление цилиндрического эпителия отмечается при травмировании влагалищной части шейки матки – причиной могут быть частые половые контакты, использование барьерных методов контрацепции, роды.
Вопрос о чисто приобретенном характере данного состояния и его развитии без врожденных предпосылок в гинекологии остается дискуссионным. Нет убедительных доказательств, что факторы внешней среды способны вызывать эндоцервикоз без наличия предрасположенности к нему. Сторонники гипотезы о приобретенном характере псевдоэрозии шейки матки считают, что в ее развитии участвуют воспалительные, иммунологические и эндокринные нарушения.
Патогенез
Псевдоэрозия шейки матки возникает при сочетании врожденных и приобретенных факторов. Если при рождении имеется такая особенность распределения эпителиального покрова в половых органах, то в разные периоды жизни женщины площадь зоны эктопии будет постоянно колебаться. Расширение происходит под воздействием женских половых гормонов, так как цервикальный эпителий более чувствителен к ним и реагирует на их воздействие ростом. При уменьшении концентрации гормонов происходит восстановление многослойного покрова за счет ростовых клеток.
Поэтому у женщины в разные периоды жизни эктопия может быть как ярко выраженной, так и не определяться вовсе. Хотя это состояние не признано патологическим, оно может быть потенциально опасно, поскольку цилиндрический эпителий обладает меньшей барьерной функцией. Это повышает риск проникновения инфекционных агентов. Постоянная активизация резервных ростовых клеток многослойного эпителия создает риск их аномального роста и деления, что в дальнейшем чревато раком шейки матки. Формирование различных клинических типов состояния связывают с присоединением воспаления или воздействием иных факторов.
Классификация
В настоящий момент нет общепризнанной грани, разделяющей физиологическую особенность женского организма от состояния, требующего лечебного вмешательства. Выделяют несколько типов эктопии, различающихся по своему гистологическому строению.
- Папиллярная форма. Эпителиальная ткань формирует сосочковые разрастания и тяжи, представляющие собой воспалительные инфильтраты. Возникает под воздействием инфекции или другого фактора, вызывающего воспаление.
- Железистая форма. Формируются небольшие фолликулы и кисты, покрытые многослойным эпителием. Причины развития неясны, подозревают влияние гормонов или клеточных изменений.
- Смешанная форма. Эпителиальный покров формирует как сосочки, так и кистозные разрастания.
Дополнительно выделяют эпидермизирующиеся или заживающие формы, при которых наблюдается нормальное восстановление многослойного покрова влагалищной части шейки. Некоторые специалисты критикуют такую классификацию, относя вышеперечисленные типы к патологическим осложнениям эктопии.
Симптомы
В большинстве случаев эктопия протекает бессимптомно, заметные проявления возникают только при присоединении инфекции или аномальном росте многослойной эпителиальной ткани. Например, при возникновении цервицита регистрируется появление прозрачных или беловатых выделений из влагалища, иногда с неприятным запахом. Некоторые женщины отмечают болезненность при половом акте, иногда после него возникают небольшие кровянистые выделения. Редкими симптомами также являются боли внизу живота, зуд влагалища, ощущение жжения. Длительность проявлений может составлять месяцы и даже годы без тенденции к прогрессированию, возможно их исчезновение или, напротив, присоединение осложнений.
Осложнения
Из-за пониженной сопротивляемости цилиндрического эпителия при этом состоянии легче возникает воспаление под воздействием инфекционных агентов, химических и механических раздражителей. Изменение консистенции и объема цервикальной слизи приводит к обратимому бесплодию – секрет формирует барьер на пути проникновения сперматозоидов. Беспорядочная половая жизнь, несоблюдение правил личной гигиены могут стать причиной разрушения покровов шейки матки и развития истинной эрозии. Эктопию не относят к предраковым заболеваниям шейки матки, однако хроническое воспаление на ее фоне способно вызвать дисплазию клеток, что является первым шагом к их злокачественному перерождению.
Диагностика
Диагностика псевдоэрозии шейки матки важна для дифференцирования состояния от предраковых состояний, воспалительных поражений и других патологий, требующих лечения. Она включает в себя консультацию гинеколога, который разрабатывает схему дальнейших исследований и анализов:
- Осмотр на кресле. Признаки эктопии можно выявит при простом визуальном осмотре шейки матки в зеркалах. Для подтверждения диагноза врач проводит расспрос пациентки и назначает перечень дополнительных процедур.
- Расширенная кольпоскопия. Прицельное изучение измененного участка шейки под многократным увеличением необходимо для определения структуры эпителиального покрова. В ходе исследования проводят Шиллер-тест.
- Цервикальный соскоб. Исследование образцов тканей позволяет определить характер клеток в аномальной области. Также это необходимо для исключения дисплазии и воспалительных изменений. Применяют цитологию соскоба шейки матки (PAP-тест).
- Определение уровня половых гормонов. Изучение гормонального фона женщины поможет определить причины эктопии и уточнить прогноз состояния. Например, при беременности такое явление считается абсолютно нормальным.

Дополнительно врач может назначать иммунологические исследования для выявления половых инфекций, аллергий и других состояний, способных влиять на появление псевдоэрозии шейки матки.
Лечение псевдоэрозии шейки матки
При отсутствии жалоб и выраженных симптомов лечения не требуется, достаточно регулярного наблюдения у акушера-гинеколога для профилактики осложнений. В случае присоединения инфекции проводят этиотропную терапию по показаниям. Женщине следует ограничить применение гормональных и некоторых барьерных средств контрацепции (колпачки). Если эктопия проявляется выделениями, болями в животе, характеризуется аномальным ростом многослойного эпителия, производят коагуляцию псевдоэрозии с помощью различных методов:
Прогноз
Учитывая широчайшую распространенность эктопии и ее характеристику как варианта развития женской половой системы, прогноз состояния благоприятный. Относительную угрозу могут составлять осложнения псевдоэрозии – воспаления, патологические разрастания покровных тканей. Но при регулярном наблюдении и своевременной коррекции изменений риск тяжелых последствий очень мал. Для профилактики эктопии следует придерживаться правил личной гигиены, избегать случайных и незащищенных половых контактов, в полном объеме лечить воспалительные патологии половых органов и эндокринные нарушения. Женщины, наблюдающиеся у гинеколога по такому поводу, должны быть осторожными в подборе контрацепции – гормональные и некоторые барьерные методы могут привести к осложнениям.
Читайте также:

