Если мать больна туберкулезом то новорожденный
Обновлено: 18.04.2024
Здравствуйте! 7 лет назад болела туберкулезом легких (закрытая форма), лечение прошло успешно, сняли с учета уже как 4 года. Хочу понять, можно ли новорожденному в роддоме делать прививку БЦЖ? Можно ли кормить грудью? Какие анализы должны в этом случае сделать малышу перед вакцинацией? У рожениц после родов бывает рецидив, как понять, что все хорошо с мамой и малышом?
Ответы врачей
Вам необходимо предоставить справку от фтизиатра для своего гинеколога о том, что Вы сняты с учета и полностью здоровы. Доктор отметит этот факт в обменной карте. При госпитализации в род. дом, обратите внимание врачей на этот факт.
Только при условии её наличия (справки), будет разрешена вакцинация ребенка в род. доме.
Если по каким- либо причине не удалось получить такой документ, в род. доме вакцинацию (БЦЖ и гепатит В) не будут проводить. После выписки домой, уч. педиатр пригласит Вас на прием для реакции Манту. После результатов р. Манту, в этот же день может быть проведена БЦЖ и гепатит В.
Далее вакцинация ребенка будет по плану.
Что касается грудного вскармливания. При отсутствии бактериовыделения (форма туберкулеза МБТ "-"), можно кормить грудью. В Вашем же случае, нет противопоказаний к вскармливанию своим молоком - Вы условно здоровы, т. к. при вылеченном туберкулезе факта бактериовыделения нет.
По поводу рецидива заболевания: после родов, а лучше через месяц, необходимо возобновить наблюдение у фтизиатра. После первичного приема будут проведены рентгенологическое исследование, Диаскин- тест. При отсутствии признаков рецидива, наблюдение продолжить до 1 года, кратность установит доктор после осмотра.
Будьте здоровы!
По данному вопросу консультацию проводят практикующие врачи. Медицинское образование проверено администрацией сайта. Сервис несёт полную моральную и юридическую ответственность за качество консультаций. БЦЖ ребёнку, мама которого болела туберкулёзом консультация врача на тему дается в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний. По возможности, будьте готовы ответить на дополнительные вопросы. В противном случае консультация будет дана на основе указанной в вопросе информации и иметь предположительный характер. Не занимайтесь самолечением, консультация врача онлайн не заменяет очный осмотр.
Туберкулез у беременных — это специфическое инфекционное заболевание с преимущественной деструкцией ткани легких, вызванное микобактериями туберкулезного комплекса, возникшее до, во время или сразу после гестации. Проявляется слабостью, потливостью, ухудшением аппетита, снижением веса, субфебрилитетом, кашлем, кровохарканьем, одышкой, болями в области грудной клетки. Диагностируется с помощью туберкулиновых проб, обзорной рентгенографии легких, микроскопии и бакпосева биологических материалов. Для лечения применяют производные этиленамидов, изоникотиновой кислоты, ансамицинов. При осложнениях возможно проведение торакальных и коллапсотерапевтических вмешательств.
МКБ-10
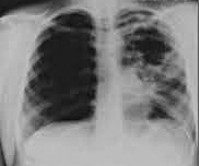
Общие сведения
Несмотря на внедрение современных методов экспресс-диагностики и успехи комплексной медикаментозной терапии, туберкулезная инфекция остается одной из наиболее распространенных в мире. Заболеваемость туберкулезом в России стабилизировалась и даже начала снижаться, однако частота поражения инфекционным процессом беременных женщин продолжает в 1,5-2 раза превышать аналогичный показатель в общей женской популяции. До 70% пациенток заражаются микобактериями в возрасте 25-34 лет.
Распространенность заболевания составляет 3-7 случаев туберкулеза на 10 тысяч родов. У 78% беременных поражение является односторонним, у 58% больных диагностируются инфильтративные формы процесса, в 18% случаев туберкулез определяется на стадии распада. До 2/3 женщин являются бактериовыделителями. Зачастую патология сочетается с другими специфическими процессами: у 15% заболевших определяется ВИЧ-инфекция, у 10% — сифилис, у 4% — вирусные гепатиты.

Причины
Возбудителями инфекционно-воспалительного процесса являются микроорганизмы из семейства микобактерий. У большинства пациенток высеивается Mycobacterium tuberculosis (палочка Коха). Намного реже заболевание вызывают другие представители микобактерийного туберкулезного комплекса — M. africanum, M. bovis, M. caprae, M. microti, M. pinnipedii, часть из которых поражает некоторых животных (крупный и мелкий рогатый скот, ластоногих, птиц, грызунов). В большинстве случаев туберкулез передается воздушно-капельным путем, иногда заражение является алиментарным (при употреблении непастеризованного молока от туберкулезных коров).
По результатам наблюдений большинства исследователей в сфере фтизиатрии, гестация неблагоприятно влияет на течение инфекционного процесса, вызывая его развитие или обострение. У беременных возможно как первичное возникновение заболевания в результате контактов с выделителем микобактерий, так и активация существующего туберкулезного очага. Наиболее часто предпосылками к началу патологического процесса становятся асоциальное окружение, низкий материальный уровень, недостаточное питание, злоупотребление спиртным, неспецифические болезни органов дыхания, обусловленные курением. Однако ряд физиологических изменений, происходящих при беременности и после родов, способствует развитию туберкулеза у социально благополучных женщин. Основными из провоцирующих факторов являются:
- Изменение клеточного иммунитета. Иммунные процессы, происходящие в организме беременной, направлены не только на защиту ребенка и женщины от возможного инфицирования, но и на предотвращение отторжения плода как чужеродного тела. При гестации существенно снижается функциональная активность Т-лимфоцитов, обеспечивающих элиминацию микобактерий.
- Активный расход кальция. Этот микроэлемент в больших количествах требуется для построения костной системы плода, что приводит к его усиленному вымыванию из тканей пациентки. В результате старые кальцинированные очаги туберкулеза размягчаются, что потенцирует реактивацию или обострение патологического процесса у ранее инфицированных больных.
- Послеродовая абдоминальная декомпрессия. Временное улучшение состояния в 3 триместре, вызванное высоким стоянием диафрагмы, после родов сменяется быстрым бронхогенным обсеменением легких. Этому способствует деструкция очагов туберкулеза при резком снижении внутрибрюшного давления с аспирацией казеозных масс в ранее здоровые отделы легких.
- Грудное вскармливание. Секреция молока сопровождается высоким расходом белка, жиров, витаминов. Дефицит питательных веществ снижает резистентность к туберкулезу. Одновременно с этим могут активироваться старые очаги из-за вымывания кальция. Особо значимыми эти факторы становятся при пребывании родильницы в плохой социально-эпидемиологической обстановке.
По мнению специалистов в сфере акушерства, дополнительными предпосылками к развитию заболевания являются мобилизация всех систем у беременных, гормональная перестройка за счет функционирования плаценты. Группу риска составляют пациентки с впервые диагностированным виражом проб на туберкулин, имеющие контакт с бактериовыделителем, страдающие тяжелой экстрагенитальной патологией (сахарным диабетом, ХОБЛ, неспецифическим пиелонефритом, язвенной болезнью желудка или двенадцатиперстной кишки). Вероятность возникновения туберкулеза повышается при длительном приеме кортикостероидов, цитостатиков, иммунодепрессантов, наличии вторичных иммунодефицитных состояний, в том числе ВИЧ-инфекции.
Патогенез
Механизм развития туберкулеза у беременной не отличается от патофизиологических изменений при туберкулезном процессе вне периода гестации. Первичное проникновение микобактерий сопровождается формированием специфического очага воспаления. В ответ на действие микроорганизма и его токсинов альвеолярные макрофаги выделяют интерлейкины и фактор некроза опухоли, потенцирующие пролиферацию T-лимфоцитов — иммунных клеток, которые играют ключевую роль в защите от возбудителя туберкулеза.
Реакция клеточного иммунитета и накопление в очаге поражения активированных макрофагов способствует образованию туберкулезной гранулемы. В специфический процесс вовлекаются внутригрудные лимфоузлы. Одновременно проникновение микобактерий стимулирует синтез плазменных антител. При адекватной защитной реакции очаг первичного туберкулеза заживает и кальцинируется. Снижение иммунитета становится причиной реактивации инфекции с дальнейшим распространением процесса.
Классификация
Точное определение варианта заболевания позволяет выработать оптимальную стратегию ведения беременности. Основными критериями, которые учитывают при систематизации болезни, являются время возникновения (первичный, вторичный туберкулез), фаза развития (инфильтрация, распад, обсеменение, рубцевание и др.), локализация процесса и его протяженность (легочной, внелегочной), наличие или отсутствие бактериовыделения (МБТ+, МБТ-), терапевтическая резистентность возбудителя, осложнения и остаточные явления. Для прогнозирования исхода беременности особенно важно учитывать клиническую форму болезни. У беременных может развиваться:
- Легочный туберкулез. Наиболее распространенный вариант заболевания в гестационном периоде. Противопоказаниями для пролонгации беременности служат фиброзно-кавернозная и кавернозная формы инфекции, хронический процесс с диссеминацией и цирротический туберкулез, осложненные легочно-сердечной недостаточностью. Гестацию также рекомендуется прервать при впервые диагностированном прогрессирующем инфильтративном туберкулезе легких с распадом.
- Внелегочной туберкулез. Специфическое воспалительное поражение микобактериями других органов у беременных наблюдается крайне редко. В казуистических случаях инфекционный процесс локализуется в кишечнике, брыжеечных лимфоузлах, брюшине, костях, суставах, ЦНС, мочевыводящих органах. Опасность в плане развития гестозов и других акушерских осложнений представляет туберкулез почек, осложненный хронической почечной недостаточностью I-III степени.
Симптомы туберкулеза у беременных
Клинические проявления заболевания, возникшего или рецидивировавшего на фоне беременности, неспецифичны. Слабость, недомогание, ухудшение аппетита, снижение веса, субфебрилитет, потливость и другие характерные признаки туберкулезной инфекции в I триместре беременности зачастую расцениваются как физиологические изменения или ранний токсикоз. Высокое стояние диафрагмы в III триместре вызывает лечебный эффект, подобный возникающему при пневмоперитонеуме. В результате типичная симптоматика даже распространенных инфильтративных и казеозно-деструктивных форм туберкулеза практически не проявляется. Наличие инфекции можно заподозрить на основании жалоб на длительный (более 3 недель) кашель с мокротой или без нее, кровохарканье, одышку, боли в грудной клетке.
Осложнения
У 54% беременных с туберкулезом течение беременности является осложненным. На фоне интоксикации, влияющей на секреторную функцию надпочечников, увеличивается частота анемий, ранних токсикозов, поздних гестозов. Нарушение легочной вентиляции и оксигенации крови сопровождается фетоплацентарной недостаточностью с возможной задержкой развития плода. Снижение прочности плодных оболочек, связанное с инфекционным воздействием, приводит к преждевременному излитию околоплодных вод. Микобактерии могут передаваться плоду через пуповину или амниотическую жидкость. В первом случае первичные туберкулезные очаги формируются в печени, во втором — в различных органах. У части пациенток отмечается бурная родовая деятельность за счет повышения активности миометрия под действием накопившей молочной кислоты. Натуживание и усиленное дыхание в период изгнания увеличивают риск возникновения спонтанного пневмоторакса и легочного кровотечения.
Хотя у большинства женщин с туберкулезной инфекцией послеродовый период протекает без осложнений, абдоминальная декомпрессия, обессиливание и кровопотеря в родах могут обострить инфекционный процесс с развитием милиарного туберкулеза, туберкулезного менингита. Несвоевременная диагностика и отсутствие адекватного лечения повышает смертность от заболевания на первом году после родов до 15-18%. 12% новорожденных от матерей с туберкулезом легких имеют признаки гипотрофии и хуже набирают массу тела после рождения. В результате гипоксического поражения мозга у них чаще наблюдаются дыхательные расстройства, изменения со стороны ЦНС.
Диагностика
Сложность своевременного диагностирования туберкулеза у беременных обусловлена неспецифичностью клинической картины, скудностью данных физикального обследования, ограниченным применением традиционного рентгенологического скрининга во время гестации. Рекомендованными методами исследований при подозрении на наличие у пациентки туберкулезной инфекции являются:
- Кожная туберкулиновая проба. Методика считается безопасной и информативной. Показана всем больным из группы риска при отсутствии сведений о недавнем проведении исследования и его результатах. Индурация более 10 мм в месте внутрикожного введения препарата или вираж пробы подтверждает заражение туберкулезом.
- Микробиологическое исследование. Для выявления микобактерий в мокроте, промывных водах бронхов применяют микроскопию и культуральный посев. Забор материала с последующим бактериоскопическим и бактериологическим анализом выполняется три дня подряд. При возможном туберкулезе почек изучается моча.
- ПЦР-исследование мокроты. Высокочувствительный и специфичный метод диагностики дает возможность обнаружить в биологическом материале единичные клетки и фрагменты ДНК возбудителя заболевания. При необходимости исследуются промывные воды бронхов, биоптаты, другие среды, в которых могут содержаться микобактерии.
- Иммунологические тесты крови. Факт наличия в организме скрытой или активной тубинфекции возможно подтвердить с помощью современных иммуноферментных анализов: интерферонового теста и теста Т-спот. Однако осуществить топическую диагностику инфекционного процесса с помощью этих методов нельзя.
- Рентгенография легких. Рентгенологическое исследование беременной выполняется в прямой проекции, что позволяет снизить возможную лучевую нагрузку на плод в 10 раз. Еще более безопасным считается обследование с использованием прорезиненного защитного фартука или выполненное на цифровых малодозных установках.
Косвенным подтверждением диагноза служат изменения в общем анализе крови (ускорение СОЭ, повышение уровня лейкоцитов с увеличением количества нейтрофилов, сдвигом лейкоцитарной формулы влево и снижением содержания лимфоцитов преимущественно за счет Т-хелперов), повышенная концентрация белка и гиперглобулинемия в плазме крови, уменьшение активности иммуноглобулинов (IgA, IgM). Для исключения внелегочного туберкулеза возможно проведение МРТ, УЗИ, инвазивных эндоскопических исследований с получением биоптата. Дифференциальная диагностика осуществляется с очаговой пневмонией, новообразованиями бронхов и легких.
Лечение туберкулеза у беременных
Дородовое сопровождение пациентки обеспечивают акушер-гинеколог и фтизиатр. Первой задачей после диагностики туберкулезной инфекции является решение вопроса о возможности пролонгации беременности. В настоящее время перечень показаний для искусственного прерывания гестации ограничен прогрессирующими деструктивными формами заболевания, активным костно-суставным туберкулезом и двухсторонним поражением почек с признаками их функциональной недостаточности. Медаборт обычно выполняется до 12-недельного гестационного срока. Более позднее прерывание беременности чревато обострением и быстрым прогрессированием туберкулеза.
Беременные, решившие вынашивать ребенка, трижды планово госпитализируются в стационар (до 12 недели, на 30-36 неделях и за 1-4 недели до родов), а в остальное время наблюдаются и лечатся в туберкулезном диспансере. Основными задачами терапии являются купирование активного инфекционного процесса, прекращение бактериовыделения, предупреждение легочных кровотечений, дыхательной недостаточности, акушерских осложнений. Пациенткам показано оздоровление в профильных санаториях, фитотерапия, богатая белком пища. Медикаментозное лечение проводится в 2 этапа — бактерицидный, длящийся 2 месяца, и 4-месячный стерилизующий. Выбор препаратов для химиотерапии туберкулеза ограничен лекарственными средствами, оказывающими минимальное воздействие на плод. Чаще всего беременным назначают так называемые медикаменты 1-го ряда:
- Производные изоникотиновой кислоты. За счет ингибирования ДНК-зависимой РНК-полимеразы и торможения синтеза миколевых кислот клеточной мембраны оказывают выраженный бактериостатический эффект на микобактерии туберкулеза. В связи с проникновением через плаценту обычно применяются в сочетании с витамином В6 или в виде лекарственной формы, содержащей в составе железо.
- Синтетические производные этилендиаминов. Препараты обладают крайне низкой токсичностью. Фактов, свидетельствующих об их тератогенном воздействии, не обнаружено. Действуют бактериостатически на интенсивно размножающиеся микроорганизмы. Нарушают липидный обмен микобактерий, структуру их рибосом и синтез белка. Используются в комбинированных схемах лечения.
- Ансамицины. Полусинтетические антибиотики этой группы подавляют синтез РНК микобактерией, благодаря чему обладают выраженным бактерицидным действием. Воздействуют на резистентные формы микроорганизмов. Еще более эффективны спиропиперидильные производные ансамицинов. Поскольку средства способны повысить тонус миометрия, в 1-м триместре они практически не назначаются.
Торакопластику, торакостомию, плеврэктомию, оперативную коллапсотерапию и другие хирургические вмешательства проводят только по жизненным показаниям при осложненном течении туберкулеза, выявлении прогрессирующей туберкуломы, деструктивных вариантах заболевания с бактериовыделением. На этапе предоперационной подготовки клинико-экспертной комиссии зачастую приходится решать вопрос о прерывании беременности. При эффективной консервативной терапии гестацию рекомендуется завершать естественными родами с применением обезболивания и спазмолитиков. Родоразрешающие операции (накладывание вакуум-экстрактора, акушерских щипцов) и кесарево сечение выполняются только при наличии соответствующих акушерских показаний (преждевременной отслойки нормально расположенной плаценты, гипоксии ребенка, клинически узкого таза, предлежания плаценты, поперечного положения плода).
Прогноз и профилактика
Еще недавно туберкулез принадлежал к числу наиболее частых медицинских показаний к прерыванию гестации. В наши дни своевременное выявление, систематическое наблюдение, комплексное лечение позволяют большинству женщин с диагностированным мелкоочаговым, ограниченным фиброзно-очаговым, гематогенно-диссеминированным легочным туберкулезом без риска выносить здорового ребенка. Профилактика предполагает планирование гестации пациентками, ранее перенесшими туберкулезную инфекцию, обязательный скрининг заболевания у родственников беременных. Рекомендовано рациональное питание с достаточным количеством белковых продуктов, отказ от курения и злоупотребления спиртным, ограничение тяжелых физических нагрузок и стрессов. Новорожденным с профилактической целью показана вакцинация БЦЖ. Кормление грудью допускается только при неактивном туберкулезе.
2. Анализ течения и исходов туберкулеза и беременности при их сочетании у пациенток репродуктивного возраста/ Яковлева А.А., Мордык А.В., Жукова Н.В., Антропова В.В., Леонтьев В.В., Николаева И.И.// Сибирское медицинское обозрение. – 2012.
3. Особенности течения туберкулеза на фоне беременности/ Мордык А.В., Кравченко Е.Н., Валеева Г.А., Пузырева Л.В.// Кубанский научный медицинский вестник. – 2014.
Врожденный туберкулез – инфекционное заболевание, вызываемое микобактериями туберкулеза при их попадании от инфицированной матери к плоду во время беременности. Проявляется дыхательной недостаточностью у новорожденного, вялостью и плохим аппетитом, лихорадкой, гепатоспленомегалией, в трети случаев присоединяется менингит. С целью постановки диагноза проводятся туберкулиновые пробы, лабораторное исследование крови, возбудитель также выявляется в моче и других биологических жидкостях. Основа терапии врожденного туберкулеза – противотуберкулезные препараты, одновременно проводится лечение органной недостаточности и иммунотерапия.
МКБ-10
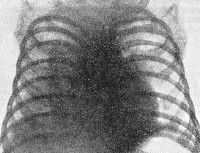
Общие сведения
Врожденный туберкулез – крайне редко встречающаяся патология в современной педиатрии. Достоверно зафиксировано несколько сотен случаев внутриутробного инфицирования плода. Возбудитель инфекции – микобактерия туберкулеза, впервые выделена и описана Робертом Кохом в 1882 году, им же в 1890 году был получен туберкулин, который по настоящее время используется в диагностике заболевания. Микобактерии обладают высокой устойчивостью к любым внешним воздействиям, включая физические, химические, температурные методы дезинфекции.
Врожденный туберкулез чаще встречается в развивающихся странах, в социально-неблагополучных семьях. Актуальность врожденного туберкулеза обусловлена ростом общей заболеваемости туберкулезом среди населения страны. Кроме того, отсутствие симптоматики с рождения и неспецифические клинические признаки затрудняют своевременную диагностику. Это, в свою очередь, повышает риск смертельного исхода от врожденного туберкулеза.

Причины
Врожденный туберкулез также может развиться при аспирации околоплодных вод, в которых присутствуют микобактерии, если инфильтраты на плаценте вскрываются непосредственно в амниотическую жидкость. Для аспирационного пути инфицирования характерно формирование первичного очага в легких, кишечнике, среднем ухе. Риск заражения врожденным туберкулезом повышается, если у матери имеются сопутствующие патологии, особенно снижающие иммунитет, например, ВИЧ-инфекция, а также при наличии неблагоприятных социальных факторов (плохие жилищные и санитарные условия, асоциальный образ жизни и др.).
Симптомы врожденного туберкулеза
Если инфицирование плода микобактериями происходит в первом триместре беременности, как правило, случается выкидыш или мертворождение. В остальных случаях ребенок обычно рождается недоношенным либо маловесным. В первые дни специфические клинические проявления врожденного туберкулеза отсутствуют. Симптоматика начинает проявляться только спустя 3-4 недели после рождения. Отмечается нарастающая дыхательная недостаточность, при тяжелых формах развивается респираторный дистресс-синдром. Характерна вялость или беспокойство, плохой аппетит, повышение температуры до фебрильной.
Врожденный туберкулез сопровождается гепатоспленомегалией, имеет место желтуха. Лимфаденопатия выявляется примерно у 40% детей с врожденным туберкулезом. В 30% случаев присоединяется менингит, при этом возникает запрокидывание головы назад, ригидность затылочных мышц. Возможна повышенная возбудимость или угнетение ЦНС. У каждого пятого больного врожденным туберкулезом наблюдаются выделения из наружных слуховых проходов. Редко встречается геморрагический синдром и папулезные высыпания на коже.
Диагностика
Диагностика заболевания затруднена отсроченным проявлением признаков инфекции и во многом неспецифической симптоматикой. Педиатр может заподозрить врожденный туберкулез, исходя из анамнеза матери. Если диагноз был поставлен женщине во время беременности, ребенок после родов должен находиться отдельно от матери до полного исключения внутриутробного заражения. При появлении первых симптомов врожденного туберкулеза физикальный осмотр позволяет обнаружить учащенное дыхание, увеличение размеров печени и селезенки, может отмечаться желтуха, повышение температуры. Пальпируются увеличенные лимфоузлы: подключичные, подмышечные и др.
В анализе крови – признаки воспаления и гипербилирубинемия, часто диагностируется анемия. На рентгенограмме органов грудной клетки наблюдаются диссеминированные очаги затемнения, что говорит о скоплении микобактерий в легких. Туберкулиновые пробы (проба Манту, Пирке, диаскин-тест) положительные, однако в биологических жидкостях (кровь, моча, мокрота) возбудитель может не выявляться еще в течение нескольких недель. Чувствительность и специфичность ИФА-тестов in vitro (квантиферон-тест, Т-Спот) у детей младшего возраста может быть вариативной.
Проводится УЗИ внутренних органов - так можно обнаружить гепатоспленомегалию и очаг туберкулезного воспаления в печени. Нейросонография обязательно включается в комплекс диагностических мероприятий. При подозрении на менингит проводится спинномозговая пункция и анализ ликвора на содержание микобактерий.
Лечение врожденного туберкулеза
Терапия заболевания начинается с момента постановки точного диагноза, но здесь есть исключения. При тяжелых формах врожденного туберкулеза туберкулиновые пробы могут давать отрицательные результаты, однако если диагноз подтвержден у матери, возможно начало лечения ребенка без лабораторного подтверждения, необходимо только согласие родителей. Во всех случаях врожденного туберкулеза показана госпитализация, консультация фтизиатра. Формы заболевания с выраженной органной недостаточностью и неврологическими нарушениями требуют лечения в условиях отделения детской реанимации.
Одновременно со специфической терапией назначаются десенсибилизирующие и антигистаминные препараты, иммунотерапию и витамины группы B. При выраженной дыхательной недостаточности показана кислородотерапия. Если присоединяется вторичная бактериальная инфекция, в частности менингит, проводится антибиотикотерапия. В зависимости от локализации очагов инфекции к лечению врожденного туберкулеза подключаются узкие специалисты: невролог, оториноларинголог, гастроэнтеролог.
Прогноз и профилактика
Прогноз в целом благоприятный, кроме осложненных форм врожденного туберкулеза. При соответствующей терапии инфильтраты в легких рассасываются, выздоровление наступает в среднем через 9-12 месяцев. В четверти случаев заболевание заканчивается формированием узлов и кальцификатов в лимфатических узлах, чаще внутригрудных. Профилактика врожденного туберкулеза включает раннюю диагностику инфекции у беременных, особенно если это женщины из социально-неблагополучных семей. Когда диагноз будущей матери подтвержден, становится возможным назначение терапии до родов.
Наличие заболевания у беременной еще не означает, что плод инфицирован. Для этого обязательным является туберкулезное поражение плаценты, поскольку передача микобактерий происходит трансплацентарным путем. Поэтому своевременно проведенная терапия позволяет снизить риск врожденного туберкулеза. Раннюю диагностику облегчает ежегодная флюорография. Важную роль играет планирование беременности, если активная форма туберкулеза у женщины подтверждена раньше.
Туберкулез у детей – специфическое инфекционно-воспалительное поражение различных тканей и органов, вызываемое микобактериями туберкулеза. Основными клиническими формами туберкулеза у детей служат ранняя и хроническая туберкулезная интоксикация, первичный туберкулезный комплекс, туберкулезный бронхоаденит, острый милиарный туберкулез; реже встречаются туберкулезный менингит, мезаденит, туберкулез периферических лимфоузлов, кожи, почек, глаз, костно-суставной системы. Диагностика туберкулеза у детей включает микроскопию, бакпосев, ПЦР исследование биологических сред; постановку туберкулиновых проб, рентгенографию, томографию, бронхоскопию и пр. При туберкулезе у детей показано назначение туберкулостатических препаратов.
МКБ-10
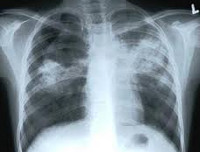
Общие сведения

Причины
Микобактерия туберкулеза (туберкулезная палочка, палочка Коха) благодаря наличию кислотоустойчивой стенки может сохранять жизнеспособность и вирулентность в различных условиях внешней среды – при высушивании, замораживании, воздействии кислот, щелочей, антибиотиков и т. п. Способность к образованию L-форм обусловливает широкий диапазон изменчивости морфологических свойств и приспосабливаемость к существованию в различных условиях. Высокопатогенными для человека являются 2 вида возбудителя: Mycobacterium tuberculosis humans (человеческого типа) и Mycobacterium bovis (бычьего типа).
Микобактерии туберкулеза могут попадать в организм ребенка аэрогенным, алиментарным, контактным, смешанным путем, в соответствии с чем образуется первичный очаг воспаления. У детей может иметь место внутриутробное трансплацентарное инфицирование туберкулезом или итранатальное, во время родов при аспирации околоплодных вод.
К группе повышенного риска по заболеваемости туберкулезом принадлежат дети:
- не получившие вакцинацию БЦЖ в период новорождённости;
- ВИЧ-инфицированные;
- длительно получающие лечение гормонами, цитостатиками, антибиотиками;
- проживающие в неблагоприятных санитарно-эпидемиологических и социальных условиях;
- часто болеющие дети;
- страдающие сахарным диабетом и др.
В большинстве случае дети заражаются туберкулезом дома и в семье, однако возможны эпидемические вспышки в детских садах и школах, внутрибольничное инфицирование, заражение в других общественных местах. Наиболее восприимчивыми к туберкулезу оказываются дети в возрасте до 2-х лет – для них характерны генерализованные формы инфекции (милиарный туберкулез, туберкулезный сепсис). Среди детей старше 2-х лет чаще встречается туберкулез органов дыхания (75% случаев), значительно реже – все другие формы.
Патогенез
Вначале туберкулез у детей манифестирует как общая инфекция, затем при благоприятных для возбудителя условиях развиваются очаги поражения (туберкулезные бугорки) в том или ином органе. Исходом первичного туберкулезного процесса может служить полное рассасывание, фиброзная трансформация и кальцинация очагов, где нередко сохраняются живые микобактерии туберкулеза. При реинфицировании происходит обострение и прогрессирование туберкулезного процесса, нередко с диссеминацией микобактерий и образованием множественных очагов в других органах (вторичный туберкулез).
Классификация
Классификация форм туберкулеза у детей учитывает клинико–рентгенологические признаки, течение, протяженность (локализацию) процесса:
I. Ранняя и хроническая туберкулезная интоксикация детей и подростков.
II.Туберкулезное поражение органов дыхания у детей:
- первичный туберкулезный комплекс
- туберкулезный бронхоаденит (туберкулез внутригрудных лимфатических узлов)
- туберкулез легких (милиарный, диссеминированный, инфильтративный, очаговый, кавернозный, фиброзно-кавернозный, цирротический, туберкулема)
- туберкулезный плеврит
- туберкулез трахеи, туберкулез бронхов, верхних дыхательных путей и др.
III.Туберкулез других локализаций у детей:
- туберкулез нервной системы (туберкулезный менингит, миелит, лептоменингит, менингоэнцефалит)
- костно-суставной туберкулез
- туберкулез органов мочеполовой системы
- туберкулез кожи и подкожной клетчатки
- туберкулез кишечника, брюшины и брыжеечных лимфоузлов
- туберкулез периферических лимфоузлов
- туберкулез глаз (кератит, кератоконъюнктивит, эписклерит, хориоретинит, иридоциклит)
По периоду течения туберкулезного процесса различают фазу инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления. По факту бацилловыделения различают туберкулезный процесс с выделением M. tuberculosis (БК+) и без выделения M. tuberculosis (БК ).
В рамках данного обзора остановимся на основных формах туберкулеза органов дыхания у детей. Туберкулез почек, туберкулез гортани, генитальный туберкулез рассмотрены в соответствующих самостоятельных статьях.
Симптомы туберкулеза у детей
Ранний период первичной туберкулезной инфекции
Начальная фаза взаимодействия возбудителя и макроорганизма длится от 6 до 12 месяцев от момента инфицирования ребенка микобактериями туберкулеза. В этом периоде выделяют бессимптомный этап (около 6-8 недель) и вираж туберкулиновых проб - переход реакции Манту из отрицательной во впервые положительную. Ребенок с виражом туберкулиновых реакций подлежит направлению к фтизиатру и наблюдению специалистом в течение года. В дальнейшем у таких детей сохраняется состояние инфицированности микобактериями туберкулеза либо, при неблагоприятных условиях, развивается та или иная локальная форма туберкулеза.
Туберкулезная интоксикация детей и подростков
Представляет собой промежуточную форму между первичным инфицированием и развитием локального туберкулезного процесса, определяемого рентгенологическими и другими методами. Клиническое течение данной формы туберкулеза у детей характеризуется неспецифическими проявлениями: недомоганием, раздражительностью, ухудшением аппетита, головной болью, тахикардией, диспепсией, остановкой или снижением массы тела, склонностью к интеркуррентным заболеваниям (ОРВИ, бронхитам).
Если признаки туберкулезной интоксикации у детей сохраняются более 1 года, состояние расценивается как хроническое.
Первичный туберкулезный комплекс
Данная форма туберкулеза у детей характеризуется триадой признаков: развитием специфической реакции воспаления в очаге внедрения инфекции, лимфангитом и поражением региональных лимфоузлов. Развивается при сочетании массивности и высокой вирулентности туберкулезной инфекции со снижением иммунобиологических свойств организма. Первичный туберкулезный комплекс может локализоваться в легочной ткани (95%), кишечнике, реже – в коже, миндалинах, слизистой оболочке носа, в среднем ухе.
Заболевание может начинаться остро или подостро; маскироваться под грипп, острую пневмонию, плеврит либо протекать бессимптомно. Клинические проявления включают интоксикационный синдром, субфебрилитет, кашель, одышку. Изменения в первичном очаге проходят инфильтративную фазу, фазу рассасывания, уплотнения и кальцинации (формирования очага Гона).
Туберкулезный бронхоаденит
Бронхоаденит или туберкулез внутригрудных лимфатических узлов у детей протекает со специфическими изменениями лимфоузлов корня легкого и средостения. Частота этой клинической формы туберкулеза у детей достигает 75-80%.
Кроме субфебрилитета и симптомов интоксикации, у ребенка появляется боль между лопаток, коклюшеподобный или битональный кашель, экспираторный стридор, обусловленные сдавлением увеличенными внутригрудными лимфоузлами трахеи и бронхов. При осмотре обращает внимание расширение подкожной венозной сети в верхних отделах груди и спины.
Осложнениями туберкулезного бронхоаденита у детей могут являться эндобронхит, ателектазы или эмфизема легких. Данный клинический вариант туберкулеза у детей требует дифференциации с саркоидозом Бека, лимфогранулематозом, лимфосаркомой, неспецифическими воспалительными аденопатиями.
Диагностика
- Скрининг на туберкулез. В настоящее время для массового выявление туберкулеза среди детей в качестве основных скрининг-тестов используются проба Манту с 2 ТЕ и диаскин-тест. При желании родителей они могут быть заменены на исследования крови на туберкулез (T-spot, квантиферон-тест). В возрасте 15 и 17 лет подросткам выполняется профилактическая флюорография.
- Рентгенография грудной клетки. При различных формах туберкулеза органов дыхания у детей позволяет визуализировать изменения во внутригрудных лимфоузлах или легких. При необходимости исследование дополняется линейной или компьютерной томографией органов грудной полости.
- Эндоскопия.Бронхоскопия ребенку необходима для оценки косвенных признаков туберкулезного процесса (выявления признаков эндобронхита, деформации трахеи и бронхов увеличенными лимфоузлами) и получения смывов для исследований.
- Лабораторная диагностика. Для выделения возбудителя из различных биологических сред (мокроты, мочи, испражнений, крови, плевральной жидкости, промывных вод бронхов, отделяемого костных секвестров, спинномозговой жидкости, мазка из зева и мазка с конъюнктивы) осуществляется микроскопическое, бактериологическое, ИФА, ПЦР-исследование. Забор и исследование материала на КУБ производится не менее 3 раз.
- Специфическая диагностика. В условиях диспансера детям с подозрением на инфицированность или туберкулез проводится индивидуальная туберкулинодиагностика (повторная реакция Манту, проба Пирке, проба Коха).
Лечение туберкулеза у детей
Принципы терапии туберкулеза у детей подразумевают поэтапность, преемственность и комплексность. Основные этапы включают лечение в условиях стационара, специализированного санатория и противотуберкулезного диспансера. Длительность курса терапии составляет в среднем 1,5-2 года. Важная роль в организации лечения туберкулеза у детей отводится санитарно-диетическим мероприятиям (высококалорийному питанию, пребыванию на свежем воздухе, обучению режиму кашля).
Комплексная терапия туберкулеза у детей включает химиотерапевтическое, хирургическое и реабилитационное воздействие. Режим специфического противотуберкулезного лечения (комбинация препаратов, длительность приема, необходимость госпитализации) определяется детским фтизиатром на основании формы заболевания и наличия бацилловыделения.
Дети с виражом туберкулезных реакций не нуждаются в госпитализации и лечатся амбулаторно одним противотуберкулезным препаратом (изониазидом, фтивазидом) в течение 3-х месяцев. Диспансерное наблюдение продолжается 1 год, после чего при отрицательных данных клинико-лабораторного обследования ребенок может быть снят с учета. В остальных случаях в соответствии с индивидуальными показаниями используются комбинации из 2-х, 3-х и 4-х и более противотуберкулезных препаратов, основными из которых являются стрептомицин, рифампицин, изониазид, пиразинамид и этамбутол. Курс лечения туберкулеза у детей подразделяется на фазу интенсивной терапии и фазу поддерживающей терапии.
В случае сохранения выраженных остаточных явлений через 6-8 месяцев после активной терапии туберкулеза у детей решается вопрос о хирургическом вмешательстве.
Прогноз и профилактика
Исходом и лечения может являться значительное улучшение, улучшение, отсутствие перемен, ухудшение течения туберкулеза у детей. В большинстве случаев при правильном лечении достигается полное выздоровление. Серьезный прогноз туберкулеза может ожидаться у детей раннего возраста, при диссеминации процесса, развитии туберкулезного менингита.
Специфическая профилактика туберкулеза у детей начинается в период новорожденности и продолжается в подростковом возрасте (см. Вакцинация против туберкулеза). Большую роль в вопросе профилактики туберкулеза у детей играет систематическая туберкулинодиагностика, улучшение санитарно-гигиенических условий, рациональное вскармливание, физическое закаливание детей, выявление взрослых больных туберкулезом.
Читайте также:

