Фиолетовые синяки под глазами лямблии
Обновлено: 18.04.2024
Лямблиоз глаз. Диагностика и лечение
Эпидемиология лямблиоза
Возбудителями лямблиоза являются широко распространенные одноклеточные жгутиконосцы лямблии, существующие в виде вегетативных форм и цист.
В последние годы все большее внимание привлекают L. gardia, вызвавшие небольшие вспышки легких кишечных заболеваний в США, Канаде и других странах. A. Wilson, проанализировав современные данные о распространенности лямблиоза, вызываемого L. giardia, приводит следующие примерные цифры: 2% в странах Европы и 20% в тропических странах.
Основным источником инфекции является человек, выделяющий цисты. Исследования, проведенные в последнее время в Канаде, показали, что бобры инфицированы лямблиями и могут загрязнять проточную воду. Основной путь заражения — через питьевую воду, возможно и водопроводную, недостаточно обработанную. Дети инфицируются легче, так же как и только что приехавшие в регионы с загрязненной водой, но сравнению с теми, которые длительное время контактируют с естественным резервуаром инфекции.
В организме человека лямблии обитают в начальном отделе тонкой кишки. В углублениях между ворсинками лямблии прикрепляются к клеткам эпителия, что может вызвать раздражение клеток и нервных рецепторов, нарушает пищеварение, а также всасывание жиров и жирорастворимых витаминов. В то же время продукты обмена и распада лямблий могут оказывать аллергизирующее действие.
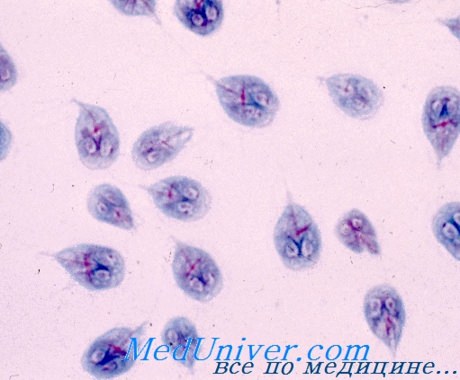
Клиника лямблиоза
Как указывает A. Wilson, только у небольшой части зараженных, около 10%, имеется постоянная инфекция и отмечаются клинические проявления заболевания. У остальных лямблии быстро исчезают или не вызывают видимых патологических изменений, обитая в кишечнике в течение даже многих лет.
В период обострения проявлениями заболевания служат диарея, слабость, тошнота, иногда рвота, отрыжка, лихорадка. Лямблии могут быть причиной хронической рецидивирующей диареи. В некоторых случаях выражены аллергические явления: кожный зуд, сыпь.
Поражение глаз лямблиями
При лямблиозе, вызванном L.giardia, обнаруживали поражения сосудистой оболочки и сетчатки, поддающиеся лечению специфическими анти-паразитарными средствами.
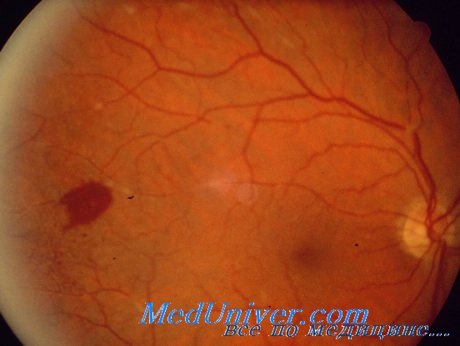
М. Е. Carroll и соавт. описали случай лямблиоза с двусторонними макулярными поражениями и геморрагиями в одном глазу. S. E. Djabri и N. Diallinas сообщили о трех случаях центральной серозной ретинопатии при лямблиозе, также хорошо поддавшейся специфической терапии.
М. L. Anderson и D. G. Griffith подчеркивают, что поражение глаз с потерей зрения могут не сопровождаться клиническими признаками заболевания желудочно-кишечного тракта.
Диагностика лямблиоза глаз. Решающим в диагностике является обнаружение цист в фекалиях или вегетативной формы лямблий в дуоденальном содержимом.
Лечение лямблиоза глаз
Для специфической терапии лямблиоза применяют следующие препараты: аминохинол (Aminochinohnn) по 0,15 г 2—3 раза в день после еды, циклами по 5—7 дней; фуразолидон (Diafurone, Furasolidonurn, Neftin, Trifurox) no 0,1 г 4 раза в день после еды в течение 5 дней; метропидазол (трихапол, флагил, Atrivyl, Entizol, Klion, Trichopol) по 0,25 г 3 раза в день в течение 10 дней; нитазол (Nitazolum, Trinex) по 0,1 г 3 раза в день в течение 5 дней [Кротов А. П.].
В США для лечения лямблиоза используют атебрин (акрихин), выходящий из употребления в Европе [Wilson A.]. Акрихин назначают по 0,1—0,15 г 3 раза в день за полчаса до еды в течение 8 дней [Машковский М.Д.].
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Поражение глаз лямблиями и малярией: лямблиоз и малярия глаза
Из поражений глаз при лямблиозе чаще всего обнаруживают патологические изменения сосудистой оболочки и сетчатки, которые разрешаются после проведения антипаразитарной терапии. Наряду с увеитом может развиться иридоциклит. Выявляются ретинит, хориоретинит, макулит, центральная серозная макулопатия, ретинальный васкулит. Поражения глаз с потерей зрения в ряде случаев могут протекать без каких-либо признаков заболевания органов желудочно-кишечного тракта.
Доказательством лямблиоза служит обнаружение лямблий в виде вегетативных форм (в дуоденальном содержимом или жидком стуле) или цист (в оформленном стуле). Могут использоваться иммунологические методы обнаружения специфического антигена в испражнениях — РЭМА, РНИФ.
Поражение глаз при малярии
Частота поражений органа зрения при малярии довольно высока. Наиболее опасные глазные осложнения связаны с герпесвирусной инфекцией роговицы, геморрагическими поражениями сетчатки. В период лихорадочного приступа обнаруживаются гиперемия конъюнктивы, нередко точечные, петехиальные или более обширные кровоизлияния. Характерна желтушная окраска слизистых оболочек. В позднем периоде заболевания может развиться ксероз конъюнктивы.
Наиболее опасны по своим последствиям поражения роговицы. Герпесвирусные поражения при малярии развиваются обычно после первого приступа лихорадки, протекают более тяжело, чем при обычном герпетическом поражении, склонны к рецидивирующему течению, причем каждая повторная атака приводит к более тяжелому рубцеванию роговицы и сопровождается потерей зрения вплоть до слепоты.
Чаще всего герпетические кератиты при малярии протекают по типу поверхностных эпителиальных — древовидного, везикулезного, точечного, картообраз-ного или стромального, при котором отмечается склонность к изъязвлению с последующим образованием глубокого сосудистого бельма.

Ириты и иридоциклиты при малярии встречаются редко, протекают легко, но склонны к рецидивам. Хотя малярийные плазмодии обнаруживаются в хориоидальных сосудах, их роль в развитии патологических изменений глаз окончательно не ясна.
Часто при офтальмоскопии у больных малярией обнаруживаются ретинальные кровоизлияния. Обычно их связывают с прогрессирующей анемией. Кровоизлияния в стекловидное тело, субретинальные и внутриретинальные кровоизлияния рассасываются медленно и могут приводить к значительному снижению зрения.
Редко при малярии выявляют дегенерацию сетчатки, диффузный пролиферативный ретинит, тромбоз, спазм сосудов сетчатки, гиперемию диска зрительного нерва. Из других редко встречающихся поражений глаза отмечают острый дактриоаденит, слезотечение, блефарит, отек век, лагофтальм, катаракту, паралич аккомодации, паралич III, IV, VI нервов.
Поражение глаз при малярии может быть связано и с применением противомалярийных препаратов. При длительном применении хлорохин и его аналоги могут приводить к появлению неясности изображения при чтении, диплопии. Эти явления чаще всего связаны с применением препаратов в высоких дозах и быстро исчезают при отмене химиотерапевтического средства. При длительном (несколько месяцев) применении хлорохина часто встречаются роговичные отложения, которые не нарушают остроту зрения и исчезают при уменьшении дозы или отмене препарата.
Обычно отложения в роговице бессимптомны, но в отдельных случаях могут служить причиной небольшого снижения остроты зрения или возникновения радужных кругов вокруг источника света. Отложения видны как множество мельчайших белых или желтоватых точек в эпителии, главным образом в области глазной щели, они не изменяют поверхности эпителия и не доставляют беспокойства больному.
В этот период обнаруживаются круговые скотомы в 2—3° от точки фиксации, в макулярной области разрушаются палочки и колбочки, в результате чего потеря зрения становится необратимой. Периферические ретинальные поражения и изменения периферического поля зрения развиваются в более позднее время, когда обнаруживают и сужение артерий сетчатки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лямблиоз – это заболевание, вызываемое лямблиями – микроскопическими кишечными паразитами, относящимися к типу простейших, классу жгутиковых. Лямблии являются кишечными паразитами, основные зоны их жизненной активности – двенадцатиперстная кишка и начало тонкой кишки. Носителями лямблий являются многие животные, в том числе крысы, мыши, кошки, собаки. Но основным источником лямблиозной инфекции для человека является человек.
Инвазия лямблиями может приводить к функциональному расстройству тонкого кишечника, хотя в значительном числе случаев человек – носитель лямблий – может не иметь никаких жалоб. Однако в соответствии с рекомендациями ВОЗ диагноз лямблиоз устанавливается при обнаружении лямблий в любом случае, даже при отсутствии выраженных симптомов.
Лямблии названы в честь доктора Д.Ф. Лямблия, чеха по происхождению, описавшего этого кишечного паразита в 1859 году и с 1860 года работавшего в России. Однако история лямблий в европейской медицине начинается с описания, сделанного значительно позже французским биологом Альфредом Жиаром (латинское написание его фамилии – Guard). Поэтому в зарубежной медицине принято другое название лямблиоза – giardiasis (произносится как жардиаз или гардиаз).
Распространённость лямблиоза зависит от развитости гигиенической культуры. В европейских странах лямблиями поражено не более 3-5% людей. Среди детей лямблиоз выявляется в два раза чаще, чем у взрослых. Это связано с тем, что дети чаще не соблюдают правила гигиены.
Причины лямблиоза

Механизм передачи лямблий – фекально-оральный. То есть лямблии выводятся из организма вместе с калом, а попадают через рот – вместе с пищей или водой.
Лямблии существуют в двух формах – вегетативной (в которой лямблии питаются и растут) и в форме цисты (когда тело микроорганизма покрывается защитной оболочкой). Вне организма человека вегетативные формы погибают, а цисты сохраняют жизнеспособность.
Для того чтобы заражение лямблиями произошло, достаточно, чтобы в организм попало от 10 до 100 цист. Цисты лямблий могут присутствовать в земле, в воде, в том числе проточной и даже родниковой, переноситься на лапах мух. Убивает цисты только охлаждение ниже 13°C или же кипячение.
Циста, попавшая в организм человека, достигает двенадцатиперстной кишки, где растворяется под воздействием кишечного сока. Из одной цисты образуются две вегетативные формы лямблий. Лямблии прикрепляются к ворсинкам слизистой оболочки кишечника и, как считается, питаются продуктами пристеночного пищеварения. Лямблии размножаются путем деления. Каждые 9-12 часов количество лямблий удваивается.
При попадании в толстую кишку лямблия меняет форму, превращаясь в цисту. Цисты покидают организм вместе с фекалиями.
Симптомы лямблиоза
Лямблий может насчитываться до миллиона на 1 квадратный сантиметр стенки кишечника. Они механически повреждают кровяные тельца (эритроциты), вызывают раздражение нервных окончаний, нарушают процесс всасывания. В результате развивается воспаление. Продукты жизнедеятельности лямблий могут вызвать аллергические реакции.

Лямблиоз может протекать в острой или хронической форме. Симптомы острого лямблиоза могут проявиться через 1-3 недели после инвазии.
Наиболее часто лямблиоз проявляется в виде кишечного расстройства. В некоторых случаях лямблиоз может стать причиной нарушениям работы желчного пузыря и застоя желчи. В случае длительного протекания лямблиоза (особенно у детей) могут наблюдаться невротические симптомы.
При лямблиозе болит в подложечной области и в области пупка. Боль, как правило, тупая, но в некоторых случаях может быть и острой.
Повышенное газообразование (метеоризм) обычно сопровождается чувством переполненности желудка. Возможны отрыжка и изжога.
Возможны поносы до 3-5 раз в сутки; стул сначала водянистый или пенистый, потом может стать жирным. Поносы могут смениться запорами.
Возможные аллергические проявления лямблиоза:
-
;
- сильный зуд;
- атопический дерматит; ;
- аллергический ринит, конъюнктивит, блефарит и некоторые другие проявления.
При длительном течении лямблиоза (особенно у детей) могут наблюдаться следующие невротические симптомы: слабость, быстрая утомляемость, раздражительность (у маленьких детей – плаксивость), головные боли, головокружения, кардиалгия.
Методы диагностики лямблиоза
Лямблиоз не имеет специфических симптомов, а проявления его разнообразны. Поэтому типична ситуация, когда человек лечится у разных специалистов по поводу разных симптомов, а лямблиоз при этом остаётся не выявленным.
Обязательно следует сдать анализы на лямблии в следующих случаях:
- при склонности к кишечным заболеваниям, а также при хроническом их течении;
- при эозинофилии (присутствии в крови повышенного количества эозинофилов); ;
- в случае кишечного расстройства, полученного при выезде за рубеж, особенно в южные и экзотические страны;
- в случае невротических симптомов, особенно на фоне кишечных расстройств.
Лямблиоз устанавливается на основании лабораторных исследований. Для диагностики лямблиоза обычно используются:
Исследуется кал – на наличие цист лямблий, и содержимое кишечника – на наличие вегетативных форм.
С помощью серологического анализа устанавливается присутствие в крови антител к лямблиям.
Иммунологический анализ позволяет обнаружить в кале специфический антиген лямблий.
Методы лечения лямблиоза
Лечение лямблиоза состоит из нескольких этапов:
Цель подготовительного этапа – создать в организме среду, неблагоприятную для размножения лямблий, устранить эндотоксикоз (вывести токсины из организма), повысить защитные силы организма, механически удалить максимальное количество лямблий. На этом этапе используются желчегонные препараты, специальная диета (исключается пища со значительным содержанием углеводов), различные методы очистки кишечника.
Данный этап предполагает приём противопаразитарных препаратов.
Цель этапа – восстановить микрофлору кишечника, повысить иммунитет, создать условия, препятствующие размножению лямблий (так как возможны рецидивы, если в кишечнике осталось значимое количество жизнеспособных лямблий). На этом этапе также огромное значение имеет диета в сочетании с правильным режимом питания.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Карбункул (carbunculus) в медицине – это острое обширное гнойно-некротическое воспаление нескольких сопредельных волосяных мешочков или сальных желез с образованием общего инфильтрата и развитием некроза кожи и подкожной жировой клетчатки в результате тромбоза сосудов.
Карбункул, в отличие от фурункула, обычно сопровождается тяжелыми общими проявлениями инфекции и интоксикации организма.
Причины карбункула
Возникновению карбункула предшествует воспалительный процесс в мягких тканях, который обычно начинается с воспалительного заболевания волосяного фолликула – стафилококкового фолликулита, реже – со стрептококкового фолликулита.
Развития воспаления может привести к образованию фурункула, который представляет собой острое гнойно-некротическое воспаление волосяного фолликула. Когда формируется несколько таких фурункулов на одном участке тела, они могут сливаться между собой.
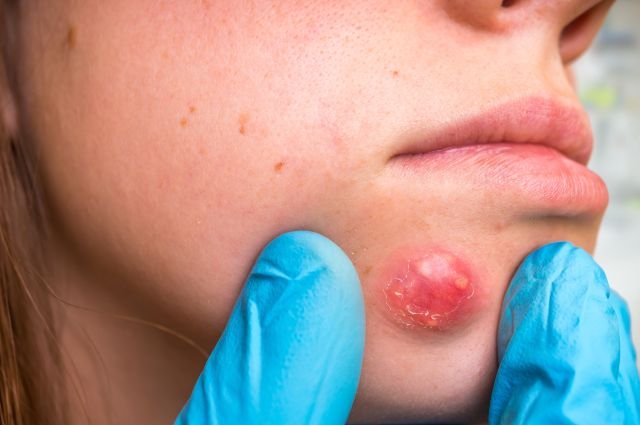
Продукт слияния нескольких фурункулов – это и есть карбункул. В области инфильтрата возникает резкая распирающая боль. Кожа над инфильтратом становится багровой, напряженной, отекшей. Из пустул выделяется большое количество серо-зеленого гноя.
Ткани некротизируются. Возникают четкие признаки общей интоксикации: тахикардия, тошнота, рвота, сильная головная боль, гипертермия до 39-40 °С, лейкоцитоз, сдвиг формулы крови влево, отсутствие аппетита, бессонница. Если карбункул локализуется на лице, явления интоксикации выражены намного сильнее, вплоть до обморока.
После отслоения некротизированных тканей и удаления гноя выраженность признаков интоксикации значительно слабеет.
Факторы риска формирования карбункула:
наличие в организме хронического очага инфекции;
сахарный диабет и другие нарушения метаболических процессов;
недавно перенесенные операции или тяжелые заболевания;
загрязнение кожи, низкая санитарная культура;
длительное трение кожи одеждой;
В основном карбункул поражает подростков и молодых людей. Мужчины болеют чаще, чем женщины.
Симптомы карбункула
Клиническими признаками карбункула являются:
нагноение и образование раны;
гиперемированность кожи вокруг очага;
резкая болезненность всей зоны поражения.
Возникновение и развитие карбункула обычно сопровождается такими симптомами:
повышенной температурой, которая нередко достигает 40 градусов;
Особенно сильно данные признаки проявляются, когда карбункул возникает на лице или шее.
Выделяют 3 стадии карбункула:
В этот период под кожей образуются узлы, которые будут представлены воспаленными волосяными луковицами. Инфильтрат содержит жировую ткань, гной, лимфу и лимфоциты. Узелки возвышаются над поверхностью кожи.
Так как питание дермы нарушается, она приобретает синюшный окрас. Через несколько дней (от 9 до 12) инфильтрат достигает внушительных размеров. В диаметре он может составлять около 10 см. Кожа отечная, натянутая, горячая на ощупь. Боль будет тем интенсивнее, чем больше отек.
На стадии нагноения карбункул достигает зрелости. На нем формируются пузырьки, которые наполнены гноем. Они вскрываются, поэтому поверхность карбункула напоминает сито. Через эти небольшие отверстия просачивается гной, смешанный с кровью и отмершим эпителием.
Стадия нагноения длится около 14-21 дня. В этот период общее самочувствие больного ухудшается
В этот период гной из карбункула сочиться перестает. На участке воспаления формируются язвы, которые будут иметь стержни. Они сливаются друг с другом, образуя один крупный дефект. Поражение тканей – весьма интенсивное и часто захватывает мышцы. Пораженный участок имеет черный цвет.
Затягивается рана медленно, постепенно заполняясь грануляциями. На ее месте остается рубец. Стадия некроза продолжается около 21 дня.
Методы диагностики карбункула
Карбункул диагностируется на основе клинических симптомов.
Проводится дифференциальная диагностика с такими патологиями:
разрыв эпидермальной кисты;
гидраденит (если карбункул локализован в промежности или подмышечной впадине);
хронический язвенный герпес.
При микроскопии мазка обнаруживаются стафилококки. Идентифицировать возбудителя и оценить чувствительность к антибиотикам позволяет бактериальный посев.
Методы лечения карбункула
Карбункулы небольших размеров, которые протекают без заметной интоксикации и ухудшения общего состояния пациента, лечатся амбулаторно.
В тех случаях, когда
у пациента наблюдается сильная интоксикация,
карбункул имеет большие размеры и локализуется на лице,
больной страдает некомпенсированным сахарным диабетом или другими тяжелыми заболеваниями,
лечение проводится в стационаре.
Если лечение карбункула было начато еще на стадии его созревания, то применяются консервативные методы, что в большинстве случаев приводит к регрессу заболевания, то есть рассасыванию инфильтрата.
Больному показаны для приема внутрь антибактериальные препараты с широким спектром действия.
Одновременно антибиотиками обкалывают сам карбункул. Чтобы уменьшить болезненные ощущения применяют анальгетические средства (Новокаин, Лидокаин).
Поверхность карбункула обрабатывается этиловым спиртом или другими спиртосодержащими антисептиками. Накладывается асептическая повязка. Также применяют синтомициновую или стрептомициновую эмульсии.
Если карбункул переходит в некротическую стадию, то это является показанием для хирургического вмешательства, которое выполняется на фоне применения антибиотикотерапии.
Операция заключается в рассечении карбункула и удалении из него некротизированных тканей.
Затем в рану вводится тампон с гипертоническим раствором хлорида натрия и протеолитическими ферментами.
Для очищения послеоперационной раны и окончательного отторжения некротизированных тканей повязку ежедневно меняют.
На этапе созревания, а также в послеоперационном периоде назначают УВЧ-терапию и локальное УФО.
Для стимуляции защитных сил организма также может проводиться внутривенное лазерное и ультрафиолетовое облучение крови.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Читайте также:

