Гамма глобулины повышены при вич
Обновлено: 19.04.2024
Человечество слишком поздно осознало опасность, которую представляет вирус иммунодефицита человека (ВИЧ).
Вызываемое им заболевание – синдром приобретенного иммунодефицита (СПИД).
Правда, на начало XXI века медики научились эффективно бороться с этой инфекцией.
Никто не станет отрицать, что ведущую роль в этом направлении сыграло совершенствование лабораторных методов выявления инфекции.
А также исследования показателей крови уже зараженных людей.

Виды анализов
По своим характеристикам, ВИЧ относится к категории гемотрансмиссивных инфекций.
Заражение здорового человека происходит при попадании возбудителя в кровеносное русло.
Там вирус связывается с лимфоцитами и другими мишенями, начинает активную репликацию.
Зараженные клетки не сразу, но истощаются и погибают.
За счет этого и возникает иммунодефицит.
Благодаря компенсаторным способностям человеческого организма, инфекция очень долго (до нескольких лет) протекает бессимптомно.
В этом и заключается главная опасность инфекции.
Единственно, что может оказаться информативным в начальных стадиях болезни, это – анализы крови.
В клинической практике они применяются по разным направлениям:
- первичная диагностика – это исследования, которые прямо указывают на наличие или отсутствие ВИЧ-инфекции в организме обследуемого человека
- иммунограмма – направлена на оценку показателей иммунной системы, таких как количество лимфоцитов CD4, которые являются главной мишенью для вирусов
- вирусная нагрузка – помогает оценить степень активности инфекции и эффективность проводимой антиретровирусной терапии
- общий анализ крови (ОАК), который проводится инфицированным людям для общей оценки поражения организма вирусом
- биохимические исследования позволяют оценить функцию основных жизненно важных органов – печени, почек, кроветворной системы и так далее
Сложность в том, что показатели последних двух пунктов меняются в основном на продвинутых стадиях заболевания.
Но если человек вовремя прошел диагностику и узнал о своем статусе, он теперь может держать заболевание под полным контролем.
Достаточно лишь стать на учет в специализированном центре и вовремя сдавать необходимые анализы.
Типичный алгоритм обследования пациента предлагаем рассмотреть в виде следующей таблицы:
Кровь на ВИЧ
Экспресс-метод и ИФА при ситуации, рискованной по заражению или при характерных симптомах (лихорадка, увеличение лимфоузлов, частые простуды, диарея, похудание и так далее)
Повторный анализ
Положительный ответ первого исследования.
Клинический анализ крови
Установление диагноза ВИЧ-инфекции, в дальнейшем – по показаниям
Биохимический анализ крови
Установление диагноза ВИЧ-инфекции, в дальнейшем – по показаниям
Кровь на CD-4 клетки
Установление диагноза ВИЧ-инфекции, сначала двукратно с периодом в 7 дней, в дальнейшем каждые 6-12 месяцев, при ухудшении здоровья – немедленно
Вирусная нагрузка
Установление диагноза ВИЧ-инфекции, перед началом АРТ и дальше – через 3 месяца до получения негативных результатов, в дальнейшем каждые 6 месяцев
Как и любая патология, ВИЧ-инфекция имеет индивидуальные черты у каждого инфицированного человека.
Поэтому предложенная таблица – лишь ориентир.
Точные сроки и перечень необходимых анализов назначаются врачом, который ведет пациента.
Также меняются сроки проведения мониторинговых обследований после того, как пациент начинает прием препаратов антиретровирусной терапии (АРТ).
Показатели общего анализа крови при ВИЧ
На ранних стадиях инфекции, показатели общего анализа крови меняются мало или вообще остаются в переделах нормы.

Внимательный врач может связать некоторые граничные колебания лейкоцитов (формулы белой крови) с эпизодами повторных рецидивных простуд и респираторных инфекций.
В более продвинутых стадиях заболевания, когда компенсаторные возможности организма слабеют, в ОАК возникают такие изменения:
- Анемия. Снижение количества эритроцитов ниже возрастной и половой нормы связывают с повреждением ВИЧ клеток костного мозга и общим истощением организма. Степень анемии коррелирует с активностью ВИЧ-инфекции: малокровие нарастает при прогрессировании заболевания и наоборот, отступает на фоне АРТ-терапии.

- Лейко- и лимфопения являются типичными явлениями для ВИЧ. В общем анализе крови можно обнаружить стойкое снижение количества лейкоцитов (ниже 4*10 в 9 степени) и лимфоцитов (ниже 13%), показатели этих клеток помогают врачам составить предварительный прогноз и разработать меры по защите человека от других инфекций (например – назначить профлечение бисептолом).
- Тромбоцитопения. Падение уровня тромбоцитов ниже нормы (180*10 в 9 степени) весьма характерно для ВИЧ-инфекции, в течение 10 лет, такое явление возникает у 45% инфицированных людей. Вызывают тромбоцитопению два механизма: аутоиммунное повреждение тромбоцитопению и снижение количества их предшественников (мегакариоцитов).
Для пациента очень важно соблюдать сроки, когда врач рекомендует сдавать ОАК.
Это поможет вовремя заметить опасные осложнения ВИЧ-инфекции и предотвратить их.
Кроме того, нельзя забывать о риске развития побочных реакций в ответ на прем препаратов АРТ-терапии.
Показатель СОЭ
Очень важными данными ОАК, является скорость оседания эритроцитов или, сокращенно – СОЭ.
Норма – 4-10 мм в час.
Когда СОЭ ускоряется, это свидетельствует о нарушении белкового баланса крови.

К сожалению, показатель абсолютно неспецифичен: СОЭ возрастает при любой инфекции, травмах, онкологии.
Для пациентов характерно такое сочетание, когда скорость оседания эритроцитов повышена до 30-40-50 мм в час.
А человек чувствует себя более-менее нормально.
Такая картина связана со снижением количества белых кровяных телец.
В частности, тех лимфоцитов, какие синтезируют белки-иммуноглобулины.
Уменьшение количества этих иммунных белков влечет за собой относительное повышение белков-альбуминов, что и отражается в росте СОЭ.
Показатели биохимии крови
Биохимический анализ крови для пациентов очень важен.
С его помощью можно оценить функцию почек и, что более важно – печени.
ВИЧ очень часто соседствует с вирусными гепатитами.

Поэтому показатели трансаминаз помогают вовремя сориентироваться и дообследовать пациента.
Кроме того, контроль за функцией печени и почек позволяет вовремя заметить негативные реакции организма на АРТ-препараты.
Биохимия – важнейший комплекс анализов.
Однако из-за многогранности показателей интерпретировать их должен только специалист.
В этой статье мы просто не сможем осветить все детали таких исследований у пациентов.
Глобулин — это транспортный белок, который синтезируется печенью. В крови он обнаруживается в виде пяти фракций (альфа-1, альфа-2, бета-1, бета-2 и гамма). Этот белок должен содержаться в определенной концентрации. Если его уровень повышается или снижается, это указывает на различные нарушения в организме.

Общая характеристика анализа
Определение глобулина входит в анализ по исследованию белковых фракций в сыворотке крови. Общий белок включает не только глобулины нескольких фракций, но и альбумин. В норме они концентрируются в определенном качественном и количественном соотношении.
Содержание белковых фракций определяется несколькими лабораторными методами. Основным является электрофорез белков — разделение белковых молекул. Суть этого метода заключается в разности скоростей движения этих молекул в электрическом поле в зависимости от их формы, размера, заряда. При разделении общего белка крови удается выявить 5 его основных фракций. Основной фракцией является альбумин (две трети от всего белка крови). Это вещество вырабатывается печенью и выполняет ряд задач:
- поддержание осмотического давления, поддерживающего баланс между содержанием воды в тканях организма и внутри кровеносных сосудов;
- связывание холестерина, кальция, билирубина и преимущественного количества лекарственных веществ;
- транспортировка биологически активных веществ — гормонов, витаминов, минералов, жировых субстанций.
Другие фракции сыворотки — глобулины групп альфа и бета, а также гамма.
Исследование белковых фракций в сыворотке крови необходимо для диагностики различных синдромов, которые характеризуются иммунодефицитом. Также анализ позволяет провести диагностику острых и хронических инфекционных заболеваний, аутоиммунных заболеваний, болезней печени и почек, моноклональной гаммапатии.

Необходимо учесть, что на результаты анализа может повлиять применение препаратов пенициллина, а также проведение диагностических процедур с введением радиоконтрастных веществ и процедур гемодиализа.
Характеристика белковых фракций в крови и их нормы
Анализ, который проводится для определения числа белковых фракций в крови, включая глобулин, называется протеинограммой.
Нормы глобулина в соответствии с возрастом (в г/л):
В зависимости от доли белковой фракции, которая представлена в сыворотке крови, в норме они распределяются таким образом:
Оставшиеся части приходятся на альбумины (55-65%) и фибриногены (около 2%).

Особенности и функции альфа-1 и альфа-2 глобулинов. Причины его повышения и снижения в крови
Группа альфа-1 глобулинов содержит в составе ряд важных протеинов. Это:
- α1-антитрипсин, ингибирующий ферменты, которые расщепляют пептидную связь;
- α-кислый гликопротеин, проявляющий активность в областях воспалительного процесса;
- протромбин, принимающий участие в процессе свертывания крови;
- α1-липопротеины, отвечающие за перенос к органам липидов, которые находятся в свободном состоянии;
- тироксинсвязывающий белок, соединяющийся с тироксином (гормоном щитовидной железы) и переносящий его к месту назначения;
- транскортин, связывающий и транспортирующий гормон стресса кортизол.
Фракция альфа-2 глобулинов содержит белки острой фазы. В состав входят гликопротеин, а-2 макроглобулин, церулоплазмин, аполипопротеин В.

Если по результатам анализа определяется, что повышены показатели а-фракции, то это указывает на воспалительные реакции в организме любого характера: острые, хронические, подострые. Они обусловлены:
- воспалением легких;
- септическими состояниями;
- злокачественными новообразованиями;
- заболеваниями почек;
- инфекционными заболеваниями;
- ожогами;
- травмами;
- проведенными хирургическими вмешательствами.
Снижение этих фракций в крови обусловлено новообразованиями лимфатической системы, злокачественными анемиями, гемоглобинопатиями. Также альфа-глобулин уменьшается при лечении цитостатиками и антидепрессантами, а также при облучении ионизирующей радиацией.
Причины снижения и повышения показателей бета-глобулинов
Фракция β-глобулинов включает белки, выполняющие важные функции. Это:
- трансферрин, переносящий железо;
- гемопексин, связывающий гем и не допускающий его выведения из организма через почки;
- β-липопротеины, выполняющие перенос холестеринов и фосфолипидов и тем самым обеспечивающие холестериновый обмен.
Увеличение концентрации бета-глобулинов наблюдается при беременности и приеме препаратов, содержащих женские половые гормоны эстрогены. К патологическим причинам такого явления относят:
- злокачественные опухолевые новообразования кроветворной системы (множественная миелома, болезнь Ходжкина, неходжкинская лимфома);
- железодефицитную анемию;
- туберкулез легких в тяжелой стадии;
- инфекционный гепатит;
- механическая желтуха;
- вирусные инфекции (ВИЧ, инфекционный мононуклеоз).
Снижение этих фракций возникает при сниженном уровне липидов или липопротеинов в крови.

Почему гамма-глобулины не в норме?
Гамма-глобулины — фракция, включающая естественные и приобретенные антитела, обеспечивающие гуморальный иммунитет. Выделяют 5 классов таких иммуноглобулинов:
ВИЧ-инфекция относится к тяжелым неизлечимым патологиям иммунодефицита человека.
С момента постановки диагноза производится постоянный контроль состояния больного.
Определяется тяжесть течения с помощью лабораторных анализов.
Данные показатели играют решающую роль в назначении антиретровирусной терапии.

Вирусная нагрузка при ВИЧ – это диагностика, позволяющая определить степень тяжести течения патологического процесса.
Показатели определяются с помощью оценки количества частиц вируса, присутствующего в определенном объеме биоматериала инфицированного.
При ВИЧ-инфекции подсчитывается количество копий РНК возбудителя в 1 мл плазмы крови пациента.
Совместно с данным анализом выполняется исследование крови на иммунный статус.
Это позволяет определить состояние иммунной системы (количество CD4).
Характеристика теста на наличие РНК вируса ВИЧ
Показатели вирусной нагрузки (ВН) – это основа мониторинга состояния пациента.
Тест проводится перед началом лечения.
Затем периодически на протяжении всего курса терапии для отслеживания динамики заболевания.
Высокоактивное антиретровирусное лечение – это единственное мероприятие, которое препятствует развитию СПИДа и повышает качество жизни пациента, а также ее продолжительность.
При отсутствии эффекта в результате проводимой медикаментозной терапии и определении высокой ВН лечащий врач корректирует лечебную тактику, при необходимости заменяет препараты.
Вирусная нагрузка определяется преимущественно методом ПЦР, но также используются другие методики исследования.
Количество вируса измеряется числом копий РНК вируса на 1 мл плазмы.
В норме вирусная нагрузка при иммунодефицитном состоянии составляет менее 12 тыс. копий ВИЧ.
Показатели значительно превышающие данные цифры говорят о тяжелом течение болезни и о необходимости коррекции проводимого лечения.
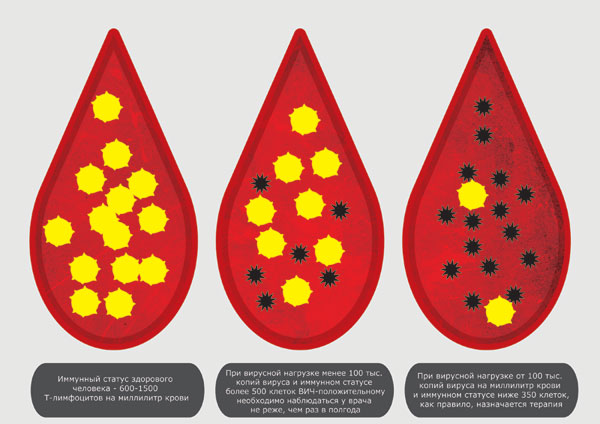
Если высокие показатели наблюдаются без проводимого лечения, врач назначает и расписывает схему терапии в срочном порядке.
Определение состояния иммунной системы при ВИЧ
Вирусная нагрузка выполняется совместно с тестом определения СD4, который при ВИЧ-инфекции является основным показателем количества иммунных клеток в организме.
СD-лимфоциты – это белые клетки крови, которые отвечают за реакцию иммунитета при проникновении в организм инфекционных возбудителей.
В здоровом организме на 1 мл крови определяется более 1000 СD-лимфоцитов.
При инфицировании вирусом иммунного дефицита здоровые клетки, отвечающие за состояние иммунитета, погибают ежедневно в больших объемах.
После чего организм заменяет их на новые.
Со временем вирус иммунодефицита угнетает иммунную систему настолько, что организм не справляется с своевременным возобновлением CD4-лимфоцитов.
Их уровень снижается, иногда до критических показателей.
Снижении количества иммунных клеток до уровня менее 250 – 300 клеток является основным критерием к назначению антиретровирусной терапии.
В противном случае у человека развивается СПИД.
Его опасность заключается в быстром возникновении множественных оппортунистических заболеваний, повышенной вероятности присоединения неинфекционных патологий и раковых процессов.
В результате человек за короткий период времени погибает.
Как правило, процесс снижения иммунных клеток длится не один год (чаще 7-9 лет).
Однако при правильном контролировании состояния больного можно избежать развитие СПИД – конечной стадии течения ВИЧ-инфекции.
Показатели СD4 могут варьироваться в крови, в зависимости от многочисленных факторов.

Это стрессовых ситуаций, менструального цикла у женщин, времени года и суток, присоединении простудных заболеваний.
Поэтому получить максимально точные результаты можно соблюдая некоторые правила.
Диагностика проводится в одно и то же время суток.
Как правило, в утренние часы.
Не выполняется тест при наличии ОРВИ или любых других, даже незначительных простудных состояниях.
Если показатели вирусной нагрузки и СD-лимфоцитов при ВИЧ находятся в пределах нормы, диагностика проводится 1 раз в 3-6 месяцев.
При низком уровне иммунных клеток и повышенном количестве РНК бактериального агента в плазме крови проводится противовирусная терапия.
В данном случае диагностика выполняется намного чаще.
Когда назначается тест на вирусную нагрузку при ВИЧ
Вирусная нагрузка при ВИЧ-инфекции необходима с следующих случаях:
- Подозрение на инфицировании ВИЧ (к примеру, после случайного незащищенного сексуального контакта, переливание донорской крови, рождение ребенка от зараженной матери). Вирусная нагрузка является одним из наиболее ранних диагностических методов, определяющих наличие РНК вируса в крови. Большинство лабораторных исследований проводится не ранее, чем через месяц после предполагаемого инфицирования – это время за которое в крови начинают формироваться антитела к инфекции. Вирусная нагрузка определяется спустя две недели.
- Взятие больного на диспансерное наблюдение.
- У пациентов ВИЧ-инфицированных, перед назначением противовирусной терапии. Забор анализов выполняется 1 раз в 3, 6 месяцев или 1 раз в год, все зависит от получаемых результатов.
- Спустя 4 недели после начала приема антиретровирусных препаратов, для контроля состояния мониторинг проводится 1 раз в 3 месяца.
Какие способы используют для определения вирусной нагрузки при ВИЧ
Для точного вычисления показателей вирусной нагрузки выполняется лабораторное исследование крови.

Иногда РНК возбудителя определяется в других биологических жидкостях, к примеру, в эякуляте или слюне.
Методы вирусной нагрузки:
- ПЦР – диагностика (высокочувствительная методика, используемая в частных клиниках, позволяет распознать болезнь на самых ранних стадиях; наличие вирусного агента определяется уже при наличии 40 копий в 1 мл плазмы крови);
- способ разветвленной ДНК (чаще используется в государственных лабораториях, является наиболее простым, но менее чувствительным по сравнению с ПЦР-диагностикой; определение показателей вирусной нагрузки возможно при больших объемах РНК вируса в плазме);
- метод изотермической амплификации нуклеиновых кислот (NASBA) – высокочувствительное исследование, широко распространено в Европейских странах, на территории РФ практически не используется.
Как правило, на протяжении лечения применяется один и тот же метод диагностики.
Это позволяет сравнивать результаты и быть уверенными в их точности.
Расшифровка результатов теста на вирусную нагрузку при ВИЧ: норма и отклонение
При подозрении на ВИЧ–инфекцию выполнение вирусной нагрузки покажет нулевую реакцию.
Это значит полное отсутствие РНК вирусного агента в организме, другими словами человек является полностью здоровым.
Иногда определение вирусной нагрузки наблюдается не только при ВИЧ, но и на фоне патологических процессов, связанных с болезнями мочевыделительной системы.
В частности, терминальная стадия почечной дисфункции, а также серьезные расстройства эндокринной системы.
Данные патологии провоцируют образование специфических иммуноглобулинов в ответ на инфекции, которые определяются в ходе лабораторной диагностики.
Вирусная нагрузка, выполняемая у женщин в период беременности, может показать наличие антител к ВИЧ-инфекции.
Но в большинстве случаев данные показатели являются ложными и связаны со стрессовым состоянием, в котором пребывает организм при вынашивании плода.
Также с гормональными перестройками.
В данном случае вирусная нагрузка покажет низкие показатели.
Так как несмотря происходящие изменения в организме в период вынашивания плода, при отсутствии инфицирования показатели не могут быть слишком высокими.
Неопределенная вирусная нагрузка при ВИЧ возможна в следующих ситуациях – если лабораторное исследование проводилось до сероконверсии.
То есть периода, когда в плазме крови начинают формироваться первые иммуноглобулины (антитела), определяемые при проведении анализов на ВИЧ-диагностику.
В таких случаях вирусная нагрузка не определяется до первых проявлений болезни.
Нормой при ВИЧ-инфекции считается наличие менее 10 000 – 15 000 клеток вируса на 1 мл крови.
Также следует отметить, данные показатели расшифровки при проведении противовирусного лечения говорят о положительной динамике и высокой эффективности медикаментозной терапии.
Неопределяемая вирусная нагрузка при ВИЧ, после приема противовирусной терапии, не означает полное излечение.
В данном случае отсутствие показателей вирусной нагрузки говорит о неправильно проведенной диагностике.
Либо о значительном снижении РНК вируса в организме больного, до уровня, который достаточно сложно определить.
Вирусная нагрузка 200 000 при ВИЧ считается сильно завышенной.
Такое состояние пациента требует незамедлительного проведения медикаментозного лечения.
Если показатели, превышающую норму при ВИЧ-инфекции, не были своевременно обнаружены, это может привести к развитию СПИД.
И даже к скорому летальному исходу, в результате присоединения других заболеваний.
Вирусная нагрузка свыше 500000 при ВИЧ является показателем развития синдрома приобретенного иммунного дефицита (СПИДа).
Если в результате проведения противовирусной терапии у больного вирусная нагрузка повышается до 700 000 при ВИЧ, это говорит о неэффективности лечения и требуется замена на другие препараты.
Но в большинстве случаев высокие показатели являются основным критерием общего состояния.
Говорят о наличии в организме других, хронических или острых процессов, которые в любой момент могут привести к смерти пациента.
Вирусная нагрузка, определяемая от 20 000 и до 100 000, является опасным состоянием, которое требует постоянного контроля.
При высоких показателях исследования проводимая антиретровирусная терапия позволяет улучшить состояние больного и снизить уровень РНК вируса к норме.
Тест на вирусный контроль и наличие иммунных клеток проводится не реже 1 раза в месяц, иногда чаще.
При этом о необходимости корректирования медикаментозного лечения решает лечащий врач.
Неопределяемая вирусная нагрузка при ВИЧ
Неопределяемые результаты анализа на вирусную нагрузку при ВИЧ чаще говорят о значительном снижении РНК вирусного агента в плазме крови.
До столь мизерного уровня, что даже высокочувствительные методы не в состоянии определить наличие вирусного агента.
Неопределяемая вирусная нагрузка не означает полное излечение от ВИЧ-инфекции и ее исчезновение из всех биологических материалов больного.
Чаще такая реакция наблюдается у пациентов спустя полгода после начала приема антиретровирусных препаратов.

В данном случае снижается вероятность инфицирования своего полового партнера.
Так как в сперме и слюне также снижается количество частиц вируса.
Но пренебрегать правилами безопасности не стоит.
Неопределяемая вирусная нагрузка у беременной женщины является большим преимуществом, так как снижается вероятность заражения плода.
Придерживаясь врачебных рекомендаций относительно образа жизни, режима питания и отдыха, больному удастся поддерживать вирусную нагрузку на неопределяемом или нормальном уровне.
Использование антиретровирусных препаратов поддерживает иммунную систему и предотвращает размножение вирусных агентов.
Адекватная схема терапии позволяет поддерживать нормальное состояние больного.
Предотвращает прогрессирование вирусной инфекции с последующим развитием СПИДа.
Высокая вирусная нагрузка при ВИЧ: используемые препараты
Антиретровирусная терапия – это единственный способ борьбы с прогрессированием вирусной инфекции в организме человека.
Высокая вирусная нагрузка при ВИЧ является основным показателем к назначению необходимых препаратов, среди которых:
- I. НИОТ, НтИОТ, ННИОТ (медикаменты препятствуют дальнейшее размножение РНК вируса внутри клетки).
- II. Ингибиторы протеазы (предотвращает формирование новых копий вируса).
- III. Ингибиторы интегразы (блокируют фермент вирусного агента, предотвращают поражение иммунных клеток).
- VI. Ингибиторы проникновения ВИЧ инфекции в клетку-мишень.
Вирус иммунодефицита серьезное и опасное заболевание, требующее всестороннего контроля состояния пациента.
Доза и курс лечения назначается квалифицированным врачом.
Самолечение в данном случае недопустимо.
Если вам необходимо определить вирусную нагрузку при ВИЧ, обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Гамма-ГТ — фермент, который участвует в процессе обмена кислот, оттока желчи. При повышении показателей возникают проблемы с пищеварением, воспаления различных внутренних органов. Уровень гамма-ГТ в крови определяют при помощи биохимического анализа.

Что такое Гамма-ГТ, нормы показателей для мужчин и женщин?
ГТГ — гамма глютамилтрансфераза, фермент который содержится в цитоплазме и лизосомах головного мозга, печени, почек, селезенки и поджелудочной железы, простаты. Если клетки этих органов разрушаются, фермент проникает в системный кровоток, повышается его концентрация в крови.
Для женщин нормальные показатели ГТГ — 6-42 Ед/л, для мужчин — 10-71 единиц. У детей до 6 месяцев значения высокие — 185-204 Ед/л. Затем уровень снижается до 17-34 единиц, начинает повышаться после 12 лет.

При каких симптомах назначают анализ на ГТГ?
Биохимический анализ крови для определения уровня гамма-ГТ может назначить терапевт, кардиолог, гастроэнтеролог при наличии следующих жалоб:
- боль в области правого подреберья;
- дискомфорт в животе после приема пищи;
- слабость;
- отсутствие аппетита;
- частые приступы тошноты, диарея или запоры, рвота, метеоризм;
- желтуха;
- кожный зуд;
- привкус горечи во рту;
- боль в груди, одышка, обмороки, бледность кожных покровов;
- если кал становится светлым, а моча темнеет.
Диагностику проводят для выявления заболеваний печени, отслеживания динамики при инфаркте миокарда, циррозе, хронических гепатитах, раке поджелудочной железы. Анализ назначают людям с алкогольной зависимостью, для оценки воздействия некоторых лекарственных препаратов на печень.
Кровь для определения уровня гамма-ГТ берут из вены. За 48 часов до анализа нужно исключить из рациона жирную, соленую, жареную, тяжелую, пряную пищу. За 12 часов до забора биоматериала необходимо исключить физические нагрузки, не употреблять спиртные напитки, избегать стрессов, не посещать сауну и баню. Кровь нужно сдавать натощак, последний прием пищи — за 12 часов до обследования. Утром можно пить только чистую воду.

При каких патологиях повышаются показатели гамма-ГТ?
Увеличение концентрации ГТГ в крови может быть признаком следующих заболеваний:
- инфекционный мононуклеоз;
- обструктивный холецистит, при котором происходит закупорка протоков;
- печеночный холестаз;
- камни, рубцы, опухоли в желчных протоках;
- острый, хронический панкреатит;
- различные виды гепатита, компенсированный цирроз, рак печени, жировой гепатоз печени;
- болезни желчевыводящих путей — первичный билиарный цирроз, первичный склерозирующий холангит;
- системная красная волчанка;
- инфаркт миокарда — показатели повышаются через 3-4 дня, когда нарушаются фнукции печени на фоне сердечной недостаточности;
- острое течение пиелонефрита, гломерулонефрита, амилоидоза;
- злокачественные новообразования в поджелудочной, предстательной, молочной железе, желудке, легких;
- сахарный диабет, гипертиреоз;
- травмы, ожоги;
- редко — паразитарные инфекции, неврологические патологии, болезни головного мозга.
Тест на ГТГ — один из самых чувствительных анализов для выявления застоя желчи. При холестазе показатели фермента повышаются раньше, чем возникает активность щелочной фосфатазы. Чем выше активность ГТГ, тем сильнее повреждена печень или желчевыводящие ходы. При опухолях печени, остром гепатите и холангите, алкогольной интоксикации, закупорке желчных протоков значения возрастают более, чем в 10 раз. При хроническом гепатите, циррозе и болезнях желчного пузыря — в 5-10 раз.
Высокие показатели гамма-ГТ наблюдаются у людей с лишним весом, алкогольной зависимостью, во время беременности. Концентрация фермента возрастает при длительном приеме противозачаточных таблеток, антибиотиков, противомикробных средств, антидепрессантов, препаратов для стимуляции синтеза тестостерона. Активность ГТГ возрастает при приеме медикаментов с ацетилсалициловой кислотой, парацетамолом, лекарств для снижения уровня холестерина, препаратов для лечения эпилепсии или туберкулеза.
Снижение показателей ГТГ наблюдается при гипотиреозе — снижении функций щитовидной железы, при декомпенсированном циррозе печени, при длительном приеме аскорбиновой кислоты.

Как нормализовать показатели?
Чтобы снизить уровень ГТГ, необходимо вылечить основное заболевание, прекратить прием медикаментов-индукторов, алкоголя.
Какие препараты может назначить врач:
- лекарства на основе урсодезоксихолиевой кислоты;
- противовирусные средства;
- противопаразитарные препараты;
- гепатопротекторы;
- спазмолитики;
- противозудные средства;
- желчегонные препараты;
- кортикостероиды;
- антиоксиданты, медикаменты для устранения нарушений проницаемости клеточных мембран;
- аскорбиновая кислота, витамины A, D, E, K, препараты кальция, щелочные минеральные воды.

Диета при высоком уровне ГТГ
Диетотерапия — одна из важных составляющих при лечении болезней печени, желчевыводящих путей. Для снижения показателей ГТГ нужно питаться дробно — принимать пищу 5-6 раз в день небольшими порциями. Последний прием пищи за 2 часа до сна. Суточная норма углеводов — 350-400 г, при этом быстрых углеводов должно быть не более 70 г. В день выпивать до 1,5 л жидкости.
Продукты мелко нарезать или измельчать в блендере. Блюда готовить на пару, запекать, варить. Пища должна быть средней температуры — 15-65 градусов, горячая и холодная еда стимулирует синтез желчи.
Разрешенные блюда и продукты:
- молочные, овощные постные супы;
- отварная рыба, птица, нежирное мясо;
- молоко, творог, кефир;
- каши, особенно гречневая и овсяная, макаронные изделия из твердых сортов пшеницы;
- белковый омлет, отварные яйца, но не более 1 штуки в день;
- подсушенный белый, черный хлеб;
- сладкие фрукты, ягоды;
- овощи в любом виде, свежая зелень;
- мед, варенье, кисель, желе, натуральные соки, выпечка из несдобного теста;
- масло сливочное — 30-40 г, растительное — 20-30 мл, добавлять в готовые блюда;
- при склонности к запорам — свекла, чернослив, клетчатка;
- некрепкий чай с молоком.
Из рациона необходимо исключить жирные блюда, фастфуд, ограничить количество соли до 10 г в день. Полностью противопоказаны алкогольные и газированные напитки, пряности, любые кислые овощи, фрукты, копчености, консервы, колбасные изделия, какао.
Патологии печени, желчевыводящих путей могут долгое время протекать без выраженных симптомов. Боль, диспепсические расстройства часто появляется при запущенных формах болезни. Чтобы снизить риск развития заболеваний, необходимо отказаться от вредных привычек, правильно питаться, регулярно проходить профилактические осмотры.
С-реактивный белок (СРБ) – компонент крови, чувствительный к острым и хроническим воспалениям в организме. Его быстрое увеличение связано с высокой активностью воспалительного процесса и степенью повреждения тканей. Концентрация СРБ повышается при достаточно тяжелых заболеваниях, прогрессирование которых можно предотвратить, если вовремя пройти диагностику и начать лечение.

Что такое С-реактивный белок?
Второе его название гликопротеин. Он вырабатывается клетками печени, является маркером значительного повреждения тканей.
Это белок острой фазы воспалительного процесса. Он более чувствителен к воспалению, нежели скорость оседания эритроцитов (СОЭ). Его концентрация моментально повышается уже в течение первых часов развития патологического процесса в организме, который сопровождается распадом клеток и некрозом тканей.
Особенность СРБ в том, что показатели приходят в норму так же быстро, как и происходит рост. Его концентрация снижается раньше, чем изменяется СОЭ. Повышение С-реактивного белка предшествует возникновению болезненной симптоматики: лихорадки, головной боли, повышенного потоотделения, других признаков инфекционной болезни.

Норма С-реактивного белка в крови
Чтобы оценить концентрацию гликопротеина, необходимо сдать анализ крови на С-реактивный белок. Нормой является значение 0-1 мг/л. В острую фазу болезни показатели могут возрастать в 20-100 раз.
Чтобы точно понять причину повышения С-реактивного белка, результаты лабораторного исследования нужно интерпретировать с учетом других показателей крови, данных, полученных в ходе инструментальной диагностики.
Высокий уровень белка может свидетельствовать об огромном количестве заболеваний. Причины его повышения:
- бактериальные, вирусные или грибковые инфекции;
- заболевания поджелудочной железы, включая панкреатит, панкреонекроз, сахарный диабет;
- онкологические заболевания, метастазы;
- массивные ожоги, обморожения, травмы;
- аутоиммунные и ревматические патологии – ревматоидный артрит и полиартрит, васкулит, системная красная волчанка;
- артрит, артроз;
- туберкулез;
- инфекционный эндокардит;
- острый инфаркт миокарда или инсульт;
- сепсис, перитонит;
- хронические воспалительные процессы в организме, например, хронический тонзиллит;
- оперативные вмешательства, послеоперационный период.
Небольшое увеличение присуще пациентам с избыточным весом, нарушением гормонального фона.
К факторам, провоцирующим повышение С-реактивного белка также относится беременность, прием пероральных контрацептивов, продолжительная гормональная терапия, чрезмерные физические нагрузки. А вот применение нестероидных противовоспалительных препаратов и некоторых других лекарств наоборот снижает концентрацию СРБ.

Воспалительные процессы и инфекционные заболевания
С-реактивный белок повышается при острых воспалениях, рецидивах хронических воспалительных заболеваний, повреждении тканей во время хирургических вмешательств. Уровень может достигать 40-100 мг/л.
Если после операции СРБ остается патологически высоким, то это указывает на развитие послеоперационных осложнений: пневмония, абсцесс, тромбофлебит.
Что касается инфекционных болезней, то самые высокие значения СРБ при бактериальной инфекции, могут достигать 100 мг/л. При вирусных заболевания концентрация не превышает 20 мг/л.
Повышение уровня СРБ сопряжено с риском развития болезней сердца и сосудов. Концентрация выше 3 мг/л может указывать на воспалительные процессы в стенках сосудов, гипертонию, развитие инфаркта миокарда, инсульта, прогрессирование атеросклероза.
Белок повышается в первые сутки после развития инфаркта, постепенно снижается в течение месяца. При рецидивах его уровень снова возрастает.
В группе риска сердечно-сосудистых патологий находятся пациенты с высоким уровнем СРБ и воздействием следующих провоцирующих факторов:
- ожирение;
- высокая концентрация глюкозы в крови;
- курение;
- малоподвижный образ жизни;
- высокий уровень холестерина, триглицеридов в крови.

Рак легкого, желудка, яичников, предстательной, поджелудочной железы, печени и других органов сопровождается некрозом тканей, поэтому при метастазах и раковых клетках в организме происходит рост уровня СРБ.
Анализ на С-реактивный белок используют для оценки прогрессирования опухоли и эффективности противоопухолевой терапии, выявления рецидива болезни.
Подготовка к исследованию
Чтобы получить достоверные результаты обследования, нужно готовиться к процедуре. Важно исключить воздействие факторов, которые могут вызвать повышение белка. Для этого необходимо:
- за 12 ч. до исследования отказаться от приема пищи;
- за полчаса до процедуры не курить, избегать физических и психоэмоциональных нагрузок.
Для анализа делается забор венозной крови.

Когда требуется обследование?
Анализ назначают в таких случаях:
- для дифференциальной диагностики вирусной и бактериальной инфекции;
- чтобы выявить наличие очагов воспаления в организме, в том числе скрытых, отследить эффективность лечения;
- при подозрении на злокачественные опухоли;
- для контроля состояния пациента в послеоперационном периоде;
- чтобы оценить риск возникновения заболеваний сердца и сосудов;
- для контроля течения хронических болезней.
Для повышения информативности, исследование на СРБ дополняют клиническим анализом крови, коагулограммой, анализом на ревматоидный фактор, онкомаркеры.

Чем опасен повышенный С-реактивный белок?
Опасность представляют болезни, которые сопровождаются ростом СРБ. Запредельно высокий уровень диагностируют не только при бактериальной инфекции, но также при панкреонекрозе, ожоге, сепсисе, перитоните. Концентрация может достигать 300 мг/л.
Как снизить высокий уровень С-реактивного белка?
Расшифровкой анализов, как и назначением лечения должен заниматься профильный специалист – инфекционист, ревматолог, кардиолог, онколог, терапевт. При правильной терапии СРБ начинает снижаться на 6-10 сутки, в то время, как СОЭ – на 14-28 день.
Чтобы снизить концентрацию С-реактивного белка назначают медикаменты. Эффективны сатины и ацетилсалициловая кислота. Они уменьшают воспалительные процессы в стенках сосудов и проявления атеросклероза. При инфекционно-воспалительных заболеваниях снижению СРБ в крови способствуют нестероидные противовоспалительные средства.

Не менее важен здоровый образ жизни и правильное питание. Необходимо отказаться от курения и употребления алкоголя. Нормализация веса при ожирении сопровождается снижением С-реактивного белка, поэтому стоит заниматься спортом, придерживаться диеты с низким уровнем холестерина.
Регулярные физические нагрузки, здоровый образ жизни и сбалансированное питание – залог крепкого иммунитета, лучшая профилактика сердечно-сосудистых, онкологических и инфекционных заболеваний, которые чаще всего становится причиной высокого СРБ.
Читайте также:

