Ганглион кистевого сустава лечение народными средствами
Обновлено: 24.04.2024
Лучезапястный сустав принадлежит к числу сложных и имеет больше двух суставных поверхностей. Он отличается от большинства других сочленений, ведь в нем участвует 5 костей (а не 2-3, как, например, в коленном или межфаланговых суставах). Кроме того, лучезапястный сустав имеет две оси вращения, а не одну. Это позволяет двигать кистью во всех направлениях и даже вращать ею по кругу.
Такой сложный механизм идеально приспосабливает руки человека к труду и жизни, связанной с множеством мелких манипуляций. Поэтому выход из строя этого сочленения часто приводит к инвалидности и потере трудоспособности. Каковы же симптомы и лечение артроза лучезапястного сустава?
Специфика дегенеративного процесса в лучезапястном суставе
Хрупкий лучезапястный сустав находится между кистью и предплечьем и, в силу расположения, подвержен травмам (например, при падении). В повседневной жизни он испытывает меньшую функциональную нагрузку, чем, скажем, коленный сустав, но и суставная капсула у него тоньше. А потому сочленение уязвимо даже перед незначительными повреждениями.
Случаи артроза лучезапястного сустава из-за естественного истирания хряща крайне редки. А потому, при отсутствии травм или трудовых нагрузок, вероятность заболеть им невысока.
Причины артроза запястья руки
Артроз лучезапястного сустава бывает как первичным (идиопатическим), так и вторичным заболеванием. В первом случае мы имеем здоровый сустав, который изменяется вследствие неблагоприятного внешнего воздействия - травмы или профессиональной нагрузки. Во втором - основное заболевание (подагра, сахарный диабет, ревматоидный артрит и другие), которое приводит к дегенеративно-дистрофическим изменениям в хряще.
Среди факторов, которые влияют на развитие артроза лучезапястного сустава, стоит упомянуть:
- избыточная нагрузка и травмы - спортивные, бытовые, профессиональные (например, при работе с вибрирующим инструментом);
- переохлаждение;
- запущенные воспалительные патологии в суставе или околосуставных тканях;
- эндокринные и метаболические нарушения и аутоиммунные заболевания;
- перенесенные инфекции (реактивный артрит, туберкулез, остеомиелит и другие);
- женский пол;
- наследственность (влияет на синтез коллагена, плотность хряща, анатомические особенности строения).
Травма - самая распространенная причина заболевания. При этом симптомы разрушения хряща могут возникнуть не сразу, а спустя несколько лет.
Остеоартроз запястья нередко начинается на почве артрита лучезапястного сустава и протекает параллельно с ним. Возрастные факторы мало влияют на развитие артроза запястий. Хотя климактерические гормональные изменения у женщин могут сказываться на прочности хрящевой ткани.
Чаще всего остеоартроз лучезапястного сустава наблюдается у строителей, мастеров, работающих на заводе и в отделке помещений, офисных сотрудников, а также профессиональных спортсменов (особенно при наличии вывихов и подвывихов, переломов, разрывов и растяжений связок или мышц).
Признаки артроза лучезапястного сустава
На ранних стадиях артроз редко дает о себе знать. Ключевые признаки артроза лучезапястного сустава наблюдаются уже при остеоартрозе - когда в деструктивный процесс переходит на головки костей. Болезнь начинается с дискомфорта в области запястий, чувства сдавленности, несильной боли. Ощущения чем-то напоминают крепатуру.
Характерно, что признаки артроза лучезапястного сустава наблюдаются только в этом сочленении, в то время как другие ревматические заболевания как бы “перебираются” с одного сустава на другой, затрагивая одновременно несколько.
При появлении следующих симптомов необходимо как можно скорее обратиться к ревматологу:
- боль в суставе, особенно, после физической нагрузки на запястье, стресса, обезвоживания;
- затрудненность в движениях, которая нарастает по мере прогрессирования болезни (ощущение, будто что-то мешает свободно двигать рукой);
- опоясывающая припухлость запястий, отечность кисти (необязательный, но характерный симптом);
- грубый хруст в суставе (вместо нормального легкого щелчка появляется глухой звук, который сопровождается напряжением).
Боль усиливается при ношении тяжелых предметов, даже кратковременном удержании их на весу, попытках опереться на ладонь, размять кисть. Характерно, что она ощущается в крайних для сустава позициях (изгиб кисти) или при конкретных движениях. Если после травмы воспалительная симптоматика в суставе наблюдается больше 2-3 недель, это также может быть симптомом начала заболевания.
На первых порах скованность движений может уходить после теплых ванночек и разминки. Со временем подвижность снижается на 30-50%. Когда хрящ стирается и обнажается поверхность субхондральных костей, появляются остеофиты. Они ощутимо препятствуют движению в запястье - в особенности, при попытке вращать кистью. Мелкие отломки остеофитов иногда вызывают у больных острую боль и сильный воспалительный процесс.
Определить наличие остеофитов, как правило, можно только на рентгенограмме. Но пациент может распознать его по следующим проявлениям:
- ограниченная амплитуда движений в суставе;
- частые неконтролируемые спазмы, в особенность, при движении кистью;
- при пальпации обнаруживаются твердые подкожные бугры.
Боли при остеоартрозе запястья следует отличать от артритных. При артрите болевой синдром усиливается в состоянии покоя, ближе к ночи, с утра. При остеоартрозе, напротив, в дневное время - при повседневной активности.
Деформация лучезапястного сустава при заболевании, как правило, отсутствует, как и сильные отеки. Характерное “истончение” конечности из-за мышечной атрофии тоже свойственно, скорее, артриту запястья, чем артрозу.
Степени и стадии артроза лучезапястного сустава
Прогрессирование запястного артроза идет медленно - до того, как лечить артроз запястья, пациент может десяток лет не подозревать о болезни. В ходе заболевания хрящ становится мягким, нарушается процесс его регенерации, а синовиальная жидкость теряет вязкость и вырабатывается все в меньших количествах. В зависимости от тяжести поражений, выделяют следующие этапы заболевания.
Артроз лучезапястного сустава 1 степени
Деструктивный процесс начинается со слабых болей в запястье, которые периодически беспокоят пациента - в основном, после сильных нагрузок. Они не настолько интенсивны, чтобы больные придавали им значение. Ощущения при артрозе лучезапястного сустава 1 степени напоминают ноющую боль - как “на погоду”. Наблюдается легкая отечность и другие симптомы ухудшения трофики тканей, изредка слышен негромкий хруст.
На этом этапе симптомы и лечение артроза запястья руки переносятся достаточно легко.
Артроз лучезапястного сустава 2 степени
На этом этапе хрящ почти полностью разрушен на опорных поверхностях. Появляются первые костные наросты, хорошо заметные на рентгеновских снимках, и явное сужение суставной щели. Иногда остеофиты можно прощупать самостоятельно. Боль становится хорошо ощутимой, практически ежедневной. При движениях больной слышит отчетливый хруст. Руки устают быстрее, чем раньше. Полное выздоровление при артрозе лучезапястного сустава 2 степени уже невозможно, но лечение сильно улучшает качество жизни пациента, поддерживает мобильность в суставе.
Артроз лучезапястного сустава 3 степени
Скованность движений в запястье налагает на больных существенные ограничения в повседневной жизни. В конечном итоге развивается анкилоз - полная неподвижность сустава, фактически его сращение, поскольку края остеофитов смыкаются. Боли при запущенном остеоартрозе лучезапястного сустава беспокоят пациента даже в покое, после отдыха. Изгиб руки может выглядеть неестественным. На третьей стадии возможно только хирургическое лечение. Полностью восстановить подвижность не удается даже после операции.
Обратите внимание: чем хуже развиты мышцы вокруг пораженного сустава, тем скорее прогрессирует болезнь. Здоровый мышечный аппарат поддерживает естественное положение сустава, обеспечивает его питание, защищает от повреждений.
Диагностика артроза лучезапястного сустава
Симптомы остеоартроза запястья схожи с другими ревматическими заболеваниями. А потому для точной постановки диагноза врачу требуются такие исследования:
- устный опрос пациента, пальпация и осмотр пораженного сустава на первичном приеме;
- рентген (2 или 3 проекции);
- общий анализ крови и, по надобности, мочи;
- биохимическое исследование крови по показаниям;
- анализ на ревмофактор;
- УЗИ, компьютерная или магнитно-резонансная томография по показаниям;
- изредка может понадобиться пункция для оценки синовиальной жидкости.
Лечение остеоартроза лучезапястного сустава
Лечебная стратегия подбирается врачом индивидуально для каждого случая, с учетом причин болезни, ее стадии, общего состояния здоровья пациента и прочего.
Стандартный подход к лечению артроза лучезапястного сустава 1-2 стадии включает:
- фармакотерапию;
- физиотерапию;
- лечебную гимнастику;
- здоровую диету и распорядок дня;
- соблюдение ортопедического режима.
На 3-й стадии обычно принимается решение об операции.
Лечение артроза лучезапястного сустава проходит постадийно. На первом этапе “гасится” острая симптоматика болезни - боль и воспаление. На втором требуется комплексное лечение. И третий подразумевает реабилитацию пациента для закрепления эффекта после основного курса.
Из-за трудностей в повседневных делах, вызванных дисфункцией сустава, физическому дискомфорту сопутствует психологический. Он может быть одним факторов развития депрессии, поэтому пациентам рекомендован визит к психологу и реабилитологу.
Примите к сведению, что остеоартроз лучезапястного сустава - хроническая болезнь, которая требует пожизненного соблюдения рекомендаций врача.
Фармакотерапия
В лечении артроза лучезапястного сустава применяются следующие фармакологические группы:
- негормональные противовоспалительные средства (НПВП, НПВС) - курсами до 21 дня;
- глюкокортикостероиды;
- хондропротекторы;
- сосудорасширяющие;
- миорелаксанты;
- витаминно-минеральные комплексы;
- при инфекционной природе заболевания - антибиотики
Они используются в виде таблеток и капсул, мазей, гелей, компрессов и внутрисуставных инъекций.
Самолечение артроза запястья руки может привести к ухудшению состояния и проблемам с ЖКТ. Перед использованием всех препаратов (кроме мазей и гелей для местного применения) необходима консультация врача.
Таблетки при остеоартрозе лучезапястного сустава
Для снятия воспаления, боли и жара при артрозе запястий рекомендованы такие таблетированные НПВП: диклофенак, целекоксиб, ибупрофен, пироксикам, кетопрофен, индометацин, мелоксикам, нимесулид, бутадион и другие.
Чтобы предотвратить дальнейшую дегенерацию хряща врач может назначить хондропротекторы: артракам, терафлекс, структум и другие.
В период реабилитации используют препараты для улучшения трофики тканей (пентоксифиллин, трентал) и расслабления мышц (мидокалм, тизалуд).
Если устранить боль при помощи таблеток не удается, к назначению присоединяют инъекции: метилпреднизолон, дипроспан, гидрокортизон.
Мази при остеоартрозе запястья
В качестве вспомогательных средств в лечении остеоартроза лучезапястного сустава широко применяются нестероидные мази и кремы для наружного применения. Например, фастум гель, долгит, вольтарен, диклак гель, кетопрофен. В этих лекарственных формах выпускают и хондропротекторы - артракам, структум, румалон.
Хирургическое лечение артроза лучезапястного сустава
Оперативное лечение артроза запястья руки показано при 3-й стадии болезни и в тех случаях, когда другие методы оказываются неэффективны.
Предпочтение отдается плазмолифтингу и эндопротезированию синовиальной жидкости - малоинвазивным манипуляциям. Они подразумевает инъекцию плазмы крови пациента или гипоаллергенных полимеров, выполняющих роль смазки, непосредственно в суставную сумку. Это помогает снять боль и воспаление, предупредить эрозию на срок до 24 месяцев.
Если этот подход не дает результата, возможно вживление пирокарбонового протеза, который имитирует хрящ. Он не крепится к проксимальным костям, а потому не расшатывается и может быть использован даже при сильном повреждении суставных поверхностей.
Если сохранить или протезировать сустав не представляется возможным, врачи прибегают к последнему средству ортопедической хирургии - парциальному артродезу с вживлением титановой пластины. При этой операции разрушенный сустав полностью обездвиживают. Так что пациента хотя бы не будут беспокоить постоянные боли и воспаление.
Физиотерапия при остеоартрозе запястья
Для снятия боли, улучшения микроциркуляции и подвижности при артрозе запястья применяются следующие методики:
-
иглорефлексотерапия;
- мануальная терапия;
- лечебный, в т.ч. точечный массаж;
- постизометрическая релаксация;
- гирудотерапия;
- инфракрасная лазерная терапия;
- магнитотерапия;
- криотерапия;
- электрофорез;
- ультразвуковая терапия;
- электромиостимуляция;
- парафинотерапия;
- бальнеотерапия (лечебный грязи);
- другие.
Физиотерапевтическое лечение артроза лучезапястного сустава проводится курсами.
Лечебная гимнастика (ЛФК) при остеоартрозе запястья
Лечебная физкультура при остеоартрозе запястья призвана закрепить результаты терапии, предотвратить дальнейшую эрозию и помочь пациенту вести полноценный образ жизни.
Объем и виды упражнений определяются инструктором ЛФК в индивидуальном порядке. Упражнения (например, сведение-разведение обозначенных пальцев, вращение предплечьем при фиксации запястья здоровой рукой) выполняются 2-3 раза в день в качестве разминки и не требуют специальных снарядов. Желательны упражнения с мячом.
Питание при остеоартрозе запястья
Здоровое питание при лечении остеоартроза лучезапястного сустава поддерживать несложно. Нужно исключить из рациона соленые продукты, ведущие к обезвоживанию, а также включить в рацион блюда, богатые витамином А (антиоксидант, рост хондроцитов), С (защита клеток, синтез коллагена), Е (защищает хрящ от свободных радикалов и старения), В5 и В6 (регенерация, снимают воспаление), медью (улучшает клеточное “дыхание” хряща), селеном (для выработки синовиальных ферментов), а также коллагеном, хондроитином и глюкозамином (строительный материал для хрящевой ткани).
Для этого ешьте рыбу, мясо и костные бульоны, холодец, фруктовые желе, хрящи животного происхождения, пророщенную пшеницу и другие полезные продукты.
Профилактика артроза лучезапястного сустава
Профилактические меры при артрозе запястья показаны и в том случае, если болезнь уже была диагностирована. Соблюдение рекомендаций позволяет сберечь проксимальные кости и избежать инвалидности.
Помимо здорового питания, насыщенного витаминами и коллагеном, важно поддерживать водно-солевой баланс за счет поступления в организм достаточного количества воды (2-3 литра в сутки) и электролитов. Это способствует выработке синовиальной жидкости и поддержанию эластичности клеток хрящевой ткани.
Также рекомендовано ношение бандажей, эластичных повязок и напульсников.
Не пренебрегайте самомассажем, прогреванием рук в теплой воде. Обязательно включите в рацион хондропротекторы с глюкозамином и хондроитином.
По возможности избегайте травм и переохлаждения, своевременно лечите гормональные сбои. Ежедневно уделяйте хотя бы 5 минут 2 раза в день лечебной гимнастике. Ограничьте упражнения с гантелями.
По-старчески узлистые руки - проблема, которая может встречаться и у людей даже среднего возраста. Причина ее - узелки Гебердена и Бушара, твердые образования, которые возникают под кожей на пальцах. Этот симптом остеоартроза, связанный с деформацией сустава, считается неблагоприятным для основного заболевания. Однако правильно и своевременно назначенное лечение помогает уменьшить или даже полностью устранить. Как отличить узелки Гебердена и как их убрать?

Узелки Бушара и Гебердена – это не только эстетичность, но и здоровье суставов рук.
Что такое узелки Гебердена и Бушара?
Узелки Гебердена и Бушара - это твердые костные выступы, которые возникают при деформирующем артрозе пальцев. Их образовывают краевые остеофиты - разрастания костной ткани, при помощи которых организм пытается защитить больной сустав от разрушения. Также они могут быть следствием метаболической патологии (из-за чего их часто ошибочно называют “отложениями солей). При разрастании узелков пальцы могут искривляться внутрь, оставаться полусогнутыми в спокойном состоянии.
Узелки Гебердена всегда симметричные и твердые, размеры их колеблются от рисового зерна до горошины. Внешнее прогрессирование узлов далеко не всегда сопряжено с усилением симптомов остеоартрита. Хотя иногда они препятствуют движению в суставе, сами по себе узелки безболезненны. В процессе формирования узлы Гебердена и Бушара могут вызывать дискомфорт - покалывание, жжение в руках, чувство онемения. Со временем эти симптомы уходят сами собой (когда рост узелков прекращается).
Стоит отличать узелки Гебердена и Бушара от подагрических тофусов - уплотнений подкожной клетчатки, которые могут локализоваться на мочках ушей, локтях, коленях, пальцев и, реже, на любых других участках. Иногда они располагаются прямо над узелками Гебердена и Бушара. Последние возникают только у основания средних фаланг пальцев (узелки Бушара) или в дистальных суставах (сразу за ногтем - узелки Гебердена) - это их главное отличие от подагрического и ревматоидного артрита, которое можно установить самостоятельно. Также не стоит путать их с муциновыми кистами, которые могут появляться позади ногтевого ложа. Поэтому лучше, когда причины и лечение узелков Гебердена устанавливает врач.
Лучше всего узелки Бушара заметны на указательном и среднем пальцах. Реже они встречаются на безымянных пальцах и мизинцах. На больших пальцах их не бывает никогда.
Причины образования узелков Бушара
Узелки Гебердена и Бушара характерны для остеоартроза, а точнее, для его особой формы - узелкового артроза. Они возникают исключительно на фоне этого заболевания, и никогда - сами по себе. Считается, что в образовании узелков играют роль генетические факторы - форма остеоартроза, при которой они появляются, передается по женской линии и чаще встречается у женщин. Соотношение заболеваемости у мужчин и женщин составляет 1:10.

Узелки гебердена на пальцах рук образуются на фоне остеоартроза.
Формирование похожих на узлы костных образований - это реакция организма на деградацию суставного хряща. В норме синовиальный хрящ защищает головки костей, не давая им тереться друг о друга, а также смягчая удары. При высыхании, растрескивании или истирании хряща его свойства ухудшаются, и кости начинают тереться друг о друга, а не скользить беспрепятственно, как раньше. Чтобы компенсировать травмы и ограничить движение в больном суставе, кость начинает наращивать остеофиты.
Узелки Бушара появляются и вследствие таких факторов, как:
- Возраст. Гормональные изменения в климактерический и постклимактерический период влияют на качество хрящевой и костной тканей. Поэтому появление первых узлов наблюдается в возрасте 45 лет и старше. После 80 лет они встречаются у каждого третьего. В молодом возрасте узелки Гебердена могут сформироваться у профессиональных бейсболистов, теннисистов, токарей.
- Наследственность. Некоторые нарушения синтеза коллагена, еще недостаточно изученные на данный момент, влияют на вероятность и темпы образования узелков. Также узелки Бушара в 3,5 раза чаще возникают у людей, чьи родственники имеют аналогичные симптомы.
- Травмы. Работа с вибрирующими инструментами, бытовые и спортивные травмы, холодовые повреждения негативно сказываются на состоянии хряща, могут провоцировать развитие остеоартроза и, как следствие, возникновение узелков Бушара.
- Аномалии строения кисти, которые влияют на согласованность суставных поверхностей и специфику движения в суставе. Они могут быть врожденными (например, гипермобильность сустава) или приобретенными (например, при неправильном сращении переломов).
- Болезни, связанные с обменом веществ - например, сахарный диабет, подагра, иммунными нарушениями - ревматоидный артрит, или гормональными проблемами - гипотиреозом и прочими.
Причины и лечение узелков Гебердена всегда связаны с основным заболеванием – остеоартрозом пальцев рук.
Стадии образования узелков Гебердена на пальцах рук
Диагностировать стадию формирования узелков Бушара “на глаз” достаточно сложно - ориентироваться можно только на размер остеофитов. Также на ранних этапах может ощущаться зуд и жжение в области пораженных суставов.
Точнее всего установить стадию разрастания узелков можно при помощи рентгеноскопии:
- на 1-й стадии на снимке видны небольшие остеофиты;
- на 2-й стадии остеофиты начинают частично перекрывать суставную щель, вызывая ее сужение, появляются “линии” субхондрального склероза;
- на 3-й стадии заметны большие остеофиты и значительное сужение просвета в суставе;
- крупные остеофиты практически полностью закрывают суставную щель, деформируют головки костей, делая их плоскими.
Изменения в составе крови, мочи отсутствуют на любой стадии.
Лечение узелков Гебердена и Бушара
В лечении узелков Гебердена и Бушара, в основном, применяются консервативные методики. Если лекарства, физиотерапия и гимнастика не дают должного эффекта и болезнь прогрессирует, показаны местные инъекции кортикостероидов. Хирургическое лечение узелков Гебердена на пальцах проводится крайне редко, при практически полной неподвижности сустава или постоянном травмировании мягких тканей.
Несмотря на припухлость и покраснение кожи на узелками Бушара, эта проблема носит, скорее, эстетический характер. При отсутствии неудобств для пациента лечение узелков Гебердена не проводится. Врачи, как правило, назначают хондропротекторы и поддерживающую гимнастику.
Различий в том, как лечить узелки Гебердена и как лечить узелки Бушара нет.
Терапия, как правило, неспецифична и проводится вместе с лечением основного заболевания - деформирующего остеоартроза. Поэтому больным суставам требуется покой, ношение стягивающих (фиксирующих) ортезов в ночное или рабочее время.
Физиотерапевтическое лечение узелков Гебердена
При незначительных симптомах болезни физиотерапия проводится курсами в качестве профилактической меры. Она призвана замедлить прогрессирование остеоартрита. Физиотерапевтические методики позволяют снять воспаление, предотвратить атрофию мышц и разгрузить суставы, улучшить метаболизм в тканях.

Физиотерапия – один из эффективных методов в лечении узелков Бушара
Если узелки Гебердена на пальцах рук начинают причинять пациенту боль и дискомфорт, применяется:
- парафинотерапия или озокерит (если в синовиальной оболочке сустава отсутствует воспаление);
- лекарственный фонофорез (при признаках воспаления);
- электрофорез;
- лазеротерапия;
- магнитотерапия;
- криотерапия;
- электромиостимуляция;
- ударно-волновая терапия;
- массаж;
- бальнеотерапия и грязелечение;
- лечебная гимнастика.
Массаж при узелках Гебердена
Массаж узелков Бушара при остеоартрозе можно проводить самостоятельно, если суставы не воспалены. Для процедуры можно использовать лекарственные мази и эфирные масла, массажное или оливковое масло.

Массаж помогает бороться с узелками Бушара
Начните массаж с легкого поглаживания рук и круговых растираний. Затем начинайте мягкими, растирающими движениями массировать кисть от запястья к костяшкам, продавливая большим пальцем межпястное пространство.
- поглаживание кругами, зигзагами и прямыми линиями - четырьмя пальцами и большим пальцем;
- растирание поперек кисти ребром ладони;
- спиралевидный массаж основанием ладони;
- растирание пальцев от кончиков к костяшкам;
- растирание кисти “рука руку моет”;
- массаж подушечками пальцев каждого пальца по отдельности;
- массаж пальцев “щипцами” - двумя пальцами снизу вверх;
- встряхивание кисти.
ЛФК при узелках Бушара
Лечебная гимнастика для кистей рук, запястий и предплечий позволяет замедлить разрастание остеофитов и сохранить функциональность межфаланговых суставов. ЛФК улучшает микроциркуляцию крови в тканях, помогает уменьшить боль и неэстетичные изменения пальцев.
Как избавиться от узелков Гебердена и сохранить гибкость пальцев? Ежедневно уделяйте хотя бы 25-30 минут следующим простым упражнениям:
- Сожмите пальцы в кулак и вращайте кистью - сначала по часовой стрелке, а затем против.
- Выставьте предплечье параллельно полу. Опустите кисти вниз примерно на 90°, а затем аналогично поднимите их вверх.
- Сожмите пальцы в кулак, а затем максимально растопырьте их. Не делайте это упражнение слишком резко, чтобы избежать микротравм. При выполнении важно ощутить мышечное напряжение.
- Разведите выпрямленные пальцы, а затем поочередно согните их один за другим веерообразным движением.
- Сожмите пальцы в кулак. По очереди выставляйте прямой палец, начиная с большого и заканчивая мизинцем. Следите, чтобы остальные пальцы в этот момент оставались согнутыми.
- Положите ладони на стол. По очереди поднимайте каждый палец вверх, следя, чтобы остальные оставались прижатыми к столу.
- Прижмите подушечки пальцев левой и правой рук друг к другу. Надавите на них пружинящим движением, при этом не сводя ладони вместе.
- Мягко потяните и покрутите каждый палец другой рукой. Избегайте болевых ощущений!
- Если у вас есть теннисный мячик, кольцевой эспандер (резиновое кольцо) или хотя бы яблоко, обхватите его всеми пальцами и постарайтесь сжать.
Перед выполнением упражнений можно разогреть руки в теплой ванночке или потерев друг о друга. По окончании разминки легко потрясите кистями, чтобы расслабить мышцы. Также полезно при лечении узелков Гебердена лепить из пластилина и выполнять другие упражнения на мелкую моторику, не связанные с постоянным напряжением пальцев (т.е., от продолжительного шитья и вышивки лучше отказаться).
Лекарственные препараты для лечения узелков Бушара
Медикаментозное лечение узелков Гебердена и Бушара включает средства для наружного применения (мази, гели, кремы, препараты для лекарственного электро- и фонофореза, компрессов), хондропротекторы и растворы для местных инъекций. Системное лечение (таблетки, в/м инъекции) показано лишь в тех случаях, когда узелки возникают на фоне полиартроза (т.е., артроза 4 и более суставов).

Применение медикаментов – основной метод лечения узелков Гербердена и Бушара
Хондропротекторы
Хондропротекторы призваны компенсировать дегенеративные изменения в хрящевой ткани. Они помогают сохранить эластичность хряща, способствуют росту здоровых, полноценных хрящевых клеток, препятствуют их разрушению вследствие стрессов.
Лечение узелков Гебердена хондропротекторами длится от 3 до 6 месяцев, повторяют его не ранее, чем через 3-4 месяца (не чаще 2 раз в год).
К хондропротективным препаратам относятся: артракам, артравил, алфлутоп (в т.ч. для местных инъекций), дона, артифлекс, мукосат, протекон, артифлекс и другие.
Принимать хондропротективные средства в виде таблеток, капсул или порошка следует натощак или во время приема пищи, в зависимости от рекомендаций производителя.
Спазмолитики и сосудорасширяющие средства
Когда руки скованы мышечным спазмом, врач может назначить мази с разогревающими, раздражающими и обезболивающими компонентами, а также средства-миорелаксанты. Из группы спазмолитиков назначают папаверин мазь, бутадион.
Сосудорасширяющие препараты (такие как трентал, теоникол, циннаризин, актовегин, никотиновая кислота и другие) помогают улучшить и закрепить действие хондропротекторов.
Противовоспалительные средства
НПВС для лечения узелков Гебердена и Бушара применяются местно, например: артрадол, вольтарен гель, ибупрофен гель, индометациновая и бутадионовая мази, долгит и фастум гель. Нестероидные средства втирают как минимум 10 раз в день непосредственно в артрозный узелок.
Также можно делать примочки (а также “варежки”) с бишофитом или медицинской желчью.
При сильных болевых ощущения применяют препараты с гидрокортизолом.
Основы питания при узелках Гебердена
Правильное питание помогает сдержать рост краевых остеофитов, хоть и не является главным терапевтическим фактором.
Если у Вас появляются узелки Бушара, крайне полезно употреблять:
- отварную рыбу и яйца;
- рыбий жир;
- животные хрящи;
- орехи;
- другие продукты, богатые омега-3 кислотами.
В рацион стоит включить разнообразные овощи и фрукты, богатые витаминами группы В, С, D и Е, а также селеном и другими микроэлементами. Витамин С (черника, шпинат, черная смородина, цитрусы, киви) особенно важен - он защищает суставы от оксидантного стресса, одной из главных причин разрушения хондроцитов (хрящевых клеток).
А вот высокоуглеводные продукты (сладкая выпечка, газировка, картофель) при лечении узелков Гебердена на пальцах лучше сократить. Также не стоит употреблять алкоголь и соленые снеки - они приводят к обезвоживанию организма и, как следствие, недостаточному питанию хряща.
Не забывайте об обильном питье - Вы должны выпивать не меньше 2-3 литров воды в сутки!
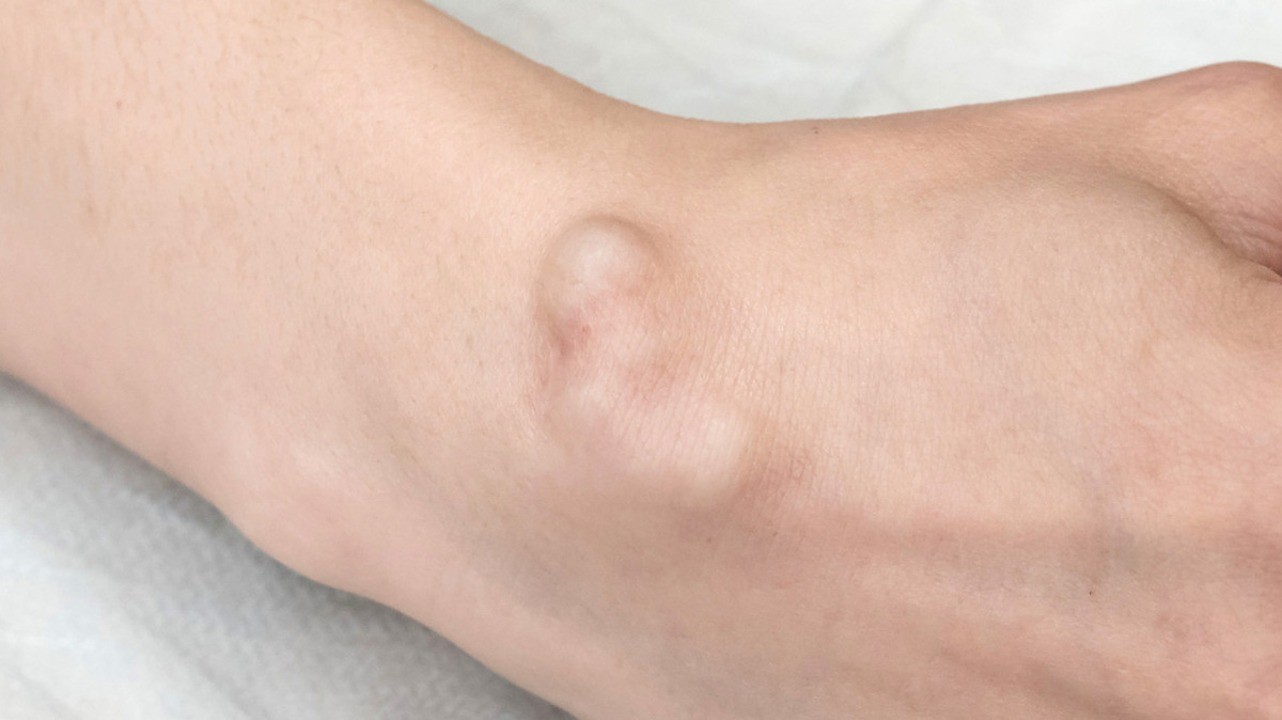
Гигрома может изрядно напугать человека. Это шишка, которая без видимых причин появляется возле сустава. Многие начинают паниковать, опасаясь рака. Однако гигрома, как и большинство других новообразований, не имеет к онкологии никакого отношения. И, тем не менее, вам обязательно нужно обратиться к врачу.
Что это такое
Гигрома (синовиальная киста или ганглион) – образование, представляющее собой капсулу, которая заполнена густой жидкостью. Это доброкачественная киста, которая преимущественно образуется в области суставов. Чаще всего эти опухоли появляются на руках. Более половины всех новообразований на руках приходится на гигромы.
Размер гигромы варьирует от 0,5 до 6 см в диаметре. Небольшие опухоли, как правило, не доставляют дискомфорта, кроме эстетического. С большими гигромами могут быть сложности. Связано это с давлением на близлежащие нервные волокна. Это приводит к болевым ощущениям, что требует скорейшего медицинского вмешательства. При этом примерно в 50% случаев гигромы проходят самостоятельно¹.
Согласно данным одного из эпидемиологических исследований, ежегодно гигромы образуются у 3-х людей на каждые 10 тысяч населения². В подавляющем большинстве случаев это лица в возрасте 20-30 лет. У пожилых людей и детей гигромы встречаются крайне редко. У женщин такие опухоли появляются в 2-3 раза чаще, чем у мужчин.
Чаще всего гигромы образуются у спортсменов, пользующихся спортивными снарядами. Это теннисисты, хоккеисты, гольфисты, штангисты и другие. Музыканты, наборщики текстов, маляры и токари также часто сталкиваются с гигромой. Любая работа, связанная с высокой нагрузкой на сустав (или группу суставов), это повышенный риск появления синовиальных кист.
Симптомы гигромы
В 30-40% случаев гигромы протекают бессимптомно. Единственное проявление, которое беспокоит человека – уплотненная шишка возле сустава. Чаще всего это лучезапястный сустав или пальцы. В других местах синовиальные кисты появляются намного реже.
Гигромы редко бывают большими. Они очень медленно растут и просто не успевают достичь больших размеров.
Помимо шишковидного образования, при синовиальной кисте также наблюдаются и другие симптомы:
- ограниченная подвижность пораженного сустава;
- болевые ощущения в области кисты (как правило, это ноющие боли);
- снижение или повышение чувствительности кожи (возможно легкое онемение в области гигромы);
- чувство жжения, покалывания, ползания мурашек и другие ощущения (возникают из-за давления на нервные волокна).
Более выраженные симптомы наблюдаются, когда гигрома располагается под связкой сустава. В таком случае шишка над кожей может и не образоваться. При этом кожа над кистой становится грубой и шелушится. Подсвязочные гигромы часто приводят к тупой и давящей боли. Иногда боль распространяется на другие части конечности.

Сделать это может только врач, поэтому при появлении любых образований (шишек, бугорков и т.д.) нужно обратиться в клинику. В отличие от злокачественных опухолей, гигромы могут увеличиваться и уменьшаться в размерах. Как правило, синовиальная киста уменьшается в состоянии покоя. После нагрузок она заметно увеличивается в объеме.
Характерная особенность гигромы в том, что кожа над ней сохраняет все свои свойства (цвет, структуру, эластичность). Исключение составляет гигрома, растущая под связкой. В большинстве случаев гигромы на руке остаются безболезненными и при пальпации.
Когда обратиться к врачу
К врачу следует обратиться при появлении характерного бугорка или шишки.
Осложнения
Основная опасность гигромы заключается в том, что она может сдавливать нервные волокна, сосуды и мягкие ткани. Это происходит при увеличении размеров синовиальной кисты.
При сдавливании нервных окончаний возникает болевой синдром. В большинстве случаев это ноющая или давящая боль. Но бывают и случаи острой нестерпимой боли (все зависит от задетых нервных окончаний).
При сдавливании сосудов развиваются трофические нарушения. В таком случае ткани недополучают кислород и питательные вещества. В самых тяжелых вариантах это становится причиной некроза (отмирания) ткани.
В редких случаях синовиальная киста приводит к следующим серьезным осложнениям:
- Тромбофлебит – воспаление стенок вен с образованием тромбов. При этом возле гигромы образуется отек, а кожа приобретает синюшный оттенок.
- Поражение нервов с их дальнейшим замещением. При этом нарушается иннервация. У человека появляются различные ощущения, часто покалывание или онемение.
- Контрактуры – нарушение подвижности сустава.
- Воспалительные заболевания суставов – бурситы и тендовагиниты.
- Нагноение и сепсис. Такие осложнения возникают в случае, когда гигрома лопается.

Часто это происходит с кистами, расположенными на ладонной поверхности. При выполнении бытовых работ гигрома может повредиться. В таком случае не нужно выдавливать содержимое кисты. Обработайте пораженный участок антисептическим средством и наложите стерильную повязку. Постарайтесь в течение нескольких часов обратиться к хирургу.
Диагностика гигромы
Как правило, диагноз устанавливают на основании характерных симптомов. Для исключения костно-хрящевых опухолей и иных патологий пациенту могут провести рентгенографию, УЗИ или магнитно-резонансную томографию.
В редких случаях диагностика может включать в себя биопсию. Как правило, это аспирационная биопсия – взятие жидкости кисты при помощи шприца. Затем отобранную жидкость анализируют под микроскопом на предмет наличия атипичных клеток (например, злокачественных).
Лечение гигромы
Если гигрома небольших размеров и не доставляет проблем, то можно обойтись без специального лечения. Единственное, что нужно сделать человеку – пройти обследование. Следует убедиться, что это действительно гигрома, а не другая опухоль.
Как показывают статистические данные, примерно в 33% случаев гигрома проходит самостоятельно в течение нескольких месяцев или лет (как правило, до 6 лет). А в 50% случаев период самопроизвольного рассасывания кисты составляет 10 лет³.
Несмотря на очевидную эффективность хирургического лечения, от консервативной терапии врачи не отказались. Рассмотрим эти методы подробнее.
Консервативное лечение
Основным нехирургическим способ лечения гигромы является аспирационная пункция. В кисте делают небольшой прокол, откуда с помощью аспиратора или шприца высасывают содержимое. После такой процедуры в полость кисты вводят гормональные противовоспалительные препараты и склерозанты. Последние приводят к склеиванию стенок кисты и рубцеванию (вместо жидкости капсула заполняется соединительной тканью). Если гигрома содержит патогенные бактерии, то в полость также вводят антибиотики.
В некоторых клиниках практикуют физиотерапевтические способы лечения гигром. Это электрофорез, магнитотерапия, грязелечение, парафиновые аппликации и другие. Однако такие методы терапии неэффективны. Если вы решитесь на такое лечение, то будьте готовы к тому, что оно окажется нерезультативным.
Хирургическое лечение
Как правило, показаниями к хирургическому лечения гигромы являются:
- выраженный болевой синдром;
- контрактуры;
- быстрый рост новообразования;
- неэстетичный внешний вид.
Если вы заметили быстрый рост кисты, то как можно раньше обращайтесь к хирургу. Чем больше размер гигромы, тем сложнее ее удалять. Связано это со сдавливанием сосудов и нервных волокон – хирургу будет сложнее отделить кисту.
Удаление гигромы – несложная операция, которая проводится под местной анестезией. При сложных локализациях гигромы и/или больших ее размерах допускается общая или проводниковая анестезия (полное обезболивание нужного участка).

Хирургическое удаление гигромы. Фото: familylifestyle / Depositphotos
При удалении гигромы сустава важно убрать все клетки кисты. В противном случае высока вероятность рецидива заболевания. После удаления новообразования и промывания капсулы устанавливается дренажная трубка для оттока жидкости. Как правило, спустя 1-2 дня трубку снимают. На рану пациенту накладывают давящую повязку, а конечность фиксируют гипсовой лонгетой. Уже на 7-10 день послеоперационная рана заживает и пациенту снимают швы.
Народная медицина
При гигроме лечение народными средствами включают в себя компрессы с морской солью, мази на основе желтка и уксуса, а также натирание кисты спиртовыми настойками. Такое лечение малоэффективно. Так вы только потеряете время. Делать этого категорически нельзя, особенно, если гигрома увеличивается в размерах.
Виды гигром
Гигромы бывают единичными и множественными. Есть случаи, когда несколько синовиальных кист образуются на ограниченном участке тела, а потом срастаются.
Классифицируют гигромы по их расположению на теле. Чаще всего встречаются гигромы запястья, кисти и пальцев рук. На них приходится около 90% всех случаев. Значительно реже такие кисты образуются в коленном (киста Беккера) или голеностопном суставах. Рассмотрим подробнее эти разновидности гигром.
Гигрома запястья
Это самая распространенная локализация синовиальной кисты. Она особенно заметна, если согнуть лучезапястный сустав. В большинстве случаев такая киста появляется на тыльной стороне сустава. Но иногда гигрома образуется на боковой стороне или у основания ладони.
Наощупь такая шишка напоминает резину. При пальпации ощущается пружинящий эффект.
Гигрома кисти
Чаще всего такие новообразования возникают на пальце или ладони. Гигрома кисти редко доставляет беспокойство. В большинстве случаев она небольших размеров (до 1 см). Большие гигромы кисти могут дать о себе знать при выполнении бытовых работ.
Гигрома на пальце
В большинстве случаев такие гигромы образуются на тыльной стороне пальца возле ногтя. Подобные кисты отличаются твердостью, поэтому могут ошибочно восприниматься как костные или хрящевые разрастания.
Гигромы на ладонной стороне пальцев обычно крупнее тыльных. Поскольку на этой стороне пальца по бокам проходят нервные волокна, такие синовиальные кисты могут быть болезненными.
Гигромы нижних конечностей
На ногах гигромы возникают значительно реже. Чаще всего это происходит на тыльной стороне пальцев или стопы, а также в области голеностопного сустава. Если гигрома больших размеров или расположена рядом с нервными волокнами, то возникают серьезные проблемы с ношением обуви.
Причины
Точные причины появления гигромы неизвестны. Возможно, имеет место наследственный компонент, поскольку у кровных родственников кисты образуются чаще. Связано это с врожденной слабостью тканей, которые образуют суставную капсулу. Также отмечается, что причиной могут служить воспалительные заболевания суставов – тендовагинит, бурсит и другие.
Среди факторов, способствующих развитию гигром, выделяют следующие:
- Высокие физические нагрузки. Часто гигромы появляются у людей, занимающихся в тренажерном зале.
- Выполнение однообразных движений. Как правило, это высокие нагрузки на сустав, связанные с профессиональной деятельностью человека. Например, с заболеванием сталкиваются наборщики текстов, работники на конвейере и другие.
- Воспалительные заболевания. Помимо воспалительных заболеваний суставов, это нарушения обмена веществ, аутоиммунные и инфекционные патологии, при которых поражаются суставы.
- Травмы и перенесенные операции. Нередко гигромы образуются после травм или операций на кисти.
Прогноз и профилактика
От гигром не застрахован никто. Эта опухоль может появиться даже в отсутствии вышеперечисленных факторов. Специфических способов профилактики в отношении синовиальных кист не разработано. При этом некоторые рекомендации позволяет снизить вероятность появления гигромы. К таковым относятся:
- избегание травм и переохлаждений суставов;
- своевременное лечение воспалительных заболеваний опорно-двигательного аппарата (в частности, артритов, артрозов и других);
- соблюдение техники безопасности при занятиях спортом (никогда не пренебрегайте разминкой перед основной тренировкой);
- давайте отдых суставам во время работы;
- соблюдайте принципы здорового образа жизни.
Заключение
Гигрома (или синовиальная киста) представляет собой опухолевидное образование, заполненное жидкостью. В большинстве случаев синовиальная киста не представляет опасности здоровью человека. В 30-50% случаев гигрома проходит самостоятельно. При обнаружении гигромы важно провести дифференциальную диагностику. Нужно убедиться, что это действительно гигрома, а не другая опухоль. В случаях, когда синовиальная киста быстро растет или является источником боли, она подлежит хирургическому удалению. Консервативные методы лечения гигромы малоэффективны и часто приводят к рецидивам. Связано это с тем, что не удаленные дегенеративные клетки спустя время вновь формируют кисту. Поэтому единственным эффективным способом устранения кисты является операция. Это несложное вмешательство, которое проводят под местной анестезией.
Источники
1. Ferri, Fred F. (2014). Ferri's Clinical Advisor 2015 E-Book: 5 Books in 1. Elsevier Health Sciences. p. 472. ISBN 9780323084307. Archived from the original on 2017-09-10.
2. Cooney, William P. (2011). The Wrist: Diagnosis and Operative Treatment. Lippincott Williams & Wilkins. p. 1089. ISBN 9781451148268. Archived from the original on 2017-09-10.
3. "Clinical treatments for wrist ganglia" (PDF). ROYAL AUSTRALASIAN COLLEGE OF SURGEONS. Archived from the original (PDF) on 27 March 2018.

В нашем теле насчитывается 187 сочленений. А угрожают им более ста суставных болезней. О том, почему могут болеть суставы, к какому врачу обратиться, и как избавиться от боли, читайте в нашем материале.
Почему болят суставы?
Суставы могут болеть по двум причинам: артрит, воспаление тканей сустава, или артроз (остеоартроз) дегенеративно-дистрофический процесс, то есть разрушение костно-хрящевых элементов сочленения. Диагноз должен поставить врач, но сориентироваться в симптомах вы можете сами.
Почему с возрастом болят суставы


эксперт

ФКНЦ ФМБА РФ, руководитель ревматологического центра, врач - ревматолог
Воспаление при артрите подобно лесному пожару: все начинается бурно, сустав отекает и болит очень сильно даже в покое, а при попытке совершить малейшее движение боль усиливается. Кожа в этой области краснеет и становится горячей на ощупь.
При артрозе все иначе: суставы разрушаются медленно и поначалу незаметно. Боль в суставах, сперва небольшая, ноющая, возникающая только при движениях, вполне терпимая, со временем нарастает, становясь постоянной и достаточно сильной, чтобы нарушить покой и сон. Коварство этой боли в том, что она запаздывает по отношению к патологическому процессу, который идет в суставе, и возникает лишь тогда, когда на рентгеновских снимках становятся заметны признаки разрушения соответствующего сочленения, к сожалению, необратимые. Это разрастание шипов (краевых остеофитов) по краю суставных поверхностей костей, образующих сустав, сужение суставной щели и признаки остеосклероза - участки патологического повышения плотности кости (рис. 1). Если артроз затронул один сустав, скажем, коленный, меняется биомеханика и нарушается функция соседних сочленений – тазобедренного сустава и голеностопа. Они испытывают повышенную и при том неравномерную нагрузку и в результате изнашиваются быстрее. Таким образом, артроз поражает сустав за суставом, а боль усиливается и может распространяться на все новые сочленения.

Рисунок 1. Артроз коленного сустава (гонартроз). Хрящ разрушается, суставная щель сужена, на кости присутствуют наросты - остеофиты, затрудняющие движение. Источник: CC0 Public Domain
Типы боли
Тип и характер болевых ощущений зависит от причины, которая их вызвала.
Ноют суставы при гриппе и острых респираторных инфекциях на фоне высокой (до 40 ⁰С) температуры. Такая боль проходит сама, как только температура нормализуется, и специального лечения не требует.
При артрите боль:
- острая;
- мучительная;
- пульсирующая;
- стреляющая;
- возникает в покое и усиливается при выполнении определенных движений;
- отдающая в соседние области;
- при прощупывании (пальпации) больно бывает везде, над всей поверхностью сустава, но особенно вдоль суставной щели.
Особенно невыносим периартрит – воспаление тканей вокруг сустава (его сумки, сухожилий и связочного аппарата). Как все происходит, можно объяснить на примере плечевого сустава (рис. 2). Сначала начинает ныть сустав. Боль очень быстро становится мучительной, практически невыносимой. Отдает в лопатку и в область шеи, усиливается (и нередко сопровождается хрустом) при попытках вытянуть руки в стороны на уровне плеч или согнуть их в локте и завести за спину. У конца ключицы, упирающейся в плечевой сустав спереди, и в этом же месте сзади есть болевые точки. При надавливании на них пальцем боль усиливается. При таких острых ощущениях суставу требуется иммобилизация – руку нужно подвесить на косынку, постараться не шевелить ею. Это важное условие успеха лечения.

Поскорее подобрать адекватную обезболивающую и противовоспалительную терапию после обследования. Это позволит снизить выраженность воспаления сустава, уменьшит болевой синдром и улучшит качество жизни.
При артрозе боль в суставах другая:
Болят суставы после ковида


эксперт

ФКНЦ ФМБА РФ, руководитель ревматологического центра, врач - ревматолог
Артроз бедра и колена
Боль при поражении тазобедренного сустава (а он чаще всего страдает с одной стороны) локализуется в верхней части бедра и отдает в колено. Болеть он начинает обычно во второй половине дня, когда уже достаточно много поработал. Боль усиливается при ходьбе, а в состоянии покоя слабеет и исчезает.
Проблема с подвижностью в колене не всегда связана с артритом. Иногда заклинивание сустава может быть “ложным”. Среди наиболее частых причин псевдоблокировки колена встречаются:
- Отек (избыток жидкости в суставной капсуле может мешать полному сгибанию и разгибанию сустава);
- Воспаление (воспаление тканей в колене, например, при ревматоидном артрите и подагре);
- Неправильное движение коленной чашечки в суставе (сопровождается сильной болью);
- Раздражение ткани, выстилающей сустав;
- Травма колена (любая серьезная травма колена, например, растяжение связок, может вызвать мышечный спазм).

Диагностика
По характеру боли и внешнему виду пораженного сустава предварительный диагноз (артрит или артроз) может поставить даже неспециалист. Но за подтверждением предположений поспешите в районную поликлинику!
Нарушений нет, а суставы болят. Что делать?


эксперт

ФКНЦ ФМБА РФ, руководитель ревматологического центра, врач - ревматолог
К какому врачу обратиться?
При боли в суставе следует записаться к участковому терапевту. Он выполняет функции медицинского диспетчера: фиксирует жалобы и клинические симптомы, направляет больного на обследование и по его результатам решает, у какого врача следует проконсультировать каждого конкретного больного. В поддержании здоровья суставов задействованы самые разные специалисты:
- артролог;
- травматолог-ортопед;
- ревматолог;
- вертебролог (если поражены суставы позвоночника);
- подолог (если речь идет о суставах стопы);
- хирург;
- онколог;
- невролог (если сустав уже подлечили, а боль в нем осталась);
- диетолог (если суставы болят на фоне метаболических нарушений, например подагры или если есть излишки веса).
Будьте активны!
«О профилактике болей в суставах в пожилом возрасте необходимо позаботиться как можно раньше.
Ведите активный образ жизни: занимайтесь гимнастикой или йогой, для суставов очень полезно плавание, езда на велосипеде или простые прогулки, самое главное ― не переусердствовать. Не стоит чрезмерно изнурять организм и нагружать суставы тяжелыми силовыми тренировками.
Не забывайте о сбалансированном питании. Рекомендуется питаться небольшими порциями по 4-5 раза в день, при этом рацион должен быть наполнен всеми необходимыми витаминами и минералами. Диета существенно не влияет на состояние хряща. Диета, обогащенная кальцием (молочные продукты, особенно твердые сыры, орехи) более значима для профилактики остеопороза.


эксперт

ФКНЦ ФМБА РФ, руководитель ревматологического центра, врач - ревматолог
Какие анализы сдать и исследования сделать?
Обследование начинается с самого простого – клинического (из пальца) и биохимического (из вены) анализа крови на предмет признаков воспаления, а также общего анализа мочи. При некоторых заболеваниях суставов в патологический процесс вовлекаются почки. Избыток солей мочевой кислоты в моче может указывать на подагру как причину заболевания суставов.
Обнаружить воспалительный процесс и уточнить его характер помогает лабораторное исследование синовиальной жидкости, которая находится внутри сустава. Ее получают путем прокола суставной сумки – пункции. При необходимости выполняют гистологическое исследование фрагмента синовиальной оболочки, выстилающей полость сустава изнутри.
Проверенный метод диагностики – рентгенография сустава в двух стандартных проекциях. Она поможет визуализировать сужение суставной щели, костные выросты, остеопороз и остеосклероз (участки пониженной и повышенной плотности костной ткани, рис. 3).

Рисунок 3. Рентгенограмма правого запястья. Развитие остеопороза (b, c) в ходе лечения с помощью человеческих моноклональных антител. Стрелками отмечены двухслойные склеротические полосы после двух курсов препарата. Источник : Elsevier Ltd/The Lancet
В настоящее время исчерпывающие сведения о состоянии сустава предоставляет магнитно-резонансная томография.
Какие заболевания суставов могут вызывать боль?
Таких заболеваний насчитывается больше сотни. У пожилых широко распространен артроз, а у молодых – ревматоидный артрит и травмы (ушибы, переломы, повреждения связок).
Вместе с артериальной гипертензией, которую в обиходе принято называть гипертонией, болезни суставов лидируют в списке самых распространенных поводов обращения за медицинской помощью. А хроническая боль, которую пациенты при этом испытывают и из-за которой не могут полноценно жить и работать, – не только медицинская, но и важная социальная проблема. Из всех суставных болезней чаще всего встречается артроз. 97% из тех, кому больше 65 лет, страдают этим заболеванием. А если говорить о хронических воспалительных заболеваниях суставов – артритах, здесь на первый план выступает артрит ревматоидный. Он тоже не подарок, и не только из-за болевого синдрома: уже через 3–5 лет после своего начала эта разновидность артрита неизбежно заканчивается присвоением пациенту группы инвалидности.
Немеют конечности


эксперт

ФКНЦ ФМБА РФ, руководитель ревматологического центра, врач - ревматолог
Как избавиться от боли в суставах срочно?
Быстро побороть боль способны анальгетики: терпеть боль нельзя ни в коем случае, если не хотите, чтобы она из острой превратилась в хроническую. Эта метаморфоза может произойти очень быстро – за 3–4 недели, поэтому избавление от боли в суставах должно быть безотлагательной задачей. Сустав начинает болеть, как только вы даете на него нагрузку. Поэтому при болях за полчаса до любой двигательной активности следует принять нестероидный противовоспалительный препарат (НПВП) с хорошим обезболивающим эффектом.

Таблетки. Фото: Bloack / Depositphotos
Если боль в суставах усиливается по ночам, дополнительно перед отходом ко сну врач порекомендует принимать метамизол натрия, а также дротаверин с никотиновой кислотой для улучшения местного кровообращения.
Местная терапия
У НПВП есть грозный побочный эффект – они могут вызывать повреждение слизистой оболочки желудка вплоть до образования язв, поэтому их стараются применять местно, в составе всевозможных мазей и гелей с противовоспалительными и обезболивающими свойствами. Обычно их втирают в кожу над пораженным суставом дважды в день. Снимают боль также специальные пластыри с магнитным порошком, которые наклеивают на сустав или область позвоночника.
Можно ли делать массаж, если болят суставы?


эксперт

ФКНЦ ФМБА РФ, руководитель ревматологического центра, врач - ревматолог
Что будет, если не лечить суставы?
Болезни суставов в отсутствии лечения могут приводить к потере свободы движений и инвалидности. Если поражен один или несколько крупных суставов, их можно заменить на искусственные. Множественное поражение суставов (полиартрит), как правило, является следствием общего заболевании организма, например, псориаза. В этом случае запускать болезнь тем более опасно, потому что она быстро прогрессирует и может довольно быстро оборвать вашу жизнь.
Заключение
Боль в суставах знакома практически каждому, а возникает она по двум главным причинам – из-за воспаления (артрит) или разрушения костей и хряща (артроз). Интересно, что суставы на руках и ногах болят по-разному. На верхних конечностях, в отличие от нижних, обычно поражаются не сами сочленения, а окружающие их ткани (сухожилия, связки, сумки). Это объясняется разным типом нагрузки, которую испытывают руки и ноги – динамической и статической, соответственно. С болью в суставах нужно бороться с первого дня: перспектива инвалидизации в ближайшие 10-15 лет мало кого обрадует. В рамках профилактики болезней суставов важно сбросить лишние килограммы, чтобы снизить нагрузку на суставы, и разобраться с сопутствующей патологией (аллергия, сахарный диабет).
Читайте также:

