Где сдают анализ на педикулез
Обновлено: 19.04.2024
Цитологическое исследование соскоба кожи используется в рамках комплексной диагностики злокачественных новообразований кожи: базальноклеточной карциномы и плоскоклеточного рака кожи.
Приём и исследование биоматериала
Когда нужно сдавать анализ Исследование соскоба кожи?
Комплексная диагностика немеланомных опухолей кожи.
Подробное описание исследования
Онкологические заболевания кожи имеют широкое разнообразие по локализации поражений, степени злокачественности и патогенетическим механизмам развития. Основным методом диагностики таких заболеваний является морфологический — гистологический — с предшествующей биопсией кожных участков. Данный анализ относится к методам дополнительной диагностики злокачественных новообразований кожи.
Взятие материала производится при помощи соскоба. Небольшой слой наносят на предметное стекло и производят микроскопическое цитологическое исследование (микроскопию). Цитология позволяет оценить следующие параметры:
- Размер и форму клеток;
- Размер и зрелость ядра и ядрышек: изменение количества, формы, появление неровности контуров и пр.;
- Соотношение ядра и цитоплазмы;
- Межклеточные связи — как клетки взаимодействуют между собой.
Результат цитологического анализа в диагностике онкодерматологических заболеваний может выявить клетки с признаками атипии — потенциально переродившиеся в злокачественные клетки кожи.
Проведение исследования соскоба кожи может быть актуальным в рамках комплексной диагностики наиболее часто встречающихся злокачественных новообразований кожи:
- Базальноклеточного рака;
- Плоскоклеточного рака.
Базальноклеточный рак кожи (БКРК) — злокачественное новообразование, которое развивается из эпителиальных базальных клеток (кератиноцитов) наружного слоя — эпидермиса — кожи. Является самым частым вариантом злокачественных опухолей кожи из группы немеланомного рака кожи. Чаще всего данная опухоль развивается на открытых участках тела — голове, шее — редко метастазирует, но может иметь инвазивный рост в окружающие ткани, затрагивая жизненно важные структуры. Клинически для БКРК характерны следующие признаки:
Плоскоклеточный рак кожи — второй по распространенности тип злокачественных опухолей кожи, который также происходит из кератиноцитов эпидермиса, характеризуется деструктивным ростом и метастазированием. Большинство новообразований связано с длительным воздействием ультрафиолетового излучения, также часто возникает в местах хронической травматизации и на фоне предраковых заболеваний (актинический кератоз, пигментная ксеродерма). К основным клиническим проявлениям плоскоклеточного рака кожи относят:
- Твердый красный узелок с шероховатой или покрытой корочкой поверхностью, может появляться на коже головы, рук и ног, а также во рту и на гениталиях;
- Может быть болезненным при прикосновении;
- Склонен к кровоточивости и изъязвлению.
Цитологическое исследование соскоба кожи широко используется в рамках комплексной диагностики злокачественных новообразований кожи. Наибольшую диагностическую ценность цитологический анализ соскоба кожи чаще всего представляет у пациентов с подозрением на базальноклеточный рак кожи и у пациентов с установленным БКРК, которым показано нехирургическое лечение, например лучевая терапия, с целью изучения тканей до начала терапии.

Лечение педикулеза — это терапия паразитарного заболевания, вызванного головной, платяной или лобковой вошью. Во всех случаях первым этапом проводится укорочение или сбривание волос в зоне поражения и тщательная санитарная обработка кожи противопедикулезными растворами и аэрозолями на основе бензилбензоата, перметрина, чемеричной воды, других средств от эктопаразитов. Локальное лечение проводят несколько раз до полного уничтожения вшей. Для устранения зуда применяют антигистаминные и седативные лекарства. При осложненных формах педикулеза показаны антисептики, антибактериальные мази. Стоимость рассчитывается исходя из объема проводимого лечения.
Стоимость лечения педикулеза в Москве
В каких случаях показано лечение
Педикулез (вшивость) — паразитарное дерматологическое заболевание, которое вызвано кровососущими насекомыми. В зависимости от вида вшей, локализации кожных проявлений выделяют головной, лобковый и платяной педикулез. Основные проявления болезни включают красновато-синюшные пятна на кожных покровах, сильный зуд, видимые гниды паразитов. Лечение назначается сразу же после обнаружения вшивости, что обусловлено такими особенностями педикулеза, как:
- Контагиозность. Паразиты быстро переходят от больного человека к здоровым, что объясняет высокую эпидемиологическую опасность болезни. Особенно опасно нахождение пациента с педикулезом в больших коллективах — детский сад, школа, казарма.
- Субъективные симптомы. Заболевание сопровождается мучительным кожным зудом. Люди постоянно расчесывают места паразитирования кровососущих насекомых, из-за чего на коже возникают кровянистые корки. В последующем возможно инфицирование расчесов.
- Психологический дискомфорт. Пациенты ощущают чувство стыда и желание скрыть факт болезни даже от близких, поскольку в глазах общества педикулез связан с гигиенической запущенностью. Дети в школе зачастую подвергаются насмешкам сверстников.
Методы лечения педикулеза
Обработка кожного покрова
Очищение волосяного покрова от паразитов и их гнид — первый и основный этап лечения заболевания. Процедура проводится в амбулаторных либо в домашний условиях после первичной консультации дерматолога. Для устранения вшей используются современные инсектициды, которые быстро уничтожают паразитирующих насекомых и обладают минимальным раздражающим действием. Существует несколько химических групп препаратов, показанных для терапии любых форм вшивости:
- Ароматические углеводороды. Наиболее простые и доступные по стоимости лекарственные средства на основе бензилбензоата и аналогичных соединений. Обычно применяются у взрослых либо при наличии противопоказаний к современным синтетическим средствам.
- Синтетические пиретроиды. Основные противопедикулезные составы, которые обладают мощным действием и обеспечивают гибель большинства эктопаразитов после однократной обработки. Для лечения педикулеза применяют шампуни, растворы и аэрозоли с пиретроидами.
- Фосфорорганические соединения. Высокоактивные лекарства, которые способные проникать сквозь оболочку гнид, вызывая гибель новых особей еще до полного созревания. ФОС чаще всего входят в состав аэрозолей для борьбы со вшивостью.
- Галогенизированные углеводороды. Соединения с хлором назначаются довольно редко в связи с повышенным риском осложнений и аллергического дерматита. Препараты в виде слабо концентрированных растворов используют при лечении педикулеза взрослых.
Процесс обработки одинаков независимо от выбранного препарата. Противопедикулезное средство наносят на пораженную вшами область, тщательно распределяют по корням волос и втирают в кожу. По прошествии указанного производителем времени экспозиции при головном педикулезе волосы тщательно прочесывают мелкой металлической гребенкой для удаления гнид, а при лобковой вшивости необходимо полностью побрить интимную зону.
Ключевое ограничение для использования всех синтетических препаратов против педикулеза — возраст до 2-2,5 лет. У таких пациентов лечение заключается в механическом удалении эктопаразитов с волосистой части головы. Для этого дерматологи рекомендуют тщательное многократное прочесывание влажных волос специальными гребенками, которые можно приобрести в аптеках. Наружное лечение сочетают с дезинсекцией расчесок, головных уборов, постельного белья и одежды.
Консервативная терапия
Применение дополнительных местных и системных препаратов имеет вспомогательное значение. Лекарства для патогенетического или симптоматического лечения в основном назначают при развитии осложнений, для облегчения неприятных симптомов при тяжелом течении заболевания. Комплексное лечение вшивости отличается более высокой стоимостью. Медикаментозная терапия педикулеза включает ряд фармацевтических средств:
- Антигистаминные препараты. Современные Н2-гистаминоблокаторы используются для ликвидации мучительного зуда, вызванного попаданием в ранки продуктов жизнедеятельности насекомых. При постоянном дискомфорте рекомендованы растительные и синтетические седативные средства.
- Антисептики. Регулярная дезинфекция кожи необходима при угрозе заражения расчесов патогенными микроорганизмами. Для профилактики пиодермий используются растворы органических кислот, анилиновые красители.
- Антибактериальные средства. В случае присоединения вторичной инфекции с развитием пиогенных осложнений показаны антимикробные мази с тетрациклинами или макролидами. При регионарном лимфадените назначают пероральный прием сульфаниламидных лекарств.
Результаты лечения
Основной критерий излеченности при педикулезе — отсутствие гнид и вшей в волосяном покрове. Для контроля дерматолог назначает повторный осмотр пациента через неделю после проведения всех лечебных мероприятий. Для полного избавления от вшивости достаточно 1-2 процедур обработки. Нежелательно проводить самолечение педикулеза, поскольку препараты имеют свои особенности применения и побочные эффекты, не зная которых можно спровоцировать осложнения.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Педикулез: причины появления, симптомы, диагностика и способы лечения.
Определение
Педикулез волосистой части головы – крайне распространенное заболевание человека, возбудителем которого являются головные вши Pediculus humanus capitis – мелкие кровососущие насекомые-паразиты. Вошь питается кровью и не способна долго голодать, поэтому вне хозяина может существовать чуть более двух суток, после чего погибает.
Головные вши живут сравнительно недолго – около 30 дней, за это время каждая самка откладывает порядка 150-180 яиц (гнид). Гниды при помощи секрета, выделяемого самкой, прочно прикрепляются к волосам, через 9-10 дней переходят в стадию личинки, а к концу второй недели превращаются в половозрелую особь, способную откладывать яйца.
Причины появления педикулеза
Заражение педикулезом волосистой части головы, как правило, происходит при контакте с человеком, зараженным вшами, или его вещами. Таким образом, существует два пути передачи заболевания: прямой путь – при соприкосновении волос (например, во время детских игр в детских садах, интернатах, лагерях отдыха и т.д.) и непрямой путь – при использовании инструментов для ухода за волосами или головных уборов, которыми ранее пользовался зараженный педикулезом человек.
По мнению зарубежных авторов, в настоящее время распространение педикулеза объясняется не только несоблюдением профилактических мер, но и резистентностью вшей к инсектицидам, используемым для борьбы с ними.
Классификация заболевания
Выделяют три формы педикулеза: головной, платяной и лобковый, а также их смешанную форму.
По течению педикулез может быть неосложненным и осложненным.
Симптомы педикулеза
Основной симптом педикулеза – сильный зуд кожи головы в местах укусов, причем главная его локализация – виски, затылок и задняя поверхность ушных раковин. Больные часто жалуются на чувство, что в волосах кто-то шевелится. При сильном заражении вшами пациент расчесывает кожу, на ней появляются геморрагические корки. В результате повреждения кожного покрова в ранки может попасть инфекция и развиться пиодермия (гнойно-воспалительное поражение кожи). Для запущенных случаев педикулеза характерно наличие колтунов, имеющих неприятный запах из-за присутствия в них гноя.

Диагностика педикулеза
Диагностика педикулеза волосистой части головы всегда начинается с визуального осмотра пациента, поскольку вшей обычно легко увидеть невооруженным глазом. Гниды располагаются ближе к корню волоса и тоже хорошо различимы.
Лампу Вуда используют для определения жизненного цикла гнид - живые особи дают белое свечение, погибшие не светятся.
Метод дерматоскопии применяют в тех случаях, когда визуальный осмотр и лампа Вуда не дали результатов, что может свидетельствовать о ранней стадии заражения вшами, когда их количество незначительно.
-
В случае развития пиодермии проводят лабораторное исследование содержимого высыпаний для выявления возбудителя и на чувствительность микроорганизмов к антибактериальной терапии, а также к бактериофагам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Демодекоз – паразитарное кожное заболевание, которое вызывает клещ-железница (Demodex). Клещ размножается в волосяных фолликулах, сальных железах кожи и мейбомиевых железах (видоизмененных сальных железах, располагающихся по краю века) и поражает в основном кожу лица и наружных ушных раковин, хотя в редких случаях может мигрировать на кожу груди и спины. Питательной средой, необходимой для размножения клеща, служит кожное сало (себум).
Носителями клеща могут быть многие люди, но заболевание проявляется остро только при нарушении микробного биоценоза кожи и снижении иммунитета.
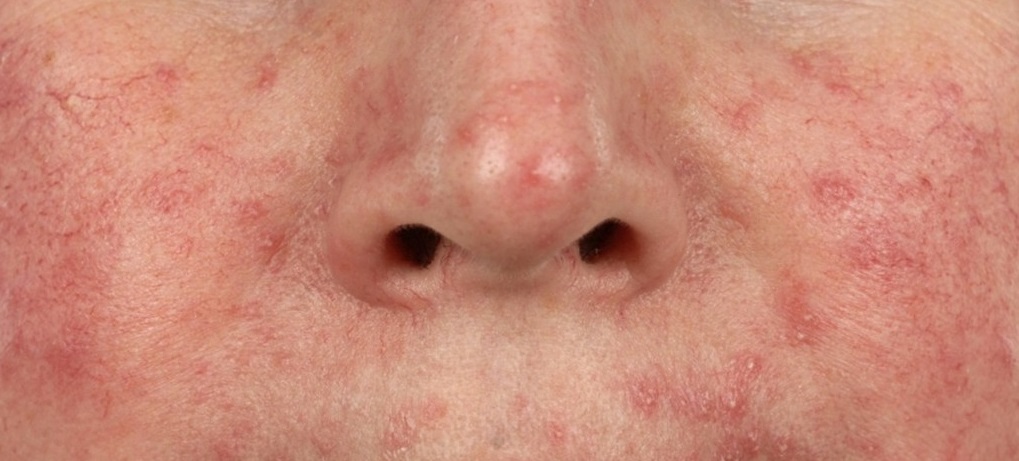
В таких случаях клещ начинает активно размножаться, в результате чего на коже формируются асимметричные шелушащиеся розовые пятна, телеангиэктазии, розовая или красная сыпь, на месте которой затем возникают пустулы (пузырьки с гноем) или везикулы (пузырьки с прозрачной жидкостью). Кожа в этих местах воспаляется, утолщается и покрывается мокнущими корочками. При отсутствии лечения поражение кожи может усиливаться, захватывая более глубокие слои.
Причины появления демодекоза
Клещ-железница относится к условно-патогенным организмам и у 90% людей входит в состав нормального микробного биоценоза кожи лица, при этом никак себя не проявляя. Активное размножение клеща становится возможным, если биоценоз нарушается, а местный иммунитет снижается. Чаще всего изменение микробной среды происходит вследствие различных кожных заболеваний (воспалительных, бактериальных), использования иммуносупрессантов (препаратов, снижающих иммунную защиту), например, местных стероидных мазей. Распространению демодекоза способствуют нарушения в работе нервной, сосудистой и эндокринной систем, заболевания желудочно-кишечного тракта, патологии обменных процессов.
Немаловажным фактором развития заболевания служит повышенное образование кожного сала и изменение его состава. Увеличение поверхностных липидов в составе себума приводит к усиленному размножению патогенной флоры, которая, в свою очередь, инициирует активность клеща. Гиперпродукция кожного сала возникает у женщин в период гормональной перестройки, а также в результате эндокринных заболеваний и генетической предрасположенности. Существенную роль в активизации клеща играет уровень инсоляции, влияющий на усиление продукции себума.
В жаркое время года регистрируется всплеск заболеваемости демодекозом, что связано с повышенной выработкой провоспалительных веществ из-за чрезмерного воздействия ультрафиолетовых лучей.
При наличии сопутствующих поражений кожи (акне, розацеа, перорального дерматита и т.д.), системных заболеваний (лейкоза, ВИЧ и др.) диагностируют вторичный демодекоз. Чаще всего он возникает у пациентов со значительно ослабленным иммунитетом. Иногда к вторичному демодекозу приводят терапия ингибиторами рецепторов эпидермального фактора роста, хроническая почечная недостаточность и УФ-воздействие. Заболевание может манифестировать в любом возрасте и характеризоваться значительной площадью поражения и выраженностью симптомов. Поражение век приводит к демодекозному блефароконъюнктивиту (воспалению век и их слизистой оболочки, прилежащей к глазу), который возникает как изолированно, так и параллельно с демодекозом кожи лица.
В зависимости от характера проявлений на коже различают:
- Акнеформный демодекоз. На коже присутствуют папулы и пустулы, напоминающие высыпания при угревой сыпи.
- Розацеаподобный демодекоз. Папулы появляются на фоне разлитой эритемы (покраснения кожи).
- Себорейный демодекоз. Сыпь на коже сопровождается пластинчатым шелушением.
- Офтальмологический демодекоз. Кожа век воспалена, присутствует чувство инородного тела в глазах.
На коже человека паразитируют два вида клеща Demodex folliculorum (длинный клещ) и Demodex brevis (короткий клещ).
В зависимости от вида клеща преобладают те или иные элементы поражения кожи. Развитие Demodex folliculorum чаще приводит к эритеме и слущиванию эпителия кожи. Demodex brevis вызывает формирование конусовидных папул, покрытых серыми чешуйками. Иногда отмечаются симметричные папулопустулезные элементы (пузырьки с прозрачной жидкостью или гноем), окруженные воспалительным инфильтратом.
Иногда размножение клещей приводит к присоединению вторичной гнойной инфекции, в ходе которой развиваются крупные гнойные пустулы и даже абсцессы.
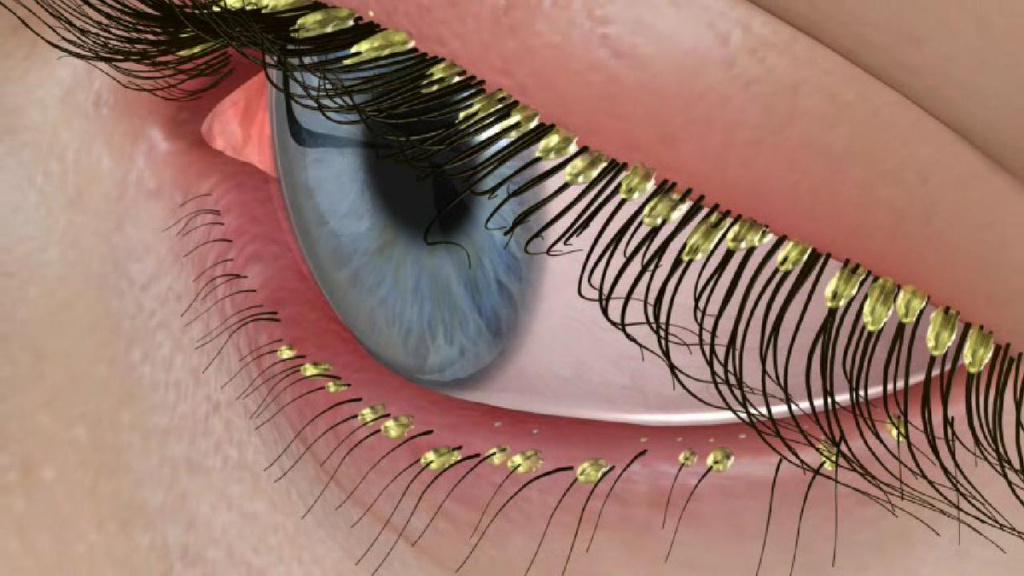
Длительное течение заболевания может привести к потере ресниц и замещению волосяных фолликулов рубцовой соединительной тканью.
Такие разнообразные проявления демодекоза делают обязательной лабораторную диагностику для выделения клещей из очагов поражения.
Лабораторная диагностика предусматривает микроскопию секрета сальных желез и содержимого пустул.
Информацию о приеме биоматериала в медицинских офисах необходимо заранее уточнить, позвонив в справочную службу ИНВИТРО по телефону. Клещ-железница размерами 0,2-0,5 мм, рода Demodex (Demodex folliculorum, Demodex brevis), является частым эктопаразитом человека. Он вызывает демодекоз, относящи.
Педикулез – заболевание эпидермиса и волос инвазионного характера, вызванное заражением вошью. Человека поражает три типа вшей – головная, платяная и лобковая, и по их названиям выделяют три одноименных типа педикулеза. Возможно заражение несколькими типами вшей одновременно (инфестация).
Заражение волосистой части головы происходит при тесном контакте, когда вша перемещается с одного человека на другого. Гигиена и ее уровень никак не влияет на вероятность закрепления паразитов на волосах. Заражение платяной вошью возможно через чужую одежду, общественное белье в поезде или в отеле. Заражение головными вшами через одежду (не считая головные уборы) маловероятно. Лобковая вошь попадает на поверхность кожи в процессе коитуса с зараженным человеком, белье и полотенца редко выступают источником заражения.
Вшами нельзя заразить животных, а от животных заразиться блохами – эти паразиты видоспецифичны. Наиболее комфортно они себя чувствуют при температуре выше 10-15 градусов, в противном случае гибнут. Головные и лобковые вши откладывают яйца в волосах, платяные – на одежде. Через 7 дней гниды (яйца) становятся личинками и начинают питаться кровью. Взрослая особь проживает около 30 дней, за это время откладывается от 150 до 300 яиц в зависимости от вида.
Прием (осмотр, консультация) врача-дерматовенеролога высшей категории первичный
Прием (осмотр, консультация) врача-дерматовенеролога высшей категории повторный
Прием (осмотр, консультация) врача-дерматовенеролога, к.м.н. первичный
Прием (осмотр, консультация) врача-дерматовенеролога, к.м.н. повторный
Прием (осмотр, консультация) врача-дерматовенеролога первичный
Прием (осмотр, консультация) врача-дерматовенеролога повторный
Причины возникновения и осложнения
Заражение педикулёзом всегда провоцируется тесным контактом – с другим человеком, одеждой, постелью. Причинами роста заболеваемости является увеличение количества населения, антисанитария, частые соприкосновения в общественных местах. Регулярны случаи реинфекции среди детей – они часто взаимодействуют, а лечение производится недостаточно комплексно и ответственно. В группе риска находятся дети, которые меняются шапками, шарфами, наушниками, расческами.
Заражение педикулезом может вызвать осложнения, особенно если речь идет о платяных вшах. Последние являются переносчиками волынской лихорадки и других трансмиссивных болезней, а также сыпного тифа. От головных вшей выше вероятность заразиться вшивым возвратным тифом, хотя и сыпной тиф они тоже переносят.
Классификация педикулеза
Головной педикулез возникает при заселении кожного покрова волосистой части головы серо-белыми насекомыми размером до 4мм. Заражение происходит после пересаживания вши с одного человека на другого во время тесных контактов или использования общих расчесок/аксессуаров. При поражении волосяных покровов одного человека возможно заражение всех членов семьи.
Платяной педикулез встречается реже. Насекомое, вызывающее его, внешне похоже на головную вшу, но превосходит ее размером, достигая 2-5 мм. Заражение происходит, главным образом, после сна в гостиницах или обмена одеждой. Заболевание мало характерно для людей с достаточным уровнем гигиены и чаще замечается у лиц, ведущих маргинальный образ жизни.
Лобковый педикулез вызывают вши самого маленького размера – площицы. В процессе питания они впиваются в кожу непосредственно рядом с волоском, а яйца откладывают очень близко к корню волоса. Лобковые вши обитают в местах скопления апокриновых желез (на них ориентировано обоняние насекомых), это в большей степени паховая область и в меньшей верхняя часть бедер. Заражение происходит при половых контактах, редко в бане или через предметы гигиены. Как правило, лобковый педикулез сопровождает ряд ЗППП.
Симптомы
Инкубационный период заболевания составляет 30 дней, после чего появляются симптомы. Как правило, первым замечается сильный зуд от укусов, который вызывает расчесы. Сами укусы не являются болезненными, но белковый состав внедряемой под кожу слюны провоцирует аллергические реакции и зуд. Регулярное повреждение кожных покровов при расчесывании может привести к появлению гнойничковых поражений из-за заселения болезнетворной микрофлорой.
После осмотра головы выявляется красная сыпь и серо-голубоватые пятна до 1см диаметром – кровоизлияния, возникающие при сосании. На волосах ближе к корням непременно будут заметны яйца, даже если взрослых особей заметить не удалось. Они прочно прикреплены к волосу и не смываются водой.
Наиболее сильный зуд характерен для платяного педикулеза. Из-за укусов возникают уртикарные высыпания, линейные экскориации, которые локализуются, главным образом, на шее, подмышками, на пояснице. При длительном заражении место расчесов утолщается, становится плотным, буро-серым, кожный рисунок проявляется четче.
К симптомам заражения лобковыми вшами также относятся зуд и расчесы. На месте укусов образуются пятна, которые при сдавливании кожных покровов не пропадают. Пятна самостоятельно исчезают через 1-2 недели после появления.
Самка вши откладывает по несколько яиц в день. Увеличение количества особей вызывает более заметные симптомы. Человек становится раздражительным, его мучает бессонница, нервозность из-за постоянного беспокойства и неприятных ощущений.
Медикаментозное лечение
Лечение заболевания производится в домашних условиях с использованием аптечных препаратов и частого гребешка. В качестве препаратов применяются шампуни, мази, спреи, лосьоны. Они работают по двум разным принципам:
- Оказывают воздействие на нервную систему паразитов. К ним относятся соединения малатиона, фентиона, перметрина и других компонентов. Имеют недостаток – неэффективны в отношение гнид. Повторная обработка при использовании этих средств является обязательной.
- Блокируют доступ кислорода при помощи специальной пленки. В состав входят диметикон, циклометикон. Эффективно для представителей всех стадий развития вши.
Лечение педикулеза инсектицидными средствами возможно только в возрасте от 2 лет и противопоказано беременным/кормящим женщинам, а также пациентам с аллергиями. Педикулицидные средства, создающие силиконовую пленку, подходят лицам любого возраста и не провоцируют аллергических реакций. Детям до 2-х лет с целью лечения вшей рекомендуется состричь волосы, поскольку нанесение состава на голову и последующее вычесывание может быть крайне сложным или невозможным.
Наиболее популярными препаратами для лечения педикулеза являются:
- Медифокс – содержит перметрин и поставляется в аптеки в двух видах – как гель, который можно использовать сразу, и как концентрат для разведения, которого хватит надолго;
- Пара Плюс – выпускается в виде аэрозоля, хорошо работает в отношение особей на любой стадии развития;
- Педилин – эмульсия, концентрат или гель, выбираются по вашему усмотрению, содержит в составе два инсектицида;
- Лавинал – есть шампунь и спрей;
- Нок – подходит в том числе для женщин, ожидающих ребенка.
Аптеки предлагают еще десятки средств с разным составом. Чтобы правильно выбрать эффективный препарат, перед лечением проконсультируйтесь с врачом. Возможно, потребуется комбинация нескольких средств.
Правила обработки головы от вшей:
- Перед процедурой небольшое количество препарата тестируется на предмет появления аллергической реакции. Нанесите его на запястье или внутреннюю сторону локтя за 1-2 часа до процедуры.
- Обработка проводится только в хорошо проветриваемом помещении.
- Чтобы исключить попадание средства в глаза и на лицо используется защитный козырек.
- Выбранный препарат необходимо распределить по всей длине волос. Способ нанесения зависит от средства.
- После нанесения голова покрывается пленкой для создания парникового эффекта. Для удобства можно использовать шапочку для душа.
- Средство выдерживается строго по инструкции производителя. Если при воздействии на кожу возникли неприятные ощущения, сильное жжение, покраснение, процедуру рекомендуется прекратить.
- По окончании процедуры волосы ополаскиваются уксусным раствором – он хорошо расщепляет вещество, которым самка крепит яйца к волосам.
Остатки личинок, гнид, погибших вшей вычищаются при помощи гребешка. В противном случае они могут остаться на волосах на длительное время.
Физические меры борьбы с паразитами
Способ избавления от заражения зависит от вида насекомого.
Лобковые вши
Бороться с лобковыми вшами проще, чем с головными, поскольку к ореолу их обитания применимы радикальные меры. Если вы обнаружили лобковую вошь, примите экстренные меры:
- удаление волос в паху и на бедрах;
- удаление вшей и гнид с ресниц и бровей при помощи пинцета (если они там есть);
- кипячение одежды, постельного белья;
- замораживание личных текстильных вещей в морозилке на 12 часов;
- обработка пораженной кожи борной мазью (не расчесывайте укусы).
Платяные вши
Эти паразиты живут без хозяина 3-4 дня, серьезно отнеситесь к противопаразитарной обработке. Постельное белье, текстиль, одежду необходимо прокипятить либо обработать при помощи отпаривателя. Матрасы, диваны, подушки также нуждаются в паровой обработке. Вещи рекомендуется после стирки вывесить на солнце, если такая возможность есть. Гниды могут закрепиться в швах, поэтому обработка должна производиться при высоких температурах и тщательнее именно в местах соединения лоскутов ткани.
Вши переползают на человека только на время питания, а яйца откладывают в тканях, однако случается, что гниды можно обнаружить и в волосах на теле. В связи с этим рекомендуется проводить обработку пациента педикулоцидными препаратами.
Головные вши
Вши волосистой части головы у пациентов лечатся широким спектром медикаментозных препаратов. После обработки часть гнид все же может выжить, поэтому рекомендуется дополнительно удалить их механически. Кроме того, невылупившиеся засохшие гниды могут остаться прикрепленными в волосах в течение нескольких лет, если не стянуть их самостоятельно. Для механической обработки используются гребни из аптеки с очень маленьким шагом между зубцами. Он меньше, чем диаметр гнид, поэтому процесс протекает эффективно.
При обработке следует уделить повышенное внимание участку в 3-5 см. от корней – именно здесь содержится большая часть паразитов. Чтобы скольжение было лучше, следует смазать волосы маслом или бальзамом.
Дополнительные меры в отношение личных вещей:
- стирка белья на высоких температурах (кипячение в данном случае не требуется);
- охлаждение мягких игрушек и текстиля личного пользования в холодильнике в течение 3 дней (в морозилке – меньше);
- промывание расчесок водой с мылом.
Профилактика заболевания
Ни один человек, особенно ребенок, не застрахован от педикулеза. Даже случайный контакт в переполненном общественном транспорте может привести к заражению. Тем не менее, врачи рекомендуют иметь ввиду основные правила профилактики:
- соблюдать личную гигиену;
- стирать белье и одежду на максимальной возможной для вещи температуре;
- обрабатывать вещи паром и проглаживать утюгом;
- иметь собственную расческу и приборы для волос;
- не надевать чужие головные уборы.
Особенно аккуратными следует быть в отношение детей, проводя регулярные самостоятельные проверки. Часто дети подхватывают паразитов в школе или летнем лагере. Родителям следует убедиться, что руководство лагеря предпринимает необходимые меры для своевременного выявления зараженных детей.
Записаться на прием
Дерматологи сети клиник НИАРМЕДИК рекомендуют обращаться к врачу немедленно после появления подозрений на заражение. Специалист проведет обследование и назначит наиболее эффективные препараты, а также даст рекомендации по дополнительным мерам в отношение личных вещей, одежды, постельного белья. Для комфорта пациента и во избежание распространения заражения возможен вызов специалиста на дом.
Вызвать врача или записаться на прием можно на сайте, по телефону контакт-центра или ближайшей к вам удобной клиники. Запись через сайт ведется круглосуточно, через регистратуру – в рабочие часы.
Читайте также:

