Гельминт белые пятна на коже что это
Обновлено: 24.04.2024
Высыпания, которые появляются на коже человека при глистах, часто похожи на сыпи обычные дерматологические. Это может быть крапивница: зудящие покраснения, мелкие пятнышки, которые при расчесывании становятся лопающимися волдырями. Сыпь может проявляться в виде экземных образований, шелушащихся участков кожи, угрей, всевозможных прыщей.
Причины кожных высыпаний при гельминтозе
Почему же появляются зудящие высыпания на коже? Гельминты (разными видами глистов) нарушают микрофлору кишечника – в слизистую начинают попадать непереваренные частицы еды. Уровень защитных клеток, эозинофилов, стремительно увеличивается, защищая организм от продуктов жизнедеятельности глистов. Так в результате действия паразитов в организме человека и реакции на них клеток на коже появляется аллергическая реакция, имеющая разнообразные формы.
Гельминты (глисты) – это паразитарные черви, которые могут обитать в организме человека и животных. Научное название глистов – гельминты, сам процесс заражения человека называют гельминтозом. Глисты у человека появляются в результате инфицирования их яйцами (глистная инвазия). Научные исследования доказали, что примерно 25% от всего человечества планеты имеют гельминтоз.
Гельминтоз – болезнь, которую вызывают паразиты, именуемые острицами, аскаридами и лямблиями. Остро реагирует эпидермис на наличие ленточных червей. Сыпь появляется, как реакция организма на те токсические вещества, которые они выделяют в процессе своей жизнедеятельности.
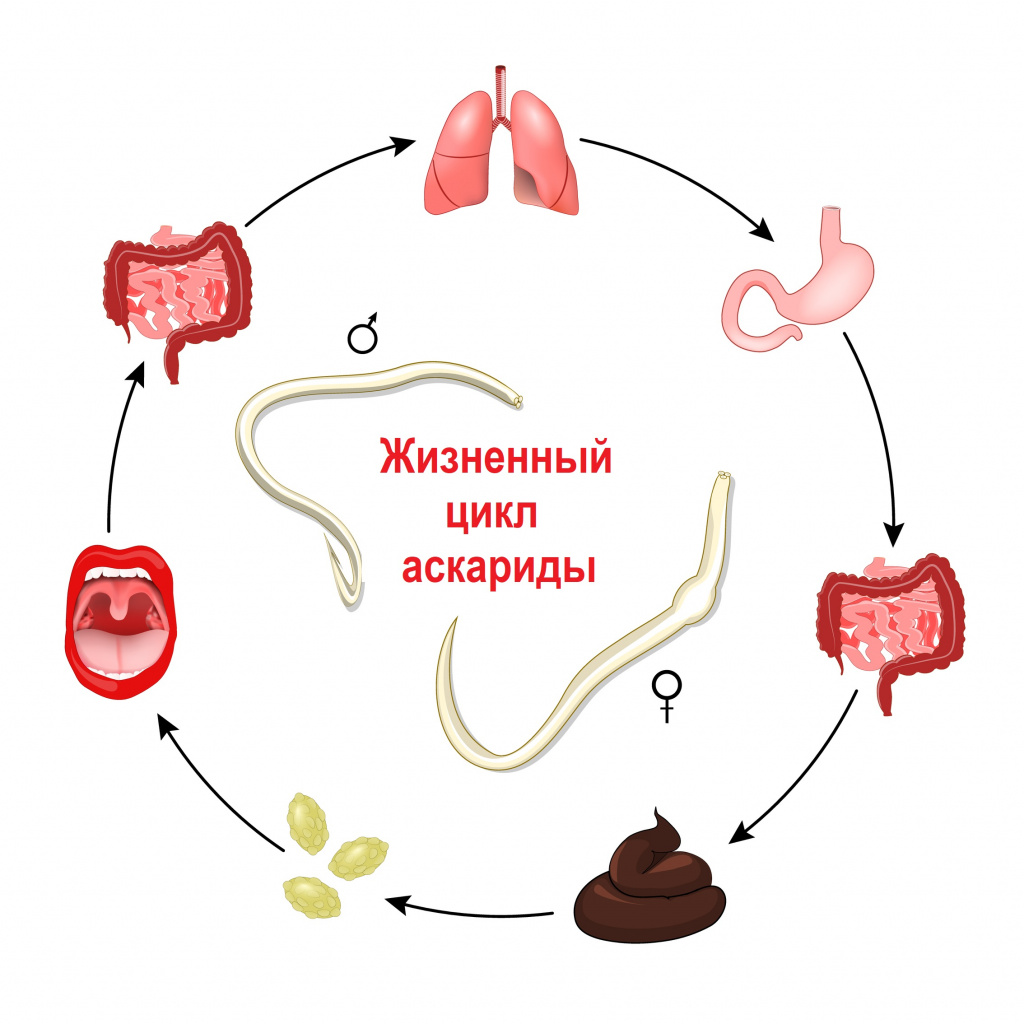
- Аскариды. Это круглые черви, которые попадают внутрь желудка после общения с домашними питомцами, прогулки, вследствие употребления немытых фруктов и овощей. Кожная сыпь похожа на крапивницу – маленькие красные пятна. При прогрессирующей болезни высыпания распространяются на все тело, на слизистые, сильно зудят и чешутся.
- Острицы. Заболевание, при котором происходит заражение острицами, называется энтеробиоз. Заразиться можно от контакта с болеющими, вдыхания уличной пыли, употребления в пищу фруктов и овощей, не прошедших термическую обработку. Внешние симптомы – наличие разных видов сыпи, которые приводят к покраснениям больших участков кожи и отекам.
- Лямблиоз. Заболевание происходит, когда простейшие черви лямблии поражают тонкую кишку. Если они начинают активно размножаться, это приводит к сильнейшему токсическому отравлению, что неизменно сказывается на коже. Она становится бледной, увеличивается количество угрей. Наблюдается несколько видов высыпаний: от крапивницы с волдырями до обширных дерматозов с невыносимым зудом и подкожными узелками.
- Ленточный червь. Его деятельность в человеческом организме приводит к интоксикации, которая внешне может проявляться в кожных высыпаниях, усилении грибковой активности, шелушащейся, зудящей коже. Это происходит, когда печень уже не может справляться с тем отравлением, которое наступает в связи с присутствием червей.
Причины заражения гельминтами
Заражение глистами происходит вследствие несоблюдения основных правил гигиены. Например, человек может быть инфицирован глистами из-за употребления в пищу немытых продуктов, чаще всего овощей и фруктов или через прикосновение грязных рук к слизистым поверхностям (рот, глаза, половые органы).
Первые признаки и симптомы
В организме человека появляются глисты, он начинает это ощущать очень быстро. Общая клиника первичных признаков у взрослого человека и у ребенка выглядит следующим образом:
Но это лишь самые известные симптомы. Если углубляться далее, можно выделить еще один признак глистов у взрослых, который люди часто относят к проявлению других заболеваний, даже не догадываясь об истинных причинах недомоганий.
У взрослых присутствие глистов наблюдается при наличии следующих признаков:
- Запор, возникающий от выросших до больших размеров глистов или от перекрывающих кишечник отходах их деятельности.
- Понос, который может появиться из-за выделений некоторыми видами глистов, способствующих разжижению переваренной пищи, раздражению стенок кишечника.
- Газообразование, вздутие живота.
- Кожные проявления: угри, прыщики, появление морщин, папул, трещин, ломающиеся волосы, ногти.
У детей, особенно у грудничков, присутствие глистов обнаружить гораздо сложнее. Их может не быть в кале даже при сдаче анализа на яйца глистов. Специалисты могут определить наличие червей по ряду других признаков:
- Отсутствие спокойного сна.
- Острая периодическая боль в животе в области пупка.
- Нарушение стула (чередование запоров и поносов), рвотные позывы и тошнота.
- Снижающийся вес.
- Неожиданный кашель без признаков простуды.
- Головная боль и головокружение.
- Жалобы на зуд, жжение в области ануса.
- Высыпания на коже, бывающие при глистах.
Диагностика гельминтоза
Лишь медицинское вмешательство позволит устранить паразитоз.
Для того чтобы избавить человека от глистов, врач назначает специальные таблетки и препараты, в каждом случае отдельные. Из народных средств самое популярное и действенное – семена тыквы, которые нужно растереть до кашицеобразного состояния и добавить мед (по столовой ложке каждого ингредиента). Это средство принимают утром, до завтрака, а через несколько часов делают клизму.
Основные меры профилактики гельминтозов у человека
- Соблюдение правил личной гигиены.
- Тщательное мытьё и обработка продуктов питания.
- Для предотвращения распространения заболеваний, следует вовремя выявлять зараженных людей и своевременно приступать к их терапии.
ВНИМАНИЕ!
Для успешного лечения гельминтозов следует провести лекарственную дегельминтизацию всей семьи, соблюдение правил гигиены, повторное проведение процедуры через две недели.
Здравствуйте. Моему сыну 2,5 года, около 2 месяца назад обнаружила на ногах и на руках маленькие белые пятна размером в горошину и меньше, одни как одна линия словно нить тонкая см 2-3. Сходили кож венерологу и детскому врачу ,направили сдать анализ на яйца глист. Анализе показали аскариду, назначили гелмадол,выпили через 2 недели опять сдали анализ но уже в другой лаборатории ,вышла острицы, и на следующий день опять сдали анализ в другой лаборатории вышли лямблии. Детский врач назначил вермокс , и ч-з неделю после приема таблетки направил дерматологу он написал фукорцином мазать неделю, неделю помазали но результата никакого нет , а пятен становится больше. Помогите пожалуйста от чего это может быть, и как лечить ребенка. Может ли это на самом деле от интоксикации паразитами? Но появления пятен месяц назад у моего сына был кашель тонзиллит, и поила грудным сбором и шалфеем от этого тоже могут быть такие поражения кожи?
Здравствуйте! По всей видимости Вы сдавали кровь на наличие паразитов, который является недостоверным, так как часто дает ложноположительные результаты. При интоксикации паразитами должны быть и другие жалобы, о которых Вы не сообщаете. Нужно тщательное обследование ребенка, чтобы установить причину появления пятен.
Здраствуйте.Мы анализ кала сдавали, 3 раза в трех местах, в начале ребенок говорил что у него болит живот,после приема гелмадола у него перестал болеть живот, но до сих пор ночью скрепит зубами,спит в положении согнутыми коленами лицом вниз, больше никаких признаков нет. Подскажите пожалуйста какими методоми эффективно лечить лямблии без вреда организму ребенку?
Здравствуйте! Я предположил сдачу крови на наличие паразитов, так как аскариды и лямблии выявляются при исследовании кала разными методиками, а острицы методом отпечатка на липкой ленте. Гелмадол оказывает свое лечебное действие и при лечении лямблиоза, по-этому лечить повторно нет необходимости. Но врач должен был назначить комплексное лечение, которое должно включать в себя прием антигистаминных и витаминных препаратов, диету. И нет объяснения Вашему вопросу о лечении лямблиоза, в то время как у ребенка выявлены и аскариды и острицы? Тем более, что Вы не сообщаете о выходе аскарид после лечения гелмадолом? Скрипение зубами - проблема скорее неврологическая (обратитесь к неврологу), а поза в которой спит ребенок и вовсе не говорит о наличии паразитов в его организме.
Здравствуйте Сергей Иванович .После приема гелмадола я так и не увидела выхода ни аскарид ни остриц. И поэтому через 2 недели мы опять сдали анализ на яйцаглист и у нас вышли лямблии. Я в первом письме написала про это , и врач после выхода лямблий назначил вермокс , мы выпили лекарство уже 2 недели как , но белых пятен становится больше, и поэтому я спрашиваю может ли быть это от лямблий , может они до сих пор есть у ребенка, и может ли быть от этих глистов белых пятен на коже, или могут быть другие причины, какие еще анализы можно сдат?
Здравствуйте! Должен Вас огорчить тем, что лямблиоз не лечится ВЕРМОКСОМ - это антигельминтный препарат! С пятнами Вам необходимо обратиться к дерматологу и тщательно обследовать ребенка (я об этом уже писал)! В Вашем случае, белые пятна не вызваны паразитированием лямблий!

Витилиго – это заболевание, при котором на коже лица и тела появляются депигментированные участки белого цвета. Постепенно они становятся больше и сливаются друг с другом. Витилиго не доставляет никаких болезненных ощущений и представляет собой эстетическую проблему. На сегодняшний день не существует высокоэффективного метода лечения витилиго, позволяющего полностью избавиться от белых пятен.
Общие сведения о заболевании
Витилиго – это хроническое дерматологическое заболевание, при котором пигмент меланин на отдельных участках эпидермиса исчезает. Меланоциты – клетки, вырабатывающие меланин – перестают полноценно функционировать, вследствие чего кожа обесцвечивается. Витилиго страдает около 3% населения. Преимущественно поражаются кожные покровы, но также существует витилиго слизистых оболочек. Заразиться витилиго от другого человека невозможно.
Как правило, заболевание проявляется в молодом возрасте, до 40 лет. Патология манифестирует в 10–30 лет. Первоначально пятна имеют небольшой размер, но со временем увеличиваются. Темпы их роста неравномерны. Незначительная часть пятен исчезает в самопроизвольном порядке.
Лицам с витилиго рекомендуется избегать нахождения под открытым солнцем. Поскольку кожа не вырабатывает меланин, можно легко получить солнечный ожог, вплоть до появления волдырей, заполненных жидкостью.
Причины развития
Этиология витилиго остается досконально неизученной. Факторы, предрасполагающие к возникновению белых пятен:
Генетическая предрасположенность. Витилиго имеет сложный механизм наследования, за его развитие ответственны более 54 локуса генов. Прямая наследуемость отмечается примерно у 40% пациентов, но генетический фактор проявляет себя в 80% случаев. Нарушение пигментации, возникшее вследствие определенных сбоев в работе организма, закрепляется генетически и может проявить себя через несколько поколений.
Нейроэндокринные нарушения. Сюда входит сахарный диабет, нарушения работы щитовидной железы и гипофизарно-надпочечниковой системы, дисфункция яичников у женщин.
Занятость на вредном производстве. Если человек в ходе своей работы вынужден постоянно контактировать с агрессивными химическими веществами: фенолом, формальдегидом, детергентами, у него повышается риск профессионального витилиго.
Наличие этих патологий не подразумевает обязательное развитие витилиго, но их сочетание повышает такую вероятность.
Также необходимо принимать во внимание следующие факторы:
использование косметики с некачественным составом.
К появлению витилиго предрасположены люди с дефицитом витамина D и В12.
Как проявляется витилиго

Классический симптом витилиго – появление на коже пятна неравномерной формы с четкими краями, имеющего цвет слоновой кости. Его размер составляет от нескольких миллиметров до нескольких сантиметров. Появлению первого пятна нередко предшествует покраснение кожи и зуд. Цвет здоровой кожи может сохраняться точечно вокруг волосяных фолликулов. Постепенно обесцвечиваются волоски, растущие в зоне пятна витилиго, это явление называется полиоз.
В зависимости от локализации, формы и распространенности, выделяют несколько форм витилиго:
Распространенная (обычная). Самая часто встречаемая форма. Пятна множественные, расположены хаотично, беспорядочно по всему телу, затрагивают лицо.
Акрофациальная. Пятна локализованы на кистях, стопах и лице в зоне глаз, рта и носогубного треугольника. Эта форма практически не встречается у детей.
Универсальная. Пигмент теряет 80–90% всего кожного покрова. Здоровая кожа сохраняется на волосистой части кожи головы, в зоне подмышечных впадин, паховой зоне.
Фокальная (очаговая). Пятна единичные, либо имеют несколько локализованных очагов. Появляются на пальцах, в зоне иннервации тройничного нерва.
Сегментарная. Чаще встречается у детей, чем у взрослых. Витилиго поражает лицо в зоне иннервации тройничного нерва, область груди, шеи, поясницы и крестца.
Пунктирная. Пятна мелкого размера не более 1–2 мм, визуально напоминают конфетти. Располагаются беспорядочно.
Полихромная. Отличается наличием участков гиперпигментации между обесцвеченной и здоровой кожей.
Воспалительная. Встречается редко.Края пятен воспалены, шелушатся и чешутся.
Витилиго слизистых оболочек поражает внутреннюю поверхность полости рта, половой член, вульву у женщин.
Пятна практически никогда не поражают подошвы стоп. У 30 – 40% пациентов отмечается появление преждевременной седины.
Возможные осложнения
На первый взгляд заболевание не представляет опасности, но при неблагоприятном развитии возможны следующие осложнения:
Офтальмологические расстройства. Возможна депигментация радужной оболочки или ее воспаление.
Асептический менингит. При поражении меланоцитов мозговых оболочек может развиться воспаление мозговых оболочек.
Расстройства слуха. Меланоциты участвуют в передаче слуховых раздражителей, поэтому возможны слуховые нарушения.
В клинической практике эти осложнения выявляют редко.
Диагностика
Диагноз устанавливается легко, на основании клинических проявлений заболевания.
Необходимо дифференцировать витилиго от следующих заболеваний:
меланома (злокачественная опухоль кожи);
Если витилиго сложно дифференцировать от перечисленных заболеваний визуально, прибегают к биопсии с последующим гистологическим исследованием взятого материала.
Пациентам рекомендуется сдать общий и биохимический анализ крови, общий анализ мочи, анализ на антитела к тиреоглобулину и тиреоидной пероксидазе, тест на антинуклеарные антитела. Это позволит выявить эндокринные и аутоиммунные нарушения.
Лечение

На сегодняшний день эффективной схемы лечения витилиго не существует. Задача существующих методов терапии – предупреждение появления новых пятен и максимальное уменьшение уже существующих.
Используются следующие препараты:
Топические кортикостероидные средства (местно). Применяются для лечения кожной сыпи, дерматитов. Их используют непрерывно или с периодической отменой. Курс лечения может составлять 2–3 месяца, или 4–6 циклов двухнедельных курсов, перерыв между которыми составляет 2 недели.
Топические ингибиторы кальциневрина (местно). Это новая группа нестероидных средств с противовоспалительным и иммуносупрессивным действием.
Также необходим прием пероральных антиоксидантов, кортикостероидов, аминокислот.
Бороться с витилиго можно и физиотерапевтическими методами:
Узковолновая УФБ-фототерапия. Это фототерапия узкополосным ультрафиолетовым излучением с длиной волны 311 нм. УФ-излучение дает противовоспалительный, антипролиферативный и иммуносупрессивный эффект. Она избирательно действует на структуру кожи и минимизирует побочные эффекты. Противопоказания к процедуре: альбинизм, острые лихорадочные состояния, туберкулез, злокачественные и доброкачественные новообразования.
ПУВА-терапия. Это лечение ультрафиолетом с одновременным применением фотосенсибилизирующих препаратов. Они повышают восприимчивость кожи к ультрафиолету, и облегчают его проникновение в глубокие слои дермы. Именно медикаментозная составляющая – залог успеха ПУВА-терапии. Процедура не подходит пациентам с сердечной, почечной и печеночной недостаточностью.
Селективная фототерапия. Здесь используются средневолновые и длинноволновые лучи, прием сенсибилизаторов не требуется. Начальную дозу облучения определяют, ориентируясь на тип кожи, в дальнейшем ее увеличивают. Курс лечения составляет 20–30 процедур. Целесообразно провести несколько курсов с интервалом в 1–1,5 месяца.
Наиболее подходящий метод физиотерапии рекомендует дерматолог.
Менее распространены хирургические методы лечения:
трансплантация субэпидермального пузыря;
трансплантация кожи с разделенной толщиной;
трансплантация с помощью перфорации;
Для маскировки пятен используют тональные кремы, средства для автозагара. Если наличие витилиго представляет психологическую проблему для пациента, необходимы сеансы психотерапии.
Профилактика
Специальных мер профилактики заболевания не существует. Чтобы остановить распространение пятен и свести к минимуму риск их возникновения следует соблюдать такие рекомендации:
защищать кожу лица и тела от вредного воздействия ультрафиолета;
при нахождении под солнцем использовать солнцезащитный крем с SPF-фактором;
беречь кожу от воздействия травмирующих механических, химических, термических, факторов;
своевременно лечить эндокринные и аутоиммунные заболевания;
максимально исключить стрессовые факторы;
при дефиците полезных веществ в организме принимать минерально-витаминные комплексы.
В 10–15% случаев заболевание регрессирует самостоятельно, но гораздо чаще прогноз по полному избавлению от пятен остается неблагоприятным. При лечении в течение нескольких лет можно добиться уменьшения площади непигментированных участков.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гельминтоз (глистная инвазия): причины появления, симптомы, диагностика и способы лечения.
Определение
Гельминтозы - болезни человека, животных и растений, вызываемые паразитическими червями (гельминтами).
Причины появления гельминтозов
В настоящее время в России встречается более 70 видов из известных 250 гельминтов, паразитирующих в организме человека. Наиболее распространены круглые черви (аскариды, острицы, трихинеллы, власоглав), ленточные черви (свиной, бычий и карликовый цепни, широкий лентец, эхинококки), сосальщики (печеночная и кошачья двуустки).
Заражение гельминтами чаще всего происходит после попадания в организм их яиц и/или личинок. В зависимости от механизма заражения и путей передачи гельминтозы подразделяются на: геогельминтозы, биогельминтозы и контактные гельминтозы. Геогельминты развиваются без промежуточных хозяев, биогельминты - с последовательной сменой одного-двух-трех хозяев, контактные гельминты передаются контактным путем.
Свиной цепень, бычий цепень, эхинококк и другие виды червей развиваются с последовательной сменой одного-двух-трех хозяев. Промежуточными хозяевами могут быть рыбы, моллюски, ракообразные, насекомые. Человек заражается этими гельминтами, употребляя в пищу продукты, не прошедшие полноценную термическую обработку:
- мясо говядины, инфицированную финнами (личинками) бычьего цепня;
- свинину, пораженную финнами свиного цепня;
- малосоленую и сырую рыбу с личинками описторхиса или широкого лентеца;
- сырую воду или обработанные этой водой овощи, фрукты.
Контактным путем - то есть при личном контакте здорового человека с зараженным, при пользовании общей посудой, предметами туалета, бельем, при вдыхании пыли в помещении, где находится зараженный человек - передаются энтеробиоз (возбудитель – острица) и гименолепидоз (возбудитель – карликовый цепень). В случае энтеробиоза часто случается самозаражение.
Гельминты определенного вида паразитируют в определенных органах, вызывая различные гельминтозы:
- в толстой кишке - свиной, бычий, карликовый цепни, нематоды (анкилостомы, аскариды, стронгилоиды), острицы, власоглав. Из просвета кишки личинки свиного цепня могут попадать в кровоток и распространяться по организму, оседая в жировой клетчатке, сосудах мышц, камерах глаза, мозге;
- в печени и желчных путях - трематоды (описторхис, клонорхис, фасциола). В печени первично располагаются эхинококковые кисты, а после их разрыва дочерние пузыри можно обнаружить в брыжейке, листках брюшины, селезенке и других органах;
- в органах дыхания - эхинококки, альвеококки, легочные сосальщики, вызывающие парагонимоз;
- в нервной системе - шистосомозы, парагонимоз, эхинококкоз и альвеококкоз;
- в органах зрения - онкоцеркоз, лоаоз, осложненные формы тениоза;
- в органах кровообращения - некатороз, шистосомозы, дифиллоботриоз;
- в лимфатической системе - филяриатозы, трихинеллез;
- в коже и подкожной клетчатке - анкилостомидоз, онкоцеркоз, лоаоз, личиночная стадия шистосомозов;
- в костной системе - эхинококкоз;
- в скелетной мускулатуре - трихинеллез, цистицеркоз мышечной ткани.
Срок жизни гельминтов в организме окончательного хозяина может быть различным, зависит от вида паразита и колеблется от нескольких недель (острицы) до нескольких лет (цепни) и десятилетий (фасциолы).
Классификация заболевания
У человека паразитируют черви двух видов:
- Nemathelminthes – круглые черви, класс Nematoda;
- Plathelminthes – плоские черви, которые включают в себя классы
- Cestoidea – ленточных червей,
- Trematoda – класс сосальщиков.
- биогельминтозы;
- геогельминтозы;
- контактные гельминтозы.
На организм человека гельминты оказывают различное воздействие:
- антигенное воздействие, когда развиваются местные и общие аллергические реакции;
- токсическое действие (продукты жизнедеятельности гельминтов вызывают недомогание, слабость, диспепсические явления);
- травмирующее действие (при фиксации паразитов к стенке кишечника происходит нарушение кровоснабжения с некрозом и последующей атрофией слизистой оболочки; могут нарушаться процессы всасывания; механическое сдавление тканей гельминтами);
- вторичное воспаление в результате проникновение бактерий вслед за мигрирующими личинками гельминтов;
- нарушение обменных процессов;
- в результате поглощения крови некоторыми гельминтами возникает анемия;
- нервно-рефлекторное влияние - раздражение гельминтами нервных окончаний провоцирует бронхоспазм, дисфункцию кишечника и т.д.;
- психогенное действие, проявляющееся невротическими состояниями, нарушением сна;
- иммуносупрессивное действие.
Для гельминтозов характерна стадийность развития. Каждая стадия характеризуется своими клиническими симптомами.
Жалобы пациентов в острой стадии:
- повышение температуры от нескольких дней до двух месяцев (субфебрильная или выше 38ºС, сопровождающаяся ознобом, резкой слабостью и потливостью);
- зудящие рецидивирующие высыпания на коже;
- локальные или генерализованные отеки;
- увеличение регионарных лимфатических узлов;
- боли в мышцах и суставах;
- кашель, приступы удушья, боль в грудной клетке, длительные катаральные явления, бронхит, трахеит, симптомы, симулирующие пневмонию, астматический синдром, кровохарканье;
- боль в животе, тошнота, рвота, расстройства стула.
Для кишечных гельминтозов характерны следующие синдромы:
- диспепсический (дискомфорт в животе, чувство переполнения после еды, раннее насыщение, вздутие живота, тошнота);
- болевой;
- астеноневротический (чувство сильной усталости, повышенная нервная возбудимость и раздражительность).
Кишечные цестодозы (тениаринхоз, дифиллоботриоз, гименолепидоз, тениоз и другие) протекают бессимптомно или с малым количеством симптомов (с явлениями диспепсии, болевым синдромом, анемией).
Трематодозы печени (фасциолез, описторхоз, клонорхоз) вызывают:
- хронический панкреатит;
- гепатит;
- холецистохолангит;
- неврологические нарушения.
Мочеполовой шистомоз проявляется появлением в самом конце мочеиспускания крови, частыми позывами к мочеиспусканию, болью во время мочеиспускания.
Альвеококкоз, цистицеркоз, эхинококкоз могут длительное время протекать бессимптомно. На позднем этапе нагноение или разрыв кист, содержащих паразитов, приводит к анафилактическому шоку, перитониту, плевриту и другим тяжелейшим последствиям.
Для заболеваний, обусловленных паразитированием мигрирующих личинок зоогельминтов, когда человек не является естественным хозяином, различают кожную и висцеральную формы. Кожная форма обусловлена проникновением под кожу человека некоторых гельминтов животных: шистосоматид водоплавающих птиц (трематоды), анкилостоматид собак и кошек, стронгилид (нематоды). При контакте человека с почвой или водой личинки гельминтов проникают в кожу. Возникает чувство жжения, покалывания или зуда в месте внедрения гельминта. Может наблюдаться кратковременная лихорадка, признаки общего недомогания. Через 1-2 недели (реже 5-6 недель) наступает выздоровление.
Висцеральная форма развивается в результате заглатывания яиц гельминтов с водой и пищевыми продуктами. В начале заболевания может быть недомогание, аллергическая экзантема (кожная сыпь). В кишечнике человека из яиц гельминтов выходят личинки, которые проникают через кишечную стенку в кровь, достигают внутренних органов, где растут и достигают 5-10 см в диаметре, сдавливают ткани и нарушают функцию органов. При расположении личинок цепней (цистицерки, ценура) в оболочках и веществе головного мозга наблюдается головная боль, признаки церебральной гипертензии, парезы и параличи, эпилептиформные судороги. Личинки также могут располагаться в спинном мозге, глазном яблоке, серозных оболочках, межмышечной соединительной ткани и др.
Исходом гельминтозов может быть полное выздоровление с ликвидацией гельминтов или развитие необратимых изменений в организме хозяина.
Диагностика гельминтоза
Диагноз гельминтоза устанавливается на основании совокупности жалоб, полученных от пациента сведений о течении болезни, данных лабораторных и инструментальных методов обследования.В острой фазе гельминтозов имеется реакция крови на присутствие гельминта в организме, поэтому рекомендованы следующие исследования:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

