Гемолитический стрептококк и анемия
Обновлено: 24.04.2024
Стрептококк (лат. Streptococcus) - это род шаровидных или овальных бактерий, они могут располагаться отдельно либо цепочками разной длины (от греч. streptos – цепочка).
Заболевания, вызываемые гемолитическими стрептококками, известны и описаны очень давно, но сами гемолитические стрептококки открыты и описаны относительно недавно. Впервые это сделал в 1874 году немецкий хирург Теодор Бильрот, выделив гемолитический стрептококк из раневых поверхностей, а также исследовав больных с рожистым воспалением.
Из числа стрептококков, патогенных для человека, с середины 80-х г.г. ХХ столетия во многих странах мира наблюдается рост заболеваемости, обусловленной бета-гемолитическими стрептококками группы А (БГСА, S.pyogenes).
Бета-гемолитический стрептококк группы А (пиогенный стрептококк, БГСА, S.pyogenes) - грамположительный, неспорообразующий, неподвижный микроорганизм. Встречается повсеместно, часто колонизирует кожные покровы и слизистые оболочки человека.
Главными путями передачи являются воздушно-капельный, контактный и пищевой.
Основные формы заболевания представлены:
- поверхностными (ангины, фарингит, импетиго, рожа);
- инвазивными (некротизирующий фасциит, миозит, менингит, эндокардит, пневмония, послеродовой сепсис);
- токсин-опосредованными инфекциями (скарлатина, синдром токсического шока).
С тех пор о стрептококках стало известно практически всё, однако пристальное внимание учёных и врачей к стрептококку не ослабевает, этому находится несколько причин:
- бета-гемолитический стрептококк группы А – один из наиболее распространенных возбудителей бактериальных инфекций человека;
- в последнее десятилетия во всём мире отмечено изменение распространения стрептококковых инфекций с преобладанием тяжёлых проявлений (развитием сепсиса, синдрома инфекционно–токсического шока), это очень тяжёлые состояния, угрожающие жизни пациента;
- по данным Министерства Здравоохранения Республики Беларусь основной экономический ущерб, вызванный инфекцией бета-гемолитического стрептококка группы А, в 10 раз выше, чем ущерб от вирусных гепатитов, вместе взятых, и обеспечивается, в основном, стрептококковой ангиной (57,6%) и другими стрептококковыми ОРЗ (30,3%).
Что необходимо знать о бета-гемолитическом стрептококке?
Некоторые виды гемолитических стрептококков имеют практическое значение:
- streptococcus lactis сбраживает лактозу с образованием молочной кислоты, которая применяется для получения кисломолочных продуктов (кефира, простокваши, ряженки);
- известны виды, образующие полисахарид декстран, из которого готовят кровезаменитель.
Стрептококки очень опасны, прежде всего, за счёт выделяемых токсинов, которые ответственны за внутреннее поражение органов заболевшего. Однако это ещё половина неприятностей. Токсины стрептококка могут спровоцировать неадекватный иммунный ответ пациента и запустить аутоиммунные реакции, вызывающие такие тяжёлые заболевания, как ревматизм и гломерулонефрит, которые без правильного лечения часто заканчиваются плачевно.
Пути передачи заболевания
Стрептококки передаются воздушно-капельным, контактным, алиментарным (через еду) путём через слюну, при кашле, чихании, поцелуях, а также через бытовые предметы.
Инфекция распространяется очень быстро в закрытых коллективах (детских садах, яслях, школах, в армейских коллективах и т.д.).
Самым опасным для человека считается бета-гемолитический стрептококк группы А. Вы можете встретить его разные названия: пиогенный стрептококк или сокращённо БГСА, или на латинском языке Streptococcus pyogenes, или просто S.рyogenes.
Основные заболевания, вызываемые бета-гемолитическим стрептококком
Количество заболеваний, которые вызывает БГСА, очень большое: ангина, фарингит, скарлатина, рожистое воспаление, паратонзиллярный абсцесс, флегмона шеи, сепсис, отиты, менингит, фасциты и миозиты, стрептодермия, ревматизм, гломерулонефрит.
Каждое из этих заболеваний очень серьёзное и несёт в себе угрозу. При выявлении БГСА необходимо как можно раньше назначить адекватную антибиотикотерапию.
Streptococcus pyogenes сохраняет 100%-ную чувствительность к бета-лактамным антибиотикам (пенициллинам, цефалоспоринам, карбапенемам). Они остаются единственным классом антибиотиков, к которым у S.pyogenes не развилась резистентность.
Актуальной проблемой является устойчивость к макролидам, которая в некоторых регионах мира превышает 30%.
Частота резистентности к эритромицину достигает 11,4%, при этом не было обнаружено штаммов, устойчивых к телитромицину - представителю нового класса антибиотиков-кетолидов.
Диагностика стрептококковых инфекций
Врач бактериологического отдела
ЦДЛ городской больницы
Мясникова Н.М.
Приемная главного врача
(+375 214) 50-62-70
(+375 214) 50-62-11 (факс)
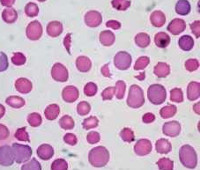
Гемолитические анемии у детей – это группа разных по патогенезу заболеваний, главным признаком которых является уменьшение продолжительности жизни эритроцитов, развитие их гемолиза. Клиническая картина имеет общие симптомы: возникновение желтухи, спленомегалии, реже гепатомегалии, тёмное окрашивание мочи. Для лабораторных исследований характерно снижение гемоглобина, ретикулоцитоз, повышение уровня билирубина (в основном за счет непрямой фракции), повышение ЛДГ, уробилиногена мочи. Метод лечения зависит от этиологии анемии: возможна медикаментозная терапия, проведение гемотрансфузий, спленэктомия при гиперспленизме.
МКБ-10
Общие сведения
Гемолитические анемии – это эритроцитопатии, при которых имеет место стойкое или массированное преобладание разрушения эритроцитов над их образованием. Среди всех анемий у детей встречаются в 11,5% случаев, в 5,3% ‒ от общего числа заболеваний крови. В числе больных незначительно преобладают лица мужского пола. Чаще диагностируются наследственные формы (76,6%) и особенно – наследственная сфероцитарная гемолитическая анемия (56,4%). Некоторые формы связывают с этнической принадлежностью: талассемия характерна для азиатов, жителей Кавказский республик, побережья Средиземного моря; серповидноклеточная анемия – для лиц негроидной расы, дефицит Г-6-ФД – для представителей еврейской национальности. Гемолитическая болезнь плода на территории РФ встречается у 0,6% новорожденных.

Причины
Этиология у наследственных и приобретенных гемолитических анемий различна. При наследственных анемиях патологии в строении эритроцитов запрограммированы на генетическом уровне: известно 16 вариантов с аутосомно-доминантным типом наследования, 29 – с рецессивным, 7 разновидностей – с Х-сцепленным. Все причины, которые приводят к гемолизу, разделяются на внеклеточные и внутриклеточные.
Внеклеточные причины типичны для анемий приобретенного характера. В этом случае эритроциты дефектов не имеют, а разрушаются под воздействием внешних факторов: ретикулоэндотелиальной гиперактивности (гиперспленизм), механических и химических нарушений целостности эритроцитов, иммунологических отклонений (под воздействием антител), паразитарной инвазии, витаминодефицита, некоторых инфекций. Внутриклеточные причины гемолиза – это нарушение структуры и функций эритроцитов, такие как дефекты эритроцитарного метаболизма, строения гемоглобина, мембран клеток.
Патогенез
В патогенезе наследственных гемолитические анемии главную роль играет внесосудистый гемолиз – разрушение эритроцитов происходит в клетках ретикулоэндотелиальной системы. Высвобождаемый гем распадается до несвязанного билирубина. В печени такое количество билирубина не может полностью связаться с глюкуроновой кислотой, развивается гипербилирубинемия. Клинически проявляется нарастанием желтухи, формированием у детей в раннем возрасте камней желчного пузыря, содержащих билирубинат кальция. В кишечнике билирубин метаболизируется в уробилин, избыток которого окрашивает мочу в темный цвет. Гиперактивность селезенки приводит к увеличению ее размеров с развитием гиперспленизма.
Внутрисосудистый гемолиз возникает при приобретенных гемолитических анемиях. Происходит распад эритроцитов в кровотоке, высвободившееся количество гемоглобина не связывается полностью с гаптоглобином в плазме, вследствие чего развивается гемоглобинурия. Избыток гемосидерина, который образуется в селезенке, почках, печени, способствует развитию гемосидероза данных органов и нарушению их функции. Компенсаторное усиление эритропоэза вызывает ретикулоцитоз. Гиперплазия костного мозга ведет к деформации черепа и скелета у детей.
Классификация
Общепринятая классификация гемолитических анемии у детей предложена Идельсоном Л.И. в 1975 году. Согласно ей выделяются две основные группы: наследственные и приобретенные, в каждой из которых обозначаются этиопатогенетические формы. Наследственные анемии классифицируются по локализации генетической аномалии, которая приводит к неполноценности эритроцитов. К ним относятся:
- Мембранопатии. Гемолитические анемии связаны с дефектами белковых и липидных комплексов мембран эритроцитов: врожденная эритропоэтическая порфирия, наследственные эллиптоцитоз и сфероцитоз – болезнь Минковского-Шоффара.
- Ферментопатии. Гемолиз обусловлен дефицитом эритроцитарных ферментов, которые обеспечивают пентозо-фосфатный цикл, гликолиз, синтез АТФ и порфиринов, обмен нуклеотидов и глютатиона.
- Гемоглобинопатии. Патологические состояния, вызванные структурными нарушениями гемоглобина и изменением синтеза его цепей: талассемия, серповидноклеточная анемия, эритропорфирия.
Приобретенные гемолитические анемии связаны с влиянием различных факторов, которые способствуют гемолизу в сосудистом русле и в органах ретикулоэндотелиальной системы. Среди них выделяют:
- Иммунные формы. Причиной гибели эритроцитов является выработка к ним антител. При изоиммунном варианте в организм проникают антиэритроцитарные антитела (гемолитическая болезнь новорожденных) или попадают красные кровяные клетки, к которым у больного есть сенсибилизация (посттрансфузионные анемии). Для гетероиммунных форм характерна фиксация на эритроцитах медикаментозных препаратов (пенициллины, сульфаниламиды, хинидин) или вирусов, что делает их антигеном. Аутоиммунные анемии вызваны образованием антител к собственным нормальным эритроцитам при онкологических заболеваниях, лимфолейкозе, миеломной болезни, системной красной волчанке, а также выработкой тепловых и холодовых антител.
- Механические формы. Гемолиз вызван механическим разрушением эритроцитов. Прямое повреждение возможно искусственными сердечными клапанами, паразитарной инвазией (малярийный плазмодий, токсоплазма), бактериальными токсинами (β-гемолитический стрептококк, менингококк), ядами змей, насекомых. При маршевой гемоглобинурии и анемии спортсменов после длительной интенсивной нагрузки гемолиз происходит в капиллярах нижних конечностей. Гиперспленизм является причиной разрушения нормальных эритроцитов в селезенке.
Симптомы
Клиническая картина, развивающаяся при разных типах гемолиза, имеет общие черты. Для приобретенных гемолитических анемий характерно острое нарастание симптоматики. Большинство наследственных анемий протекает хронически с периодическими гемолитическими кризами. Для развития криза необходимо воздействие триггера: переохлаждения, употребления токсичных препаратов, инфекционного заболевания. Первыми симптомами являются общая слабость, лихорадка, диспепсические расстройства, головная боль. В дальнейшем нарастают признаки билирубиновой интоксикации: иктеричность слизистых оболочек и желтушность кожи; появляются тяжесть, дискомфорт в верхних отделах живота из-за гепато- и спленомегалии, потемнение мочи - от розового до почти черного цвета. На фоне анемизации нарастает бледность с восковидным оттенком, появляются ощущения сердцебиения и перебоев в работе сердца. В тяжелых случаях развивается олигурия (уменьшение количества выделяемой мочи) и анурия, вплоть до шока.
Осложнения
При разных гемолитических анемиях возможны типичные только для них осложнения. Новорожденные с тяжелой гипербилирубинемией, вызванной наследственными формами, угрожаемы по развитию ядерной желтухи. К трем-четырем годам есть риск возникновения холестаза, хронического гепатита, цирроза печени. Большое количество гемотрансфузий у лиц с тяжелым течением способствует гемосидерозу селезенки, костного мозга, печени. Инфицирование парвовирусом В19 больных талассемией, серповидно-клеточной анемией ведет к фатальным последствиям – развитию арегенераторного криза. Для всех гемолитических состояний грозными осложнениями являются диссеминированное внутрисосудистое свертывание, острая сердечная и почечная недостаточность, анемическая кома.
Диагностика
Диагностика гемолитических анемий в педиатрии имеет некоторые особенности. После 12 месяцев в крови ребенка исчезают черты, характерные для неонатального типа кроветворения: макроцитоз, фетальный гемоглобин, пониженная минимальная осмотическая стойкость эритроцитов, нестабильность уровня ретикулоцитов. Поэтому точное типирование гемолитической анемии возможно только после этого возраста. В диагностике принимают участие педиатр и детский гематолог. В план обследования должны быть включены:
- Сбор анамнеза и общий осмотр. Выясняется этническая принадлежность, наличие у родственников гемолитических анемий, желчнокаменной болезни, история беременности и родов матери, группа крови, резус-фактор родителей. Педиатр осматривает ребенка на предмет выявления желтухи, типичной бледности, стигм дизэмбриогенеза; проводит пальпацию живота для выявления гепато-, спленомегалии, аускультацию сердца с целью выслушивания систолического шума на верхушке сердца, учащения сердцебиения.
- Клинические анализы. Общий анализ крови проводится с определением морфологии эритроцитов, лейкоцитов и тромбоцитов. При исследовании выявляются снижение гемоглобина, атипичные формы эритроцитов (при мембранопатиях и гемоглобинопатиях), наличие ретикулоцитов (как признака напряжения эритропоэза), тельца Гейнца-Эрлиха (при дефиците Г6ФД), повышение СОЭ. В общем анализе мочи отмечается повышение уробилина, гемоглобинурия.
- Биохимия крови. Для биохимического анализа типичны гипербилирубинемия, повышение ЛДГ, при внутрисосудистом гемолизе – гипергемоглобинемия, гипогаптоглобинемия. Прямая проба Кумбса (прямой антиглобулиновый тест) положительна при наличии аутоантител к поверхности эритроцитов, характерных для иммунных гемолитических анемий. Но при массивном гемолизе, а также при холодовых и гемолизиновых формах АИГА, вызванных IgА или IgM- аутоантителами, проба может быть отрицательной.
- Инструментальные методы. УЗИ либо КТ органов брюшной полости с высокой точностью определяют увеличения размер печени, селезенки, их структуру, состояние желчевыводящей системы. Трепанобиопсия костного мозга проводится с целью определения типа эритропоэза (нормо-, мегало- или сидеробластный), а также исключения патологии со стороны костного мозга (апластическая анемия, лейкоз, метастатическое поражение при злокачественных образованиях).
Специфические методы исследования. Определение длительности жизни эритроцитов может проводиться методами дифференциальной агглютинации, продукции угарного газа, проточной цитометрией (клеточное биотинилирование и др.), прямыми радиоизотопическими исследованиями. Генетические исследования и определение мутаций уточняют причины наследственного гемолиза.
Лечение
Лечение гемолитической анемии проводится в стационарных условиях, под наблюдением педиатра, гематолога, при переливаниях крови – трансфузиолога. Лечебный подход зависит от тяжести состояния пациента, периода заболевания (гемолитический криз или ремиссия), причины возникновения гемолиза. Методы терапии можно объединить в следующие группы:
- Медикаментозная терапия. Назначается как этиотропно, так и симптоматически. При увеличении селезенки и гепатомегалии применяют глюкокортикоидные гормоны. Аутоиммунные анемии требуют назначения цитостатиков, эритропоэтина. При дефиците фолатов назначают цианокобаламин и фолиевую кислоту. Гемолитический криз требует инфузионной терапии, снятия симптомов интоксикации. Для выведения избытка железа больным проводятся курсы хелаторной терапии (десферал). Во многих случаях с профилактической целью используются желчегонные средства.
- Гемотрансфузии. Переливание компонентов крови проводят в стационарных условиях при выраженной анемии по жизненным показаниям. Трансфузия эритроцитарной массы осуществляется строго по индивидуальному подбору, предпочтительно использовать отмытые и размороженные эритроциты. Длительная гемотрансфузионная терапия может осложниться избыточным отложением железа в тканях.
- Хирургическое лечение. Спленэктомия – хирургическое удаление селезенки – используется при спленомегалии, если лекарственная терапия не имеет эффекта. Метод особенно эффективен при гиперспленизме, когда секвестрация эритроцитов происходит в селезенке. При гемолитических анемиях часто развивается холелитиаз, который требует оперативного удаления желчного пузыря (холецистэктомии) или экстракции конкремента из желчных путей.
Прогноз и профилактика
Прогноз при гемолитических анемиях у детей зависит от этиологического фактора. Приобретенные формы и большинство наследственных имеют благоприятный исход при своевременно начатом лечении и соблюдении мер профилактики. В качестве системы питания используется диета №5 по Певзнеру, предназначенная для снижения нагрузки на билиарный тракт. Необходим охранительный режим: избегание перегрева и переохлаждений; исключение контактов с инфекционными больными; ознакомление со списком препаратов и веществ, которые могут вызвать гемолиз (хинин, сульфаниламиды, левомицетин, аспирин, нитрофураны и прочие); определение показаний и строгих противопоказаний к вакцинации (при дефиците глюкозо-6фосватдегидрогеназы, аутоиммунных анемиях иммунизация запрещена, при сфероцитозе – рекомендована).
3. Классификация и диагностика анемий у детей/ Румянцев А.Г.// Вопросы современной педиатрии. - 2011 - Т.10, №1.
Иммунные гемолитические анемии – группа заболеваний, обусловленных повышенным разрушением эритроцитов вследствие выработки антител против неизмененных красных кровяных телец или гаптенов, появившихся на мембране эритроцита. Различают изоиммунные, трансиммунные, гетерогенные и аутоиммунные гемолитические анемии. Клинические признаки: бледность или желтушность кожных покровов, умеренное увеличение печени и селезенки, боли в поясничной области, одышка и другие симптомы. Диагностика основана на изучении клинических данных, результатов лабораторных и инструментальных исследований. Лечение: гемотрансфузии, введение препаратов крови и кортикостероидов, иногда – спленэктомия.
Общие сведения
Иммунные гемолитические анемии – группа заболеваний, характеризующихся повреждением и преждевременной гибелью эритроцитов или эритрокариоцитов в связи с развитием иммунной реакции с участием IgG и IgM или иммунных лимфоцитов. Основные факторы, вызывающие разрушение эритроцитов – аутоиммунный процесс, гемотрансфузионные осложнения, эритробластоз плода и гемолиз, обусловленный действием некоторых лекарственных средств.
Гемолиз может происходить в самом кровеносном русле или вне сосудов: в печени, селезенке, костном мозге. В результате массовой гибели красных кровяных телец развиваются анемический и желтушный синдромы, свидетельствующие о нарушении функции печени, почек, дыхательной системы, системы кровообращения, других органов и систем организма. По данным статистики, распространенность иммунных гемолитических анемий составляет примерно 1 случай на 70-80 тысяч населения.

Причины иммунных гемолитических анемий
Возникновение этой группы заболеваний связано с воздействием различных неблагоприятных факторов внешней и внутренней среды, приводящих к развитию иммунных реакций против собственных эритроцитов. Чаще всего встречается аутоиммунный механизм, при котором происходит выработка антител против неизмененных естественных антигенов мембраны эритроцитов, находящихся в кровяном русле, или их предшественников – эритрокариоцитов костного мозга. Первичный причинный фактор, вызывающий разрушение эритроцитов, неизвестен (идиопатическая форма).
При вторичных анемиях патологический процесс развивается на фоне хронического лимфолейкоза, лимфомы, антифосфолипидного синдрома или иммунодефицитных состояний. Чаще встречается тепловая форма аутоиммунной анемии, при которой внутренняя среда организма имеет нормальные температурные параметры, а на эритроцитах располагаются иммуноглобулины класса G и компоненты комплемента C3 и C4. Красные кровяные тельца разрушаются макрофагами в печени и селезенке. Менее распространенная холодовая форма может быть идиопатической или вторичной, связанной с инфекцией (инфекционным мононуклеозом и микоплазменной пневмонией), переохлаждением и лимфопролиферативными заболеваниями у больных старше 60 лет. Реакция антиген-антитело с гемолизом развивается в периферическом кровяном русле, где температура опускается ниже 32 градусов.
Иммунная гемолитическая анемия может возникать при фиксации на мембране эритроцита фрагмента, имеющего лекарственное, вирусное или бактериальное происхождение (гетероиммунная форма). Образовавшиеся гаптены превращают красные кровяные тельца в чужеродные клетки-мишени для иммунной системы, что в итоге приводит к гемолизу. Чаще всего такую реакцию вызывают антибиотики из группы пенициллинов, цефалоспоринов и тетрациклинов, противотуберкулезные препараты, анальгетики и антиаритмические средства.
Изоиммунная форма встречается при несовместимости крови матери и плода по группе крови или резус-фактору. При этом антиэритроцитарные антитела матери через плаценту проникают к плоду и вызывают разрушение эритроцитов. Подобный механизм наблюдается и при переливании (гемотрансфузии) несовместимой крови от донора пациенту.
Классификация иммунных гемолитических анемий
Выделяют изоиммунные, трансиммунные, гетерогенные и аутоиммунные гемолитические анемии.
- К изоиммунным вариантам заболевания относятся посттрансфузионные осложнения, связанные с непереносимостью крови донора или неправильным соблюдением процедуры трансфузии, а также гемолитическая болезнь новорожденных.
- При трансиммунных анемиях гемолиз возникает при попадании к плоду через плаценту антител от матери, болеющей аутоиммунной анемией.
- Гетероиммунная (гаптеновая) анемия – результат изменения мембраны эритроцита при воздействии вирусов или лекарственных препаратов.
- Аутоиммунные гемолитические анемии (с тепловыми и холодовыми агглютининами).
Симптомы иммунных гемолитических анемий
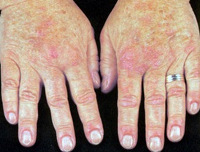
Болезнь чаще начинается остро: повышается температура тела, появляется озноб, головная боль и головокружение, одышка, боли в эпигастральной области и пояснице. Кожные покровы становятся бледными, затем желтушными, могут появиться геморрагии, увеличивается селезенка, печень, цвет мочи становится темным.
При холодовой форме иммунной гемолитической анемии нередко нарушается периферическое кровообращение с развитием синдрома Рейно, посинением и отечностью кожных покровов кистей рук, лица, ушных раковин. В некоторых случаях нарушение кровоснабжения тканей конечностей может привести к развитию гангрены пальцев стоп.
Тяжелое течение эритробластоза плода характеризуется развитием ядерной желтухи с поражением центральной нервной системы – билирубиновой энцефалопатии. При этом отмечается вялость, заторможенность, снижение аппетита, частые срыгивания, судорожный синдром. При пальпации обнаруживают увеличение селезенки, печени, периферических лимфоузлов.
Диагностика иммунных гемолитических анемий
Чтобы установить правильный диагноз, определить форму заболевания, необходимо тщательное обследование пациента со сбором анамнеза, проведением клинического физикального осмотра врачом-гематологом, аллергологом-иммунологом, инфекционистом, ревматологом и другими специалистами. Уже на этапе осмотра можно обнаружить бледность, желтушность кожных покровов и слизистых, пропальпировать увеличенную селезенку и печень. Выраженность спленомегалии и гепатомегалии уточняется при проведении ультразвукового исследования (УЗИ печени и селезенки).
Лабораторная диагностика подтверждает наличие нормо- или гипохромной (реже – гиперхромной) анемии, ретикулоцитоза, увеличение СОЭ, гипербилирубинемию. В анализе мочи может выявляться протеинурия, уробилинемия, гемоглобинурия. При исследовании пунктата костного мозга обнаруживаются признаки гиперплазии за счет активации эритропоэза. При гемолитической болезни новорожденных выявляется выраженный эритробластоз (100-150 тысяч в 1 мкл).
Диагноз аутоиммунной гемолитической анемии подтверждается положительной прямой пробой Кумбса (прямым антиглобулиновым тестом) или полибреновым тестом (сенсибилизированная проба Кумбса). Дифференциальная диагностика проводится с другими иммунными болезнями, различными формами анемий, гемобластозами, тяжелыми отравлениями, болезнями печени и почек.
Лечение иммунных гемолитических анемий
Лечебная тактика различается при различных формах болезни. При аутоиммунном характере гемолиза с тепловыми антигенами проводится введение высоких доз иммуноглобулина, кортикостероидов, иногда - циклофосфамида и других иммуносупрессивных препаратов. Возможно применение плазмафереза. При неэффективности консервативной терапии рекомендуется проведение спленэктомии. При холодовой иммунной гемолитической анемии используется введение моноклональных антител (ритуксимаба), плазмаферез, трансфузия индивидуально подобранных, отмытых и подогретых эритроцитов.
При эритробластозе плода проводится дезинтоксикационная терапия, переливание крови или эритроцитарной массы. При пострансфузионных осложнениях необходимо проведение неотложных противошоковых мероприятий, борьба с синдромом диссеминированного внутрисосудистого свертывания.
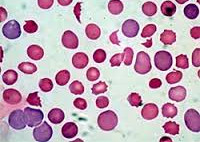
Гемолитическая анемия – патология эритроцитов, отличительным признаком которой является ускоренное разрушение красных кровяных телец с высвобождением повышенного количества непрямого билирубина. Для данной группы заболеваний типично сочетание анемического синдрома, желтухи и увеличения размеров селезенки. В процессе диагностики исследуется общий анализ крови, уровень билирубина, анализ кала и мочи, УЗИ органов брюшной полости; проводится биопсия костного мозга, иммунологические исследования. В качестве методов лечения используется медикаментозная, гемотрансфузионная терапия; при гиперспленизме показана спленэктомия.
МКБ-10


Общие сведения
Гемолитическая анемия (ГА) - малокровие, обусловленное нарушением жизненного цикла эритроцитов, а именно преобладанием процессов их разрушения (эритроцитолиза) над образованием и созреванием (эритропоэзом). Данная группа анемий очень обширна. Их распространенность неодинакова в различных географических широтах и возрастных когортах; в среднем патология встречается у 1% населения. Среди прочих видов анемий на долю гемолитических приходится 11%. Патология характеризуется укорочением жизненного цикла эритроцитов и их распадом (гемолизом) раньше времени (через 14-21 день вместо 100-120 суток в норме). При этом разрушение эритроцитов может происходить непосредственно в сосудистом русле (внутрисосудистый гемолиз) или в селезенке, печени, костном мозге (внесосудистый гемолиз).

Причины
Этиопатогенетическую основу наследственных гемолитических синдромов составляют генетические дефекты мембран эритроцитов, их ферментных систем либо структуры гемоглобина. Данные предпосылки обусловливают морфофункциональную неполноценность эритроцитов и их повышенное разрушение. Гемолиз эритроцитов при приобретенных анемиях наступает под влиянием внутренних факторов или факторов окружающей среды, среди которых:
- Аутоиммунные процессы. Образование антител, агглютинирующих эритроциты, возможно при гемобластозах (остром лейкозе, хроническом лимфолейкозе, лимфогранулематозе), аутоиммунной патологии (СКВ, неспецифическом язвенном колите), инфекционных заболеваниях (инфекционном мононуклеозе, токсоплазмозе, сифилисе, вирусной пневмонии). Развитию иммунных гемолитических анемий могут способствовать посттрансфузионные реакции, профилактическая вакцинация, гемолитическая болезнь плода.
- Токсическое действие на эритроциты. В ряде случаев острому внутрисосудистому гемолизу предшествует отравление мышьяковистыми соединениями, тяжелыми металлами, уксусной кислотой, грибными ядами, алкоголем и др. Вызывать разрушение клеток крови может прием определенных лекарств (противомалярийных препаратов, сульфаниламидов, производных нитрофуранового ряда, анальгетиков).
- Механическое повреждение эритроцитов. Гемолиз эритроцитов может наблюдаться при тяжелых физических нагрузках (длительной ходьбе, беге, лыжном переходе), при ДВС-синдроме, малярии, злокачественной артериальной гипертензии, протезировании клапанов сердца и сосудов, проведении гипербарической оксигенации, сепсисе, обширных ожогах. В этих случаях под действием тех или иных факторов происходит травматизация и разрыв мембран изначально полноценных эритроцитов.

Патогенез
Классификация
В гематологии гемолитические анемии подразделяются на две большие группы: врожденные (наследственные) и приобретенные. Наследственные ГА включают следующие формы:
- эритроцитарные мембранопатии (микросфероцитоз – болезнь Минковского-Шоффара, овалоцитоз, акантоцитоз) – анемии, обусловлены структурными аномалиями мембран эритроцитов
- ферментопении (энзимопении) – анемии, вызванные дефицитом тех или иных ферментов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.)
- гемоглобинопатии- анемии, связанные с качественными нарушениями структуры гемоглобина или изменением соотношения его нормальных форм (талассемия, серповидно-клеточная анемия).
Приобретенные ГА подразделяются на:
- мембранопатии приобретенные (пароксизмальная ночная гемоглобинурия – б-нь Маркиафавы-Микели, шпороклеточная анемия)
- иммунные (ауто- и изоиммунные) – обусловлены воздействием антител
- токсические – анемии, обусловленные воздействием химических веществ, биологических ядов, бактериальных токсинов
- механические - анемии, вызванные механическим повреждением структуры эритроцитов (тромбоцитопеническая пурпура, маршевая гемоглобинурия)
Симптомы
Наследственные мембранопатии, ферментопении и гемоглобинопатии
Наиболее распространенной формой данной группы анемий является микросфероцитоз, или болезнь Минковского-Шоффара. Наследуется по аутосомно-доминантному типу; обычно прослеживается у нескольких представителей семьи. Дефектность эритроцитов обусловлена дефицитом в мембране актомиозиноподобного белка и липидов, что приводит к изменению формы и диаметра эритроцитов, их массивному и преждевременному гемолизу в селезенке. Манифестация микросфероцитарной ГА возможна в любом возрасте (в младенчестве, юношестве, старости), однако обычно проявления возникают у детей старшего возраста и подростков. Тяжесть заболевания варьирует от субклинического течения до тяжелых форм, характеризующихся часто повторяющимися гемолитическими кризами. В момент криза нарастает температура тела, головокружение, слабость; возникают боли в животе и рвота.
Основным признаком микросфероцитарной гемолитической анемии служит желтуха различной степени интенсивности. Вследствие высокого содержания стеркобилина кал становится интенсивно окрашенным в темно-коричневый цвет. У пациентов с болезнь Минковского-Шоффара наблюдается склонность к образованию камней в желчном пузыре, поэтому часто развиваются признаки обострения калькулезного холецистита, возникают приступы желчной колики, а при закупорке холедоха конкрементом - обтурационная желтуха. При микросфероцитозе во всех случаях увеличена селезенка, а у половины пациентов – еще и печень. Кроме наследственной микросфероцитарной анемии, у детей часто встречаются другие врожденные дисплазии: башенный череп, косоглазие, седловидная деформация носа, аномалии прикуса, готическое нёбо, полидактилия или брадидактилия и пр. Пациенты среднего и пожилого возраста страдают трофическими язвами голени, которые возникают в результате гемолиза эритроцитов в капиллярах конечностей и плохо поддаются лечению.
Приобретенные гемолитические анемии
Среди различных приобретенных вариантов чаще других встречаются аутоиммунные анемии. Для них общим пусковым фактором выступает образование антител к антигенам собственных эритроцитов. Гемолиз эритроцитов может носить как внутрисосудистый, так и внутриклеточный характер. Гемолитический криз при аутоиммунной анемии развивается остро и внезапно. Он протекает с лихорадкой, резкой слабостью, головокружением, сердцебиением, одышкой, болями в эпигастрии и пояснице. Иногда острым проявлениям предшествуют предвестники в виде субфебрилитета и артралгий. В период криза стремительно нарастает желтуха, не сопровождающаяся кожным зудом, увеличивается печень и селезенка. При некоторых формах аутоиммунных анемий больные плохо переносят холод; в условиях низких температур у них может развиваться синдром Рейно, крапивница, гемоглобинурия. Вследствие недостаточности кровообращения в мелких сосудах возможны осложнения в виде гангрены пальцев ног и рук.
Осложнения
Каждый вид ГА имеет свои специфические осложнения: например, ЖКБ – при микросфероцитозе, печеночная недостаточность – при токсических формах и т.д. К числу общих осложнений относятся гемолитические кризы, которые могут провоцироваться инфекциями, стрессами, родами у женщин. При остром массивном гемолизе возможно развитие гемолитической комы, характеризующейся коллапсом, спутанным сознанием, олигурией, усилением желтухи. Угрозу жизни больного несут ДВС-синдром, инфаркт селезенки или спонтанный разрыв органа. Неотложной медицинской помощи требуют острая сердечно-сосудистая и почечная недостаточность.
Диагностика
Определение формы ГА на основе анализа причин, симптоматики и объективных данных относится к компетенции гематолога. При первичной беседе выясняется семейный анамнез, частота и тяжесть протекания гемолитических кризов. В процессе осмотра оценивается окраска кожных покровов, склер и видимых слизистых, производится пальпация живота для оценки величины печени и селезенки. Сплено- и гепатомегалия подтверждается при проведении УЗИ печени и селезенки. Лабораторный диагностический комплекс включает:
- Исследование крови. Изменения в гемограмме характеризуются нормо- или гипохромной анемией, лейкопенией, тромбоцитопенией, ретикулоцитозом, ускорением СОЭ. В биохимических пробах крови определяется гипербилирубинемия (увеличение фракции непрямого билирубина), увеличение активности лактатдегидрогеназы. При аутоиммунных анемиях большое диагностическое значение имеет положительная проба Кумбса.
- Анализы мочи и кала. Исследование мочи выявляет протеинурию, уробилинурию, гемосидеринурию, гемоглобинурию. В копрограмме повышено содержание стеркобилина.
- Миелограмму. Для цитологического подтверждения выполняется стернальная пункция. Исследование пунктата костного мозга обнаруживает гиперплазию эритроидного ростка.
В процессе дифференциальной диагностики исключаются гепатиты, цирроз печени, портальная гипертензия, гепатолиенальный синдром, порфирии, гемобластозы. Пациента консультируют гастроэнтеролог, клинический фармаколог, инфекционист и другие специалисты.

Лечение
Различные формы ГА имеют свои особенности и подходы к лечению. При всех вариантах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости – гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной анемии выполняется спленэктомия. Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям – введение антидотов.
Прогноз и профилактика
Течение и исход зависят от вида анемии, тяжести протекания кризов, полноты патогенетической терапии. При многих приобретенных вариантах устранение причин и полноценное лечение приводит к полному выздоровлению. Излечения врожденных анемий добиться нельзя, однако возможно достижение длительной ремиссии. При развитии почечной недостаточности и других фатальных осложнений прогноз неблагоприятен. Предупредить развитие ГА позволяет профилактика острых инфекционных заболеваний, интоксикаций, отравлений. Запрещается бесконтрольное самостоятельное использование лекарственных препаратов. Необходимо тщательная подготовка пациентов к гемотрансфузиям, вакцинации с проведением всего комплекса необходимых обследований.
4. Клинические рекомендации по диагностике и лечению аутоиммунных гемолитический анемий/ Цветаева Н.В., Никулина О.Ф. - 2014.

По окончании срока нормальной продолжительности жизни (около 120 дней) эритроциты удаляются из кровотока. Гемолиз определяется как преждевременная деструкция и, следовательно, укорочение продолжительности жизни эритроцитов ( 120 дней). Анемия развивается, когда синтез эритроцитов в костном мозге больше не может компенсировать укорочение продолжительности их жизни; это состояние называется декомпенсированной гемолитической анемией. Если костный мозг способен ее компенсировать, данное состояние называется компенсированной гемолитической анемией.
Этиология гемолитической анемии
Гемолиз может быть классифицирован в зависимости от того, является ли он:
Внешним: источник вне эритроцита; расстройства не относящиеся к эритроцитам, как правило, являются приобретенными.

Внутренним: вследствии дефекта в самом эритроците; внутренние аномалии эритроцитов (см. таблицу Гемолитические анемии Гемолитические анемии По окончании срока нормальной продолжительности жизни (около 120 дней) эритроциты удаляются из кровотока. Гемолиз определяется как преждевременная деструкция и, следовательно, укорочение продолжительности. Прочитайте дополнительные сведения ), как правило, являются наследственными.
Нарушений, не относящихся к эритроцитам
Причины нарушений, не относящихся к эритроцитам, включают:
Лекарственные средства (например, хинин, хинидин, пенициллины, метилдопа, тиклопидин, клопидогрель)
Иммунологические нарушения (например, аутоиммунную гемолитическую анемию Аутоиммунная гемолитическая анемия Аутоиммунная гемолитическая анемия обусловлена аутоантителами, которые реагируют с эритроцитами при температуре ≥ 37 °С (гемолитическая анемия с тепловыми антителами) или 37 °С (болезнь холодовых. Прочитайте дополнительные сведения , тромботическую тромбоцитопеническую пурпуру Тромботическая тромбоцитопеническая пурпура (ТТП) Тромботическая пурпура (ТТП) является острым скоротечным заболеванием, для которого характерна тромбоцитопения и микроангиопатическая гемолитическая анемия. Другие проявления могут включать. Прочитайте дополнительные сведения )

Механическая травма (например, микроангиопатическая гемолитическая анемия Микроангиопатическая гемолитическая анемия Микроангиопатическая гемолитическая анемия сопровождается внутрисосудистым гемолизом, вызванным избыточной деформацией эритроцитов или турбулентностью кровотока. (См. также Обзор гемолитической. Прочитайте дополнительные сведения )
Токсины (например, свинец, медь)
Возбудители инфекции могут вызывать развитие гемолитической анемии посредством прямого воздействия токсинов (например, Clostridium perfringens, альфа- или бета-гемолитические стрептококки, менингококки), путем инвазии и деструкции эритроцитов непосредственно самими возбудителями (например, видами Plasmodium, Bartonella, Babesia) или через выработку антител (например, вирус Эпштейна-Барр, микоплазма).
Врожденные эритроцитарные аномалии
Причинами, со стороны эритроцитов, которые могут вызвать гемолиз являются патологии мембраны эритроцитов, клеточного метаболизма или структуры гемоглобина. К ним относятся наследственные дефекты клеточных мембран (к примеру, врожденный сфероцитоз Наследственный сфероцитоз и наследственный эллиптоцитоз Наследственный сфероцитоз и наследственный эллиптоцитоз относятся к врожденной патологии мембран эритроцитов, которые могут вызвать умеренную гемолитическую анемию. При наследственном эллиптоцитозе. Прочитайте дополнительные сведения ), приобретенные дефекты клеточных мембран (к примеру, пароксизмальная ночная гемоглобинурия Пароксзимальная ночная гемоглобинурия (ПНГ) Пароксизмальная ночная гемоглобинурия (ПНГ) – редкое приобретенное заболевание, характеризующееся внутрисосудистым гемолизом и гемоглобинурией. Распространены лейкопения, тромбоцитопения, артериальные. Прочитайте дополнительные сведения ), нарушения эритроцитарного метаболизма (недостаточность глюкозо-6-фосфатдегидрогеназы [Г6ФД] Дефицит глюкозо-6-фосфатдегидрогеназы (Г6ФД) Дефицит глюкозо-6-фосфатдегидрогеназы (Г6ФД) – Х-сцепленный ферментный дефект, распространенный у представителей негроидной расы, который может проявляться гемолизом после перенесенных острых. Прочитайте дополнительные сведения ), гемоглобинопатии Обзор гемоглобинопатий Гемоглобинопатии – это генетические нарушения, влияющие на структуру или синтез молекулы гемоглобина. Молекулы гемоглобина состоят из полипептидных цепей, химическая структура которых контролируется. Прочитайте дополнительные сведения (к примеру, серповидноклеточная анемия Серповидно-клеточная анемия Серповидноклеточная анемия (гемоглобинопатия) является причиной хронической гемолитической анемии, которая наблюдается практически исключительно у представителей негроидной расы. Она вызвана. Прочитайте дополнительные сведения , талассемии Талассемии Талассемии – это группа врожденных микроцитарных гемолитических анемий, которые характеризуются дефектом синтеза гемоглобина. Альфа-талассемия особенно распространена среди лиц африканского. Прочитайте дополнительные сведения ). Гемолитические анемии могут быть обусловлены количественными и функциональными аномалиями определенных белков мембран эритроцитов (альфа- и бета-спектрина, белка 4.1, F-актина, анкирина).
Патофизиология гемолитической анемии
Гемолиз может быть:
Гемолиз может быть:
Нормальный процессинг эритроцитов
Стареющие эритроциты утрачивают мембрану и элиминируются из кровотока в основном фагоцитирующими клетками селезенки, печени, костного мозга, ретикулоэндотелиальной системы. Разрушение гемоглобина в этих клетках происходит главным образом с помощью системы гемоксигеназы. Железо сохраняется и реутилизируется, а гем разрушается с образованием билирубина, который в печени конъюгируется с глюкуроновой кислотой и выводится с желчью.
Внесосудистый гемолиз
В большинстве случаев патологичесий гемолиз является внесосудистым и возникает при удалении из кровотока поврежденных или аномальных эритроцитов селезенкой или печенью. Гемолиз, происходящий в селезенке, как правило, обусловлен незначительными аномалиями строения эритроцитов или наличием тепловых антител на поверхности клеток. При увеличении селезенки может наблюдаться разрушение даже нормальных эритроцитов. Эритроциты с выраженными аномалиями строения либо имеющие холодовые антитела и компоненты комплемента (C3) на своей поверхности разрушаются непосредственно в кровотоке либо в печени, где возможно эффективное удаление поврежденных клеток в связи с хорошим кровоснабжением. При внесосудистом гемолизе на периферическом мазке будут видны микросфероциты или холодовые агглютинины, агглютинированные эритроциты, если кровь при сборе не нагревается.
Внутрисосудистый гемолиз
Внутрисосудистый гемолиз является основной причиной преждевременного разрушения эритроцитов и обычно происходит после значительного повреждения клеточных мембран в результате различных механизмов, включая
Прямые травмы (например, маршевая гемоглобинурия)
Механические повреждения (например, при дефектах механических клапанов сердца)
Токсины (например, клостридиальные токсины, ядовитый укус змеи)
Внутрисосудистый гемолиз приводит к гемоглобинемии, когда количество гемоглобина, высвобождаемого в плазму, превышает гемоглобин-связывающую способность плазматичекого связывающего белка гаптоглобина, концентрация которого в плазме в норме составляет около 100 мг/дл (1,0 г/л), что ведет к снижению несвязанного гаптоглобина плазмы. При наличии гемоглобинемии свободные димеры гемоглобина фильтруются в мочу и реабсорбируются в клетках почечных канальцев; когда способность к реабсорбции превышена, возникает гемоглобинурия. В канальцевых клетках железо, выделенное вследствие распада гемоглобина, включается в синтез гемосидерина; часть железа используется для реутилизации, остальное количество попадает в мочу в связи с перегрузкой канальцевых клеток.
Последствия гемолиза
Неконьюгированная (непрямая) гипербилирубинемия и желтуха Желтуха Желтуха – это окрашивание кожи и слизистых в желтый цвет, вызванное гипербилирубинемией. Желтуха становится видимой при повышении билирубина примерно от 2 до 3 мг/дл (34–51 мкмоль/л). (См. также. Прочитайте дополнительные сведения возникают, когда превращение гемоглобина в билирубин превышает способность печени к конъюгации и экскреции билирубина Обзор желчных поражений (Overview of Biliary Function) Печень продуцирует приблизительно от 500 до 600 мл желчи каждый день. Желчь имеет одинаковое осмотическое давление с плазмой и состоит в основном из воды и электролитов, а также органических. Прочитайте дополнительные сведения . Вследствие катаболизма билирубина повышается содержание стеркобилина в кале, уробилиногена в моче, иногда возникает холелитиаз Холелитиаз Холелитиаз – наличие одного или нескольких камней в желчном пузыре. В развитых странах около 10% взрослых и около 20% лиц > 65 лет имеют камни в желчном пузыре. Заболевание чаще протекает бессимптомно. Прочитайте дополнительные сведения .
Костный мозг отвечает на снижение количества эритроцитов усилением их продукции и высвобождения, что приводит к ретикулоцитозу из-за увеличения выработки эритропоэтина . почками в ответ на последовавшую анемию.
Симптомы и признаки гемолитической анемии
Системные проявления гемолитической анемии аналогичны другим анемиям и включают следующие симптомы: бледность, утомляемость, головокружение, возможна гипотензия. Может возникнуть иктеричность склер и/или желтуха, а также может увеличиваться селезенка.
Гемолитический криз (острый, тяжелый гемолиз) встречается редко; он может сопровождаться ознобом, лихорадкой, болью в спине и животе, прострацией, шоком. При гемоглобинурии моча приобретает красную или красновато-коричневую окраску.
Диагностика гемолитической анемии
Мазок периферической крови и количество ретикулоцитов
Билирубин сыворотки крови, лактатдегидрогеназа (ЛДГ), гаптоглобин и аланинаминотрансфераза (АЛТ)
Антиглобулиновый тест (проба Кумбса) и/или скрининг на гемоглобинопатию
Гемолиз необходимо подозревать у пациентов с анемией и ретикулоцитозом. При подозрении на данную патологию выполняется мазок периферической крови, определяется уровень билирубина, ЛДГ, АЛТ и гаптоглобина в сыворотке крови. Мазок периферической крови и количество ретикулоцитов являются наиболее важными тестами для диагностики гемолиза. Антиглобулиновый тест или скрининг на гемоглобинопатию (например, высокоэффективная жидкостная хроматография [ВЭЖХ]) может помочь определить причину гемолиза.

Аномалии морфологии эритроцитов часто свидетельствуют о наличии и причине гемолиза (см. таблицу Морфологические изменения эритроцитов при гемолитической анемии Морфологические изменения эритроцитов при гемолитической анемии По окончании срока нормальной продолжительности жизни (около 120 дней) эритроциты удаляются из кровотока. Гемолиз определяется как преждевременная деструкция и, следовательно, укорочение продолжительности. Прочитайте дополнительные сведения ). В мазке периферической крови обнаруживаются шистоциты или другие фрагментированные эритроциты с механическим гемолизом. К данным, позволяющим предполагать гемолитическую анемию, относятся повышение уровня ЛДГ и непрямого билирубина в сыворотке крови при нормальном значении АлАТ, наличие уробилиногена в моче.
Наличие внутрисосудистого гемолиза можно предполагать при обнаружении в мазке периферической крови фрагментов эритроцитов (шистоцитов) и снижении сывороточного уровня гаптоглобина, которое тем не менее также может быть обусловлено гепатоцеллюлярной дисфункцией, в то время как повышение уровня гаптоглобина наблюдается при системном воспалении. Наличие внутрисосудистого гемолиза также можно предполагать по результатам исследования содержания гемосидерина в моче. Гемоглобинурия, так же как гематурия и миоглобинурия, характеризуется положительным бензидиновым тестом (по экспресс-полоске); дифференциальная диагностика гемолиза и гематурии может быть основана на отсутствии эритроцитов при микроскопическом исследовании мочи. Кроме того, свободный гемоглобин придает плазме красновато-коричневый цвет, что часто может быть заметно при центрифугировании крови; миоглобин данным свойством не обладает.
После подтверждения гемолиза необходимо выявить его причину. Для ограничения числа вариантов при проведении дифференциальной диагностики при гемолитической анемии:
Следует учесть факторы риска (например, географическое положение, генетику, первопричинные заболевания)
Осмотр пациента на предмет увеличения селезёнки
Необходимо выполнить прямой антиглобулиновый тест (прямую пробу Кумбса)
В большинстве случаев гемолитическая анемия вызывает аномалии по одному из этих показателей, поэтому результаты тестов могут способствовать выбору дальнейших анализов.
Другие лабораторные анализы, которые могут способствовать выявлению причин гемолиза, включают в себя следующие исследования:
Количественный электрофорез гемоглобина
Анализ ферментов эритроцитов
Прямой антиглобулиновый тест (прямая проба Кумбса).
Прямая проба Кумбса применяется для определения эритроцит-связывающих антител (IgG) или наличия комплемента (С3) на мембранах эритроцитов. Эритроциты больного инкубируют с антителами к человеческим иммуноглобулинам IgG и С3. Если антитела класса IgG или С3 связываются с мембраной эритроцитов, происходит агглютинация - положительный результат Положительный результат предполагает наличие аутоантител к эритроцитам, если пациент не получал переливание крови в течение последних 3 мес, аллоантитела к перелитым эритроцитам (обычно наблюдается при острой или отсроченной гемолитической реакции) или лекарственно-зависимые антиэритроцитарные антитела.
Непрямой антиглобулиновый тест (непрямая проба Кумбса).
Непрямая проба Кумбса применяется для обнаружения антител IgG против эритроцитов в сыворотке крови пациента. Сыворотка пациента инкубируется с эритроцитарными реагентами; затем добавляют сыворотку Кумбса (антитела к IgG человека, или человеческие анти-IgG). Если происходит агглютинация, это означает, что присутствуют антител IgG (аутоантитела и аллоантитела) к эритроцитам. Этот тест также используют для определения специфичности аллогенного антитела.
Хотя существуют методы, позволяющие отличить внутрисосудистый гемолиз от внесосудистого, иногда их достаточно тяжело разграничить. При разрушении эритроцитов обычно вовлечены оба механизма, хотя и в различной степени.
Лечение гемолитической анемии
Лечение зависит от специфического механизма гемолиза.
На начальных этапах лечения аутоиммунного гемолиза, обусловленного наличием тепловых антител, эффективны кортикостероиды. Переливание Техника трансфузии ВНИМАНИЕ: перед началом переливания должно быть получено согласие пациента, проверены браслет пациента с нанесенной группой крови и резус-фактором, этикетки единиц крови и проведен тест на. Прочитайте дополнительные сведения применяется у пациентов с симптоматической анемией, но многократные гемотрансфузии могут вызывать избыточную аккумуляцию железа в организме, что требует применения хелатной терапии.
В некоторых ситуациях необходимо выполнение спленэктомии, особенно если разрушение эритроцитов в селезенке является основной причиной гемолиза. По возможности спленэктомия выполняется через 2 недели после иммунизации следующими вакцинами:
При болезни холодовых агглютининов рекомендуют избегать холода, а перед проведением переливания необходимо подогревать кровь. При длительно существующем гемолизе необходима заместительная терапия фолиевой кислотой.
Читайте также:

