Геморрагическая лихорадка в беларуси
Обновлено: 26.04.2024
Определение: острое вирусное инфекционное заболевание, представляющие чрезвычайную ситуацию в области общественного здравоохранения, имеющее международное значение, которое характеризуется тяжёлым течением, выраженным геморрагическим синдромом и высоким уровнем летальности.
Этиология: Возбудитель — РНК-содержащий вирус (Ebolavirus).
Вирус отличается высокой изменчивостью.
Ebolavirus обладает средним уровнем устойчивости к повреждающим факторам
внешней среды (рН среды, влажность, инсоляция и т.д.).
Эпидемиология: Резервуар вируса — грызуны, обитающие возле жилья человека. Описаны случаи заражения при вскрытии трупов диких шимпанзе и при употреблении в пищу мозга обезьян. Больной человек представляет большую опасность для окружающих.
Механизмы передачи возбудителя: аспирационный, контактный, артифициальный (искусственный).
Пути передачи: воздушно-капельный, контактный, инъекционный.
Вирус обнаруживают в крови, слюне, носоглоточной слизи, моче, сперме.
Заражение людей происходит при уходе за больными; в бытовых условиях через руки и предметы обихода, загрязнённые кровью и мочой больного; через медицинские инструменты и, возможно, половым путём. Риск внутрисемейного заражения составляет 3–17%, при внутрибольничной форме — более 50%. Описана передача вируса от человека к человеку в 5 генерациях, причём в первых генерациях летальность достигает 100%.
Восприимчивость людей к вирусу Эбола высокая; не зависит от возраста и пола.
Постинфекционный иммунитет относительно устойчивый. Повторные случаи заболевания редки (выявлено не более 5% реконвалесцентов). В эндемичных районах у 7–10% населения выявляют антитела к вирусу Эбола, что свидетельствует о возможности развития субклинических или стёртых форм заболевания.
Ареал распространения вируса — Центральная и Западная Африка (Судан, Заир,
Нигерия, Либерия, Габон, Сенегал, Камерун, Эфиопия, Центрально-Африканская
Республика). Вспышки возникают в основном весной и летом.
Клиническая картина: Инкубационный период длится 2–16 суток (в среднем 7 суток).
В период выздоровления наблюдают выраженную астенизацию, анорексию,
кахексию, выпадение волос, трофические нарушения, психические расстройства.
Осложнения: инфекционно-токсический шок, геморрагический и гиповолемический шок.
Летальность и причины смерти.
Летальность составляет 50–90%. Причины смерти: инфекционно-токсический шок, гиповолемический шок, ДВС-синдром.
Диагностика:
Специфические признаки, позволяющие диагностировать заболевание по клиническим проявлениям, отсутствуют. Лихорадку Эбола следует предполагать в случаях острого развития лихорадочного заболевания с полиорганными поражениями, диареей, неврологическими и выраженными геморрагическими проявлениями у пациента, находившегося в эндемичной местности или контактировавшего с подобными больными.
Специфическая и неспецифическая лабораторная диагностика.
Специфическую лабораторную диагностику осуществляют вирусологическими и серологическими методами. Все исследования проводят в специальных лабораториях с IV уровнем биологической безопасности.
Неспецифическая лабораторная диагностика включает проведение общего анализа крови; биохимического анализа крови; определение коагулограммы и кислотно-основного состояния крови; проведение общего анализа мочи.
Рентгенография органов грудной клетки, ЭКГ, УЗИ.
Показания к госпитализации:
Больные лихорадкой Эбола подлежат экстренной госпитализации и строгойизоляции в отдельном боксе.
Лечение:
Больной нуждается в строгом постельном режиме и круглосуточном медицинском наблюдении.
Диета соответствует столу № 4 по Певзнеру.
Этиотропное лечение: Не разработано.
Патогенетическое лечение: В эпидемическом очаге рекомендовано использование плазмы реконвалесцентов. Основные лечебные мероприятия состоят в применении патогенетических и симптоматических ЛС. Борьбу с интоксикацией, обезвоживанием, кровотечением, шоком проводят общепринятыми методами.
Профилактика:
Специфическая профилактика не разработана.
Неспецифическая профилактика заключается в изоляции больных в специальных отделениях или палатах-изоляторах, желательно в специальных пластиковых или стеклянно-металлических изоляционных кабинах с автономным жизнеобеспечением. Для перевозки больных используют специальные транспортные изоляторы. Медицинский персонал должен работать в индивидуальных средствах защиты (респираторы или марлевые маски, перчатки, очки, защитный костюм).
Необходимо строгое соблюдение стерилизации шприцев, игл, инструментария в
Для экстренной профилактики лихорадки Эбола применяют специфический
иммуноглобулин, полученный из сыворотки иммунизированных лошадей (метод
разработан в Вирусологическом центре Научно-исследовательского института
В очагах всех больных изолируют, устанавливают медицинское наблюдение и
контроль за контактировавшими.
Важнейшее профилактическое мероприятие, препятствующее заносу ГЛ изэндемичных районов, — осуществление Международной системы эпидемиологического надзора.
Прогноз: при лихорадке Эбола серьёзный.
При заболеваниях, вызванных EBO-S и EBO-CI, летальность достигает 50%, EBO-Z — 90%. При благоприятном исходе выздоровление длительное.
ГЛПС – острая вирусная болезнь человека. Характеризуется поражением кровеносных сосудов почек. Инфекция вызывается вирусами рода Hantavirus, их переносчиками выступают лесные и полевые мыши. Вирус выделяется в окружающую среду со слюной и испражнениями грызунов.
Заражение человека происходит при вдыхании воздуха, загрязненного частицами высохших выделений мышей, возможен пищевой путь заражения — через продукты питания и при контакте с животным
Чаще всего природные очаги инфекции расположены по берегам водоёмов, во влажных лесных массивах с высокой травой.
В группу риска попадают любители охоты, рыбалки, туристических походов
Заболеваемость ГЛПС чаще регистрируется с мая по декабрь, хотя единичные случаи болезни могут случиться и в другие месяцы.
Восприимчивость людей к заболеванию при контакте с вирусом высокая. Однако следует помнить, что человек, больной ГЛПС, для окружающих не заразен.
Перенесенная инфекция оставляет после себя стойкий пожизненный иммунитет.
Инкубационный период (от момента заражения до появления первых симптомов) составляет от 7 до 46 дней (чаще 2-3 недели). Заболевание начинается остро с лихорадки до 38–40°С и выше, сопровождающейся ознобом и чувством жара, сильной головной болью, слабостью, отсутствием аппетита, ломотой во всём теле, болями в мышцах, тошнотой, рвотой и другими проявлениями выраженной интоксикации. Характерен внешний вид больного: он заторможен, предпочитает лежать на спине; лицо, глаза, шея, верхняя часть грудной клетки – покрасневшие.
Высокая температура тела сохраняется в течение 3–5 дней, в это же время начинают появляться боли в животе и поясничной области, которые со временем только усиливаются. В дальнейшем, несмотря на нормализацию температуры, состояние больного лишь ухудшается, появляются кровоизлияния на коже, носовые кровотечения, кровоизлияния в склеры, кровь в моче, снижается количество суточной мочи. Пораженные вирусом ГЛПС кровеносные сосуды становятся высоко проницаемыми, происходит выход плазмы — жидкой части крови — в окружающие ткани. Сама же кровь сгущается, нарушается работа ее свертывающей системы. В большей степени страдают сосуды почек, развивается острая почечная недостаточность, возможет даже разрыв почки.
При оказании квалифицированной медицинской помощи в условиях стационара вышеуказанные проявления заболевания постепенно начинают исчезать, после 4 недели болезни наступает выздоровление.
ГЛПС может приводить к развитию ряда потенциально опасных для жизни осложнений, поэтому чрезвычайно важно своевременно обратиться за медицинской помощью при подозрении на заражение данной инфекцией!
Профилактика - защита от грызунов при нахождении на природе!
Благоустройство лесопарковой территории
Уничтожение грызунов в очагах инфекции
Защита людей от соприкосновения с грызунами или предметами, загрязнёнными их выделениями.
ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА С ПОЧЕЧНЫМ СИНДРОМОМ (ГЛПС) - контагиозное заболевание, вызываемое РНК-содержащим вирусом и характеризующееся природной очаговостью, геморрагическим синдромом и преимущественным поражением почек.
Причины
Возбудителем является агент, получивший название вирус Hantaan. Это вирус с односпиральной РНК, принадлежащий к семейству Bunyaviridae и выделенный в отдельный род, обнаруживается в крови и моче в течение 4—5 дней от начала болезни. Серологические исследования доказали, что заболевание распространено по всему миру.
Большинство случаев заболевания регистрируется с мая по июнь и с октября по ноябрь. Эти пики совпадают с увеличением плотности популяции грызунов. Вирус Хантаан в высоком титре присутствует в моче, фекалиях и слюне грызунов. Передача инфекции между грызунами происходит, прежде всего, через дыхательные пути, от грызунов человеку — при вдыхании сухих испражнений, содержащих вирус. Данных о передаче вируса от человека человеку нет.
Симптомы
Существуют две формы заболевания: легкая форма, как правило, встречается в Скандинавских странах и диагностируется как эпидемическая нефропатия; более тяжелая — дальневосточная форма. Инкубационный период ГЛПС составляет 10—25 дней с возможными колебаниями от 7 до 36 дней.
На основании патогенеза заболевания клиническое течение можно разделить на следующие фазы; фебрильная, гипотензивная, олигурическая, полиурическая и фаза выздоровления. Заболевание начинается остро с ознобом и лихорадкой, болями в спине, животе и генерализованными миалгиями. Часто наблюдаются тошнота и рвота. Головные боли локализуются во фронтальной или ретроорбитальной областях. Характерны фотофобия, боли при движениях глаз. Диареи не бывает. Лихорадка фебрильная, пик ее приходится на 3—4-й день заболевания, а на 4—7-й температура литически понижается. При этом развивается брадикардия.
Одним из наиболее типичных ранних признаков является диффузное покраснение кожи, сильнее выраженное на лице и шее. Эритема бледнеет при надавливании. Наблюдаются инъекция конъюнктивальных сосудов, подконъюнктивальные кровоизлияния. Для ГЛПС характерна интенсивная гиперемия слизистой оболочки глотки, не сопровождающаяся болевыми ощущениями. У 50% больных на мягком небе появляются петехии, через 12—24 ч их можно обнаружить на коже в местах повышенного давления. Периферические лимфоузлы немного увеличены. На 5-й день заболевания (в последние 24—48 ч фебрильной фазы) могут развиться гипотензия или шок, сохраняющиеся в течение 1—3 суток.
После восстановления нормального диуреза состояние больных постепенно улучшается, они начинают принимать пищу. Суточный диурез не более 4 л, а часто менее 2 л, в эту фазу является показателем неблагоприятного прогноза, так как у выживших пациентов объем мочи значительно больше. Фаза выздоровления длится в течение 3—6 недель.
Диагностика
Основывается на обнаружении специфических антител класса IgM с помощью ИФА или на четырехкратном изменении титров в реакции иммунной адгезии — гемагглютинации.
Лечение
Заключается в дезинтоксикационных мероприятиях, своевременной коррекции водно-электролитных расстройств и явлений острой почечной недостаточности. По показаниям, в зависимости от степени тяжести ОПН, используются экстракорпоральные методы детоксикации.
Определение: острое зоонозное высоко летальное вирусное заболевание, проявляющееся интоксикацией, выраженными явлениями универсального капилляротоксикоза.
Синонимы: болезнь зелёных мартышек.
Этиология:
Возбудитель — РНК-содержащий вирус.
Вирус обладает средней устойчивостью к факторам внешней среды.
Эпидемиология:
Резервуар вируса Марбург в настоящее время достоверно не установлен.
Источник возбудителя — обезьяны, в частности африканские мартышки.
Механизмы передачи возбудителя: аэрозольный, контактный, артифициальный (искусственный).
Пути передачи: воздушно-капельный, контактный, инъекционный.
Вирус содержится в крови, носоглоточной слизи, моче и сперме (до 3 месяцев).
Заражение людей происходит при прямом контакте с кровью и органами обезьян, также через повреждённую кожу (при уколах, порезах), при попаданиивируса на конъюнктивы. Больной человек заразен для окружающих. Описан случай передачи возбудителя половым путём.
Восприимчивость людей к вирусу Марбург высокая. Постинфекционный иммунитет длительный. Сведения о повторных заболеваниях отсутствуют.
Ареал распространения вируса — центральная и западная территории
Экваториальной Африки, а также юг континента (Центрально-Африканская Респу-
блика, Габон, Судан, Заир, Либерия, Кения, Родезия, Гвинея, Южно-Африканская
Республика). Сезонность и периодичность вспышек не выявлены.
Клиническая картина: Инкубационный период* 3–16 суток.
Основные симптомы и динамика их развития.
Начало заболевания острое: высокая лихорадка в течение 2 недель, выраженная интоксикация, головная боль, боли в мышцах, боли в пояснично-крестцовой области.
При осмотре выявляют конъюнктивит, сыпь слизистой оболочки ротовой полости, брадикардию. Тонус мышц повышен, пальпация их болезненна. С 3–4-х суток течения заболевания возникают рвота и водянистая диарея, приводящие к быстрому обезвоживанию организма. На 5–6-е сутки возможно появление пятнисто-папулёзной сыпи с последующим шелушением кожи. С 6–7-х суток выявляют геморрагические проявления в виде кожных геморрагий, носовых, желудочно-кишечных и других кровотечений, а также признаки гепатита, миокардита, поражения почек. Для поражения ЦНС характерны адинамия, заторможенность и выраженные головные боли, тошнота, рвота. В конце первой недели выявляют признаки инфекционно-токсического шока, обезвоживания. Ухудшение состояния больных наступает на 8–10-е сутки и на 15–17-е сутки течения заболевания (иногда заканчивающееся летально).
В период выздоровления, продолжающейся 3–4 недели, возможно появление
длительной диареи, выраженной астенизации , психических расстройств и облысения.
Осложнения: Гепатит, миокардит, орхит с атрофией яичка, инфекционно-токсический шок, поперечный миелит, увеит ; реже — пневмония и психозы.
Летальность и причины смерти.
В среднем 25%, но может достигать 50%. Причины смерти: отёк лёгких и мозга,
гиповолемический шок, ОПН, развитие синдрома диссеминированного внутрисо-
Диагностика:
Клиническая диагностика лихорадки Марбург затруднена из-за отсутствия
патогномоничных симптомов. Основное значение имеют эпидемиологические
данные (пребывание в местностях с природными очагами лихорадки Марбург,
работа с тканями африканских мартышек, контакт с больными) и результаты серо-
логических, вирусологических, электронно-микроскопических исследований.
Специфическая и неспецифическая лабораторная диагностика.
Специфическую лабораторную диагностику осуществляют с использованием тех же вирусологических и серологических методов.
Все исследования проводят в лаборатории с максимальным уровнем защиты.
Неспецифическая лабораторная диагностика включает общий анализ крови; биохимический анализ крови; определение коагулограммы и кислотно-основного состояния крови; общий анализ мочи.
Рентгенография органов грудной клетки, ЭКГ, УЗИ.
Показания к госпитализации:
Больные лихорадкой Марбург подлежат обязательной немедленной госпитализации и строгой изоляции в отдельном боксе.
Лечение:
Больной нуждается в строгом постельном режиме и круглосуточном медицинском наблюдении.
Диета соответствует столу № 4 по Певзнеру без ограничения количества белков
и поваренной соли (NaCl).
Этиотропное лечение: Не разработано.
Патогенетическое лечение: Имеет основное значение. Направлено на борьбу с обезвоживанием, инфекционно-токсическим шоком, геморрагическим синдромом.
Профилактика:
Специфическая не разработана.
Неспецифическая - состоит в выявлении больных и изоляции их в боксах, перевозке больных в транспортных изоляторах, использовании индивидуальных средств личной защиты от заражения при работе с больными, выполнении рекомендаций ВОЗ по завозу обезьян и работе с ними. Для экстренной профилактики развития лихорадки Марбург применяют специфический иммуноглобулин.
Прогноз: серьезный .
Летальность — 25%, смерть наступает обычно на 8–17-е сутки течения заболевания. Период выздоровления затяжной.
Крымская геморрагическая лихорадка – острая арбовирусная инфекция с характерной природной очаговостью, протекающая с явлениями токсикоза и тромбогеморрагическим синдромом различной степени выраженности. Для крымской геморрагической лихорадки типично острое начало с двумя волнами лихорадки, головные, мышечные и суставные боли, геморрагические высыпания на коже и слизистых, кровоизлияния и кровотечения. Диагноз крымской геморрагической лихорадки основан на клинико-эпидемиологических данных, результатах ИФА, РНГА, ПЦР. Лечение крымской геморрагической лихорадки включает проведение дезинтоксикационной терапии, введение специфического иммуноглобулина или иммунной сыворотки, противовирусных, гемостатических средств, препаратов крови и кровезаменителей.
Общие сведения
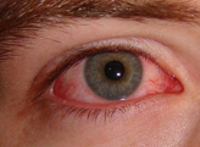
Крымская геморрагическая лихорадка (геморрагическая лихорадка Крым-Конго, среднеазиатская геморрагическая лихорадка, КГЛ) – зоонозное природно-очаговое заболевание, вирусный возбудитель которого передается человеку кровососущими клещами. Крымская геморрагическая лихорадка относится к группе клещевых геморрагических лихорадок; является опасным инфекционным заболеванием с коэффициентом летальности 10-40%. Характерна для теплого климата степной, лесостепной и полупустынной зон; встречается в Крыму, Центральном Предкавказье и на сопредельных территориях, в Китае, некоторых странах Европы и Африки. Уровень заболеваемости КГЛ выше у лиц, занятых сельскохозяйственным производством – уходом за животными, заготовкой сена, забоем скота. Крымская геморрагическая лихорадка чаще выявляется у мужчин от 20 до 40 лет. Крымской геморрагической лихорадке свойственна весенне-летняя сезонность, связанная с активностью клещей.

Причины
Возбудителем крымской геморрагической лихорадки служит РНК-геномный вирус рода Nairovirus, семейства Bunyaviridae, способный репродуцироваться при двух температурных интервалах – 36-40° и 22-25°C. Это позволяет вирусу размножаться как в организме человека и позвоночных животных, так и в организме кровососущих насекомых. Вирус крымской геморрагической лихорадки чувствителен к нагреванию (мгновенно инактивируется при кипячении), действию детергентов, дезинфектантов. Источником вируса крымской геморрагической лихорадки в природе выступают грызуны (ежи, зайцы, мыши), мелкий и крупный рогатый скот (овцы, козы, коровы), а также свиньи, лошади, собаки и птицы. Специфическими переносчиками являются паразиты млекопитающих – свыше 20 видов иксодовых клещей, в основном, пастбищные клещи рода Hyalomme.
Основной механизм передачи крымской геморрагической лихорадки – трансмиссивный, при присасывании и укусах инфицированных иксодовых клещей. Возможны также контактный (при раздавливании клеща, попадании на поврежденную кожу инфицированного материала больных животных и человека) и аэрогенный пути передачи (при содержании вируса в воздухе). Имеет место внутрибольничное инфицирование, происходящее при недостаточной обработке и стерилизации медицинских инструментов и оборудования, многоразовом использовании игл. Естественная восприимчивость людей к вирусу КГЛ высокая.
Вирусный возбудитель вызывает поражение эндотелия мелких кровеносных сосудов, повышение проницаемости сосудистой стенки, нарушение свертываемости крови, угнетение кроветворения, развитие ДВС-синдрома. Это проявляется многочисленными кровоизлияниями во внутренние органы (почки, печень), ЦНС, кожу и слизистые оболочки. Для заболевания характерна морфологическая картина инфекционного васкулита с развитием дистрофических изменений и очагов некроза.
Симптомы крымской лихорадки
Длительность инкубационного периода, в зависимости от способа заражения, составляет от 2 до 14 дней (после укуса клеща – 1-3 дня, при контактной передаче – 5-9 дней). Симптомы крымской геморрагической лихорадки могут варьировать от стертых до крайне тяжелых. Для начального периода инфекции (первые 3-5 дней) характерно острое состояние с внезапным скачком температуры до 39-40°С, ознобом, слабостью, головокружением. Больные предъявляют жалобы на сильную головную боль, миалгии и артралгии, болевые ощущения в области живота и поясницы. Часто появляется сухость во рту, тошнота и рвота, гиперемия лица, шеи, конъюнктивы и слизистой зева. Возникает фотофобия, возбуждение, иногда даже агрессивность, которые затем сменяются сонливостью, утомляемостью, депрессией. Перед манифестацией геморрагического синдрома наступает кратковременное снижение температуры до субфебрильной, затем возникает вторая волна лихорадки.
В период разгара крымской геморрагической лихорадки (с 3-6 дня заболевания) возникают геморрагические проявления различной выраженности – петехиальные высыпания на коже (экзантема) и слизистых полости рта (энантема), пурпура или крупные экхимозы, кровоизлияния в местах инъекций, носовые кровотечения, кровохарканье, в тяжелых случаях - обильные полостные кровотечения (желудочно-кишечные, легочные, маточные). Состояние больных резко ухудшается: отмечается вялость, подавленность, бледность, акроцианоз, тахикардия, артериальная гипотония. Выявляется лимфоаденопатия, гепатомегалия, может наблюдаться менингеальный синдром, судороги, спутанность сознания, кома. Исход крымской геморрагической лихорадки определяется степенью тяжести тромбогеморрагического синдрома.
При благоприятном течении крымской геморрагической лихорадки геморрагии исчезают через 5-7 дней без рецидивов. Реконвалесценция начинается с 9-10 дня заболевания и занимает длительное время (1-2 месяца и более); астенический синдром сохраняется еще в течение 1-2 лет. Постинфекционный иммунитет сохраняется 1-2 года после перенесенной инфекции. Осложнениями крымской геморрагической лихорадки могут выступать пневмонии, отек легких, печеночная и почечная недостаточность, тромбофлебиты, инфекционно-токсический шок. Летальность составляет от 4 до 30%; смертельный исход обычно наступает на второй неделе заболевания.
Диагностика
Диагностика крымской геморрагической лихорадки проводится с учетом эпидемиологических данных (возможное пребывание в эндемичных районах, сезонность), типичных клинических признаков (острое начало, двухволновая лихорадка, ранний тромбогеморрагический синдром), результатов лабораторных исследований (общего анализа крови и мочи, ИФА, РНИТ, РНГА, ПЦР). Обследование больных должно производиться с соблюдением максимальной степени инфекционной безопасности.
В гемограмме при крымской геморрагической лихорадке отмечается выраженная лейкопения, тромбоцитопения, повышение СОЭ и гематокрита; в общем анализе мочи - олигоурия, гипостенурия, микрогематурия. В первые несколько суток заболевания и в терминальной стадии диагноз возможно подтвердить путем выявления РНК вируса в образцах крови и тканей методом ПЦР. ИФА помогает определить титр специфических антител IgM к вирусу крымской геморрагической лихорадки на протяжении 4-х месяцев после перенесенной инфекции, IgG – в течение 5 лет. Дифференциальная диагностика крымской геморрагической лихорадки проводится с гриппом, менингококковой инфекцией, сыпным тифом, лептоспирозом, тромбоцитопенической пурпурой и болезнью Шенлейн-Геноха, другими видами геморрагических лихорадок.
Лечение крымской лихорадки
При подозрении на крымскую геморрагическую лихорадку обязательна госпитализация и изоляция больных. Лечение должно осуществляться в соответствии с принципами терапии вирусных геморрагических лихорадок. Показан постельный режим, диета, витаминотерапия. Возможно введение иммунной сыворотки реконвалесцентов или гипериммунного лошадиного γ-глобулина. Эффективным терапевтическим действием обладает применение противовирусных препаратов (рибавирина, альфа интерферона). В начальном периоде проводится дезинтоксикационная и кровоостанавливающая терапия; осуществляется переливание крови, эритроцитарной и тромбоцитарной массы в замещающих дозах. При развитии инфекционно-токсического шока назначаются глюкокортикостероиды.
Прогноз и профилактика
Прогноз при стремительном и тяжелом течении крымской геморрагической лихорадки серьезный: наблюдается раннее развитие осложнений, возможен летальный исход. При своевременно начатом лечении прогноз заболевания в большинстве случаев благоприятный. Основная профилактика крымской геморрагической лихорадки заключается в защите человека от нападения и укусов клещей-переносчиков вируса, применении средств индивидуальной защиты (ношении защитной одежды, использовании защитных сеток, репеллентов), регулярном проведении самоосмотров. В медицинских учреждениях обязательно соблюдение требований по профилактике нозокомиальных инфекций: осторожности при выполнении инвазивных процедур, работе с кровью и выделениями больных; проведение стерилизации инструментов, применение одноразовых шприцов и игл. Уничтожение источника и переносчиков вируса крымской геморрагической лихорадки в природе малоэффективно.
Читайте также:

