Геморрагический панкреонекроз интоксикация что это такое
Обновлено: 19.04.2024
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности. К проявлениям панкреонекроза относят острую опоясывающую боль в животе, упорную рвоту, тахикардию и энцефалопатию. Лабораторная диагностика предполагает определение уровня альфа-амилазы; инструментальная – проведение обзорной рентгенографии брюшной полости, УЗИ, КТ и МРТ поджелудочной железы, РХПГ, диагностической лапароскопии. Лечение включает в себя консервативные мероприятия (угнетение протеолитических ферментов, восстановление оттока соков поджелудочной железы, дезинтоксикацию и обезболивание) и оперативное вмешательство.
МКБ-10

Общие сведения
Панкреонекроз является наиболее тяжелым осложнением панкреатита, поражает в основном молодых трудоспособных людей, составляет 1% всех случаев острого живота. В основе патогенеза панкреонекроза лежит сбой механизмов внутренней защиты поджелудочной железы от разрушающего действия панкреатических ферментов.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах. Также растет и число деструктивных форм панкреатита, в частности панкреонекроза - до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%. Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Причины панкреонекроза
Причинами развития, как панкреатита, так и панкреонекроза, обычно являются нарушения диеты и эпизодический прием алкоголя. Исследования в области гастроэнтерологии показали, что панкреонекрозами обычно страдают люди, не склонные к постоянному употреблению алкоголя. Тем не менее, в подавляющем большинстве случаев началу панкреонекроза предшествует эпизод употребления спиртного в больших количествах. У пациентов, страдающих хроническим алкоголизмом, практически всегда развивается хронический панкреатит, редко осложняющийся панкреонекрозом. Первые признаки заболевания могут появиться спустя часы или сутки после действия провоцирующих факторов.
Патогенез
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы. Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков. Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
Классификация
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Симптомы панкреонекроза
Развитие клиники панкреонекроза происходит в три этапа. Этому состоянию может предшествовать гнойный панкреатит, острый алкогольный панкреатит, билиарный панкреатит, геморрагический панкреатит. На первом этапе активное размножение бактерий в поджелудочной железе вызывает выраженную токсинемию и усиление панкреатической ферментативной активности. Пациента беспокоят лихорадка, рвота, неустойчивость стула. На втором этапе заболевания происходит гнойное и ферментативное расплавление тканей железы с формированием одной или нескольких каверн. На последней стадии воспалительный процесс распространяется на окружающие ткани, приводя к полиорганной недостаточности и смерти больного.
Заболевание имеет острое начало, обычно пациенты четко связывают появление первых симптомов с погрешностями в диете и приемом алкоголя. Около 70% больных поступают в стационар в состоянии сильного алкогольного опьянения, что говорит об очень быстром развитии патологических изменений в поджелудочной железе.
Первым симптомом обычно выступает острая опоясывающая боль, иррадиирующая в левую половину живота и поясницы, левое плечо. Безболевых форм панкреонекроза не бывает. Между выраженностью болевого синдрома и тяжестью некроза поджелудочной железы существует прямая зависимость. Распространение деструктивных изменений на нервные окончания приводит к постепенному уменьшению болевого синдрома, в сочетании с сохраняющейся интоксикацией это является плохим прогностическим признаком.
Через некоторое время после появления боли развивается неукротимая рвота, не связанная с приемом пищи и не приносящая облегчения. В рвотных массах содержится желчь, сгустки крови. Из-за рвоты развивается дегидратация, проявляющаяся сухостью кожи и слизистых, язык обложен, постепенно снижается темп диуреза. Развивается метеоризм кишечника, перистальтика ослаблена, отмечается задержка газов и стула. Интоксикация и дегидратация сопровождаются лихорадкой.
Токсемия, колебания уровня глюкозы в крови, гиперферментемия приводят к поражению головного мозга и развитию энцефалопатии, которая выражается спутанностью сознания, возбуждением, дезориентацией, вплоть до развития комы (примерно у трети пациентов).
Прогрессирование воспалительного процесса приводит к значительному увеличению поджелудочной железы в размерах, формированию инфильтрата в брюшной полости. Уже к пятым суткам от начала заболевания инфильтрат можно не только пропальпировать, но и увидеть невооруженным глазом. В проекции поджелудочной железы появляется гиперестезия кожи.
Осложнения
Указанные патологические сдвиги в организме приводят к формированию полиорганной недостаточности на фоне тяжелого токсического гепатита, нефрита, кардита, дыхательных нарушений. Панкреонекроз может осложняться шоком, перитонитом, абсцессом брюшной полости, желудочно-кишечными кровотечениями.
Из местных осложнений часто встречаются абсцесс, киста или ложная киста поджелудочной железы, ферментная недостаточность, фиброз поджелудочной железы, флегмона забрюшинной клетчатки, язвы ЖКТ, тромбоз воротной и мезентериальных вен.
Диагностика
Осмотр пациента должен осуществляться совместно гастроэнтерологом, хирургом, реаниматологом. Наличие панкреонекроза предполагает крайнюю тяжесть состояния пациента, поэтому во всех случаях рекомендуется госпитализация в отделение интенсивной терапии. В отделении производится постоянное определение ферментов поджелудочной железы в крови и моче. Плохим прогностическим признаком является прогрессирующий рост уровня амилазы либо резкий скачок данного показателя.
При физикальном осмотре отмечается вздутие живота, на боковых поверхностях передней брюшной стенки и пояснице появляются синюшные пятна (проявление внутренних гематом, кровоизлияний в мягкие ткани). Кожные покровы землисто-бледные или желтушные, мраморные, холодные. Тахикардия, артериальная гипотония, учащенное поверхностное дыхание являются признаком тяжелой интоксикации. Диагноз подтверждается с помощью:
- Рентгенодиагностики. Обзорная рентгенография органов брюшной полости позволяет выявить косвенные признаки воспалительного процесса. Введение контрастного вещества может дать возможность визуализировать фистулы поджелудочной железы. Исследовать состояние выводящих протоков поджелудочной железы, выявить причину застоя панкреатического сока позволяет ретроградная холангиопанкреатография.
- УЗИ-диагностики.Ультрасонография поджелудочной железы и желчных путей указывает на наличие камней в желчевыводящих протоках, увеличение и изменение структуры железы, анэхогенные очаги некроза в полости живота.
- Томографической диагностики. Более детально визуализировать патологические изменения можно с помощью МРТ поджелудочной железы, МРПХГ, компьютерной томографии.
- Диагностической операции. В сложных случаях проводится диагностическая лапароскопия – наиболее точный способ визуализации и постановки диагноза, оценки состояния поджелудочной железы и окружающих тканей и органов.
Дифференциальный диагноз проводят с кишечной непроходимостью, острыми воспалительными заболеваниями аппендикса, желчного пузыря, желчной коликой, перфорацией полого органа, тромбозом мезентериальных сосудов, инфарктом миокарда, разрывом аневризмы брюшной аорты.

КТ ОБП. Панкреонекроз. Диффузный отек и нарушение структуры поджелудочной железы, отсутствие накопления контраста в ее паренхиме.
Лечение панкреонекроза
Консервативная терапия
Лечение панкреонекроза начинают с обеспечения полного покоя воспаленной поджелудочной железе. Исключаются физические нагрузки, энтеральное питание, может назначаться промывание желудка прохладными растворами. Основными направлениями лечения являются обезболивание, обезвреживание протеолитических ферментов, дезинтоксикационная терапия.
- Аналгезия. Адекватное обезболивание включает в себя введение анальгетиков (при необходимости - наркотических), спазмолитиков, рассечение капсулы поджелудочной железы, новокаиновые блокады. Уменьшение отека железы под влиянием диуретиков приводит к угасанию болевого синдрома (так как ведет к ослаблению натяжения панкреатической капсулы).
- Инфузионная терапия. Дезинтоксикация проводится большим количеством инфузионных растворов под контролем диуреза. В инфузионный раствор добавляют апротинин. Обязательно назначаются антигистаминные препараты.
- Антибиотикотерапия. С целью профилактики гнойных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия. Симптоматическое лечение включает в себя противошоковые мероприятия, восстановление функции других органов и систем.
Хирургическое лечение
Практически во всех случаях развития панкреонекроза требуется проведение хирургического лечения для восстановления оттока панкреатических соков, удаления некротических масс (некрэктомия поджелудочной железы). В первые пять суток от начала патологического процесса проводить оперативное вмешательство не рекомендуется, так как в эти сроки еще невозможно оценить уровень некроза, зато повышается риск вторичного инфицирования и послеоперационных осложнений.
На этапе гнойного воспаления в брюшной полости могут использоваться разнообразные методики (пункционные, лапароскопические, лапаротомные) восстановления оттока из протоков поджелудочной железы; устранения некротических масс, воспалительного и геморрагического экссудата; остановки внутрибрюшного кровотечения. Для улучшения состояния внутренних органов может потребоваться дренирование брюшной полости.
Прогноз и профилактика
Составление прогноза для пациентов с панкреонекрозом является очень сложной задачей, так как зависит от многих обстоятельств. Значительно ухудшается прогноз при наличии одного или нескольких из следующих факторов: возраст более пятидесяти пяти лет, лейкоцитоз более 16х10 9 /л, гипергликемия, гипокальциемия, метаболический ацидоз, артериальная гипотензия, повышение уровня мочевины, ЛДГ и АСТ, значительные потери жидкости из кровеносного русла в ткани. Наличие семи из указанных критериев обеспечивает 100% летальность пациента. Профилактика панкреонекроза заключается в своевременном обращении за медицинской помощью, раннем начале лечения, в том числе и хирургического.
Геморрагический панкреатит – это крайне тяжелая форма повреждения поджелудочной железы, характеризующаяся стремительным разрушением паренхимы органа и кровеносных сосудов собственными ферментами, в результате чего возникает некроз, кровоизлияния и перитонит. Основными признаками заболевания являются интенсивный болевой синдром и токсемия; состояние пациентов критическое. Диагностика основана на определении значительного повышения активности ферментов, ультразвуковых признаков повреждения панкреас и данных диагностической лапароскопии или лапаротомии. Проводится антиферментная, дезинтоксикационная терапия, обезболивание, при неэффективности – хирургическое лечение.

Общие сведения
Геморрагический панкреатит – одна из наиболее тяжелых форм повреждения поджелудочной железы, сопровождающаяся бурной активацией протеолитических ферментов, развитием некроза органа, пропитыванием паренхимы кровью и кровотечением. При этом в процесс вовлекаются другие органы, образуется геморрагический перитонеальный выпот, развивается ферментативный асептический перитонит. Независимо от причины, поражение всегда затрагивает ацинусы (секреторные участки поджелудочной железы, которые продуцируют ферменты) и кровеносные сосуды.
Заболевание характеризуется сильнейшим болевым синдромом и интоксикацией, расстройствами гемодинамики, возможен полный распад поджелудочной железы и летальный исход в течение первых суток. По статистике, у 60% пациентов с геморрагическим панкреатитом развиваются расстройства психики, у трети больных возникает делирий и кома. Особенностью данной формы панкреатита является критически высокое повышение уровня панкреатических ферментов – в 7-9 раз, наличие очагов кровоизлияний в брюшине, связочном аппарате. Это одна из самых тяжелых патологий в современной гастроэнтерологии с крайне высокой летальностью.

Причины
Геморрагический панкреатит развивается при воздействии факторов, вызывающих бурную активизацию ферментных систем железы. К основным причинам врачи-гастроэнтерологи относят воспалительные процессы, сопровождающиеся нарушением оттока панкреатического сока, интоксикацию этанолом и другими веществами, рефлюкс секретируемого сока в протоки железы при желчнокаменной болезни, ДВС-синдроме, действие высоких доз ионизирующего облучения, травматическое повреждение органа и аутоиммунные нарушения.
Патогенез
Частичное или полное повреждение органа развивается при достижении критической концентрации панкреатических ферментов – происходит самопереваривание паренхимы железы трипсином и химотрипсином (аутоагрессия), фермент эластаза разрушает стенки кровеносных сосудов. Ткань органа пропитывается кровью, агрессивные вещества попадают непосредственно в брюшную полость, вызывая перитонит. Важная роль принадлежит нарушению гуморальных факторов регуляции выработки пищеварительных ферментов. Тормозящее действие на их секрецию оказывают соматостатин, глюкагон, кальцитонин и протеины-антитрипсины, стимулирующее – секретин, панкреозимин, гастрин, инсулин и серотонин.
Симптомы геморрагического панкреатита
Патология является тяжелой формой острого панкреатита, при которой бурная симптоматика развивается в течение нескольких часов. Основной признак - выраженный болевой синдром. Боль может носить опоясывающий характер, иррадиировать в поясничную область или распространяться по всему животу; она выражена постоянно, несколько уменьшается в положении с приведенными к животу ногами. В начале заболевания отмечается несоответствие между субъективными болевыми ощущениями и относительно малой болезненностью при пальпации. Интенсивность ощущений соответствует степени повреждения поджелудочной железы. В некоторых случаях развивается коллапс.
Вследствие повышения концентрации в крови вазоактивных веществ возникает гиперемия кожных покровов. Возможно развитие желудочно-кишечного кровотечения, появление экссудативного плеврита - выпота в плевральной полости, который может иметь геморрагический характер. Также характерна сухость языка, нарушение функции почек, тахикардия и снижение артериального давления. При нарастании токсемии значительно увеличивается ЧСС (до 160-180 в минуту) на фоне нормальной или незначительно повышенной температуры тела, снижается диурез вплоть до анурии. Данные признаки являются прогностически неблагоприятными.
В течении геморрагического панкреатита выделяют три периода, которые стремительно сменяют друг друга. Первый период характеризуется выраженными гемодинамическими нарушениями и панкреатогенным шоком. В течение нескольких часов формируется выраженная токсемия с генерализованным нарушением микроциркуляции и центральной гемодинамики. Быстро развивается типичный болевой синдром, в 20% случаев - панкреатогенный шок с крайне тяжелым общим состоянием пациента.
Второй период сопровождается присоединением симптомов функциональной несостоятельности жизненно важных органов: нарастает дыхательная недостаточность, явления токсического повреждения печени, почек (с нарастанием азотемии и уровня креатинина). Расстройства психики характеризуются возбуждением, беспокойством, неадекватным поведением; возможно развития делирия и комы. Третий период наступает через несколько дней, определяется постнекротическими дистрофическими и гнойными осложнениями: формируется апостематозный панкреатит, возможны флегмона забрюшинной клетчатки и гнойный перитонит.
Диагностика
В диагностике геморрагического панкреатита важную роль играют лабораторные методы. Поскольку ацинарная часть железы крайне быстро разрушается, концентрация панкреатических ферментов нарастает стремительно. Уже в первые часы активность альфа-амилазы в два раза превышает норму, через пять часов – увеличивается в 5-9 раз. Также характерно повышение уровня эластазы. При проведении экстренного УЗИ органов брюшной полости определяется увеличение размеров поджелудочной железы, неоднородность структуры за счет очагов кровоизлияний и некротических изменений.
Высокой информативностью обладает диагностическая лапароскопия, позволяющая выявить геморрагический выпот в брюшной полости, признаки ферментативного асептического перитонита, а также специфические очаги кровоизлияний в большом сальнике и желудочно-ободочной связке. При критическом состоянии пациента проводится лапаротомия, в ходе которой осуществляется ревизия брюшной полости, оценка состояния поджелудочной железы и лечебные манипуляции. Патологию дифференцируют с другими острыми заболеваниями органов брюшной полости (перфорацией язвы желудка, инфарктом кишечника, острой кишечной непроходимостью).
Лечение геморрагического панкреатита
Подозрение на наличие заболевания является показанием к экстренной госпитализации пациента в отделение хирургии или реанимации с проведением интенсивной терапии. Лечение направлено на купирование болевого синдрома, токсемии, остановку дальнейшего повреждения железы, профилактику гнойных осложнений. Парентерально вводятся спазмолитики (папаверин, дротаверин), анальгетики, глюкозо-новокаиновая смесь, антигистаминные средства. Проводится регионарная новокаиновая блокада, капельное введение солевого раствора с ингибиторами протеаз (апротинин, контрикал).
С целью прекращения выработки ферментов при геморрагическом панкреатите обязательно назначается полный голод, помимо ингибиторов протеаз используются цитостатики и рибонуклеаза. Для купирования боли водится промедол с атропином. Патология обычно сопровождается инфекционными осложнениями, поэтому с первых суток проводится антибактериальная терапия. Коррекция панкреатогенной токсемии достигается назначением антиферментной терапии, регуляции водно-электролитного баланса, гиповолемии. Высокой эффективностью обладает экстракорпоральная гемокоррекция (плазмаферез).
В случае неэффективности консервативной терапии проводится хирургическое лечение геморрагического панкреатита, которое заключается во вскрытии капсулы железы, ее дренировании, удалении некротизированных участков, новокаиновой блокаде вокруг органа. При обширном повреждении панкреаса (субтотальном или полном некрозе) необходимо радикальное хирургическое вмешательство – резекция части железы или панкреатэктомия (полное удаление).
Прогноз и профилактика
Геморрагический панкреатит является наиболее неблагоприятной в прогностическом плане формой заболевания – летальный исход наступает в 50% случаев даже при своевременном оказании помощи. Основная причина смерти - панкреатогенная токсемия. Профилактика состоит в исключении употребления алкогольных напитков, правильном питании, своевременном выявлении и лечении болезней внутренних органов (в частности, холецистита, желчнокаменной болезни и язвенной болезни желудка).

Панкреонекроз (некроз поджелудочной железы) – это деструктивное заболевание поджелудочной железы, которое является серьезным осложнением острого или хронического панкреатита. Код панкреонекроза по МКБ-10 — K86.8.1. Характерная особенность этого грозного недуга – постепенное омертвление тканей поджелудочной железы. Это очень опасный диагноз, представляющий угрозу для жизни человека.
Отмирание этого органа происходит ввиду того, что ткани поджелудочной растворятся ферментами, которые она сама и вырабатывает. Как правило, этот процесс сочетается и с другими патологическими явлениями – воспалительными процессами, инфекцией и др.
Этот недуг является самым тяжелым осложнением панкреатита. Как правило, он поражает молодых людей в трудоспособном возрасте. Согласно медицинской статистике, эта болезнь составляет около 1% от всех фиксированных случаев острого живота. Однако количество случаев этой болезни в последнее время увеличивается. Настораживает и высокий уровень смертности при некрозе поджелудочной железы – он составляет 30-80%. Поэтому крайне важно своевременно диагностировать недуг и начать адекватное лечение незамедлительно.
Патогенез
Основой патогенеза панкреонекроза является сбой в механизме внутренней защиты поджелудочной от влияния панкреатических ферментов, которые ее разрушают. Если человек обильно употребляет спиртное и постоянно переедает, внешняя секреция существенно усиливается, протоки железы растягиваются, и отток панкреатических соков нарушается.
Некроз поджелудочной развивается на фоне панкреатита – воспалительного процесса поджелудочной железы, при котором часто происходит отмирание части или всего органа.
Поджелудочная железа — это важный для нормального функционирования организма орган. Его основные функции – продукция основных ферментов, участвующих в пищеварении, а также регулирование содержания сахара в крови ввиду выработки гормонов инсулина и глюкагона. Соответственно, дисфункция этого органа приводит к серьезным нарушениям общего состояния организма.
Когда человек чувствует голод, соки и ферменты транспортируются через соединительный проток в тонкую кишку, благодаря чему и обеспечивается ферментативная обработка пищи. Панкреатическая жидкость воздействует на кислую среду желудочного сока, нейтрализуя ее. В кишечнике пищеварительные ферменты расщепляют и перерабатывают вещества.
Поджелудочная вырабатывает основные пищеварительные ферменты:
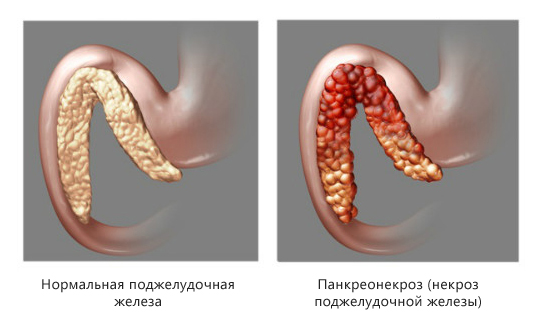
При панкреонекрозе определяется три стадии отмирания тканей:
- Токсемическая– в крови появляются токсины, имеющие бактериальное происхождение, железа активно вырабатывает ферменты.
- Развитие абсцесса – развивается гнойный воспалительный процесс тканей и органов, которые окружают поджелудочную.
- Гнойные изменения в тканях– если развивается гнойный сепсис, требуется немедленное оперативное вмешательство, так как это состояние угрожает жизни.
Классификация
В зависимости от преобладания повреждающих механизмов определяются три формы болезни:
В зависимости от распространенности патологических проявлений определяют две формы:
- локальный(поражена одна область);
- диффузный(поражены две или больше областей).
В зависимости от темпов прогрессирования:
В зависимости от глубины поражения:
В зависимости от протекания болезни:
В зависимости от выраженности проявлений болезни определяют несколько ее степеней:
- Легкая степень – как правило, это отечный или диффузный некроз с необширными очагами.
- Средняя степень— диффузный или локальный с более выраженными очагами.
- Тяжелая степень — диффузный или тотальный с крупными очагами.
- Крайне тяжелая стадия – панкреонекроз сопровождается осложнениями, ведущими к необратимым последствиям и летальному исходу.
Причины
Определяют ряд факторов, провоцирующих некротические процессы в тканях поджелудочной:
- регулярное чрезмерное потребление спиртного;
- постоянное переедание, злоупотребление копченой, жареной и жирной пищей; ;
- камни в желчном пузыре;
- наличие травм брюшной полости и перенесенные хирургические вмешательства в этой области;
- тяжелые инфекционные заболевания.
Под воздействием этих факторов может развиваться дисфункция поджелудочной железы, что приводит к панкреатиту и панкреонекрозу. Но, как правило, панкреонекроз проявляется на фоне эпизодических приемов алкоголя. Исследования подтвердили, что в большинстве случаев панкреонекроз развивался после эпизода потребления спиртного в очень больших количествах.
Симптомы некроза поджелудочной железы
Признаки этого заболевания могут проявиться спустя несколько часов иди дней после того, как отмечалось влияние факторов, провоцирующих болезнь.

Основной признак – боли, проявляющиеся в левом подреберье. Также болевые ощущения могут отдавать в бока, спину, ощущаться под ложечкой. Боль является постоянной, достаточно интенсивной или умеренной. Она может быть опоясывающей, отдавать в плечо, лопатку, поэтому у человека может создаться впечатление, что развивается сердечный приступ. Боль становится сильнее после того, как больной поест. При этом может проявиться тошнота и многоразовая рвота. Панкреонекроз без боли невозможен.
Также вероятны следующие симптом панкреонекроза:
- покраснение кожи, так как из-за повреждения поджелудочной железы в кровь попадают вещества расширяющие сосуды; – следствие гниения и брожения в кишечнике;
- синюшные или багровые пятна на животе, ягодицах боках – так называемый симптом Грея-Тернера;
- кровотечения желудочно-кишечные – следствие разрушающего влияния ферментов на стенки сосудов;
- повышение температуры;
- напряженность передней брюшной стенки, болезненность при ее пальпации;
- сухость слизистых, кожи, жажда – следствие обезвоживания;
- понижение кровяного давления;
- спутанность сознания, бред.
Болезнь, как правило, начинается остро, и чаще всего первые ее признаки больные связывают с чрезмерным приемом алкоголя и существенным нарушением диеты. Медики свидетельствуют, что большая часть таких пациентов поступают в больницы еще в состоянии опьянения, что подтверждает стремительное развитие патологических изменений в железе. Существует прямая зависимость между выраженностью боли и степенью тяжести некроза. Если деструктивные изменения распространяются на нервные окончания, это ведет к постепенному снижению выраженности боли. Но этот признак в сочетании с интоксикацией является достаточно тревожным в плане прогноза.
После того, как появляется боль, спустя некоторое время больного начинает беспокоить рвота. Ее сложно укротить, и она не приносит облегчения. В рвотных массах присутствуют сгустки крови, желчь. Из-за постоянной рвоты развивается обезвоживание, что ведет к сухости кожи, обложенности языка. Постепенно замедляется диурез. Отмечается метеоризм, задержка стула и газов. Эти симптомы сопровождает лихорадка.
Вследствие колебания показателей глюкозы, токсемии и гиперферментемии поражается головной мозг и развивается энцефалопатия. Если воспалительный процесс прогрессирует, поджелудочная существенно увеличивается в размерах. В брюшной полости формируется инфильтрат. Такое состояние является опасным для жизни пациента.
Анализы и диагностика
При появлении подозрения на развитие некроза необходимо сразу же обратиться к врачу-терапевту. Специалист проводит осмотр, выясняет обстоятельства развития болезни. Он обязательно проводит пальпацию и определяет наличие, характер и место проявления боли. При подозрении на патологию железы больного осматривает эндокринолог. Если на железе обнаруживают опухоли, к процессу лечения подключается и специалист-онколог.
Чтобы установить диагноз, назначают инструментальное и лабораторное обследование.
Лабораторные исследования предусматривают расширенный анализ крови, так как при некрозе отмечаются следующие патологические изменения:
- Повышенный уровень сахара, повышенная зернистость лейкоцитов, нейтрофилов.
- Повышенный показатель СОЭ.
- Повышенный уровень эластаза, трипсина, гематокрита как следствие обезвоженности.
- Увеличение печеночных ферментов вследствие воспалительного процесса.
- На развитие некроза также указывает увеличенный уровень амилазы в моче.
- В процессе лабораторных исследований определяют состояние гормонов, пищеварительных ферментов.
Также в процессе диагностики могут назначать такие исследования:
- Ультразвуковое исследование – с целью определения неравномерности структуры тканей железы, выявления кист, абсцессов, жидкости в брюшной полости, камней в желчевыводящих путях. Также УЗИ дает возможность проанализировать, в каком состоянии протоки.
- Магниторезонансная томография, компьютерная томография – позволяют определить очаги развития болезни, размеры органа, а также узнать, развивается ли воспаление, есть ли отеки, абсцессы, новообразования, деформации.
- Ангиорграфия сосудов железы.
- Диагностическая лапароскопия.
- Пункция.
Окончательный диагноз специалист сможет поставить, только получив данные всех назначенных исследований.
Лечение
Если есть подозрение на развитие некроза, пациента необходимо сразу же госпитализировать. Ведь от своевременности лечения напрямую зависит благоприятность прогноза. Лечение проводят только в стационаре. Его схема зависит от того, насколько орган поражен. Если речь идет о ранней стадии, то хирургической операции часто удается избежать. Ведь такое вмешательство достаточно небезопасно, так как выяснить, какой именно орган пострадал, сложно.
В первые дни лечения практикуется лечебное голодание, далее – строгое соблюдение диеты.
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота. В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей. Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
МКБ-10

Общие сведения
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин. Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита. Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.

Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
Патогенез
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами. В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте. Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК. Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Классификация
Острый панкреатит классифицируется по степени тяжести:
- легкая форма протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Осложнения
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Диагностика
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
- Биохимия крови. При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
- Биохимия мочи. Проводят определение концентрации ферментов в моче. При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
- Инструментальные методы. Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.

Дифференциальную диагностику острого панкреатита проводят с:
- острым аппендицитом и острым холециститом;
- перфорациями полых органов (прободные язвы желудка и кишечника);
- острой кишечной непроходимостью;
- острым желудочно-кишечным кровотечением (кровоточащая язва желудка и 12п. кишки, кровотечение из варикозных вен пищевода, кишечное кровотечение);
- острый ишемический абдоминальный синдром.
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
Терапевтические меры:
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическое лечение
Хирургическая тактика показана в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др. При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Прогноз и профилактика
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений. Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода. Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.

Геморрагический панкреонекроз — изменения поджелудочной железы, выраженные отмиранием ее клеток без возможности восстановиться.
Острый геморрагический панкреонекроз развивается в результате острого панкреатита либо хронического обострения воспаления поджелудочной железы. Все это приводит к неспецифическому стрессу организма с нарушением функциональных систем.
Острый панкреатит — воспаление закрытого типа, возникающее при механических и хирургических травмах поджелудочной железы демаркационного типа, в основе которого лежит отмирание панкреатоцитов, самоуничтожение ферментов с последующим некрозом и дистрофией железы, и присоединением вторичной гнойной инфекции.
При всей развитости медицины, у данного заболевания очень высокая смертность, общая от 7 до 15% и при разрушительных формах от 40 до 70%.
Причина развития панкреонекроза лежит в потере защитной функции поджелудочной железы от разрушительного воздействия панкреатических ферментов. К частичной или тотальной гибели клеток приводит агрессия ферментов, уровень которых крайне высок. Затрагивается зона поджелудочной железы, ее клетки производят ферменты, которые входят в состав панкреатического сока. Они отрицательно действуют на клетки органа и расщепляют его белки. Некоторые травмируют стенки кровеносных сосудов, что вызывает кровоизлияния. Данный процесс называется аутоагрессией панкреатических ферментов. Скорость поражения зависит от количества ферментов, которые проникают в поджелудочную железу через лимфу и по кровотоку.

Некрозные участки, образованные мертвыми тканями
Через некоторое время мертвые ткани образуют некрозные участки, происходит воспаление и увеличение поджелудочной железы. Это несет огромную угрозу не только здоровью, но и жизни человека. Падает иммунная система, нарушается пищеварительный процесс, и организм отказывается самостоятельно функционировать.
Причины заболевания
Возникновение геморрагического панкреонекроза - это множество факторов:
- Воспалительные процессы поджелудочной железы из-за сбоя функций и оттока панкреатического сока;
- Отравление этиловым спиртом при регулярном запое;
- Попадание панкреатического сока в панкреатические протоки;
- Инфекция в желчных протоках и желчевыводящих путях;
- Внутрисосудистое свертывание крови, бывает при злокачественных опухолях;
- Заболевания иммунной системы, направленные на самоуничтожение;
- Развитие после тяжелых вирусных и инфекционных заболеваний;
- Неправильный прием некоторых медицинских препаратов;
- Перенесение сильных психологических стрессов и нагрузок;
- Травматические повреждения или хирургические вмешательства.
Геморрагический панкреонекроз несет угрозу еще и тем, что некроз поджелудочной железы затрагивает и другие органы брюшной полости, нарушая их функции.
Проявления панкреонекроза
Развитие заболевания происходит поэтапно:
- Первый — в поджелудочной железе активно развиваются бактерии, вызывая токсинемию и усиление аутоагрессии панкреатических ферментов. Начинается лихорадка, рвота, неустойчивый стул.
- Второй — начинается гнойный и ферментативный распад клеток железы, с формированием провалов в органе.
- Третий — воспаление переходит на соседние ткани, вызывая стресс-реакцию организма.
Проявляется острой опоясывающей болью, отдающей в левую часть тела. Без болей данное заболевание не бывает. Сопровождается безудержной рвотой, которая не приносит облегчения, с выделением желчи, частиц крови. Развивается обезвоживание, пересыхает кожа и слизистая, обложен язык, снижается объем мочи. Повышается газообразование и стул становится нерегулярным.

Панкреонекроз всегда сопровождается болевыми ощущениями
При осмотре пациента наблюдается вздутие живота, а также появляются пятна синего или фиолетового цвета по бокам, вокруг пупка, на ягодицах. Это признак кровотечений в кишечно-желудочном тракте, так как эластаза (фермент) разрушает кровеносные сосуды.
Высокий уровень вазоактивных компонентов в крови, влияющих на тонус и диаметр просвета кровеносных сосудов, ведет к покраснению лица. Но при коллапсе, наоборот, прослеживается бледность. Кожные покровы могут становиться землисто-серыми, с желтым оттенком. Тяжелая интоксикация приводит к частому поверхностному дыханию. Путаница в сознании, дезориентация, возбуждение, возможная кома на фоне скачков уровня глюкозы — это все симптомы панкреонекроза.
Воспалительный процесс увеличивает поджелудочную железу и ведет к появлению скоплений в тканях клеточных элементов с частицами крови и лимфы.

Воспаленная поджелудочная железа
Осложнениями панкреонекроза может быть неспецифическая стресс-реакция организма (полиорганная недостаточность), быстрое уменьшение циркулирующей крови, что приводит к гиповолемическому шоку, поражение печени, плевролегочные осложнения, гнойное воспаление забрюшинной клетчатки и поджелудочной железы, панкреатические свищи, воспаление брюшины, кровотечения.
Классификация и виды
От зоны поражения:
- ограниченный некроз (меленький, средний, крупный);
- распространенный некроз (субтотальный и тотальный), поражена часть железы и в полном объеме.
По наличию инфекции:
- инфицированный;
- стерильный (жировой — процесс идет небыстро, с положительным прогнозом, геморрагический панкреонекроз — активное течение болезни, вызывает внутреннее кровотечение, смешанный некроз).
От поведения заболевания:
Установление диагноза
Зачастую больные поступают уже с острой болью и связывают свои недомогания с отравлением или негативным воздействием диеты либо злоупотреблением алкоголем.

Общеклинические анализы крови и мочи – основа диагностики любого заболевания
Врач после осмотра пациента назначает такие анализы:
- анализ крови на уровень содержания панкреатических ферментов - это трипсин, химотрипсин, эластаза, предназначенные для расщепления белка в пище;
- мочи на выявление трипсиногена и уроамилазы;
- желудочного сока на уровень кислотности;
- зондирование для выявления в панкреатическом соке ферментов и бикорбанатов;
- кала на обнаружение жиров;
- определение состава воздуха в легких;
- исследования с помощью контрастных веществ желчевыводящей и панкреатической систем;
- пункция некроза.
Дополнительно для выявления диагноза и установления зоны поражения могут назначаться лапароскопия, УЗИ и КТ органов брюшной полости, МРТ.
Лечение болезни
В группу риска попадают:
- пожилые люди, отягощая свое положение сопутствующими заболеваниями;
- алкоголики;
- наркоманы;
- злоупотребляющие жирной пищей (иногда достаточно разового обильного употребления);
- люди с острыми заболеваниями ЖКТ;
- с патологиями печени и поджелудочной железы;
- люди с травмами брюшной полости.

Лечение панкреонекроза происходит только в стационаре, а зачастую в реанимационном отделении
Самолечение при аналогичных симптомах народными средствами категорически запрещено, такой вариант возможен только при восстановлении организма после прогрессивных методик лечения и строго под контролем врача.
Этапы стабилизации больного:
- Убрать болевые ощущения — используют спазмолитики и анальгетики в виде но-шпы, папаверина, могут предложить платифиллина гидротартат и кетанов. Практикуют новокаиновую блокаду, вводя раствор новокаина с глюкозой или промедола с сульфатом атропина и димедрола;
- Приостановить агрессивное действие ферментов поджелудочной железы – внутривенные вливания и капельные инфузии контрикала либо трасилола, альтернативой является гордокс, пантрипин, а также используют фторафур и рибонуклеаза;
- Ликвидировать спазмы, увеличив проходимость протоков железы, уменьшив объем желудочного сока и погасив его щелочную среду — строгая диета на уровне голодания, используется атропин или эфедрин, иногда применяют циметедин с квамателом. Соматостатин дают для уменьшения выделения желудочного сока и кровотока во внутренних органах, для остановки кровотечений.
- Блокировать распространение инфекции и токсинов — антибиотики, такие как канамицин либо гентамицин, также цефалексин или цепорин. Токсины выводят инфузионной терапией с применением глюкозы плюс инсулин, раствора Рингера, физиологическим раствором.
- При запущенных формах, обширных поражениях речь пойдет о хирургическом воздействии. Без сопровождения инфекций проводят лапароскопическое дренирование брюшной полости. В противном случае выполняется интракорпоральное (внуртибрюшное) обновление крови (перитонеальный диализ).
Тотальный геморрагический панкреонекроз, отягощенный инфекцией, требует резекции поджелудочной железы или более кардинальной операции – панкреатэктомии, удаления поджелудочной железы. Это вмешательство используется крайне редко, так как очень травматично и влечет за собой большой процент смертности. Еще одно радикальное решение проблемы секвестрэктомия (удаление отмирающих участков).

Зачастую послеоперационного вмешательства некроз продолжается и приходится делать повторную операцию
В процессе операции могут затронуть и соседние органы, что может привести к увеличению осложнений и неблагоприятным прогнозам. Лечение данного заболевания занимает долгое время, от нескольких недель до 6 месяцев, после чего пациент находится на диспансерном учете и обязан дважды в год проходить медицинское обследование.
Многолетняя практика показала, что консервативные методы лечения при инфекционном сопровождении заболевания менее эффективны и должны применяться в дополнении к основному хирургическому вмешательству.
Особенности условий лечения
- Температурный режим окружающей среды (хорошо проветриваемое помещение);
- Соблюдение голодной диеты;
- Обездвиживание, чтобы блокировать распространение токсинов по организму;
- Промывание желудка прохладной водой.
Жизнь после
Послеоперационный период восстановления организма более 4 месяцев, при соблюдении первое время лечебной диеты, режима покоя, с последующими минимальными физическими нагрузками и пожизненными ограничениями в еде.
- прием инсулиносодержащих таблеток;
- полиферментных лекарств для переваривания пищи;
- ЛФК;
- физиотерапия.

После лечения геморрагического панкреонекроза лечебную диету рекомендуется соблюдать постоянно
Порядок принятия пищи меняется для облегчения переваривания, уменьшения нагрузки на травмированный орган. Количество раз потребления продуктов питания возрастает до 5-6, минимальными порциями в одно и то же время, без раздражительных факторов, то есть нейтральные температурный режим и консистенция пищи, жесткое соблюдение диеты.
- овощи, только отварные либо на пару;
- подсушенный хлеб;
- крупы на воде;
- неконцентрированные бульоны;
- маложирные кисломолочные продукты;
- мясо птицы.
Продукты под запретом:
- свежие овощи и фрукты;
- свежая выпечка и фаст-фуды;
- газированные напитки;
- алкоголь;
- цельное молоко;
- приправы;
- консервы, маринады, соленья.
Очень важно оставаться под наблюдением врачей, так как послеоперационного вмешательства могут быть осложнения, появиться сахарный диабет, свищи, кисты. При сбое работы других органов, обменных процессов, иммунной системы необходимо назначение новых методов лечения.
Профилактика заболевания
Методы профилактики очень просты: соблюдение правильного питания, отказ от вредных привычек, здоровый образ жизни. Своевременное лечение сопутствующих панкреонекрозу заболеваний ЖКТ, выведение камней из желчного пузыря, восстановление функций органов пищеварения.
Читайте также:

