Герпетический отит у ребенка
Обновлено: 25.04.2024
Дифференциальная диагностика причин воспаления уха (наружного отита)
В список заболеваний для дифференциальной диагностики при наружном отите входит достаточно большое число воспалительных и инфекционных заболеваний.
а) Лучевой наружный отит. Иногда наружный отит возникает после курса лучевой терапии. Воздействие радиации ослабляет местные защитные механизмы наружного слухового прохода, где начинают размножаться патогенные микроорганизмы; постепенно развивается инфекционно-воспалительный процесс с характерной клинической картиной. Если заболевание ограничено только кожей слухового прохода, возможно консервативное лечение (особенно следует избегать попадания воды в ухо). При тяжелых формах остеорадионекроза с присоединением гнойной инфекции нежизнеспособные ткани следует удалить и заместить их васкуляризованной тканью.
б) Буллезный наружный отит. Буллезный наружный отит характеризуется образованием в костной части слухового прохода везикул или пузырей, которое сопровождается интенсивным болевым синдромом. Пузырьки обычно содержат геморрагический выпот, во избежание инфицирования их не следует разрывать. Чаще всего заболевание вызывается синегнойной палочкой, поэтому при выборе антибактериального препарата нужно учитывать этот факт. Не следует тампонировать или промывать наружный слуховой проход, т.к. это только удлиняет срок выздоровления.
в) Грануляционный наружный отит. Грануляционный наружный отит во многом схож с ранней стадией злокачественного наружного отита: в слуховом проходе образуются небольшие бляшки и грануляции на ножке. Такое состояние часто возникает у пациентов, которых не долечили от предыдущего эпизода наружного отита; также оно может стать проявлением контактного дерматита (например, применение спрея для волос).
Под аппликационной или инфильтрационной анестезией нужно удалить грануляции, поместить в слуховой проход тампон, закапать антибактериальные капли. Обычно этого достаточно для выздоровления. Пероральные антибиотики нужно назначать при распространении инфекции за пределы слухового прохода. Если пациент страдает сахарным диабетом или другим тяжелым соматическим заболеванием, следует выставить диагноз злокачественного наружного отита и начать соответствующее лечение.

Перихондрит ушной раковины
г) Перихондрит и хондрит. Перихондрит (воспаление надхрящницы) и хондрит (воспаление хряща) могут стать следствием наружного отита, травмы, оперативного вмешательства. Пациента беспокоит боль, иногда зуд в наружном слуховом проходе. Со временем кожа над пораженной областью покрывается корками и остатками сгущенного эпителия, пораженный хрящ начинает мокнуть.
На ранних стадиях заболевания для полного выздоровления обычно достаточно местного ухода и топических и системных антибиотиков. Если это не помогает, следует провести повторный туалет уха и взять мазки на флору и чувствительность. Выбранный антибактериальный препарат должен быть эффективен в отношении синегнойной палочки, в дальнейшем антибактериальная терапия корректируется в зависимости от результатов микробиологического исследования. Логичным выбором при среднетяжелом течении будет ципрофлоксацин в сочетании с антипсевдомонадными каплями (гентамицин, фторхинолоны).
Если инфекционный процесс распространяется на окружающие мягкие ткани или лимфатическую систему, пациента нужно госпитализировать и начать внутривенную антибактериальную терапию (препараты должны быть эффективны против синегнойной палочки). В сложных случаях микробиологические исследования стоит провести еще до начала лечения. В сложных, не поддающихся лечению случаях, полезной может стать консультация инфекциониста. На любой стадии заболевания необходимым для выздоровления условием является тщательный туалет наружного слухового прохода.
Метаболическая активность хрящевой ткани невелика, как и ее кровоснабжение. Поэтому, если инфекционный агент все-таки проник в надхрящницу или хрящ, устранить его может быть крайне сложно. Если на фоне подострого или хронического процесса хрящ по-прежнему мокнущий, следует прибегнуть к хирургическому лечению.
По мере улучшения состояния тканей дренажи удаляются. Парентеральные и топические антибиотики, местный уход продолжаются до полного выздоровления.
д) Фурункулез и карбункулез. Фурункулез и карбункулез являются следствием инфекционного воспаления волосяного фолликула, причинным микроорганизмом чаще всего являются стафилококки. Сначала образование представляет собой небольшую, четко очерченную пустулу, которая постепенно увеличивается в размерах до фурункула. При слиянии нескольких фурункулов формируется карбункул. Чаще всего фурункулы возникают в месте перехода кожи ушной раковины в кожу наружного слухового прохода.
Для того, чтобы лечение оказалось эффективным, любой скопившийся инфицированный материал нужно удалить. В некоторых случаях можно спровоцировать самостоятельное вскрытие фурункула (теплые повязки, при необходимости местные и системные антибиотики). Если эти меры оказываются неэффективны, показано вскрытие и дренирование фурункула под местной анестезией.

Фурункул уха (прыщ)
е) Инфекционный экзематозный дерматит. Инфекционный экзематозный дерматит развивается при излиянии инфицированного гнойного содержимого барабанной полости в наружный слуховой проход и на близлежащую кожу околоушной области. В результате развивается вторичная инфекция или феномен аутосенсибилизации, который проявляется образованием корок в наружном слуховом проходе. Лечение направлено на устранение инфекционного процесса в среднем ухе. Поддерживающее лечение заключается в удалении патологического содержимого из наружного слухового прохода, прикладывании влажных стерильных примочек на корки, применении антибактериальных мазей и кремов.
ж) Отомикоз. Отомикоз — это грибковое инфекционное заболевание кожи наружного слухового прохода. И хотя в некоторых случаях грибы являются первичным возбудителем, чаще всего они возникают в условиях хронической бактериальной инфекции наружного или среднего уха. Если первичный инфекционный процесс не разрешится, отомикоз обязательно рецидивирует. Для роста и размножения всех грибов обязательно наличие трех условий: влаги, тепла и темноты. При отсутствии влаги рост грибов прекращается. Чаще всего в наружном слуховом проходе обнаруживают представителей рода Aspergillus, обычно A. niger. При обнаружении A. fumigatus или A.flavus следует заподозрить более инвазивный процесс.
Основной жалобой обычно бывает зуд. При осмотре в слуховом проходе обнаруживают белые, черные или пятнисто-серые налеты. Первым и обязательным компонентом лечения является тщательное удаление всех налетов под контролем микроскопа (пациент находится в лежачем положении). Тщательный туалет уха дополняется местной терапией: применяются либо подкисляющие растворы (например, сульфат алюминия и сульфат кальция), либо подсушивающие порошки (например, борная кислота). Также можно применять раствор или мазь с клотримазолом. При наличии перфорации барабанной перепонки или шунта введение капель клотримазола может быть очень болезненным. Лучшим методом лечения является сочетание туалета уха с высушивающими порошками.
Метакрезила ацетат можно под контролем эндоскопа нанести на края перфорации или на инфицированный шунт. Попадание этого вещества в барабанную полость вызывает очень сильную боль. Если лечение оказывается неэффективным, следует удалить все инородные тела (инфицированный шунт), поскольку они выступают в качестве постоянного источника инфекции. Для закрытия перфорации, через которую иногда поступают выделения, выполняется тимпанопластика.

Отомикоз наружного слухового прохода
Генциановый фиолетовый можно использовать у пациентов с мастоидальными полостями, но вот его попадания в барабанную полость лучше избегать. Поскольку он может перманентно окрашивать ткани и одежду, наносить его нужно очень небольшими количествами, чтобы не запачкать окружающие предметы.
Лечащий врач должен понимать, что все антибактериальные капли представляют собой жидкость, и что ни один раствор не находится в неизменном состоянии вечно. В конце концов, вода отделится от содержащегося в ней активного компонента, а вода — это как раз то, что необходимо грибам для роста. Постоянное закапывание капель в ухо при отомикозе может привести к обратным результатам, поэтому при неэффективности лечения помочь могут подкисляющие порошки, например, борная кислота или сложный порошок (описан выше).
Очень часто у пациентов с рецидивирующими грибковыми инфекциями в прошлом уже проводились операции на сосцевидном отростке, чаще всего с разрушением задней стенки. Из-за тугоухости средней или тяжелой степени такие пациенты часто вынуждены использовать слуховые аппараты с закрытыми насадками. Часто для полной очистки полости требуется дать пациентам подробные рекомендации, тщательно удалить из нее все патологическое содержимое, а затем использовать подсушивающие порошки (борная кислота, левомицетин-сульфаниламид-амфотерицин В, хлоромицетин-сульфаниламид-толнафтат). Использование мазей при ношении закрытого слухового аппарата может способствовать росту грибов за счет поддержания влажной среды. При неэффективности указанных выше препаратов можно применять генциановый фиолетовый или метакризила ацетат.

Опоясывающий герпес уха
з) Герпетический наружный отит. Herpes zoster и Herpes simplex — это вирусы, которые могут повреждать наружный слуховой проход. Чаше всего заболевание начинается со жгучих болей (или локализованной головной боли), затем в течение нескольких дней появляются везикулы. После слияния и разрыва везикул на их месте появляются корки. Herpes zoster возникает с одной стороны, поражая определенный дерматом. Вовлечение в процесс лицевого нерва сопровождается его параличом или парезом (herpes zoster oticus или синдром Рамсея-Ханта).
Поддерживающее лечение заключается в нанесении подсушивающих веществ, например, перекиси водорода, с целью уменьшения образования корок. Следует тщательно отслеживать функцию лицевого нерва; хирургическая декомпрессия может потребоваться либо при клиническом параличе нерва, либо при наличии ЭНГ-показаний. Очень часто пациенты начинают самостоятельно обдирать кожу с пузырей; для предотвращения суперинфекции на кожу следует наносить масло с бацитрацином или другим похожим антибиотиком. Ацикловир, фамцикловир и валацикловир могут уменьшать выраженность герпетической инфекции, особенно в случаях herpes zoster oticus. Последние два препарата имеют более простые схемы приема, также они лучше усваиваются при пероральном приеме.
Фамцикловир может уменьшать продолжительность постгерпетической невралгии. В то же время, прием сопровождается повышением уровня печеночных ферментов, поэтому применять его следует с осторожностью.
и) Дерматозы наружного уха. Аллергический и контактный дерматиты могут имитировать диффузный наружный отит. Причинный фактор может быть абсолютным (т.е. способным вызвать раздражение кожи у любого человека, например, сильные кислоты или щелочи) или относительным (т.е. вызывающим реакцию только у чувствительных к нему лиц, часто после многократного приема; примером таких субстанций может быть мыло, беруши, материал слухового аппарата). Аллергический дерматит представляет собой отложенную реакцию гиперчувствительности, которая возникает из-за действия таких веществ, как, например, ядовитый плющ, никель (входит в состав сплавов некоторых серег), резина (особенно в наушниках). Обычно аллергический дерматит сопровождается гиперемией кожи, мокнутием, формированием везикул.
Беспокоит пациента в первую очередь зуд. Если пациент начинает расчесывать больное место, заболевание может осложниться присоединением бактериальной инфекции. Лечение состоит в устранении причинного фактора и использовании топических кортикостероидов и вяжущих веществ. В редких случаях (например, пациент после кохлеарной имплантации с гиперчувствительностью к пластику) наружный приемник/стимулятор можно покрыть другим материалом или обернуть в ткань, чтобы отделить его от кожи.
к) Заболевания наружного уха и ВИЧ-инфекция. Одним из заболеваний, которое часто встречается у ВИЧ-инфицированных и может возникать на коже наружного уха, является саркома Капоши. Обычно она представляет собой красновато-синее образование, которое часто описывают как геморрагические узелки. Образования могут располагаться отдельно друг от друга, а могут сливаться. При локализации на ушной раковине или в наружном слуховом проходе какое-либо лечение проводится редко. В лечении саркомы Капоши применяют химио- и лучевую терапию, интерферон-альфа. Возбудителем инфекционного процесса в коже наружного уха у ВИЧ-инфицированных может стать и типичная, и атипичная флора.
В этой популяции часто встречаются рецидивирующие герпетические инфекции, а также полипы наружного слухового прохода, обсемененные пневмоцистами (как результат хронического среднего отита).
Другим проявлением ВИЧ-инфекции со стороны наружного уха является себорейный дерматит, имеющий по сравнению с ВИЧ-отрицательными пациентами более стойкое и злокачественное течение. Всегда следует помнить о том, что у лиц с иммунодефицитом повышен риск развития злокачественного наружного отита. Инфекционист должен участвовать в лечении всех ВИЧ-положительных больных. Применение такими больными ингибиторов протеаз привело к тому, что отиагрические осложнения в наши дни встречаются у них достаточно редко.
л) Рецидивирующий полихондрит. Рецидивирующий полихондрит — это прогрессирующее заболевание с эпизодическим течением, которое сопровождается воспалительной деструкцией хрящевой ткани. Считается, что заболевание имеет аутоиммунную природу, тем не менее, его точная этиология неизвестна. Могут поражаться хрящи ушных раковин, гортани, трахеи, бронхов, носа. Симптомы носят эпизодический характер, к ним относят лихорадку, анемию, гиперемию тканей, отечность, боль, повышение СОЭ во время обострения. Мочка никогда не поражается, что помогает отличить рецидивирующий полихондрит от воспаления подкожно-жировой клетчатки.
По мере прогрессирования заболевания могут поражаться хрящи трахеи, в результате у пациента развивается обструкция дыхательных путей. Вестибулярные нарушения встречаются редко. Диагноз ставится на основании анамнеза и осмотра, вспомогательную роль имеет повышение СОЭ. При гистологическом исследовании хрящевой ткани определяются очаги некроза, воспаления и фиброза. В качестве лечения назначают пероральные кортикостероиды. Необходимость во внутривенных стероидах возникает редко.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Причины, частота, диагностика и лечение острого среднего отита у ребенка
Слуховая труба представляет собой орган, соединяющий среднее ухо и носоглотку. Она регулирует давление в среднем ухе, защищает его от попадания слизи и звуковых волн из носоглотки, обеспечивает отток жидкости из среднего уха.
Просвет слуховой трубы сужается в центре (перешейке) и расширяется на обоих концах. Дистальный хрящевой конец слуховой трубы открывается в носоглотку, в область трубного валика. Проксимальный костный конец заканчивается на верхнем этаже передней стенки барабанной полости, на высоте 4 мм от ее дна. Костное устье слуховой трубы всегда открыто.
Хрящевое устье в покое закрыто, но может открываться при глотании или выполнении маневра Вальсальвы. В открытии и закрытии носоглоточного устья слуховой трубы участвует несколько мышц: мышца, напрягающая небную занавеску; мышца, поднимающая мягкое небо; трубно-глоточная мышца, и мышца, напрягающая барабанную перепонку.
У детей слуховая трубка сформирована не полностью, из-за чего она не всегда способна выполнять свои функции. Длина слуховой трубы у детей равняется 18 мм, что составляет примерно половину ее длины у взрослых. Также в детском возрасте хуже функционирует мышца, напрягающая небную занавеску. Такое сочетание нескольких анатомических факторов приводит к тому, что зачастую у детей слуховая труба не способна эффективно удалять выпот из среднего уха, обеспечивать его надежную аэрацию и защиту от бактерий, населяющих носоглотку.
Предполагается, что все эти факторы являются причиной частой заболеваемости острыми средними отитами в детском возрасте. Слуховая труба достигает своих окончательных размеров к семи годам, начиная с этого возраста частота встречаемости острых средних отитов начинает постепенно снижаться.
Средний отит (воспаление среднего уха и сосцевидного отростка) является наиболее частым поводом для визита к врачу у детей дошкольного возраста. По своей продолжительности средний отит может быть подразделен на: 1. Острый: от 0 до 3 недель 2. Подострый: от 3 до 12 недель 3. Хронический: более 12 недель
Острый средний отит представляет собой заболевание, которое характеризуется наличием жидкости в среднем ухе, а также сопутствующих симптомов (оталгия, лихорадка, беспокойство). Рецидивирующий острый отит определяется как три и более случаев в течение шести месяцев или четыре и более случаев в течение 12 месяцев.
Экссудативным средним отитом называется заболевание, при котором наличие жидкости в среднем ухе не сопровождается острыми симптомами воспаления. Экссудативный средний отит и острый средний отит являются двумя разными заболеваниями. Последний характеризуется острым началом симптомов, наличием жидкости в среднем ухе, а также признаками острого воспалительного процесса.
Экссудативный средний отит может развиваться после перенесенного острого среднего отита, также его причиной может стать вирусная инфекция или дисфункция слуховой трубы. Постоянное скопление жидкости в среднем ухе может иметь отдаленные последствия, самым частым из которых является развитие кондуктивной тугоухости вследствие снижения подвижности барабанной перепонки.
Хронический гнойный средний отит характеризуется наличием гноя за барабанной перепонкой при неэффективности консервативной терапии.
а) Эпидемиология острого среднего отита. Чаще всего острым средним отитом страдают дети в возрасте 7-36 месяцев. Дети, страдающие от рецидивирующих отитов, обычно перенесли первый эпизод заболевания до первого года жизни. Дети, ни разу не болевшие средним отитом до трех лет, скорее всего, не будут страдать рецидивирующими отитами и в дальнейшем.
Экссудативный средний отит в 50% случаев возникает на первом году жизни, а затем бессимптомно персистирует у 30-40% больных. Наибольших показателей заболеваемость достигает на втором году жизни в зимние месяцы, часто экссудативный средний отит сопровождает вирусные инфекции верхних дыхательных путей. В большинстве случаев заболевание разрешается самостоятельно в течение нескольких месяцев без каких-либо вмешательств.
Повышенному риску подвержены дети с аномалиями лицевого скелета, затрагивающими функцию слуховой трубы: расщепленное небо, деформации средней зоны лица, основания черепа, полости носа и околоносовых пазух. Также риск развития среднего отита повышен у детей с синдромом Дауна, Апера, мукополисахаридозами.
Также чаще болеют дети с иммунодефицитами и затрудненным носовым дыханием (аллергия, аденоиды, опухоли полости носа и околоносовых пазух).
б) Патофизиология. У детей средний отит развивается вследствие дисфункции слуховой трубы. Недоразвитая слуховая труба занимает у детей более горизонтальное положение, что ведет к нарушению оттока жидкости из среднего уха. Усугубляет проблему отек верхних дыхательных путей, который может развиваться вследствие аллергии или инфекции. Врожденные нарушения мускулатуры неба также могут вести к дисфункции слуховой трубы.
в) Микробиология. Наиболее распространенными патогенами, вызывающими острый средний отит у детей, являются Streptococcus pneumoniae (30-50%), Haemophilus influenzae (20-30%), Moraxella catarrhalis (10-20%), и стрептококки группы A (1-5%). 100% штаммов Moraxella catarrhalis и одна треть Haemophilus influenzae вырабатывают бета-лактамазы.
г) Анамнез. К типичным признакам острого среднего отита относятся боль в ухе, лихорадка, беспокойство и гноетечение из уха (свидетельствующее о разрыве барабанной перепонки). О развитии осложнений может свидетельствовать присоединение таких симптомов, как парез лицевого нерва, головокружение, отечность в заушной области; для определения тактики лечения в этих случаях необходимо выполнение КТ (см. далее раздел об осложнениях острого среднего отита).
У большинства детей снижен слух. У детей с экссудативным средним отитом может отмечаться только снижение слуха. При разрыве барабанной перепонки вследствие острого среднего отита болевой синдром обычно не выражен, отмечается лишь небольшое снижение слуха и невысокая лихорадка.
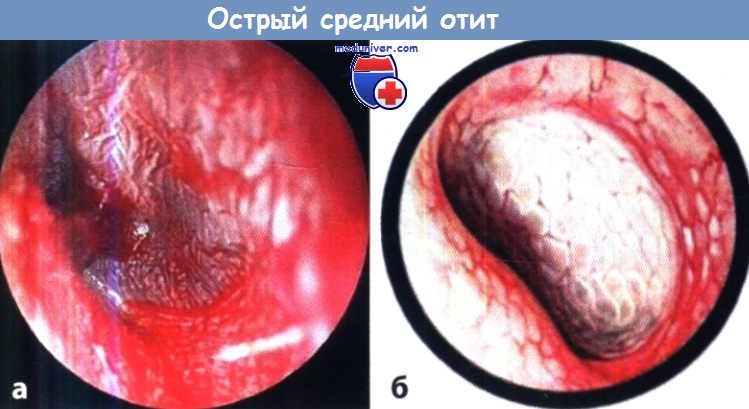
Острый средний отит (десквамативная фаза).
Барабанная перепонка резко выбухает в просвет наружного слухового прохода;
на ней из-за выраженной десквамации имеются участки серо-голубого и синюшно-красного цвета.
д) Осмотр при среднем отите у ребенка:
1. Осмотр наружного уха. Если ухо оттопырено кпереди, в заушной области имеется отек и болезненность, а задняя ушная борозда сглажена, следует заподозрить мастоидит (см. далее раздел об остром мастоидите).
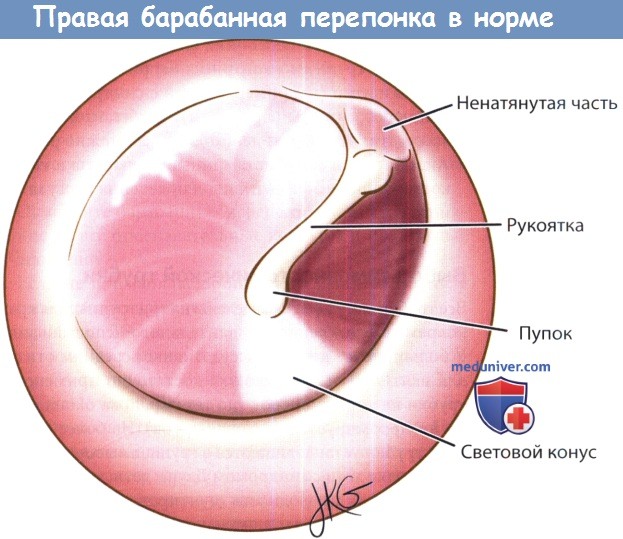
2. Пневматическая отоскопия. Нормальная барабанная перепонка полупрозрачна, четко визуализируются ориентиры среднего уха. Барабанная перепонка может иметь нормальное расположение, быть втянутой или выбухать. Острый средний отит и экссудативный отит могут сопровождаться как втяжением, так и выбуханием барабанной перепонки. Барабанная перепонка может быть желтой, мутной или синеватой, что свидетельствует о наличии жидкости в среднем ухе.
Гиперемия не является ценным диагностическим критерием, т.к. она может быть следствием плача или кашля. Также о наличии жидкости в среднем ухе свидетельствует уровень воздух-жидкость или наличие пузырьков воздуха. Секрет в среднем ухе может быть серозным (прозрачным и жидким), слизистым (густым и вязким) или гнойным. При пневматической отоскопии барабанная перепонка должна быть подвижной. Снижение подвижности барабанной перепонки при создании положительного или отрицательного давления может свидетельствовать о наличии жидкости в среднем ухе, ограничивающей движения перепонки.
Перфорация барабанной перепонки возникает вследствие повышения давления, вызванного длительным нахождением жидкости в среднем ухе. В этом случае часто можно увидеть, как жидкость поступает в слуховой проход через перфорацию (оторея). Обычно пациенты сообщают об улучшении своего самочувствия после разрыва барабанной перепонки, т.к. скопившаяся за ней жидкость опорожняется.
При непереносимости пенициллинов рекомендуются цефалоспорины (перекрестная аллергия встречается в 10-15% случаев), триметоприм/сульфаметоксазол, макролиды. Также у пациентов с аллергией на пенициллины можно использовать левофлоксацин, азитромицин, кларитромицин.
ж) Ключевые моменты:
• Высокая частота заболеваемости острым средним отитом в детском возрасте объясняется анатомическими особенностями слуховой трубы. Обычно она окончательно формируется к семи годам. Начиная с этого возраста, частота заболеваемости средним отитом постепенно снижается.
• Острый средний отит представляет собой заболевание, которое характеризуется наличием жидкости в среднем ухе, а также сопутствующих симптомов (оталгия, лихорадка, беспокойство) длительностью менее трех недель.
Рецидивирующий острый отит определяется как три и более случаев в течение шести месяцев или четыре и более случаев в течение 12 месяцев. Экссудативным средним отитом называется заболевание, при котором наличие жидкости в среднем ухе не сопровождается острыми симптомами воспаления. Хронический гнойный средний отит характеризуется наличием гноя за барабанной перепонкой при неэффективности консервативной терапии.
• Наиболее распространенными патогенами, вызывающими острый средний отит у детей, являются Streptococcus pneumoniae (30-50%), Haemophilus influenzae (20-30%),Moraxella catarrhalis (10-20%),и стрептококки группы A (1-5%). 100% штаммов Moraxella catarrhalis и одна треть Haemophilus influenzae вырабатывают бета-лактамазы.
• Типичными симптомами острого среднего отита являются боль в ухе, лихорадка, беспокойство, выделения из уха. Наличие более серьезных симптомов (пареза лицевого нерва, головокружения, отечности в заушной области) свидетельствует о развитии осложнений, которые могут стать поводом для проведения дополнительных лучевых методов диагностики.
• У детей в возрасте от двух месяцев до двух лет с нетяжелой формой среднего отита, при неосложенном течении отита, а также при возможности регулярных осмотров можно прибегнуть к выжидательной тактике. Если принято решение о назначении антибактериальной терапии, антибиотиком первой линии является амоксициллин. У пациентов с непереносимостью пенициллинов рекомендованы цефалоспорины, триметоприм/сульфаметоксазол и макролиды.
У пациентов с аллергией на пенициллины в 10-15% случаев развиваются перекрестные реакции с цефалоспоринами. Можно использовать кларитромицин или азитромицин.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Маргуба, здравствуйте, да, мазок чистый и нос и зев, кровь на третий день болезни приложила выше, СОЭ 20



Анализ крови трехдневной давности, но там же есть гранулоцитоз. Я думаю что там необходим антибиотик. Назначать его по интернету я не в праве, но учитывая длительность инфекции, тяжесть состояния, нужен осмотр Лора для того чтобы исключить бактериальный риносинусит и назначат антибиотик. Пока могу порекомендовать добавить только Синупрет в капельках, или циннабсин. Они снимают отёк в носу. Ринофлуимуцил в качестве очищающего средства для носа. Изофра или полидекса. Левомеколь в тундрах.
Наталья, участковый врач настаивал на антибиотике,но температура спала сама и мы капали 5 дней флуимуцил антибиотик, мы надеялись обойтись без антибиотика внутрь

Наталья, а подскажите, антибиотик как-то поможет выйти экссудату? Мы капаем 7 дней полидексу в уши, и ребенок на уши не жаловался ((

Я имею в виду не местный антибиотик, а антибиотик системный. Его вам доктор назначал, исходя из осмотра. Возможно, стоит прислушаться к этим рекомендациям
На сервисе СпросиВрача доступна бесплатная консультация лора онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте.
Думаю можно пока без системного антибиотика. Посмотрите 3 дня, будет подниматься температура, начнете.
Ликопид. если пропьете, будет эффективнее лечение
Татьяна, спасибо большое. А нос? вот я пшыкнула називин, через 10 минут пшыкнула морскую воду, а ничего не высмаркивается. и затем пшыкула полидексу.А в носу все как будто осталось . И подскажите, 3 ингаляции с флуимицилом ит сделала, их продолжать?

Лучше промывать носик с помощью устройства Долфин. Пшикать морскую воду-это чисто для увлажнения) вот Долфин с носоглотки все уберет. Правда риск отита и при отите аккуратно промывать нужно. Но нужно, тк пока в глубине носа слизь, отит дольше будет проходить.
Промывать через 10 минут после Називин.
Флуимуцил антибиотик до 5 дней можно.

Татьяна, здравствуйте. Подскажите, пожалуйста, начали пить антибиотик с воскресенья вечером, утром сегодня выпили и сейчас температура 39. Температура с воскресенья вечера. Подскажите, пожалуйста, это нормально, что температура такая высокая?

Не вижу в назначениях антигистаминных. Непременно нужно, например Зодак 10 капель 1 раз в день 7 дней
Татьяна, а можно если вдруг все таки придется пить антибиотик, то флемоксин в таблетках? ребенок весит 14 кг
Татьяна, скажите еще пожалуйста, хочу сдать ребенку посевы на фаги и чувствительность к антибиотикам. После выздоровления как скоро можно сдать, для информативности. Заранее спасибо.


Мазки на флору и чувствительность к антибиотикам и фагам можно будет сдать через 14 дней после окончания лечения.

Здравствуйте. Пока не торопитесь с системным антибиотиком так как отит скорее вирусный, температура не высокая, сама проходит. Нос промывайте аккуратно спреем душ Аквалор софт , чтобы потоком не налить воду в среднее ухо, после промывания в нос Назонекс по 1 впрыск 1 раз в день, 14 дней. В ухо отипакс если есть боли по 3 кап 2 раза в день.


Скорее всего там аденоидит и возможно есть слизь стекающая по задней стенке или просто находящаяся на аденоидной ткани. Лечитесь Назонексом, промыванием, ликопидом, синупретом если нет аллергии, ушко капайте

Здравствуйте!
В целом, назначения не плохие. Антибиотик можно пока подождать 2-3 дня. Капли в ухо я бы поменяла на отофу или Данцил. И плюс добавила бы антигистаминные препараты, например зодак. Обязательно, наблюдайтесь у врача. Идеально было бы сдать общий анализ крови и рентгенографию ОНП и носоглотки в боковой проекции. Важно исключить синусит и аденоиды.
Читайте также:

