Гиналгин при молочнице отзывы
Обновлено: 23.04.2024
Форма выпуска, упаковка и состав препарата Гиналгин
Таблетки вагинальные от светло-желтого до желтого с кремоватым оттенком цвета, с мраморной поверхностью, каплевидной формы, с ровными краями, с гравировкой "G" на одной стороне, со слабым характерным запахом.
| 1 таб. | |
| метронидазол | 250 мг |
| хлорхинальдол | 100 мг |
Вспомогательные вещества: лимонная кислота безводная, лактозы моногидрат, крахмал рисовый, натрия крахмала гликолат (ультраамилопектин), полиэтиленгликоль 6000 (карбовакс 6000), магния стеарат.
5 шт. - блистеры (2) - пачки картонные.
Фармакологическое действие
Комбинированный препарат для интравагинального применения. Оказывает антибактериальное, противопротозойное и противогрибковое действие.
Метронидазол относится к нитро-5-имидазолам. Восстанавливает 5-нитрогруппу метронидазола внутриклеточными транспортными протеинами анаэробных микроорганизмов и простейших, которая взаимодействует с ДНК клетки микроорганизмов, ингибируя синтез их нуклеиновых кислот, что ведет к гибели микроорганизмов.
Является эффективным противомикробным и противопротозойным средством широкого спектра действия.
Активен в отношении Trichomonas vaginalis, Giardia intestinalis, Entamoeba histolytica, Lamblia intestinalis, а также в отношении облигатных анаэробов (споро- и неспорообразующих) - Bacteroides spp. (В. fragilis, В. ovatus, В. distasonis, В. thetaiotaomicron, В. vulgatus), Fusobacterium spp., Clostridium spp., Peptostreptococcus spp., чувствительные штаммы Eubacterium. He чувствительны аэробные микроорганизмы и факультативные анаэробы.
Хлорхинальдол действует на следующие штаммы болезнетворных бактерий: Corynebacterium diphtheria, Streptococcus pyogenes, Staphylococcus aureus, Pseudomonas aeruginosa, Proteus vulgaris, Salmonella spp., Shigella spp., Escherichia coli. Проявляет также активность по отношению к простейшим: Entamoeba histolytica, Lamblia intestinalis, Trichomonas vaginalis и некоторых грибов.
Лимонная кислота снижает рН влагалища, способствует росту и размножению палочек Додерлейна.
Фармакокинетика
При интравагинальном применении метронидазол подвергается системной абсорбции. C max в крови составляет примерно 50% от C max , которая достигается после однократного приема эквивалентной дозы метронидазола внутрь. Почти полностью метаболизируется в печени с образованием неактивных производных.
T 1/2 составляет 8 ч. Выводится преимущественно с мочой. При интравагинальном применении хлорхинальдол абсорбируется незначительно.
Ключевые слова: кандидозный вульвовагинит, микробиоценоз влагалища, лактобактерии.
Combination of antifungal agent and prebiotic for acute vulvovaginal candidiasis
P.N. Krotin, O.V. Kirilenko
City Consultative Diagnostic Center “Juventa”, St. Petersburg, Russian Federation
Aim: To assess efficacy and safety of Ecofucin ® vaginal suppositories based on the time to clinical and microbiological remission in women with acute vaginal or vulvovaginal candidiasis.
Patients and Methods: The study enrolled women aged 18–45 with acute vaginal or vulvovaginal candidiasis. All patients were subdivided into 2 groups. Study group included 36 patients who received Ecofucin ® vaginal suppositories (natamycin 100 mg plus lactulose 300 mg) once a day for 6 days. Control group included 36 patients who received Pimafucin ® vaginal suppositories (natamycin 100 mg) once a day for 6 days. Efficacy and safety of medications were assessed by gynecological examination, laboratory tests, and patient diaries. Follow-up examinations were performed at days 4, 7, and 37 (±2 days) after treatment begins (30±2 days after treatment finishes).
Results: Combination of antifungal medication (natamycin) and prebiotic in a vaginal suppository provides more rapid clinical remission and complete elimination of VVC causative agent thus resulting in active growth of lactobacilli, principal competitors of yeasts in vaginal microbiocoenosis.
Conclusions: Good tolerability of Ecofucin ® was demonstrated, no adverse reactions were reported.
Keywords: vulvovaginal candidiasis, vaginal microbiocoenosis, lactobacilli.
For citation: Krotin P.N., Kirilenko O.V. Combination of antifungal agent and prebiotic for acute vulvovaginal candidiasis. Russian Journal of Woman and Child Health. 2019;2(2):120–125.
Статья посвящена оценки эффективности комбинации противогрибкового препарата и пребиотика в терапии острого кандидозного вульвовагинита.
Материал и методы
Результаты и обсуждение
В ходе исследования были отобраны и рандомизированы 72 пациентки, у которых обнаруживались дрожжеподобные грибы и почкующийся мицелий. При этом у 71 пациентки в бактериологических посевах образцов обнаружены Candida albicans и только у одной — Candida glabrata. Пациентки были разделены на 2 группы: основная группа — 36 человек — получала интравагинально Экофуцин ® (натамицин 100 мг с лактулозой 300 мг); контрольная группа — 36 пациенток — получала свечи Пимафуцин ® (натамицин 100 мг).
Поскольку одним из важных параметров эффективности лечения КВВ является срок наступления клинической ремиссии, первоначально была проведена оценка частоты жалоб в группах на 4, 7 и 37-й день наблюдения, результаты представлены в таблице 1.
Стоит заметить, что до начала терапии достоверных различий среди пациенток в группах по частоте встречаемости жалоб не отмечено. При этом уже через 4 дня после начала терапии исследуемыми препаратами в обеих группах у пациенток наблюдалось значимое уменьшение практически всех жалоб в сравнении с их частотой до начала терапии. В то же время не отмечено различий в частоте жалоб между группами на 4, 7 и 37-й день от начала терапии, что указывает на схожую эффективность обоих исследуемых препаратов. По всей видимости, это связано с наличием в их составе одинаковых дозировок натамицина. Как известно из данных литературы, натамицин проявляет высокую противогрибковую активность в отношении Candida albicans и Candida glabrata, которые были обнаружены у пациенток [20]. Действие натамицина привело к снижению численности грибов Candida во влагалище, что отразилось в уменьшении воспаления слизистой и соответственно уменьшении жалоб пациенток. Положительный эффект натамицина подтвержден результатами клинического осмотра. Результаты исследования представлены в таблице 2. Значение уровня значимости (p) оценивали при сравнении двух групп по двустороннему критерию Фишера.
Как видно из результатов, представленных в таблице 2, уже на 4-е сут от начала терапии наблюдалась высокая эффективность Экофуцина и Пимафуцина, которая выражалась в исчезновении клинических проявлений КВВ у 75 и 64% пациенток соответственно. Обращает также на себя внимание бóльшая эффективность препарата Экофуцин ® по сравнению с Пимафуцином на 7-е сут после начала терапии, поскольку в группе Экофуцина пациенток без клинических проявлений КВВ было на 25% достоверно больше, чем в группе Пимафуцина (p=0,022). По всей видимости, превосходство препарата Экофуцин ® над Пимафуцином на 7-е сут после начала терапии связано с тем, что лактулозе, содержащейся в составе препарата Экофуцин ® , для восстановления естественной микрофлоры влагалища 4 сут недостаточно, чтобы препарат мог проявить более выраженные лечебные свойства у большинства пациенток [19]. Вероятно, за 7 сут лактулоза более эффективно повлияла на восстановление микрофлоры и подавление роста болезнетворных грибов у большинства пациенток, что отразилось в преобладающем числе пациенток без клинических признаков КВВ в группе Экофуцина. На 37-е сут от начала терапии такой разницы между группами уже не наблюдали. Вероятно, это было связано с одновременным прекращением действия натамицина в обеих группах после его отмены на 7-й день от начала лечения, что подтверждает его основную роль в лечении КВВ. Такое предположение согласуется с данными других исследований, в которых изучалась частота наступления микробиологической ремиссии (табл. 3). Значение уровня значимости (p) оценивали при сравнении обеих групп по двустороннему критерию χ 2 Пирсона.
Как следует из таблицы 3, уже на 4-е сут от начала терапии наблюдалась высокая частота микробиологической ремиссии у пациенток, получавших Экофуцин ® и Пимафуцин ® , что выражалось в исчезновении возбудителя у 75 и 72% пациенток соответственно. При этом значимых отличий между группами по частоте элиминации Candida albicans не выявлено, что, по всей видимости, свидетельствует об отсутствии прямой противогрибковой активности лактулозы. Полученные результаты соответствуют данным других исследователей, которые оценивали эффективность интравагинально применяемого натамицина в схожей дозировке [20]. В целом в клинической практике лечения КВВ установленная в исследовании эффективность препаратов, содержащих натамицин, оценивается как высокая [20, 21].
При исследовании усредненного срока наступления клинической ремиссии в группах, получавших Экофуцин ® и Пимафуцин ® , наблюдается более выраженная эффективность Экофуцина (рис. 1).
В группе, получавшей Экофуцин ® , клиническая ремиссия наступала на 0,7 сут раньше, чем в группе Пимафуцина. Такая разница в скорости наступления ремиссии, вероятнее всего, связана с процессом восстановления микрофлоры влагалища за счет действия лактулозы в составе Экофуцина. Известно, что лактулоза способна стимулировать рост различных пробиотических бактерий, например тех, которые играют приоритетную роль в микробиоценозе влагалища и обеспечивают защиту от различных патогенов [19].
Содержание лактобактерий в мазках пациенток обеих групп показало существенное увеличение численности Lactobacillus spp. в группе, получавшей Экофуцин ® (рис. 2).
Как видно из рисунка 2, уровни Lactobacillus spp. у пациенток до начала терапии в обеих группах значимо не различались между собой. Тем не менее на 37-е сут после начала лечения в группе, получавшей Экофуцин ® , наблюдали достоверное увеличение числа Lactobacillus spp. практически в 100 раз по сравнению с группой пациенток, получавших Пимафуцин ® . Такое увеличение числа Lactobacillus spp., вероятно, связано с прямым действием лактулозы, которая, как известно, является предпочтительным субстратом для этих бактерий и усиливает их рост [19]. Также можно отметить тенденцию к увеличению числа Lactobacillus spp. в группе Пимафуцина, сопряженную, скорее всего, с естественным восстановлением микрофлоры, что подтверждается исследованиями других авторов [21]. Учитывая, что к 37-му дню после начала терапии лактулоза не поступала во влагалище пациенток вместе с препаратом более 30 дней, можно судить о стойком и длительном эффекте лактулозы. Уровни Lactobacillus spp., которые были выявлены в ходе исследования, не являются достаточными и соответствующими нормальному составу микрофлоры влагалища. Так, считается, что в норме содержание лактобактерий должно быть не менее 10 9 КОЕ/мл, т. е. в 1000–10000 раз больше, чем наблюдали в данном исследовании (в пересчете с количества КОЕ в мазке). По всей видимости, недостаточно высокий уровень лактобактерий во влагалище после терапии, который не может обеспечить надлежащую защиту от патогенов, может оказаться причиной развития рецидивов КВВ, обычно возникающих в 10% случаев [1]. Учитывая полученный в ходе данного исследования опыт интравагинального применения препарата Экофуцин ® , можно предположить, что местное применение препаратов, содержащих лактулозу, сразу после терапии КВВ противогрибковыми средствами, такими как натамицин, в течение дополнительных 7 дней позволит более существенно восстановить нормальную микрофлору влагалища и обеспечить значимое снижение риска развития рецидивов КВВ. Применение лактулозы с натамицином при КВВ также перспективно, поскольку дает более высокую эффективность и способствует более интенсивному восстановлению микрофлоры влагалища уже на этапе лечения.
Обращает на себя внимание хорошая переносимость препарата Экофуцин ® пациентками в течение всего курса терапии КВВ. В результате исследования не было отмечено ни одного случая нежелательных реакций на данный препарат, а также каких-либо местных или общих отклонений в здоровье пациенток, которые могли бы быть связаны с его использованием.
Заключение
Вульвовагиниты - инфекционно-воспалительные заболевания слизистой влагалища и вульвы, вызываемые различными микроорганизмами. Характерным клиническим признаком можно считать генитальный дискомфорт, который проявляется обильными, нередко дурно пахнущими влагалищными выделениями (бели), зудом и раздражением вульвы или влагалища. Заболевание нередко имеет торпидное и рецидивирующее течение.
Основными принципами лечения рецидивирующих вульвовагинитов являются:
• точная диагностика возбудителя при обследовании половых партнеров;
• проведение одновременной адекватной антибактериальной терапии половых партнеров;
• сочетание общего и локального методов лечения;
• устранение факторов, поддерживающих рецидивирующий характер заболевания (гиповитаминоз, снижение гормональной активности яичников, обострение хронических экстрагенитальных заболеваний и т.д.);
• последующее восстановление нормальной микрофлоры влагалища.
Самой распространенной причиной этого вульвовагинита является дрожжеподобный грибок Сandida albicans, который в норме присутствует во влагалище наряду с другими микроорганизмами, но под влиянием тех или иных условий, нарушения или ослабления нормальной микрофлоры начинает бесконтрольно размножаться и вызывает развитие канидоза или кандидомикоза. Кандидоз харатеризуется белыми жидкими или густыми выделениями с примесью творожистых включений, а также зудом во влагалище, который значительно усиливается в вечерние и ночные часы, после теплых водных процедур (ванна, душ), длительной ходьбы, перед и во время менструации. Характерным признаком являются налеты серовато-белого цвета на пораженной слизистой влагалища или шейки матки. Стертые формы заболевания протекают без выраженных симптомов и проявляются незначительным зудом и выделениями, которые не очень беспокоят пациентку.
Кандидоз чаще наблюдается у женщин, принимающих антибактериальные препараты, комбинированные гормональные контрацептивы, у лиц, страдающих хроническими заболеваниями (сахарный диабет, туберкулез, заболевания желудочно-кишечного тракта и др.)
Диагностика основана на клинической картине и микроскопическом исследовании влагалищного содержимого, посеве на питательные среды с последующей идентификацией возбудителя.
Для лечения кандидозного вульвовагинита применяются препараты, содержащие нистатин, кремы - бутаконазол, кетоназол и терконазол идентичные с клотримазолом, миконазолом и эконазолом. Наиболее сильнодействующими препаратами для лечения микотических вульвовагинитов в настоящее время признаны флуконазол и натамицин. Флуконазол – препарат широкого спектра действия; он повреждает стенки грибков и подавляет способность перерабатывать химические вещества стероидной структуры, подавляет рост и размножение клеток грибка. Препарат предназначен для лечения не только вагинального кандидомикоза, но и системного (полости рта, пищевода, мочевых путей и т.д.), назначается в дозе 150 мг однократно.
Trichomonas vaginalis вызывает развитие трихомонадного вульвовагинита, который характеризуется появлением дурно пахнущих, зеленоватых, серых или коричневатых гноевидных пенистых выделений, покрывающих стенки влагалища и скапливающихся в заднем своде. Влагалище раздражается, появляется сильный зуд в области вульвы, иногда настолько выраженный, что половое сношение вызывает сильную боль. При поражении уретры появляются боль и жжение при мочеиспускании. При исследовании в зеркалах определяется отечность слизистой влагалища и шейки матки с образованием эрозий. При торпидной форме жалобы на бели, боли и зуд не выражены или отсутствуют. Хронический трихомоноз характеризуется длительностью и рецидивами, которые часто развиваются при нарушении правил половой гигиены, снижении эндокринной функции яичников, обострении хронических экстрагенитальных заболеваний.
Trichomonas vaginalis могут сосуществовать с гонококками, вирусом простого герпеса, хламидиями, кишечной палочкой и др. микроорганизмами; выделить трихомонады вне связи с другими микроогранизмами невозможно. Диагноз устанавливается по данным микроскопического исследования нативных и окрашенных препаратов влагалищного содержимого, отделяемого из канала шейки матки, уретры, поверхности эрозий. Одним из лабораторных признаков трихомониаза является отсутствие микробной флоры при наличии выраженной воспалительной реакции. Проводятся также люминесцентная микроскопия и ДНК-диагностика.
Лечение проводится комбинированным применением местных и общих противотрихомонадных препаратов. Наиболее часто применяют препараты группы метронидазола и тинидазола. Данные препараты противопоказаны при заболеваниях печени, нервной и кроветворной систем, во время беременности и в период лактации.
Препараты для местного лечения трихомониаза - “Осарбон” (осарсол 250 мг, борная кислота и глюкоза) и “Осарцид” (осарсол 300 мг, стрептоцид, борная кислота, глюкоза).
Основное действующее вещество - осарсол, содержит около 27% мышьяка. Благодаря способности блокировать сульфгидрильные (тиоловые) ферментные системы, он нарушает обменные процессы простейших и некоторых спирохет, что определяет его трихомонацидное и амебоцидное действие. Препарат практически нерастворим в воде, но растворим в щелочных растворах, что требует поддержания кислой реакции влагалищного содержимого при интравагинальном применении препарата для предупреждения резорбции вещества. Для этого в препарат включена глюкоза, которая является питательным субстратом для лактобацилл здоровой микрофлоры влагалища.
Присутствие борной кислоты является дополнительным механизмом поддержания кислой реакции влагалищного содержимого. Кроме того, имеются данные, что борная кислота в дозе 0,6 г два раза в сутки в течение 14 дней применяется для лечения устойчивых форм микотического вульвовагинита.
В состав препарата “Осарцид” входит также стрептоцид, который по принципу конкурентных взаимоотношений препятствует синтезу фолиевой кислоты микробной клеткой; оказывает бактериостатическое действие на кокки, в частности, на гонококки, кишечную и синегнойную палочки, протей. Стрептоцид оказывает противовоспалительное действие за счет ограничения миграции лейкоцитов и уменьшения количества мигрирующих клеточных элементов. Сочетание компонентов в препарате позволяет использовать препарат при лечении трихомонадного вульвовагинита у женщин за счет:
• непосредственного антитрихомонадного действия осарсола;
• антибактериального и противовоспалительного действия стрептоцида;
• опосредованного уничтожения трихомонад путем создания кислой реакции среды при восстановлении и поддержании лактофлоры влагалища;
• предупреждения стрептоцидом развития гонореи при выходе из разрушенных трихомонад фагоцитированных гонококков;
Препараты “Осарбон” и “Осарцид” применяют интравагинально по 1 суппозиторию в сутки на протяжении 10 дней.
Показания к применению:
• свежая неосложненная форма трихомониаза в дополнение к пероральному приему противотрихомонадных препаратов;
• торпидное рецидивирующее течение трихомониаза;
• для обеспечения полной санации и предупреждение рецидивов, обусловленных снижением чувствительности возбудителя к ранее использовавшимся препаратам;
• хроническое течение трихомониаза;
• трихомониаз, вызванный штаммами трихомонад, нечувствительными к препаратам группы метронидазола и тинидазола, чему имеется лабораторное и клиническое подтверждение;
• при рецидивах трихомониаза и безуспешном лечении препаратами метронидазола и тинидазола, а также при наличии противопоказаний к их применению, таких как органические поражения центральной нервной системы, болезни крови и повышенная чувствительность к препаратам.
Неспецифические вагиниты
Неспецифические вагиниты – инфекционно-воспалительные заболевания влагалища, обусловленные действием условно-патогенных микроорганизмов (E. coli, стрептококков, стафилококков и др.). Развитию вульвовагинитов способствует нарушение трофики тканей влагалища, вызванное общими и местными причинами. При диагностике важное значение имеет бактериоскопия белей, посевы на питательные среды с последующей идентификацией возбудителя и антибиотикограммой. Для лечения наиболее часто используют комбинированные препараты, включающие антибиотики и противогрибковые средства, которые назначают по 1-2 капсулы в день интравагинально; продолжительность лечения 7-12 дней.
Бактериальный вагиноз
Это дисбактериоз, в основе которого лежит нарушение микробиоценоза влагалища. Заболевание характеризуется появлением неприятно пахнущих обильных белей при отсутствии вирулентных возбудителей (гонококков, трихомонад, кандид) и признаков воспалительной реакции слизистой влагалища. При этом выявляются сапрофитные микроорганизы (Gardnerella, Mycoplasma, E. coli, бактероиды, анаэробные вибрионы), характерные и для здоровых женщин. Диагноз ставится на основании жалоб на обильные влагалищные выделения, повышения рН влагалищного содержимого, положительного амниотеста белей, наличия ключевых клеток при микроскопии влагалищных мазков.
Лечение заключается в оптимизации физиологической влагалищной среды и коррекции местного и общего иммунитета, а также эндокринного статуса. В последующем проводится восстановление нормального биоценоза влагалища. Контроль лечения проводится на протяжении не менее 2-3 менструальных циклов.
П роблема воспалительных заболеваний органов малого таза (ВЗОМТ) у женщин является одной из актуальных в акушерстве и гинекологии. Несмотря на многочисленные исследования, создание и применение современных антибактериальных препаратов, частота ВЗОМТ неуклонно растет. Это может быть обусловлено, с одной стороны, распространением инфекций, передаваемых половым путем (ИППП), с другой – увеличением количества инвазивных вмешательств в гинекологии (биопсий шейки матки, полипэктомий, гистероскопий, диагностических выскабливаний, абортов и т.д.), способствующих восхождению инфекции.
Больные с воспалительными заболеваниями составляют 60–65% всех гинекологических больных. Основной спектр микроорганизмов, способствующих развитию воспалительных заболеваний гениталий: хламидии, гонококки, трихомонады и микоплазмы. В настоящее время наблюдается тенденция к ассоциации этих возбудителей. Сочетание хламидий с гонококком отмечается у 33,7% пациенток, с уреаплазмой – 19,1%, трихомонадой – 31,3%. Причиной возникновения воспалительных заболеваний в 40–45 % случаев становятся и грибковые поражения.
Для лечения ИППП зачастую используют несколько лекарственных препаратов, длительность применения которых нередко составляет несколько недель. За это время действие препаратов распространяется не только на возбудителей заболевания, но и на сапрофитную флору. Следовательно, происходит нарушение естественного микробиоценоза как желудочно–кишечного тракта, так и влагалища. В последнем отмечается рост условно–патогенных микроорганизмов. Отмечено, что у пациенток с ВЗОМТ чаще всего выявляется полимикробная флора. По данным В.И. Кулакова и Е.М. Вихляевой (1995 г.), в этиологии заболеваний репродуктивной системы женщины существенная роль принадлежит комбинациям 2–6 возбудителей, нередко при ведущей роли неспорообразующих облигатно–анаэробных бактерий. Поэтому нам представляется убедительным включать в комплексное лечение ИППП различные интравагинальные препараты. В их числе – препарат Гиналгин, оказывающий антитрихомонадное, бактерицидное и антимикотическое действие. Метронидазол, входящий в состав препарата, подавляет развитие анаэробных микроорганизмов, предотвращая развитие дисбактериоза влагалища. Длительная, бессимптомная персистенция микроорганизмов выявляется в 67,2% наблюдений. Учитывая этот факт, целесообразно применять Гиналгин перед абортами, различными внутриматочными вмешательствами (введение ВМС, гистеросальпингография, лечение эктопий шейки матки и др.), а также при лечении вагинитов, вызванных смешанной флорой, и грибкового вагинита.
Другой нозологической единицей, при которой обоснованно применение Гиналгина, является бактериальный вагиноз (БВ). В основе БВ лежит нарушение микробиоценоза влагалища, характеризующееся снижением лактобактерий, увеличением содержания микроорганизмов в вагинальном секрете до 10 9–1011 КОЕ/мл с преобладанием анаэробов и ростом соотношения анаэробов к аэробам до 100:1–1000:1 (при норме 2:1–5:1); практически всегда присутствуют Gardnerella vaginalis, Mobiluncus – в 50–70% случаев, Mycoplasma hominis – в 60–75% случаев. Развитию БВ, в частности, способствует терапия антибиотиками, изменение антибиоза между влагалищными микроорганизмами, снижение количества Н2О2 в содержимом влагалища, а также желудочно–кишечный тракт в качестве резервуара микроорганизмов, ассоциированных с бактериальным вагинозом.
В настоящее время предлагаются различные методы терапии БВ. Благодаря широкому внедрению в клиническую практику препаратов имидазольного ряда, в частности, метронидазола, и антибиотика клиндамицина, в лечении БВ достигнуты большие успехи. Лечение БВ проводят по одной из следующих схем:
• офлоксацин по 200 мг внутрь 2 раза в сутки в течение 5 дней;
• орнидазол по 500 мг внутрь 2 раза в сутки в течение 5 дней;
• метронидазол по 500 мг внутрь 2 раза в сутки в течение 7 дней;
• клиндамицин крем 2% 5 г (полный аппликатор) интравагинально 1–2 раза в день в течение 5 дней.
Однако при достаточно высокой эффективности данных препаратов частота рецидивов достигает 40–60% (Hilton E. Et all. 1995, Horowitz B., 1996), а сами эти препараты в связи с широким спектром их действия способны вызывать дисбактериоз и являться этиологическим фактором развития БВ и кандидозных вульвовагинитов, как отмечалось выше. Доказано, что при БВ повышается адгезия дрожжей, условно патогенных и патогенных бактерий к эпителиоцитам за счет уменьшения количества лактобактерий и низкого уровня sIgA, обладающего антиадгезивными свойствами, что и определяет взаимосвязь местного иммунитета и вагинального микробиоценоза (Агикова Л.А., 1996). С учетом этих данных мы рекомендуем в комплексное лечение БВ включать Гиналгин. В состав препарата входят: метронидазол 250 мг, хлорхинальдол 100 мг и лимонная кислота 20 мг. За счет данного комплекса лекарственных веществ препарат не оказывает бактерицидного действия в отношении сапрофитной флоры влагалища; хлорхинальдол, входящий в состав препарата, оказывает противомикробное, противопротозойное и противогрибковое действие. Поэтому в сочетании с приемом пероральных средств усиливается антитрихомонадный эффект, оказывается бактерицидное действие в отношении ряда грамположительных и грамотрицательных бактерий. Борная кислота и глюкоза, входящие в состав хлорхинальдола, и лимонная кислота, снижая рН влагалища, создают оптимальную среду для развития лактобацилл, тем самым блокируя адгезию и рост дрожжей. Спектр действия препарата охватывает не только анаэробные бактерии из групп: Bacteroides, Fuzobacterium, Megasphera, Clostridium, Gardnerella vaginalis, но и грамположительные микрококки, простейшие (Trichomonas vaginalis), дрожжеподобные грибки (Candida albicans). Гиналгин назначается на время лечения пероральными препаратами интравагинально 1 раз в день 1 таблетку на ночь.
В заключение отметим ценовую доступность Гиналгина, его низкую токсичность и хорошую переносимость, эффективность, возможность использования во время беременности и лактации, что, в свою очередь, отвечает требованиям ВОЗ к препаратам для лечения ИППП.
Гиналгин (торговое название)
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
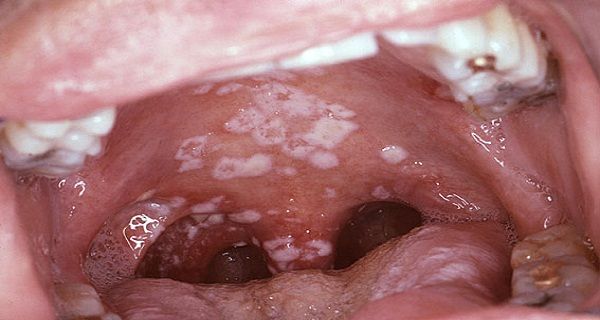
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Читайте также:

