Гипогликемия у детей при отравлении
Обновлено: 22.04.2024
Гипогликемия – это снижение концентрации глюкозы в плазме крови у доношенных новорожденных менее 2,7 ммоль/л, у детей старшего возраста - менее 2,2 ммоль/л. Причины гипогликемии при сахарном диабете – недостаточный прием пищи, большие физические нагрузки, передозировка сахаропонижающих препаратов. Основными недиабетическими причинами гипогликемических состояний у детей являются: голодание, заболевания, сопровождающиеся синдромом мальабсосрбции, нарушения гормональной регуляции (недостаточность коры надпочечников, гипотиреоидизм), хроническая почечная недостаточность, отравления (этанолом, салицилатами, β-адреноблокаторами).
Клинические проявления гипогликемии
Предвестники – слабость, беспокойство, дрожание рук и ног, потливость, появление чувства голода. Развернутая стадия: психомоторное возбуждение, затем развивается оглушение, сопор или кома. Лицо маскообразное, выраженная потливость, тургор тканей нормальный, мышечный тонус высокий; тахикардия, АД вначале повышено, затем отмечается его снижение. Нередко возникают клонико-тонические судороги. Иногда гипогликемическая кома развивается внезапно и характеризуется триадой симптомов: потерей сознания, гипертонусом мышц, судорогами. При затянувшейся гипогликемии развивается клиника отека мозга. У больного сахарным диабетом гипогликемическая кома дифференцируется с гипергликемической кетоацидотической комой.
Неотложные мероприятия при проявлениях гипогликемии:
- при сохраненном сознании – прием улеводосодержащих продуктов (сладкий чай, яблочный или апельсиновый сок); при отсутствии положительной динамики через 10-15 мин. – повторный прием легкоусвояемых углеводов;
- вызов ”скорой помощи”;
- при нарушении сознания – в/венно струйно медленно ввести 40 % р-р глюкозы – 1-2 мл /кг до выхода больного из комы, прекращении судорог;
- при восстановлении сознания – введение легкоусвояемых углеводов внутрь;
- в случае отсутствия эффекта через 10-15 мин. – повторное в/венное введение 40 % р-ра глюкозы до 5 мл/кг;
- при отсутствии положительной динамики – ввести в/венно гидрокортизон 0,5-10 мг/кг массы тела (преднизолон, дексаметазон не вводятся из-за высокой опасности развития отека головного мозга);
Если сознание ребенка не восстановилось ввести:
- в/венно, в/мышечно глюкагон в дозе 0,5 мл детям с массой до 20 кг и 1,0 мл;
- с массой более 20 кг или 0,18% раствор эпинефрина (адреналина) 0,1 мл/кг п/к.
Если больной не приходит в сознание, подозрение на отек мозга! При отеке мозга ввести:
- 1 % р-р фуросемида (лазикса) 0,1-0,2 мл/кг в/венно или в/мышечно;
- 10 % раствор маннитола 0,5 –1,0 г/кг в/венно капельно на 10 % растворе глюкозы,
- раствор дексаметазона 0,5-1 мг/кг (1 мл – 4 мг) в/венно,
- оксигенотерапия.
Внимание! При подозрении на острую внутричерепную гипертензию ограничить внутривенную инфузию, но не прекращать – возможен тромбоз катетера
Госпитализация в ОИТР (при отсутствии сознания), если больной в сознании - в эндокринологическое отделение стационара.
Гипергликемические комы
У детей, страдающих сахарным диабетом, наиболее часто встречается кетоацидотическая (кетонемическая) кома, реже – гиперосмолярная и гиперлактацидемическая комы.
Диабетическая кетоацидотическая кома
В патогенезе ведущее место принадлежит гипергликемии, гиперкетонемии, кетонурии, следствием которых являются выраженные нарушения водно-элетролитного обмена и сдвиг кислотно-основного равновесия в сторону ацидоза. Причинами кетоацедотической комы у детей являются поздняя диагностика сахарного диабета, недостаточное введение инсулина, присоединение интеркуррентных заболеваний, травмы и хирургические вмешательства, эмоциональные стрессовые ситуации.
Клинические проявления. Прекоматозное состояние: общая слабость, вялость, сонливость, головная боль, тахипноэ, запах ацетона в выдыхаемом воздухе, синусовая тахикардия, АД в пределах нормы, уровень глюкозы в крови более 15 ммоль/л, полиурия, глюкозурия и кетонурия, жажда, рвота, возможен синдром “острого живота”
Диабетическая гиперосмолярная кома
Менее частое осложнение сахарного диабета, с более медленным развитием по сравнению с кетоацидотической комой. В основе гиперосмолярной комы лежат нарушения водно-электролитного обмена, являющиеся результатом значительной гипергликемии и полиурии. Основными причинами являются надекватно леченный или нераспознанный сахарный диабет, развитие резкой дегидратации организма (рвота, понос, кровопотеря, ожоги и отморожения), лечение мочегонными и стероидными препаратами, хирургические вмешательства и обширные травмы.
Клиническая диагностика: выраженные признаки дегидратации, гипертермия, нистагм, гипертонус мышц, слабоположительные менингеальные симптомы, судороги, синусовая тахикардия, артериальная гипотензия, гипергликемия (более 40 ммоль/л), олигурия вплоть до анурии, выраженная глюкозурия без кетонурии, отсутствие дыхания Куссмауля и запаха ацетона в выдыхаемом воздухе.
Гиперлактацидемическая кома
Редко встречающийся вариант комы, характеризуется накоплением молочной кислоты в крови (в норме 0,62-1,33 ммоль/л) и, при наличии тканевой гипоксии, изменением соотношения между пировиноградной и молочной кислотами (>10:1). Выделяют диабетические: недостаточный прием пищи, большие физические нагрузки (без коррекции дозы инсулина), передозировка инсулина, прием алкоголя и недиабетические причины: инсулиномы, почечная и печеночная недостаточность, галактоземия, фруктоземия, гликогенозы и др.
Гипогликемия у детей: причины, диагностика, лечение
Гипогликемия — типичная проблема у новорождённых, однако у детей после этого периода встречается намного реже. Она обычно определяется при концентрации глюкозы в плазме менее 2,6 ммоль/л, хотя развитие клинических признаков будет зависеть от того, насколько могут использоваться другие источники энергии. Клинические признаки включают:
• повышенное потоотделение;
• бледность;
• признаки раздражения ЦНС, в том числе головную боль, судороги и кому. Неврологические последствия могут быть перманентными, если гипогликемия сохраняется, и включают эпилепсию, выраженные сложности в обучении и микроцефалию. Риск максимально высок в раннем детском возрасте, в период наиболее интенсивного развития головного мозга.
У детей имеются высокие энергетические потребности и относительно небольшие резервы глюкозы вследствие глюконеогенеза и глюкогенеза. Они имеют риск гипогликемии натощак. Младенцы никогда не должны голодать более 4 ч, например, в предоперационном периоде. Необходимо проверить уровень глюкозы в крови у тех детей, которые:
• имеют признаки септицемии или выглядят серьёзно больными;
• у которых наблюдаются продолжительные судорожные припадки;
• у которых развивается нарушение сознания. Это часто производится у постели пациента с использованием полосок, чувствительных к глюкозе, точность которых увеличивается при использовании глюкометра. Однако полоски только указывают на то, что уровень глюкозы находится в пределах низкого диапазона значений и любое указание на низкое значение должно всегда проверяться лабораторным измерением.
Если причина гипогликемии не установлена, жизненно важно производить забор крови во время гипогликемии. Кроме того, первая полученная порция мочи направляется для анализа, для того чтобы не упустить ценную возможность для установления диагноза.
Исследования, которые необходимо провести при наличии гипогликемии:
• Кровь:
- Подтверждение гипогликемии лабораторным исследованием содержания глюкозы в крови.
- Определение содержания ГР, кортизола, инсулина, С-пептида, жирных кислот, ацетоацетата, 3-гид-роксибутирата, глицерина, аминокислот с разветвлёнными цепями, ацетилкарнитинового профиля, лактата, пирувата.
• Первая моча после гипогликемии:
- Определение содержания органических кислот.
- Рассмотреть возможность сохранения крови и мочи для токсикологического анализа, например, салицилатов, сульфонилурии.
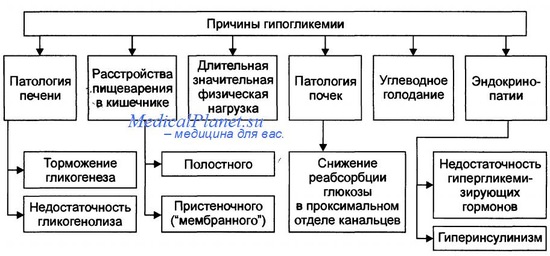
Причины гипогликемии после неонатального периода:
• Голодание
• Избыток инсулина:
- Избыточное экзогенное поступление инсулина, например, при сахарном диабете (скрытое поступление инсулина).
- Опухоли / повышение функции b-клеток — ПГГМ (ранее называемый гиперплазией островковых клеток поджелудочной железы), инсулинома.
- Индуцированный приёмом лекарственных препаратов.
- Аутоиммунный (антитела к рецепторам инсулина).
- Синдром Беквита (синдром висцеромегалии и офтальмоцеле).
• Без гиперинсулинемии:
- Заболевания печени.
- Кетотическая гипогликемия детского возраста.
- Врождённые нарушения метаболизма, например, нарушения накопления гликогена.
- Гормональный дефицит: ГР, АКТГ, болезнь Аддисона, врождённая гиперплазия надпочечников.
• Реактивная (не в результате голодания):
- Галактоземия.
- Чувствительность к лейцину.
- Непереносимость фруктозы.
- Материнский диабет.
- Гормональный дефицит.
- Отравление аспирином / алкоголем.
P.S. АКТГ — адренокортикотропный гормон. ГР — гормон роста. ПГГМ — персистирующий гипогликемический гиперинсулинизм младенцев.
Кетотическая гипогликемия — плохо определяемое понятие, при котором у маленьких детей появляется склонность к гипогликемии после короткого периода голодания, возможно, вследствие ограниченных резервов для глюконеогенеза. Ребёнок часто невысокого роста и худой, уровень инсулина у него низкий. Регулярные лёгкие закуски и напитки с дополнительной глюкозой при болезни обычно могут предотвратить гипогликемию. Это состояние проходит само собой в дальнейшей жизни.
Некоторые редкие эндокринные и метаболические нарушения могут проявляться гипогликемией практически в любом возрасте у детей. Гепатомегалия заставляет подозревать возможность врождённого нарушения накопления гликогена, при котором может быть выраженная гипогликемия.
Персистирующий гипогликемический гиперинсулинизм младенцев (ПГГМ), который ранее назывался гиперплазией островковых клеток поджелудочной железы) — редкое заболевание в младенчестве, при котором имеется мутация ионных каналов, приводящая к нарушению регуляции выброса инсулина островковыми клетками поджелудочной железы, что приводит к выраженной не-кетотической гипогликемии.
Лечение гипогликемии у детей
Гипогликемию обычно можно скорректировать внутривенной инфузией глюкозы (2-4 мл/кг 10% декстрозы). Необходимо предпринять меры по избеганию введения избыточного объёма, поскольку раствор является гипертоническим. Если происходит задержка начала инфузии или отсутствует ответная реакция, внутримышечно вводится глюкагон (0,5-1 мг).
Глюкокортикоиды могут также применяться, если есть вероятность гипопитуитаризма или гипоадренализма. Коррекция гипогликемии всегда должна быть документирована с удовлетворительными результатами лабораторного анализа глюкозы.
Гипогликемия:
• Должна быть исключена у любого ребёнка с септицемией, находящегося в тяжёлом состоянии, в продолжительном эпилептическом припадке или при нарушении уровня сознания.
• Низкий уровень глюкозы крови при тестировании возле кровати пациента (тест-полосками) должен быть подтверждён лабораторными данными.
• Если причина неизвестна, необходимо произвести забор диагностических образцов крови и мочи, если возможно, одновременно.
Видео этиология, патогенез сахарного диабета, гипергликемии, кетоацидоза
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
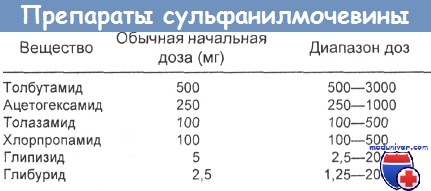
Лечение отравления гипогликемическими препаратами сульфанилмочевины
Гипогликемические коматозные пациенты с известной передозировкой пероральных гипогликемических средств должны пройти такое же детальное клиническое и лабораторное обследование, что и пациенты, находящиеся в коме неустановленной этиологии.
Однако требуются незамедлительная стабилизация жизненно важных функций и внутривенное введение глюкозы, поскольку отсрочка таких мероприятий в связи с незавершенным обследованием чревата необратимым поражением головного мозга. Пациент должен быть помещен в отделение интенсивной терапии и наблюдаться там не менее 24 ч. При коме наряду с глюкозой показаны налоксон и тиамин.
а) Стабилизация состояния при отравлении препаратами сульфанилмочевины. Необходимо восстановить дыхание. Иногда для этого требуется эндотрахеальная интубация или ротоглоточный воздуховод, присоединенный к аппарату вспомогательной вентиляции.
- Гипогликемия. Глюкоза. Сразу же после взятия крови на анализ внутривенно однократно вводят 50 мл 50 % раствора глюкозы. Одновременно начинают внутривенно вливать ее 10 % водный раствор. Такое вливание может потребовать долговременной (на 24—48 ч) катетеризации центральной вены (например, при передозировке хлорпропамида).
Lilien и соавт. предлагают лечить симптоматическую неонатальную гипогликемию глюкозой в дозе 200 мг/кг (10 % водный раствор — 2 мл/кг), вводимой в течение 1 мин, а затем непрерывным ее вливанием со скоростью 8 мг/кг в 1 мин с помощью инфузионного насоса с регулируемой скоростью (все это — внутривенно).
Даже у пришедших в сознание пациентов необходимо часто определять уровень глюкозы в крови, поскольку симптомы могут появиться и спустя более 12 ч после передозировки.
- Глюкагон. Гидрохлорид глюкагона помогает поднять уровень сахара в крови. При этом повышается и содержание в ней кетонов, также служащих источником энергии для центральной нервной системы. Дозы 1—2 мг предпочтительно внутримышечно, хотя возможно также подкожное и внутривенное введение, поднимали концентрацию сахара в крови с 46 до 320 мг/100 мл за 30 мин.
Вводить глюкагон надо после глюкозы. Могут потребоваться повторные дозы с интервалом в несколько часов: это смягчает эффект, который иногда сопровождается тошнотой и рвотой. Эффективность глюкагона зависит от наличия адекватных запасов глюкозы в организме, зачастую отсутствующих у алкоголиков. Как средство лечения гипогликемии глюкагон утвержден FDA, однако относительно его пользы мнения до сих пор расходятся, поскольку он способен одновременно стимулировать секрецию инсулина.
- Диазоксид. Диазоксид непосредственно подавляет секрецию инсулина, а также усиливает выход глюкозы из печени и ослабляет ее поступление в клетки. Он был эффективен при лечении гипогликемии в дозах 200 мг перорально (капсулы Proglycem) с интервалом 4 ч.
Он утвержден FDA как пероральное средство против гипогликемии, вызванной гиперинсулинизмом в результате неоперабельной аденомы или карциномы островковых клеток или внеподжелудочной злокачественной опухоли у взрослых, а также против чувствительности к лейцину, гиперплазии островковых клеток, незидиобластоза, внеподжелудочной злокачественной опухоли, аденомы островковых клеток и аденоматоза, когда другие терапевтические методы и хирургическое вмешательство оказываются неэффективными. При внутривенном введении в дозах 300 мг в течение 30 мин каждые 4 ч он также был полезен при купировании гипогликемии в качестве дополнения к вливанию глюкозы, однако такой способ его применения в данной ситуации FDA еще не утвердило.
Диазоксид рекомендуется пациентам с выраженной гипогликемией, резистентной к введению глюкозы. Реакция на его внутривенное введение зачастую быстрая, но такое лечение может требоваться в течение нескольких дней. Перед коррекцией состояния необходимо определить уровни глюкозы, инсулина и С-пептида. Пероральная передозировка сахаропонижающего средства иногда довольно устойчива к внутривенному вливанию 50 % раствора глюкозы и практически не корректируется глюкагоном и стероидами.
- Ощелачивание. Бикарбонат натрия, используемый для ощелачивания мочи, по-видимому, сокращает период полужизни хлорпропамида примерно с 49 до 13 ч. И напротив, подкисление мочи хлоридом аммония продлевает этот период приблизительно до 68,5 ч.
Если рН мочи повысить до 8, сохранив адекватный диурез, более 80 % хлорпропамида удастся вывести за 24 ч вместо 4—5 сут. Польза ощелачивания при передозировках других сульфанилмочевинных средств окончательно не установлена.
На базе нескольких медицинских центров проведено проспективное исследование влияния этих веществ на детей. Ни эпилептических припадков, ни комы, ни патологических последствий у пациентов не наблюдалось, хотя в некоторых случаях уровень глюкозы в крови опускался ниже 60 мг/100 мл. Вероятно, прогнозировать развитие гипогликемии у детей позволяет частый мониторинг этого уровня без внутривенного вливания глюкозы в первые 8 ч после перорального приема лекарства.
б) Очистка пищеварительного тракта. Если сульфанилмочевинное средство принято в течение предшествовавших 4—8 ч и пациент в сознании, не транквилизирован, демонстрирует нормальный рвотный рефлекс и не страдает от конвульсий, можно вызвать у него рвоту сиропом ипекакуаны. Если пациент заторможен, в коме или у него были конвульсии, рекомендуется промывание желудка с предварительной эндотрахеальной интубацией.
Можно применить слабительные (сульфат магния, цитрат магния, сульфат натрия или 70 % сорбитол), хотя данных об их клинической эффективности мало. Активированный уголь, вводимый либо через 1 ч после рвоты, либо через трубку для промывания желудка (50—100 г взрослым, 15—30 г детям), скорее всего, препятствует всасыванию лекарства, если используется в течение первых часов после перорального приема.
При рН ниже 7,5 in vitro пероральные гипогликемические средства, похоже, адсорбируются активированным углем лучше. Множественные его дозы с интервалами по 6 ч, по-видимому, не сокращают периода полужизни хлорпропамида.
в) Усиление выведения. Сульфанилмочевинные средства хорошо связываются с белками. Опыт их экстракорпорального удаления (перитонеальный диализ) ограничен, причем желаемого эффекта не достигнуто. Не накоплено также убедительных данных о пользе гемоперфузии через активированный уголь, гемодиализа, обменного переливания крови, плазмафереза и форсированного диуреза при лечении передозировки пероральных сахаропонижающих средств.
г) Антидоты препаратов сульфанилмочевины. Антидоты при передозировке пероральных сахаропонижающих средств, если не считать глюкозы, не известны.
д) Поддерживающая терапия при отравлении препаратами сульфанилмочевины. Через короткие интервалы времени (в зависимости от клинического состояния) необходим мониторинг уровня глюкозы в крови, газового состава артериальной крови, сывороточных электролитов, печеночной и почечной функции и баланса глюкозы. Плазменные концентрации инсулина помогают оценить эффективность лечения. При поступлении больного надо проанализировать его кровь на присутствие салицилатов и алкоголя.
Полезен также анализ мочи на седативно-снотворные лекарства. В период интенсивной терапии через каждый час следует определять и регистрировать жизненно важные показатели (пульс, дыхание, кровяное давление, уровень сознания). В течение всего курса лечения вплоть до окончательной нормализации уровня сахара в крови пациенты могут то быстро выходить из комы, то снова впадать в нее. Такое состояние иногда сохраняется несколько суток. Больной должен находиться в клинике под пристальным наблюдением, пока не будет отмечен достаточно длительный период клинической и биохимической стабильности (не менее 24 ч). Корреляция между предполагаемым количеством принятого лекарства и степенью гипогликемии или продолжительностью комы слабая.
При тяжелой гипогликемии предлагалось использовать стероиды, однако данные в пользу этого неубедительны. Гипотензию можно купировать с помощью положения Тренделенбурга, внутривенного вливания жидкости (осторожно, чтобы не перегрузить ею организм) и применения сосудосуживающих аминов (дофамина или норадреналина) по показаниям. При эпилептических припадках показан диазепам внутривенно. По показаниям можно использовать фенитоин, а в случае отека мозга — маннитол и/или дексаметазон.
е) Октреотид. При передозировке сульфанилмочевинных средств бывает полезен октреотид — 50 мкг каждые 12 ч подкожно. Он понижает плазменные уровни инсулина и С-пептида, позволяя плазменной концентрации глюкозы оставаться выше 5,0 ммоль/л без введения декстрозы.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Редкий случай органического гиперинсулинизма у ребенка 3 месяцев Уровень глюкозы в крови натощак у практически здорового человека колеблется от 3,3 до 5,5 ммоль/л при определении глюкозооксидазным методом.
Редкий случай органического гиперинсулинизма у ребенка 3 месяцев
Уровень глюкозы в крови натощак у практически здорового человека колеблется от 3,3 до 5,5 ммоль/л при определении глюкозооксидазным методом. На протяжении суток глюкоза в плазме крови в норме может колебаться от 2,8 до 8,8 ммоль/л. Содержание глюкозы в крови ниже 2,7 ммоль/л принято называть гипогликемией.
Основная причина гипогликемического симптомокомплекса — гиперинсулинизм.
Гиперинсулинизм — патологическое состояние организма, обусловленное абсолютным или относительным избытком инсулина, вызывающим значительное снижение содержания сахара в крови; как следствие возникают дефицит глюкозы и кислородное голодание мозга, что ведет к нарушению в первую очередь высшей нервной деятельности.
Абсолютный гиперинсулинизм — это состояние, связанное с патологией инсулярного аппарата (первичный органический гиперинсулинизм). Наиболее частыми причинами органического гиперинсулинизма являются инсулинома — опухоль b-клеток островков Лангерганса, секретирующая избыточное количество инсулина (у взрослых и детей старшего возраста) и незидиобластоз — гиперплазия островков поджелудочной железы (у детей первого года жизни). Еще одна нередкая причина гиперинсулинизма у детей младшего возраста — функциональный гиперинсулинизм новорожденных от матерей с сахарным диабетом.
Термин незидиобластоз введен Г. Лейдло в 1938 году. Незидиобластоз — это тотальная трансформация протокового эпителия поджелудочной железы в b-клетки, продуцирующие инсулин. У детей первого года жизни это наиболее частая причина органического гиперинсулинизма (лишь 30% гиперинсулинизма у детей обусловлено инсулиномой, 70% — незидиобластозом). Это генетически обусловленное заболевание.
Диагноз устанавливается только морфологически после исключения инсулиномы. Клинически он проявляется тяжелыми, трудно поддающимися коррекции гипогликемиями, вследствие чего при отсутствии положительного эффекта от консервативного лечения придется прибегать к уменьшению массы ткани поджелудочной железы. Общепринятый объем операции — 80 — 95% резекции железы.
Инсулиномы у детей встречаются исключительно редко и располагаются либо в хвосте, либо в теле поджелудочной железы. Их диаметр колеблется от 0,5 до 3 см. Малые размеры инсулином создают сложности для диагностики (информативность УЗИ-метода — не более 30%). Для определения локализации инсулиномы применяют селективную ангиографию, КТ и МРТ или сканирование с изотопом октреотида (аналог соматостатина). Наиболее информативной является ангиография с селективным забором крови из вен поджелудочной железы (60 — 90%).
Инсулинома проявляется более или менее резким падением уровня сахара крови, что обусловлено повышенной секрецией инсулина в кровь. Радикальным методом лечения инсулиномы является хирургический (инсулиномэктомия ), прогноз в большинстве случаев благоприятный (88 — 90%) при своевременном оперативном вмешательстве.
Органический гиперинсулинизм (инсулинома, незидиобластоз) является причиной тяжелых панкреатических гипогликемий с падением сахара крови до 1,67 ммоль/л и ниже (во время приступа). Эти гипогликемии всегда некетотические (ацетон в моче отрицательный за счет подавления процессов липолиза).
Наиболее часто в клинической практике встречаются кетотические гипогликемии (с ацетонурией). Кетотические гипогликемии являются внепанкреатическими и могут быть эндокринно- и неэндокриннозависимыми. Они сопровождаются относительным гиперинсулинизмом, то есть не связанным с патологией инсулярного аппарата поджелудочной железы (вторичный, функциональный, симптоматический гиперинсулинизм). Относительный гиперинсулинизм обусловлен повышением чувствительности организма к нормально выделяемому b-клетками панкреатических островков инсулину или нарушением компенсаторных механизмов, участвующих в регуляции углеводного обмена и в инактивации инсулина.
Эндокриннозависимые кетотические гипогликемии (без повышения уровня инсулина в крови) выявляются при недостаточности контринсулиновых гормонов у больных с гипофункцией передней доли гипофиза (церебрально-гипофизарный нанизм, изолированный дефицит СТГ, гипопитуитаризм), щитовидной железы (гипотиреоз), коры надпочечников (болезнь Аддисона).
Без повышения уровня инсулина могут протекать внепанкреатические гипогликемии, встречающиеся при экстрапанкреатических опухолях (грудной клетки, брюшной полости, ретроперитонеальные и т. д.), гипогликемии, сопровождающие диффузные заболевания печени, хроническую почечную недостаточность. У детей первого года жизни причиной кетотических неэндокринозависимых гипогликемий (без гиперинсулинизма) являются врожденные энзимопатии (гликогенозы).
В клинической практике часто встречаются реактивные гипогликемии — функциональный гиперинсулинизм при вегетососудистой дистонии. Они наблюдаются у лиц с ожирением, у детей-невротиков дошкольного возраста на фоне ацетонемических рвот из-за нарушения процессов глюконеогенеза и т. д.
Нередки также гипогликемии экзогенной природы (вызванные введением инсулина, сахароснижающих средств, салицилатов, сульфаниламидов и других лекарственных средств).
При функциональном гиперинсулинизме гипогликемии клинически менее выражены, содержание сахара крови не падает ниже 2,2 ммоль/л.
Обнаружить гипогликемию можно по клиническим признакам, чаще же сниженный уровень сахара в крови является лабораторной находкой. Достоверным считается выявление гипогликемии в ранние утренние часы или натощак перед завтраком в капиллярной крови не менее 2 — 3 раз (при отсутствии четких клинических данных). Показанием для обследования в стационаре является классическая клиника гиперинсулинизма или трижды подтвержденная утренняя гипогликемия (без клинических проявлений) ниже возрастных показателей (снижение гликемии натощак для новорожденных — менее 1,67 ммоль/л, 2 месяца — 18 лет — менее 2,2 ммоль/л, старше 18 лет — менее 2,7 ммоль/л).
Для гипогликемической болезни патогномоничной является триада Уиппла:
- возникновение приступов гипогликемии после длительного голодания или физической нагрузки;
- снижение содержания сахара в крови во время приступа ниже 1,7 ммоль/л у детей до 2 лет, ниже 2,2 ммоль/л - старше 2 лет;
- купирование гипогликемического приступа внутривенным введением глюкозы или пероральным приемом растворов глюкозы.
Большинство симптомов гипогликемии обусловлено недостаточным снабжением центральной нервной системы глюкозой. При снижении уровня глюкозы до гипогликемии включаются механизмы, направленные на гликогенолиз, глюконеогенез, мобилизацию свободных жирных кислот, кетогенез. В этих процессах участвуют в основном 4 гормона: норадреналин, глюкагон, кортизол, гормон роста. Первая группа симптомов связана с повышением в крови содержания катехоламинов, что вызывает слабость, тремор, тахикардию, потливость, беспокойство, чувство голода, побледнение кожных покровов. Симптомы со стороны ЦНС (симптомы нейрогликопении) включают головную боль, двоение в глазах, нарушение поведения (психическое возбуждение, агрессивность, негативизм), в дальнейшем наступает потеря сознания, появляются судороги, может развиться кома с гипорефлексией, поверхностным дыханием, мышечной атонией. Глубокая кома ведет к смерти или необратимым повреждениям ЦНС. Частые приступы гипогликемии приводят к изменению личности у взрослых, снижению интеллекта у детей. Отличие симптомов гипогликемии от настоящих неврологических состояний — положительный эффект приема пищи, обилие симптомов, не укладывающихся в клинику.
Наличие выраженных нервно-психических нарушений и недостаточная осведомленность врачей о гипогликемических состояниях часто приводят к тому, что вследствие диагностических ошибок больные с органическим гиперинсулинизмом длительно и безуспешно лечатся под самыми разными диагнозами. Ошибочные диагнозы ставятся у 3/4 больных с инсулиномой (эпилепсия диагностируется в 34% случаев, опухоль головного мозга — в 15%, вегетососудистая дистония — в 11%, диэнцефальный синдром — в 9%, психозы, неврастения — 3% (Dizon A. М., 1999).
Период острой гипогликемии — это результат срыва контринсулярных факторов и адаптационных свойств ЦНС.
У детей дошкольного и школьного возраста с органическим гиперинсулинизмом чаще регистрируется доброкачественная инсулинома. Для этих детей характерны утренняя неработоспособность, трудности утреннего пробуждения, нарушение концентрации внимания, выраженные чувство голода, тяга к сладкому, негативизм, сердцебиения. Гиперинсулинизм приводит к повышению аппетита и ожирению. Чем моложе ребенок, тем больше выражена склонность к низкому сахару крови в ответ на более продолжительные перерывы между приемами пищи.
Среди лабораторных показателей при подозрении на органический гиперинсулинизм (инсулиному или незидиобластоз) особое место занимает исследование иммунореактивного инсулина (ИРИ). Но, как показала практика, далеко не всегда при доказанной инсулиноме имеются повышенные его значения. ИРИ принято оценивать одновременно с уровнем гликемии. Важным является индекс отношения инсулина к глюкозе — ИРИ мкед/мл/глюкоза венозная ммоль/л. У здоровых людей и на фоне гипогликемии без гиперинсулинизма этот индекс составляет менее 5,4.
Среди функциональных проб, используемых для диагностики органического гиперинсулинизма, наиболее распространена проба с голоданием.
Проба основана на развитии гипогликемии у людей с гиперфункцией инсулярного аппарата поджелудочной железы при прекращении поступления углеводов с пищей. Во время проведения пробы больному разрешается пить только воду или чай без сахара. Чем младше ребенок и чем чаще приступы гипогликемии, тем проба короче.
Длительность пробы:
дети до 3 лет — 8 ч;
2 — 10 лет — 12-16 ч;
10 — 18 лет — 20 ч;
старше 18 лет — 72 ч.
(рекомендации кафедры детской эндокринологии РМАПО, Москва).
У детей 2 лет и старше последний прием пищи должен быть накануне вечером; детям до 2 лет пробу начинают в ранние утренние часы.
У здорового человека ночное, а также более продолжительное по времени голодание умеренно снижает уровень гликемии и, что характерно, уменьшает содержание инсулина в крови. При наличии опухоли, постоянно продуцирующей избыточное количество инсулина, в условиях голодания создаются предпосылки для развития гипогликемии, поскольку поступления глюкозы из кишечника нет, а печеночный гликогенолиз блокирован опухолевым инсулином.
Перед началом пробы определяют содержание глюкозы в плазме крови. Далее гликемия в капиллярной крови (глюкометром) исследуется у детей до 2 лет 1 раз в час, у детей в возрасте 2 лет и старше — 1 раз в 2 часа. При снижении сахара в крови до 3,3 ммоль/л и меньше интервалы исследования сокращаются в 2 — 3 раза. Порог допустимой гликемии, при котором голодание прекращают и проводят исследования, — 1,7 ммоль/л у ребенка до 2 лет, 2,2 ммоль/л у детей старше 2 лет. После регистрации глюкометром пороговой гипогликемии исследуется сыворотка крови на содержание ИРИ и контринсулиновых гормонов, глюкоза крови исследуется биохимическим методом (поскольку после снижения уровня глюкозы до 3,3 ммоль/л и ниже глюкометр дает неточный результат), исследуется уровень липидов крови.
Купируется приступ гипогликемии введением в/в струйно 40% глюкозы; сразу после введения глюкозы и через 3 часа после окончания пробы исследуется моча на содержание кетоновых тел.
Интерпретация результатов пробы
- Если ацетон в моче не обнаружен, значит, гипогликемия вызвана гиперинсулинизмом (повышенный инсулин подавляет процесс распада жирных кислот - липолиз). Наличие ацетонурии указывает на интенисивное образование кетоновых тел из поступающих из жировых депо жирных кислот. При гипогликемии, не связанной с гиперпродукцией инсулина, включается липолиз как источник энергии, что ведет к образованию кетоновых тел и образованию положительного ацетона в моче.
- При гиперинсулинизме содержание липидов в крови не изменено или снижено, при кетотических гипогликемиях уровень липидов повышен.
- Снижение уровня контринсулиновых гормонов отмечается при эндокринно-зависимых кетотических гипогликемиях; при органическом гиперинсулинизме показатели не изменены.
- Индекс ИРИ/венозная гликемия у здоровых детей и на фоне гипогликемии без гиперинсулинизма составляли менее 5,4, тогда как при органическом гиперинсулинизме этот показатель значительно возрастает.
В случае подтверждения гиперинсулинизма как причины гипогликемии необходимо дообследование и лечение в специализированном эндокринологическом отделении.
Во всех случаях инсулином показано хирургическое лечение. При незидиобластозе терапия может быть консервативной и радикальной. Наибольшее признание в настоящее время получил препарат диазоксид (прогликем, зароксолин). Гипергликемизирующий эффект этого недиуретического бензотиазида основан на торможении секреции инсулина из опухолевых клеток. Рекомендуемая доза для детей — 10 — 12 мг на кг массы тела в сутки в 2 — 3 приема. При отсутствии выраженной положительной динамики показано оперативное лечение — субтотальная или тотальная резекция поджелудочной железы (с возможным переходом в сахарный диабет).
Ребенок с умеренно отягощенным перинатальным анамнезом. Беременность у матери первая, протекала с токсикозом в первой половине, анемией. Роды на 40-й неделе, крупный плод (вес при рождении 4050 г, длина 54 см). Оценка по шкале Апгар — 8/9 баллов. С периода новорожденности до 2 мес. периодически отмечался тремор подбородка, с 2-месячного возраста появились приступообразные состояния в виде остановки взора, снижения двигательной активности, подергивания правой половины лица, правой руки (приступы фокальных судорог) — по несколько секунд 3 — 4 раза в сутки. Лечился амбулаторно у невропатолога, получал противосудорожную терапию без выраженного положительного эффекта. Накануне госпитализации появились хореиформные подергивания в утренние часы на фоне нарушенного сознания. Госпитализирован в отделение психоневрологии с направляющим диагнозом эпилепсия.
При поступлении состояние ребенка средней тяжести. В соматическом статусе — кожные покровы с проявлениями атопического дерматита, зев чистый, в легких хрипов нет, тоны сердца звучные, тахикардия до 140 — 160 уд. в мин. Живот мягкий, печень +2 см, селезенка +1 см. Мочеиспускание не нарушено. В неврологическом статусе — вялый, взгляд фиксирует, голову удерживает плохо. ЧН — интактны, мышечный тонус снижен, больше в руках, симметричный. Сухожильные рефлексы невысокие, Д=С, безусловные рефлексы н/р — по возрасту. Вес — 7 кг, рост — 61 см (отмечается избыток веса на фоне средневозрастного показателя роста).
В стационаре при исследовании биохимического анализа крови натощак впервые выявлено снижение сахара в крови до 1,6 ммоль/л при отсутствии кетоновых тел в моче.
Результаты лабораторного и инструментального обследования:
- Окулист - патологии на глазном дне не выявлено.
- ЭКГ - ЧСС 140, синусовый ритм, вертикальное положение ЭОС.
- Аллерголог - атопический дерматит, распространенная форма, легкое течение.
- УЗИ органов брюшной полости - поджелудочная железа в типичном месте четко не визуализируется. УЗИ надпочечников - без изменений. УЗИ почек - реактивные изменения стенок ЧЛС, синдром Фрейли слева, нельзя исключить пиелоэктазию слева. Селезенка - умеренная спленомегалия.
- Общий анализ крови - Нb 129 г/л, эр - 5,08 млн., л - 8,7 тыс, СОЭ-3 мм/час.
- Общий анализ мочи - белок, сахар, ацетон - отр., Л - 2 - 3 в п/зр., эр - 0 - 1 в п/зр.
- Биохимия крови (при поступлении) - белок общ. - 60,5 г/л, АЛТ - 20,2 г/л, АСТ - 66,9 г/л, билирубин общ. - 3,61 мкмоль/л, глюкоза - 1,6 ммоль/л, креатинин-36,8 мкмоль/л, мочевина - 1,88 ммоль/л, холестерин общ. - 4,44 ммоль/л, железо общ. - 31,92 мкмоль/л, калий - 4,9 ммоль/л, натрий - 140,0 ммоль/л.
С диагностической целью для подтверждения гиперинсулинизма ребенку проведена проба с голоданием: последнее ночное кормление в 6 часов утра, перед кормлением гликемия — 2,8 ммоль/л, через 3,5 часа после кормления глюкометром отмечено снижение уровня гликемии до 1,5 ммоль/л (ниже допустимого порогового значения). На фоне гипогликемии взята сыворотка крови для гормонального исследования (ИРИ, с-пептид. кортизол, СТГ). Сделан забор венозной крови для биохимического исследования уровня глюкозы и липидов. После купирования гипогликемии в/в струйным введением глюкозы собрана трехчасовая порция мочи на содержание кетоновых тел.
Результаты пробы: ацетонурии нет. Уровень контринсулиновых гормонов не снижен (кортизол — 363,6 при норме 171 — 536 нмоль/л, СТГ — 2,2 при норме 2,6 — 24,9 мкЕ/мл). С-пептид — 0,53 при норме — 0,36 — 1,7 пмоль/л. ИРИ — 19,64 при норме — 2,6 — 24,9 ммкЕ/мл. Глюкоза венозная — 0,96 ммоль/л. Уровень липидов крови на нижней границе нормы (триглицериды — 0,4 ммоль/л, холестерин общ. — 2,91 ммоль/л, холестерин липопр. выс. плотн. — 1,06 ммоль/л, холест. липопр. низк. плотн. — 1,67 ммоль/л. Индекс ИРИ/глюкоза (19,64 /0,96) составил 20,45 при норме менее 5,4.
Данные анамнеза, динамического наблюдения, клинико-лабораторного обследования позволили поставить диагноз: некетотическая гипогликемия. Гиперинсулинизм. Незидиобластоз?
Для уточнения генеза заболевания и тактики лечения ребенок переведен в эндокринологическое отделение РДКБ Москвы, где инсулинома у мальчика исключена. Подтвержден диагноз незидиобластоз. Назначено пробное консервативное лечение прогликемом в дозе 10 мг на кг массы тела. Отмечена тенденция к нормализации показателей углеводного обмена. Планируется дальнейшее динамическое наблюдение для коррекции тактики лечения.
Рассмотренный клинический случай диктует необходимость исследования показателей углеводного обмена у всех детей раннего возраста с судорожным синдромом, ввиду стертости клинических симптомов гипогликемии у детей грудного и раннего детского возраста, для исключения диагностических ошибок.
Читайте также:

